Молочница может быть при внематочной беременности
Обновлено: 23.04.2024
Молочница чаще всего развивается после приема антибиотиков, при смене полового партнера, климата, часовых поясов, изменении гормонального фона, при стрессах. Исключите все эти причины, и молочницы у Вас, скорее всего, не возникнет.
Это может быть связано с кандида – носительством. Это состояние тоже требует лечения, например, такого, которое предложил Ваш доктор.
Эта инфекция не передается половым путем, поэтому лечение полового партнера не требуется, за исключением случаев, когда мужчину что-то беспокоит (зуд, покраснение пениса).
Скорее всего, у вас кандидозный вульвовагинит (молочница). Однако для уточнения диагноза Вам необходимо сдать ряд анализов, в том числе на наличие инфекций, передаваемых половым путем.
При подобной схеме лечения можно обойтись без спринцевания. А во время менструации вообще ничего во влагалище вставлять не нужно – смысла нет.
Существуют 2 схемы лечения Гино-певарилом. Можете использовать ту, которая для Вас удобнее. Форкан лучше использовать совместно с Гино-певарилом.
Скорее всего, Ваше лечение окажется эффективным. Что касается мужчин, то молочницы у них не бывает. Более подробно читайте об этом в статье на нашем сайте.
Молочница – это кандидозный вульвовагинит – воспаление влагалища, вызванное грибками. Подробнее об этом заболевании читайте в статье на нашем сайте.
Кандидозный вульвовагинит (молочница) не является заболеванием, передающимся половым путем. Поэтому Вашего полового партнера лечить не нужно. Вам же необходимо сдать мазки из влагалища и цервикального канала. После получения результатов можно будет сказать, наступило ли излечение.
Методов лечения кандидозного вульвовагинита (молочницы) очень много, каждый врач пользуется несколькими наработанными схемами. Если Вы не доверяете своему гинекологу, поменяйте его.
Описанные Вами симптомы напоминают кандидозный вульвовагинит (молочницу). Однако для уточнения диагноза необходимо обратиться к врачу: нужно взять соответствующие мазки, после чего подобрать терапию.
Это не менструация, а менструально - подобная реакция на Постинор. Так и должно быть. Лечение молочницы можно продолжить после прекращения кровянистых выделений. А чтобы не было рецидивов заболевания, необходимо сдать бакпосев на флору, в том числе грибковую, из влагалища с определением чувствительности к антибиотикам и соответственно с полученными результатами назначать лечение. Кроме этого, необходимо обследовать Вашего полового партнера.
Кандидозный вульвовагинит (молочница) не относится к заболеваниям, передающимся половым путем. Поэтому лечения полового партнера не требуется. Однако на время Вашего лечения рекомендуется прекратить сексуальные отношения.
После получения контрольных анализов (и при условии отсутствия молочницы) можете планировать беременность сразу, даже в текущем менструальном цикле.
Действительно, препараты, содержащие флуконазол (дифлюкан, микосист, флюкостат и др.) стоят достаточно дорого, а флюкостат – самый дешевый из них. Вы можете купить упаковку флюкостата, содержащую 7 таблеток по 50 мг и принимать по 1 таблетке в день в течение недели. Эта схема не менее эффективна, чем 150 мг дважды, при этом позволяет сэкономить не в ущерб качеству.
Необходимо обратиться к врачу для проведения дополнительных методов исследования (посев на флору и микробиоционоз цервикального канала и влагалища с определением чувствительности к антибиотикам).
Если методом ПЦР кандида не выявлена, то и в посеве ее не должно быть. В один из результатов вкралась ошибка. Если же наличие грибов подтвердится, потребуется лечение с соответствии с их чувствительностью к препаратам.
В нашем центре данная методика не используется, но чтобы помочь Вам, рекомендуем проконсультироваться у гинеколога, который учитывая Ваш анамнез, клиническую картину, данные лабораторных исследований назначит комплексную схему лечения кандидоза.
С учетом наличия хронического рецидивирующего процесса Вам необходима длительная противорецидивная терапия, в том числе, системная.
Я бы рекомендовала подобрать препарат, который можно использовать при грудном вскармливании.
В данной ситуации стоит сдать бакпосев из влагалища, в том числе, на грибы, с определением чувствительности выявленных микроорганизмов к различным препаратам.
Я бы рекомендовала в данной ситуации подобрать для лечения другой препарат.
Прием флуконазола не снижает эффекта гормональных контрацептивов.
Если мужа ничего не беспокоит, то лечение для него не требуется.
Сделайте бакпосев отделяемого влагалища. Может, речь просто идет о дисбалансе влагалищной микрофлоры? И сдайте посев на уреаплазму, чтобы решить вопрос о необходимости лечения этой инфекции.
Стоит проверить, нет ли у вас глистной инвазии и повышенного уровня сахара в крови. Аллергия тоже может иметь место.
Назначенная схема лечения имеет право на существование. Замену препаратов можно обсудить только на приеме.
Да, можно. Эффект обычно бывает положительным.
Я бы рекомендовала Вам сдать общий анализ мочи, посев мочи и бакпосев из влагалища. После получения результатов можно будет говорить о лечении.
Я бы Вам рекомендовала повторно сдать мазок после очередной менструации. А эрозии шейки матки у Вас нет? Кокки в норме живут во влагалище, но в небольшом количестве. При определенных обстоятельствах, например, на фоне лечения антибиотиками, когда лактобактерии (палочки) страдают, начинают расти кокки, грибы, анаэробы и т.д. – кто раньше успеет. В Вашей ситуации сильнее и быстрее оказались кокки.
Стрептококк – это микроб. Он в норме живет в организме человека, но в небольшом количестве. При определенных условиях – болезни, стресс, нерациональная антибактериальная терапия и т.д. – он может активно размножаться. Во время беременности он может спровоцировать внутриутробное инфицирование плода, преждевременную потерю беременности и целый ряд послеродовых осложнений. Поэтому лечиться Вам нужно обязательно. Только предварительно сдайте бакпосев, чтобы знать, к чему конкретно Ваш стрептококк чувствителен.
Молочница чаще всего возникает из-за ослабления защитных сил организма или на фоне нерационального приема антибиотиков. От этого заболевания можно избавиться. Но это не означает, что оно не возникнет вновь. Само по себе это заболевание не влияет на беременность. Но оно может создавать предпосылки для инфицирования. Так как молочница была у Вас и ранее, то муж Ваш скорее всего не имеет отношения к сложившейся ситуации. А зуд у него может быть и по другим причинам. Ему целесообразно обратиться к урологу. Вызывает более сильную тревогу то обстоятельство, что Вы принимаете какой-то антибиотик в такие ранние сроки беременности. Это более опасно для плода, чем та молочница, которая Вас так волнует. Вам следует знать, что до 10 недель беременности у плода происходит закладка всех органов и систем. Именно в этот срок беременности плод наиболее уязвим для воздействия различных повреждающих факторов, каковыми могут быть и лекарственные вещества. Странно что Вас об этом не предупредил врач, который назначил Вам эти препараты. Для уточнения возможно негативного влияния препаратов, которые Вы принимали во ремя беременности Вам целесообразно пройти комплексное обследование, включая биохимические, гормональные тесты и УЗИ. С 8 до 13 недель выполняют комбинированный скрининговый тест включая определение свободной B-субъединицы ХГЧ, PAPP-A (с 8 до 11 недель) и определение толщины воротникового пространства (NT) с помощью УЗИ в 11-13 недель беременности.
Да, может, но для уточнения диагноза нужно сдать мазок на флору.
Залаин используется местно (во влагалище) и в кровоток не всасывается, поэтому он не может навредить малышу. А вот невылеченная молочница может стать причиной внутриутробного инфицирования плода, преждевременного прерывания беременности и целого ряда других осложнений.
Такая схема лечения эффективна. А Орунгал именно так и принимается.
Вам необходимо сделать посев на грибы с определением их чувствительности к противогрибковым препаратам. Возможно, что Ваши грибы не чувствительны к тем препаратам, которые Вам назначали. При выборе лаборатории уточняйте, чтобы определяли чувствительность не менее, чем к 7-10 различным препаратам. Иначе смысла в анализе нет. Одновременно сдайте обычный бакпосев влагалищных выделений.
Вам необходимо прийти на прием к гинекологу, сдать мазок на флору (надеюсь, на другие инфекции Вы обследованы, и их у Вас нет). После получения результатов доктор назначит лечение. А мужу нужно сходить к дерматовенерологу или урологу.
Если Вашего полового партнера ничего не беспокоит, значит, интересующего Вас заболевания у него нет. Вам необходимо сдать мазки на флору из влагалища, может оказаться, что у Вас кандиданосительство – оно протекает бессимптомно. Но это не заразно.
Молочница (кандидозный вульвовагинит) – не венерическое заболевание и половым путем не передается. Однако при половой жизни без презерватива может изменяться флора Вашего влагалища, при этом начнут активно размножаться грибки, что приведет к развитию молочницы. Вагинальные контрацептивные свечи - не слишком надежны для защиты микрофлоры влагалища. Поэтому при начавшейся молочнице лучше использовать специальные лечебные препараты.
У Вас кандидоз обостряется сам по себе или есть причина (стресс, смена климата, прием антибиотиков и т. д)? Или у Вас есть провоцирующие заболевания, например, сахарный диабет, дисбактериоз кишечника и т.д.? А как часто он обостряется?
При лечении молочницы имеют основное значение противогрибковые препараты, БАДы только помогают им или никак не действуют.
Перед назначением лечения Вам необходимо дообследование – бакпосев из влагалища, в том числе, на грибы, с определением чувствительности выделенных микробов к различным препаратам. Также рекомендую сдать кровь на сахар. После получения результатов обследования приходите, назначим Вам курс лечения.

Беременность, когда яйцеклетка крепится не в полости матки, называется внематочной. Оплодотворенное яйцо может остаться в маточной трубе, яичнике и даже в брюшной полости. Не заметить признаки такой проблемы почти невозможно. Самолечение или несвоевременный визит к врачу может стать причиной грозных осложнений, вплоть до летального исхода.
Первые признаки внематочной беременности
Женский организм должен работать как часы. Только в таком случае можно утверждать о легкости зачатия и вынашивания малыша. Даже, если женщина не намерена беременеть в ближайшее время, заботиться о здоровье необходимо всегда. Ведь любые, даже незначительные, казалось бы, заболевания, оставшиеся без соответствующего лечения, могут стать причиной возникновения серьезных проблем в будущем. Специалисты-гинекологи при малейшем дискомфорте и болевых ощущениях в области нижней части живота или в области внешних и внутренних половых органов рекомендуют обращаться к врачу. Особенно, если вы подозреваете внематочную беременность.
Внематочная беременность по неделям имеет свои индивидуальные симптомы. Каждый период, как правило, характеризуется своими особенностями. Первый и основной симптом – это боль. Неприятные ноющие ощущения внизу живота длительный промежуток времени не дают покоя. Боль усиливается при движении. Часто пациентка не может указать точное место, где болит. Синдром распространяется на поясничную часть и пах.
Также стоит отметить такой симптом внематочной беременности, как выделения. Секреция влагалища – естественный процесс, поэтому различного рода выделения вполне могут наблюдаться в любой день цикла. При отсутствии проблем выделения будут бесцветными или немного беловатыми, но они не должны характеризоваться наличием неприятного запаха. Изменение цвета/запаха выделений может быть обусловлено попаданием инфекций во влагалище, нарушением микрофлоры и многими другими причинами, возникшими на фоне даже внематочной беременности. Особое волнение у женщин вызывают коричневые выделения с примесями крови.
Выделения при внематочной беременности
Какие могут быть причины выделений из матки, не совпадающих с нормой? Например, если выделения имеют кровянистую консистенцию, нужно обратить внимание на месячный цикл. Так как такие жидкостные неприятности могут быть вызваны всего лишь цикличными процессами, протекающими в матке в предменструальный или после менструальный период. Но все обратить внимание на характерность выделений нужно, даже если вы знаете, что у вас уже внематочная беременность 8 недель.
Выделения окрашены в ярко красный цвет свежей крови. Такая жидкость из влагалища чаще всего проявляются после сексуального контакта, из-за воспаления цервикального канала, возможно, из-за опухоли матки или новообразования на ее шейке, а также внематочной беременности на позднем сроке (7-8 недель.)
Выделения содержат большие сгустки крови - эндометриоз, полипы, миома, загиб шейки матки.
Гнойные (желтоватые выделения с запахом гниения) - воспаление шейки матки (гнойный цервицит).
Ярко выраженные слизистые выделения (с запахом, без запаха) - цервицит, эрозия шейки матки.
Причины выделений из матки в период беременности:
Выделения окрашены в ярко алый цвет - отслоение плаценты, отслоение самого плодного яйца.
Выделения окрашены в неприятно коричневый цвет - возможно последствия отслоения плаценты или же отслоения самого плодного яйца, устраненные ранее.
Выделения при заболевании половой системы:
Слизистые выделения с вкраплениями (прожилками крови) - воспаление мочеиспускательной системы, травмы матки при аборте, при родах или же повреждения инородным предметом.
Если вы наблюдаете выделения, не характерные для вашего организма, важно незамедлительно обратиться за помощью к врачу. Даже если вы понимаете, что у вас внематочная беременность 2 недель, откладывать поход к доктору нельзя.
Специалисты настоятельно рекомендуют не высчитывать внематочную беременность по неделям, а идти сразу в больницу. Гинеколог, подсчитав примерные сроки по месячному циклу, проведет сканирование и определит состояние внутренних половых органов, оценит уровень созревания фолликула и т.д. Обращайтесь за помощью только к профессионалам, не экспериментируйте со своей жизнью.
Сколько недель может не беспокоить внематочная беременность?
По статистике внематочная беременность не беспокоит до 3 недель. Когда плодное яйцо прикрепилось и начало свой активный рост, в женском организме происходит грандиозный переворот. В брюшной полости, в яичнике или на шейке начинает нарастать инородное тело, вызывая тем самым сильнейшие боли, кровотечения, тошноту, обмороки и даже повышение температуры тела. Несвоевременное обращение за медицинской помощью чревато катастрофическими последствиями. Только ультразвуковое исследование при первых симптомах проблемы способно выявить неприятность. Ранняя диагностика – залог полноценного здоровья в будущем.
Многие женщины в силу нехватки свободного времени часто задают вопрос, сколько есть времени до операции, внематочная беременность до скольки недель может не беспокоить? Однозначного ответа заочно никто никогда не сможет дать.
Как попасть к врачу, если внематочная беременность 8 недель?
Если вам понадобилась квалифицированная помощь специалиста в области гинекологии, лучшим решением окажется посещение частной клиники. Такое медицинское учреждение в вашем городе точно может похвастаться высоким уровнем квалификации врачей-гинекологов, наличием ультрасовременного оборудования и применением новейших методик лечения и профилактики многочисленных гинекологических заболеваний. Сегодня вы можете записаться к гинекологу online, забыв обо всех сложностях посещения востребованного специалиста в данной области. Если у вас внематочная беременность 4 или 5 недель – неважно, все равно спешите. Электронная запись к специалисту позволяет вам:
- забыть о длинных очередях в регистратуру клиники;
- выбрать наиболее удобное время для посещения;
- приехать в клинику непосредственно к часу приема;
- записаться к гинекологу через интернет, находясь в любой точке города или страны;
- сэкономить время и нервы на простаивании в достаточно длинных очередях перед кабинетом.
Не выжидайте время, не ленитесь сходить в больницу, ведь внематочная беременность даже в 2 недели может вызвать сильнейшие осложнения.
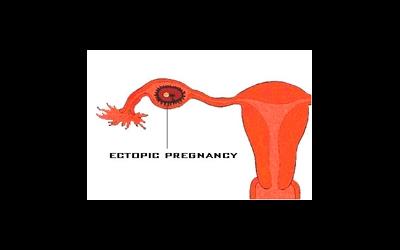
Внематочной беременности признаки, по отзывам женщин, прошедших через это состояние, сложно оставит незамеченными. На что следует обратить внимание, чтоб избежать весьма грозных осложнений? Какие есть первые признаки Внематочной беременности до задержки менструации? Обсудим в этой статье.
Как начинается беременность?
Что такое внематочная беременность? Симптомы и признаки это состояния. Что происходит?
- трубную (прикрепилась на фаллопиевой трубе);
- яичниковую (прикрепилась на яичнике);
- брюшную (закрепилась набрюшной полости);
- внематочную беременность, которая развивается в рудиментарном роге матки (случается редко).
Очередность в данном перечне типов соответствует той частоте, с какой происходят случаи патологий. Кроме этого в практике медицины встречается и еще один чрезвычайно редкий (к счастью) вид внематочной беременности, который называют гетероскопической беременностью. В данной ситуации речь идет о нормальной и маточной, и одновременно о внематочной беременностях. В данном случае у женщины овуляция произошла сразу с двумя яйцеклетками за один месячный период, и сразу две оплодотворились. Однако одно из плодных яиц прикрепилось, как и положено, в матке, а второе – в неправильном для него месте, яичнике, трубе или каком-то другом.
Если не определить вовремя внематочную беременность по признакам, последствия ее могут быть чрезвычайно серьезными – от полного бесплодия, до гибели женщины. Хотя эмбрион обычно замирает при внематочной беременности, дальнейшее его развитие все же не исключено. А поскольку для вынашивания плода маточная труба совершенно не предназначена и не способна растягиваться вместе с ростом эмбриона, в определенный момент случается ее разрыв. В такой ситуации обязательно должна быть произведена экстренная госпитализация и срочное хирургическое вмешательство.
При своевременном выявлении патологии плодное яйцо может быть удалено, в том числе не хирургическим путем, при этом сохранив возможность женщины к наступлению беременности и нормальному вынашиванию малыша в последующем.
Ранние признаки внематочной беременности
Кроме того, полосы на тесте иногда бывают очень яркими изначально, однако становятся все более светлыми и светлыми с каждым следующим проведением. То есть, ранние признаки внематочной беременности после задержки можно выявить, проведя несколько тестирований на беременность с некоторыми интервалами. Однако, важно понимать, что это не самый надежный способ. Не редки случаи, при которых вторая полоска не проявлялась вообще, то есть тест демонстрировал, что женщина не является беременной. Таким образом, когда вы на себе ощущаете все характерные симптомы беременности, а тест говорит обратное, существует повод подозревать внематочную.
Не смотря на тот факт, что месячные при внематочной прекращаются, как и при нормальном течении беременности, в то же время патологическую обычно сопровождают небольшие кровотечения или кровяные мажущие выделения из влагалища. Кроме этого, такому состоянию присущ также болевой синдром: болевые ощущения при внематочной беременности проявляются чаще в нижней части живота или в пояснице. Если быть точнее, боли проявляется в том месте, где случилось закрепление оплодотворенного яйца.
Тревожными признаками, сигнализирующие о вероятной внематочной беременности, являются также головокружения, общее недомогание, в некоторых случаях даже обмороки. Когда женщина выявила первые признаки внематочной беременности до задержки менструации или после нее – необходимо в срочном порядке обратиться в женскую консультацию. Только врач может подтвердить или опровергнуть эти подозрения.
Внематочная беременность: признаки, сроки
В некоторых ситуациях у женщины может увеличиваться температура тела, резко понизиться артериальное давление. При этом уровень гемоглобина является пониженным, иногда до такой степени, что развивается анемия. При появлении внематочной беременности признаков, ХГЧ анализ крови демонстрирует не соответствующие концентрации этого гормона беременности. Этот показатель является явным свидетельством наличия патологии.
Кроме того, при наличии признаков внематочной беременности УЗИ обязательно проводится. Наличие свободной жидкости за маткой, а также отсутствие в ней плода свидетельствуют о патологии.
Если есть хотя бы один из признаков, указанных выше, а также отмечаются ненормальные кровянистые выделения, в первую очередь, женщине жизненно необходимо срочно посетить врача-гинеколога. Когда патология имплантации не диагностируется вовремя, в будущем может случиться разрыв фаллопиевой трубы. В таком случае происходит внутреннее кровотечение в область брюшины, сильнейшие боли, обморок и болевой шок — таковы последствия прекратившейся внематочной беременности. В таком случае без вариантов женщине необходимо проводить операцию. В этом случае вероятность бесплодия в будущем в разы возрастает. А при отсутствии своевременной медицинской помощи при разрыве яичника или трубы – и вообще велик риск гибели.
Внематочная беременность: как можно распознать симптомы при последующем развитии беременности?
Как же самостоятельно выявить симптомы внематочной беременности, чтоб не потерять драгоценное время, с одной стороны, а с другой - не подозревать наличие несуществующей проблемы? Итак, подведем итоги из всего вышесказанного: признаки внематочной беременности до задержки, как и после нее, обычно соответствуют нормальной. Первый симптом - задержка очередной менструации. Также на фоне задержки вероятно появление кровянистых мажущих выделений, что является характерным для прерывания обычной беременности. Случается, что месячные идут в срок или с небольшой задержкой, однако при этом кровопотеря является более скудной.
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 15 лет.
Над статьей доктора Соснина А. С. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida. В быту эту болезнь называют молочницей .
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3] [4] .
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17] .
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.
Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1] .
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2] .
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7] .
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8] [9] .
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18] , выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища); (воспаление влагалища и вульвы); (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена); (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11] .
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2] .
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1] .
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15] .
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16] .
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом; ;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 10 4 .
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15] .
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты ("Тержинан", "Полижинакс", "Пимафукорт", "Клион Д", "Макмирор комплекс");
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов. Но важно отметить, что при лечении молочницы при беременности флуконазол противопоказан, так как он может негативно повлиять на развитие плода [19] [20] .
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
-
150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней; один аппликатор крема на ночь вагинально в течение трёх дней; одна свеча на ночь один раз в сутки в течение восьми дней; одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
-
150 мг один раз внутрь; 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
-
150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12] .
Читайте также:

