Может быть и за половых инфекции болеть суставы
Обновлено: 18.04.2024
Человек постоянно контактирует с окружающей средой, а значит и с населяющими ее микроорганизмами, многие из которых являются патогенными, способными вызвать воспалительный процесс. Инфекционный артрит развивается при попадании инфекции в сустав. Предупредить тяжелые осложнения этого заболевания может только своевременное обращение за медицинской помощью.
Общие сведения о заболевании
Инфекционный артрит – это воспаление сустава, вызванное местной или общей инфекцией. Симптомы болезни и ее течение во многом зависят от вызвавшей инфекционный процесс инфекции.
Коды инфекционных артритов по МКБ-10:
- стафилококковый - M00.0;
- пневмококковый - M00.1;
- стрептококковые - M00.2;
- вызванные другими уточненными бактериальными возбудителями - M00.8;
- пиогенный неуточненный - M00.9;
- туберкулезный – М01.1;
- гонококковый - M01.3;
- вирусный – М01.5.
Заболевание очень распространено и может стать причиной стойкого нарушения суставной функции. Четверть пациентов, обращающихся по поводу заболеваний суставов, страдают инфекционными артритами.
Причины инфекционного артрита
Причиной заболевания является инфекция – гнойная инфекция из расположенных рядом очагов (флегмон, абсцессов) или занесенная с током крови при холециститах тонзиллитах, а также общие инфекционные заболевания. При попадании инфекционных возбудителей в сустав иммунная система начинает с ними бороться, вызывая воспалительный процесс, течение которого напрямую связано с особенностями инфекционного возбудителя.
Воспаление может быть:
- неспецифическим – то есть, иметь общие симптомы, характерные для воспалительных процессов; вызываются такие процессы гноеродной патогенной и условно-патогенной микрофлорой – стафилококками, стрептококками, синегнойной и кишечной палочками и др.; вызываемые ими воспалительные процессы носят обычно острый гнойный характер и протекают остро, особенно, у детей;
- специфическим – при таком воспалении развиваются, как общие симптомы, характерные для всех артритов, так и симптомы, свойственные данной инфекции; к таким инфекциям относят туберкулезный, бруцеллезный, гонорейный, вирусный, грибковый, паразитарный воспалительные процессы.
Инфекционные артриты имеют два механизма развития:
- бактериально-метастатический – воспаление начинается из-за присутствия в суставе инфекции;
- токсико-аллергический – воспаление развивается за счет общей интоксикации и неадекватного иммунного ответа на внедрение в организм инфекции;
- смешанный – действуют оба механизма.
Факторы, предрасполагающие к развитию инфекционного артрита: вредные привычки, поднятие тяжестей, наличие лишней массы тела, сахарного диабета. Гнойные поражения суставов особенно часто развиваются у женщин, страдающих ревматоидным артритом.
Симптомы инфекционного атрита
Инфекционный артрит обычно начинается и протекает остро, иногда подостро. Но при некоторых специфических инфекциях он имеет незаметное начало и длительное течение.
Начало болезни и первые симптомы
При остром начале основными симптомами инфекционного артрита являются: выраженная лихорадка, озноб, летучие мышечно-суставные боли в сочетании с резкой болезненностью в пораженном суставе, отеком и гиперемией кожи над ним. Практически всегда остро протекает инфекционный артрит у детей.
Подострое течение имеет не такое заметное начало, температура тела нормальная или субфебрильная. Отек, гиперемия и боль в суставах умеренные.
Самым опасным является скрытое, незаметное течение, характерное для туберкулезного артрита. Характерны неопределенные боли в суставах, похрустывание, снижение двигательной активности. Болезнь протекает на фоне туберкулеза, небольшое повышение температуры также может не привлечь внимания, поэтому туберкулезный артрит редко выявляется на ранних стадиях.
Боли и и отеки характерны для начальной стадии инфекционного токсико-аллергического артрита у детей и взрослых
Явные симптомы
Острый гнойный артрит развиваются очень быстро, состояние ухудшается с каждым днем, беспокоит лихорадка, отечность, гиперемия и боль нарастают. Не исключено, что больному потребуется хирургическая помощь.
При более медленном течении симптомы инфекционного артрита развиваются постепенно, появляется общее недомогание, слабость, суставные боли становятся постоянными, усиливаясь при движении. Постепенно нарушается функция конечностей: появляются трудности в их сгибании или разгибании.
Когда необходимо обращаться за медицинской помощью
К врачу нужно обращаться при появлении следующих симптомов:
- постоянных или регулярно повторяющихся болях в суставах;
- появлении лихорадки, недомогания в сочетании с болями в суставах;
- отека, гиперемии кожи над суставом в сочетании с лихорадкой у пациентов, уже страдающих хроническим артритом – возможно, к имеющемуся хроническому воспалению присоединилась инфекция;
- появление суставных болей при туберкулезе легких, гонорее, бруцеллезе и др. инфекционных заболеваниях.
Опасности
Заболевание часто протекает тяжело, с осложнениями.
Стадии заболевания
Течение болезни связано с ее клинической формой, поэтому стадии развития патологического процесса могут иметь значительные различия. Рассмотрим стадии развития острого гнойного артрита, разработанные НИИ им. Вишневского:
- Начальная – гнойный процесс без деструкции внутрисуставных тканей:
- А. - без поражения околосуставных тканей;
- В. – с развитием гнойных процессов в прилегающих тканях.
- Развернутая – гнойный артрит с деструкцией внутрисуставных тканей:
- А. - без поражения околосуставных тканей;
- В. – с гнойным поражением окружающих мягких тканей.
- Запущенная – с поражением костной и хрящевой ткани:
- А. - без поражения окружающих тканей;
- В. – с гнойным поражением данных тканей;
- С. – с выходом гноя на поверхность тела (свищами).
- Завершающая:
- при отсутствии адекватного лечения – деструкция, неподвижность сустава, инвалидизация;
- при правильном лечении – полное или частичное восстановление функции конечности.
Возможные осложнения
Инфекционный артрит может давать ранние и поздние осложнения. К ранним осложнениям относятся в основном осложнения гнойного артрита:
- нагноение околосуставных тканей;
- генерализация инфекции, сепсис.
Отдаленные последствия – это утрата функции конечности разной степени: от легкой до полной неподвижности.
Классификация
Происхождение и симптомы инфекционного артрита разных клинических форм имеют, как сходство, так и отличие. Рассмотрим наиболее распространенные формы.
Острый гнойный
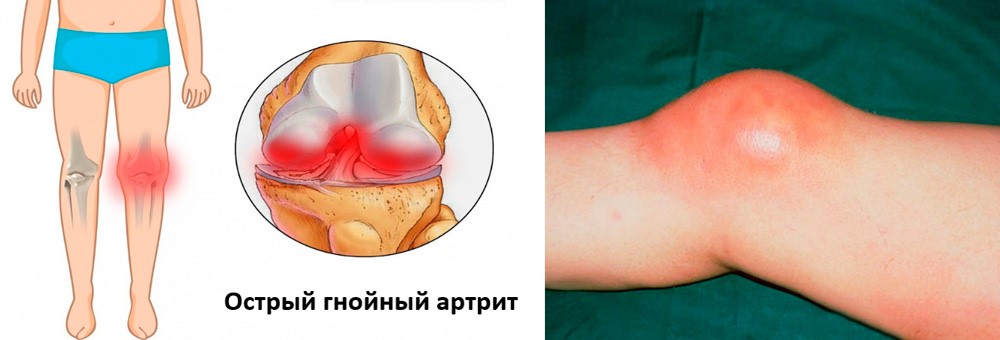
Острый гнойный артрит коленного сустава
Данная форма заболевания развивается при попадании в сустав гноеродной инфекции (синегнойной палочки, стафилококков, стрептококков и др.). Заражение может быть первичным при ранениях и вторичным – при переходе инфекции из окружающих тканей или отдаленных очагов инфекции. К группе риска относятся лица, страдающие ревматоидным артритом, особенно, женщины.
Начинается заболевание остро и протекает тяжело. Появляется лихорадка, головная боль, озноб. Пораженный сустав отекает, кожа над ним краснеет. Боль настолько сильная, что больной не может пошевелить конечностью и старается придать ей положение, вызывающее наименьшую болезненность.
Без оказания своевременной помощи суставные поверхности быстро разрушаются с ограничением подвижности конечности. При назначении адекватного лечения наступает полное выздоровление.
Септический
Развивается на фоне уже существующего сепсиса – генерализованного инфекционного процесса. Инфекция попадает в суставную полость гематогенным путем - с током крови. Заболевание может протекать в виде:
- бактериально-метастатической формы с симптомами острого гнойного артрита – состояние пациента может быть крайне тяжелым; прогноз заболевания зависит от своевременного лечения;
- токсико-аллергической формы – течение не всегда имеет острый характер, часто протекает подостро с множественным поражением суставов мигрирующего (чередующегося) характера; процесс носит негнойный характер и заканчивается выздоровлением на фоне излечения сепсиса.
Туберкулезный
Артрит в данном случае также протекает в виде бактериально-метастатической и токсико-аллергической форм. В первом случае поражаются в основном позвоночник и крупные суставы конечностей, а заболевание носит название костно-суставного туберкулеза. Протекает изначально хронически с нарастающими болями при движении, общим недомоганием. Основные изменения видны на рентгене в виде поражения суставной костной ткани от появления пятна с утратой костью кальция до разрушения кости. При отсутствии лечения приводит к инвалидности.
Токсико-аллергическая форма впервые описанная Понсе в начале 20-го века, протекает очень похоже на ревматоидный артрит с хроническим началом и поражением мелких суставов кисти и стоп. Возможна также их деструкция и инвалидизация. Поражение крупных суставов иногда протекает без последствий и проходит на фоне противотуберкулезной терапии.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Гонорейный
Поражение суставов гонококковой инфекцией может иметь бактериально-метастатическую и токсико-аллергическую формы. В обоих случаях поражаются крупные суставы, чаще всего один коленный (голеностопный, лучезапястный). Протекает болезнь остро, с высокой температурой, интоксикацией и сильнейшими суставными болями. Колено отекает, краснеет, до него невозможно дотронуться из-за болей.
При проведении своевременного лечения болезнь имеет благоприятный исход. Если же не лечить, быстро наступает полная неподвижность конечности.
Боррелиозный
Боррелиоз или болезнь Лайма – это инфекция, вызываемая спиралевидными бактериями – спирохетами боррелиями. Передается она клещами и протекает в виде последовательной смены стадий:
- Через 1-2 недели после укуса клеща появляются повышение температуры тела, интоксикация, скованность мышц и появление на теле в месте укуса клеща покраснения - эритемы, окруженной концентрическими кольцами, распространяющейся на большие участки тела. При своевременном назначении антибактериальной терапии заболевание может закончиться на этой стадии.
- Развивается через 1 – 3 месяца после начала заболевания и проявляется в виде поражений нервной системы (менингитов, невритов с острыми болями) и сердца (сердечных блокад, миокардитов и др.).
- Поражение суставов начинается через полгода (иногда через 2 года) после начала заболевания у генетически предрасположенных людей и протекает в виде сильных суставных болей, доброкачественного рецидивирующего воспалительного процесса, протекающего по типу инфекционно-аллергического артрита с асимметричным поражением 1 – 2 суставов (чаще всего коленного) и заканчивающегося через несколько лет выздоровлением у большинства больных. Но у некоторых пациентов заболевание может переходить в хроническую форму с постепенным нарушением функции конечностей.
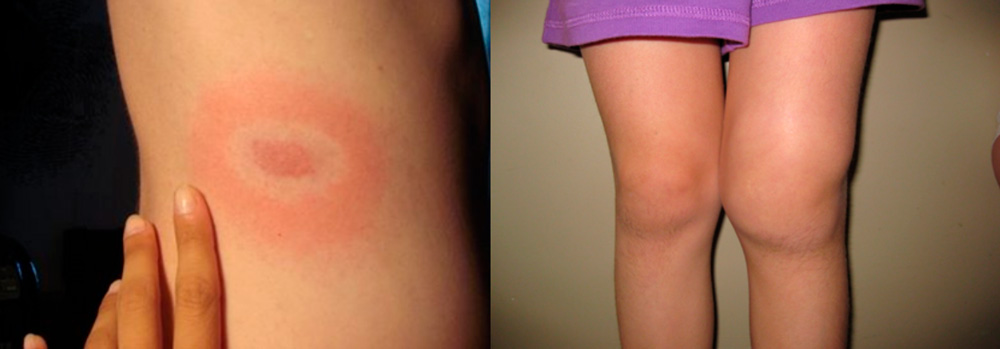
Начальная стадия боррелиоза – мигрирующая эритема и 3 стадия - хронический артрит колена
Вирусный
Развивается на фоне различных вирусных заболеваний:
- Парвовирусная инфекция, вызванная парвовирусом B19 – заболевание протекает с интоксикацией, лихорадкой, кожными проявлениями в виде красных пятен, возвышающихся над кожей папул и точечных подкожных кровоизлияний. Одновременно происходит симметричное поражение суставов. Могут вовлекаться мелкие суставчики кисти, лучезапястные, локтевые, коленные, голеностопные суставы. Симптомы похожи на ревматоидные поражения, но протекают от 3 месяцев до года и имеют благоприятный исход.
- Краснуха – артрит развивается чаще у взрослых женщин на фоне уже имеющихся симптомов краснухи или перед их появлением. У детей такие поражения встречаются редко. Околосуставные ткани отекают, краснеют, появляются сильные боли, нарушающие суставную функцию. Поражение асимметричное с вовлечением мелких суставов кисти, лучезапястных, коленных, локтевых суставов. Артрит продолжается две-три недели, после чего наступает полное выздоровление.
- Вирусные гепатиты В и С – артриты развиваются достаточно часто, но имеют доброкачественное течение и заканчиваются полным выздоровлением. Поражаются мелкие суставы кисти, локтевые, голеностопные и реже другие суставы. Воспаление в суставах обычно начинается до появления желтухи и заканчивается в период ее разгара.
Грибковый
Чаще всего грибковые поражения суставов развиваются при актиномикозе, но встречаются и при другой грибковой инфекции. Патогенные грибки попадают в суставную полость из расположенного рядом костного очага поражения или из отдаленных очагов (кариозные зубы) с током крови. Течение хроническое, с рецидивами и возможным присоединением бактериальной инфекции. Очень часто возникают свищи – ходы, по которым гной из сустава выделяется на поверхность кожи. При отсутствии адекватного лечения приводит к постепенной утрате суставной функции.
Паразитарный
Причиной артрита обычно является эхинококкоз, поражающий костную ткань позвонков, костей таза и длинных костей конечностей. В суставах обычно развивается токсико-аллергический воспалительный процесс. Часто вовлекаются суставы позвоночника, тазобедренные, коленные и локтевые суставы. Течение доброкачественное, но сопровождается сильными суставными болями. Выздоровление наступает при назначении полноценного лечения эхинококкоза.
Инфекционно-аллергический артрит
Инфекционно-аллергический артрит возникает, когда есть аллергия, на фоне которой развивается при неблагоприятных условиях воспалительный процесс в суставах. Заболевание протекает в бурной форме, сопровождается высокой температурой и сильными болевыми признаками. В области поражения наблюдается покраснение, отечность, припухлость. На разных участках кожи – кольцеобразная аллергическая сыпь. Лечением инфекционно-аллергического артрита занимаются ревматолог и аллерголог.
Локализация инфекционного артрита
При инфекционном поражении суставов локализация патологического процесса зависит от особенностей инфекции и ее клинической формы. При острых гнойных артритах – это в основном крупные суставы – коленный, голеностопный, локтевой. Мелкие суставы кисти и стопы поражаются при токсико-аллергической форме туберкулезного и некоторых вирусных артритах.
Асимметричное поражение одного-двух крупных суставов характерно для боррелиоза, чаще всего при этой инфекции в процесс вовлекаются коленные суставы.
Анализируя отечественную и зарубежную литературу по проблеме этиологии реактивного артрита, выяснено, что наибольшая роль в качестве триггерных факторов принадлежит инфекциям, передаваемым преимущественно половым путём. Определена распространённость инфекций, передаваемых преимущественно половым путём в мировом масштабе. Выявлена частота встречаемости реактивного артрита в популяции. Показана зависимость роста заболеваемости инфекциями, передаваемыми преимущественно половым путём, от демографических, социальных и поведенческих факторов. Установлено, что одним из наиболее частых и тяжёлых экстрагенитальных осложнений является реактивный артрит, который ассоциируется с антигеном гистосовместимости HLA В27 и относится к группе серонегативных артритов. C. trachomatis рассматривается как основной причинный фактор развития иммунного воспаления в суставах.

1. Агабабова Э. Р. Дифференциальная диагностика серонегативных артритов // Терап. Арх. - 1986. - № 7. - С. 149 - 154.
3. Агабабова Э. Р. Серонегативные спондилоартриты // Руководство по внутренним болезням. Ревматические болезни; под ред. В. А.Насоновой, Н. В.Бунчука. - М.: Медицина, 1997. - С. 305-335.
4. Андерсене Д. П., Милтиньш А. П. Состояние оксиданстной системы при болезни Рейтера / Под ред. И. И. Ильина. - Челябинск, 1990. - С. 22-23.
6. Бакулев А. Л., Рубин В. И., Суворов А. П., Слесаренко Н. А. Болезнь Рейтера. - Саратов: Изд. Сарат. мед. ун-та, 1999. - С.72-80.
7. Белов Б. С., Тарасова Г. М., Солдатова С. И. Применение ровамицина (спирамицина) в комплексной терапии урогенного реактивного артрита // Клин. ревмат. - 1997. - № 1. - С. 33-35.
8. Белькова Ю. А. Дехнич А. В., Козлов Р. С. Реальная практика терапии бактериальных инфекций, передаваемых половым путем, в России: результаты многоцентрового фармакоэпидемиологического исследования // Вестник дерматологии и венерологии. - 2011.- № 1. - С.41-53.
10. Бревертон Д. А. Анкилозирующий спондилоартрит, болезнь Рейтера и родственные заболевания // Клиническая ревматология: Пер. с англ. - Х. Л. Ф. Каррея. - М.: Медицина, 1990. - С.93-120.
11. Глазырина Г. А. Особенности клиники и эпидемиологии болезни Рейтера у детей: Автореф. дис. . канд. мед. наук. - Челябинск, 1995.
12. Дубенский В. В. Болезнь Рейтера (обзор литературы) // Рос. журн. кож. и вен. болезней. - 1999. - № 5. - С. 26-29.
13. Дубенский В. В. Современные клинико-эпидемиологические и иммунологические аспекты болезни Рейтера // Вестн. дерматол. и венерол. - 2003. - № 1. - С. 55-60.
14. Ивашкин В. Т., Положенцев С. Д., Султанов В. К. Актуальные вопросы этиологии и патогенеза болезни Рейтера // Тер. арх. - 1991. - № 3. - С. 162-136.
15. Ильин И. И. Негонококковые уретриты у мужчин. - 3-е изд., перераб. и доп. - М.: Медицина, 1991. - С. 54-60.
16. Казакова Т. В., Рашид М. А., Шостак М. А.,Карпова Н. Ю. Реактивный артрит: клиника, диагностика, лечение // Лечебное дело. - 2010. - №1. - С. 11-22.
17. Киселева Н. М., Шубин С. В. О дифференциальной диагностике хронического урогенного артрита // Терап. арх. - 2000. - № 5. - С.52-55.
18. Ковалев Ю. Н. Роль иммунных нарушений в патогенезе, клиника и патогенетическая терапия болезни Рейтера: Автореф. дис. . д-ра мед. наук. - М., 1987.
20. Ковалев Ю. Н., Молочков В. А., Петрова М. С. Болезнь Рейтера. - М.: ГЭОТАР - Медиа, 2006. - 224 с.
21. Логинова Н. С., Файзулин Л. З., Жданов А. В. и др. Интерфероновый статус больных урогенитальным хламидиозом // Заболевания, передающиеся половым путем. - 1998. - № 6. - С. 19-21.
22. Молочков В. А., Орлова О. Е., Дмитриев Г. А., Брагина Е. Е. Некоторые особенности жизненного цикла хламидий. Атипичные формы существования // Рос. журн. кож. и вен. бол. - 1998. - № 6. - С. 54-58.
23. Насонова В. А. Реактивный артрит / В.А.Насонова, Е. Л. Насонов, Р. Т. Алекперов и др. // Рациональная фармакотерапия ревматических заболеваний / под ред. В. А. Насоновой, Е. Л. Насонова. - М.: Литтерра, 2003. - С. 136-138.
24. Порудоминский И. М. О неспецифических уретритах, эпидидимитах и простатитах// Урология. - 1955. - № 4. - С. 20-27.
26. Хансфилд Х. Заболевания, передающиеся половым путем: Справочник / Под ред. А. А. Кубановой, М. М. Васильева. - М., 2004. - С. 42-47.
27. Хрипунова И. Г., Журбина Н. В. Реактивные артриты. Методические рекомендации. -Ставрополь: ИЗД. СГМА, 2003. - С. 25.
28. Хобейш М. М., Монахов К. Н., Соколовский Е. В. Суставной синдром в практике дерматовенеролога. Нейросифилис. - Санкт-Петербург: СОТИС, 2001. - С. 3.
29. Шерман Ю. Ф., Ворониа Л. Г., Шевлюк Н. Н., Михайлова Е. А., Штиль О. О. Роль гонококковой инфекции и ее ассоциированных форм с другими инфекциями, передаваемыми преимущественно половым путём, в развитии клинико-морфологических изменений шейки матки // Вестник дерматологии и венерологии. - 2012. - № 1. - С. 34-37.
31. Aho К., Ahvonen P., Lassus A. HLA antigen 27 and reactive arthritis // Lancet. - 1973. - Vol. - P. 157.
33. Brewerton D.A., Caffrey M., Nicholls A. et al. Reiter's disease and HLA- 27 //Lancet. - 1973. - Vol.3; 2(7836). - P.996-8.
34. Gotz H., Veldhuijzen I., Ossewaarde J. Chlamydia trachomatis infections in multi-ethnic urban youth: a pilot combining STI health education and outreach testing in Rotterdam, Netherlands // Sex Transm Infect. - 2006. - Vol. 82(2). - P. 97-98.
35. Haibel H., Rudwaleit M., Sieper J. Diagnosis of reactive arthritis // Z Rheumatol. - 2004. -Vol .63(3). - P.211-215.
36. James W. H. Sex ratios and hormones in HLA related rheumatic diseases / W. H. James //Ann. Rheum. Dis. 1991. - Vol. 50, № 6. - P. 401-104.
38. Margo C. M., Crowson A. N., Peeling R. Vasculitis as the basis of cutaneous lesions in Reiters disease // Hum. Pathrol. - 1995. - Vol. 26. - P. 633-638.
39. Rothe M. J., Kerdel F. A. Reiters disiases. In: Demis D. I. ed. Clinical Dermatology. - 24 revision. - Philadelphia; New York: Lippincott-Raven Publischers, 1997; 1-5: 1-13.
40. Sigal L. H. Update on reactive arthritis / L. H. Sigal // Bull. Rheum. Dis. - 2001. - Vol. 50, № 4. - P. 1-4.
41. Sieper J., Kingsley. Recent advaces in the pathogenesis of reactive arthritis // Itnmun. Today. - 1996. - Vо1. 17(4). - P. 160-163.
42. Sieper J, Rudwaleit M, Khan M et al. Concepts and epidemiology of spondylarthritis // Best Pract Res Clin Rheumatol. - 2006. - Vol. 20(3). - P.401-417.
43. Winchester R. Reiters syndrome. In.: Dermatology in General Medicine. Eds. Th. B. Fitzpatrick et al. New York: McGraw Hill. - 1993. - № 14. - Р. 2199-2211.
Среди больных инфекциями, передаваемыми преимущественно половым путём, кроме собственно поражения урогенитальной сферы (уретрит, простатит, цервицит, сальпингит, эндометрит и т.п.), достаточно часто развиваются системные/экстрагенитальные проявления. Одним из наиболее тяжёлых и частых экстрагенитальных осложнений УГИ является реактивный артрит [26,3,11].
Реактивный артрит (РеА) - иммуновоспалительное заболевание суставов, которое возникает в течение одного месяца после перенесённой кишечной или мочеполовой инфекций, ассоциированное с антигенами гистосовместимости HLA B-27 и являющееся системным клиническим проявлением этих инфекций [28]. Частота встречаемости реактивного артрита в популяции составляет 0,1 % [17]. В ревматологических стационарах доля пациентов с реактивным артритом составляет около 10 %, причём хронические его формы сопровождаются значительным нарушением функциональной активности суставов, в силу развития тяжёлых осложнений, нередко (до 42 % случаев) приводящих к инвалидизации [32]. Увеличение роста заболеваемости РеА, преимущественное поражение лиц молодого возраста, частая хронизация патологического процесса, не всегда удовлетворительные результаты лечения определяют медико-социальную значимость данной проблемы. Кроме этого широкое распространение, высокая частота резистентности к терапии, нередкое формирование тяжёлых форм, отсутствие эффективных прогностических критериев раннего диагноза реактивных артритов определяют актуальность изучения данной проблемы [18,3,35].
Различают следующие разновидности реактивного артрита: 1) постэнтероколитический; его триггерными агентами являются серотипы иерсиний, сальмонелл, шигелл, кампилобактера, клостридий; 2) урогенитальный (урогенный), включая болезнь Рейтера; чаще эту форму связывают с хламидиями и уреаплазменной инфекцией. Эта два вида РеА ассоциируются с антигеном гистосовместимости HLA В27 и относятся к группе сеpонегативных спондилоартритов (спондилоартропатий) [29]. Риск развития урогенитального реактивного артрита у мужчин, имеющих HLA В27, в 10 раз выше, чем у лиц без этого антигена. Наличие указанного аномального гена отягощает течение болезни и её прогноз вследствие возникновения тяжёлых клинических симптомов, таких как выраженная лихорадка, быстрая потеря массы тела с последующим переходом в хроническое рецидивирующее течение [21]. Ассоциированность урогенитальных РеА с HLA-антигенами является достоверным фактом, и зачастую ревматологи их называют "болезнями круга В27 антигена" [1,34,38]. Кишечная и урогенитальная инфекции играют триггерную роль в развитии реактивного артрита, они запускают иммунопатологические процессы в суставе. В течение РеА выделяют две стадии: 1) инфекционную, когда формируется очаг инфекционного воспаления в урогенитальном тракте, который служит источником метастатических и токсических поражений суставов и других органов; 2) аутоиммунную, связанную с гиперергической перестройкой организма, когда развиваются реактивные воспаления суставов. Артриты, которые имеют непосредственную связь с инфекционными агентами, могут быть двух видов: 1) артриты, при которых доказан непосредственный контакт с полостью поражённого сустава (инфекционный артрит); 2) артриты, при которых существует связь с предшествовавшей или текущей инфекцией, но жизнеспособные болезнетворные агенты в полости поражения суставов выявить не удаётся (реактивные артриты) [5]. Наиболее тяжёлое течение заболевания, ранняя потеря функциональной активности суставов, быстрые темпы инвалидизации характерны для так называемого синдрома Рейтера, доля которого в структуре урогенных реактивных артритов составляет 30 % [9].
Заболеваемость РеА, связанная с мочеполовыми инфекциями, на 100 тыс. населения составляет 4,6-13 случаев, а с кишечными инфекциями - 5-14 случаев на 100 тыс. населения. Достаточно вариабельны данные показатели по различным регионам [17].
Частота РеА составляет 1-3 % у больных, перенесших хламидийную и 1,5-4 % (до 12 %) - кишечную инфекцию. Хронизация патологического процесса наблюдается в 15-50 % случаев и нередко является причиной длительной нетрудоспособности пациентов [24,37,41]. В общей структуре ревматических болезней на данный момент доля реактивных артритов составляет 5-11 % [7,42,38]. На долю же урогенных реактивных артритов (УРеА) приходится 50-75 %. [9,43]. Вариантом реактивного артрита является синдром или болезнь Рейтера - заболевание, характеризующееся сочетанием поражения мочеполовых органов, воспалением глаз и суставов по типу асимметричного реактивного артрита. Оно, как правило, возникает вследствие полового инфицирования у лиц с генетической предрасположенностью, преимущественно у носителей антигена HLA В27 [21]. В настоящее время большинство исследователей рассматривают C. trachomatis в качестве основного причинного фактора болезни Рейтера [10,13,23]. Частота встречаемости этого возбудителя при данной нозологии колеблется от 30,2 до 100 % [12,13,20,23]. Инфекция, обусловленная C. trachomatis, у лиц с болезнью Рейтера протекает, как правило, без выраженной клинической симптоматики, иногда бессимптомно. Это связано со способностью возбудителя к персистенции [19,23]. В возникновении болезни Рейтера играют роль несколько факторов - инфекционный, генетический, иммунный [6,13,14].
Известно, что хламидии служат основными возбудителями большей части негонококковых уретритов, а болезнь Рейтера наиболее часто развивается у мужчин, страдающих именно этим видом воспалений мочеполовых органов. В связи с этим многие авторы считают, что болезнь Рейтера является осложнением хламидийной инфекции, а хламидии - непосредственной её причиной [1,4,19,6]. В пользу хламидийной этиологии болезни Рейтера говорят следующие факты. Во-первых, закономерное нахождение хламидий в мочеполовых органах у большинства больных с данным заболеванием, не принимавших до обследования противохламидийных препаратов, а также высокая частота выявления у них специфических антител. Во-вторых, хламидийную этиологию подтверждает факт обнаружения некоторыми авторами хламидий или их антигенов непосредственно в суставной жидкости и периартикулярных тканях поражённых суставов, наиболее часто это отмечено в начальной стадии заболевания. В-третьих, о хламидийной этиологии косвенно свидетельствуют положительные результаты применения противохламидийных препаратов в ранних стадиях заболевания до развития иммунокомплексного реактивного воспаления суставов [21], а также возможность предотвращения развития болезни Рейтера у больных хламидийными уретритами при своевременном назначении им специфических препаратов в адекватных дозах [2] и, напротив, регистрация случаев болезни Рейтера у больных негонококковыми уретритами, лечившихся препаратами другой группы [16]. Наконец, хламидийные артриты экспериментально воспроизведены у лабораторных животных. Приведенные выше соображения делают весьма убедительными доводы в пользу хламидийной этиологии болезни Рейтера (или, по крайней мере, в большей части её случаев). Многими авторами болезнь Рейтера безоговорочно относится к осложнениям урогенитального хламидиоза. Около 10 % больных урогенитальным хламидиозом, по данным ВОЗ, могут иметь поражения суставов, глаз и иногда сердца [21].
Кроме хламидийной инфекции роль пускового агента болезни Рейтера некоторые авторы отдают гонококкам, которые с помощью ПЦР обнаруживали в синовиальной жидкости у 9 из 311 больных с этим заболеванием [39]. Однако болезнь Рейтера, как правило, возникает тогда, когда гонококки полностью элиминированы из организма, причём противогонококковая терапия не может предотвратить развития болезни Рейтера, даже если она начата в первые дни после появления симптомов уретрита. С целью дифференциальной диагностики таких случаев от типичного септического гонококкового артрита был предложен термин "постгонорейный артрит". Множественные наблюдения показали, что "постгонорейные артриты" по клиническим проявлениям, течению и лабораторным показателям (в том числе по частоте признаков хламидийной инфекции) ничем не отличаются от обычных форм болезни Рейтера, возникающих после негонококковых уретритов [25].
В последние годы вновь в качестве агента, способного стимулировать развитие болезни Рейтера, стали называть один из видов генитальных микоплазм -U.urealiticum. Гипотеза о причинной роли микоплазм в развитии этого заболевания в прошлом имела отдельных сторонников [21]. Гонококки и микоплазмы у ряда лиц с болезнью Рейтера некоторые авторы рассматривают в качестве факторов, трансформирующих латентную хламидийную инфекцию в клинически выраженное заболевание и способствующих её диссеминации [5].
По мнению многих авторов, болезнь Рейтера рассматривают как мультифакториальное заболевание со сложным патогенезом, в котором инфекционный агент с артрогенными свойствами играет роль только пускового механизма, а затем включаются при наличии определённой предрасположенности аутоиммунные и другие механизмы. При этом болезнь Рейтера может приобретать хроническое рецидивирующее течение, несмотря на элиминацию возбудителя, вследствие эффективной этиотропной терапии [2,21].
Рецензенты:
Chlamydia trachomatis (хламидии) представляет собой грамотрицательные кокковидные или стержнеобразные бактерии.
Вызывают инфекции мочеполовых путей, органов дыхания и глаз.
C. Trachomatis является наиболее распространенной инфекцией, передающейся половым путем во всем мире и самой распространенной болезнью в странах СНГ.

Реактивный артрит при хламидиях
Реактивный артрит определяется как острое воспаление суставов, в ходе кишечной или мочеполовой инфекции.
Точные причины и механизмы, ведущие к реактивному артриту, до сих пор неясны.
С развитием новых молекулярно-биологических методов исследований удается обнаружить определенные патогенные микроорганизмы и бактериальные компоненты.
Особенно в синовиальной жидкости, или внутренней оболочке суставов, больных реактивным артритом.
Поэтому предполагается, что патогенные бактерии каким-то образом проникают в суставную ткань.
Реактивный артрит не менее распространенное заболевание, чем другие виды патологий опорно-двигательного аппарата.
В России частота заболеваемости реактивным артритом на фоне хламидиоза составляет примерно 0,5%.
Т.е. на 100 000 жителей, приходится 500 пациентов с данным диагнозом.
Мужчины и женщины примерно одинаково подвержены патологии, при этом большинство пациентов моложе 40 лет.
Инкубационный период проявлений артрита при хламидиозе может составлять несколько дней или недель после острого инфекционного процесса.
Какие именно симптомы будут присутствовать, зависит от индивидуальных особенностей организма, но типичными признаками являются следующие проявления:
- Жжение, болезненность при мочеиспускании
- Частые мочеиспускания с чувством неполного опорожнения мочевого
- Патологические выделения из уретры или влагалища
- Желудочно-кишечные нарушения: диарея, боли в животе
В ряде случаев признаки инфекции могут быть очень мягкими и часто оставаться не замеченными.
Симптомы артрита могут варьироваться от легкой боли в суставах (не выраженная артралгия) до сильной воспалительной реакции.
Со скоплением синовиальной жидкости и отсутствием возможности нормально передвигаться.
Какие суставы чаще подвержены воспалению при хламидиозе
Реактивный артрит чаще наблюдается в крупных суставных сочленениях: тазобедренном, коленном и голеностопном.
Редко воспалительная реакция развивается в плечевых суставах, локтях, запястьях.
Только в исключительных случаях в патологический процесс могут быть включены мелкие суставы пальцев рук или ног.
Как правило, воспаление локализуется только в одном крупном суставе — коленном.
Поражение нескольких суставов наблюдается редко, в случае данного явления следует говорить о полиартрите.
Симптомы пациентов с полиартритом могут проявляться медленно, с различными фазами суставной боли.
Болевой синдром чаще наблюдается в ночное время или под утро.
Болезненность сопровождается опуханием суставов, покраснением, гипертермией.
На более поздних стадиях заболевания может присоединяться более выраженная боль в пояснице, указывающая на воспаление крестцово-подвздошных суставов.
Другие типичные симптомы включают воспаление в области прикрепления сухожилий (например, ахиллова сухожилия).
В ходе реактивного артрита может возникать воспаление глаз — конъюнктивит или кератит.

Характерными симптомами являются светобоязнь, боль, жжение, покраснение и ухудшение качества зрения.
Особой формой реактивного артрита является синдром Рейтера.
Клинические признаки могут варьироваться от легкой боли в суставах до серьезного воспаления.
Поэтому терапия должна быть адаптирована к соответствующим симптомам заболевания.
Как только будет доказано, что возбудителем реактивного артрита является хламидиоз, назначается антибактериальная терапия.
Поскольку хламидийная инфекция передается через половой контакт, лечение назначается и половому партнеру.
Хотя антибиотики не влияют на течение текущего артрита, они помогают устранить основной патоген - причину воспаления.
Тем самым снижают риск поздних рецидивов и осложнений.
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием венеролога | 900.00 руб. | |
| ДНК Chlamydia trachomatis | 1 д. | 300.00 руб. |
Хламидиоз и синдром Рейтера
Большая часть пациентов являются мужчины с положительным HLA-B27.
Данный антиген представляет собой иммуногенетический маркер.
Указывает на повышенную предрасположенность человека к спондилоартропатиям, в том числе к данному заболеванию.
Почему один человек предрасположен к заболеванию, а другой нет, до сих пор точно не установлено.
Классическим проявлением синдрома является развитие клинической триады заболеваний, которая включает:
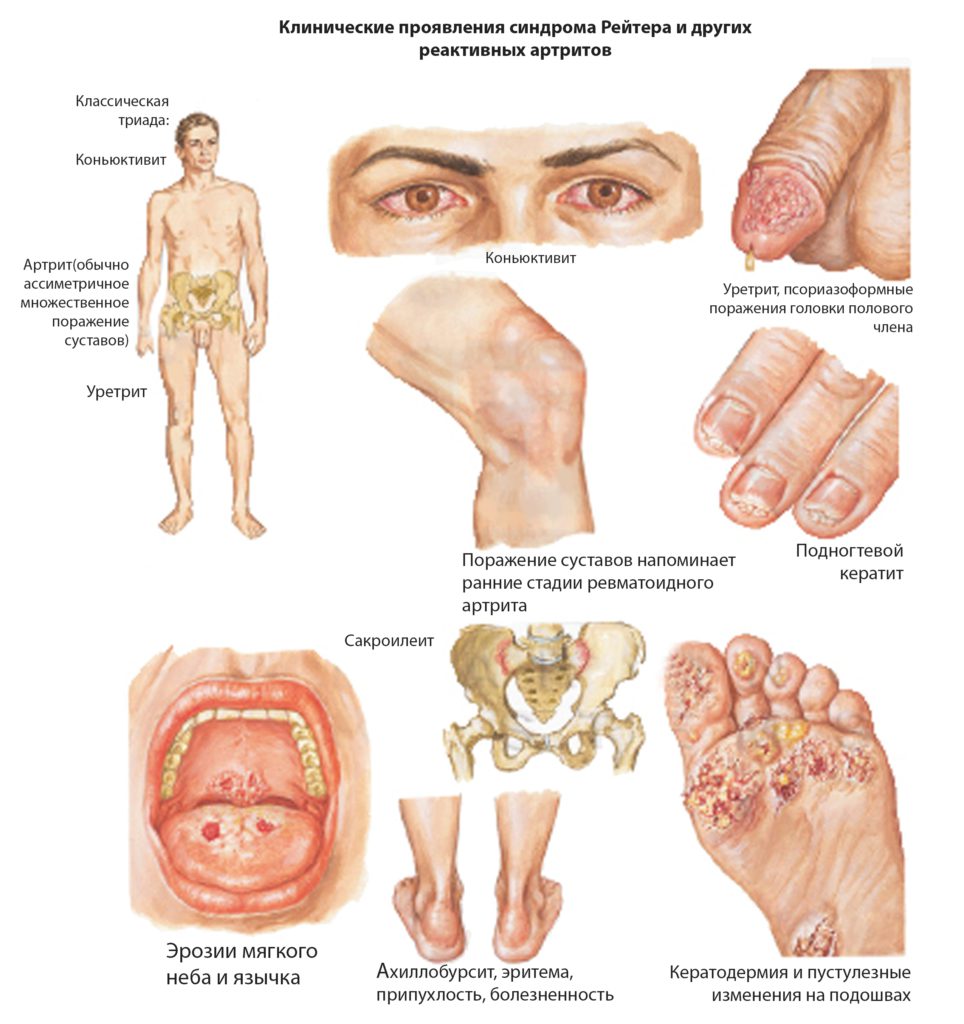
Воспаление может влиять на различные суставы.
Поражает как мелкие (пальцы ног, рук), так и крупные соединения (коленные суставы, межпозвонковые).
Все это сопровождается образованием отечности в области сустава, болезненностью, скованностью в утреннее время.
Также воспалительная реакция может распространиться на сухожилия.
Конъюнктивит выступает как еще один симптом болезни Рейтера.
Воспаление слизистой глаз сопровождается покраснением, ощущением песка, повышенной слезоточивостью, выделением гнойного экссудата.
Основным провоцирующим фактором в развитии заболевания является Chlamydia trachomatis.
Поэтому наблюдаются патологические изменения со стороны урогенитального тракта.
У мужчин присутствуют симптомы воспаления предстательной железы, у женщин — шейки матки, яичников.
Также отмечается болезненность при мочеиспускании, тянущие боли внизу живота, дискомфорт при половом контакте.
Могут быть периодические гнойные выделения из уретры, напоминающие признаки гонореи.
Постановка диагноза заключается на основании перечисленных выше симптомов у пациента и наличия инфекционного процесса.
Либо недавняя терапия хламидиоза.
При диагностике желательно исключить присутствие в организме Chlamydia trachomatis.
С данной целью назначается ИФА и ПЦР-анализ.
Лечение в основном симптоматическое.

Рекомендуется соблюдать и избегать физических упражнений.
Конъюнктивит успешно поддается терапии бактериостатическими препаратами.
Для облегчения болей в суставах могут рекомендоваться мази или гели противовоспалительного действия.
Диагностика реактивного артрита, вызванного хламидиозом
При лабораторном исследовании крови можно видеть повышение скорости оседания эритроцитов и увеличение C-реактивного белка.
CRP или C-реактивный белок — вещество, продуцируемое печеночной тканью.
Протеин относится к так называемым белкам острой фазы.
Концентрация этих белков в сыворотке крови возрастает, когда в организме присутствуют воспалительные процессы.
О протекающем в организме реактивном артрите может свидетельствовать специфический маркер HLA 27, отвечающий за предрасположенность к данной патологии.
Первоначально потребуется консультация ревматолога.
В обязательном порядке назначается проведение полимеразной реакции, которая позволит выявить тип основного возбудителя.
В качестве биологического материала могут выступать патологические выделения из уретрального канала и влагалища, кровь, мазки.
Инструментальная диагностика — рентгенография или компьютерная томография пораженного сустава.

Однако данные диагностические мероприятия не играют решающей роли в постановке точного диагноза.
Важным моментом является дифференциальная диагностика реактивного артрита от других, схожих процессов:
- Инфекционный септический артрит. Это тип воспалительного артрита, который возникает у некоторых пациентов с псориазом, может поражать любой сустав в организме. Примерно у 15% людей с псориазом развивается псориатический артрит. При проведении лабораторного анализа отмечается высокое содержание лейкоцитов в синовиальной жидкости. Септический артрит имеет несколько форм: асимметричный олигоартикулярный артрит, симметричный полиартрит, дистальная межфаланговая артропатия.
- Вирусный артрит. Заболевание, которое сопровождается отеком и раздражением (воспалением) сустава, спровоцированное вирусной инфекцией. Типичные симптомы, связанные с вирусным артритом, включают симметричное поражение суставов, с последующим развитием болевого синдрома, имитирующего ревматическое заболевание. Может наблюдаться характерная сыпь на кожном покрове. Симптомы суставных патологий могут совпадать с клиническими признаками вирусной инфекции. Серологическое тестирование является наиболее эффективным способом установления диагноза "вирусный артрит". Наиболее распространенные вирусы, которые связаны с суставной артралгией или артритом — Парвовирус: встречаются в 60% случаев; Гепатит В: от 10 до 25%; Гепатит С: от 2 до 20%; Краснуха: до 30% у женщин и около 6% у мужчин.
- Ревматоидный артрит. Женщины в три раза чаще подвержены заболеванию, чем мужчины. Ревматоидный артрит может возникать в любом возрасте, но чаще развивается у людей от 65 до 75 лет. В начале болезни могут возникать очень неспецифические симптомы, такие как усталость, потеря аппетита, потеря веса, повышение температуры тела до 38 ° C. На ранней стадии развития заболевание особенно трудно диагностировать.
- Анкилозирующий спондилит. Форма артрита, которая приводит к боли и развитию скованность в суставах позвоночника, а также оказывает влияние на связки и сухожилия. Симптомы включают хроническое (длительное) воспаление, вызывающее боль и скованность в спине. Анкилозирующий спондилит относится к группе воспалительных артритных состояний позвоночника, называемых спондилоартропатиями. В отличие от большинства других типов артрита, где внутренняя часть сустава воспаляется, спондилоартропатии сопровождаются воспалением наружной части сустава, где связки, суставная капсула и сухожилия прикрепляются к кости.
- Псориатический артрит. Представляет собой хроническое воспалительное аутоиммунное заболевание, поражающее суставы. Болезнь часто является следствием псориаза кожи и ногтей. Причиной является генетическая предрасположенность в сочетании с определенными триггерными факторами. Псориатический артрит является воспалительным заболеванием суставов, относящихся к группе спондилоартритов. Эти заболевания можно отличить от других ревматических заболеваний по отсутствию ревматоидных факторов. Как правило, заболевание развивается у людей в возрасте от 35 до 55 лет.
- Болезнь Лайма. Болезнь вызвана бактерией, известной как borrelia burgdorferi, которая относится к группе спирохет. Бактерии живут в насекомых, клещи являются основными носителями патогена. При укусе клещей бактерия попадает в кровь человека, вызывая инфекцию. Нередко заболевание по ошибке диагностируется как клещевой энцефалит. Боррелия вызывает воспаление суставов, как правило, поражается один коленный. Сочленение опухает, становится красным и болезненным.
- Туберкулезный артрит. По сравнению с другими типами артритов, диагностируется легче. Воспаление сопровождается всеми признаками туберкулезной инфекции. Обострение воспалительного процесса и развитие болевого синдрома наблюдается в ночное время. Для постановки точного диагноза проводится рентгенографическое исследование и анализ внутрисуставной жидкости.
Эффективное лечение заключается в приеме бактериостатических препаратов, направленных на купирование жизнедеятельности Chlamydia trachomatis.
Сегодня первым выбором являются препараты макролидов, имеющие широкий противобактериальный спектр воздействия.
Распространенные осложнения хламидиоза
- Реактивный артрит и хламидиоз. Лица с хламидийной инфекцией подвержены риску возникновения реактивного артрита, который может провоцировать не только воспаление суставов, но и стать причиной развития острого уретрита и конъюнктивита (синдром Рейтера).
- ВЗОМТ. Генитальная хламидийная инфекция у женщин может привести к воспалению органов малого таза (ВЗОМТ): оофорит, сальпингоофорит, эндометрит. В свою очередь, затяжное течение данных патологий приводит к внематочной беременности или бесплодию. Инфекция у беременных приводит к тому, что у новорожденных возникает риск развития конъюнктивита и пневмонита.
- Болезни мочеполовой системы. Инфекция у мужчин может привести к эпидидимиту и простатиту, стать причиной бесплодия.
- Генитальные хламидии, диагностируемые у гомосексуальных партнеров повышают риски инфицирования ВИЧ.
- Длительное течение хламидийной инфекции, отсутствие терапевтического воздействия нередко становится причиной ухудшения зрения, вплоть до развития слепоты.
Хламидийный артрит: ответы на часто задаваемые вопросы
Когда после заражения хламидиозом развивается артрит?
Воспаление суставов может наблюдаться спустя несколько дней или 2-3 недели после инфицирования венерической патологией.
Может ли быть бессимптомный хламидиоз при артрите?
Данное явление может быть, но встречается крайне редко.
Есть ли температура и общие явления артрита на фоне хламидиоза?
Да, может незначительно повышаться температура тела, вследствие воспалительной реакции. Также пациенты отмечают припухлость в суставах и покраснение кожного покрова.
Помогает ли лечение хламидиоза устранить симптомы артрита?
Лечение хламидиоза позволяет исключить дальнейшее развитие заболевания. Устранить симптомы воспаления суставов поможет отдельная группа препаратов.
Почему лечение бывает неэффективным?
Специалисты выделять две главные причины — постановка неправильно диагноза и некорректно подобранные препараты.
Может ли ВИЧ-инфекция и хламидиоз вместе быть причиной артрита?
Да, оба вида заболевания могут послужить толчком в развитии патологий суставов.
К какому врачу обратиться за лечением?
Лечением артрита на фоне ЗППП занимаются врач-венеролог и ревматолог.
При подозрении на хламидиоз при артрите обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
О хламидиях наслышано большинство людей. Но знают о них, лишь то, что передаются они половым путем, а вызываемый ими хламидиоз женщины лечат у гинеколога, а мужчины у уролога. Однако у этих возбудителей есть еще одна "специальность": вызывать воспаление суставов. В этом случае к лечению подключаются врачи-артрологи.
Заболевание, названное по имени одного из первооткрывателей синдромом Рейтера, известно медицине со времен первой мировой войны.
В классическом варианте одновременно беспокоят: конъюнктивит, уретрит (воспаление мочеиспускательного канала) и полиартрит (множественное воспаление суставов).
Могут встречаться случаи, когда один из симптомов отсутствует. Обычно недуг вызывают хламидии, проникшие в организм половым путем.
Как правило, жертвы болезни Рейтера — мужчины (женщины и дети болеют реже).
В случае традиционного варианта синдрома Рейтера трудностей в диагностике, как правило, нет. Если же процесс проявляет себя только воспалением суставов, случается, что его иногда путают с ревматоидным артритом — болезнью, которую нужно лечить иначе.
Боли в суставах и в позвоночнике начинаются примерно через две недели после заражения. Первыми страдают суставы ног — коленные и мелкие суставы расположенные ниже. Причем у каждой ноги свой набор воспаленных суставов. Кожа над ними краснеет, иногда приобретая синюшный оттенок, становится горячей на ощупь. Боли усиливаются ночью и утром. Если поражены пальцы ног, они приобретают характерный "сосисочный" вид. Но "фирменный знак" болезни Рейтера — боль под пяткой при ходьбе. Одновременно в нижней части позвоночника начинаются боли, похожие на те, что бывают при радикулите.
Если лечение не начато, или проводится неправильно, к артриту могут присоединиться поражения кожи ладоней и стоп и атрофия мышц, прилегающих к пострадавшим суставам.
Недомогание, лихорадка, немного повышенная температура и слабость тянутся месяцами, затем на один-два года болезнь может как бы исчезнуть, но потом вновь возвращается.
Лечение синдрома Рейтера — процесс длительный, требующий настойчивости. При правильном подходе выздоровление наступает через четыре-шесть месяцев. Главная задача терапии — с помощью соответствующих антибиотиков выбить из организма хламидии.
Параллельно необходимо нормализовать иммунитет, подавить воспалительные и аллергические реакции. Основное лечение проводит врач-ревматолог, специализирующийся на этой инфекции, местными воспалительными очагами занимаются уролог или гинеколог и, если нужно, окулист.
Чтобы избежать рецидивов, необходимо убедиться, что с инфекцией покончено. Для этого, выждав 3-4 недели после приема антибиотиков, надо сделать анализы.
Недорог и достаточно надежен так называемый иммунофлюоресцентный анализ. Иногда прибегают к диагностическому выделению хламидий в культуре клеток или обращаются к новому, самому точному (но и самому дорогому) методу полимеразной цепной реакции (ПЦР).
Для полной уверенности в результатах лечения анализы следует повторять в течение следующих трех месяцев. Если они окажутся отрицательными, то в дальнейшем можно ограничиться ежегодными посещениями лечащего врача.
Поскольку иммунитет против повторного заражения не вырабатывается, благоразумие и разборчивость в половых контактах - важный (если не главный) фактор профилактики рецидивов заболевания.
Половые пути — не единственные ворота для инфекции. Немытые руки и предметы обихода (например, полотенце), загрязненные выделениями больного, могут стать причиной конъюнктивита. У новорожденных поражения глаз и носоглотки хламидиями возникают в результате инфицирования при прохождении плода через пораженную шейку матки.
Запущенный хламидиоз у женщин часто приводит к бесплодию, вызванному непроходимостью маточных (фаллопиевых) труб, служит причиной выкидышей, а также неразвивающихся беременностей.
Чтобы избежать тяжелых осложнений хламидиоза, следует при первых признаках воспаления мочеполовых путей (даже мало беспокоящих) обращаться к врачу.
Читайте также:

