Может ли бициллин вылечить от трихомониаза
Обновлено: 19.04.2024
Уреаплазменную инфекцию лишь условно можно отнести к инфекциям, передаваемым половым путем. Дело в том, что возбудителем при этом является Ureaplasma urealyticum из семейства микоплазм, которые действительно могут обитать в половых путях и передават
Уреаплазменную инфекцию лишь условно можно отнести к инфекциям, передаваемым половым путем. Дело в том, что возбудителем при этом является Ureaplasma urealyticum из семейства микоплазм, которые действительно могут обитать в половых путях и передаваться при половых контактах. Однако роль уреаплазм, как и других микоплазм, за исключением M. genitalium, в возникновении воспалительной реакции достаточно неоднозначна, вследствие чего этот возбудитель большинство авторов, особенно за рубежом, относят к условно-патогенным. И в МКБ-10, международно признанном списке болезней, такого заболевания, как уреаплазмоз или уреаплазменная инфекция, не приведено. Между тем ряд исследователей приводят достаточно убедительные доказательства, свидетельствующие в пользу патогенности этой инфекции. Не так давно в Москве даже была защищена докторская диссертация, автор которой отстаивал именно эту точку зрения.
В 1954 г. Шепард впервые обнаружил U. urealyticum в выделениях, полученных от больного уретритом, и назвал их Т-микоплазмами (от английского слова tiny - крошечный). По своим размерам уреаплазмы являются одними из самых мелких представителей бактериальной флоры, выявляемой у человека, а по виду своей жизнедеятельности относятся к внутриклеточным паразитам.
Известны два биовара уреаплазм - Parvo и Т960, которые разделены на 14 сероваров. Последние достижения молекулярной биологии в исследовании ДНК и рибосомальной РНК уреаплазм позволили некоторым авторам (F. Kong et al., 2000) отказаться от классической классификации и разделить все уреаплазмы на два вида - Ureaplasma urealyticum (бывший биовар Т960) и Ureaplasma parvum (бывший биовар Parvo).
Как уже говорилось выше, вопрос о роли уреаплазм в этиологии и патогенезе заболеваний урогенитального тракта до сих пор не решен. Слишком уж широко они распространены, и слишком часто эти микроорганизмы выявляются у лиц, не имеющих клинической симптоматики. Авторы, относящие уреаплазмы к облигатным патогенам, считают, что они вызывают уретриты, цервициты, простатиты, послеродовые эндометриты, пиелонефриты, бесплодие, различную патологию беременности (хориоамниониты) и плода (легочную патологию). Другие исследователи полагают, что уреаплазмы являются частью условно-патогенной флоры урогенитального тракта и способны вызывать инфекционно-воспалительные заболевания мочеполовых органов только при определенных условиях (в частности, при недостаточности иммунитета) или при соответствующих микробных ассоциациях.
Показатели инфицированности урогенитального тракта уреаплазмами среди сексуально активного населения варьируют от 10 до 80%. Уреаплазмы, как правило, обнаруживают у людей, ведущих активную половую жизнь, а наиболее часто эти микроорганизмы выявляются у лиц, имеющих три и более половых партнеров. По данным F. Kong et al., у 81-87% больных выявляется Ureaplasma parvum и у 13-19% - Ureaplasma urealyticum. Клиническая картина воспалительного процесса, при котором обнаруживаются уреаплазмы, не имеет патогномоничных симптомов.
Авторы некоторых работ утверждают, что именно уреаплазмы зачастую являются причиной неблагоприятных исходов беременности, усугубляют риск преждевременных родов и летального исхода при рождении детей с очень низкой массой тела.
Вопрос о влиянии уреаплазм на репродуктивную функцию человека остается открытым. Между тем женское бесплодие может быть связано с воспалительными процессами в области половых органов, индуцированными уреаплазмами, приводящими к нарушению прохождения яйцеклетки в полость матки. Мужское бесплодие может быть обусловлено, во-первых, воспалительными процессами, а во-вторых - влиянием уреаплазм на сперматогенез. Адсорбция уреаплазм на поверхности сперматозоидов способна изменять их подвижность, морфологию и хромосомный аппарат.
Как и для большинства представителей условно-патогенной флоры, для уреаплазм выделяют ряд факторов, способствующих развитию инфекционно-воспалительных процессов. Наиболее важными из них являются иммунные нарушения, изменения гормонального статуса, массивность колонизации, ассоциации с другими бактериями. Все эти аспекты следует учитывать при выборе тактики ведения таких больных.
Методы диагностики
- Культуральное исследование на селективных средах. Такое исследование позволяет в течение 3 дней выделить культуру возбудителя и отделить уреаплазмы от других микоплазм. Материалами для исследования служат соскобы из урогенитального тракта и моча пациента. Метод позволяет определить чувствительность выделенных возбудителей к различным антибиотикам, что очень важно с учетом нередкой сегодня антибиотикорезистентности. Специфичность метода составляет 100%. Этот метод используется для одновременного выявления Mycoplasma hominis и Ureaplasma urealyticum.
- Обнаружение ДНК возбудителей методом ПЦР. Исследование позволяет в течение суток выявить возбудителя в соскобе из урогенитального тракта и определить его видовую принадлежность.
- Серологические тесты. Позволяют определять присутствие антигенов и специфических антител к ним в крови. Могут быть полезны при рецидивирующем течении болезни, при развитии осложнений и бесплодии.
Как и проблема патогенности уреаплазм, вопрос о необходимости элиминации этих возбудителей из урогенитального тракта также остается открытым. Чаще всего авторы предлагают принимать меры по элиминации этих микроорганизмов при наличии у человека инфекционно-воспалительного процесса в месте их обнаружения (уретрите, простатите, цервиците, вагините), а также при бесплодии, невынашивании беременности, воспалительных заболеваниях органов малого таза, хориоамнионите, послеродовых лихорадочных состояниях при наличии уреаплазм в мочеполовом тракте.
Этиотропное лечение уреаплазменной инфекции основывается на применении антибактериальных препаратов различных групп. Активность препаратов в отношении любой инфекции определяется по минимальной подавляющей концентрации (МПК) в исследованиях in vitro. Показатели МПК, как правило, коррелируют с результатами клинического излечения. Казалось бы, оптимальными препаратами должны являться антибиотики с наименьшей МПК, но при этом нельзя сбрасывать со счетов важность таких параметров, как биодоступность, способность к созданию высоких внутритканевых и внутриклеточных концентраций, переносимость и комплаентность лечения.
Уреаплазмы устойчивы к β-лактамным антибиотикам (пенициллинам и цефалоспоринам), из-за того что у них отсутствует клеточная стенка, и сульфаниламидам, так как эти микроорганизмы не синтезируют кислоту. При лечении уреаплазменной инфекции могут быть эффективны те антибактериальные агенты, которые воздействуют на синтез белка и ДНК, т. е. обладающие бактериостатическим действием. Это препараты тетрациклинового ряда, макролиды, фторхинолоны, аминогликозиды, левомицетин и некоторые другие (см. табл. 1).
Как видно из таблицы, доксициклин и кларитромицин отличаются наилучшими показателями МПК, кроме того, они высокоактивны в отношении уреаплазм. Другие препараты обладают избирательной активностью и их выбор определяется в зависимости от результатов микробиологических исследований.
Тетрациклины
Согласно методическим рекомендациям 1998 г. и Федеральному руководству по использованию лекарственных средств, при уреаплазменной инфекции рекомендуется назначение доксициклина (юнидокс солютаб, вибрамицин, медомицин). Препарат назначают по 100 мг 2 раза в день в течение 7-14 дней. Обычно при первом приеме антибиотика дозу удваивают. По рекомендациям Американского центра по контролю и профилактике заболеваний (CDC), доксициклин, наравне с эритромицином и офлоксацином, является препаратом выбора при лечении негонококковых уретритов (НГУ). Менее удобен для пациента курс тетрациклина, который применяют по 500 мг 4 раза в день в течение 7-10 дней.
Доксициклин используют в виде двух солей, в зависимости от того, применяют антибиотик в капсулах или в виде порошка. В капсулах используют доксициклина гидрохлорид или хиклат. Порошок для приготовления других пероральных форм представляет собой моногидрат доксициклина. Использование соли моногидрата вместо гидрохлорида исключает возникновение эзофагитов. Наиболее удобной в применении является лекарственная форма солютаб.
Благодаря своим особым фармакокинетическим свойствам, доксициклин переносится гораздо лучше, чем тетрациклин.
Хорошие результаты были получены при назначении доксициклина женщинам, инфицированным различными микоплазмами (в том числе уреаплазмами) и страдающим бесплодием или привычным невынашиванием беременности. После санации от микоплазм в ряде случаев наступала беременность, которая заканчивалась нормальными родами в срок и без осложнений.
Необходимо, однако, отметить, что от 2 до 33% штаммов уреаплазм могут быть устойчивы к тетрациклину. К другим существенным недостаткам препаратов тетрациклинового ряда можно отнести противопоказания к их назначению беременным и детям до 8 лет, высокую частоту побочных реакций со стороны желудочно-кишечного тракта, а также фотосенсибилизацию кожи во время их применения.
Макролиды, линкозамины, стрептограмины
Из препаратов группы макролидов, азалидов, линкозаминов и стрептограминов наиболее предпочтительны кларитромицин, джозамицин, азитромицин, мидекамицин и эритромицин.
Как уже упоминалось выше, наилучшие показатели МПК из всех макролидных антибиотиков имеет кларитромицин, обладающий всеми преимуществами современных антибиотиков, относящихся к этому классу: хорошей переносимостью, небольшой частотой побочных реакций и высоким комплайенсом.
Кларитромицин (клабакс, клацид) назначают по 250 мг 2 раза в сутки, а в пролонгированной форме СР по 500 мг 1 раз в сутки, в течение 7-14 дней.
Джозамицин (вильпрафен) по 500 мг 3 раза в сутки в течение 7-14 дней.
Азитромицин (азитрал, сумамед, хемомицин) назначают по 250 мг 1 раз в сутки в течение 6 дней или по 1 г однократно.
Мидекамицин (макроен)- по 400 мг 3 раза в сутки в течение 7-14 дней.
Эритромицин (эритромицин, эрифлюид) по 500 мг 4 раза в сутки 7-14 дней.
Рокситромицин (роксид, рокситромицин, рулид) по 150 мг 2 раза в сутки 7-14 дней.
Во время беременности нежелательно назначать азитромицин, рокситромицин, кларитромицин и мидекамицин. Для лечения беременных женщин с уреаплазменной инфекцией рекомендовано применять эритромицин внутрь по 500 мг каждые 6 ч в течение 7-10 дней. Показано, что после такого лечения уменьшаются угроза прерывания беременности, частота самопроизвольных абортов и явления многоводия.
Для лечения беременных рекомендован также джозамицин. Он обладает высокой эффективностью, не вызывая побочных реакций со стороны печени, не влияет на метаболизм других препаратов. При этом действие джозамицина на естественную бактериальную флору невелико.
При рождении детей, внутриутробно инфицированных уреаплазмами, также проводят терапию эритромицином. Предпочтительно внутривенное, капельное назначение препарата из расчета 20-40 мг на 1 кг массы тела.
Фторхинолоны
Все виды микоплазм высоко чувствительны к новым фторхинолонам, особенно офлоксацину. Его лидирующее положение в этой группе обусловлено широким антибактериальным спектром воздействия, высокой бактерицидной активностью, хорошими фармакокинетическими характеристиками (быстротой всасывания, высокими концентрациями препарата в тканях, клетках, биологических жидкостях), низкой токсичностью.
Офлоксацин (заноцин, офло, тарицин) назначают по 200 мг 2 раза в сутки в течение 7-10 дней, пефлоксацин - по 600 мг 1 раз в сутки в течение 7-10 дней, моксифлоксацин (авелокс) по 400 мг 1 раз в сутки в течение 10 дней.
Следует отметить, что исследования антибиотикочувствительности уреаплазм показывают частую их резистентность в клинической практике к офлоксацину и другим фторхинолонам.
Как и в случае с тетрациклинами, препараты этой группы нежелательно применять у беременных, они также вызывают фотосенсибилизацию.
Уреаплазмы среднечувствительны к аминогликозидам и левомицетину. Из аминогликозидов наиболее эффективен гентамицин, который назначают парентерально по 40 мг каждые 8 ч в течение 5 дней. Стрептомицин и канамицин при уреаплазменной инфекции практически неэффективны.
В последние годы как в нашей стране, так и за рубежом участились случаи выявления микоплазм, генетически резистентных к тетрациклину (до 40%), эритромицину, спирамицину (до 30%) и ципрофлоксацину.
Для выбора схемы адекватной терапии в конкретных случаях рекомендуется лабораторное определение чувствительности выделенных культур уреаплазм к различным антибиотикам. Однако многие авторы отмечают способность уреаплазм быстро приобретать устойчивость к антибактериальным препаратам при их пассировании in vitro. Следовательно, необходимо тестирование свежевыделенных от больных штаммов. Другая сложность состоит в том, что чувствительность к антибиотикам in vitro не обязательно коррелирует с положительным эффектом in vivo. Это может быть связано с фармакокинетикой препаратов. Анализ исследований, посвященных лечению уреаплазменной инфекции, показывает чрезвычайно большой разброс показателей эффективности различных антибиотиков - от 40 до 100%. В независимых исследованиях критерий эффективности того или иного антибиотика при уреаплазменной инфекции редко превышает 80%.
В ряде случаев этиотропная терапия может являться частью комбинированной терапии, в частности иммунотропной. В работе Hadson MMT et al. (1998) сообщается о важности иммунологического статуса больного при уреаплазменной инфекции. Так как антибиотики, активные в отношении уреаплазм, обладают бактериостатическим, а не бактерицидным действием, определяющую роль играет иммунный ответ больного. Использование иммунотропной терапии может быть особенно актуальным при неэффективности хотя бы одного курса противомикробного лечения.
Наши собственные исследования показали, что при выборе иммунотропной терапии особенно высокую эффективность демонстрировал препарат иммуномакс.
Этот препарат относится к группе иммуномодуляторов и показан для коррекции ослабленного иммунитета, лечения и профилактики вирусных и бактериальных инфекций.
Суммируя вышеизложенное, можно констатировать, что при лечении больных уреаплазменной инфекцией из всех антибиотиков следует отдавать предпочтение доксициклину из группы тетрациклинов, кларитромицину из группы макролидов, джозамицину - при беременности.
Наиболее удачной комбинацией при резистентных к стандартной этиотропной терапии случаях уреаплазменной инфекции, а также при рецидивирующем течении этой инфекции является применение антибиотиков в сочетании с иммунотропным лечением, что позволяет добиться элиминации возбудителя и избежать рецидивов инфекции.
М. А. Гомберг, доктор медицинских наук
А. М. Соловьев, кандидат медицинских наук
ЦИКВИ, МГМСУ, Москва
Что такое трихомониаз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Агапова Сергея Анатольевича, венеролога со стажем в 39 лет.
Над статьей доктора Агапова Сергея Анатольевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Урогенитальный трихомониаз — это передающаяся половым путём инфекция мочеполовой системы, вызванная влагалищной трихомонадой (Trichomonas vaginalis).
Насколько распространён трихомониаз
Что такое трихомониаз, трихомонады и их виды
Причиной заболевания является инфицирование мочеполовых органов влагалищной трихомонадой — одноклеточным жгутиковым простейшим организмом изменчивой формы, который в естественных условиях может существовать и размножаться только в организме человека. Помимо вагинальной трихомонады у человека могут паразитировать ещё два вида — кишечная трихомонада (Pentatrichomonas hominis) и ротовая (Trichomonas tenax), однако их роль в возникновении заболеваний мочеполовой системы не установлена.
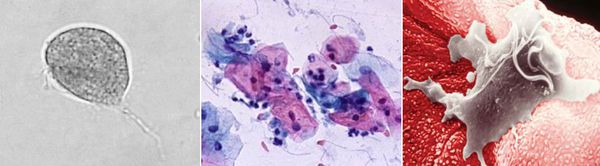
Трихомонада, так как не образует цист и других устойчивых форм, быстро погибает во внешней среде вследствие высыхания, легко разрушается при кипячении, воздействии антисептиков и этилового спирта. Однако может сохранять некоторое время жизнеспособность во влажной среде. Исследованиями установлено, что трихомонады могут выживать до 45 минут на сидениях унитазов, нижнем белье и в воде ванны. [3]
Как можно заразиться трихомониазом
Пути передачи инфекции:
Факторами риска являются:
- случайные половые связи;
- половой контакт, незащищённый барьерной контрацепцией (презервативом);
- злоупотребление алкоголем и наркомания; [7]
- атрофия шейки матки — вследствие снижения защитных свойств из-за уменьшения эстрогенов в тканях; [8]
- наличие других половых инфекций, таких как ВИЧ-инфекция, бактериальный вагиноз, вульвовагинальный кандидоз, генитальный герпес, хламидиоз. [9]
Защищает ли презерватив от трихомониаза
Использование презервативов снижает вероятность заражения. Однако микроорганизмы могут попасть на области, не закрытые ими, поэтому презервативы не могут полностью защитить от трихомониаза [52] .
Передаётся ли трихомониаз во время орального секса
Микроорганизмы способны поражать различные части тела, например, руки или рот. Оральный секс с инфицированным партнёром может привести к заражению трихомониазом ротовой полости [52] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы трихомониаза
Чаще трихомониаз диагностируется у женщин, чем у мужчин. У 10-30 % женщин и у 45-50 % мужчин отмечается асимптомное течение заболевания . [10]
Симптомы трихомониаза у женщин
У женщин трихомонады преимущественно поражают влагалище, откуда они могут проникать в уретру, бартолиновы железы, мочевой пузырь и канал шейки матки. В редких случаях трихомонады паразитируют в полости матки, маточных трубах, почечных лоханках и прямой кишке. [11]
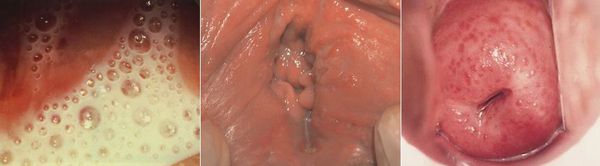
Основными симптомами трихомониаза у женщин являются:
Редкими проявлениями трихомониаза у женщин являются:
- макулярный кольпит (клубничный цервикс) — кровоизлияния в слизистую влагалища и шейку матки, напоминающее ягоду клубники; [12]
- эрозивно-язвенные поражения вульвы и преддверия влагалища. [13]
Симптомы трихомониаза у мужчин
У мужчин трихомонады поражают слизистую оболочку мочеиспускательного канала, нередко проникая в уретральные железы и лакуны. Ввиду неблагоприятных условий для существования в мужской уретре трихомонад, заболевание часто носит транзиторный (временный) характер. Этим же объясняется и большой процент асимптомных форм трихомониаза у мужчин. [14]
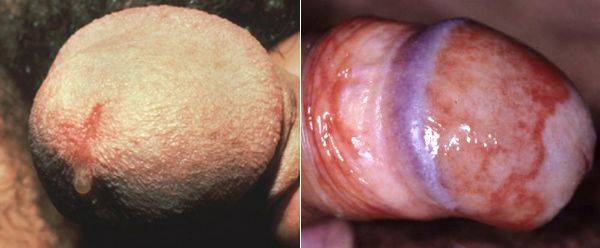
Основными симптомами трихомониаза у мужчин являются:
Редким проявлением трихомониаза у мужчин является баланопостит (воспаление головки и крайней плоти полового члена). Описаны его эрозивно-язвенные формы. [15]
Патогенез трихомониаза
Проникая в урогенитальный тракт человека, трихомонады прикрепляются к эпителиальным клеткам, что приводит к повреждению и воспалительной реакции клеток эпителия. В этой реакции важное значение имеет адгезин — белок, продуцируемый паразитом. [16]
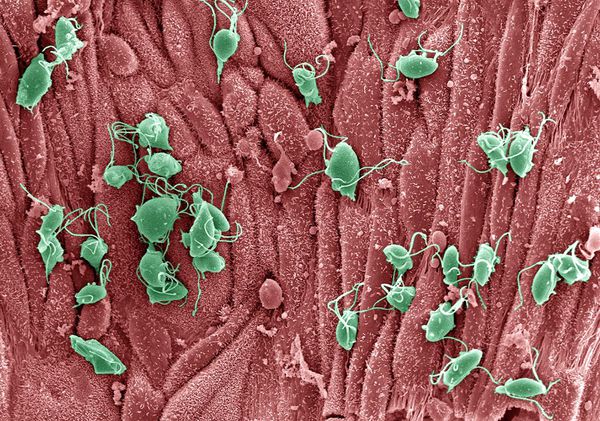
Трихомонады выделяют многочисленные протеолитические ферменты, которые участвуют в цитотоксичности, гемолизе (разрушении эритроцитов и выделении гемоглобина) и уклонении от иммунных реакций. Ферменты находятся во влагалищных выделениях инфицированных женщин вместе с антителами, которые их распознают. Важную роль играет фермент муциназа, который значительно облегчает проникновение трихомонад в слизистые оболочки. [17]
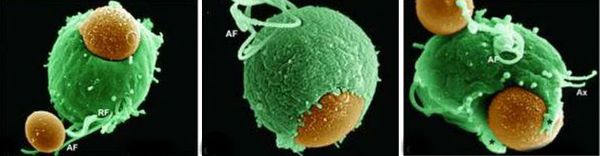
Трихомонадная инфекция вызывает клеточный, гуморальный и секреторный иммунные ответы. Однако эти реакции не способны защитить пациентов от реинфекции, поэтому повторное инфицирование встречается часто. Антитела и компоненты комплемента, присутствующие в сыворотке крови и секрете половых желез у некоторых больных, могут воздействовать на паразита путём стимуляции нейтрофилов, которые способствуют уничтожению трихомонад через классическую систему комплемента. Также антитела могут блокировать адгезию (прилипание) паразита к поверхности слизистой оболочки. [21]
Классификация и стадии развития трихомониаза
По Международной классификации болезней 10-го пересмотра трихомониаз разделяют на:
A59.0 Урогенитальный трихомониаз;
- Бели (вагинальные выделения), вызванные Trichomonas vaginalis; (N51.0), вызванный Trichomonas vaginalis;
A59.8 Трихомониаз других локализаций;
A59.9 Трихомониаз неуточнённый.
Стадии заболевания
После скрытого (инкубационного) периода, продолжающегося от 4 до 28 дней с момента заражения, приблизительно у 40-50% мужчин появляются признаки уретрита в виде слизистых выделений из уретры, а у 70-90% женщин — признаки вульвовагинита, характеризующегося зудом, жжением и наличием обильных мутных выделений из влагалища. [10] В остальных случаях болезнь протекает первоначально бессимптомно. В дальнейшем, если вовремя не получено лечение, развитие заболевания происходит по следующим сценариям:
- Длительное бессимптомное носительство, при котором нет никаких субъективных и объективных симптомов.
- Длительное рецидивирующее течение, при котором симптомы заболевания могут временно возобновляться и самопроизвольно исчезать.
- Ранее развитие осложнений может возникать как при течении заболевания с клиническими симптомами, так и при бессимптомном течении.
- Позднее развитие осложнений возникает при длительно текущем бессимптомном или хроническом рецидивирующем процессе.
Осложнения трихомониаза
В отличии от других половых инфекций – хламидийной и гонококковой — осложнения при трихомониазе встречаются гораздо реже.
Осложнения у мужчин
Эпидидимит — воспаление придатка яичка, очень редкое осложнение трихомонадной инфекции. Чаще всего это хронический процесс, хотя встречаются описания острых форм. [22]
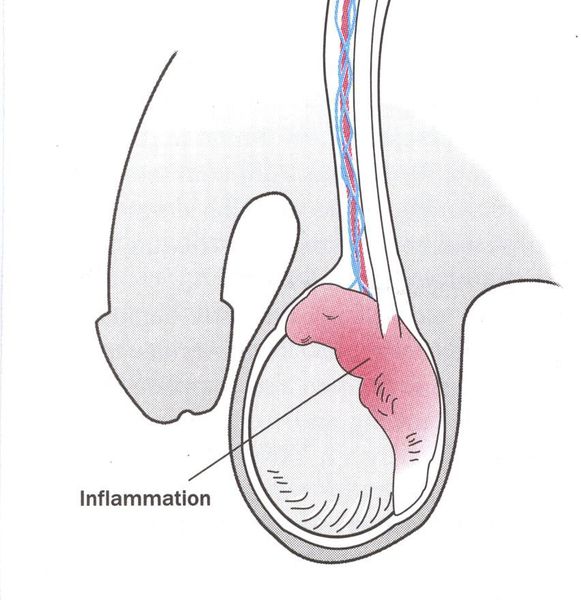
Редким осложнением трихомониаза является простатит. Сообщается о нескольких случаях хронического простатита, вызванного трихомонадной инфекцией. [23]
Нарушение фертильности. Проведенные исследования показывают негативное воздействие трихомонад на сперматозоиды мужчин в виде снижения их подвижности. [24]
Сообщается также о случае трихомонадного двухстороннего конъюнктивита. [31]
Осложнения у женщин
Воспалительные заболевания малого таза, вызванные вагинальной трихомонадной инфекцией, являющиеся причиной трубного бесплодия и синдрома хронической абдоминальной боли, описаны, в основном, у ВИЧ-позитивных женщин. [25]
Проведённые исследования указывают на повышенный риск преждевременных родов, рождения ребёнка с низким весом у инфицированных влагалищной трихомонадой женщин. [26]
Также трихомонадная инфекция в 2-3 раза увеличивает риск заражения ВИЧ. [32]
Очень редким осложнением трихомониаза является цистит. В медицинской литературе описано всего несколько случаев. [33]
Прочие осложнения
Сообщалось о паранефральном абсцессе [27] , абсцессе головного мозга [28] у новорождённого, абсцессе срединного шва полового члена [29] у мужчины, вызванных вагинальной трихомонадой.
Описаны случаи неонатальной трихомонадной пневмонии у новорождённых, успешно вылеченных метронидазолом. [30]
Диагностика трихомониаза
Для диагностики трихомониаза применяются микроскопические, цитологические, бактериологические, молекулярные лабораторные тесты и инструментальные методы обследования.
Показаниями для диагностики трихомониаза являются [2] :
- наличие признаков воспалительного процесса мочеполовых органов;
- беременность (при постановке на учёт по поводу беременности, при сроке беременности 27-30 недель и 36-40 недель, при поступлении на роды без документов о результатах обследования на половые инфекции);
- предстоящие оперативные вмешательства на половых органах и органах малого таза;
- бесплодие и выкидыши в анамнезе;
- половые контакты с больными половыми инфекциями;
- сексуальное насилие.
Микроскопическое исследование
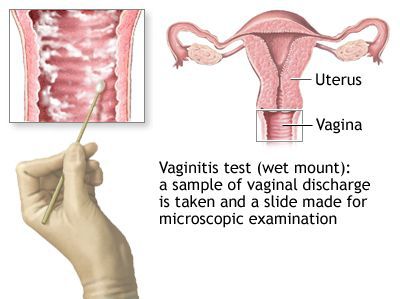
Микроскопия окрашенного препарата (окраска по Романовскому, Папаниколау) не рекомендуется из-за субъективизма при интерпретации результатов исследования. [2]
Культуральное исследование
Молекулярно-биологические методы
Материалом для исследования методом ПЦР при диагностике трихомониаза являются:
- у женщин: выделения из уретры, канала шейки матки, влагалища, первая порция мочи);
- у мужчин: выделения или соскоб из уретры, первая порция мочи, секрет предстательной железы, в редких случаях — сперма. [2]
Требования для получения достоверных результатов исследования:
- Забор материала должен осуществляться не ранее чем через месяц после полученного лечения.
- При отсутствии или скудных выделениях из уретры забор материала должен проводиться через 2-3 часа после последнего мочеиспускания, а при наличии обильных выделений — через 10-15 минут после мочеиспускания.
- Во время менструации забор материала для исследования проводить запрещается.
- Должны быть соблюдены сроки и условия доставки образцов в лабораторию.
Серологическое исследование
Метод иммуноферментного анализа (ИФА) для обнаружения антител классов IgA, IgM и IgG к антигенам T. vaginalis применять не допустимо. [2]
Применение биологических (парентеральное введение пирогенала, гоновакцины), химических (внутриуретральное введение растворов серебра) и алиментарных провокаций (приём алкоголя и острой пищи) с целью повышения выявляемости трихомонад при проведении лабораторных тестов нецелесообразно, так как эффективность этого метода не доказана. [2]
Лечение трихомониаза
Многочисленными исследованиями и клиническими испытаниями было установлено, что наиболее эффективными препаратами для лечения трихомониаза являются препараты группы 5-нитроимидазолов, а среди них — метронидазол, тинидазол и орнидазол.
Современными отечественными и зарубежными руководствами предложены следующие схемы лечения этими препаратами.
Метронидазол (Трихопол, Метрогил, Флагил) — эффективность его применения составляет 90-95%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 7 дней [36] или 2,0 г перорально однократно. [37]
Для осложнённых форм: 500 мг перорально 3 раза в сутки в течение 7 дней или 2,0 г внутрь 1 раз в сутки в течение 5 дней. [38]
Для беременных: 2,0 г однократно (лечение проводится не ранее II триместра беременности). [39]
Для детей: 10 мг на кг массы тела перорально 3 раза в сутки в течение 5 дней. [40]
Тинидазол (Фазижин, Тиниба) — эффективность применения составляет 86-100%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 5 дней или 2,0 г перорально однократно. [35]
Для осложнённых форм: 2,0 г перорально 1 раз в сутки в течение 3 дней. [37]
Орнидазол (Тиберал, Гайро, Дазолик) — эффективность применения составляет 90-100%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 5 дней [41] или 1,5 г перорально однократно. [42]
Для осложнённых форм: 500 мг перорально 2 раза в сутки в течение 10 дней. [38]
Для детей: 25 мг на кг массы тела перорально 1 раз в сутки в течение 5 дней. [39]
Другие препараты из группы 5-нитроимидазолов — менее распространены и изучены, чем вышеизложенные препараты, однако применяются в клинической практике:
- Тенонитрозол (Атрикан) — 250 мг перорально 2 раза в день в течение 4 дней; [43]
- Ниморазол (Наксоджин) — схемы применения при неосложнённом трихомониазе: 2,0 г перорально однократно или 1,0 г перорально через каждые 12 часов – три приёма, или 250 мг перорально 2 раза в день в течение 6 дней. [44]
- Секнидазол (Тагера) — 2,0 г перорально однократно (эффективность 97%). [45]
Причины неудач в лечении
В 5 % случаев трихомонады устойчивы (резистентны) к перечисленным препаратам [46] . Центры по контролю за заболеваемостью (США) в таких случаях рекомендуют увеличить дозировку и длительность применения медикаментов [47] : Метронидазол — 2,0 г перорально однократно в сутки в течении 7 дней или Тинидазол 2,0 г перорально однократно в сутки в течении 7 дней.
Дисульфирам-подобная реакция на препараты
Нитроимидазолы блокируют и снижают выработку фермента алкоголь-дегидрогеназы, что приводит к повышению уровня и накапливанию токсического ацетальдегида в крови. При приёме алкоголя в любых концентрациях во время лечения препаратами, входящими в группу нитроимидазолов, через 10-20 минут возникает реакция в виде тошноты, рвоты, головной боли, затруднения дыхания, судорог. Длительность её составляет несколько часов. Реакция наблюдается при приёме метронидазола, тинидазола [48] и орнидазола [49] .
Помимо исключения алкоголя, рекомендаций по изменению привычек или особенностям питания при лечении трихомониаза нет.
Установление излеченности трихомонадной инфекции
Проводится через две недели после окончания лечения микроскопией и культуральным посевом и через 4 недели методом ПЦР. При отрицательных результатах лабораторных тестов пациенты дальнейшему наблюдению не подлежат. [2]
Можно ли заниматься сексом при трихомониазе
Заниматься сексом можно через 7-10 дней после завершения лечения трихомониаза. Примерно каждый пятый выздоровевший заражается вновь в течение трёх месяцев после окончания лечения. Чтобы избежать повторного заражения, лечение должны пройти все сексуальные партнеры. Если симптомы возникли снова, нужно пройти повторное обследование [52] .
Прогноз. Профилактика
Прогноз при раннем выявлении и вовремя начатом лечении благоприятный. При неосложнённых формах трихомонадной инфекции после однократного курса выздоровление составляет 95-100%. Лица с осложнёнными формами и метронидазол-устойчивыми формами заболевания после проведённого лечения должны находиться под динамическим наблюдением.
Половые партнёры больных трихомониазом должны быть пролечены независимо от результатов их обследования на наличие трихомонад.
Самой эффективной мерой профилактики является использование презервативов при случайных половых контактах.
Ввиду бессимптомного течения инфекции лицам, имеющим несколько половых партнёров в год или случайные половые связи, рекомендовано ежегодное обследование на наличие трихомонад.
В настоящее время вакцины, предотвращающей заражение трихомониазом, не создано. В 80-е годы прошлого века была создана коммерческая вакцина Солкотриховак, состоящая из лиофилизата Lactobacillus acidophilus, которая по утверждению фирмы-производителя оказывает положительный эффект при рецидивирующем трихомониазе и бактериальном вагинозе. [50] Однако последующими исследованиями предположение о том, что защитный механизм действия вакцины связан на антигенном сходстве применяемых штаммов лактобацилл и вагинальной трихомонады, было отвергнуто. [51]
Лечение хронического трихомониаза — одно из основных направлений работы нашей клиники. Пациентов с такой патологией очень много. Связано это с частым неправильным лечением свежего острого трихомониаза или вообще не выявлением его на фоне гнойного гонорейного уретрита у мужчин или вагинита у женщин, либо при хламидиозе.
Для начала перечислим ошибки, приводящие к заболеванию хронический трихомониаз, и если бы их не было, этого диагноза можно было бы избежать:
- Неполная диагностика ЗППП, ограниченная лишь микроскопией окрашенного мазка из уретры и влагалища. А нужно еще смотреть свежий нативный мазок, теплую мочу и проводить ПЦР анализ на ИППП, где вероятность выявления трихомонад выше.
- Неиспользование комбинированной провокации перед забором анализов на половые инфекции при хронических урогенитальных заболеваниях. То есть стандартный подход — пациент пришел, сдал сразу анализ, ничего не нашли, и пациент ушел дальше жить со своим не выявленным хроническим трихомониазом. А сделали бы сначала провокацию, нашли бы трихомонаду.
- Назначение таблетированных форм противотрихомонадных препаратов в малых дозировках при лечении острого трихомониаза. Внутривенное капельное введение этих лекарств себя зарекомендовало гораздо лучше.
Лечение хронического трихомониаза у мужчин и женщин в нашей клинике проводится в 2–3 этапа и зависит от уровня поражения мочеполового тракта. Заболевание у мужчин в виде уретрита лечится, естественно, быстрее и проще, чем в виде хронического простатита или везикулита.
Длительность лечения хронического трихомониаза составляет в основном от 14 до 28 дней.
Хронический трихомониаз у женщин, протекающий с вовлечением маточных труб и угрозой развития бесплодия, требует и более долгого и основательного подхода.
Что происходит после данного комплексного лечения трихомонадной инфекции:
- Полная элиминация возбудителя из организма
- Восстановление нормальной микрофлоры
- Подтвержденное лабораторно купирование воспалительного процесса
- Отсутствие зуда в половых путях
- Устранение патологических выделений из уретры и влагалища
- Купирование болевого синдрома, дискомфорта в промежности, тазу, паховой области, внизу живота
- Нормализация мочеиспускания
- Восстановление половой функции и нормального ритма половой жизни
По сути то, что беспокоило пациента многие годы уходит вместе с возбудителем этого венерического заболевания.
Можно ли вылечить хронический трихомониаз в домашних условиях?
Практически нереально. Необходим комплексный подход с применением ряда врачебных процедур и инъекционных препаратов. Обычный прием таблеток трихопола или метронидазола очень часто приводит лишь к уменьшению выраженности клинических проявлений, а не излечению. Плюс, невылеченные трихомонады приобретают устойчивость к лекарствам и еще хуже поддаются новому курсу терапии.
Хронический трихомониаз симптомы у мужчин и женщин
Проявления этого венерического заболевания зависят от уровня поражения половой системы, состояния иммунитета и количества активных трихомонад.

Хронический трихомониаз протекает в двух фазах: ремиссия — когда жалоб пациент практически не предъявляет, и обострение — когда появляются симптомы, характерные для острого воспалительного процесса, но выраженные менее интенсивно.
У мужчин болезнь протекает в виде хронического трихомонадного уретрита, простатита, везикулита или эпидидимита, реже цистита. У лиц, практикующих гомосексуальные контакты, может возникнуть проктит — воспаление прямой кишки.
Основной жалобой является зуд в мочеиспускательном канале, резь при отделении мочи, слизистые или выделения, часто пенистые, с пузырьками.
При осмотре губки уретры отечные, красные, слипшиеся. Может быть воспаление крайней плоти с отеком, трещинами, налетом.
Если трихомонада проникла в предстательную железу, семенные пузырьки, то возникает дискомфорт, тянущие боли в промежности, надлобковой области, в паху. Могут появиться частые позывы к мочеиспусканию. Мужчину начинает беспокоить преждевременная эякуляция, нарушение эрекции, определяется примесь крови в сперме.
Трихомонадное поражение придатка яичка сопровождается увеличением объема мошонки, болезненностью ее пальпации. Данная ситуация может привести к мужскому бесплодию.
Для диагностики применяется:
- микроскопия, ПЦР анализ, посев на трихомонаду мазка из уретры, секрета простаты и семенных пузырьков, спермы, мочи,
- определение антител к ней в крови.
- при необходимости этими же методами исследуется соскоб из анального канала.
Инновационным методом взятия секрета семенных пузырьков для исследования на трихомониаз является их массаж ректальным ультразвуковым датчиком под визуальным контролем врача УЗД. Метод активно внедрен в наших клиниках и позволил в разы повысить выявляемость этого заболевания у мужчин.
У женщин трихомоноз поражает влагалище, цервикальный канал, уретру, матку и ее придатки, мочевой пузырь.
Опять же при обострении беспокоит сильный зуд, жжение во влагалище, на половых губах, в прямой кишке. Определяются пенистые выделения с неприятным запахом. Кожа и слизистая оболочка гениталий гиперемированная, отечная, иногда атрофированная, с трещинами.
Если инфекция проникла в матку, маточные трубы, женщину беспокоят боли внизу живота, болезненная менструация.
При поражении мочевого пузыря возникает резь при мочеиспускании, учащение позывов, кровь и слизь в моче.
Для установления диагноза врач венеролог берет из влагалища, цервикального канала, уретры, прямой кишки. Также исследуется моча.
Определяют трихомонаду теми же методами, что и мужчин: нативный и окрашенный мазок под микроскопом, ПЦР, посев.
Также проводится обследование все остальные виды ЗППП и посев на микрофлору. Из инструментальных методов применяется УЗИ диагностика трихомонадного простатита, везикулита, эпидидимита, аднексита.
Обнаружить эту инфекцию при хроническом процессе бывает очень сложно. Уже пролеченные трихомонады переходят в атипичные формы и цисты, которые могут не выявляться при рутинной диагностике. Поэтому лучше всего проходить обследование на трихомониаз в специализированных клиниках, а не в сетевых лабораториях.
Перед забором анализов обязательно делать провокацию и смотреть мазок и мочу сразу же после забора материала, что однозначно делается в клинике при подозрении на трихомонадную инфекцию. Стоимость этой услуги 900 руб.
Лечение хронического трихомониаза проводится амбулаторно в клинике, пациенты приходят 1 раз в день на процедуры, которые длятся от 15 до 40 минут:
Опыт терапии трихомоноза показал, что даже острую, свежую форму вылечить одними лишь таблетками с первого раза не всегда получается, а хронический процесс так и вообще практически не поддается такому лечению.
Но есть некоторые моменты, которые дают надежду пациентам, страдающим этой патологией. Дело в том, что резистентность трихомонад после неуспешного лечения очень часто является дозозависимой. То есть при повторном курсе можно использовать те же препараты, но в более высоких дозах, внутривенно капельно и на фоне иммуностимулирующей и местной терапии.
Для создания высоких концентраций метронидазола в очаге поражения (уретре, простате, мочевом пузыре, матке), которых нельзя добиться приемом таблеток и даже инъекций, проводится введение противотрихомонадного препарата при помощи электрофореза через прямую кишку.
- Иммуностимуляция для перевода вялотекущего процесса в активный. Применяется пирогеналотерапия и другие модуляторы по специальным схемам. Доза подбирается постепенно и дома ни в коем случае заниматься этим нельзя. Также практикуются введения в уретру колларгола и нитрата серебра в небольших концентрациях.
- Противотрихомонадные препараты вводятся внутривенно капельно. Одновременно назначаются таблетки для обеспечения поддерживающей дозы в течение суток.
- Местно назначаются препараты серебра в виде инстилляций в уретру у мужчин и ванночек у женщин. При поражении прямой кишки растворы вводятся ректально.
- Физиотерапевтическое лечение назначается в зависимости от пораженных органов. Применяется вибромассаж простаты, терапия на придатки яичников, матку, во влагалище, на простату и яички.
- Ферментные препараты типа лонгидазы, химотрипсина, лидазы назначаются для улучшения проникновения имидазолов в слизистые оболочки и уменьшения образования рубцовой ткани.
- Дополнительное лечение подразумевает простатические, противовоспалительные лекарства в таблетках, свечах и инъекциях.
Схема лечения хронического трихомониаза у мужчин
Длительность терапии зависит от уровня поражения мочеполовой системы и составляет от 20 до 30 дней в среднем.
При наличии обострения лечебные мероприятия начинаются сразу с применения противотрихомонадных препаратов. Если процесс вялотекущий или имеется скрытая форма, то первый этап — это провокация, то есть меры, направленные на обострение заболевания, что делает половую инфекцию более доступной для специфической терапии.
| Этап | Препараты | Процедуры |
|---|---|---|
| 1. Провокация 3–5 дней | — иммуностимуляторы (пирогенал, продигиозан) по схеме | — терапия ректально и на низ живота — инстилляции в уретру |
| 2. Основной этап лечения 14–20 дней | — продолжение иммуностимуляции — имидазолы внутривенно капельно 1–3 раза в день с индивидуальным подбором дозы и контролем переносимости (в том числе по анализу крови) — антибиотики при наличии сопутствующей микрофлоры — ферментные (лонгидаза, химотрипсин, лидаза) — простатотропные в/м — биогенные стимуляторы (экстракт алоэ, стекловидное тело) | — электрофорез на микроамперах ректально с метронидазолом, димексидом и лидазой — инстилляции в уретру, мочевой пузырь препаратов серебра, метрогила — терапия на простату, уретру — массаж простаты и семенных пузырьков пальцевой- массаж семенных пузырьков ультразвуковым ректальным датчиком при везикулите |
| 3. Заключительный этап лечения | — иммуномодуляторы внутривенно (полиоксидоний, циклоферон), внутримышечно (тималин) — таблетированные противотрихомонадные препараты в максимальных терапевтических дозах: орнидазол, атрикан, нитрофураны, макмирор | — инстилляции — терапия — массаж простаты |
| 4. Провокация перед контролем | — пирогенал через 2 недели после окончания терапии | — инстилляция |
| 5. Контрольные анализы | — мазок — секрет простаты — секрет семенных пузырьков — моча |
Схема лечения хронического трихомониаза у женщин
Этапы терапии те же самые. Единственное, добавляется этап восстановления микрофлору влагалища, который необходим для профилактики развития хронического кандидоза — молочницы, и бактериального вагиноза.
Процедуры основного этапа лечения:
- Ванночки с хлоргексидином, мирамистином, метрогилом, которые завершаются аппликацией или тампоном с гелем метронидазола, таблетками макмирор комплекс.
- Инстилляции в уретру и мочевой пузырь метрогила и колларгола.
- терапия на область матки, маточных труб, вагинально.
- Электрофорез вагинальный, накожный с метрогилом, лидазой и димексидом.
Процедуры для восстановительного этапа лечения трихомониаза:
- Ванночки с лактобактерином.
- Влагалищные обработки с озонированным раствором хлорида натрия.
- Общая озонотерапия.
Результаты лечения хронического трихомониаза гораздо хуже, чем при других ЗППП. Это связано с тем, что практически имеется только одна группа лекарственных препаратов, действующая на трихомонаду. Соответственно, при неудачном первоначальном лечении по поводу острого трихомониаза может выработаться устойчивость к лекарствам и лечить хронический процесс становится нечем. Приходится выходить из положения при помощи описанного выше комплексного лечения и повышением дозы. Имеются данные об альтернативных методах лечения, но имеющих сильные побочные эффекты.
Как вылечить хронический трихомониаз
Однозначно заниматься этим нужно под контролем опытного врача венеролога.
Многие пациенты, прочитав массу источников о случаях избавления от трихомонадной инфекции (инвазии), пробуют одну схему за другой, загоняя болезнь все глубже и глубже. Причина тому — невыдерживание последовательности и курсовой дозы применяемых препаратов и игнорирование местного и физиотерапевтического лечения. А именно они позволяют достичь максимальных концентраций действующих веществ непосредственно в очаге поражения, что и является губительным для возбудителя болезни.
Когда воспаление существует долго, в тканях половой системы образуются инфильтраты, микрокисты (особенно в простате, шейке матки), в которых содержатся трихомонады. В эти кисты не проникнет ни один препарат. Это еще является одной из причин длительного течения хронического трихомоноза.
Во время проведения местного лечения врач венеролог дренирует эти псевдокисты, вскрывает образовавшиеся гнойники, убирает инфильтраты, что делает возбудителя доступным для лечения противотрихомонадными средствами.
Стоимость лечения хронического трихомониаза составляет от 10000 руб. за курс. При поражении простаты и маточных труб может увеличиваться.
Эффективность метода в разных случаях составляет от 70 до 90%. При хроническом трихомонадном простатите мужчины нуждаются в периодических курсах терапии, так как он протекает с частыми обострениями и образованием камней в предстательной железе.
Главный врач клиники "Частная практика" уролог-дерматовенеролог, врач высшей категории Волохов Евгений Александрович рассказывает о лечении хронического трихомониаза.
Содержание статьи проверил и подтвердил на соответствие медицинским стандартам главный врач клиники "Частная Практика"

Трихомониаз относят к заболеваниям, которые передаются при половых контактах с больным партнером или носителем трихомонад. Трихомониаз является одним из самых распространенных заболеваний. Данная патология встречается как у женщин, так и у мужчин. У женщин поражается влагалище, а у мужчин – предстательная железа и мочеиспускательный канал.
Пути заражения
Кроме передачи возбудителя половым путем, возможно заражение трихомониазом при использовании чужих предметов личной гигиены. Доказано, что трихомонада может сохранять свою жизнеспособность во влажной среде до 6-8 часов! Например, через влажные полотенца, губки для купания и чужое нижнее белье вполне вероятно может произойти заражение. Трихомониаз после лечения может вернуться.
Основными признаками трихомониаза у женщин являются:
- Обильные выделения из влагалища, пенистого характера с неприятным запахом;
- Боли при половом контакте и чувство жжения во влагалище;
- Частые позывы к мочеиспусканию;
- Тянущие боли внизу живота.
У мужчин симптоматика трихомониаза другая:
- Рези и сильные боли во время опорожнения мочевого пузыря;
- Эректильная дисфункция;
- Боли внизу живота с иррадиацией в промежность.
Лечение
При выявлении трихомонад у одного из партнеров, лечение назначается обоим. Основным и эффективным препаратом для лечения трихомониаза у женщин и у мужчин является метронидазол. Женщинам, кроме орального приема медикаментов, назначается дополнительно местное лечение – введение во влагалище суппозиториев и орошение слизистых оболочек антисептическими растворами.
Иногда случается так, что половые партнеры прошли курс антибактериальной терапии, а через некоторое время трихомониаз вернулся снова.
Чаще всего трихомониаз после лечения возникает на фоне не правильного приема медикаментов, назначенных врачом или вследствие повторного заражения. Это случается, если партнеры самовольно прекращали принимать препарат или уменьшали дозу лекарства, почувствовав улучшение в состоянии здоровья.
Также трихомониаз после лечения возникает на фоне повторного заражения трихомонадами, ведь перенесенная инфекция не дает иммунитет, то есть трихомониазом можно заразиться сразу же после излечения.
Чтобы не допустить рецидива инфекции, важно сдать мазки и пройти контрольное обследование у гинеколога (женщинам) и уролога (мужчинам) на предмет наличия или отсутствия трихомонад в организме. До получения результатов индивидуального обследования половым партнерам необходимо воздерживаться от сексуальных контактов или использовать презерватив.
Мужчина сдает мазки из уретры дважды, с периодичностью 5-7 дней. Если ни в одном из мазков не было обнаружено трихомонад, то считается, что пациент излечился. Женщины сдают мазок из влагалища по окончанию курса антибактериальной терапии, а второй мазок сразу после окончания ближайшей менструации.
Профилактикой трихомониаза после лечения является использование презервативов при половых контактах и периодические осмотры у гинеколога для женщин, уролога для мужчин.
Содержание статьи проверил и подтвердил на соответствие медицинским стандартам главный врач клиники "Частная Практика"
На сегодняшний день трихомониаз является одним из самых распространенных заболеваний, передающихся половым путем.
По данным разных источников, на его долю приходится около 30% от всех случаев заражения урогенитальными инфекциями.
Это заболевание имеет паразитарную природу, его возбудителем являются простейшие микроорганизмы – трихомонады.
При попадании в организм, у мужчин они вызывают воспалительное поражение слизистой уретры.
У женщин – воспаление вульвы и влагалища.
Какие препараты используют для лечения трихомониаза?
Тактика лечения этой инфекции предполагает использование консервативных мер.
Главным образом, медикаментозной фармакотерапии.
Важную роль в составлении схемы лечения трихомониаза и выборе медикаментозных препаратов играет выявленная микрофлора.
Помимо трихомонад, в урогенитальном мазке могут быть обнаружены патогенные бактерии.
Это гонококки, хламидии, уреа- и микоплазмы, гарднереллы, а также дрожжевые грибки.

В ходе бактериологического исследования устанавливают, к каким антимикробным препаратам чувствительны выращенные микроорганизмы.
Это позволяет врачу подобрать наиболее эффективные этиотропные препараты.
Этот момент имеет важное значение.
Поскольку трихомониаз зачастую протекает в виде микст-инфекции в сочетании с другими ЗППП.
Что делает невозможным применение этиотропных лекарственных средств, активных в отношении только одного микробного патогена.
Трихомониаз: общие принципы терапии
При выявлении заболевания, терапия назначается обоим партнерам одновременно.
Это необходимо, даже в том случае, если у одного из них не наблюдаются характерные симптомы.
Если пренебречь этим правилом, лечение будет малоэффективным.
Любые формы интимных отношений противопоказаны в процессе проводимой терапии.
Важно! Возобновление половой жизни возможно только после прохождения курса.
При повторной сдаче мазка, возбудитель не должен быть обнаружен.
Употребление спиртных напитков, в сочетании с лекарственными препаратами, может вызвать серьезное отравление организма.
Необходимо полностью исключить алкоголь на время лечения.
Будьте внимательны и не пренебрегайте этой рекомендацией.
Запомните! Симптомы трихомониаза не являются строго специфичными.
Для постановки диагноза и выбора тактики лечения, необходима правильная диагностика.
При обнаружении неприятных ощущений, зуда, жжения, нехарактерных выделений, не занимайтесь самолечением.
Обратитесь к квалифицированному специалисту.
Лечение трихомониаза у женщин
Используют таблетки для приема внутрь.
Применяют противопротозойные средства, которые останавливают процесс деления патогенной клетки.
Золотой стандарт: Метронидазол и его производные.
Схемы применения Метронидазола:
- 250 мг 2 раза в день - 5 дней
- 500 мг - первый день, кратность приёма 2 раза
- Второй день 250 мг
Инфузионная терапия Метронидазолом дает быстрый положительный эффект. Используют в стационарах или при невозможности перорального применения.
Дозировка препарата составляет 500 - 1500 мг в/в капельно.
Курс терапии продолжают в течение 5-7 дней.
По данным исследований, именно пероральный прием Метронидазола в рекомендуемой дозировке приводит к исчезновению симптомов и излечению от трихомониаза.
Гели и мази не имеют такого выраженного эффекта.
Их применение возможно лишь, как вспомогательная терапия.
В случае резистентности к Метронидазолу, препаратом выбора является Орнидазол.
Дозировка при не осложненном течении 1,0 гр. однократно.
Возможно применение по 500 мг 2 раза в сутки.
При осложненном заболевании, врач подбирает препараты индивидуально.
Используют Тинидазол и его аналоги.
Существует две схемы приема:
- 2 таблетки по 0.5 гр разово
- По одной таблетке 2 раза каждые 15 минут в течение часа
Запомните! Тинидазол противопоказан в первом триместре беременности, во время грудного вскармливания, у людей с поражением ЦНС.
Лечение трихомониаза: вспомогательные средства
В качестве комплексной терапии используют гели, свечи для местного применения.
В дополнение к основному лечению, широко используют следующие средства:
Гиналгин - таблетки вагинальные. 1 раз в день, желательно перед сном.
Курс терапии составляет 3 дня.
Клиндамицин, применяется у женщин в виде вагинального крема.
Используется для устранения воспаления, ускорения процессов заживления.
Средство наносят тонким слоем 1 раз в сутки, не более 4 дней.
Единственным достоверным подтверждением положительного анализа на трихомониаз, является обнаружение трихомонады в мазках или посевах. Все методы анализов на трихомониаз у мужчин менее надежны, чем у женщин.

О том, какими препаратами
проходит лечение трихомониаза
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием венеролога | 900.00 руб. | |
| ДНК Trichomonas vaginalis | 1 д. | 300.00 руб. |
| посев на трихомонаду, без чувствительности к лечению | 7 д. | 1590.00 руб. |
Схема лечение трихомониаза у женщин
Она предполагает назначение следующих препаратов:
- I. Этиотропные антимикробные средства. К ним относят производные 5-нитроимидазола (метронидазол, орнидазол, карнидазол). Они проявляют выраженную активность в отношении простейших, инактивируя их патогенные свойства и прекращая их размножение.
- II. Коррекция иммунного статуса с помощью иммуномодуляторов и биостимуляторов. С этой целью назначают циклоферон, экстракт алоэ, галавит и др.
- III. Ферментотерапия. Предполагает назначение энзимных препаратов (трипсин, флогэнзим, вобэнзим) с целью повышения эффективности этиотропной терапии, уменьшения воспалительных явлений и ускорения их разрешения.
- IV. Местное лечение. Подразумевает применение вагинальных таблеток и свечей (неопенатран, клион-Д, осарбон, гексикон), оказывающих противотрихомонадное, комплексное антимикробное и противовоспалительное действие на ткани влагалища.
- V. Сидячие ванночки с отваром ромашки или шалфея, оказывающие успокаивающее, противовоспалительное и дезинфицирующее действие на ткани вульвы при ее остром воспалении.
- VI. Нормализация баланса влагалищной лактофлоры с помощью эубиотиков (ацидолакт, бифиформ, нормофлорин). С этой же целью возможно применение вакцины Солкотриховак, представляющей собой лиофилизат ацидофильных бактерий.
- VII. Защита клеток и стимуляция функции печени с помощью гепатопротекторов (карсил, эссенциале, гептрал).
Часто применяют Террилитин – растительный протеолитик.
Дозировки: 600 - 1000 единиц, по 3 раза в сутки.
Курс применения составляет от 5 до 10 дней.
Может использоваться Солкотриховак, это особая вакцина.
Выпускается в форме лиофилизата.
Состоит из инактивированных микроорганизмов.
Применяется при влагалищном трихомониазе и бактериальном вагинозе.
Обычно назначается три инъекции.
Вводят в дозировке 0.5 мл в/м, с интервалом в две недели.
Этой дозы достаточно, она повышает иммунитет и естественную резистентность.
Приходит в норму влагалищная микрофлора.
Трихомонады не имеют возможности продолжить свой рост, они вытесняются из организма.
Лечение трихомонад при беременности
В 1м триместре таблетированные лекарственные препараты использовать нежелательно.
Обычно назначается местное лечение.
Назначаются следующие препараты:
- 1. Полижинакс
- 2. Тержинан
- 3. Клотримазол
- 4. Бетадин
Эти препараты относительно безопасны во время беременности.
Дозировку и продолжительность лечения подбирает врач.
Во втором и третьем триместре допустимо применение таблеток.
Применяют Метронидазол, Атрикан, Наксоджин, Тинидазол.
Дозировка обычно снижена до 0.25 по 2 раза в день.
Длительность терапии составляет 3 - 5 дней.
Положительный эффект оказывают ванночки с использованием трав.
Часто назначается следующая комбинация: календула, ромашка, листья белой березы, шалфея, кора дуба.
Этот вид терапии относится к народным, нелекарственным методам.
Используется как дополнение к основному лечению.
Помните! Перед применением лекарственных трав, важно убедится в отсутствии аллергических реакций.
Спринцевание области влагалища, использование тампонов с антисептическим раствором, ускоряют процесс выздоровления.
Можно использовать Мирамистин или свечи Гексикон.
Трихомониаз: лечение при аднексите
При развитии заболевания на фоне воспаления придатков, важно провести своевременное лечение.
Если возбудителем является трихомонада, назначается Метрогил (Метронидазол).
Стандартная дозировка препарата 250 мг 2 раза в день.
Курс лечения 5 дней.
При тяжёлом течении назначают по 1 грамму внутривенно, в виде укола.
Можно использовать препарат внутривенно капельно.
Широко используются антибиотики, например Гентамицин 80 мл 3 раза в сутки.
Применяют свечи: Тержинан, Гексикон, Полижинакс, Флуомизин.
Дополнительно назначаются препараты, улучшающие кровообращение
При лечении трихомониаза, в схему терапии включают протеолитические ферменты. Помимо противовоспалительного действия, ферменты повышают активность Метронидазола до 10 раз.
Способствуют уменьшению числа рецидивов, предотвращают образование новых спаек.
Трипсин, химотрипсин - животного происхождения ферментативные средства.
Назначают в дозировке 10 мг в\м - 1 раз в сутки.
Можно использовать в течение 5 - 14 дней.
Препарат Лонгидаза используется на завершающей стадии лечения, во время восстановительного периода.
Он способствует устранению спаечного процесса, нормализации функции яичников.
Схема лечения трихомониаза у мужчин
Включает в себя приблизительно те же препараты.
Они повышают местный иммунитет в тканях простаты.
А также способствуют разрешению воспалительных процессов в ней, вызванных трихомонадной инфекцией.
При воспалительных явлениях в мочеиспускательном канале выполняют инстилляции.
Используют растворы фурацилина, хлоргексидина, нитрата серебра и др.
Лечение трихомониаза необходимо проводить в отношении всех половых партнеров больного.
В процессе терапии необходим строгий отказ от употребления алкоголя, сексуальных контактов без презерватива.
Особенности лечения трихомониаза при простатите
Данное заболевание является хроническим, и трихомонада – одна из причин.
Для лечения используется Метронидазол.
В случае присоединения бактериальной инфекции, добавляют антибиотики широкого спектра действия.
Может применяться местная терапия, например инстилляции с Трихополом.
Введение препаратов в уретру осуществляет врач.
Не медикаментозное лечение включает в себя массаж простаты, физиотерапевтическое лечение.
Лечение трихомониаза: диета
Особое внимание следует уделить питанию при трихомониазе.
Врач пропишет специальную диету, которая поможет избавиться от заболевания.
Важно употреблять больше свежих фруктов, овощей, показаны отварное мясо, орехи, сухофрукты.
Сладости, кофе, шоколад противопоказаны, они способствуют росту и размножению трихомонад.
Иммуномодуляторы при лечении трихомониаза
Важным критерием, который определяет развитие заболевания, тяжесть течения, наличие осложнений, является состояние иммунитета.
Для улучшения сопротивляемости, применяют иммуномодуляторы.
Назначают следующие препараты:
Эти препараты способны улучшить иммунный статус и укрепить организм.
Помните! Препараты назначаются в составе комплексной терапии.
Длительность применения и дозировки определяет лечащий врач.
Трихомониаз и ВИЧ
Важно помнить. Наличие урогенитальных инфекций повышает риск инфицирования ВИЧ.
Трихомонады повреждают клетки эпителия.
Защитные свойства слизистой нарушаются, на месте поражения образуются язвочки - открытые ворота для инфекции.
При сниженном иммунитете, вероятность инфицирования крайне велика.
При подозрении на трихомониаз, обращайтесь к автору этой статьи – венерологу в Москве с 15 летним опытом работы.
Читайте также:


