Может ли быть интоксикация при панкреатите
Обновлено: 18.04.2024
Как поставить диагноз? Какие осложнения несут угрозу для жизни пациента? Можно ли остановить рост заболеваемости? Острый панкреатит — одно из самых сложно диагностируемых и вместе с тем широко распространенных заболеваний пищеварительной системы.
Как поставить диагноз?
Какие осложнения несут угрозу для жизни пациента?
Можно ли остановить рост заболеваемости?
Острый панкреатит — одно из самых сложно диагностируемых и вместе с тем широко распространенных заболеваний пищеварительной системы. Специфическая терапия практически отсутствует; проявления чрезвычайно разнообразны и поставить диагноз трудно даже с помощью лабораторных тестов. Ему сопутствует целый ряд осложнений, угрожающих жизни, а клиническое течение и исход непредсказуемы.
В основу данной статьи легли новые рекомендации Британского гастроэнтерологического общества, касающиеся ведения больных острым панкреатитом. Больным, незнакомым с симптомами и возможными серьезными последствиями этого заболевания, полезно обратиться к буклету, выпущенному группой поддержки больных панкреатитом [1].
Таблица 1. Клиническая классификация, предложенная Международным симпозиумом в Атланте [1]
- Нарушение функции одной органной системы
- Сердечно-сосудистая нестабильность (устойчивая гипотензия)
- Дыхательная дисфункция (легочный дистресс-синдром взрослых)
- Диссеминированная коагулопатия
- Метаболические нарушения (например, гипокальциемия)
- Желудочно-кишечные нарушения (в основном кровотечение)
- Множественные нарушения функций органных систем
- Положительные критерии Ренсона, Глазго* или Апаш-II
- Некроз поджелудочной железы: область (области) уплотнения и гнойного воспаления в ткани поджелудочной железы
- Абсцесс поджелудочной железы**: хорошо отграниченный жидкий гной
- Острая псевдокиста**: накопление панкреатического сока, отграниченного зрелой стенкой
Различные диагностические критерии делают недостоверными показатели заболеваемости. Однако установлено, что частота его в молодом возрасте среди городского населения существенно коррелирует со злоупотреблением алкоголя, а у пожилых сельских жителей — с желчнокаменной болезнью.
По статистике в Великобритании ежегодно острым панкреатитом заболевают 200 из миллиона человек, около 1500 умирают. В среднем врач общей практики сталкивается с вновь заболевшим один раз в три-четыре года. За последние полвека заболеваемость росла синхронно с увеличением потребления алкоголя. В это время госпитальная смертность оставалась в пределах 10%, общая достигала 20%, учитывая случаи посмертной диагностики.
- Клинические проявления, диагностики и этиология
Внезапная острейшая боль, иррадиирующая в спину, тошнота или рвота — вот типичное начало приступа. Нередко ему предшествует прием пищи или алкоголя
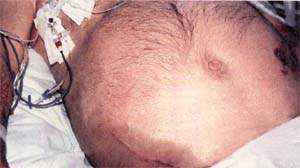 |
| Рисунок 1. Распространение воспалительного экссудата по заднебрюшинной клетчатке вызывает кровоподтеки на боках и в околопупочной области Нарушение пигментации обусловлены разрушением гемоглобина; эти пятна изчезают за несколько дней |
Иногда присутствует умеренная лихорадка, желтушность кожи и слизистых; абдоминальные симптомы варьируют от легкого напряжения мышц в эпигастрии до генерализованных симптомов раздражения брюшины, развивающегося также и при перфорации внутренних органов. В некоторых случаях обнаруживаются признаки шока и метаболических нарушений при отсутствии объективных абдоминальных симптомов.
Кровоподтеки (рис. 1) патогномоничны только в том случае, если захватывают и пупочную область (как при прерывании эктопической беременности) и боковые стенки живота (как при разрыве аневризмы аорты). Подобный признак указывает на тяжесть приступа, и вероятность смертельного исхода увеличивается в четыре раза.
Диагностически значимым является и четырех-шестикратное увеличение содержания в крови амилазы. Определение амилазы в моче с помощью тест-полоски используется как метод быстрого скрининга. Возможные ошибочные диагнозы, при которых требуется скорее срочная лапаратомия, чем консервативное лечение, приведены в табл. 2.
Таблица 2. Возможные ошибки при определении гиперамилаземии
- Перфорация стенки желудка, двенадцатиперстной кишки или желчного пузыря
- Инфаркт тонкого кишечника
- Разрыв аневризмы аорты
- Сальпингит
- Прерывание эктопической беременности
- Доброкачественная макроамилаземия
- Паротит
- Поздняя манифестация
- Тотальный некроз панкреатической железы
По данным йоркширской/шотландской статистики, большинство приступов в мире провоцируется желчнокаменной болезнью и алкоголем — 41% и 25% соответственно. Но причина многих из них так и остается неизвестной, хотя и предложено множество этиологических сочетаний (табл. 3) [3].
Начиная с тиазидов в 1959 году предложено более тысячи лекарственных препаратов, способных провоцировать приступ, но в каждом конкретном случае для доказательства лекарственной этиологии необходимо исключить множество других причин, что практически весьма трудно.
Еще до госпитализации обычно требуется парентеральное обезболивание; опытному хирургу это не мешает распознать острый живот. Предпочитают внутримышечное введение петидина, а не морфина, поскольку последний сокращает сфинктер Одди, однако клинически это проявляется мало.
Повышенный риск нарушения функции почек и желудочно-кишечных кровотечений исключает применение нестероидных противовоспалительных препаратов.
Стандартный набор больничных исследований включает общий клинический и биохимический анализ крови, определение газов крови и общий анализ мочи. В первые сутки течение заболевания непредсказуемо, и пациент требует постоянного наблюдения и ухода, предпочтительно в специализированном отделении.
К системным осложнениям относятся: дыхательная недостаточность (развивается в 20% приступов), почечная недостаточность (5%), сердечно-сосудистый коллапс, такой же, как при септическом шоке (5% пациентов).
Срочную ретроградную холангиопанкреатографию и эндоскопическую папиллотомию рекомендуется проводить при тяжелых приступах. Хотя данные о результатах таких процедур различны, их эффективность подтверждают британские исследования [5]. При тяжелых приступах повышается интенсивность катаболических процессов, и при продолжительном голодании (более трех-четырех дней) возникает необходимость в парентеральном питании наряду с дополнительным энтеральным введением пищи для сохранения барьерной функции слизистой оболочки кишечника. Диеты придерживаются до тех пор, пока у пациента не восстанавливается переносимость жидкостей и не ослабевают боль и мышечная защита.
Абсцесс поджелудочной железы проявляется симптомами общей интоксикации у 2 — 3% пациентов, обычно через несколько недель после приступа. Инкапсулированный жидкий гной либо аспирируется, либо удаляется через чрезкожный дренаж. Острая псевдокиста осложняет 2 — 3% приступов, содержит панкреатический сок, отграниченный зрелой фиброзной или грануляционной тканью в отличие от эпителия истинных кист.
Псевдокисты развиваются вследствие повреждения панкреатического протока. Диагноз ставится при обычном рентгенологическом исследовании, но иногда кисты определяются даже пальпаторно. Лучшие методы для их исследования — компьютерная томография и магнитно-резонансная томография. Ультразвуковой метод применяется для контроля за их развитием.
При разрывах может возникать панкреатический асцит, эрозии в сосуды приводят к развитию воспалительных псевдоаневризм или серьезных кровотечений. Увеличение абсцесса вызывает боль, билиарную или пилорическую обструкцию.
Таблица 3. Этиологические факторы, точно установленные и возможные
В йоркширском/глазговском исследовании 90% смертей были связаны с системной органной недостаточностью, что частично перекрывается 50% смертей, вызванных накоплением жидкости в поджелудочной железе. Интенсивное лечение ранних осложнений, казалось, должно было бы увеличить выживаемость, но из-за поздних, с трудом поддающихся лечению осложнений общая смертность остается на прежнем уровне. Ей также способствуют истощенные биологические резервы организма и отягощенный преморбидный фон.
За жизнь тысяч пациентов приходится бороться, и выжившие, как правило, выздоравливают полностью. Молодым пациентам, возвращающимся к трудовой деятельности, рекомендуется проводить более интенсивное лечение.
Потеря веса длится около месяца после окончания приступа. В это время у многих пациентов подавленное состояние, и их важно убеждать в том, что оно нормализуется. Стимуляция поджелудочной железы сводится к минимуму посредством диеты, бедной жирами и с высоким содержанием крахмалистых веществ. Короткий курс панкреатина способствует восстанавлению веса, эндо- и экзокринной функций. Вне зависимости от этиологии заболевания необходимо воздерживаться от алкоголя в течение трех месяцев. При подозрении на наличие алкоголизма необходимо тщательно собрать не только анамнез жизни пациента, но и семейный анамнез.
Профилактика предполагает установление и устранение причины развития приступа. Национальная программа борьбы с алкоголизмом в Скандинавии позволила остановить рост заболеваемости, но в остальном профилактика является, по существу, вторичной. Уровень трансаминаз, превышающий 60 МЕ/л, дает возможность подозревать наличие желчных камней; если они не обнаруживаются при ультразвуковом исследовании, то РХПГ способна выявить их или установить иную, поддающуюся коррекции причину.
 |
| Рисунок 2. Во всем мире большая часть панкреатитов вызывается камнями желчного пузыря или алкоголем |
Несмотря на диету с низким содержанием жира, распространенным остается рецидивирующий панкреатит, обусловленный камнями в желчном пузыре. Наилучшие результаты в данном случае дает холецистэктомия, но при условии хорошей подготовленности пациента и нормализации функции печени.
К холецистэктомии прибегают и в случае повторных идиопатических приступов, если, по данным РХПГ, желчь содержит кристаллы холестерола. Определять содержание алкоголя в крови бессмысленно, поскольку приступ может развиться через несколько дней после приема алкоголя. Совет воздерживаться от приема спиртных напитков, как правило, игнорируется.
Гиперкальциемия и гиперлипопротеидемия, обнаруженные после выздоровления, требуют специальной коррекции. Несмотря на все прилагаемые усилия по установлению этиологии, около четверти приступов остаются идиопатическими.
Пациенты, находящиеся в тяжелом состоянии, нуждаются в постоянном уходе со стороны опытного персонала, состоящего из различных специалистов. При отсутствии такой возможности пациента с тяжелым приступом необходимо перевести в специализированный центр. Опыт показывает, что увеличение процента выживаемости происходит в том случае, если туда поступают еще не умирающие пациенты.
1. Neoptolemos J. P. What’s wrong with my pancreas? Produced by the Pancreatitis Supporters Network. (Information leaflet available from Duphar Laboratories, Southampton).
2. Braganza J. M, ed. The Pathogenesis of Pancreatitis. Manchester: Manchester University Press, 1991.
3. Bradley E. L. A clinically based classification for acute pancreatitis. Arch. Surg, 1993; 128:586-90.
4. Kingsnorth A. N. Role of cytokines and their inhibitors in acute pancreatitis. Gut 1997; 40:1-4.
5. Neoptolemus J. P., Carr-Locke D. L, London N. J., Bailey I. A., James D. F., Ossard D. P. Controlled trial of urgent endoscopic cholangio-pancreatography and endoscopic sphincterotomy versus conservative treatment for acute pancreatitis due to gallstones. Lancet ii:979-983.
6. Larvin M., Chalmers A. G., McMahon M. J. Dynamic contrast enchanced computed tomography: a precise technique for identifying and localising pancreatic necrosis. Br. Med. J., 1990; 300:1425-1428.
7. Saiffudin A., Ward J., Rigway L., Chalmers A. G. Comparison of MR and CT scanning un severe acute pancreatitis: initial experiences. Clin. Radiol, 1993;48:111-16.
8. Larvin M., Chalmers A. G., Robinson P. J., Mc Mahon M. J. Debridement and closed cavity irrigation for the treatment of pancreatic necrosis. Br. J. Surg, 1989; 76:465-471.
Хронический панкреатит — это группа заболеваний, для которых характерны различные этиологические факторы, наличие в поджелудочной железе очаговых некрозов на фоне сегментарного фиброза с развитием функциональной недостаточности различной степени выраженно
Хронический панкреатит — это группа заболеваний (вариантов хронического панкреатита), для которых характерны различные этиологические факторы, наличие в поджелудочной железе очаговых некрозов на фоне сегментарного фиброза с развитием функциональной недостаточности различной степени выраженности [1]. Прогрессирование хронического панкреатита приводит к появлению и развитию атрофии железистой ткани, фиброзу и замещению соединительной тканью клеточных элементов паренхимы поджелудочной железы. В литературе последних лет представлены публикации, в которых приводятся мнения некоторых исследователей о стадиях течения (прогрессирования) хронического панкреатита. Согласно одной из них [6], выделяются начальный период заболевания, стадия внешнесекреторной (экзокринной) недостаточности поджелудочной железы и осложненный вариант течения хронического панкреатита — опухоли этого органа; однако, по-видимому, возможны и другие варианты течения хронического панкреатита.
Клинические проявления хронического панкреатита
Анализ историй болезни пациентов с заболеваниями поджелудочной железы показал, что и сегодня, несмотря на появление новых методов диагностики, тщательное выяснение жалоб больных и анамнеза заболевания, а также физикальное обследование остаются важнейшей частью первоначального обследования. От них в значительной степени зависит выбор наиболее важных для конкретного больного лабораторно-инструментальных методов, позволяющих выявить или исключить хронический панкреатит, а также возможные основные или сопутствующие заболевания.
Основные симптомы обострения хронического панкреатита: более или менее выраженные (иногда интенсивные) приступы болей, локализующиеся наиболее часто в левом подреберье и/или в эпигастральной области, связанные или нет с приемом пищи, нередко возникающие после еды; различные диспепсические расстройства, включая метеоризм, появление мальабсорбции с возникновением стеатореи и с последующим уменьшением массы тела (не всегда различные симптомы, в том числе частота их появления и интенсивность, рассматриваемые в качестве возможных признаков хронического панкреатита, сочетаются друг с другом).
При обострении хронического панкреатита возможно также появление болезненных при пальпации узелков, по внешнему виду похожих на эритему, что связано с подкожным поражением клетчатки на ногах, а также возникновением тромбоза верхней брыжеечной, селезеночной и воротной вен. Появление жировых некрозов может привести впоследствии к травматизации протоков поджелудочной железы с появлением в этих участках псевдокист поджелудочной железы. Нередко лишь при увеличении последних в размерах возможно появление клинической симптоматики (чаще всего болей в верхней половине живота).
При прогрессировании хронического панкреатита, кроме симптомов внешнесекреторной недостаточности поджелудочной железы, возможно также развитие внутрисекреторной недостаточности поджелудочной железы с клиническими проявлениями, считающимися характерными для диабета.
Диагностика. В принципе для диагностики обострений хронического панкреатита, в том числе и возможных осложнений этого заболевания, обычно рекомендуется использовать также следующие методы:
Невольно возникает вопрос о доступности некоторых из этих методов. Вполне понятно, что ряд указанных выше обследований может быть проведен (ввиду различных причин) лишь в условиях специализированных стационаров. Однако всегда ли нужно использовать все вышеперечисленные методики, когда возникает подозрение на обострение хронического панкреатита (в том числе и с целью исключения или выявления хронического панкреатита в стадии ремиссии) и его осложнений? Очевидно, что на практике необходимо использовать прежде всего те методы, которые доступны в конкретном медицинском учреждении. В сомнительных случаях следует направлять больных в специализированные стационары.
Внешнесекреторная недостаточность поджелудочной железы, как известно, возникает и прогрессирует вследствие нарушения гидролиза белков, жиров и углеводов ферментами поджелудочной железы в просвете двенадцатиперстной кишки. Поэтому очень важно своевременно оценивать внешний вид кала, его консистенцию, окраску и объем. Нередко о первых признаках появления внешнесекреторной недостаточности поджелудочной железы можно судить лишь на основании данных микроскопического исследования кала больных. При наличии внешнесекреторной недостаточности поджелудочной железы в кале больных можно выявить признаки нарушения переваривания (стеаторея, креаторея, амилорея).
Креаторея (появление в кале значительного количества непереваренных мышечных волокон, т. е. белков) возможна при недостаточном поступлении в двенадцатиперстную кишку различных протеаз (прежде всего трипсина и хемотрипсина).
Появление крахмала в кале больных, обусловленное нарушением его гидролиза, отмечается при дефиците амилазы поджелудочной железы, что обычно рассматривается в качестве типичного признака амилореи.
Одним из доступных, эффективных, не обременительных для больных методов обследования в настоящее время считается УЗИ. О наличии хронического панкреатита, по данным УЗИ, обычно судят при выявлении неоднородности паренхимы поджелудочной железы, диффузном повышении эхогенности, нечеткости и неровности контуров этого органа.
Наблюдения показывают, что речь может идти и о других заболеваниях, выходящих на первый план, ухудшающих состояние и сокращающих сроки жизни больных. Своевременное выявление этих заболеваний и адекватное лечение имеют немаловажное значение. Известны случаи, когда за медицинской помощью обращаются больные, у которых хронический панкреатит находится в стадии ремиссии, в то время как ухудшение их состояния в тот или иной период может быть обусловлено другим заболеванием, что необходимо также учитывать при обследовании.
Основной подход к лечению больных хроническим панкреатитом с целью улучшения их состояния предполагает проведение, если в этом есть необходимость, следующих лечебных мероприятий:
- устранение болей и диспепсических расстройств, в том числе клинических проявлений внешнесекреторной и внутрисекреторной недостаточности поджелудочной железы;
- ликвидация воспалительных изменений поджелудочной железы и сопутствующих поражений других органов, позволяющая в ряде случаев предупредить возникновение осложнений;
- терапия осложнений, требующих хирургического лечения (проведение необходимой операции);
- предотвращение осложнений и реабилитация больных;
- повышение качества жизни.
Появление осложнений хронического панкреатита в значительной степени определяет, по мере прогрессирования болезни, и нередко существенно изменяет (усиливает) клинические проявления хронического панкреатита.
При выраженном обострении хронического панкреатита, как известно, в первые 2–3 дня больным рекомендуется воздерживаться от приема пищи, принимать гидрокарбонатно-хлоридные воды (боржоми и некоторые другие) по 200–250 мл до 5–7 раз в день (с целью ингибирования сокоотделения поджелудочной железой). В дальнейшем целесообразно в лечении больных использовать диету, разработанную для 5П стола. В случае необходимости в лечении больных применяются средства, предназначенные для энтерального и парентерального питания. Лишь при выраженном гастро- и дуоденостазе через тонкий резиновый зонд проводится непрерывная аспирация содержимого желудка. По мере улучшения состояния рацион больных постепенно расширяется (до 4–5 раз в сутки), прежде всего увеличивается количество белков. Больным не рекомендуется употреблять жирную и острую пищу, кислые сорта яблок и фруктовых соков, алкогольные и газированные напитки, а также продукты, способствующие или усиливающие явление метеоризма.
В принципе в лечении больных хроническим панкреатитом, в зависимости от их состояния, используются различные лекарственные средства: уменьшающие секрецию поджелудочной железы, чаще всего антацидные препараты (фосфалюгель, маалокс, алмагель и др.); антагонисты Н2-гистаминовых рецепторов (зантак, квамател, гастросидин и др.); ингибиторы протонного насоса (омепразол, рабепразол, эзомепразол, лансопразол и др.); холинолитики (гастроцепин, атропин, платифиллин и др.); ферментные препараты (при обострении хронического панкреатита), при отсутствии внешнесекреторной недостаточности поджелудочной железы — панцитрат 20 000 или креон 25 000 по одной капсуле через каждые 3 ч или по 2 капсулы 4 раза в день в период голодания (в первые 3 дня) и по одной капсуле в начале и в конце приема пищи после возобновления приема пищи. В эквивалентных дозировках могут применяться и другие ферментные препараты, не содержащие в своем составе желчные кислоты [3]: сандостатин и др.; средства, подавляющие активность панкреатических ферментов (контрикал, гордокс, трасилол и др.); спазмолитические препараты (но-шпа, бускопан и др.), прокинетики (мотилиум, церукал и др.), обезболивающие средства (баралгин, нестероидные противовоспалительные препараты и др.), антибиотики, плазмозамещающие растворы (гемодез, реополиглюкин, 5–10% раствор глюкозы и др.) и др.
В последнее время наиболее часто в лечении больных хроническим панкреатитом с внешнесекреторной недостаточностью поджелудочной железы в России используются панцитрат и креон.
В принципе доза ферментного препарата определяется с учетом степени выраженности внешнесекреторной недостаточности поджелудочной железы, нозологической формы заболевания. Суточная доза ферментного препарата для взрослых больных чаще всего составляет в среднем от 30 000 до 150 000 ЕД. Однако при полной недостаточности внешнесекреторной функции поджелудочной железы доза ферментного препарата увеличивается в зависимости от суточной потребности, что в определенной степени зависит и от массы тела больного. Продолжительность лечения ферментными препаратами определяется лечащим врачом и зависит от состояния больных. Некоторые исследователи [10, 12, 13] рекомендуют назначать ферментные препараты курсом на 2–3 мес с последующим проведением поддерживающей терапии еще в течение 1–2 мес до полного исчезновения симптомов. Очевидно, что для повышения эффективности ферментных препаратов больным целесообразно рекомендовать принимать и препараты, ингибирующие кислотообразование в желудке (см. ниже).
При решении вопроса о целесообразности/нецелесообразности использования антацидных препаратов в лечении больных, страдающих внешнесекреторной недостаточностью поджелудочной железы, необходимо учитывать следующий факт: антацидные комбинированные средства, содержащие в своем составе магний или кальций, уменьшают эффективность действия ферментных препаратов.
Следует отметить, что при прогрессировании хронического панкреатита с внешнесекреторной недостаточностью поджелудочной железы постепенно может развиться и внутрисекреторная недостаточность поджелудочной железы. Такие факторы, как нарушение питания, включая белковую недостаточность, вызывающие непосредственно прямое или косвенное повреждающее действие на поджелудочную железу, могут поражать и эндокринную часть этого органа [9]. Это объясняется тем, что внешнесекреторная и внутрисекреторная части поджелудочной железы тесно связаны и влияют друг на друга в процессе жизнедеятельности органа в целом.
Ю. В. Васильев, доктор медицинских наук, профессор
ЦНИИ гастроэнтерологии, Москва
Заболевания поджелудочной железы являются одними из наиболее распространенных поражений органов пищеварения. Среди больных преобладают женщины.
Заболевания поджелудочной железы являются одними из наиболее распространенных поражений органов пищеварения. Среди больных преобладают женщины. Это, по-видимому, связано с более высокой частотой встречаемости у них желчно-каменной болезни (ЖКБ) и нарушений жирового обмена. Значительную часть больных составляют пожилые и престарелые лица, однако в последнее время поражения поджелудочной железы все чаще встречаются и у детей различного возраста. В настоящее время существуют различные рекомендации и стандарты, посвященные ведению больных с панкреатитом. Наиболее известными являются критерии Атланты 1992 г. [1] и консенсунс, принятый в 1999 г. в Сантрони [2], с пересмотром в 2003 г.
Среди воспалительных заболеваний поджелудочной железы различают острый и хронический панкреатит. Причины поражения поджелудочной железы многообразны. В частности, к ним относятся: обструкция панкреатического протока, воздействие лекарственных препаратов или токсическое отравление различными веществами, метаболические нарушения как самой поджелудочной железы, так и других органов и систем, инфекционные и паразитарные заболевания, сосудистые нарушения и травмы.
Острый панкреатит является полиэтиологическим заболеванием. В основе острых панкреатитов лежит ферментативное поражение поджелудочной железы, носящее автокаталитический характер. Выделяют две группы причин заболевания. К первой относятся факторы, вызывающие затруднение оттока панкреатического сока по протокам поджелудочной железы и приводящие вследствие этого к острому повышению давления в них, с развитием гипертензионно-протоковой формы острого панкреатита. Вторую группу составляют факторы, приводящие к первичному поражению ацинозных клеток с развитием первично-ацинарной формы заболевания.
Острое поражение поджелудочной железы может возникать при приеме различных лекарственных препаратов, таких как метилдопа, 5-аминосалицилаты, азатиоприн, циметидин, фуросемид, метронидазол, тетрациклины, при переполнении паренхимы поджелудочной железы рентгеноконтрастными препаратами во время проведения инструментальных эндоскопических исследований. Кроме того, причинами развития острого панкреатита как у взрослых, так и у детей могут явиться метаболические нарушения, в частности гипертриглицеридемия — гиперлипидемия I, IV или V типа.
Из инфекционных заболеваний наиболее частой причиной развития панкреатитов являются: вирусные заболевания (цитомегалия, герпес, гепатиты А, В, С), бактериальные (микобактериоз, лептоспироз), грибковые поражения (криптококки, кандида), а также паразитарные инвазии (аскариды, закупоривающие просвет выводного протока поджелудочной железы, или пневмоцистоз).
Хронический панкреатит представляет собой длительно текущее, как правило, прогрессирующее воспалительное заболевание поджелудочной железы. При этом развивается очаговая или диффузная деструкция ткани железы с постепенным замещением ее соединительной тканью. Основными этиологическими факторами развития хронического панкреатита являются те же, что и для острого панкреатита, которые непосредственно повреждают ацинозные элементы или способствуют повышению давления в панкреатических протоках, однако действующие более длительно и менее интенсивно.
В соответствии с Атлантскими критериями правильный диагноз острого панкреатита должен быть установлен у всех пациентов в течение 48 часов после поступления (уровень рекомендации C). Этиология острого панкреатита должна быть определена, по крайней мере, в 80% случаев и не больше чем в 20% должна быть классифицирована как идиопатическая (уровень рекомендации B) [3].
Если причину развития заболевания установить не удается, следует говорить об идиопатическом хроническом панкреатите.
Исследования, необходимые для определения этиологических факторов, вызвавших острый панкреатит, в зависимости от стадии течения болезни, а также анамнестические данные, позволяющие исключить другие причины развития острого панкреатита, представлены в таблице.
Длительные нарушения функции поджелудочной железы могут приводить к развитию хронических изменений, проявляющихся в виде хронического кальцифицирующего панкреатита, хронического воспалительного панкреатита или хронического обструктивного панкреатита.
Врожденные нарушения деятельности поджелудочной железы, которые в дальнейшем могут проявиться развитием воспалительной реакции, связаны с аутосомно-доминантными аномалиями гена или хромосомы 7G, ассоциированными с раком головки поджелудочной железы.
Нарушение деятельности поджелудочной железы, не сопровождающееся, как правило, воспалительной реакцией, однако имеющее определенную клиническую симптоматику, получило название панкреатической недостаточности.
Различают первичную и вторичную панкреатические недостаточности. Первичная панкреатическая недостаточность развивается вследствие воздействия так называемых немодифицируемых факторов, на которые человек (сам пациент или врач) воздействовать и влиять не может. К ним относятся такие заболевания, как кистозный фиброз поджелудочной железы, врожденное нарушение проходимости панкреатического протока, синдром Shwachman, изолированный дефицит липазы, изолированная недостаточность трипсина, наследственный рецидивирующий панкреатит.
В клинической практике чаще встречается вторичная или относительная недостаточность поджелудочной железы (панкреатопатия), вызываемая, как правило, приемом необычной пищи, ее избыточным количеством или временными расстройствами функционирования поджелудочной железы. Вторичная недостаточность может сопровождать различные воспалительные заболевания верхнего отдела пищеварительного тракта (ВОПТ).
Клиническими проявлениями панкреатической недостаточности являются признаки нарушения деятельности поджелудочной железы — боль в животе, изменение аппетита (уменьшение или полное исчезновение), тошнота, урчание в животе, метеоризм и флатуленция, стеаторея. Интенсивность и выраженность этих признаков зависит от степени поражения поджелудочной железы.
Диагностика вторичной панкреатической недостаточности нередко может представлять значительные трудности из-за нечеткости клинических симптомов, незначительных изменений при инструментальных методах исследования. Поэтому для правильной диагностики и своевременного назначения адекватного лечения врач должен использовать весь арсенал средств, находящийся в его распоряжении. При панкреатической недостаточности боли локализуются в эпигастрии, левом подреберье или бывают опоясывающими, иррадиируют в левое подреберье, под левую лопатку, в спину. Боли могут быть приступообразными и постоянными, они усиливаются после переедания, употребления жирной, острой и жареной пищи, алкоголя. Тепло усиливает боли, применение холода несколько уменьшает. Боли с трудом купируются лекарственными препаратами. Боли несколько ослабевают при вынужденных положениях больного — коленно-локтевом, сидя, согнувшись вперед, лежа на боку с притянутыми к груди коленями. Болевой синдром сопровождается симптомами кишечной диспепсии и нарушениями стула, при этом больные жалуются на вздутия и урчание в животе, могут быть запоры и поносы. Стул при поносах обильный, жидкий, пенистый, светло-желтого цвета из-за большого количества жира. Характерны также признаки желудочной диспепсии — тошнота и рвота, которая не приносит облегчения.
При недостаточности поджелудочной железы применяются различные лекарственные средства, содержащие ферменты. Традиционно для этого используется панкреатин — препарат, приготовленный из поджелудочной железы животных [8]. Однако в условиях интенсивного кислотообразования в желудке наступала его частичная инактивация, и препарат не оказывал ожидаемого лечебного эффекта. В дальнейшем, с развитием фармацевтической промышленности, знаний о механизме процессов пищеварения, появились новые формы препаратов, содержащих панкреатин в виде таблеток, драже, гранул с защитной оболочкой и микросфер, помещенных в капсулу. В настоящее время ферментные препараты, используемые в клинической практике, должны отвечать определенным требованиям: 1) нетоксичность; 2) хорошая переносимость; 3) отсутствие существенных побочных реакций; 4) оптимум действия в интервале рН 5–7; 5) устойчивость к действию соляной кислоты, пепсинов и других протеаз; 6) содержание достаточного количества активных пищеварительных ферментов; 7) иметь длительный срок хранения [9].
В зависимости от фазы развития патологического процесса можно выделить четыре формы острого панкреатита: острый интерстициальный, соответствующий фазе отека (серозного, геморрагического, серозно-геморрагического), острый некротический, выражающий фазу образования некроза (с геморрагическим компонентом или без него); инфильтративно-некротический и гнойно-некротический, соответствующий фазе расплавления и секвестрации некротических очагов.
Для облегчения выбора тактики лечения, объема инфузионной терапии и правильной интерпретации формы панкреатита выделяют легкую, среднюю и тяжелую степени интоксикации.
Легкая степень (встречающаяся обычно при серозном отеке поджелудочной железы) характеризуется удовлетворительным общим состоянием больного, умеренными болями в эпигастрии, тошнотой, однократной рвотой, отсутствием симптомов раздражения брюшины, неизмененным цветом кожных покровов, частотой пульса в пределах 88–90 ударов в минуту, нормальным или слегка повышенным артериальным давлением (АД), высокими цифрами уроамилазы, небольшой активностью трипсина и липазы, сохраненным или слегка сниженным объема циркулирующей крови (ОЦК) (дефицит 7–15%), умеренным лейкоцитозом, субфебрильной температурой.
Средняя степень интоксикации (наблюдается при мелкоочаговом некрозе железы) проявляется упорными болями в эпигастрии, которые не исчезают при применении спазмолитиков и анальгетиков, бледностью и цианотичностью кожных покровов, повторными рвотами, напряжением мышц в эпигастральной области, частотой пульса до 100–110 уд./мин, падением АД ниже исходного уровня, повышением периферического и снижением центрального венозного давления (ЦВД), высокими цифрами уроамилазы, ранней высокой активностью трипсина и липазы, снижением уровня Са и повышенным содержанием сиаловых кислот, уменьшением ОЦК (дефицит 16–35%), снижением диуреза, подъемом температуры тела до 38 °С.
Тяжелая степень интоксикации (возникает при распространенном некрозе железы) отличается тяжелым общим состоянием больного, жестокими болями в эпигастральной области, мучительной рвотой, резко бледными или цианотичными кожными покровами, нередко желтухой, появлением симптомов перитонита, частотой пульса свыше 120 уд./мин, падением уровня АД и ЦВД, снижением уроамилазы, активности трипсина и липазы, уровня Са, низким диурезом, вплоть до полной анурии, резким снижением ОЦК (дефицит 36–50%), высокой температурой, значительным нарушением функции сердца, печени, легких, почек.
В лечении острого панкреатита с самого начала превалировал оперативный метод, предложенный немецким хирургом Korbe в 1894 г. Однако высокая летальность (90–100%) даже в то время заставила сдержанно относиться к этому методу [10]. На 5-м Всероссийском съезде хирургов академик В. С. Савельев (1978) подчеркнул, что в настоящее время общепризнан преимущественно консервативный метод лечения острого панкреатита. Однако лечебная тактика диктуется главным образом формой заболевания. Если при интерстициальном и некротическом панкреатите решающее значение имеет своевременное проведение консервативной терапии и, в меньшей степени, операции, а при инфильтративно-некротическом — только консервативное лечение, то гнойно-некротическая форма требует обязательного оперативного вмешательства.
Современная консервативная терапия острого панкреатита решает следующие задачи:
1) ликвидация боли и спазма, улучшение микроциркуляции в железе;
2) борьба с шоком и восстановление гомеостаза;
3) подавление экзокринной секреции и активности ферментов железы;
4) борьба с токсемией;
5) нормализация деятельности легких, сердца, почек, печени;
6) профилактика и лечение осложнений.
В лечении панкреатита ведущее значение имеет обеспечение уменьшения панкреатической секреции, так как усиленная секреция богатого ферментами сока поджелудочной железы, особенно при значительной закупорке протока, приводит к прогрессированию процесса. Больные с тяжелым острым панкреатитом должны лечиться в отделении интенсивной терапии.
При любом варианте течения острого панкреатита лечение начинают с назначения голода, который в зависимости от тяжести заболевания назначают на 3–5 дней. При легком процессе спустя этот срок больные способны принимать пищу без боли, расширяют рацион питания, постепенно выздоравливают и в дальнейшем не требуют продолжения лечения. При более тяжелом заболевании в первые дни осуществляется постоянная аспирация желудочного содержимого и быстро определяется оптимальная тактика ведения больного. Необходимо отметить, что при грамотном ведении больные острым панкреатитом средней степени тяжести без развития панкреонекроза и парапанкреатической флегмоны могут быть излечены консервативными методами.
При выборе тактики лечения больных острым панкреатитом наиболее важно дифференцировать отечные и интерстициальные формы острого панкреатита. Показателями начавшегося некротического процесса являются изменения в сыворотке крови концентрации С-реактивного белка и эластазы. Пациенты с отечной формой панкреатита нуждаются в консервативной терапии и динамическом наблюдении, тогда как пациенты с панкреонекрозом в интенсивной терапии. Выбор тактики ведения больных определяется и функциональной состоятельностью органов и наличием сопутствующей патологии. Пациентов без сопутствующей органной патологии и с ограниченным некрозом можно лечить консервативно, тогда как пациенты с полиорганной недостаточностью или прогрессированием сопутствующей патологии являются кандидатами для хирургического лечения.
Важнейшее значение в остром периоде панкреатита придается ликвидации ведущего болевого синдрома, для чего чаще всего используют сочетание ненаркотических анальгетиков и спазмолитиков.
- Метамизол натрия внутрь по 250–300 мг 2–3 р/сут
или - 50% раствор в/м или в/в 0,1–0,2 мл/10 кг до купирования болевого синдрома
или - Парацетамол внутрь 0,5 г 2–3 р/сут до купирования болевого синдрома
в сочетании с:
- Гиосцина бутилбромид внутрь 20 мг 3–4 р/сут, до купирования болевого синдрома
или - Дротаверин внутрь по 30–40 мг 3–4 р/сут
или - Папаверин внутрь или ректально по 15–20 мг 3–4 р/сут, до купирования болевого синдрома
или - Платифиллин внутрь или п/к 3–4 мг 2–3 р/сут до купирования болевого синдрома.
В случае выраженного болевого синдрома рационально использовать наркотические анальгетики, такие как Промедол [11].
Заместительная ферментная терапия панкреатита направлена на устранение нарушений переваривания жиров, белков и углеводов. Среди большого количества панкреатических ферментов, используемых в гастроэнтерологии, предпочтение отдается лекарственным средствам, в наибольшей степени отвечающим современным требованиям:
- устойчивость к действию соляной кислоты, наличие кислотоустойчивой оболочки;
- активность липазы не менее 25000 ЕД на прием, оптимум действия ферментов в диапазоне рН 5–7;
- равномерное и быстрое перемешивание с пищей, размер микрокапсул не более 2 мм;
- быстрое высвобождение ферментов в 12-перстной кишке.
Традиционные панкреатические ферменты в виде таблеток или драже, как правило, разрушаются соляной кислотой желудочного сока, что требует увеличения суточной дозы препаратов для коррекции внешнесекреторной недостаточности. Лучшим эффектом обладают микрогранулированные ферменты [12].
Диета при панкреатите играет важную роль на всех этапах наблюдения за больными и основывается на механическом, термическом и химическое щажении поджелудочной железы, подавлении гиперферментемии, уменьшении стаза в протоках и 12-перстной кишке, уменьшении рефлекторной возбудимости желчного пузыря.
Нутритивная поддержка — это полноценное питание за счет частичного или полного парентерального и энтерального питания. Ее основная цель: обеспечение организма донаторами энергии (углеводами, липидами), пластическим материалом (аминокислотами); коррекция метаболических расстройств и восстановление трофологического статуса больного. Раннее парентеральное и энтеральное питание ускоряет репаративные процессы в ЖКТ.
Алгоритм нутритивной поддержки составляется с учетом оценки состояния больного и включает этапы парентерального, энтерального или смешанного питания и собственно диетическую терапию (диета № 5П). Лечебное питание рассматривается как фармакотерапия различных метаболических нарушений и является основным путем качественного обеспечения энергопластических потребностей организма больного.
Эффективность терапии панкреатита оценивается по динамике болевого и диспептического синдромов, нормализации уровня ферментов крови и мочи, показателей копрограммы, фекальной эластазы и увеличения массы тела больного.
Литература
- Bradley E. L. III. A clinically based classification system for acute pancreatitis. Summary of the International Symposium on Acute Pancreatitis, Atlanta, Ga, September 11 through 13, 1992 // Arch Surg. 1993; 128: 586–590.
- Dervenis C., Johnson C. D., Bassi C. et al. Diagnosis, objective assessment of severity, and management of acute pancreatitis. Santorini consensus conference // Int J Pancreatol. 1999; 25: 195–210.
- Toouli J., Brook-Smith M., Bassi C. et al. Guidelines for the management of acute pancreatitis // J Gastroenterol Hepatol. 2002; (Suppl 17): S15–39.
- Johnson C. D., Abu-Hilal M. Persistent organ failure during the first week as a marker of fatal outcome in acute pancreatitis // Gut. 2004; 53: 1340–1344.
- McKay A. J., Imrie C. W., O’Neill J. et al. Is an early ultrasound scan of value in acute pancreatitis? // Br J Surg. 1982; 69: 369–372.
- Hogan W. J., Sherman S., Pasricha P. et al. Sphincter of Oddi manometry // Gastrointest Endosc. 1997; 45: 342–48.
- Brown A., Baillargeon J. D., Hughes M. D. et al. Can fluid resuscitation prevent pancreatic necrosis in severe acute pancreatitis? // Pancreatology. 2002; 2: 104–107.
- Graham D. Y. Enzyme replacement therapy of exocrine insufficiency in man. Relation between in-vitro potency in commercial pancreatic extracts // N. Engl. J. Med. 1977. 296. P. 1314–1317.
- Златкина А. Р, Белоусова Е. А., Никитина Н. В., СиливерстоваТ. Р. Современная терапия хронического панкреатита. 2-я Гастр. неделя. 1996. Отдельн. выпуск. 4 с.
- Li H., Qian Z., Liu Z., Liu X., Han X., Kang H. Risk factors and outcome of acute renal failure in patients with severe acute pancreatitis // J Crit Care. Sep 23, 2009.
- Минушкин О. Н. Хронический панкреатит: вопросы патогенеза, диагностики и лечения // Трудный пациент. М., 2003. № 1. С. 26–30.
- Ивашкин И. Т. Современные вопросы клинической панкреатологии // Вестник РАМН. 1993. № 4. С. 29–34.
П. Л. Щербаков, доктор медицинских наук, профессор
ЦНИИ гастроэнтерологии, Москва
Поджелудочная железа – один из основных органов желудочно-кишечного тракта. Орган выделяет секрецию – панкреатический сок, который содержит в себе необходимые для пищеварения ферменты.
Поджелудочная железа – один из основных органов желудочно-кишечного тракта. Он располагается за желудком и двенадцатиперстной кишкой. Железа небольшая – 15-20 см в длину, имеет вытянутую форму.
Орган выделяет секрецию – панкреатический сок, который содержит в себе необходимые для пищеварения ферменты. Поджелудочная железа содержит клетки, которые вырабатывают глюкагон и инсулин. Эти гормоны поступают в кровь и регулируют обмен глюкозы в организме. Инсулин влияет на человеческое тело, так как его недостаточность может спровоцировать серьезные заболевания, например, сахарный диабет.
Существует множество заболеваний, которые поражают поджелудочную железу. Чаще всего воспаление этого органа сопровождается перманентными или периодическими болями различного характера. Например, это является чуть ли не основным симптомом панкреатита.
Причины появления болезней поджелудочной железы
По данным ВОЗ, самым распространенным недугом поджелудочной железы считается именно панкреатит. Это асептическое воспаление органа, которое провоцирует распад тканей. Оно возникает вследствие скопления вырабатываемых ферментов в железе и их негативного воздействия на сам орган.
Специалисты выделяют множество причин, которые провоцируют появление болезней поджелудочной железы. Основные из них:
- Неправильное питание – злоупотребление жирной, острой пищей и фастфудом.
- Несоблюдение водного баланса – человек должен потреблять не менее 2 литров воды ежедневно.
- Наличие вредных привычек – злоупотребление спиртными напитками и курение.
- Чрезмерный стресс и нервные перегрузки.
Основные симптомы болезней поджелудочной железы
Существует ряд признаков недугов поджелудочной железы. Они отличаются в зависимости от типа болезни и формы ее течения. Однако специалисты выделяют несколько основные клинические проявления, которые указывают на развитие поражения в этом органе.
Основные симптомы заболеваний поджелудочной железы у женщин и мужчин:
- Наличие нестерпимой острой боли в области левого подреберья. Болевой синдром может переходить в лопатку, спину и грудину. Продолжительность болей варьируется от нескольких часов до нескольких дней. При вовлечении в воспалительный процесс желчного пузыря, боли распространяются и в эпигастральную область. Болевые ощущения усиливаются при пальпации, а также при воздействии на пораженную область теплом.
- Нарушение обмена веществ также является основным признаком болезней поджелудочной железы. Он развивается вследствие отмирания здоровых клеток органа. Таким образом снижается выработка пищеварительных ферментов. Из-за этого в организме пациента может начать развиваться сахарный диабет и другие гормональные заболевания.
- Тошнота, рвота и острая диарея нередко сопровождают пациентов с нарушениями поджелудочной железы. Все начинается со вздутия живота, частой отрыжки, после чего появляется метеоризм. Также возможно повышение температуры тела.
- Появление высыпаний в области груди, спины и живота. Сыпь выглядит как скопление небольших красных пятнышек. Они возникают в следствие разрыва капилляров.
- Усиление болей в животе и подреберье после приема пищи. Обычно пациенты для облегчения болевого синдрома меняют свой рацион – питаются реже. Вследствие чего происходит потеря массы тела, организм начинает утрачивать свои защитные функции. На этом фоне может развиться тяжелая форма гиповитаминоза, которая может привести к ухудшению состояния волос, ногтей и кожных покровов.
При появлении первых симптомов заболевания необходимо обратиться к специалисту. Врач проведет опрос, осмотр и диагностику. После чего будет назначена стратегия терапии. Лучше не оттягивать с походом к врачу. Тогда болезнь может спровоцировать появление серьезных осложнений. Своевременное распознавание болезни и эффективно подобранное лечение, а также сбалансированная диета способны устранить воспалительный процесс в поджелудочной железе, нормализовать ее функционирование, а также предотвратить оперативное вмешательство – один из радикальных методов хирургического лечения.
Панкреатит – заболевание поджелудочной железы: симптомы заболевания у женщин и мужчин
Панкреатит – это воспаление тканей поджелудочной железы. Недуг характеризуется нарушением оттока секреции органа. Поражение происходит вследствие повышенной активности ферментных систем. При этом выделяемые соки не успевают выходить в просвет двенадцатиперстной кишки, а накапливаются и начинают переваривать собственные ткани железы.
По данным ВОЗ, распространенность заболевание выросла в несколько раз. Основные факторы, влияющие на появление панкреатита – нарушение рациона питания и злоупотребление алкогольными напитками.
Специалисты разделяют панкреатит на две формы – острую и хроническую. Первая требует срочную госпитализацию, лечение в стационаре под наблюдением специалистов.
Основные симптомы острого панкреатита у мужчин и женщин:
- Изменение цвета кожного покрова – кожа становится тусклее и приобретает землистый цвет. В области поясницы и над пупком возникают коричневые или синие пятна. Некоторые пациенты сообщают о появлении механической желтухи.
- Ощущение острой боли в подреберье – синдром бывает опоясывающим или же локализоваться только в левой или правой стороне тела.
- Нарушение функционирования пищеварительного тракта – появление икоты, отрыжки с неприятным запахом, тошнота и непрерывные приступы рвоты, диарея и запор.
- Общее ухудшение состояния организма – обезвоживание, ощущение сухости во рту, сильная слабость, апатия. Изменение артериального давления – повышение или понижение, усиленное потоотделение, одышка, повышение температуры тела.
Признаки хронического панкреатита
Они выражены слабее. Специалисты выделяют следующий ряд симптомов при таком недуге:
- Присутствуют изменения цвета кожного покрова – желтушность.
- В запущенных формах наблюдается резкая потеря веса.
- Возможно возникновение серьезных заболеваний и нарушение пищеварения – анемия, сахарный диабет, запор или диарея.
- Ощущение боли после приема пищи. Чаще всего болевой синдром возникает после употребления жирной или жареной пищи, а также большого количества алкогольных напитков. Боль локализуется в области подреберья.
- Нарушение работы желудочно-кишечного тракта – запор, метеоризм, отрыжка, отрыжка с неприятным запахом.
На ранних стадиях обнаружить заболевание практически невозможно без вмешательства специалиста, так как хроническая форма протекает без ярко выраженных симптомов.
Панкреатит поджелудочной железы редко проявляется как самостоятельное заболевание. Обычно патологический процесс объединяет несколько органов пищеварения, вовлекая в него гепатобилиарную систему – печень, желчный пузырь и протоки, двенадцатиперстную кишку, желудок. Данный факт требует проводить диагностику всей пищеварительной системы человека.
Лечение панкреатита поджелудочной железы
При появлении первых симптомов заболевания необходимо обратиться к специалисту. Врач проведет опрос, осмотр и диагностику. После чего будет назначена стратегия терапии. Лучше не оттягивать с походом к врачу. Тогда болезнь может спровоцировать появление серьезных осложнений. Врач, занимающийся диагностикой и лечением панкреатита – гастроэнтеролог.
Терапия острой формы проходит в стационаре под присмотром доктора. А хроническая форма лечится на протяжении долгого времени с применением различных процедур.
Диффузные изменения поджелудочной железы: симптомы и лечение
Это признаки патогенеза органа, которые можно обнаружить лишь при помощи ультразвукового исследования.
Специалисты выделяют разнообразные причины появления такого недуга. Диффузные изменения могут развиваться на фоне нарушения кровообращения в поджелудочной железе, эндокринных и обменных заболеваниях, а также при нарушении работы желчевыводящих путей и печени.
Например, у людей пожилого возраста и пациентов с сахарным диабетом ткань органа заметно уменьшается в объеме. Его недостающее количество восполняется жировой тканью. Такие изменения в органе не считаются патологическими и не требуют терапии. По результатам ультразвукового исследования, диагноз будет звучать как, диффузное изменение поджелудочной железы при повышенной эхогенности при нормальных размерах органа.
Диффузные изменения возникают и при равномерном замещении разрушенных тканей поджелудочной железы соединительной тканью. Размеры органы могут соответствовать норме или немного меньше. Такая ситуация наблюдается при наличии хронических обменно-дистрофических нарушений или при остром панкреатите. Если диагноз острый панкреатит не подтверждается, то диффузные изменения не требуют лечения.
Читайте также:

