Может ли подняться температура после таблетки от глистов
Обновлено: 15.04.2024
В чем заключаются трудности диагностики гельминтозов? Какова терапия гельминтозов? На фоне глобальных экологических изменений, широкого применения иммунных, антибактериальных и прочих лекарственных препаратов, частых нарушений адаптационных процессов
В чем заключаются трудности диагностики гельминтозов?
Какова терапия гельминтозов?
На фоне глобальных экологических изменений, широкого применения иммунных, антибактериальных и прочих лекарственных препаратов, частых нарушений адаптационных процессов (болезни адаптации), постоянного стресса, повышения уровня образованности и культуры населения многие давно известные заболевания человека изменили свою клиническую картину. Некоторые симптомы практически перестали встречаться, другие, наоборот, стали выходить на первый план. Это относится и к заболеваниям, вызываемым гельминтами, в частности, круглыми паразитическими червями (нематодами). В умеренном поясе наиболее широко распространенные нематоды — аскарида и острицы.
Гельминты могут вызывать нарушения функции желудочно-кишечного тракта (ЖКТ), быть причиной аллергических (или псевдоаллергических) реакций или усугублять их, вызывать интоксикацию, а также быть фактором, ослабляющим иммунитет [2]. В настоящее время редко встречаются случаи массивной инвазии, когда диагностика не вызывает затруднений, а клубки гельминтов вызывают обтурации кишечника, — значительно чаще гельминты стали являться причиной развития аллергических проблем. При этом гельминтозы относятся к тем заболеваниям, которые трудно диагностировать в связи с объективными и субъективными трудностями (длительные периоды отсутствия яйцекладки, возможность отсутствия среди паразитирующих особей самок, вероятность технических ошибок). Поэтому важно знать клиническую картину данных заболеваний, чтобы иметь возможность назначать углубленное обследование или эффективную терапию по совокупности косвенных признаков, даже не имея прямых доказательств наличия гельминтоза.
С целью оценить клиническую картину при нематодозах проанализированы жалобы, анамнез и результаты осмотра 150 детей, у которых были обнаружены аскариды (116 детей), острицы (27 детей), аскариды и острицы (7 детей). Гельминты выявлены стандартными методами: обнаружение яиц аскарид в фекалиях методом мазка или яиц остриц в соскобе на энтеробиоз, а также визуальное обнаружение аскарид или остриц в фекалиях, рвотных массах или при оперативном или эндоскопическом вмешательстве в брюшной полости или в области прямой кишки [3].
Среди детей было 67 мальчиков, 83 девочки. Распределение по возрасту представлено в табл. 1. Преобладали дети младшего дошкольного возраста (от одного до трех лет), их количество составило 63%. Именно в этом возрасте — наибольшие эпидемиологические предпосылки появления нематодозов.
У 150 детей с доказанными инвазиями аскаридами и/или острицами отмечались следующие клинические проявления.
У 107 детей (71,3%) были аллергические проблемы: кожные высыпания, диатез, атопический дерматит, нейродермит — у 99 (66%), из них у 18 эти проблемы носили периодический характер, у двух детей, кроме кожных высыпаний, отмечались конъюнктивиты; у десяти (6,7%) отмечалась доказанная пищевая аллергия на какие-то продукты с высоким уровнем специфических IgE в сыворотке крови; у шести детей (4%) отмечался астматический компонент или был установлен диагноз бронхиальная астма.
Бруксизм (скрежетание зубами) — симптом, который часто связывается с глистными инвазиями, но фактически является неспецифическим признаком интоксикации центральной нервной системы и может сопровождать любые хронические интоксикации — отмечался у 25 детей (16,7%).
Нарушения ночного сна отмечались у 81 ребенка (54%): беспокойство к вечеру, затруднения засыпания — у 15 детей (10%); беспокойный ночной сон (вскрикивания, постанывания, метания во сне, пробуждения, плач, бессонница, кошмарные сновидения) — у 76 (50,7%). Некоторые родители старших детей затруднялись охарактеризовать ночной сон ребенка, т. к. ребенок спит в другой комнате. Проблемы с засыпанием и ночным сном — важный симптом глистных инвазий, т. к. известно, что кишечные нематоды (в том числе аскариды и острицы) часто активизируются именно ночью.
У 54 детей (36%) отмечались зуд и/или покраснения в области заднего прохода (анальная эскориация) — у 43 детей (28,7%); зуд — у 38 (25,3%); оба симптома — у 27 (18%). Анальная эскориация и зуд считаются симптомами энтеробиоза (острицы), но при этом из 54 детей, у которых отмечались данные симптомы, энтеробиоз был доказан у 17 детей (31,5% от числа детей с этими симптомами). У других 37 детей (68,5% от числа детей с данными симптомами) было доказано наличие аскаридоза, но ни визуально, ни в анализах не были обнаружены острицы. Это может свидетельствовать либо о том, что в данных случаях присутствовали острицы, которые не были диагностированы, т. е. гельминтоз был смешанным, либо о том, что анальная эскориация и зуд — симптомы, характерные не только для энтеробиоза, но и аскаридоза.
У 29 детей (19,3%) отмечались признаки общего ослабления иммунитета: часто или длительно болеющие дети (по общепринятой классификации Monto J. et al., 87) — 18 детей (12%); рецидивирующие стоматиты, гингивиты отмечались у 13 детей (8,7%); кариес зубов — у шести (4%); рецидивирующие гнойные заболевания кожи или слизистых — у трех (2%).
У 15 детей (10%) имелись результаты исследования иммунного статуса по крови: у 13 детей было снижено количество Т-клеток; у всех 15 детей было снижено количество Т-хелперов, причем у шести из них — существенно; у 12 детей было снижено хелперно-супрессорное соотношение; у семи детей отмечалось снижение уровня IgA (секреторный иммуноглобулин), в том числе у трех — существенное, у остальных же восьми детей уровень IgA в сыворотке крови был либо нормальным, либо повышенным; у шести детей отмечалось снижение количества лимфоцитов, в том числе у одного ребенка была выраженная лимфо- и нейтропения. Эти результаты подтверждают известные данные о том, что аскариды и острицы угнетающе влияют на функции иммунитета, а также что у людей с ослабленным иммунитетом большая вероятность появления гельминтоза [1].
У большинства детей отмечалось более одного симптома. Обобщенные данные по клинической картине представлены в табл. 2.
Терапия во всех случаях состояла из двух этапов: сначала — антигельминтная терапия, причем назначались два разных препарата (декарис и вермокс) с интервалом три — пять дней между ними, чтобы максимально охватить различные стадии жизни гельминтов; через некоторое время после антигельминтной терапии — препараты для микробиологической и функциональной коррекции. Соответственно оценивались результаты противоглистной терапии, результаты всего лечения, а также катамнез в течение шести месяцев после терапии. В большинстве случаев улучшение наступало быстро в процессе лечения. У 36 детей только после антигельминтной терапии существенно уменьшились или полностью исчезли аллергические проявления, у 39 детей после первого этапа терапии нормализовалась работа ЖКТ, у 41 ребенка сразу прекратились боли в животе, по остальным симптомам также наступало улучшение после противоглистных препаратов. Это подтверждает то, что симптомы были вызваны наличием гельминтов.
У 92 детей после всего лечения не было никаких жалоб; о 37 нет данных об изменениях состояния в процессе и после лечения; у 16 детей эффект был неполным, т. е. какие-то симптомы сохранялись и после окончания лечения; у четырех детей эффект от терапии оказался нестойким, поскольку возникли рецидивы после окончания лечения; у трех детей эффекта от терапии не было.
Повышение температуры при отравлении лекарствами - причины
Механизмы развития фармакогенной лихорадки и фармакогенного гипертермического синдрома приведены в таблице ниже. У больных с вызванным лекарствами жаром температура обычно поднимается до 39—40,6 °С, хотя они могут чувствовать себя на удивление хорошо. Фармакогенная лихорадка иногда сочетается со слабой эозинофилией и макулопапулезной сыпью.
Температура обычно нормализуется в течение 48—72 ч с момента отмены вызвавшего его вещества, хотя может держаться от нескольких суток до недель, если в качестве одного из компонентов реакции на лекарства присутствует макулопапулезная сыпь. У больных, лечащихся по поводу сердечной недостаточности, причиной лихорадки бывает добутамин.
В принципе возможны интоксикация фенотиазинами, бутирофенонами, галоперидолом, кокаином и амфетаминами, алкоголизм и синдром алкогольной абстиненции, реже — интоксикация салицилатами.
Лекарства — потенциальные причины лихорадки, сгруппированные по постулированному механизму ее развития
| Постулированный механизм | Обычно вызывают лихорадку | Иногда вызывают лихорадку |
| Аллергическая реакция | Метилдофа (Aldomet) Пенициллины Прокаинамид (Procamide, Procan, Pronestyl) Хинидин Сульфаниламиды | Аллопуринол (Lopurin, Zyloprim) Азатиоприн (Imuran) Цефалоспорины Гидралазин-HCl (Apresoline) Йодиды Изониазид (Nydrazid) Нитрофурантоин (Furadantin) Аминосалицилат натрия Рифампин (Rifadin, Rimactane) Стрептомицина сульфат |
| Идиосинкразия | Галотан Хинина сульфат (Quinamm, Quine, Quinite) Сульфаниламиды Хинидин Примахина фосфат | - |
| Реакция, связанная с введением | Амфотерицин В (Fungizone) Блеомицина сульфат (Blenoxane) | Стрептокиназа (Kabikinase, Streptase) Ванкомицин (Vancocin, Vancoled) Цефалоспорины Пентазоцин (Talwin) Паральдегид |
| Фармакологическое действие | Противоопухолевые средства Антибиотики** | - |
| Нарушение терморегуляции | Кокаин (злоупотребление) Амфетамины (злоупотребление) Атропина сульфат Антигистаминные средства Левотироксин натрия (Levothroid, Synthroid) | Циметидин (Tagamet) Амфетамины (терапевтическое применение) |
| Неизвестный механизм | Фенитоин натрия (Dilantin) Салицилаты Барбитураты | - |
** При лечении спирохетовой инфекции.
Индуцированные лекарствами центральные гипертермические синдромы
| Состояние и (механизм) | Обычные фармакологические причины | Частые симптомы | Возможное лечение** | Клиническое течение |
| Гипертермия (снижается теплоотдача) (повышается теплопродукция) | Атропин, лидокаин, меперидин Токсичность нестероидных противовоспалительных средств, феохромоцитома, тиреотоксикоз | Гипертермия, профузное потоотделение, недомогание | Ацетаминофен ректально (325 мг каждые 4 ч), диазепам перорально или ректально (5 мг каждые 8 ч) при фебрильных эпилептических припадках | Доброкачественное, у детей фебрильные эпилептические припадки |
| Злокачественная гипертермия (повышается теплопродукция) | Блокаторы нервно-мышечных синапсов (сукцинилхолин), галотан (1:50 000) | Гипертермия, мышечная ригидность, аритмии, ишемия***, гипотензия, острый некроз скелетных мышц, диссеминированная внутрисосудистая коагуляция | Дантролен натрия (1—2 мг/кг/мин IV внутривенное вливание)**** | Семейная предрасположенность, 10 % смертность без лечения |
| Передозировка три циклических антидепрессантов (повышается теплопродукция) | Трициклические антидепрессанты, кокаин | Гипертермия, спутанность сознания, зрительные галлюцинации, раздражительность, гиперрефлексия, мышечное расслабление, антихолинергические эффекты (сухость кожи, расширение зрачков), аритмии | Натрия бикарбонат (1 мэк/кг внутривенная ударная доза) в случае аритмии, физостигмин (1—3 мг внутривенно) с кардиомониторингом | Без лечения наблюдались летальные исходы |
| Вегетативная гиперрефлексия (повышается теплопродукция) | Стимуляторы центральной нервной системы (амфетамины) | Гипертермическое возбуждение, гиперрефлексия | Триметафан (0,3—7 мг/мин, внутривенное вливание) | Обратимое |
| Летальная кататония (снижается теплоотдача) | Отравление свинцом | Гипертермия, сильная тревога, деструктивное поведение, психоз | Лоразепам (1—2 мг внутривенно ка ждые 4 ч), антипсихотические средства могут быть противопоказаны | Если не лечить, высокая смертность |
| Злокачественный нейролептический синдром (смешанный: гипоталамический, повышается теплоотдача, повышается теплопродукция) | Антипсихотические средства (нейролептики), а-метилдофамин, резерпин | Гипертермия, мышечная ригидность, профузное потоотделение (60 %), лейкоцитоз, делирий, острый некроз скелетных мышц, повышенный уровень креатинфосфокиназы, нарушение вегетативной регуляции, экстрапирамидные симптомы | Бромокриптин (2—10 мг каждые 8 ч перорально или через назогастральный зонд), лизурид (0,02— 0,1 мг/ч, внутривенное вливание), Sinemet (карбидопа/леводопа [25/100] перорально каждые 8 ч), дантролен натрия (0,3—1 мг/кг внутривенно каждые 6 ч) | Быстрое развитие, 20 % смертность, если не лечить |
*** Потребление кислорода возрастает на 7 % при увеличении температуры на каждые 5/9 °С.
**** Сочеталось с идиосинкразическим поражением гепатоцитов, а также (в одном случае) с тяжелой гипотензией.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Клиника и диагностика отравления противоглистными, противомалярийными лекарствами
Симптомы передозировки некоторых глистогонных средств представлены в таблице ниже.
Амолиахин. Наблюдались обмороки, мышечные спазмы, затрудненная речь, эпилептические припадки, непроизвольные движения, агранулоцитоз и гепатит.
Хлорохин. Клинические эффекты острого отравления хлорохином могут развиться в течение 30 мин после его приема внутрь и привести к смерти, если не провести быстрого опорожнения желудка. Недавно собранные сведения позволяют определить несколько показателей, сигнализирующих об угрозе летального исхода при такой интоксикации: систолическое кровяное давление ниже 85 мм рт.ст.; принятая доза более 5 г; удлинение интервала QRS как минимум на 0,12 с и концентрация хлорохина в крови выше 25 мкмоль/л (8 мкг/мл).
Острое отравление хлорохином сочетается с гипокалиемией, масштабы которой коррелируют с тяжестью интоксикации. Необходим мониторинг уровня калия в плазме, особенно у пациентов, получающих внутривенно катехоламины. Следует избегать введения слишком большого количества калия во избежание гиперкалиемии.
Галофантрин. Острые симптомы отравления включают боли в животе, понос, внутрисосудистый гемолиз, повышение уровня почечных ферментов и зуд. Отмечалось также удлинение интервала Q—T. Галофантрии в США не продается.
Гидроксихлорохин. Кардиотоксичность наблюдается редко, но злоупотребление гидроксихлорохином чревато нарушением проводимости и снижением возбудимости миокарда. Это может сочетаться с повышенной концентрацией данного соединения в сыворотке.
Сообщалось также об эпилептических припадках, рвоте, аритмиях, остановке сердца, смерти, остром некротизирующем эозинофильном миокардите, миопатии, желудочковых аритмиях и печеночной недостаточности. Пациенты, ежедневно получающие дозы гидроксихлорохина ниже 6,5 мг на 1 кг массы тела, могут выдержать массивные суммарные дозы (1054—3923г) без развития функционально значимой интоксикации сетчатки.
Ивермектин. Отмечались раздражения глаз и в месте инъекции, рвота, тахикардия, гипотензия, гипотермия, удлинение протромбинового времени, лейкоцитоз, повышение уровня печеночных ферментов и изменения участка ST—T на ЭКГ.
Мефлохин. К токсическим эффектам относятся эпилептические припадки, головокружение, тошнота, утомляемость и острый психоз. Описано два основных клинических синдрома. Один из них — "острое поражение головного мозга", заключающееся в энцефалопатии с дезориентацией и нарушением умственной деятельности, иногда осложненными эпилептическим статусом и комой.
Второй включает группу психиатрических симптомов, в частности острый психоз, потерю памяти, спутанность сознания, галлюцинации и поведенческие аномалии, например агрессивность, возбуждение, гиперили гипоактивность. Возможна тяжелая депрессия с суицидальными попытками, сохраняющаяся до 9 мес. Прочие психиатрические симптомы обычно длятся не более 10 дней.
Прогуанила гидрохлорид. Наблюдались изъязвление слизистой рта, понос, рвота, боли в животе, хроническая почечная недостаточность, мегалобластная анемия и панцитопения.
Пириметамин. Отмечались дефицит фолиевой кислоты, обратимое угнетение функции костного мозга, тошнота, рвота и гемолитическая анемия.
Хинин. К токсическим проявлениям относятся обратимое нарушение зрения, эпилептические припадки, мышечная слабость, кома, сердечные аритмии, цинхонизм, шум в ушах, головокружение, головная боль, жар, аллергические реакции, потеря слуха, иммунная тромбоцитопения, кома, гемолитико-уремический синдром, диссеминированное внутрисосудистое свертывание, гипогликемия, периферическая невропатия и удлинение интервала Q— Т.

Лабораторная диагностика отравлений противоглистными и противомалярийными средствами
а) Аналитические методы:
- Амодиахин: жидкостная хроматография высокого разрешения.
- Галофантрин: жидкостная хроматография высокого разрешения.
- Гидроксихлорохин: жидкостная хроматография высокого разрешения.
- Ивермектин: жидкостная хроматография высокого разрешения.
- Мефлохин: жидкостная хроматография высокого разрешения.
- Пириметамин: жидкостная хроматография высокого разрешения (предел выявления 65 нг/мл).
- Прогуанила гидрохлорид: жидкостная хроматография высокого разрешения (предел выявления 2 нг/мл).
- Хинин: жидкостная хроматография высокого разрешения (чувствительность 18 нг/мл).
- Хлорохин: жидкостная хроматография высокого разрешения.
б) Токсичные уровни в крови:
- Мефлохин: > 1000 нг/мл (уровни > 1000 нг/мл свидетельствуют о проникновении вещества в центральную нервную систему).
- Прогуанила гидрохлорид: > 100 нг/мл .
- Хинин: 9—60 мкг/мл (летальный), >15 мкг/мл (токсичный).
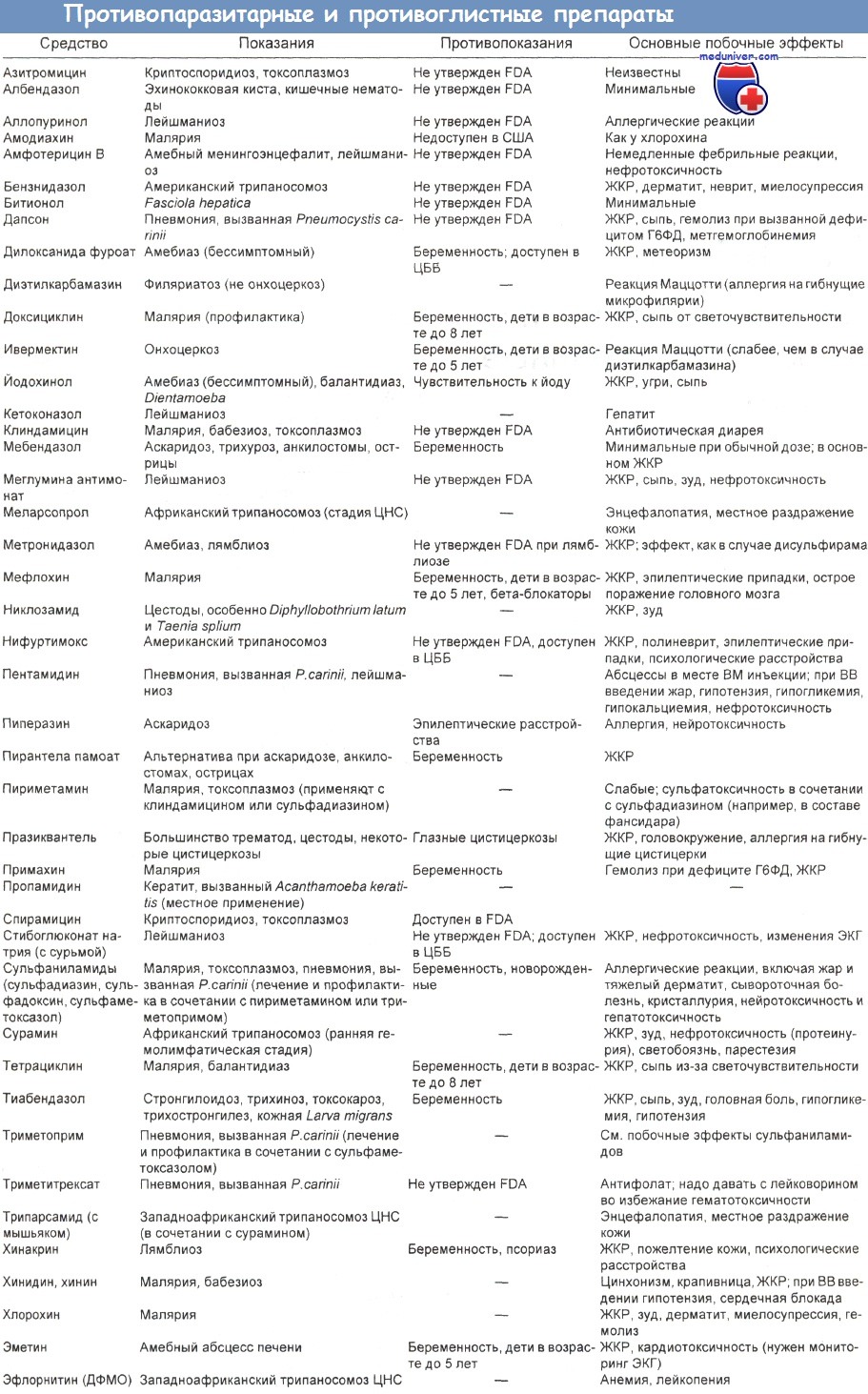
ДФМО — альфа-дифторметилорнитин; ЖКР — желудочно-кишечные расстройства;
ЦББ — центры по борьбе с болезнями и их профилактике; ЦНС —- центральная нервная система; ЭКГ — электрокардиограмма;
FDA — Управление по контролю за качеством продуктов питания, медикаментов и косметических средств (США).
Видео фармакологические, побочные эффекты препаратов от гельминтов (антигельминтных препаратов)
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Суспензия пирантел от глистов у детей. - Отзывы и эффективность
Огромное количество людей даже не подозревает, что в их организме живут и процветают дополнительные "жильцы". Речь в данном случае идет о таких малоприятных созданиях, как глисты. Особенно подвержены этой напасти дети - это связано с тем, что дети часто играют на земле, больше контактируют с животными, которые являются переносчиками яиц глистов. Если у вашего ребенка частая усталость, наблюдается похудание и бледный, анемичный внешний вид - это прямое указание на прохождение лабораторных анализов на предмет наличия "соседей". Как правило в анализах выявляются признаки аллергии и родители посещают детского аллерголога, который вначале подозревает, а потом и подтверждает наличие глистов. Но чем же лечится это состояние? Наиболее распространенным и безопасным считается широко применяющийся в детской практике препарат Пирантел.
Это лекарственное средство выпускается в виде суспензии, упакованной во флаконы из темного стекла объемом 15 мл. К Пирантелу обычно прилагается специальная мерная ложка, ее объем - 5 мл. Преимущество такой формы выпуска (суспензия) перед таблетками заключается в том, что при попадании внутрь действующее вещество сразу равномерно распределяется по всему содержимому желудка, а затем кишечника. Таблетке необходимо время для растворения, а концентрированный раствор, возникающий при этом, способен раздражать нежную слизистую оболочку желудочно-кишечного тракта.
Действует Пирантел почти исключительно в кишечнике, так как практически не всасывается в кровь (менее 7%). Это также одно из преимуществ препарата, поскольку при большем объеме всасывания происходило бы нарушение функции печени. Механизм его действия заключается в том, что Пирантел способен парализовать гельминтов, которые затем выводятся из кишечника с калом. Также с калом выводится и большая часть самого препарата. Данное противогельминтное средство эффективно против таких глистов, как аскарида (взрослая форма), острицы, нематоды, анкилостомы. Несколько менее эффективна суспензия Пирантела против такого паразита как власоглав. Так гельминты парализуются, не возникает такого явления как усиленное движение глистов по кишечнику - такое бывает при лечении другими противогельминтными препаратами и иногда приводило у детей к завороту кишок и инвагинации.
Принимают суспензию Пирантела один раз в день после еды. Для лечения детей до двух лет используют половину мерной ложки суспензии на прием (125 мг действующего вещества). Для детей от двух до шести лет нормальной считается доза в одну мерную ложку (250 мг). При возрасте ребенка от шести до двенадцати лет необходимо принимать уже две мерные ложки за прием. Для применения у подростков старше двенадцати лет и у взрослых используют три мерных ложки - фактически весь флакон (при массе тела до 75 кг). Длительность курса определяет врач, так как она зависит от вида гельминта - иногда достаточно однократного приема суспензии Пирантела.
Обычно препарат хорошо переносится, побочные эффекты возникают редко и могут включать в себя - тошноту, рвоту, боли в животе, кожные аллергические реакции. Может происходить кратковременное нарушение функции печени, которое немедленно проходит после окончания приема Пирантела.

Противопоказаний при применении суспензии Пирантела у детей практически нет - возраст до 6 месяцев, индивидуальная непереносимость компонентов препарата, сопутствующее лечение некоторых заболеваний (например, миастении). Нельзя комбинировать это лекарственное средство с другими противогельминтными препаратами, например Декарисом.
Важно отметить, что при некоторых гельминтных заболеваниях (энтеробиозе) рекомендуется проходить лечение суспензией Пирантела всей семьей, поскольку данный препарат не дает защиты от последующих инвазий. По этой же причине, прием Пирантела необходимо совмещать с другими противоглистными мероприятиями - тщательно проглаживать постельное и нижнее белье ребенка, оградить от контакта с домашними животными, если они не подвергались профилактике гельминтозов, прививать ребенку основы личной гигиены. При выполнении всех рекомендаций гельминты не смогут вам досаждать.
Рассмотрены факторы риска паразитозов у детей, действие паразитов на организм ребенка, подходы к диагностике паразитарной инвазии и принципы комплексного лечения паразитозов с тем чтобы предотвратить дальнейшее развитие функциональных нарушений с формиров
Risk factors of parasitosis in children was considered, as well as the influence of parasites on a child's body, approaches to the diagnostics of parasitic invasions and principles of integrated treatment of parasitic diseases in order to prevent the further development of functional disorders of the formation of organic pathology.
.jpg)
Паразитарное заболевание — развитие болезненных симптомов в результате жизнедеятельности гельминта или простейших в организме человека [1]. Основной фактор выживания и распространения паразитов — их необычайно высокая репродуктивная способность, а также постоянно совершенствующиеся механизмы приспособления к обитанию в теле человека. К сожалению, настороженность медицинских работников в отношении паразитарных заболеваний у населения в настоящее время чрезвычайно низка, а профилактика гельминтозов сведена к лечению выявленных инвазированных пациентов [12, 13]. Вместе с тем многие исследователи отмечают связь широкой распространенности паразитозов у детского населения с развитием функциональной патологии органов пищеварения на фоне нарушений регуляции и высокий риск формирования хронических заболеваний даже при условии естественной санации ребенка с течением времени.
Самые распространенные и изученные заболевания — аскаридоз, энтеробиоз (рис. 1) и лямблиоз — регистрируются повсеместно. В России ежегодно выявляется более 2 млн больных нематодозами. При оценке территориального распределения лямблиоза по России установлено, что самый высокий средний уровень показателей заболеваемости в течение многих лет отмечен в Санкт-Петербурге, причем пораженность детей, посещающих детские учреждения, составляет 35% [2].
Каждый человек в течение жизни неоднократно переносит различные паразитарные заболевания [9]. В детском возрасте паразитозы встречаются чаще. У детей раннего возраста (до 5 лет) этому способствует широкая распространенность репродуктивного материала паразитов (цисты, яйца, личинки (рис. 2)) в окружающей среде и недостаточное развитие гигиенических навыков.
.jpg)
Значимость определенных факторов риска меняется в соответствии с возрастом ребенка. Доказано, что для детей младшего возраста более значимы санитарно-гигиенические условия проживания, а для подростков при сборе анамнеза необходимо уделить внимание социально-экономическим и географическим факторам (пребывание в лагере, туристическая поездка, наличие младшего брата или сестры) (рис. 3).
.jpg)
Транзиторное снижение противоинфекционного иммунитета как фактор риска возникновения паразитоза у детей регистрируется также в период реконвалесценции после вирусных заболеваний, вызываемых вирусами герпетической группы (цитомегаловирус, вирус простого герпеса I и II, вирус Эпштейна–Барр), может возникать в результате ятрогении (применение иммуносупрессивной терапии при аллергических и аутоиммунных заболеваниях). В настоящее время значимая доля детей находится в состоянии дезадаптации, которое также сопровождается снижением иммунной защиты.
Иммунную защиту желудочно-кишечного тракта (ЖКТ) ребенка можно условно разделить на специфическую и неспецифическую. К неспецифической защите относят комплекс условий нормального пищеварения: зрелость ферментативных систем, обеспечение кислотно-щелочного градиента в различных отделах ЖКТ, деятельность нормальной микрофлоры, адекватную моторику.
Отдельно необходимо отметить, что для такого заболевания, как лямблиоз, предрасполагающим фактором инвазии является нерегулярное и недостаточное отделение желчи в кишечник при аномалиях развития желчного пузыря (перетяжки, перегибы). Лямблиоз, выявленный у пациентов педиатрического отделения МОНИКИ, в 100% случаев сопровождался дисфункцией билиарного тракта.
.jpg)
У детей в восстановительном периоде после острых кишечных инфекций, после массивной антибиотикотерапии, а также у пациентов с хронической патологией органов пищеварения сопутствующие нарушения ферментного обеспечения, нормофлоры и моторики кишечника также делают ЖКТ более уязвимым для паразитов (рис. 4).
Специфическая защита слизистой оболочки органов пищеварения зависит от возраста ребенка и его зрелости. Механизм специфической иммунной защиты является одной из наиболее древних систем организма, так как гельминтозы сопровождают человечество в течение многих тысячелетий. Этот механизм представлен прежде всего эозинофилами крови и иммуноглобулином Е.
Классический развернутый антипаразитарный ответ может быть сформирован у ребенка не ранее достижения им 4 лет и тесно связан с качеством и количеством IgE, созревающего к этому возрасту. При контакте организма с паразитом в первую очередь выделяются медиаторы воспаления: интерлейкин, лейкотриен С4, D4, простагландины, тромбоксаны. Увеличивается количество лимфоцитов, продуцирующих IgM и IgG. В клиническом анализе крови отмечается рост уровня эозинофилов и базофилов, связанный с увеличением содержания этих клеток в тканях инвазированного органа. Встречаясь с личинками паразита, тканевые базофилы выделяют гепарин и гистамин, которые в сочетании с лейкотриенами и другими медиаторами воспаления вызывают общие проявления: зуд, реактивный отек, гиперемию, а также могут спровоцировать общие проявления: бронхоспазм, проявления крапивницы или диарею. Аллергическое воспаление при паразитозах развивается по классическому пути и призвано создать условия, приводящие к гибели и/или элиминации паразита [5].
Вместе с тем эозинофилы обладают выраженным цитотоксическим потенциалом, превышающим возможности других клеток крови, что объясняет первостепенное значение эозинофилов в антипаразитарных реакциях и их повреждающую роль при аллергии. Основное действие эозинофилы оказывают в барьерных тканях. В очаге инвазии они дегранулируют, оказывая гельминтотоксическое и цитотоксическое действие. Белки эозинофильных гранул (большой основной протеин, эозинофильная пероксидаза, эозинофильный катионный протеин, эозинофил-производный нейротоксин) токсичны не только для паразита, но и для клеток организма ребенка. Еще одной из важных причин системных и органных поражений, сопутствующих паразитозам, является образование иммунных комплексов [9, 10].
Действие паразитов на организм ребенка осуществляется с вовлечением многих систем. Практически все их виды могут вызывать сдвиг соотношения Th1/Th2 клеток в направлении, благоприятном для их выживания. Описаны случаи, когда продукты выделения паразита оказывали гормоноподобное действие на организм хозяина [5].
Местное влияние паразиты осуществляют, вызывая контактное воспаление слизистой оболочки и стимулируя вегетативные реакции. При этом нарушаются процессы кишечного всасывания, адекватная моторика ЖКТ и его микробиоценоз.
Системное влияние оказывается за счет использования паразитом энергетического и пластического потенциала пищи в ущерб организму ребенка, индукции аллергии и аутоиммунных процессов, целенаправленной иммуносупрессии и эндогенной интоксикации. Проведенными исследованиями показано, что аллергический синдром сопутствует аскаридозу и энтеробиозу в 71,3% случаев. Среди детей с атопическим дерматитом паразитозы выявляются у 69,1%, при этом лямблиоз из числа всех инвазий составляет 78,5% [4].
Особенно узнаваемую клиническую картину формирует токсокароз (рис. 5). Клиническими маркерами этой инвазии являются лейкемоидная реакция эозинофилов (от 20% и выше эозинофилов в формуле крови), сопровождающая ярко и упорно протекающий аллергический синдром в виде атопического дерматита с выраженным зудом и резистентностью к традиционной терапии или тяжелую бронхиальную астму с частыми приступами.
В 75,3% случаев паразитозы сопровождаются разнообразными функциональными нарушениями со стороны ЖКТ. Рядом работ доказано, что паразитарная инвазия способна вызывать нарушения углеводного обмена, а также дисахаридазную недостаточность за счет снижения уровня лактазы [7, 9].
У большинства детей нарушения адаптации являются одним из важных звеньев патогенетического процесса при паразитозе. Следует отметить, что состояние дезадаптации затрагивает в первую очередь лимфоцитарное звено иммуногенеза, что не может не сказываться на созревании и дифференцировке специфического иммунитета.
Диагностика паразитозов
До настоящего времени ведется поиск простого, доступного и надежного метода диагностики паразитозов. Разработанные методики прямого визуального обнаружения требуют минимальной экспозиции диагностического материала, многократных повторных исследований. Известные способы диагностики глистных инвазий и протозоозов, такие как метод толстого мазка фекалий по Като, метод формалин-эфирного осаждения, перианальный соскоб, микроскопия пузырной и печеночной желчи, имеют ряд недостатков, связанных как с особенностями развития паразита, так и с состоянием макроорганизма и его реактивностью.
Непрямые методы исследования (определение специфических антител) обладают недостаточной специфичностью и достоверностью. Известно, например, что, проходя сложный цикл развития от яйца до взрослого состояния, гельминты меняют свой антигенный состав. Антитела в организме хозяина вырабатываются в основном в ответ на поступление экскретов и секретов гельминта, тогда как в иммунодиагностических реакциях используются соматические антитела. Возникающая неспецифическая сенсибилизация организма, общность некоторых антигенов трематод, простейших и человека создают высокий удельный вес ложноположительных серологических реакций в титрах ниже достоверно диагностических. Таким образом, исследование методом иммуноферментного анализа (ИФА) на гельминты является высокочувствительным, но низкоспецифичным методом. Определение паразитов методом полимеразной цепной реакции (ПЦР) является высокоспецифичным и высокочувствительным методом, но из-за дороговизны и сложности не может быть скрининговым, когда, например, нужно обследовать группу детей из детского учреждения.
Не теряет своей актуальности клинический осмотр ребенка и внимательный учет косвенных признаков паразитоза. Важно отметить возможность течения паразитоза при аллергическом и астеническом синдроме, полилимфаденопатии неясного генеза, при нарушениях кишечного всасывания, углеводного обмена, при затяжном и хроническом течении болезней пищеварительного тракта, гепатоспленомегалии неясного генеза. Течение паразитарной инвазии имеет клинические особенности: обычно признаки поражения минимизированы, заболевание носит стертый характер, обострения полиморфны и неярки. Особенностью обострений заболеваний данной группы является их цикличность с периодом в 11–15 дней.
Косвенными лабораторными признаками паразитоза могут быть анемия, базофилия, эозинофилия, увеличение уровня аспартатаминотранферазы (АСТ).
Кроме того, признаки возможной паразитарной инвазии следует учитывать при оценке результатов инструментального исследования. При ультразвуковом исследовании органов брюшной полости у ребенка старше 3 лет косвенными признаками паразитоза являются гепатоспленомегалия, неравномерность паренхимы печени и селезенки за счет мелких гиперэхогенных сигналов, увеличенные лимфатические узлы в воротах селезенки.
Лечение гельминтозов
Лечение гельминтозов должно начинаться с применения специфических антигельминтных препаратов. Современный арсенал лекарственных средств, используемых для лечения кишечных паразитозов, включает значительное количество препаратов различных химических классов [11]. Они применяются как в клинической практике для лечения выявленных больных, так и с целью массовой профилактики.
Определяя препарат для специфической противопаразитарной терапии, следует понимать, что спектр действия этих препаратов не особенно широк. Практически все препараты этой группы применяются многие десятки лет и целесообразно предположить, что паразиты выработали системы приспособления и заболевание может быть резистентным к проводимой терапии. По данным Г. В. Кадочниковой (2004), эффективность такого традиционного препарата, как Декарис, в современных условиях не достигает 57%. Кроме того, эта группа противопаразитарных средств, к сожалению, имеет ряд побочных эффектов: тошноту, рвоту, абдоминальный синдром.
Таким образом, в современных условиях следует отдавать предпочтение более современным препаратам, которые, во-первых, являются универсальными для лечения как нематодозов, так и смешанных глистных инвазий и активны в отношении такого распространенного паразита, как лямблия. Во-вторых, использование одного противопаразитарного препарата, а не их комбинации, ощутимо снижает риск неприятных побочных эффектов. На сегодняшний день единственный представитель этой группы в нашей стране — альбендазол (Немозол).
Для лечения аскаридоза у детей старшего возраста или при рецидивировании заболевания в настоящее время под наблюдением врача может быть применен комбинированный прием антигельминтных средств (например, альбендазол в течение трех дней, затем — Вермокс в течение трех дней). Непременным условием успешной дегельминтизации больных энтеробиозом являются одновременное лечение всех членов семьи (коллектива) и строгое соблюдение гигиенического режима для исключения реинвазии. Следует отметить, что важное значение имеет ежедневная влажная уборка, так как были описаны казуистические случаи распространения репродуктивного материала остриц на частичках пыли на высоту до 1,5 метра.
В педиатрической клинике МОНИКИ разработаны принципы терапии паразитозов, учитывающие особенности патогенеза инвазии и позволяющие качественно и надежно вылечить данную группу заболеваний. Благодаря применению разработанной схемы терапии удается эффективно предотвратить реинвазию и развитие функциональных нарушений органов пищеварения у детей.
Принципы терапии больных паразитозами
1. Прием антипаразитарных препаратов проводится с учетом вида возбудителя инвазии.
Препараты, применяемые в лечениии аскаридоза:
- Вермокс (мебендазол) (для детей с 2 лет) — по 100 мг 2 раза в сутки в течение 3 дней;
- Пирантел — 10 мг/кг однократно;
- Немозол (альбендазол) (для детей с 2 лет) — 400 мг однократно.
Препараты, применяемые в лечении энтеробиоза:
- Вермокс (мебендазол) (для детей с 2 лет) — 100 мг однократно;
- Пирантел — 10 мг/кг однократно;
- Немозол (альбендазол) (для детей с 2 лет) — 400 мг однократно.
Препараты, применяемые в лечении лямблиоза:
- орнидазол 25–30 мг/кг (если масса тела больше 35 кг — 1000 мг) в два приема в течение 5 дней, 1 день — 1/2 дозы, повторный курс через 7 дней;
- Макмирор (нифурател) — по 15 мг/кг 2 раза в сутки в течение 7 дней;
- Немозол (альбендазол) — по 15 мг/кг однократно в течение 5–7 дней.
2. Лечение паразитоза предусматривает измененные в результате жизнедеятельности паразитов свойства пищеварительного тракта ребенка (функциональные нарушения органов пищеварения, ферментопатия, изменение микробиоценоза) и их коррекцию курсами ферментных препаратов и синбиотиков (табл. 1).
3. Обязательное применение энтеросорбентов и комплекса поливитаминов с микроэлементами (табл. 2 и 3).
Таким образом, разработанные в клинике педиатрии МОНИКИ принципы комплексной терапии паразитозов у детей предусматривают поэтапное восстановление функционального состояния ЖКТ, нарушенного в результате местного и системного влияния паразитов. Применение комплексной терапии позволяет предотвратить дальнейшее развитие функциональных нарушений с формированием органической патологии, а также избежать реинвазии.
Литература
Л. И. Васечкина 1 , кандидат медицинских наук
Т. К. Тюрина, кандидат медицинских наук
Л. П. Пелепец, кандидат биологических наук
А. В. Акинфиев, кандидат медицинских наук
Читайте также:

