Может ли при молочнице быть недержание мочи
Обновлено: 17.04.2024
Ощущение, что мочевой пузырь опорожнился не полностью, сложно описать, его редко вспоминают во время приема у врача. Хотя само это чувство довольно неприятное и вызывает множество проблем в повседневной жизни.
Конечно, неполное опорожнение мочевого пузыря не представляет смертельной угрозы и не является поводом для срочной госпитализации, но оно вызывает дискомфорт, тревогу, чувство стеснения. Это отражается на эмоциональном и сексуальном здоровье, снижает качество жизни [1]. И может являться предвестником серьезных заболеваний. В статье мы разберем, какие патологии вызывают это чувство и что нужно делать, если оно появилось.
Почему мочевой пузырь опорожняется не полностью?
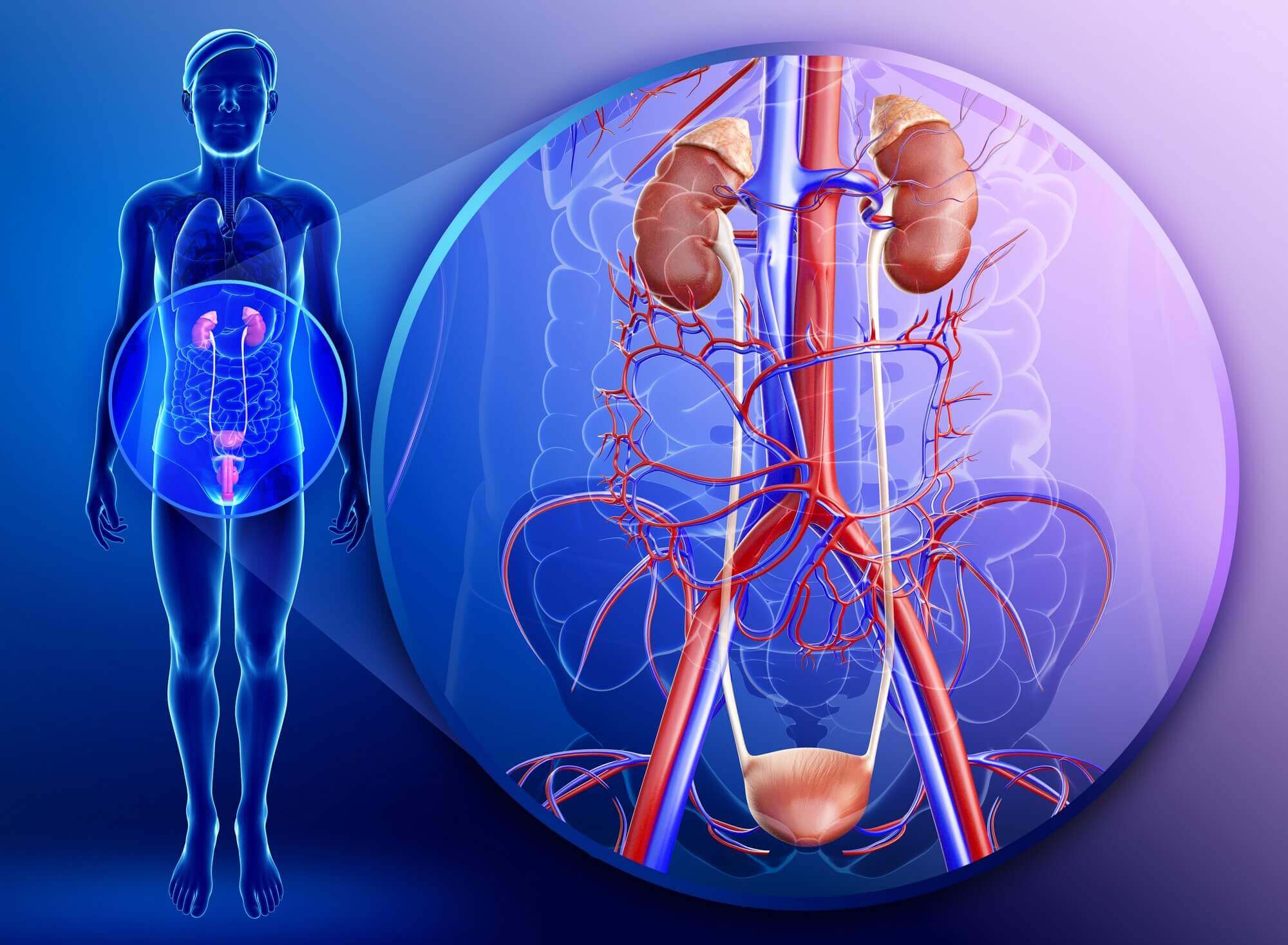
Моча по мочеточникам поступает в полый мышечный орган — мочевой пузырь, где накапливается до тех пор, пока не возникает позыва к мочеиспусканию. Его емкость около 500 мл (у женщин чуть меньше, у мужчин чуть больше) [2].
Когда пузырь наполняется, нервные сигналы, посылаемые в головной мозг, формируют потребность в мочеиспускании. В процессе мочеиспускания эти нервные сигналы координируют расслабление мышц тазового дна, мышц уретры и мышц мочевого сфинктера. Мышцы мочевого пузыря в это время, наоборот, сокращаются, выталкивая мочу наружу [3].
В этом процессе задействованы нервная система (центральная и периферическая), гладкомышечная оболочка мочевого пузыря, уретра и сфинктер между ними.
Чувство неполного опорожнения возникает из-за того, что этот процесс перестает нормально работать на каком-то из уровней:
- мышцы мочевого пузыря сокращаются недостаточно сильно, и часть мочи остается;
- сигналы, посылаемые в мозг, недостаточно сильные, и не формируется потребность в мочеиспускании, происходит задержка мочи;
- нарушается процесс расслабления мышц сфинктера и тазового дна, моча изгоняется не полностью;
- сигналы об опорожнении приходят раньше, чем оно наступает в реальности;
- воспалительные процессы в уретре и мочевом пузыре раздражают стенки органов и нарушают процесс нормального мочеиспускания;
- внутри пузыря существуют механические препятствия, которые мешают изгнанию жидкости [1,3,4].
Что означает нарушение опорожнения мочевого пузыря?

Если после похода в туалет создается ощущение, что процесс прошел не полностью и внутри осталась жидкость, это может говорить о том, что существуют органические и функциональные причины, по которым мочеиспускание происходит с нарушениями:
- механические препятствия току мочи: инородные тела, злокачественные и доброкачественные новообразования уретры, пузыря и простаты, а также органов малого таза;
- проблемы с регуляцией процесса на уровне периферической и центральной нервной системы [1,3,4].
Разобраться в этой ситуации можно только с помощью врача. Несмотря на то, что проблема является деликатной, откладывать визит к специалисту не стоит.
Причины неполного опорожнения мочевого пузыря
Во время приема доктору будет необходимо провести диагностический поиск и исключить большие группы заболеваний, чтобы понять причину жалоб. Все состояния, которые вызывают ощущение неполного опорожнения, мы разделим на категории.
Инфекции мочевыводящей системы
Циститы, уретриты, а также инфекции близлежащих органов в малом тазу могут послужить причиной дискомфорта при мочеиспускании. Воспалительный процесс в органах мочевыделения протекает с покраснением, набуханием слизистых. Это вызывает жжение, рези, режущие боли в процессе мочеиспускания.
Императивные, частые позывы к мочевыделению, которые сложно игнорировать, являются одной из основных жалоб при цистите и уретрите. Несмотря на постоянные посещения туалета, ощущения, что моча вышла полностью, нет. Поэтому пациенты продолжают натуживаться, что вызывает боли в области над лобком.
Ощущение неполного опорожнения при инфекциях редко доминирует в клинике, но является одним из симптомов, доставляющих дискомфорт. Эта группа заболеваний является одной из самых частых причин обращения к специалистам урологического профиля [5].
Заболевания простаты

Предстательная железа, помимо прочего, выполняет также функции дополнительного сфинктера, обхватывая канал уретры в верхней трети мочеиспускательного канала. Любые заболевания этого органа могут отражаться на качестве мочеиспускания. Сюда можно отнести простатит, аденому простаты и рак предстательной железы. В клинике этих заболеваний доминируют симптомы нарушения мочеиспускания и эректильная дисфункция.
Механизм появления неполного опорожнения носит скорее механический характер: увеличенная в объеме железа преграждает моче путь, струя становится тонкой, слабой, приходится выдавливать жидкость по каплям и с болью. Это вынуждает пациента мочиться с усилием, напрягая мышцы передней брюшной стенки и мочевого пузыря. Поскольку без лечения обструкция прогрессирует, мышцы под постоянным напряжением начинают атрофироваться, вызывая гипотонию мочевого пузыря [6].
Неврологические и психологические причины
Это очень обширная и разнородная группа заболеваний, которые касаются как проблем с центральной нервной системой, так и локального нарушения иннервации органов малого таза. Перечислим наиболее вероятные причины неполного опорожнения при поражениях нервной системы:
- поражение лобных долей и Варолиева моста в головном мозге;
- поражение крестцово-копчикового отдела спинного мозга и волокон конского хвоста;
- поражение тазового сплетения;
- поражение нервов мочевого пузыря, уретры, предстательной железы [4].
Эта группа причин связана с органическими нарушениями в нервной системе, которые возникают на фоне травм, переломов, рассеянного склероза, инсультов, метастазов опухолей, новообразований в нервной системе, сдавления спинного мозга или участков головного мозга растущими образованиями, последствий оперативных вмешательств, а также отдаленных эффектов сахарного диабета и нейроинфекций (нейросифилиса, герпетического поражения, болезни Лайма, энцефалитов, менингитов и др.) [4].
Функциональные поражения не имеют под собой органической основы, либо эти взаимосвязи пока не доказаны. Эти диагнозы ставят только после того, как другие причины были исключены в процессе обследования:
Объемные образования мочевого пузыря и уретры
Препятствовать оттоку мочи могут растущие опухоли либо инородные тела. К их числу можно отнести камни и песок мочевого пузыря и почек, злокачественные и доброкачественные новообразования уретры и пузыря [1].
Возможные осложнения
Неполное опорожнение мочевого пузыря — это симптом, который вызывают множество разнородных причин. Без лечения патологии, которая вызвала это состояние, возможно развитие осложнений:
- острая и хроническая задержка мочи;
- развитие недержания мочи;
- инфекционные осложнения: пиелонефрит, цистит, простатит;
- эректильная дисфункция;
- психологические проблемы (депрессия, тревожность, социальная изоляция, потеря либидо и др.) 9.
Лечение неполного опорожнения мочевого пузыря
Терапией нарушений мочеиспускания занимаются терапевты, урологи и нефрологи. Однако учитывая, что синдром неполного опорожнения могут вызывать и неврологические, инфекционные, гормональные проблемы, стоит внести в этот перечень неврологов, инфекционистов, эндокринологов, психиатров и онкологов.
Первым шагом в лечении станет подробная диагностика и выяснение причин неполного опорожнения. Есть болезни, которые имеют яркую клинику, и диагноз ставят уже во время первого приема, а лечение назначают, не дожидаясь результатов анализов мочи. К этой группе можно отнести, например, инфекции нижних мочевыводящих путей (циститы, уретриты).
Для диагностики других заболеваний может понадобиться широкий спектр мероприятий, в т.ч. лабораторных и инструментальных. Поскольку процесс может занять длительное время, специалисты на время поиска могут порекомендовать средства, облегчающие самочувствие пациентов и не маскирующие картину болезни.
К таким безрецептурным средствам при комплексной терапии цистита можно отнести пасту Фитолизин ® для приготовления суспензии для приема внутрь. Это готовое средство в виде сгущенного экстракта смеси из девяти растительных компонентов, а также 4 эфирных масел [10]. Специалисты могут порекомендовать его в качестве обезболивающего и спазмолитического средства*.
В зависимости от причин неполного опорожнения, применяются следующие виды лечения:
- медикаментозные;
- хирургические;
- психотерапевтические;
- физиотерапевтические.
Не рекомендуется игнорировать симптомы нарушения мочеиспускания и заниматься самолечением. Неполное опорожнение может являться первым признаком серьезного заболевания [3].
Дрожжеподобные грибы рода Candida вызывают не только молочницу, но и кандидозный цистит, лечение которого должно быть комплексным и индивидуальным. Если оставить патологическое состояние без медикаментозной терапии, есть риск развития воспаления почек, бактериального цистита, генерализованного кандидоза, острой почечной недостаточности. [39, 40]
Кандидозный цистит: симптомы и причины заболевания
Частые позывы к мочеиспусканию, сокращение порций выделяемой мочи, ощущение неполного опустошения мочевого пузыря – это все проявления канидозного цистита. Клиническая картина также включает изменения в моче – она становится мутной, приобретает резкий запах, возможны вкрапления крови. [16, 39]
При обострении цистита у пациентов появляется резкая боль внизу живота, повышается температура. Во время акта мочеиспускания в промежности ощущается зуд и жжение. [16, 39]
Возбудителем воспалительного процесса при кандидозном цистите является грибок Candida Albicans. Инфекция может проникнуть в мочевой пузырь по восходящему или нисходящему пути. В первом случае грибковая инфекция попадает из наружных половых органов в уретру, после чего проникает в мочевой пузырь и вызывает воспаление. Иногда заражение происходит при катетеризации, при этом наружные половые органы не поражаются. [38, 40]
Нисходящий путь реализуется при поражении кожи, желудка и других органов грибком. После этого возбудитель проникает в кровяное русло, разносится по организму и проникает в мочевой пузырь. Обычно особенно активным грибок Candida становится в период спада иммунных функций. [38, 40]
Как выбрать схему лечения кандидозного цистита?
Выбор тактики лечения основан на результатах комплексной диагностики. Пациенту необходимо проконсультироваться с урологом и терапевтом, а также пройти обследование. Обычно после осмотра специалистами проводится общий анализ мочи, серологические (ПЦР, ИФА, РНГА), а также микроскопические исследования, которые позволяют выявить возбудителя. [40]
Более четкую клиническую картину можно получить при проведении УЗИ мочевого пузыря. Исследование помогает обнаружить признаки воспалительного процесса. При кандидозном цистите у женщин лечение назначает только врач. Схема терапии зависит от природы возбудителя. [40]
Дело в том, что не все противогрибковые препараты могут его уничтожить, а использование антибиотиков может только ухудшить ситуацию. При одновременном развитии кандидоза и цистита пациенткам нужно обязательно соблюдать питьевой режим, диету, половое воздержание. Важно понимать, что лечение требуется обоим партнерам. [16, 40]
Молочница при цистите: как избежать?
Чтобы предотвратить инфицирование мочевого пузыря грибами Candida, нужно соблюдать режим полового воздержания до окончания терапии. Даже при использовании презерватива может произойти инфицирование уретры, что приведет к развитию кандидозного цистита. [16, 40]
Данная патология в свою очередь может вызвать инфицирование наружных половых органов. Чтобы этого избежать, нужно принимать специальные препараты, поддерживающие нормальную влагалищную флору. [40]
В комплексной терапии инфекционно-воспалительных заболеваний мочевых путей могут применяться фитопрепараты, например, паста Фитолизин®. Растительный диуретик содержит в своем составе 4 эфирных масла (апельсина, сосны, шалфея, мяты), а также 9 лекарственных экстрактов (золотарник, любисток, листья березы и пр.). [1, 6, 26]
Препарат для лечения цистита Фитолизин® выпускается в форме пасты для приготовления пероральной суспензии. Такая форма обеспечивает более быстрое всасывание активных компонентов. Они доставляются непосредственно к очагу воспаления быстрее, чем в случае с приемом таблеток. [2]

Паста Фитолизин ® Подробнее
Растительный диуретик обладает мочегонным, противовоспалительным, спазмолитическим действиями. [6] Препарат выпускается в Европе. Его производство отвечает международным стандартам GMP [3]. Он помогает устранять воспаление и боль, нормализовывать мочеиспускание, вымывать песок из мочевых путей и снижать кристаллизацию минералов мочи [1,6].
По статистике пиелонефрит (воспаление почечной лоханки) является одним из самых частых осложнений цистита [1]. В отличие от неосложненных инфекций нижних мочевыводящих путей, он может потребовать госпитализации в стационар и кардинального пересмотра схемы лечения [1].
Поэтому пациентам с хроническими рецидивирующими уретритами и циститами важно лечить заболевания под контролем врача и знать проявления инфекций нижних и верхних мочевыводящих путей, чтобы успеть вовремя обратиться за помощью.
Как связаны цистит и пиелонефрит?
И если моча движется от почек к уретре, то инфекция, как правило, преодолевает этот путь в обратном направлении. Это называется инфицированием восходящим, или уриногенным путем. Конечно, это не единственный способ заразить лоханку вредоносными бактериями.
Существует также гематогенный путь: когда инфекционный агент заносится в почки через кровоток. При этом картина заболевания и его развитие отличаются, поскольку поражается не только лоханка, но и само вещество почки [5].
Причины и факторы риска инфекций мочевыводящих путей
Большинство причин циститов и пиелонефритов общие, но есть и некоторые особенности.
Инфекция
Встреча пациента с агрессивным возбудителем: как правило, это условно-патогенные обитатели микрофлоры кишечника и кожи, обладающие сродством к эпителию слизистой мочевыводящих путей (уропатогенные штаммы E.coli, Proteus vulg. и mirabilis, Klebsiella spp, Staphylococcus spp.), реже — возбудители болезней, передающихся половым путем. В последнее время исследователи отмечают, что устойчивые к лечению случаи инфекций мочевыводящих путей вызывают ассоциации микроорганизмов [2].
Анатомические особенности
Инфекциями мочевыводящих путей (циститы и уретриты) чаще болеют женщины. Это происходит потому, что их уретра шире и короче. Из-за индивидуальных особенностей или травм и спаек возможна гипермобильность нижнего участка уретры, что приводит к частым инфекциям после нарушений гигиены или даже полового акта [1].
Пиелонефриты развиваются на фоне простатита, хронического рецидивирующего цистита, аномалий развития почек и мочеточников, мочекаменной болезни, опухолей почек и др. Женщины болеют пиелонефритами в 2-4 раза чаще, чем мужчины. Прогрессированию мочевых инфекций также способствует беременность [5].
Нарушение пассажа мочи
К этой категории можно отнести слабости сфинктеров мочевого пузыря, пузырно-мочеточникового соединения, патологические рефлюксы (обратный заброс содержимого в мочевой пузырь, мочеточник, лоханку), турбулентный ток жидкости в уретре с наличием восходящих потоков, ведущих обратно в мочевой пузырь. Сюда же можно отнести такое состояние, как нейрогенный мочевой пузырь или гиперактивный мочевой пузырь, при котором нарушаются процессы сокращения и расслабления этого органа [3].
Факторы риска перехода цистита в пиелонефрит:
- отсутствие адекватного лечения;
- повышенная агрессивность возбудителя;
- анатомические особенности: аномалии развития, спайки в малом тазу, гипермобильность уретры и др.;
- формирование хронического очага инфекции в малом тазу;
- инвазивные медицинские манипуляции (цистоскопия, катетеризация и др.);
- сопутствующие состояния: беременность, сахарный диабет, опухоли почек, мочекаменная болезнь, менопауза и климакс и др.;
- очаги хронической инфекции в организме;
- иммунодефицитные состояния [3].
Симптомы цистита
Инфекции нижних мочевыводящих путей имеют яркую клинику, которую легко узнать. Несмотря на то, что выделяют острый и хронический цистит, их проявления в период обострения, как правило, похожи:
- жалобы на боль, жжение и рези при мочеиспускании — неприятные ощущения сопровождают весь процесс целиком, от начала и до конца;
- боль в области над лобком;
- императивные позывы к мочеиспусканию, которые сложно игнорировать;
- частые походы в туалет, моча при этом выделяется малыми порциями;
- есть чувство неполного опорожнения мочевого пузыря;
- изменение характера мочи: она приобретает неприятный запах, цвет мутнеет, может быть примесь крови в последней порции мочи (необязательный симптом).
Важно отметить тот факт, что температура и симптомы интоксикации редки. Гипертермия бывает не выше 38 градусов, обычно до 37,5 и ниже. Во время осмотра врач обращает внимание на покраснение, припухлость, болезненность при пальпации области уретры и отсутствие патологических влагалищных выделений [1].
Существует категория осложненных циститов, которые могут проявляться высокой температурой, кровью в моче, нарушением оттока, недержанием мочи и другими симптомами [1].
Симптомы пиелонефрита
Пиелонефрит также может быть острым и хроническим. Так или иначе, в его клинике преобладают симптомы интоксикации:
- перепады температуры (до 39 при острых состояниях, обычно в пределах 37-38 градусов), которые сопровождаются ознобом, потливостью;
- слабость, утомляемость, снижение работоспособности;
- головная боль;
- боли в мышцах и суставах, ломота;
- жажда;
- тошнота, изредка рвота;
- тупая боль в области поясницы;
- нарушения мочеиспускания (задержка мочи, учащение, боли при мочеиспускании, походы в туалет по ночам);
- изменение мочи (мутность, хлопья).
Несмотря на то, что в клинике не доминируют болевые симптомы, состояние пациентов бывает объективно тяжелым. Они могут даже пребывать в спутанном состоянии сознания. Возможны шок и почечная недостаточность.
При стертой клинике беспокоит просто слабость, есть общее недомогание, и только дополнительные методы обследования позволяют выявить очаг инфекции [3,5].
Как отличить цистит от пиелонефрита
При проявлениях инфекций необходимо обратиться к специалисту. С подозрениями на цистит можно записаться к терапевту, урологу, нефрологу. Именно врач должен провести дифференциальную диагностику и отличить пиелонефрит от цистита.
На приеме
Во время опроса и осмотра пациента можно сделать первые выводы о том, что стало причиной обращения: цистит или пиелонефрит. В клинике цистита доминируют жалобы на нарушения мочеиспускания, а при воспалении почечной лоханки — слабость, общее недомогание и повышение температуры. Если инфекция имеет восходящее течение, то пациенты вспоминают, что болезнь начиналась с болей при мочеиспускании, но это необязательное условие [3].
В процессе осмотра при подозрении на пиелонефрит врач проверит симптомы болезненности в области проекции почек: справа и слева от позвоночника в области поясницы или чуть выше. При цистите более характерна боль над лобком [1,3,5,6].
Лабораторная диагностика
Назначают общий анализ мочи, крови, посев мочи, анализ по Нечипоренко, биохимию крови и мгновенные тесты на лейкоцитарную эстеразу и нитриты.
При цистите в моче могут присутствовать лейкоциты, бактерии, реже — белок (до 0,1 г/л) и эритроциты. В крови специфические изменения обнаруживаются не всегда, возможно незначительное повышение СОЭ и сдвиг лейкоформулы влево.
Пиелонефрит дает более угрожающую картину: изменение удельного веса мочи (повышение при остром и снижение при хроническом), лейкоциты, белок (от 3 более г/л), бактерии, эритроциты, клетки эпителия в моче. В крови высокая СОЭ, повышение числа лейкоцитов, сдвиг формулы влево, возможно появление токсической зернистости лейкоцитов.
При подозрении на пиелонефрит выполняется культуральное исследование мочи: осадок сеют на питательные среды, наблюдают рост колоний микроорганизмов и проводят их чувствительность к антибиотикам [1,3,5,6].
Инструментальная диагностика
На УЗИ можно понять, какие органы и структуры вовлечены в инфекционный процесс. При пиелонефрите происходит утолщение в области лоханки, увеличение пораженной почки в объеме, расширение чашечек и лоханки и другие изменения.
УЗИ при цистите выполняется скорее для исключения других заболеваний (инородных тел пузыря, пиелонефрита, опухолей и др.).
КТ и МРТ бывают необходимы при сопутствующих заболеваниях, тяжелом течении, появлении осложнений цистита или пиелонефрита.
Основной вывод: самостоятельно отличить цистит от пиелонефрита сложно, только врач с помощью дополнительных методов сможет точно сказать, какие именно мочевыводящие пути поражены инфекцией. Течение заболевания индивидуально, и клиника может быть стерта на фоне сопутствующих заболеваний или состояний. При подозрении на инфекции мочевыводящих путей нужно обязательно обращаться к специалисту, самолечение не допустимо.
В комплексной терапии инфекционно-воспалительных заболеваний мочевыводящих путей, к которым относятся и цистит, и пиелонефрит, специалисты могут рекомендовать использование безрецептурных фитопрепаратов для облегчения боли, уменьшения спазмов и борьбы с воспалением*. К числу таких лекарственных средств относится паста Фитолизин ® . В состав готовой пасты для приготовления суспензии для приема внутрь Фитолизин ® входит сгущенный экстракт из девяти растительных компонентов, а также четыре эфирных масла в качестве вспомогательных веществ. В отличие от многих других урологических фитопрепаратов, которым необходимо сложное приготовление, достаточно просто растворить 1 ч. л. пасты Фитолизин ® в половине стакана теплой подслащенной воды — и препарат готов к применению. Это позволяет проводить лечение не только дома, но и на работе, в гостях и командировке [7].
Список литературы:
*В составе комплексной терапии Фитолизин ® Паста для приготовления суспензии для приема внутрь облегчает боль при цистите, вызванную воспалением и спазмом, за счет противовоспалительного и спазмолитического действия, облегчает частые позывы за счет спазмолитического действия.
Какие грибки могут вызвать инфекционные заболевания
Грибковые инфекции (микоз) мочевыводящих путей могут быть вызваны двумя типами грибков:
- Неинвазивными. Это те грибки, которые могут присутствовать в организме как часть нормальной микрофлоры и не вызывать инфекцию. Чаще всего это грибок Кандида (Candida). Даже если он обнаружен в моче, это не говорит о развитии инфекции, которая требует лечения. Симптомов в таком случае тоже не наблюдается. Грибок начинает активно размножаться только при условии, что в организме есть другие неполадки.
- Инвазивными. Их отличие от кандид заключается в том, что они не заселяют мочевыводящие пути. Это значит, что присутствие таких грибков в указанных органах само по себе уже говорит о развитии инфекции: диссеминированной (очагами) или системной (затрагивает все органы). Ее могут вызывать криптококки, аспергиллы, гистоплазмы, кокциодиоиды.
Каковы причины грибковых инфекций мочевых путей
Микоз мочевыводящих путей, вызванный как неивазивными, так и инвазивными грибками, развивается на фоне других проблем с этими органами. Причиной могут стать болезни мочевого тракта, ослабление иммунитета и прием антибактериальных препаратов. Нередко инфекцию вызывают одновременно бактерии и грибки. В список провоцирующих факторов входят:
- Нарушения в работе мочевыводящих путей: мочекаменная болезнь, заболевания предстательной железы, стороннее вмешательство вроде катетера в мочевом пузыре или мочеточнике, дренаж нефростомии.
- Ослабление иммунитета: недостаточное питание, хронические (с микозом часто сталкиваются люди с сахарным диабетом) и онкологические заболевания.
- Прием антибиотиков. Они могут вызывать микоз, поскольку уничтожают не только вредную, но и полезную микрофлору, которая у здорового человека обеспечивает защиту от заражения.
Грибок может попасть в кровь, и тогда возможно развитие разных микозов, включая кандидоз почек. При такой инфекции поражается паренхима — основная функционирующая ткань органов. На фоне этого в почках могут возникнуть многочисленные мелкие абсцессы.
Микоз мочевых путей — более редкое заболевание, чем бактериальная инфекция. Почти у всех пациентов он связан с перечисленными факторами риска. Особенно высокая вероятность столкнуться с микозом у тех, кто недавно перенес трансплантацию почки. Это связано с тем, что пациенту назначают антибиотики и иммуносупрессоры (угнетают иммунитет), а также введение мочевого катетера. Т. е. причина в том, что присутствуют сразу несколько факторов риска. Заражение через кровоток встречается в редких случаях.
Как проявляется микоз
О микозе идет речь, только когда грибки не просто присутствуют в общем анализе или посеве мочи, а вызывают воспаление. В таком случае появляются симптомы бактериальной инфекции, среди которых:
- боль внизу живота; ;
- боль и жжение в процессе мочеотделения;
- сильные позывы к мочеиспусканию.

Симптомы грибковой инфекции мочевыводящих путей у женщин и мужчин проявляются почти одинаково — в виде уретрита. Его характерный признак — выделение: у мужчин из мочеиспускательного канала, а у женщин дополнительно из влагалища. Если поражены почки, то появляется боль в пояснице, может быть лихорадка.
Как лечат микоз и к какому врачу обратиться
Лечение грибковой инфекции мочевыводящих путей осуществляется с помощью специальных антигрибковых препаратов. Их назначают только на основании анализа, который точно определяет, какой возбудитель вызвал воспаление. Но в ряде случаев не требуется принимать препараты. У некоторых пациентов просто удаляют катетер, и инфекция, если она протекает в легкой степени, проходит.
При появлении симптомов микоза необходимо обратиться к урологу. На сайте клиники урологии им. Р. М. Фронштейна ПМГМУ им. И.М. Сеченова можно записаться на прием к специалисту в удобное время. Диагностика и лечение проводятся по программе ОМС, поэтому от вас не потребуется оплата за консультацию и обследования. Если остались вопросы, позвоните нам по контактному номеру или напишите в онлайн-чате. Записаться на прием можно на сайте или связавшись с нами по телефону.
Акопян Гагик Нерсесович - врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 15 лет.
Над статьей доктора Соснина А. С. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida. В быту эту болезнь называют молочницей .
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3] [4] .
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17] .
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.
Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1] .
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2] .
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7] .
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8] [9] .
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18] , выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища); (воспаление влагалища и вульвы); (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена); (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11] .
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2] .
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1] .
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15] .
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16] .
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом; ;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 10 4 .
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15] .
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты ("Тержинан", "Полижинакс", "Пимафукорт", "Клион Д", "Макмирор комплекс");
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов. Но важно отметить, что при лечении молочницы при беременности флуконазол противопоказан, так как он может негативно повлиять на развитие плода [19] [20] .
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
-
150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней; один аппликатор крема на ночь вагинально в течение трёх дней; одна свеча на ночь один раз в сутки в течение восьми дней; одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
-
150 мг один раз внутрь; 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
-
150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12] .
Читайте также:

