Может ли при молочнице у ребенка быть плохой анализ мочи
Обновлено: 23.04.2024
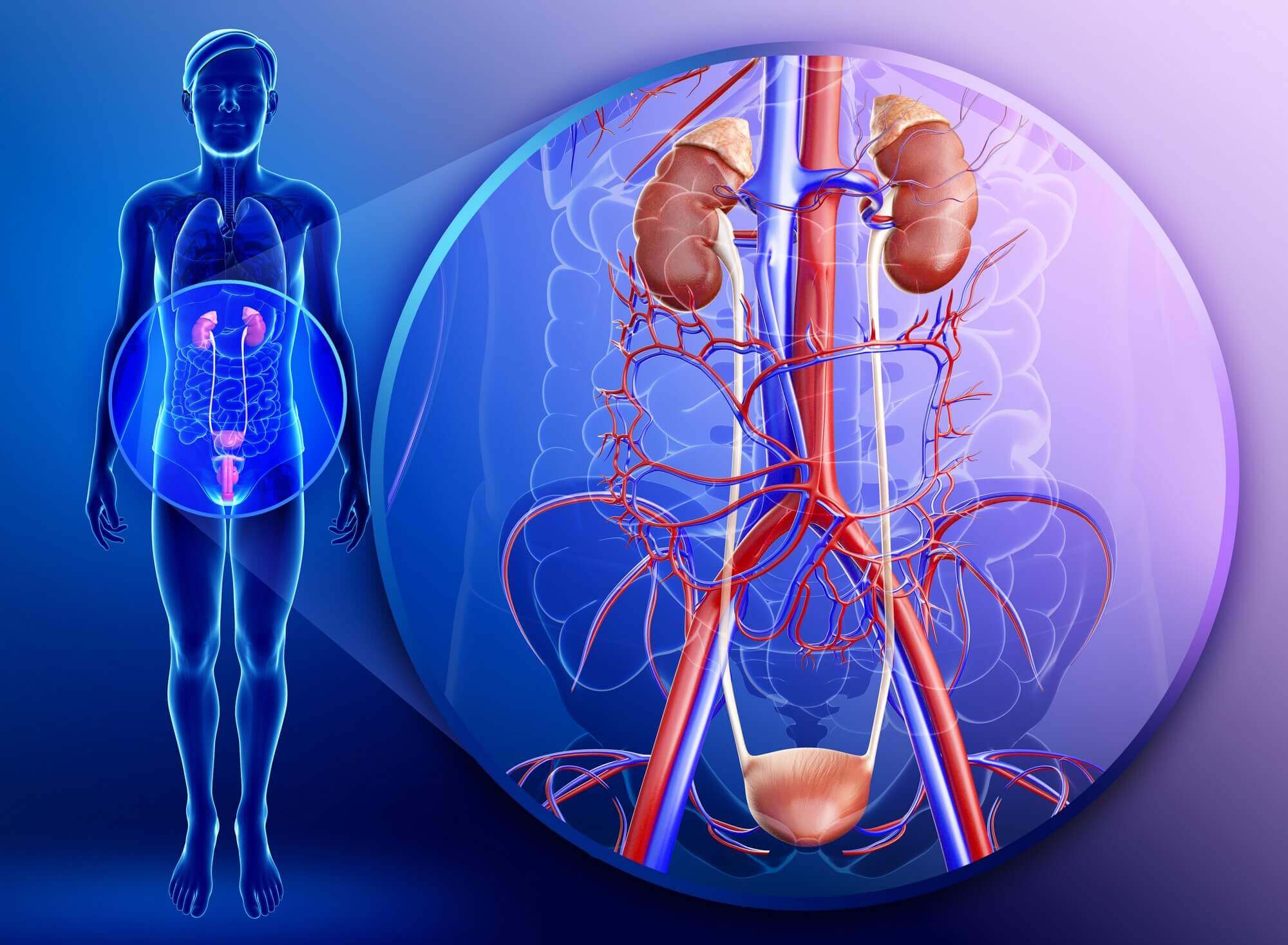
Какие грибки могут вызвать инфекционные заболевания
Грибковые инфекции (микоз) мочевыводящих путей могут быть вызваны двумя типами грибков:
- Неинвазивными. Это те грибки, которые могут присутствовать в организме как часть нормальной микрофлоры и не вызывать инфекцию. Чаще всего это грибок Кандида (Candida). Даже если он обнаружен в моче, это не говорит о развитии инфекции, которая требует лечения. Симптомов в таком случае тоже не наблюдается. Грибок начинает активно размножаться только при условии, что в организме есть другие неполадки.
- Инвазивными. Их отличие от кандид заключается в том, что они не заселяют мочевыводящие пути. Это значит, что присутствие таких грибков в указанных органах само по себе уже говорит о развитии инфекции: диссеминированной (очагами) или системной (затрагивает все органы). Ее могут вызывать криптококки, аспергиллы, гистоплазмы, кокциодиоиды.
Каковы причины грибковых инфекций мочевых путей
Микоз мочевыводящих путей, вызванный как неивазивными, так и инвазивными грибками, развивается на фоне других проблем с этими органами. Причиной могут стать болезни мочевого тракта, ослабление иммунитета и прием антибактериальных препаратов. Нередко инфекцию вызывают одновременно бактерии и грибки. В список провоцирующих факторов входят:
- Нарушения в работе мочевыводящих путей: мочекаменная болезнь, заболевания предстательной железы, стороннее вмешательство вроде катетера в мочевом пузыре или мочеточнике, дренаж нефростомии.
- Ослабление иммунитета: недостаточное питание, хронические (с микозом часто сталкиваются люди с сахарным диабетом) и онкологические заболевания.
- Прием антибиотиков. Они могут вызывать микоз, поскольку уничтожают не только вредную, но и полезную микрофлору, которая у здорового человека обеспечивает защиту от заражения.
Грибок может попасть в кровь, и тогда возможно развитие разных микозов, включая кандидоз почек. При такой инфекции поражается паренхима — основная функционирующая ткань органов. На фоне этого в почках могут возникнуть многочисленные мелкие абсцессы.
Микоз мочевых путей — более редкое заболевание, чем бактериальная инфекция. Почти у всех пациентов он связан с перечисленными факторами риска. Особенно высокая вероятность столкнуться с микозом у тех, кто недавно перенес трансплантацию почки. Это связано с тем, что пациенту назначают антибиотики и иммуносупрессоры (угнетают иммунитет), а также введение мочевого катетера. Т. е. причина в том, что присутствуют сразу несколько факторов риска. Заражение через кровоток встречается в редких случаях.
Как проявляется микоз
О микозе идет речь, только когда грибки не просто присутствуют в общем анализе или посеве мочи, а вызывают воспаление. В таком случае появляются симптомы бактериальной инфекции, среди которых:
- боль внизу живота; ;
- боль и жжение в процессе мочеотделения;
- сильные позывы к мочеиспусканию.

Симптомы грибковой инфекции мочевыводящих путей у женщин и мужчин проявляются почти одинаково — в виде уретрита. Его характерный признак — выделение: у мужчин из мочеиспускательного канала, а у женщин дополнительно из влагалища. Если поражены почки, то появляется боль в пояснице, может быть лихорадка.
Как лечат микоз и к какому врачу обратиться
Лечение грибковой инфекции мочевыводящих путей осуществляется с помощью специальных антигрибковых препаратов. Их назначают только на основании анализа, который точно определяет, какой возбудитель вызвал воспаление. Но в ряде случаев не требуется принимать препараты. У некоторых пациентов просто удаляют катетер, и инфекция, если она протекает в легкой степени, проходит.
При появлении симптомов микоза необходимо обратиться к урологу. На сайте клиники урологии им. Р. М. Фронштейна ПМГМУ им. И.М. Сеченова можно записаться на прием к специалисту в удобное время. Диагностика и лечение проводятся по программе ОМС, поэтому от вас не потребуется оплата за консультацию и обследования. Если остались вопросы, позвоните нам по контактному номеру или напишите в онлайн-чате. Записаться на прием можно на сайте или связавшись с нами по телефону.
Акопян Гагик Нерсесович - врач уролог, онколог, д.м.н., врач высшей категории, профессор кафедры урологии ФГАОУ ВО Первый МГМУ им. И.М. Сеченова
Вредно ли часто пользоваться гигиеническими прокладками, бывает ли молочница у мужчин, опасен ли кандидоз для беременных? Врач акушер-гинеколог Диана Мардас комментирует распространенные мифы и рассказывает, что правда, а что — ложь.

Молочница может именоваться по-разному. Например, вульвовагинальный кандидоз, урогенитальный кандидоз, кандидозный кольпит. Эти неприятные словосочетания звучат страшновато. И все же в панику впадать не стоит. Примерно 85% женщин всей планеты периодически страдают молочницей. Такова проблема 21 века. И она вполне решаема, главное — вовремя обратиться к врачу.
Помимо этих микроорганизмов, в минимальном количестве тут могут присутствовать и другие, которых называют транзиторными. К ним относится и кандида — грибок, провоцирующий появление молочницы.

Причины молочницы могут быть самыми разными: гормональный дисбаланс, прием антибиотиков, стресс, снижение иммунитета. Причем чаще всего данные причины работают в комплексе. И все же какие на эту тему бытуют мифы?
Миф 1. Молочница — это норма. Все само пройдет
— Здесь все зависит от ситуации. Если женщину ничего не беспокоит, а в анализе нашлись кандиды в мизерном количестве, лечить ничего не нужно. Ведь лечим мы пациента, а не его анализы.
Но если все симптомы указывают на то, что лечение необходимо, конечно, будут предприняты необходимые меры.
Миф 2. Любые выделения — это молочница
— Совершенно неверное утверждение. Да, обычно для кандидоза характерны белые творожистые выделения с кисловатым запахом, но поставить окончательное заключение лишь по этим показателям невозможно. Так как за подобными симптомами могут скрываться и более серьезные проблемы.
Кстати, выделения для женщины, особенно после овуляции, — это нормально. Волноваться стоит в том случае, если они вызывают дискомфорт. При любом беспокойстве необходимо сдать мазок и определить причину.
Миф 3. Кандидоз — частая проблема сладкоежек
— Не совсем так. Если вы очень любите тортики, это не значит, что постоянно придется страдать молочницей. Все зависит от иммунитета. Если он в порядке, кушайте то, что вам нравится. В умеренном количестве, конечно.
Однако сладости могут стать последней каплей на чаше весов. Если есть совокупность других факторов (гормональный сбой, стресс, ослабленный организм), то те самые тортики просто усугубят ситуацию.
Миф 4. Причиной проблемы может стать синтетическое белье
Миф 5. Ежедневные гигиенические прокладки вредны
— Если использовать их 24 часа в сутки 7 дней в неделю, тогда — да, вредны. А если еще и замена прокладки происходит раз в день, то — чрезвычайно вредны. Применять ежедневные прокладки надо по показаниям.
Есть женщины, для которых постоянные обильные выделения — это нормально, такой организм. И при этом по мазкам все идеально. Они не могут обходиться без гигиенических прокладок. Тогда рекомендую хотя бы ночью о них забыть.
Миф 6. Средства личной гигиены предупреждают кандидоз
— Соблюдать гигиену необходимо. Причем важно выбирать только специально предназначенные средства, а не гель для душа. Но, к сожалению, даже суперсовременное средство для интимной гигиены не защитит нас от молочницы. Ведь кандиды, так же, как и лактобактерии, очень любят кислую среду, которую и поддерживает хорошее гигиеническое средство.
Миф 7. У мужчин не бывает молочницы
— Неправда. Бывает. Симптомы те же: зуд, покраснение, жжение и даже выделения. А бывает, что кандиды живут совсем в малом количестве. Тогда и жалоб нет, и лечить не надо. В общем, все, как у нас, у дам. Отличие лишь в том, что кандидам у женщин больше нравится. У мужчин все же не так тепло и комфортно.

Миф 8. Кандидоз передается половым путем
— Да, но это не значит, что у партнера начнутся серьезные проблемы. Повторяю, если иммунитет сильный, никакие кандиды не страшны.
Миф 9. Заниматься сексом во время молочницы нельзя
— С использованием презерватива можно. Правда, если беспокоит зуд или боль, вряд ли захочется это делать. В зоне риска только беременные женщины. Есть вероятность заброса влагалищных выделений к околоплодному пузырю. Из-за чего пузырь даже может лопнуть. Поэтому будущим мамам стоит быть особенно осторожными.
Миф 10. Кисломолочные продукты полезны для профилактики молочницы
— Нет. Это миф. Меня, кстати, удивляет, как легко некоторые женщины верят различным рекомендациям интернета. Одно из последнего: девушка лечила молочницу тампонами, смоченными в кефире. Долго лечила, пока не поняла, что безрезультатно.
Мне иногда кажется, что сами кандиды зарегистрировались на форумах и раздают всем советы, чтобы им распрекрасно жилось. Не стоит тратить время на все эти народные средства. Обращайтесь к специалистам.
Миф 11. Болезнь может вылечить всего одна таблетка
— Да, такое возможно. Если женщина с молочницей столкнулась впервые и быстро обратилась к гинекологу, ей может помочь всего одна таблетка. А вот с беременными сложнее, так как для них более безопасны свечи или вагинальные таблетки.
Миф 12. Лекарственные средства убивают не только кандиду, но и полезные микроорганизмы
— Да, часто так бывает. Именно поэтому важно не просто взять у врача рецепт с лекарствами, но и не забыть обязательно вернуться к нему снова для контрольных анализов. И далее уже разбираться, как сработало лечение и надо ли заселять влагалище нормальными микроорганизмами.

Миф 13. Бороться с хронической молочницей невозможно
— А что же женщине делать? Жить с постоянным зудом и неприятными выделениями? Так не пойдет! А наслаждаться всеми прелестями жизни когда? Бороться надо обязательно. Но если прицельное лечение не помогает, стоит подумать, все ли нормально с иммунитетом.
Миф 14. Молочница у беременных — это опасно
— Я уже говорила про попадание вредных микроорганизмов к околоплодному пузырю. Кроме того, кандидоз — это воспаление слизистой влагалища, а воспаленные ткани могут травмироваться во время родов. Поэтому так важно в течение беременности вовремя сдавать контрольные мазки и стараться не допустить молочницы.
Кстати, именно в этот период кандидоз случается очень часто, ведь иммунитет будущей мамы трансформируется. Из-за того что организм ребенка на 50% генетически чужероден (ведь имеет и папины гены), происходит перестройка иммунитета, чтобы не было отторжения. Поэтому здоровье женщины уязвимо.
Миф 15. Кандидоз может передаться младенцу, даже если он появился на свет с помощью кесарева сечения
Типичные женские ошибки в борьбе с молочницей
- Проблема мне знакома, я знаю, как ее решать
— Нередко женщины применяют тот же препарат, который был назначен во время предыдущей молочницы вместо того, чтобы повторно посетить гинеколога. Это в корне неправильно. Так как, во-первых, вы сами себе можете поставить ошибочный диагноз, даже если симптомы очень похожи.
— Если у вашей знакомой была точно такая же проблема, не забывайте, что каждый организм индивидуален и система лечения, которую прописал врач именно для нее, может не подойти вам. Прежде чем следовать рекомендациям подруг, все же обратитесь к гинекологу.
— Имеется в виду не частота похода к гинекологу, а то, как женщина готовится к этому визиту. Не стоит совершать личную гигиену так, что от неприятных выделений нет и следа. Это может затруднить диагностику. Поэтому не делайте никаких спринцеваний и других подобных процедур перед походом к врачу.
— Когда врач назначает десять свечей, значит, нужно использовать именно десять. Если после первых трех вам стало легче, это не повод бросать лечение. Скорее всего, просто ушли симптомы, а решена ли проблема — большой вопрос. Строго придерживайтесь полного курса лечения.
Молочница (или оральный кандидоз) у грудничков встречается очень часто, однако, не является нормой. Заболевание нужно лечить, стараться профилактировать. Без своевременной терапии грибковая инвазия переходит в хроническую форму, провоцирует осложнения.

Причины появления молочницы
Возбудителем болезни является грибок рода Candida. В небольшом количестве этот паразит присутствует на слизистой оболочке полости рта, коже совершенно здоровых людей, не доставляет неприятностей.
В момент ослабления иммунитета, системного заболевания колония грибка начинает активно разрастаться. Возбудитель повреждает ткани рта, проявляется негативная симптоматика заболевания. В группу риска по оральному кандидозу в первую очередь входят новорожденные из-за несформированных полностью защитных барьеров организма. Тяжелое течение, частые вспышки молочницы бывают маркером опасных патологий, поскольку развиваются только на фоне значительного ослабления иммунитета.
Внимание: Согласно рекомендации ВОЗ, рецидивирующий оральный кандидоз — повод для обследования на ВИЧ.
Другими причинами появления молочницы выступают:
- прохождение младенца через инфицированные родовые пути матери во время появления на свет;
- несоблюдение гигиены при уходе за ребенком;
- поедание сладостей в большом количестве, кормление сладкими молочными смесями;
- поражение вирусными, бактериальными инфекциями;
- стоматологические проблемы, сопряженные со снижением защитных функций слюны;
- склонность малыша к срыгиваниям;
- недоношенность;
- наличие системных, хронических патологий;
- лечение антибиотиками;
- использование грязных игрушек, пустышек, сосок.
Младенцы, питающиеся грудным молоком, менее подвержены кандидозу, но при условии, что мама соблюдает гигиенические правила.
Главный признак заболевания — локальный воспалительный процесс в очаге грибковой инвазии с формированием характерного налета.
Клиническая картина зависит от степени развития болезни. Врачи выделяют три стадии:
- I — на слизистой оболочке появляются чуть красноватые отметинки, налет белый, творожистой консистенции. Родители часто принимают его за остатки еды. Чтобы убедиться, что это не так, надо провести влажной салфеткой по пораженному участку. Пища легко сотрется, а результат жизнедеятельности грибков — останется;
- II — пятнышки сливаются друг с другом, захватывают большую площадь поверхности ротовой полости, под налетом формируются кровоточащие язвочки;
- III — запущенная стадия. Болевой синдром сильный. У ребенка наблюдается лихорадка, нарушение стула. Иногда малышу требуется госпитализация.
По течению заболевания молочницу разделяют на острую и хроническую. Для первой характерно распространение зоны поражения на всю слизистую оболочку рта, уголки губ, белесый налет, высокая температура тела.
Без лечения острая форма переходит в хроническую, трудно поддающуюся лечению. Налет в этом случае становится плотным, желтовато-коричневым. Пальпация причиняет сильную боль. Проблемная область отекает, увеличиваются лимфоузлы (обычно подчелюстные).
Дополнительными признаками патологии являются:
- раздражительность;
- беспокойный сон;
- повышенная жажда;
- сиплый, низкий голос (при инфицировании гортани);
- неприятный запах изо рта;
- снижение аппетита (иногда полный отказ от еды);
- постоянный плач.
В тяжелых случаях грибок распространяется в просвет кишечника, желудок. Симптоматика дополняется болями в животе, тошнотой, поносом, срыгиваниями. Без адекватной терапии кандидоз провоцирует осложнения со стороны дыхательной системы, поражает наружные половые органы.
Дифференциация молочницы с другими заболеваниями, как правило, не вызывает у врача затруднений. Педиатр ставит предварительный диагноз после сбора анамнеза, осмотра пациента.
Для его подтверждения делают соскоб со слизистой оболочке, проводят микроскопический анализ, который достоверно устанавливает возбудителя болезни. Чтобы определить степень развития патологии, уровень ее воздействия на организм, придется сдать общий, биохимический анализы крови, исследование мочи.
Когда грибковая инвазия присоединилась на фоне ослабления иммунитета из-за другого заболевания внутренних органов (например, гастрита или холецистита), больного направят на консультацию к узкому специалисту соответствующего профиля. После получения результатов полного обследования ребенку назначат оптимальную лечебную схему.
Основная задача терапии орального кандидоза — уничтожение колонии грибов. Для этого применяют местные обработки антисептическими растворами. Противогрибковые средства системного или локального действия для лечения младенцев используют редко, детям старше полугода назначают в тяжелых случаях, при неэффективности неспецифических лекарств.
Внимание: большинство антигрибковых препаратов противопоказаны маленьким пациентам. Использовать их надо, строго соблюдая назначенную дозировку. Запрещено заменять детские лекарства средствами для взрослых.
Для купирования негативной симптоматики назначают препараты разных фармакологических групп, исходя из основных проявлений болезни. Это могут быть:
- пробиотики;
- обезболивающие;
- жаропонижающие;
- антигистаминные;
- витаминные комплексы.
Самостоятельно дополнять лечение народными средствами не стоит. Например, распространенный отвар ромашки пересушивает слизистую оболочку, что усугубляет течение болезни.
Ребенка с молочницей не надо кормить:
- сладостями;
- картофелем;
- сладкими фруктами;
- бобовыми;
- мучными изделиями;
- отварной свеклой, морковью;
- сухофруктами.
Основу рациона должны составлять свежие овощи, мясо нежирных сортов, яйца, кисломолочные продукты. Такая пища нормализует работу кишечника, иммунной системы. Хорошо предложить малышу морсы, десерты из кислых ягод. Содержащиеся в них вещества замедляют распространение возбудителя.
В комнате, где находится больной ребенок, нужно создать достаточный уровень влажности, каждый день делать уборку.
Если соблюдать все врачебные рекомендации, полностью избавиться от молочницы получится за 7-10 дней. Прерывать курс лечения нельзя, даже когда внешние проявления болезни исчезли. Это может привести к тому, что инфекция вспыхнет с новой силой, перейдет на другие области организма либо в хроническую, рецидивирующую форму.
Чтобы снизить риск появления орального кандидоза у детей, нужно следовать простым правилам:
- как можно дольше поддерживать грудное вскармливание;
- тщательно мыть руки перед контактом с малышом;
- ограничить употребление сладостей, молочных смесей с высоким содержанием сахара;
- соблюдать личную гигиену при кормлении грудничка;
- правильно ухаживать за ротовой полостью ребенка;
- следить за чистотой пустышек, игрушек. Не облизывать упавшую соску. Слюна родителей может стать источником инфекции;
- беременным позаботиться о лечении вагинального грибка до родов.
Для предотвращения срыгивания нужно после кормления 3-5 минут подержать младенца в вертикальном положении, не начинать сразу играть с ним или переодевать.
Молочница во рту у младенцев — распространенное явление. Ее не стоит пугаться, но и оставлять без внимания нельзя. Без терапии заболевание приводит к осложнениям, нарушает сон, пищеварение малыша, замедляет его рост, развитие. Важно не заниматься самолечением, сразу обратиться к врачу, соблюдать назначения.
103.by разговаривает о причинах возникновения цистита после секса, о лечении воспаления мочевого пузыря и об опасности самолечения с акушер-гинекологом.

Причины возникновения
Воспаление в мочевом пузыре, или цистит, может возникнуть при восходящем пути инфицирования (заражение инфекциями, передающимися половым путем, нарушение правил гигиены, микротравматизм), а также исходящем пути (заболевание почек, мочекаменная болезнь).
Чаще всего циститы возникают при инфицировании на фоне сниженного иммунитета при частой смене половых партнеров.
Нестандартные способы инфицирования
Иногда цистит возникает при смене способов сексуального удовлетворения. Например, если был анальный, а затем вагинальный секс или оральный без соблюдения правил гигиены. Микробная флора из полости рта может попадать в мочеполовой тракт — происходит заражение.

Инфекции, которые ждут своего времени
Наиболее часто возникает цистит при заражении инфекциями, передающимися половым путем (грамм+; грамм -; Е.coli; мико- и уреаплазмы).
В некотором количестве эта микробная флора есть у всех. При определенных условиях (стрессовая ситуация в организме, снижение иммунитета, микротравма) количество микроорганизмов повышается и инфекция активизируется.
Запущенная форма инфекции приводит к хроническому циститу. ИППП обязательно нужно лечить. Схема лечения включает антибактериальную терапию, фитотерапию, витаминотерапию, препараты коррекции иммунитета, а также физиотерапию.

Цистит лечит, как правило, уролог. Однако чаще всего пациенты обращаются именно к гинекологу. При подозрении на цистит проводится обследование с забором мазков на микрофлору, ПЦР на ИППП, сдается анализ мочи. При тяжелых формах цистита, которые не поддаются лечению, выполняется цистоскопия с целью исключения органических поражений.
Важный момент при лечении цистита — коррекция иммунитета. Как правило, многие заболевания возникают на фоне стресса: толчком может послужить психоэмоциональный стресс, переохлаждение или гипертермическое воздействие, первый половой контакт или частая смена половых партнеров.
Самолечение чревато тем, что острый цистит может перерасти в хронический. А при частом воспалении стенка мочевого пузыря повреждается и на месте более глубокого поражения могут образовываться язвы, полипы, возможна малигнизация — формирование злокачественных образований.

Лабораторные исследования зачастую служат более чувствительными показателями состояния человека, чем его самочувствие. Результаты анализов отражают физико-химические свойства исследуемой пробы и дают объективную диагностическую информацию в цифровом выражении. Важные решения о стратегии ведения пациента часто основаны на небольших изменениях лабораторных данных. Именно поэтому роль лабораторных тестов, а также спектр и количество проводимых исследований, необходимых в процессе диагностики и лечения заболеваний, постоянно возрастает. Однако из практики работы любой диагностической лаборатории известно, что получаемые ими результаты далеко не всегда являются правильными. Это связано с наличием большого количества непатологических факторов, способных оказывать влияние на конечные результаты лабораторных данных.
Как показывает наш опыт работы, основное количество получаемых неудовлетворительных результатов связано с ошибками, допущенными в ходе проведения анализа. Появление случайных и систематических ошибок на любой стадии анализа будет снижать достоверность лабораторных результатов и, как следствие, затруднит постановку правильного диагноза и проведение адекватного лечения.
ПРЕАНАЛИТИЧЕСКИЙ (ДОЛАБОРАТОРНЫЙ) ЭТАП включает в себя все стадии от назначения анализа клиницистом до поступления пробы в лабораторию на рабочее место, а именно: назначение анализа, взятие биологического материала, его обработку и доставку в лабораторию. Ошибки, возникающие на внелабораторном этапе анализа, составляют от 70% до 95% от общего их числа. Именно они могут оказаться непоправимыми и полностью обесценить весь ход проводимых исследований.
Поэтому правильная организация преаналитического этапа должна стать составной частью любой системы обеспечения качества лабораторного анализа.
При получении, обработке и доставке образцов в лабораторию следует иметь в виду следующие факторы, которые могут быть как устранимыми, так и неустранимыми. Результаты лабораторных исследований подвержены влиянию биологической и аналитической вариации. Если аналитическая вариация зависит от условий выполнения теста, то величина биологической вариации — от целого комплекса факторов. Общая биологическая вариация исследуемых показателей обусловлена внутрииндивидуальной вариацией, наблюдаемой у одного и того же человека в результате влияния биологических ритмов (разное время дня, года), и межиндивидуальной вариацией, вызванной как эндогенными, так и экзогенными факторами.
Факторы биологической вариации (физиологические факторы, факторы среды, условия взятия пробы, токсичные и терапевтические факторы) могут оказать влияние на результаты лабораторных исследований. Часть из них способна вызывать реальные отклонения лабораторных результатов от референтных значений вне связи с патологическим процессом. К таким факторам относят:
- Физиологические закономерности (влияние расы, пола, возраста, типа сложения, характера и объёма привычной активности, питания);
- Влияние окружающей среды (климат, геомагнитные факторы, время года и суток, состав воды и почвы в зоне обитания, социально-бытовая среда);
- Воздействие профессиональных и бытовых токсичных средств (алкоголь, никотин, наркотики) и ятрогенные влияния (диагностические и лечебные процедуры, лекарственные средства);
- Условия взятия пробы (приём пищи, физическая нагрузка, положение тела, стресс во время взятия пробы и др.);
- Методика взятия крови (способ взятия, средства и посуда, консерванты и т.д.);
- Неправильный (по времени) забор материала;
- Условия (температура, встряхивание, влияние света) и время транспортировки биоматериала на исследования в лабораторию.
Рассмотрим влияние наиболее важных факторов на результаты лабораторных анализов.
ПРИЕМ ПИЩИ
Режим питания, состав принимаемой пищи, перерывы в её приёме оказывают существенное влияние на ряд показателей лабораторных исследований. После приема пищи содержание отдельных продуктов обмена в крови может повышаться или подвергаться изменениям в результате постабсорбционных гормональных эффектов. Определение других аналитов может затрудняться вследствие мутности, вызванной хиломикронемией в послеобеденных пробах крови.
После 48 часов голодания может увеличиваться концентрация билирубина в крови. Голодание в течение 72 часов снижает концентрацию глюкозы в крови у здоровых людей до 2,5 ммоль/л, увеличивает концентрацию триглицеридов, свободных жирных кислот без значительных изменений концентрации холестерина. Длительное голодание (2 – 4 недели) также способно влиять на ряд лабораторных показателей. Концентрация общего белка, холестерина, триглицеридов, мочевины, липопротеинов в крови снижается; выведение креатинина и мочевой кислоты почками с мочой повышается. Длительное голодание тесно связано со снижением расхода энергии. Вследствие этого в крови снижается концентрация гормонов щитовидной железы – общего тироксина и еще в большей степени трийодтиронина. Голодание также приводит к увеличению содержания в пробах сыворотки крови кортизола и сульфата дегидроэпиандростерона.
Употребление жирной пищи может повысить концентрацию калия, триглицеридов и щелочной фосфатазы. Активность щелочной фосфатазы в таких случаях может особенно увеличиваться у людей с О- или В-группой крови.
Физиологические изменения после употребления жирной пище в виде гиперхиломикронемии могут увеличивать мутность сыворотки (плазмы) крови и тем самым влиять на результаты измерения оптической плотности. Повышение концентрации липидов в сыворотке крови может быть после употребления пациентом масла, крема или сыра, что приведёт к ложным результатам и потребует повторного анализа.
Определенные виды пищи и режимы питания могут влиять на ряд показателей сыворотки крови и мочи. Потребление большого количества мяса, то есть пищи с высоким содержанием белка, может увеличить концентрации мочевины и аммиака в сыворотке крови, количества уратов (солей кальция) в моче. Пища с высоким отношением ненасыщенных жирных кислот к насыщенным может вызвать снижение концентрации холестерина в сыворотке крови, а мясная пища вызывает увеличение концентрации уратов. Бананы, ананасы, томаты, авокадо богаты серотонином. При их употреблении за 3 дня до исследования мочи на 5-оксииндолуксусную кислоту даже у здорового человека её концентрация может быть повышенной. Напитки, богатые кофеином, увеличивают концентрацию свободных жирных кислот и вызывают выход катехоламинов из надпочечников и мозга (концентрация катехоламинов в сыворотке крови повышается). Кофеин способен повышать активность плазматического ренина. Приём алкоголя увеличивает в крови концентрацию лактата, мочевой кислоты и триглицеридов. Повышенное содержание общего холестерина, мочевой кислоты, гамма-глутамилтранспептидазы и увеличение среднего объема эритроцитов может быть связано с хроническим алкоголизмом.
ФИЗИЧЕСКИЕ УПРАЖНЕНИЯ
Состояние физической активности обследуемого оказывает большое влияние на результаты.
Физическая нагрузка может оказывать как преходящее, так и длительное влияние на различные параметры гомеостаза. Преходящие изменения включают в себя вначале снижение, а затем увеличение концентрации свободных жирных кислот в крови, повышение на 180% концентрации аммиака и на 300% — лактата, увеличение активности креатинкиназы, ACT, ЛДГ. Физические упражнения влияют на показатели гемостаза: активируют свертывание крови и функциональную активность тромбоцитов. Изменения указанных показателей связаны с активацией метаболизма и они обычно возвращаются к исходным (до физической нагрузки) значениям вскоре после прекращения физической деятельности. Тем не менее, активность некоторых ферментов (альдолаза, КК, ACT, ЛДГ) может оставаться повышенной в течение 24 ч после 1одночасовой интенсивной физической нагрузки. Длительная физическая нагрузка увеличивает концентрацию в крови половых гормонов, включая тестостерон, андростендион и лютеинизирующий гормон (ЛГ).
При длительном строгом постельном режиме и ограничении физической активности повышается экскреция с мочой норадреналина, кальция, хлора, фосфатов, аммиака, активность щелочной фосфатазы в сыворотке крови.
ЭМОЦИОНАЛЬНЫЙ СТРЕСС
Влияние психического стресса (страх перед взятием крови, перед операцией и т.д.) на результаты лабораторных тестов часто недооценивается. Между тем под его влиянием возможны преходящий лейкоцитоз; снижение концентрации железа; увеличение уровня катехоламинов, альдостерона, кортизола, пролактина, ангиотензина, ренина, соматотропного гормона, ТТГ и повышение концентрации альбумина, глюкозы, фибриногена, инсулина и холестерина. Сильное беспокойство, сопровождаемое гипервентиляцией, вызывает дисбаланс кислотно-основного состояния (КОС) с увеличением концентрации лактата и жирных кислот в крови.
ПОЛ ПАЦИЕНТА
Для целого ряда клинико-химических и гематологических показателей имеются статистически значимые различия между полами. В частности, это относится к уровням стероидных и гликопротеидных гормонов (прогестерон, эстрадиол, тестостерон, 17-ОН прогестерон, ЛГ, ФСГ, пролактин), транспортных белков (ССГ, ТСГ) и других биологически активных соединений (ТГ). В методической литературе имеется обширная информация по этому вопросу, кроме того, ее можно найти в большинстве инструкций по использованию диагностических наборов. Однако следует отметить, что приведенные в литературе референсные интервалы следует рассматривать лишь как ориентировочные. Это связано с наличием конструктивных особенностей наборов от различных фирм-производителей, а также с региональными и расовыми различиями в составе населения. Поэтому в каждой лаборатории рекомендуется установить собственные значения нормальных уровней исследуемых показателей с использованием тех видов наборов, которые регулярно применяются в рутинной практике.
ВОЗРАСТ ПАЦИЕНТА
Концентрация целого спектра аналитов зависит от возраста пациента и может значительно изменяться от момента рождения до старости. Наиболее ярко возрастные изменения выражены для некоторых биохимических показателей (гемоглобин, билирубин, активность щелочной фосфатазы, содержание липопротеинов низкой плотности и др.) а также для ряда аналитов, определяемых иммунохимическими методами. К ним относятся половые стероидные и гликопротеидные гормоны, тиреоиды, АКТГ, альдостерон, ренин, гормон роста (соматотропный), паратгормон, 17-оксипрогестерон, дегидроэпиандростерон, ПСА и др. Желательно, чтобы в каждой лаборатории имелись возрастные нормы для каждого из исследуемых показателей, что позволит более точно интерпретировать полученные результаты.
БЕРЕМЕННОСТЬ
Трактуя результаты лабораторных исследований у беременных, необходимо учитывать срок беременности в момент взятия пробы. При физиологической беременности средний объем плазмы возрастает примерно от 2600 до 3900 мл, причем в первые 10 недель прирост может быть незначительным, а затем происходит нарастающее увеличение объема к 35-й неделе, когда достигается указанный уровень. Объем мочи также может физиологически увеличиваться до 25% в 3-м триместре. В последнем триместре наблюдается 50% физиологическое повышение скорости клубочковой фильтрации.
Беременность является нормальным физиологическим процессом, который сопровождаются значительными изменениями в выработке стероидных, гликопротеидных и тиреоидных гормонов, транспортных белков (ССГ, ТСГ), АКТГ, ренина, а также в целом ряде биохимических и гематологических показателей. Поэтому для правильной интерпретации результатов важно точно указать срок беременности, когда была взята исследуемая проба крови.
При проведении скрининга врожденных пороков развития плода по лабораторным показателям следует иметь в виду, что диагностическая чувствительность и специфичность данного вида исследования в значительной степени будет определяться комбинацией выбранных иммунохимических маркеров. Она должна быть различной на разных стадиях развития плода. Например, для первого триместра беременности наиболее предпочтительным является определение АФП, свободной 6-субъединицы ХГЧ и ассоциированного с беременностью белка А (РАРРА), а для второго триместра - АФП, общего ХГЧ и свободного эстриола. Все указанные виды анализа должны проводиться в строго рекомендуемые сроки беременности, а каждая лаборатория, занимающаяся скрининговыми исследованиями, должна располагать собственной постоянно обновляемой и пополняемой базой медиан уровней исследуемых маркеров для каждой недели беременности.
МЕНСТРУАЛЬНЫЙ ЦИКЛ
Статистически значимые изменения концентрации могут быть вызваны колебаниями гормонального фона при менструации. Так, концентрация альдостерона в плазме определяется в два раза выше перед овуляцией, чем в фолликулярной фазе. Подобным образом ренин может проявить предовуляторное повышение.
Менструальный цикл является нормальным физиологическим процессом, который сопровождается значительными изменениями в выработке половых, тиреоидных гормонов, транспортных белков, АКТГ, ренина, а также в целом ряде биохимических и гематологических показателей. Для правильной интерпретации результатов важно точно указать день менструального цикла, когда была взята исследуемая проба крови.
БИОЛОГИЧЕСКИЕ РИТМЫ
Существуют линейные хронобиологические ритмы - например, возраст пациента, циклические ритмы - такие, как циркадные и сезонные, а также другие биологические циклы - например, менструальный цикл.
Циркадные ритмы аналита, т.е. изменения его концентрации в течение суток, наиболее ярко выражены у кортизола, АКТГ, альдостерона, пролактина, ренина, ТТГ, паратгормона, тестостерона и др. Отклонения концентраций от среднесуточных значений могут достигать 50%-400%, и этот фактор обязательно должен приниматься во внимание.
Суточные колебания содержания некоторых аналитов в сыворотке крови
Читайте также:

