Может мазок не показать трихомонады у женщин
Обновлено: 18.04.2024
Одним из самых распространенных заболеваний мочеполовых органов с преимущественной передачей половым путем является трихомониаз (иначе урогенитальный трихомониаз).
Вызывает инфекцию влагалищная (урогенитальная) трихомонада Trichomonas vaginalis, которая представляет собой простейший жгутиковый микроорганизм-паразит.
Инфекция может протекать в разных формах в зависимости от того, какой орган поражен: трихомонадного вагинита, уретрита, вульвовагинита, простатита и др.
У мужчин болезнь в 80% случаев характеризуется асимптомным течением, что обусловило распространение мифа об отсутствии болезни у мужчин.
У женщин наиболее частым проявлением инфекции является трихомонадный вагинит.
Что такое трихомонадный вагинит?
Вагинитом, или кольпитом, называют воспалительное поражение слизистой влагалища.
Трихомонадный вагинит – воспаление влагалища, обусловленное трихомонадной инфекцией.
Паразитирующие у человека трихомонады бывают кишечными, ротовыми и урогенитальными.
Именно к последней группе и относится вагинальная трихомонада.
Микроорганизм приспособлен к проживанию в мочеполовой системе человека.
Быстро погибает на свету, при температуре, превышающей 40 градусов, высушивании, в дистиллированной воде, при действии антисептических препаратов.
У 85% больных трихомониазом выявляется также иная сопутствующая половая инфекция (бактериальный вагиноз, гонорея, хламидиоз, гонорея, мико- или уреаплазмоз, кандидоз).
Инфицирование трихомонадами облегчает заражение женщин ВИЧ, вирусом папилломы человека онкогенных групп (т.е. имеется связь между трихомониазом и раком шейки матки) и пр.
Также достоверно установлено, что трихомонадный вагинит у женщин при ВИЧ способствует передаче последней инфекции и здоровому половому партнеру.

Различают трихомониаз:
- свежий, с длительностью менее 2-х месяцев
- хронический
- трихомонадоносительство (как правило, такой вариант встречается у мужчин, когда на фоне отсутствия проявлений болезни микроб обнаруживается в анализах)
Как передается трихомонадный вагинит?
Причины, по которым может развиться трихомонадный вагинит, связаны с заражением вагинальной трихомонадой при половом контакте с инфицированным человеком.
Орально-генитальная передача трихомониаза на сегодняшний день не доказана, тогда как случаи заболевания в результате анального секса описаны.
Контактно-бытовое заражение встречается исключительно редко из-за неустойчивости возбудителя во внешней среде.
Так, описаны единичные эпизоды болезни у маленьких девочек после контакта с предметами, загрязненными выделениями больного человека, такими как мочалки, полотенца и пр.
После контакта с источником инфекции возбудитель попадает на слизистые урогенитальных органов.
Фиксируется на клетках эпителия, распространяясь в железы и лакуны с развитием воспалительного процесса.
Инкубационный период при таком состоянии, как трихомонадный вагинит, варьируется от 5-ти до 15-ти суток.
Каковы симптомы трихомонадного вагинита?
Первыми признаками трихомонадного вагинита являются острое начало с выраженным дискомфортом, сильный зуд и характерные выделения.
Могут также появляться боли при половом акте, мочеиспускании, болезненность и тяжесть внизу живота (хотя у четверти женщин симптомы вовсе отсутствуют).
Характеристика выделений при трихомонадном вагините:
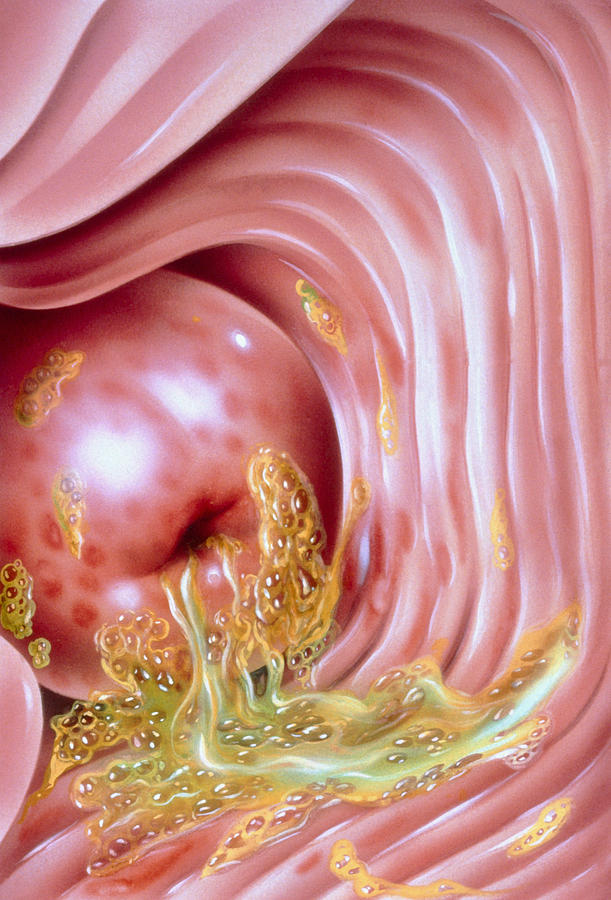
Объективно выявляется покраснение и отечность слизистой влагалища, появление склонных к кровоточивости язв и эрозий.
Специфическим проявлением трихомониаза у женщин является так называемый земляничный (клубничный, макулярный) цервикс – появление мелкоточечных кровоизлияний на шейке матки.
Подобный симптом выявляется у 10% заболевших с трихомонадным вагинитом, а при проведении кольпоскопии – у 45%.
Предполагается, что причина этого признака – токсическое воздействие продуктов жизнедеятельности возбудителя.
При беременности трихомониаз обычно проявляется как многоочаговая инфекция.
Поэтому основные признаки у беременных трихомонадного вагинита могут дополняться симптомами поражения мочеиспускательного канала, мочевого пузыря (цистит), вульвы (вульвовагинит), прямой кишки.
Риск поражения внутренних органов зависит от срока беременности, на котором произошло инфицирование женщины.

Это объясняется тем, что, с одной стороны, процессы в организме направлены на защиту плода от восходящей инфекции.
С 16-й недели закрывается маточный зев цервикального канала плодными оболочками.
Тогда как, с другой стороны, ослабевают собственные защитные механизмы организма, что особенно заметно к концу беременности.
Распространение инфекции может приводить к образованию язвенно-эрозивных поражений на внутренней стороне бедер, развитию вестибулита, скинеита, бартолинита.
При хроническом течении заболевания выраженные проявления зачастую отсутствуют.
Каковы осложнения трихомонадного вагинита?
Относительно редкими осложнениями трихомониаза являются воспалительные заболевания органов малого таза (эндометрит, сальпингоофорит), цистит.
Основные же проблемы связаны с неблагоприятными исходами беременности у инфицированных женщин.
Такими как преждевременный разрыв плодного пузыря, преждевременные роды, маловесность плода.
Существует опасность заражения при родах у женщин с трихомонадным вагинитом новорожденных девочек, развития у последних вульвитов, а также пневмоний у новорожденных обоих полов.
Как диагностируется трихомонадный вагинит?
Проведение диагностики трихомониаза рекомендуется:
Лабораторные анализы при подозрении на трихомонадный вагинит проводятся методами, включающими:
- микроскопическое исследование мазка
- культуральный посев на трихомонады
- анализ на иммуноглобулины, ПЦР анализ выделений и/или соскоба из влагалища (используются реже)
Для исследований с помощью аппликатора с ватным наконечником берется образец выделений из нижнего свода влагалища или соскоб с влагалищных стенок (в отсутствие менструации!).
У не вступавших в сексуальные отношения женщин и девочек взятие материала производится с задней ямки преддверия влагалища.
Некоторые исследователи указывают, что при заборе материала у женщин репродуктивного возраста в середине цикла вероятность выявления патогенного микроорганизма выше.
Что касается такого популярного в прошлом веке метода увеличения эффективности исследований, как пищевые, биологические, химические и иные провокации, то на сегодняшний день признана нецелесообразность их применения.
Важным условием является изучение препарата непосредственно после взятия биообразца (желательно в течение первых 10-ти минут).
Исследование эффективно при наличии симптоматики, в такой ситуации специфичность методики достигает 100%, а чувствительность – 70%.
Иногда проводится дополнительное окрашивание мазка простыми и сложными красителями (например, окраска метиленовым синим, по Грамму) с последующим сравнением результатов обоих исследований.
При таком анализе, как мазок на флору, показатели при трихомонадном вагините демонстрируют отсутствие или наличие, иногда и количество, трихомонад в поле зрения.
Культуральное исследование представляет собой самый оптимальный вариант диагностики заболевания.
При 100%-ной специфичности чувствительность достигает 98%.
Но он требует много времени и сложен в исполнении.
Существенным плюсом анализа оказывается возможность его применения при минимальном количестве трихомонад в биообразце, асимптомном течении и атипичных формах заболевания.
Также метод позволяет оценивать устойчивость микроорганизмов к действию лекарственных препаратов.
Полимеразная цепная реакция используется в Европе и России как альтернатива посеву, при этом не превосходя его по специфичности и чувствительности.
Положительным качеством анализа является его оперативность, недостатком – стоимость.
Это, в принципе, не имеет особого значения при назначении схемы лечения.
Иммунодиагностический метод, а именно реакция иммунофлюоресценции, также характеризуется высокой чувствительностью и специфичностью.
Но применяется редко из-за цены и зависимости оценки результата от квалификации персонала.
Антитела класса IgG при трихомонадном вагините могут обнаруживаться в крови уже через пару недель от момента заражения.
Важно понимать, что при данном заболевании не формируется выраженного иммунитета, поэтому после излечения вполне вероятно повторное инфицирование.
Выявление трихомонадного вагинита у детей требует осмотра на предмет исключения сексуального насилия.
Как лечить вагинит трихомонадный?
При такой патологии, как трихомонадный вагинит, лечение предполагает полное избавление от проявлений болезни, устранение патогенных микроорганизмов, предотвращение развития осложнений и заражения иных лиц.
Лечение партнера является обязательным.
В ходе терапии также следует воздерживаться от сексуальных отношений или использовать барьерные контрацептивные средства.
К какому врачу обратиться при трихомонадном вагините?
Помочь в борьбе с болезнью могут такие специалисты, как:
- дерматовенеролог
- инфекционист
- акушер-гинеколог
На сегодняшний день единственной эффективной группой лекарственных препаратов оказываются 5-нитроимидазолы.
Наиболее известен антибиотик этого ряда метронидазол.
Относительно недавно были синтезированы препараты с улучшенными фармакокинетическими параметрами: тинидазол, орнидазол, секнидазол, ниморазол и др.
Показано, что эти лекарства обладают лучшей переносимостью и удобством приема.
Какие таблетки выпить при трихомонадном вагините
Это определяет врач с учетом ряда факторов (наличие беременности, склонности к аллергическим реакциям, острой или хронической формы инфекции и т.д.).
Существуют разные схемы назначения препаратов.
Так, установлено, что даже однократный прием метронидазола приводит к излечению в 95% случаев.
Существенным моментом при лечении нитроимидазолами является требование полного отказа от употребления алкоголя в этот период, а также в течение 72-х часов (минимум 24-х часов) после завершения курса.
Нарушение этого правила чревато неприятными последствиями, симптомами так называемой дисульфирамподобной реакции: тошнотой, рвотой, головными болями, приливами, судорогами.
Также метронидазол может вызывать лейкопению, кандидозную суперинфекцию.
Все эти негативные проявления обуславливают отказ от применения препарата в период ранней беременности. Тинидазол во время беременности не назначается.
Если у пациента ранее обнаруживалась непереносимость таблеток с метронидазолом, то ему противопоказано применение и свечей с тем же активным компонентом.
Схемы лечения
Общие:
- метронидазол 0,25 г внутрь дважды в сутки неделю
- орнидазол 0,5 г внутрь в сутки 5 дней
- тинидазол 0,5 г внутрь в сутки 5 дней
Альтернативные:
- метронидазол 1 г однократно
- орнидазол 1 г однократно
- тинидазол 1 г однократно
Для рецидивирующих и осложненных форм:
- метронидазол 0,5 г внутрь дважды в сутки неделю или по 1.5 г раз в день 4 суток
- орнидазол 0,5 г внутрь дважды в сутки 5 дней
- тинидазол 1 г раз в сутки 3 дня
Лечение у беременных трихомонадного вагинита проводится со II триместра однократным приемом 2 г метронидазола.
Лечение детей осуществляется метронидазолом из расчета 10 мг/кг массы тела внутрь трижды в сутки 5 дней или орнидазолом из расчета 25 мг/кг массы тела внутрь раз в сутки 5 дней.
Возможности исключительно местного лечения трихомонадного вагинита, например, с помощью метронидазол геля, вызывают определенные сомнения.
Использование препаратов местного действия не позволяет достичь терапевтического уровня концентрации действующего вещества.
Поэтому и эффективность такого лечения значительно ниже, чем при приеме системных препаратов.
В то же время сочетанное лечение с использованием средств местного и системного действия бывает эффективнее терапии монопрепаратами.
Так, при лечении осложненных форм могут применяться дополнительно к таблеткам протистоцидные местнодействующие препараты метронидазола:
- в виде вагинальных таблеток (0,5 г раз в сутки 6 дней)
- в виде 0,75%-ного геля (во влагалище вводится 5г раз в сутки 5 дней)

Трихомониаз часто сочетается с иными половыми инфекциями.
Поэтому врач может назначить дополнительно прием иных лекарственных средств, в том числе комбинированных местного действия.
Именно специалист после проведенных исследований сможет посоветовать, какие свечи применять при трихомонадном вагините.
Часто рекомендуемым средством являются свечи Тержинан, в состав которых входит тернидазол, сульфат неомицина (антибиотик, активный в отношении грамотрицательных и грамположительных бактерий), нистатин (препарат противогрибкового действия), преднизолон (глюкокортикостероидный гормон, ослабляет воспалительный процесс).
В редких случаях при трихомонадном вагините тяжелого течения врачом назначаются капельницы Метрогила.
Проводимые исследования в отношении лечения и профилактики трихомониаза посредством вакцины Солкотриховак показали ограниченные возможности этого метода.
Отмечалось, что ее некоторая эффективность проявляется в случае продолжительных рецидивах инфекции и только в комбинации с протистоцидными препаратами.
Вакцину вводят в дозе 0,5 мл, тремя инъекциями с двухнедельными интервалами, а затем спустя год однократно.
Когда берутся контрольные анализы при лечении трихомонадного вагинита?
При проведении контрольной диагностики методами бактериологического посева, микроскопического исследования неокрашенного мазка необходимо выждать 2 недели после завершения терапевтического курса.
При анализе методом ПЦР – месяц.
Каковы причины рецидивов и тактика лечения в таких случаях?
Особый интерес представляет изучение причин рецидивирования инфекции. Возможно возобновление проявлений заболевания после лечения в связи с:
- повторным заражением от половых партнеров
- снижением эффективности препаратов имидазольного ряда некоторыми микроорганизмами, населяющими влагалище (например, b-гемолитическими стрептококками, способными захватывать активную нитрогруппу действующего вещества)
- развитием устойчивости трихомонад к имидазолам
В первом случае проводят повторный курс одновременно с лечением партнера.
Обращают внимание пациента на необходимость применяемых мер предосторожности (в том числе воздержание от незащищенных половых контактов).
В случае развития второй ситуации перед повторным применением метронидазола проводят лечение амоксициллином или эритромицином для снижения уровня кокковой флоры (устранение относительной резистентности к терапии).
При развитии проблемы по третьему варианту эффективного лечения не существует.
Как предупредить заболевание?
Использование презервативов снижает риск инфицирования трихомониазом.
Однако, поскольку трихомонада может поражать области вне покрытия материалом презерватива, полной защиты достигнуть не удается.
При подозрении на трихомонадный вагинит обращайтесь к опытному гинекологу нашего медицинского центра в Москве.

Трихомониазом считают заболевание МПС, вызываемое одноклеточным простейшим трихомонадой.
Трихомонада отличается нестойкостью в окружающей среде.
Окружающая сухая среда для нее на сто процентов губительна.
Если белье влажное, она сохраняет жизнеспособность не более трёх часов.
От действия водопроводной воды она умирает за пару минут.
Значит, бытовой путь заражения исключен.
Трихомониаз – это только ИППП.
У половины женщин трихомониаз бессимптомен.
Болезненностью и дискомфортом отмечают женщины в нижней трети живота симптомы трихомониаза.
Эта болезненность усиливается во время коитуса и мочеиспускания.
Из вагины появляются желтоватые выделения.
Зачастую они пенистые и с неприятным запахом.
Трихомониаз диагностируется при лабораторном исследовании четырьмя методами: микроскопическим, культуральным, молекулярно-генетическим и серологическим.
Нужно, чтобы результаты минимум трёх анализов совпали, тогда можно говорить об их достоверности.
Позже, мы поговорим о каждом из этих методов.
Как сдавать анализы на трихомониаз?
Существуют определенные правила сдачи биоматериала на исследование.
Кровь для анализа сдается только натощак, с утра.
Не менее двенадцати часов после трапезы.
Последний ужин должен отличаться лёгкостью и ранним приёмом.
Если сдается моча на анализ, то обязательно нужно, чтобы наружные половые органы были в чистоте.
При сдаче крови или исследовании мочи необходимо, чтобы врач знал заранее о приеме лекарственных средств.
Особенно антибиотиков, которые оказывают большое влияние на результаты анализов.
Чтобы сделать анализ на ИППП, обычно, женщины делают мазок из канала шейки матки.
При сдаче мазков на анализ существуют определенные советы:
- диагностировать необходимо заболевания в острой стадии;
- спустя только три недели после незащищенного коитуса, можно делать мазок;
- антибиотики принимать не позже трёх недель, перед сдачей мазка на ИППП;
- не допускать половых актов за полтора суток до сдачи мазка;
- во время месячных мазки не информативны.
Когда нужно сдавать мазки на ИППП:
- половые органы женщины не моют и не применяют средства интимной гигиены;
- от опорожнения мочевого пузыря до взятия мазка, должно миновать минимум три часа;
- не должно быть спринцеваний;
- не ставить вагинальные свечи.
Если соблюдать все эти условия, то результаты будут достоверными.
Какой врач назначает анализ на трихомониаз?
Анализ на ИППП, к которому относится трихомониаз, у женщин назначает дерматовенеролог или гинеколог, в зависимости от того, к какому врачу женщина обратилась за консультацией.
На этом консультативном приёме врачом обязательно берется мазок для исследования.
Необходимо задавать любые интересующие женщин вопросы о заболевании и давать правдивые ответы на вопросы врачей.
Где сдаются анализы на трихомониаз?
Биоматериал (кровь или моча) сдаются в диагностической лаборатории.

Мазок для исследования берется лечащим врачом.
Они сдаются в том лечебном учреждении, где укажет лечащий дерматовенеролог или гинеколог.
Обычно в том же самом, где принимает лечащий врач.
Расшифровка анализов на трихомониаз
При микроскопии нативного мазка минут через десять, максимум через час, готов результат анализа на содержание трихомонад.
В течение этого времени подвижность и форма возбудителя сохраняется.
Если ДНК трихомонад обнаружат в исследуемом материале, значит ПЦР с положительным результатом.
Если нет, то с отрицательным.
ПЦР проводится в течение одного двух рабочих дней.
Культуральный метод исследования самый длительный, около семи дней и даже больше.
Если нет роста при посеве, значит, и нет живых трихомонад.
Если исследуется кровь, то на исследование тратится один-два дня.
Если в крови уже есть антитела, то это говорит о положительном результате анализа.
Трихомониаз в самом разгаре или антитела остались после лечения.
Если антител нет, то нет и трихомонады или заболевание в первом периоде развития и нужно сделать другие анализы, чтобы получить правильную диагностику.
Анализы на трихомониаз у женщин: когда их назначают
Чаще всего анализы на трихомониаз проводятся, когда возникнут осложнения в виде различных патологических состояний.
Трихомониаз грозит бесплодием, невынашиванием беременности, сальпингоофоритом и эндометритом.
При трихомониазе увеличиваются возможности заражения ВИЧ и заработать онкологические заболевания матки.
Диагностика трихомониаза необходима, если:
- у женщины воспалительные и гинекологические заболевания;
- обследуются партнёры перед запланированной беременностью;
- беременность уже наступила;
- предстоят урологические или гинекологические операции;
- наблюдается женское бесплодие;
- был незащищенный половой акт.

Трихомониаз характеризуется микроскопическими кровоизлияниями в влагалище и мочеиспускательном канале.
Нарушается естественная защита и женский организм становится намного более восприимчив к другим инфекционным заболеваниям мочеполовой системы.
Посев на трихомониаз
Культуральный метод исследования посев является очень точным методом исследования.
Чтобы получить рост трихомонад в исследуемой культуре, нужно чтобы их было триста – пятьсот особей.

С помощью культурального метода исследования диагностируется симптоматический трихомониаз или его бессимптомные формы.
Для бессимптомного или малосимптомного трихомониаза метод особенно эффективный.
ПЦР на трихомониаз
К молекулярно-генетическим методам диагностики трихомониаза относят ПЦР и другие реакции определения участков ДНК или РНК трихомонады в исследуемом образце.
У ПЦР меньшая чувствительность, чем у культурального метода исследования, порядка пятидесяти пяти – девяноста семи процентов.
Поэтому для повышения точности результата их нужно проводить один за другим, практически, в одно и то же время.
И все равно, при всех своих недостатках, ПЦР метод очень перспективный и эффективный для диагностики, в том числе и трихомониаза.
У него большое будущее.
Микроскопия на трихомониаз
Для проведения микроскопии мы исследуем биоматериал (мазок) под увеличением микроскопа, выявляем в нем трихомонад.
При таком исследовании в мазке можно найти живых трихомонад.
Во время острой фазы трихомониаза, когда много симптомов, метод обладает высокой чувствительностью - порядка семидесяти процентов, а специфичность вообще сто процентов.

Когда от момента взятия биоматериала на анализ прошло более часа или трихомониаз бессимптомный, то подвижных трихомонад очень мало.
Помимо влажных мазков, исследуют и окрашенные.
Исследуют наличие определенным образом окрашенных трихомонад, с характерной только им формой.
Мазок на флору при трихомониазе
При взятии мазка на флору исследуется наличие всех микроорганизмов в мазке, помимо трихомонад, грибов, лактобактерий, возбудителей других ЗППП.
Такое исследование позволяет получить полную микробиологическую картину содержимого в области цервикального канала.
Анализ крови на иммуноглобулины при трихомониазе
Этот анализ делается с целью определения специфических иммуноглобулинов G класса, которые определяются в крови в ответ на внедрение в организм трихомонады.
Показаниями для назначения такого анализа выступают:
- выраженная симптоматика трихомониаза;
- при планировании вынашивания плода, чтобы не допустить осложнения;
- ситуации, когда диагностируется трихомониаз у половых партнеров, женщины с трихомониазом.
Венозную кровь берут материалом для исследования.
Иммуноглобулины выявляют с помощью иммуноферментного анализа (ИФА).
Для проведения анализа необходимо два дня.

Но оценка такого серологического обследования производится только в сочетании с другими методами.
Даже спустя год после инфицирования в крови обнаруживаются специфические иммуноглобулины.
Когда сдавать анализы после заражения трихомонадой
При проведении серологических реакций нужно время, чтобы в крови появились специфические иммуноглобулины.
При постановке других анализов, наоборот, диагностируем не наличие или отсутствие антител, а наличие или отсутствие самого возбудителя трихомониаза.
Когда проходит минимум пять дней после инфицирования, в крови появляются иммуноглобулины класса М.
Их пик приходится на период одна-две недели после инфицирования.
Спустя два-три месяца их уже нет в крови.
Даже если инфицированного не лечить.
В крови появляются иммуноглобулины класса G.
IGM появляются теперь, если трихомониаз обострится.
Только в сочетании с, например, ПЦР методом, серологический метод будет правдивым и информативным.
Когда сдавать анализы после лечения трихомониаза
Влияние антибиотикотерапии на достоверность анализов на выявление трихомонады, да и других ИППП тоже, очень велико.
Для любого вида биоматериала (мочи, мокроты, гинекологических или урологических мазков) существуют такие правила, что анализы проводятся до антибиотикотерапии.
Или спустя десять-четырнадцать дней после проведения курса антибиотикотерапии.
Иногда бывает, что анализ надо сделать срочно, в таком случае лечащий врач должен знать о проводимом лечении антибиотиками.
Если это правило не соблюдать, то мы получим ложноотрицательный результат.
Если антибиотикотерапия проводилась по поводу другого воспалительного инфекционного заболевания, то это отразится на диагностике трихомониаза и эффективном его лечении.
После лечения необходимо сделать контрольные анализы, чтобы убедиться в том, что проведенный курс терапии был эффективным, и трихомонады больше нет в организме.
Для этого применяют чаще всего ПЦР метод, поскольку он позволяет выявить ДНК трихомонады, если она осталась в организме.

Этот метод лучше всего сочетать с бактериологическим методом посева, чтобы проверить, не растут ли трихомонады на питательной среде.
Но нужно помнить, что лечение может снизить количество живых трихомонад, и они не смогут расти на питательной среде.
А после курса полного излечения не будет.
В нативном мазке тоже количество возбудителя маленькое, поэтому будет не диагностировано при микроскопии.
Многие врачи рекомендуют проводить ПЦР диагностику на протяжении 3-6 месяцев после проведенной антибиотикотерапии (единожды, каждый месяц), чтобы не упустить трихомонаду.
Сравнение методов диагностики трихомониаза
Урогенитальный трихомониаз диагностируется различными методами.
В основном, они основаны на выявлении трихомонад в исследуемом образце биоматериала или фрагмента ДНК возбудителя заболевания при диагностике методом ПЦР.
Но это при исследовании мазков.
При серологических реакциях в крови мы обнаруживаем специфические антитела.
Когда отсутствует чёткая клиническая картина, есть хронические и стертые формы, диагностируются только лабораторными методами.
Однозначная интерпретация результатов исследований биоматериала бывает только при острых формах трихомониаза.
Тогда с помощью микробиологического исследования чётко видны в микроскоп живые активные трихомонады.

Хронический трихомониаз диагностируется значительно сложнее.
Трихомонады при этой форме заболевания округлые и неподвижные.
Для получения достоверного лабораторного результата необходимо пройти комплексное лабораторное обследование различными методами.
Конечно, ПЦР метод диагностики очень хорош.
Но для контроля его результатов необходимо использовать и культуральный метод диагностики.
В некоторых случаях не забывать и о серологических методах обследования.
Лечащий врач, с учётом клинической картины и других факторов, решит, какой комплекс анализов нужно сделать при данной клинической картине заболевания.
Для диагностики и лечения трихомониаза обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.

Вагинальные (влагалищные) трихомонады (Trichomonas vaginalis) — это паразиты, обитающие в мочевыводящих путях и репродуктивной системе человека. Инфекция чаще встречается у женщин, но также может обнаруживаться и в мочеполовой системе мужчин. Возбудитель вызывает заболевание — трихомониаз.
Симптомы трихомониаза у женщин — выделения из влагалища, зуд влагалища и боль при мочеиспускании. Инфекция у мужчин обычно протекает бессимптомно.
Вагинальные трихомы — Trichomonas vaginalis
Вагинальный трихомониаз является очень распространенным паразитом, обнаруживаемым приблизительно у 75% женщин с детородным потенциалом. В организме женщины простейшие встречаются в основном во влагалище, а также в уретре и парауретральных железах. У мужчин трихомонады комфортно себя чувствуют в уретре, но также могут встречаться под крайней плотью.
Вагинальный трихомониаз передается половым путем. Инфекция может быть острой или хронической, хотя в большинстве случаев инфекция хроническая и не вызывает явного дискомфорта.
Симптомы влагалищного трихомониаза у женщин
Первичные влагалищные трихомонады обычно проявляются через несколько дней после заражения. Симптомы влагалищного трихомониаза зависят от тяжести воспаления и у женщин следующие:
- Выделения из влагалища — обильные серые или желто-серые выделения с характерным легким запахом и переменной консистенцией — от жидких до очень густых;
- Зуд вульвы ;
- Болезненное мочеиспускание, с рочность позывов, жжение в мочеиспускательном канале и частое мочеиспускание в небольших количествах — признаки инфекции нижних мочевых путей;
- Неприятный запах из влагалища;
- Выделения из половых путей после полового акта;
- Могут быть сильные боли, связанные с отеком половых губ и влагалища — иногда отек вульвы настолько велик, что мешает гинекологическому обследованию.


При хроническом трихомониазе симптомы похожи, но гораздо менее выражены. Чаще всего характерные выделения являются предменструальными.
Симптомы влагалищного трихомониаза у мужчин
Инфекция Trichomonas vaginalis у мужчин обычно симптоматична:
- Могут быть выделения из мочеиспускательного канала или болезненное мочеиспускание.
- Пациенты также сообщают о частом мочеиспускании и дискомфорте в уретре и / или зуде.
- Иногда могут быть гнойные выделения.
- У мужчин с хроническим трихомониазом влагалища может возникнуть простатит , боль в головке и покраснение крайней плоти .


Опасный источник инфекции трихомониаза — бессимптомные носители, так как у них нет шансов на излечение. Из-за отсутствия симптомов они не подозревают, что болеют, и поэтому не проходят обследование. Они представляют опасность для партнеров и людей, проживающих рядом. Инфекция передается не только при интимных отношениях, но и при совместном использовании полотенец и других гигиенических средств, что значительно увеличивает риск заражения.
Влагалищная трихомонада — как распознается влагалищный трихомониаз?
Другой диагностический тест на трихомониаз — взятие мазка и просмотр выполненного образца под микроскопом . Также специалист может взять выделения из влагалища, заднего свода влагалища или из мочеиспускательного канала. Далее образец культивируют на подходящей среде. Иногда трихомониаз обнаруживается при цитологическом исследовании .
У мужчин диагноз ставится на основании состава образца выделений, просматриваемого под микроскопом, или уретрального секрета, выращенного на культуре, или по результатам изучения первой порции мочи.

Просмотр мазка под микроскопом
Лечение влагалищного трихомониаза
Абсолютное условие для полного излечения трихомониаза — лечение обоих половых партнеров. Несоблюдение этого правила приводит к быстрому повторному заражению от нелеченного человека. Эффективность лечения должна контролироваться тестами, которые использовались в процессе диагностики.
Лечение трихомониаза включает пероральное введение метронидазола по схеме, предложенной врачом. Например, это может быть недельное лечение с ежедневным приемом 3-х таблеток по 250 мг. Женщинам при этом варианте дополнительно назначается 1 вагинальная таблетка метронидазола на ночь в дозе 500 мг.
Во время приема и в течение сорока восьми часов после прекращения приема метронидазола строго запрещен алкоголь. Даже небольшое количество спиртного может привести к так называемой дисульфирам реакции, связанной с нарушением алкогольного обмена и накоплением ацетальдегида в организме.
Симптомы включают расширение сосудов, снижение артериального давления и учащенное сердцебиение. Также могут быть нарушения дыхания, одышка, тошнота, рвота, сильное беспокойство и тревога. Это состояние может длиться несколько часов. В крайних случаях существует опасность для жизни. Во время лечения трихомониаза следует также воздерживаться от половых отношений.
Альтернативой метронидазолу является другой препарат — тинидазол, который принимается по разным схемам, например, по четыре таблетки за раз.
Что касается лечения трихомониаза у беременных, то оно не рекомендуется в первом и втором триместрах. В этот период используются только вагинальные препараты — обычно глобулы с клотримазолом.

Трихомониаз – одна из самых распространенных инфекций, поражающих мочеполовую систему человека. Источник заболевания — трихомонады, обитающие в уретре, семенных пузырьках и предстательной железе (у мужчин) и во влагалище (у женщин). После попадания трихомонад в организм, симптомы появляются не сразу — инкубационный период длится до 4 недель.
Болезнь опасна осложнениями: заболевших мужчин, если не лечить инфекцию, ждет простатит, а женщин, воспаления мочеполовых органов, проблемы с вынашиванием и т.д.
Причины трихомониаза: особенности трихомонад

Трихомониаз вызывает бактерия Trichomonas vaginalis. Попав в организм трихомонада провоцирует воспаление слизистых оболочек органов мочеполовой системы. Это одна из наиболее распространенных групп бактерий, провоцирующих половые заболевания ( ИППП ).
Точная статистика отсутствует, но ученые полагают, что на данный момент зараженных или носителей бактерии в мире от 600 млн. до 1 млрд. человек. Ежегодно в мире регистрируется более 50 млн случаев заражения трихомонадами.
Это необычная бактерия. Трихомонада (Trichomonas vaginalis) – простейший одноклеточный организм, образующий колонии. Объединяясь, трихомонады действуют как целостный организм. Они атакуют слизистые оболочки и уничтожают молочнокислые бактерии, создающие нормальную флору слизистых тканей. Всего в организме человека можно обнаружить три разновидности трихомонад, но только Trichomonas vaginalis является опасной разновидностью, способной к агрессивным действиям. Поэтому в анализах на трихомониаз выделяют именно этот подвид.
Колонии бактерий локализуются в области нижних мочеполовых путей:
- Мочеиспускательный канал;
- Влагалище;
- Простой.
При отсутствии должного лечения бактерии распространяются по всем органам мочеполовой системы, требуя комплексного и целенаправленного лечения.
Как можно заразиться трихомониазом: пути передачи инфекции
Основная причина появления трихомониаза – классический половой контакт, болезнь не передается при поцелуях. Что касается бытового пути заражения, то такие случаи в практике врачей встречаются очень редко и обычно ставятся под сомнение.
Риск заражения при незащищенном контакте составляет до 70%. При использовании презерватива риски минимальны, но все-таки остаются — 10%. Презерватив не является абсолютной защитой, поэтому если трихомонады обнаружены, в обязательном порядке нужно проверить и полового партнера, даже если у него нет никаких симптомов болезни.
Передача бытовым путем, через общие полотенце, простыни или сиденье унитаза исключена на 98%. Трихомонады плохо адаптированы к существованию на открытом воздухе и вне человеческого организма способны прожить не более 15 минут. По статистике, процент заразившихся контактно-бытовым путем не превышает 2% от всех заражений.
Как носительство переходит в болезнь
После попадания в организм трихомонады в течении длительного срока могут находиться в инкубационном состоянии, существуя в малых количествах на слизистых тканях и не причиняя вреда носителю. Развитие и активное размножение бактерий, происходит только в случае нарушения флоры слизистых тканей.
В обычном состоянии флора слизистых половых органов включает большое количество лактобактерий. Лактобациллы поддерживают кислотно-щелочной уровень среды слизистых тканей, не позволяющий размножаться патогенным (опасным для здоровья) микроорганизмам. При изменении кислотности или состава флоры (дисбактериозе), трихомонады получают отличную возможность для развития и размножения.
Изменение уровня кислотности и состава флоры происходит по следующим причинам:
- Нарушение правил личной интимной гигиены;
- Использование едких средств для подмывания — можно использовать только специальные нейтральные средства;
- Беспорядочные половые контакты с различными партнерами;
- Несоблюдение гигиены в период менструации — редкая смена тампонов, прокладок;
- Частое ношение ежедневных прокладок;
- Использование синтетического, плотно прилегающего белья;
- Гормональные сбои во время беременности.
Симптомы трихомониаза
При попадании трихомонад на слизистую оболочку в условиях среды допустимой для их жизнедеятельности, бактерии выделяют слизистые вещества для прикрепления к оболочке. Также в процессе жизнедеятельности бактерий выделяется специфический фермент, приводящий к расщеплению клеток слизистой оболочки.
Нарушение слизистой провоцирует воспаление, которое дает следующие симптомы:
- Отек слизистых оболочек;
- Покраснение слизистой;
- Отслоение поверхностного слоя клеток;
- Субфебрильная ( от 37.1 до 38 град.) температура;
- Неприятные ощущения, зуд, жжение.
Воспаление обусловлено естественной защитной реакцией организма. Бактерия атакуется биологически активными веществами иммунных клеток, способствующими раздражению нервных окончаний. Трихомониаз проявляется у женщин и мужчин по-разному.
Симптомы заражения трихомонадами у женщин
После попадания трихомонады в женский организм, развитие заболевания начинается с поражения флоры влагалища, затем бактерии распространяются на мочевыводящие протоки, мочевой пузырь и другие слизистые ткани органов мочеполовой системы.
Симптомы заболевания с разной интенсивностью проявляются через 5-7 дней с момента заражения, заканчивается инкубационный период бактерий через 30 дней с момента попадания в организм. По прошествии этого срока, можно наблюдать ярко выраженную симптоматику.
Трихомониаз проявляется в форме трихомонадного кольпита или вагинита – дисбактериоз влагалища, приводящий к воспалению поверхностных слоев слизистой влагалища.
У зараженной женщины будут наблюдаться:
- неприятно пахнущие выделения из влагалища, выделения имеют желтоватый оттенок;
- чувство жжения или сильный зуд на внешней поверхности половых органов;
- характерная боль при мочеиспускании или половом контакте;
- повышение чувствительности внешних стенок влагалища к травмированию и другим факторам,
- что проявляется кровотечениями и гнойными выделениями.
При вагините, спровоцированном трихомонадой, проявляются следующие симптомы заболевания:
- Неприятно пахнущие выделения с пенистой структурой. Могут быть желтого или серого цвета, в зависимости от стадии заболевания. Пена возникает из-за бактерий, выделяющих газ в процессе жизнедеятельности.
- Ощущение сильного зуда и жжения локализованное в области влагалища — признак воспаления слизистой.
- Покраснение кожи половых губ и вокруг.
Заболеванию подвержены женщины, ведущие активную половую жизнь. Возраст от 18 до 45 лет. Яркие симптоматика и вагинит проявляются в случае ослабления иммунитета, приводящего к быстрому дисбактериозу флоры влагалища. При хорошем иммунитете заболевание может проявляться минимальной симптоматикой, либо протекать в скрытой, хронической форме. В этом случае могут наблюдаться моменты обострения в период перед менструацией.
При обнаружении симптомов трихомониаза независимо от их интенсивности, следует незамедлительно обратиться к гинекологу .
Симптомы трихомониаза у мужчин
При незащищенном половом контакте, трихомонады попадают внутрь мочеиспускательного канала. Если бактерии приживаются, возможно их распространение вглубь канала до простаты. При попадании на простату начинается воспаление, приводящее к острому или хроническому простатиту.
В мужском организме в большинстве случаев болезнь протекает практически бессимптомно. В редких случаях, могут быть выделения из уретры, боль при мочеиспускании. В случае, когда заболевание поражает предстательную железу, симптомы трихомонады могут быть полностью схожими с простатитом.
На этапе хронического трихомониаза появляется уретрит, сопровождаемый следующими симптомами:
- Жжение в мочеиспускательном канале после мочеиспускания;
- Слизистые или пенистые выделения;
- Затрудненное выделение мочи, сопровождаемое болью или напряжением в животе;
- Чувство наполненности мочевого пузыря после мочеиспускания.
Трихомонада передается мужчинам в 65-70% незащищенных половых контактов с носителем инфекции. Часто микроорганизмы покидают организм естественным путем. Через неделю после заражения, трихомонады болезнь выявляется только у 30% мужчин. Обусловлено это тем, что флора внутри уретры не соответствует условиям, необходимым для размножения трихомонад.
У мужчин зараженных трихомонадой, трихомониаз может протекать в скрытой, хронической форме, бессимптомно или с минимальными симптомами до момента обострения, вызванного снижением иммунитета. В этом случае мужчина будет выступать в качестве переносчика инфекции.
Последствия трихомониаза при беременности
Трихомониаз во время беременности дает ряд серьезных последствий. Воздействие бактерий на органы мочеполовой системы во время беременности, а также на этапе зачатия может привести к следующим проблемам:
- Фагоцитоз сперматозоидов – реакция иммунной системы при воспалительном процессе. Повышается концентрация макрофагов и нейтрофилов – клеток, обеспечивающих уничтожение источника воспаления. Наряду с болезнетворными бактериями, иммунитет уничтожает и сперматозоиды, что приводит к мужскому бесплодию .
- Снижение подвижности сперматозоидов – трихомонады активно выделяют токсичные продукты обмена веществ, угнетающие сперматозоиды. – из-за воздействия трихомонады в кровь выбрасываются простагландины – вещества, провоцирующие сокращения мышечной системы матки, в результате чего может произойти спонтанный аборт;
- Преждевременные роды – по причине описанной выше, из-за повышенного тонуса матки, возможно провоцирование преждевременных родов.
Таким образом, на этапе планирования беременности, в обязательном порядке необходимо сдать анализы на трихомонады и пройти курс лечения.
Диагностика трихомониаза: как выявить трихомонады
Не стоит доводить болезнь до осложнений, для своевременного обнаружения трихомониаза достаточно в профилактических целях посещать врача и сдавать мазок на инфекции. Ну а если у вас начали проявляться первые симптомы, то в клинику следует обратиться незамедлительно.
При обнаружении симптоматики схожей с трихомониазом, специалист (гинеколог или уролог) назначает анализы для выявления патогенных организмов во флоре
Диагностировать трихомониаз можно на любой его стадии, для этого проводятся:
- Исследования препарата (выделений из уретры, влагалища) на микроскопическом уровне, по методу Грама и Романовского – Гимзе;
- Биологически-молекулярные исследования NASBA и ПЦР и др.
Наиболее верным способом обнаружения трихомонад, будет прохождение нескольких этапов проверки.
Популярные анализы на трихомонады
- Метод микроскопического исследования – для диагностики на анализ берут биоматериалы. У женщин — мазок с заднего свода влагалища , канала шейки матки, мочеиспускательного канала. У мужчин берут соскоб из мочеиспускательного канала , секрет предстательной железы и семенную жидкость. Исследование производится под микроскопом. Во взятые материалы добавляется раствор хлорида натрия 0,9% после чего микроорганизмы меняют окрас и их можно увидеть при исследовании. Преимущество метода в его оперативности: исследования необходимо проводить в течении не более чем 30 минут с момента взятия материала.
- Метод культивирования трихомонад – мазок, содержащий биологический материал из организма больного помещается в специальную питательную среду для ускоренного развития микроорганизмов. Через некоторое время производится исследование флоры и если изначально в образце были трихомонады, их количество значительно увеличивается, позволяя с уверенностью говорить о наличии бактерий в организме. Метод позволяет диагностировать степень заражения, этап заболевания, а также выявить наиболее эффективный препарат для уничтожения бактерий.
- Метод ПЦР – для исследования производиться забор любых биологических жидкостей, от мазка влагалища и до анализа крови. При исследовании производится поиск ДНК и РНК патогенных микроорганизмов. Преимущество методики в возможности выявления трихомонад, даже в том случае если болезнь проходит бессимптомно или в хронической стадии. Метод наиболее дорогой по стоимости, но очень точный.
Каждый метод имеет свои преимущества, различается по эффективности и срокам получения результатов. Диагностика назначается лечащим врачом, гинекологом или урологом после проведенного визуального осмотра.
Лечение трихомониаза: комплексное лечение
Простота строения трихомонады обманчива — это старейшие бактерии, сосуществующие с человеком миллионы лет. Этим обусловлена их устойчивость к лекарствам. Лечение трихомониаза назначается врачом индивидуально для каждого пациента, на основе результатов его обследования. Оздоровительный курс должен проходить комплексно, в три этапа, и до полного выздоровления, иначе болезнь, через некоторое время, сможет проявить себя снова. Обязателен контроль излеченности.
- Для лечения инфекции используются противомикробные препараты, принимающиеся перорально или внутривенно. В некоторых случаях требуется совмещенный прием препаратов в различных формах для оказания локального и общего воздействия.
- При употреблении сильнодействующих антибиотиков у женщин может развиться молочница, гинеколог должен учитывать это и при необходимости назначить вагинальные свечи для борьбы с грибком и специальные препараты содержащие молочнокислые бактерии. Препараты могут назначаться в форме свечей или растворов для спринцевания.
- Лечение обязательно дополняют местным лечением: тампонами, ванночками, инсталляциями уретры и мочевого пузыря, свечами.
- В случаях острой формы, курс лечения требует дополнительных процедур, таких как массаж предстательной железы , физио- и иммунотерапия, инстилляция мочевого канала. В любом случае нельзя заниматься самолечением.
Общий курс лечения длится от 2 недель до 1 месяца, в зависимости от эффективности подобранных препаратов и состояния иммунитета пациента. Ни в коем случае нельзя заниматься самолечением. Ошибка в выборе лекарственного средства и недостаточная дозировка приведут к стимуляции иммунитета у бактерий на используемые препараты, что в дальнейшем, только усложнит лечение.
Если у пациента есть постоянный половой партнер, ему также стоит пройти обследование у специалиста и при необходимости пройти курс лечения.
Диета и ограничения
Также на время приема препаратов специалист порекомендует диету и введет некоторые ограничения. В частности рекомендации могут быть следующего характера:
- Исключить из рациона жареную, жирную, острую пищу;
- Добавить кисломолочных продуктов, способствующих восстановлению лактобактерий;
- Категорически воздержаться от интимной близости, так как во время лечения флора наиболее уязвима и есть риск получить дополнительную инфекцию или грибок.
Соблюдение этих рекомендаций позволит ускорить лечение и добиться наилучшего результата с минимальным дискомфортом для организма.
Трихомониаз можно предотвратить: профилактические меры
Для профилактики заболевания необходимо придерживаться простых правил в интимной близости и вести здоровый образ жизни:
- Соблюдать осторожность при половых контактах, не вести беспорядочную половую жизнь, лучше выбрать единственного партнера – взаимное доверие и честность лучшее средство от венерических заболеваний;
- Использовать презерватив во время полового контакта, правильно использовать средства контрацепции;
- Соблюдать правила интимной гигиены – ежедневный прием душа и смена белья, использования мыла из натуральных природных компонентов;
- Своевременное лечение любых урологических заболеваний , провоцирующих дисбактериоз влагалища.
- Ежегодно проходить обследование у гинеколога, уролога, обращаться к специалисту при появлении первых тревожных симптомов.
Придерживаясь этих простых правил можно избежать большинства заболеваний передающихся венерическим путем, снизить риск появления дисбактериоза и сопутствующих инфекций.
Где вылечить трихомониаз в Санкт-Петербурге
Обратиться по поводу диагностики и лечения трихомониаза можно к опытному специалисту в клинику Диана в СПБ. У нас можно сдать анализы на инфекции и пройти лечение анонимно.
Читайте также:

