Можно ли лечить молочницу мирамистином отзывы
Обновлено: 17.04.2024
Представлены результаты исследования эффективности и безопасности препарата Мирамистин ® в лечении вульвовагинального кандидоза у подростков. Положительный эффект, согласно клинико-иммунологическим и лабораторным данным, был достигнут в 95% случаев, что указывает на выраженную терапевтическую активность препарата. Кроме того, препарат характеризовался хорошей переносимостью и безопасностью.
Ключевые слова: вульвовагинальный кандидоз, девушки-подростки, Мирамистин
Experience of the Drug Miramistin® Usage in the Set with Special Gynecological Nozzle in Complex Treatment of Vulvovaginal Candidiasis
VO. Andreyeva
Rostov Scientific Research Institute of Obstetrics and Pediatrics
The results are presented of a study of the drug Miramistin ® efficiency and safety in the treatment of vulvovaginal candidiasis in adolescents. The positive effect, according to clinical, immunological and laboratory data, was achieved in 95% of cases, which indicates the manifested therapeutic activity of the drug. Furthermore, the drug showed significant tolerability and safety.
Key words: vulvovaginal candidiasis, teenage girls, Miramistin
Введение
В настоящее время вульвовагинальный кандидоз занимает одно из ведущих мест в структуре акушерско-гинекологической заболеваемости и второе место среди инфекций влагалища, уступая лишь бактериальному вагинозу. Ежегодно в мире регистрируется около 2 млн случаев вульвовагинального кандидоза, который поражает, как правило, женщин репродуктивного возраста, но может встречаться также у детей, молодых девушек и женщин в постменопаузе. Новые схемы лечения и четкие знания этиологии и патогенеза данного заболевания не привели к снижению заболеваемости. В связи с этим поиск новых и оптимизация имеющихся схем и способов лечения по-прежнему актуальны.
Вульвовагинальный кандидоз -инфекционное заболевание, вызванное дрожжеподобными грибами рода Candida, насчитывающими более 170 видов. Только 20 штаммов относятся к истинным возбудителям вагинального кандидоза, среди которых лидирует Candida albicans, на долю этого штамма приходится 80-90% случаев кандидоза [1]. Второй по распространенности штамм - Candida glabrata [2]. Вульвовагинальный кандидоз, вызванный данным возбудителем, нередко протекает в хронической рецидивирующей форме. Кроме того, Candida glabrata значительно чаще выделяется при вульвовагинальном кандидозе на фоне сахарного диабета и ВИЧ-инфекции. Следует отметить, что в 7% случаев Candida glabrata устойчива к препаратам имидазолового ряда, применяемым местно [2]. Остальные случаи вульвовагинального кандидоза вызваны преимущественно Candida tropicalis, Candida parapsilosis, Candida krusei.
К особенностям вульвовагинального кандидоза относятся частые рецидивы, возможность генерализации процесса, развитие резистентности к терапии антимикотиками, а также ограниченные возможности терапии беременных и новорожденных.
Среди факторов риска развития вульвовагинального кандидоза - иррациональная антибиотикотерапия (зачастую длительный и бесконтрольный прием антибиотиков), а также прием гормональных контрацептивов с высоким содержанием эстрогенного компонента. Эстрогены повышают способность связывания дрожжеподобных грибов с эпителиальными клетками влагалища с последующим размножением гриба и развитием заболевания [3].
У 75% женщин наблюдается, по крайней мере, один эпизод вульвовагинального кандидоза в течение жизни. Каждая вторая пациентка переносит заболевание не менее двух раз, у 10-20% отмечаются рецидивы, в половине случаев каждые два-три месяца [4]. Одна из причин рецидивов - устойчивость бактерий к антибактериальным и антимикотическим препаратам вследствие способности бактерий образовывать биопленку -трехмерную упорядоченную структуру, которая препятствует доступу антисептиков к нижним слоям клеток микроорганизмов, снижая эффективность терапии. Результаты бактериологического исследования вагинального отделяемого пациенток, страдающих хроническим вульво-вагинитом и воспалительными заболеваниями органов малого таза, свидетельствуют о том, что слизистая влагалища колонизирована анаэробными и аэробными микроорганизмами, включая возбудителей вульвовагинального кандидоза, объединенными в биопленки.
По мнению некоторых авторов [4], недостаточная эффективность терапии объясняется тем, что у акушеров-гинекологов не хватает фармакологических знаний о взаимодействии лекарственных средств и грибов in vivo. Разработка новых эффективных и удобных схем терапии, способных не только обеспечить эрадикацию грибов, но и предупредить возникновение рецидивов, - одно из приоритетных направлений развития современной фармацевтической науки.
Вульвовагинальный кандидоз у подростков
Среди гинекологических заболеваний подросткового возраста хронический вульвовагинит занимает одно из лидирующих мест, так как обнаруживается у 60-70% девочек, обращающихся к гинекологам, особенно у сексуально активных [6]. Изменение состава нормальной вагинальной микрофлоры у подростков может быть обусловлено влиянием различных экзогенных и эндогенных факторов, включающих иммунодефицитные состояния, иррациональную антибиотико-терапию, санитарно-гигиенические погрешности или инфекции, передаваемые половым путем [7]. В течение многих лет клиницисты, занимающиеся проблемой неспецифических вульвовагинитов, высказывали различные мнения об этиологии и микробиологической характеристике данного заболевания, что отразилось на методах лечения, иногда включающих системную антибиотикотерапию [8]. Однако и в этом случае частота рецидивов достигала 40-65% [4], а в 20% случаев развивался вульвовагинальный кандидоз.
Описаны высокая антимикробная активность и широкий спектр действия препарата Мирамистин®. Препарат характеризуется выраженным бактерицидным действием в отношении грамположительных, грамотрицательных, аэробных и анаэробных бактерий, включая госпитальные штаммы с полирезистентностью к антибиотикам
Вульвовагинальный кандидоз характеризуется рецидивирующим течением, тенденцией к возрастанию этиологической роли грибов, не относящихся к виду Candida albicans, сочетанием кандидо-инфекции с возбудителями инфекций, передаваемых половым путем [9]. Антибиотики широкого спектра действия элиминируют нормальную влагалищную флору, которая обеспечивает резистентность вагинального биотопа благодаря конкуренции за питательные субстраты и подавлению лактобактериями прикрепления Candida к клеткам эпителия и их размножения. В настоящее время показано, что к вульвовагинальному кандидозу предрасполагают не только пероральные антибиотики, но и препараты локального действия, содержащие йод, метронидазол и др. [3].
Мирамистин® демонстрирует эффективность в отношении аскомицетов рода Aspergillus и рода Penicillium, дрожжевых и дрожжеподобных грибов, дерматофитов, а также других патогенных грибов в виде монокультур и микробных ассоциаций, включая грибковую микрофлору с резистентностью к химиотерапевтическим препаратам.
Мирамистин - катионное поверхностно-активное вещество. К катионным антисептикам относятся химические соединения разной природы, имеющие в своей структуре сильно основные функциональные группы, среди которых важную роль играют свободные или замещенные аминогруппы, иминогруппа, гуанидиновая группировка [11]. Основные группы этих антисептиков в слабокислой среде приобретают положительный з аряд и, взаимодействуя с отрицательно заряженными цитоплазматическими мембранами бактерий, вызывают их повреждение и последующую гибель [12].
Мирамистин® в лечении вульвовагинального кандидоза
В многочисленных научных статьях описаны эффективность применения препарата Мира-мистин®, его высокая антимикробная активность и широкий спектр действия. Препарат характеризуется выраженным бактерицидным действием в отношении грамположительных (Staphylococcus spp., Streptococcus spp., Streptococcus pneumoniae и др.), грамотрицательных (Pseudomonas aeruginosa, Escherichia coli, Klebsiella spp. и др.), аэробных и анаэробных бактерий, включая госпитальные штаммы с полирезистентностью к антибиотикам. Мирамистин® оказывает противогрибковое действие, демонстрируя эффективность в отношении аскомицетов рода Aspergillus и рода Penicillium, дрожжевых (Rhodotorula rubra, Torulopsis gabrata и т.д.) и дрожжеподобных грибов (Candida albicans, Candida tropicalis, Candida krusei, Pityrosporum orbiculare и т.д.), дерматофитов (Trichophyton rubrum, Trichophyton mentagrophytes и т.д.), а также других патогенных грибов в виде монокультур и микробных ассоциаций, включая грибковую микрофлору с резистентностью к химиотерапевтическим препаратам [13].
У большинства госпитальных штаммов нет резистентности к Мирамистину. Он стимулирует репаративные процессы, а в малых концентрациях обладает выраженным местным иммуномодулирующим действием, которое обусловливает дополнительный положительный терапевтический эффект препарата при урогенитальных инфекциях [14]. Кроме этого, Мирамистин® способен повышать чувствительность микробных агентов к действию антибактериальных и антимикотических препаратов.
Цель исследования
Изучение возможности повышения эффективности и безопасности лечения вульвовагинального кандидоза у подростков путем применения 0,01%-ного раствора бензилдиметил-[3-(миристоиламино)пропил] аммония хлорида моногидрата (Мирамистин®), флаконы 50 мл в комплекте с гинекологической насадкой, в комплексном лечении данного заболевания.
Материал и методы
Под наблюдением находились 72 девочки в возрасте от 16 до 19 лет, обратившихся в гинекологическое отделение Ростовского научно-исследовательского института акушерства и педиатрии по поводу хронического вульвовагинального кандидоза и имеющих не менее четырех эпизодов обострения в течение одного года. Хотя жалобы пациенток (зуд, жжение, творожистые выделения, дизурические явления, диспареуния) и клинические проявления вульвовагинального кандидоза (отечность, гиперемия слизистых оболочек экто- и эндоцервикса, уретры, эрозии и трещины, дерматит перигенитальной области) весьма характерны, диагноз ставился только после получения результатов лабораторной диагностики. При первом визите (до назначения лечения) проводилось бактерио-скопическое и бактериологическое исследование вагинального отделяемого. Через две недели после окончания лечения (второй визит) проводился бактериологический контроль. Воспалительную реакцию слизистых оболочек влагалища оценивали по количеству лейкоцитов. Качественная и количественная оценка всех ассоциантов микробиоценоза генитального тракта осуществлялась с использованием бактериологического и бактериоскопического исследований, иммуноферментного анализа и полимеразной цепной реакции. Видовую идентификацию облигатных и факультативных анаэробов, микро-аэрофилов, включая генитальные микоплазмы, гарднереллы, грибы и трихомонады, проводили с помощью компьютерной программы и идентификационных наборов фирмы Becton Dickinson BBL Crystal System. С помощью полимеразной цепной реакции выявляли хламидии, трихомонады, вирусы, гонококки, иммуно-ферментного анализа - антигены возбудителя хламидиоза. Данные исследования проводились для верификации диагноза и формирования клинически однородной группы.
При микроскопии нативного или окрашенного по Граму материала, полученного путем мазков со слизистой оболочки влагалища, обнаруживались дрожжевые почкующиеся клетки и/или псевдомицелий и мицелий Candida spp. Во всех случаях проводилась видовая идентификация возбудителя.
Для лечения острого вульвовагинального кандидоза использовались системные антимикотические препараты (флуконазол, итраконазол, кетоконазол). В качестве местной терапии - раствор бензилдиметил-[3-(миристоиламино)пропил] аммония хлорида моногидрата (Мирамистин®), вводимый интра-вагинально при помощи гинекологической насадки (первая группа, n = 38) в объеме 10 мл на одну процедуру один раз в сутки в течение десяти дней (в соответствии с инструкцией к препарату), или полиеновые препараты для местного (интравагинального) применения (пимафуцин) в виде вагинальных свечей (вторая группа, n = 34).
В настоящем исследовании нами апробирована новая форма выпуска препарата Мирамистин® - флаконы емкостью 50 мл в комплекте с гинекологической насадкой. Данная форма предлагается для проведения профилактических и лечебных процедур в форме влагалищных орошений. Насадка изготовлена из мягкого пластика, удобна и создает минимум неприятных ощущений для пациентки. Благодаря специальной конструкции и боковым отверстиям лекарственный раствор равномерно распределяется не только в верхней части, но и по всей длине насадки, что обеспечивает удобное проведение и эффективность лечебной процедуры.
Результаты исследований пациенток первой и второй клинических групп сравнивались с показателями 20 здоровых пациенток аналогичного возраста (средний возраст 17,8 (16,1-18,9) года), составивших контрольную группу.
Результаты и их обсуждение
До начала лечения (первый визит) при бактериоскопическом исследовании вагинального отделяемого у пациенток первой группы обнаруживались повышенное количество лейкоцитов, смешанная кокко-бациллярная микрофлора и споры грибка Candida albicans. По данным сравнительного анализа выявленных дисбиотических изменений, в обеих группах нарушения микробиоценоза носили преимущественно воспалительный характер, были связаны с угнетением облигатной микрофлоры, активным размножением анаэробов и не имели межгрупповых различий. Изучение этиологической структуры микробиоценоза показало, что в группе контроля возбудители специфических инфекций и вирусы не регистрировались (табл. 1).
Структура микробиоценоза влагалища до лечения в первой и второй группах не различалась и характеризовалась снижением численности облигатных микроорганизмов во влагалищном биотопе по сравнению со здоровыми пациентками в группе контроля (см. табл. 1). Угнетение облигатного компонента микробиоценоза сопровождалось интенсивной колонизацией влагалищного биотопа условно патогенными микроорганизмами. Отличительной особенностью микробиоценоза влагалища пациенток первой и второй групп явилось превалирование в его составе облигатных анаэробов. Удельный вес этих микроорганизмов в общем биоценозе составил 60,5% в первой группе и 64,7% во второй, что превышало показатели контрольной группы в 12 и 13 раз соответственно (р < 0,05). На этом фоне частота встречаемости энтерококков и представителей семейства Enterobacteriaceae значительно превосходила показатели контрольной группы (см. табл. 1). В исследуемых образцах первой и второй групп, кроме дрожжеподобных грибов, в три раза чаще, чем в группе контроля, отмечены случаи выделения стрептококков (см. табл. 1).
Таблица 1.
Этиологическая структура микробиоценоза влагалища пациенток первой, второй групп и группы контроля 1 Различия достоверны по сравнению с группой контроля.
Сравнительная оценка интенсивности колонизации генитального тракта у пациенток первой группы выявила изменение количественного соотношения облигатной и факультативной микрофлоры по сравнению с данными, полученными при обследовании пациенток контрольной группы (табл. 2).
Таблица 2.
Количественная характеристика микрофлоры влагалища пациенток первой, второй групп и группы контроля 1 Различия достоверны по сравнению с группой контроля.
2 Различия достоверны по сравнению с показателями до лечения.
3 Различия достоверны по сравнению с показателями второй группы.
Мирамистин® в комплекте с гинекологической насадкой предлагается для влагалищных орошений. Благодаря специальной конструкции и боковым отверстиям лекарственный раствор равномерно распределяется не только в верхней части, но и по всей длине насадки, что обеспечивает удобное проведение и эффективность лечебной процедуры.
По данным культурального исследования, Candida albicans была возбудителем заболевания у 65,7% больных первой группы и у 67,6% больных второй группы. Наряду с Candida albicans выявлялись также другие виды дрожжеподобных грибов: Candida albicans + Candida krusei - в 15,8 и 17,7% случаев соответственно, Candida albicans + Candida glabrata - в 13,2 и 11,8%, Candida albicans + Candida krusei + Candida glabrata - в 5,3 и 2,9% случаев соответственно (табл. 3).
Таблица 3.
Этиологическая структура возбудителей вульвовагинального кандидоза у пациенток первой и второй групп
Вопросы о том, можно ли применять лекарственное средство Мирамистин® при зуде в интимной зоне и поможет ли препарат в такой ситуации задаются нам регулярно. Подчас проблема доставляет такой дискомфорт, что человек просто не находит себе место. Среди наиболее частых причин зуда — недостаточное соблюдение интимной гигиены, воздействие аллергенов и других раздражителей, а также инфекции мочеполовых органов. Кандидоз влагалища и головки пениса, трихомониаз, хламидиоз, генитальный герпес, уретрит — эти и ряд других заболеваний могут стать причиной зуда и жжения в интимной зоне.

Использование Мирамистина помогает устранить инфекцию, что также способствует облегчению зуда и жжения. Препарат активизирует процессы регенерации поврежденных тканей и стимулирует местные защитные реакции. Очень важно, что средство не раздражает такие чувствительные зоны, как вульва или головка пениса. Лишь в очень редких случаях при лечении Мирамистином возникает легкое жжение в месте контакта с препаратом, которое проходит самостоятельно через 15–20 секунд 1 .
Раствором Мирамистина при зуде во влагалище в комплексном лечении молочницы и других вульвовагинитов можно орошать слизистую влагалища, либо вводить в него на 2 часа тампоны, смоченные препаратом. Сколько раз в сутки применять препарат Мирамистин® и сколько дней лечить инфекцию определяет врач.
Препарат Мирамистин® от зуда в интимном месте, вызванном уретритом, впрыскивается в мочеиспускательный канал с помощью урологического аппликатора в количества 2–3 мл 1–2 раза в день в течение 10 дней 1 . Мужчине следует особенно аккуратно вводить препарат аппликатором в участок мочеиспускательного канала головки полового члена, так как уретра у представителей сильного пола более узкая, чем у женщин.
Причиной зуда в интимной зоне могут быть и венерические заболевания. Мирамистин® помогает защититься от их возбудителей после незащищенного секса.
А здесь мы рассказываем о баланопостите, который доставляет мужчине не меньший дискомфорт, чем кандидоз женщине, и отвечаем на вопрос, помогает ли при данном недуге лекарственный препарат Мирамистин®.
Литература:
1. Инструкция по медицинскому применению лекарственного препарата Мирамистин®, рег. номер: P N001926/01.
Эту страницу мы посвятили одной проблеме со здоровьем – для самой женщины довольно деликатной, а для врача вполне обыденной: вульвовагиниту, который входит в топ самых распространенных заболеваний в гинекологии. Также мы расскажем, можно ли пользоваться Мирамистином при данном недуге.
Какие микробы вызывают вульвовагинит?
Вульвовагинит – воспаление наружных женских половых органов (вульвит) и слизистой оболочки влагалища (вагинит). Его могут вызывать как патогенные, так и условно-патогенные микроорганизмы, которые активизируются при нарушении баланса микрофлоры влагалища, часто на фоне снижения иммунитета. К наиболее частым формам вульвовагинита относятся бактериальный вагиноз и вульвовагинальный кандидоз (молочница). Но в последнее время врачу часто приходится сталкиваться с микст-инфекцией, когда заболевание вызывают представители сразу несколько групп микроорганизмов. Условно-патогенные бактерии, грибки, вирусы и возбудители инфекций, передающихся половым путем, могут обнаруживаться в самых разных сочетаниях. Такая инфекция обычно протекает дольше, чем вызванная только одним видом возбудителя, и чаще переходит в хроническую форму.
Формы выпуска
с гинекологической насадкой
Специальная насадка удобна для применения в гинекологии для профилактики и лечения инфекций, воспалительных гинекологических заболеваний, послеродовых травм и т.д.

Формы выпуска
для стационаров
Экономичный флакон, подойдёт для манипуляций, требующих большого количества препарата, а также для использования в стационарах и проведения перевязок.

Формы выпуска
дорожная форма
Компактный флакон с распылителем удобно брать с собой в дорогу.

Как акушеру-гинекологу мне приходится сталкиваться с проблемой вульвовагинита у беременных. В такой ситуации очень важно назначить эффективное и с благоприятным профилем безопасности лечение.
Согласно действующему законодательству, данные материалы могут быть доступны только медицинским работникам. Я подтверждаю, что являюсь специалистом с медицинским образованием. Информация, полученная на сайте, будет использована мною только в профессиональной деятельности
Что относится к факторам риска
К факторам риска развития вульвовагинальной инфекции относятся:
- раннее начало половой жизни;
- частая смена партнеров;
- незащищенный секс;
- недостаточное соблюдение интимной гигиены;
- ношение белья из синтетических тканей;
- прием некоторых лекарств (антибиотиков, глюкокортикоидов, иммунодепрессантов и др.);
- курение, злоупотребление алкоголем, прием наркотиков;
- частые стрессы;
- эндокринные заболевания;
- неполноценное питание и т.д.
Как проявляется вульвовагинит
Типичными симптомами вульвовагинальной инфекции являются:
- выделения из половых путей различного характера: слизистые, гнойные, творожистые и др.;
- покраснение и отечность слизистой оболочки вульвы и влагалища;
- ощущение зуда и жжения, болезненность при мочеиспускании и интимной близости.
При запущенном вульвовагините возможно развитие сопутствующих воспалительных заболеваний мочевыводящих путей: уретрита и цистита.

Лечение вульвовагинальной инфекции
В комплексной терапии применяются лекарственные средства как системного, так и местного действия. Очень важным является правильный выбор противомикробного препарата, в том числе антисептика. Особого внимания заслуживают средства широкого спектра действия, активные в отношении большинства потенциальных возбудителей вульвовагинита.
Также в лечении могут использоваться препараты с анестезирующим, противовоспалительным, вяжущим, десенсибилизирующим и другим действием на наружные половые органы, антигистамины, иммуномодуляторы, пробиотики, поливитамины, физиотерапевтические процедуры и др.
Применяют ли Мирамистин при вульвите?
Этот оригинальный лекарственный препарат действительно с успехом используется в комплексном лечении вульвовагинитов 1 . Применение Мирамистина при воспалении вульвы и слизистой оболочки влагалища оправдано прежде всего широким спектром действия этого средства в отношении:
множества бактерий и грибков как в виде монокультур, так и микробных ассоциаций, включая штаммы, устойчивые к другим антибактериальным и противогрибковым средствам; 1
ряда сложноустроенных вирусов; 1
возбудителей инфекций, передающихся половым путем (генитальный кандидоз и герпес, гонорея, хламидиоз, трихомониаз, сифилис). 1
Кроме противомикробного действия, Мирамистин при вульвите и инфекции влагалища проявляет несколько важных дополнительных свойств: способствует купированию воспалительного процесса, активизирует регенерацию поврежденных тканей и стимулирует местные защитные реакции. 1
Благодаря таким свойствам, Мирамистин широко применяется для профилактики и лечения многих инфекций кожи и слизистых оболочек.
Как применять Мирамистин при вульвовагините
Инструкцией описаны 2 способа применения препарата в такой ситуации: влагалищные орошения с помощью удобной гинекологической насадки, либо введение во влагалище тампона, смоченного препаратом, на 2 часа в течение 7-14 дней. Количество процедур в течение дня и точную продолжительность курса лечения врач определяет индивидуально. 1
Бережный подход к деликатной проблеме
Обратите внимание, что раствор Мирамистина при вагините и вульвите действует избирательно: действуя на патогенные микроорганизмы, он не обладает раздражающим действием и не повреждает здоровые жизнеспособные клетки слизистой оболочки. Очень редко при применении препарата возникает легкое жжение, которое проходит через 15-20 секунд. Согласно имеющимся данным применение препарата при беременности и в период грудного вскармливания возможно, т.к. препарат не обладает системным действием при его применении в соответствии с инструкцией, однако остается на усмотрение врача.
Аллергические реакции на препарат возникают очень редко (менее чем в 1 случае из 10 000). 1
Вульвовагинит требует своевременного и грамотного лечения, поэтому при первых же признаках болезни обязательно обратитесь к гинекологу.
Литература:
1. Инструкция по медицинскому применению лекарственного препарата Мирамистин, рег. номер: Р N001926/01.

Вопросы и ответы
Предохраняет ли Мирамистин® от беременности?
Часто женщины интересуются, можно ли применять Мирамистин® чтобы не забеременеть в качестве противозачаточного средства, и погибнут ли сперматозоиды при его воздействии.
Мирамистин® в лечении и профилактике генитального герпеса
Пузырьки на губах или половых органах может вызывать вирус герпеса. В первом случае речь идет о лабиальном герпесе, во втором — о генитальной инфекции.
Мирамистин® в профилактике ВИЧ, СПИД
Нас часто спрашивают, помогает ли Мирамистин® от ВИЧ и погибает ли вирус от этого препарата.
Как использовать тампоны с Мирамистином?
Мирамистин® (Miramistin) — универсальное противомикробное лекарственное средство.
Как лечить молочницу Мирамистином при беременности?
Нас часто спрашивают, можно ли вылечить вульвовагинальный кандидоз с помощью спринцевания Мирамистином и как правильно спринцеваться препаратом Мирамистин® при молочнице у женщин при беременности в первом, втором и третьем триместре.
Можно ли применять Мирамистин® при беременности?
Вопрос, можно ли использовать раствор Мирамистина при беременности очень актуален, поскольку известно, что многие инфекционные заболевания способны осложнять течение этого важного периода в жизни женщины.
Как применять Мирамистин® при зуде в интимной зоне?
Вопросы о том, можно ли применять лекарственное средство Мирамистин® при зуде в интимной зоне и поможет ли препарат в такой ситуации задаются нам регулярно.
Как применяется Мирамистин® перед половым актом?
Поможет ли Мирамистин® после незащищенного полового контакта?
Мирамистин® помогает при лечении инфекций, вызванных различными микробами, о чем говорится в значительном количестве отзывов, подтверждающих эффективность препарата.
Согласие на обработку персональных данных
Обработка осуществляется в целях соблюдения установленных законодательством Российской Федерации требований по фармаконадзору в соответствии с Политикой по обработке и защите персональных данных, размещенной на сайте.
Переход на внешний ресурс
Статистика утверждает, что молочницей хоть раз в жизни переболела каждая вторая женщина. Это неудивительно, поскольку возбудитель заболевания – грибок из рода Candida – всегда присутствует на слизистых оболочках вагинальной области. Заболевание (кандидоз) развивается, когда для жизнедеятельности грибка создаются оптимальные условия, и его популяция стремительно увеличивается.

Классификация
Семейство Candida насчитывает около полутора сотен видов грибков. Из них в организме человека способны жить 20 видов. В 90% случаев заболевание вызывают грибки разновидности Candida albicans.
- при первичном заражении – при родах или в течение первого года жизни;
- при вторичном заражении – во время интимной близости (практически 100% вероятность), контактно-бытовым путем (белье, предметы обихода, пища).
- у женщин – в виде вульвовагинита (кольпита);
- у мужчин – в виде баланопостита.
Основные признаки молочницы у женщин:
- зуд, жжение, раздражение, набухание, краснота слизистых оболочек;
- творожистые выделения из половых органов, запах выделений – кисломолочный;
- боль при половом акте;
- жжение при мочеиспускании.
Заниматься сексом до полного излечения молочницы нельзя. Если заболевание диагностировано у вашего полового партнера, а вас симптомы не беспокоят, пролечиться все равно придется.
Основные признаки заражения грибком Кандида у мужчин:
- зуд, чувство жжения;
- покраснение, отечность головки, крайней плоти, белесый налет;
- боль во время полового акта.

Кандида диагностируется у женщин и мужчин
Кандидоз диагностируют по:
- внешним признакам;
- результатам бакпосева мазков из влагалища и уретры;
- ПЦР.
Как вылечить молочницу у женщины?
Candida любит теплые влажные места с минимальным доступом воздуха, поэтому на слизистой влагалища грибку более чем комфортно. Чтобы избавиться от неприятного соседства, нужно использовать препараты:
- местного действия: вагинальные свечи, таблетки, кремы с эконазолом, клотримазолом, миконазолом, эконазолом (Клотримазол, Пимафукорт);
- системного действия: таблетки, капсулы с флуконазолом, итраконазолом (Нистатин, Флуконазол, Дифлузол, Дифлюкан);
- препараты для укрепления иммунитета, пробиотики, симбиотики (Вобэнзим, Лактовит, Дактиале, Дерма-Про, Вагилак, Виферон).

Невылеченное заболевание быстро распространяется
В среднем курс лечения занимает от 3 до 6 дней. Споры грибка созревают в течение 20 дней, поэтому может понадобиться повторный курс лечения. Некоторые препараты (например, Бетадин) можно применять во время менструации.
В 20% случаев назначенное врачом лечение не помогает. Если через неделю молочница продолжает вас беспокоить:
- это – не кандидоз. Придется пересдать анализы, пройти дополнительные обследования.
- заболевание вызвано не Candida albicans, а другой разновидностью грибка, которая уничтожается сложнее;
- это – рецидив, возможный при диабете, во время антибиотикотерапии, сниженном иммунитете.
Если рецидивы кандидоза случаются более 4 раз в год, врач назначит профилактическое лечение. Исследования показали удлинение безрецидивного периода до 1,5 лет у пациенток, которые применяли препарат ГЕПОН®. Он действует на источник инфекции и корректирует симптомы молочницы. У 83% пациенток с кандидозом через два дня после применения проходили краснота, отечность, раздражение и боль.

Хронический и рецидивирующий кандидоз требует смены образа жизни
Препараты местного действия могут причинять неудобства – вытекать, пачкать одежду. Чтобы они равномерно распределялись по поверхности слизистой влагалища и не причиняли дискомфорт, лучше всего использовать их перед сном. Свечи и таблетки нужно располагать приблизительно посредине влагалища. Расположенные слишком близко лекарства вытекут, а слишком далеко – могут травмировать нежную шейку матки.
Как вылечить молочницу у мужчины?
Побороть кандидоз помогут:
- местно – кремы с клотримазолом;
- системно – флуконазол (препараты Флуконазол, Дифлазон, Форкан, Медофлюкон, Микосист).
Длительность среднестатистического курса лечения – 5 дней.
Во время лечения нижнее белье и полотенца следует менять ежедневно. Гигиенические процедуры проводятся средствами без ароматизаторов и добавок. Несмотря на то, что большинство препаратов применяется местно, во время лечения нельзя употреблять алкоголь.

Мужчинам назначают препараты местного и системного действия
Как избежать рецидива кандидоза?
Candida – условно-патогенный микроорганизм, который обычно присутствует в составе микрофлоры интимных зон. Чтобы вновь не спровоцировать его чрезмерное размножение:
- укрепляйте иммунитет;
- не носите тесное синтетическое нижнее белье;
- соблюдайте правила личной гигиены;
- употребляйте достаточное количество витаминов, сократите количество быстрых углеводов;
- сократите количество продуктов и напитков, в которых содержатся плесень и дрожжи;
- используйте средства контрацепции;
- избегайте стрессов.

Во время лечения молочницы придется подкорректировать рацион
Независимо от образа жизни молочница может развиться:
- при изменении гормонального фона (беременность, прием противозачаточных таблеток, эндокринные заболевания);
- после операций;
- в результате антибиотикотерапии;
- в ходе серьезных заболеваний;
- при дисбактериозе влагалища;
- после переохлаждения.
Что будет, если не лечить молочницу?

Невылеченная вовремя молочница чревата серьезными проблемами
- снизит иммунитет, в результате чего разовьются вторичные половые инфекции;
- спровоцирует эрозию слизистой;
- нарушит менструальный цикл;
- станет причиной воспаления шейки матки.
-
приведет к простатиту, везикулиту, способным спровоцировать бесплодие.
Как вылечить молочницу при беременности?
Статистика утверждает, что грибки Candida выявляются у 80% будущих мам. До родов с ними нужно обязательно распрощаться. Если это мероприятие отложить на потом, во время родов произойдет инфицирование малыша. Передача грибка возможна и после – во время кормления или гигиенических процедур. Это чревато молочницей во рту, у девочек – на половых органах, и чередой последующих проблем со здоровьем малыша.
Для лечения будущих мам гинекологи предпочитают использовать препараты местного действия – свечи, таблетки, кремы. Суппозитории Пимафуцин и Примафунгин можно использовать в любом триместре беременности, таблетки Тержинан – во втором. Препараты системного действия назначаются в случае, если местно вылечить заболевание не удалось. Назначает препараты и расписывает схему лечения только врач в зависимости от клинической картины, самодеятельность здесь недопустима.

Самолечение кандидоза недопустимо
Как вылечить молочницу во рту?
Поскольку грибки рода Кандида живут на всех слизистых оболочках, они могут провоцировать заболевания в полости рта. Характерные признаки:
Невылеченный вовремя кандидоз переходит с языка на щеки, затем – на губы и глотку. При попытке соскоблить налет появляется кровь.
Кандидоз слизистых оболочек ротовой полости диагностируется визуально (на запущенных стадиях), по результатам бакпосева и ларингоскопии. При лечении детей препараты подбираются с учетом возрастной категории.
Грибки Кандида способны жить даже во рту
Молочница во рту особенно опасна для грудничков. Дискомфорт в ротовой полости заставляет их отказываться от сосания, из-за чего быстро развиваются обезвоживание и истощение. Грибковая инфекция способна распространяться на другие жизненно важные органы – кишечник, легкие и т. д. У девочек развивается влагалищный кандидоз, который провоцирует воспаления и развитие синехий.

Запущенная молочница угрожает жизни младенца
Чтобы побороть заболевание на начальной стадии, достаточно обрабатывать ротовую полость и пораженные участки антисептическим раствором (например, Мирамистином, Гексоралом, Максиколдом) и противогрибковым препаратом (например, Кандидом, Нистатином). Можно полоскать рот содовым раствором. На более тяжелых стадиях применяются препараты системного действия – Флуконазол, Микосист, Фуцис, Дифлюкан. Губы и кожу можно обрабатывать антигистаминными препаратами (Фенистил). Избегайте их попадания на слизистые (глаза, нос, ротовая полость).
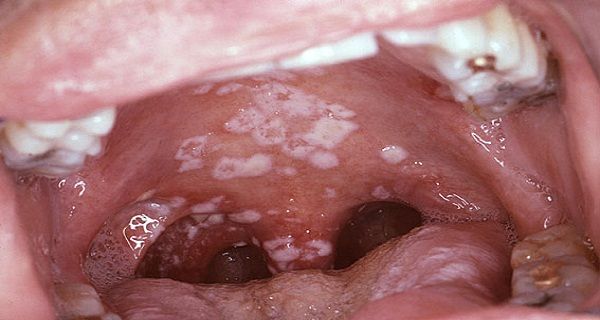
Невылеченный грибок колонизирует небо, пищевод, легкие, другие органы
На период лечения сократите потребление сладостей, избегайте копченостей, острых, соленых блюд, продуктов с содержанием дрожжей, плесени.
Ни в коем случае не смазывайте пораженные участки слизистых и кожи вареньем из розы. Это способствует разрастанию колоний грибка.
Лечение всех видов молочницы нужно проводить под контролем врача. Укрепляйте иммунитет, следуйте рекомендациям диетологов, используйте контрацептивы, и неприятное соседство с большой долей вероятности вам не грозит. Будьте здоровы!
Источники
- Богомолова, Н.С. Кандидозы в хирургической клинике: видовой состав возбудителей, чувствительность к антибиотикам, превентивная терапия / Н.С. Богомолова [и др.] // Анестезиология и реаниматология. - 2011. - №5. - С. 43-48;
- Вознесенский, А.Г. Клиническая фармакология противогрибковых препаратов / А.Г. Вознесенский // Гедеон Рихтер в СНГ. - 2001. - № 2(6). - С. 50-53;
- Волосач, О.С. Метод комбинированной иммунотерапии пациентов с хроническими воспалительными заболеваниями, осложненными кандидозом : инструкция по применению № 084-0909 : утв. 17.09.2009 г. / Министерство здравоохранения Республики Беларусь ; сост. О.С. Волосач, В.М. Цыркунов, С.Б. Позняк, С.М. Дешко.
Как лечить молочницу (отвечает гинеколог Л.Шупенюк)
Как вылечить молочницу у женщин и мужчин. Простые советы. Эффективные средства
Читайте также:

