Можно ли планировать беременность при кишечной палочке
Обновлено: 25.04.2024
Внедрение современных технологий в клиническую практику позволило расширить исследования и показать, что отрицательное воздействие факторов внешней среды на микрофлору макроорганизма ведет к разнообразной патологии как воспалительного, так и невоспалительного генеза.
Несмотря на значительные успехи, достигнутые в диагностике, терапии и профилактике инфекций, передаваемых половым путем, их частота не имеет отчетливой тенденции к снижению. Последнее связано также с ростом иммунодефицитных состояний на фоне ухудшения экологической обстановки, неправильного питания, частых стрессов, фармакологического бума с бесконтрольным применением лекарственных средств, в первую очередь, антибиотиков и др. Чаще всего половая инфекция бывает обусловлена несколькими патогенными факторами — вирусами, микробами, грибами, простейшими, которые вызывают похожие по клиническому течению, но различные по патогенезу и методам лечения заболевания.
Участие в формировании воспалительных заболеваний органов малого таза, сопровождающихся не только дисбиозом влагалища, но и аналогичными изменениями со стороны желудочно-кишечного тракта и мочевыделительной системы; психоэмоциональные нарушения; формирование иммуно- и интерферонодефицитных состояний — вот далеко не полный перечень проблем, характерных для пациенток с урогенитальными инфекциями. Эти особенности одновременно являются предгравидарным фоном, который не в состоянии обеспечить развитие адекватных компенсаторно-приспособительных реакций, необходимых для гестационного процесса у большинства этих больных.
Однако работы, посвященные вопросам подготовки к беременности женщин с бактериальной и/или вирусной инфекцией, крайне малочисленны и направлены, как правило, на коррекцию отдельных звеньев патологического состояния.
Исходя из вышеизложенного, важнейшим и неотъемлемым этапом является правильная предгравидарная подготовка женщин. Поэтому проведение мероприятий по борьбе с инфекцией необходимо начинать до наступления беременности.
- хронические воспалительные заболевания придатков и матки, эктопия шейки матки, частые рецидивирующие кольпиты;
- аномалии развития и хронические воспалительные заболевания органов мочевыделения, дизурические расстройства неустановленной этиологии;
- заболевания, передающиеся половым путем (герпес, цитомегаловирус, хламидиоз, микоплазмоз, уреаплазмоз, кандидоз и т.д.);
- хронические экстрагенитальные очаги инфекции с частыми рецидивами;
- склонность к частым острым респираторным вирусным инфекциям;
- нарушения репродуктивной функции (бесплодие, дисфункция яичников, самопроизвольные выкидыши, неразвивающиеся беременности);
- осложненное течение предыдущих беременностей, родов, послеродового периода (хроническая плацентарная недостаточность, хроническая гипоксия и/или задержка внутриутробного развития плода, преждевременные роды, антенатальная гибель плода, аномалии прикрепления и отделения последа, гнойно-воспалительные заболевания пуэрперия и т.д.);
- неблагоприятные перинатальные исходы (внутриутробная или неонатальная инфекция, гипотрофия или пороки развития новорожденного, нарушение процессов ранней неонатальной адаптации и/или последующего физического и нервно-психического развития ребенка).
3. Проведение комплексного лечения, которое должно включать как этиотропные виды терапии (комплекс антибактериального или противовирусного лечения), так и лечение сопутствующих заболеваний.
4. Планирование и подготовка к беременности.
При выявлении герпес-вирусной инфекции, проводится ее лечение с последующей профилактикой рецидивов.
При генитальной герпетической инфекции, независимо от уровня поражения репродуктивной системы, показано проведение как базисной (противовирусной) терапии, так и лечение сопутствующих заболеваний.
Базисные виды лечения
Наиболее современным и эффективным противовирусным препаратом является валацикловир. Валацикловир представляет собой пролекарство — L-валиновый эфир ацикловира. После всасывания в кровь валацикловир почти полностью превращается в ацикловир под влиянием печеночного фермента валацикловир-гидролазы.
а) Образовавшийся ацикловир проникает в пораженные вирусом клетки, где под влиянием вирусного фермента тимидинкиназы превращается в монофосфат, затем — в дифосфат и активный трифосфат. Трифосфат ацикловира угнетает ДНК-полимеразу и тем самым нарушает репликацию ДНК вируса простого герпеса. Следовательно, высокая избирательность валацикловира в отношении тканей, пораженных вирусом, объясняется тем, что первый этап цепи реакций фосфорилирования опосредуется ферментом, вырабатываемым самим вирусом. Валацикловир назначают по 0,5 г 2–3 раза в день в течение 5–10 дней. Длительность и дозу препарата подбирают индивидуально с учетом формы и тяжести вирусного заболевания.
б) На фоне блокады репликации вируса — стимуляция неспецифической резистентности организма в зависимости от показателей иммунного и интерферонового статуса больных (препараты иммуноглобулина, индукторы интерферона, энзимотерапия и др.).
в) Одновременное или последовательное использование специфического противогерпетического иммуноглобулина по 3,0 мл внутримышечно 1 раз в 3–5 дней, на курс 5 инъекций.
г) Стимуляция специфической резистентности организма (при условии увеличения межрецидивного периода в 1,5–2 раза) герпетической вакциной по 0,25 мл внутрикожно в руку 1 раз в 3 дня (всего 5 инъекций), после чего перерыв в лечении 2 недели и затем еще 5 инъекций по 0,25 мл 1 раз в 7 дней. Курс ревакцинации — через 6 месяцев.
д) Местное применение специфических мазей (зовиракс, алпизарин, мегосин, бонафтон).
При диагностике цитомегаловирусной инфекции проводится этиотропная противовирусная терапия. Четких рекомендаций по профилактике и лечению ЦМВ-инфекции нет. Идеальный противовирусный препарат должен иметь высокую клиническую эффективность, селективность по отношению к вирусу, полную безопасность для организма человека, вирусоцидное действие. Из-за отсутствия в настоящее время препаратов, которые полностью отвечали бы вышеуказанным требованиям по отношению к ЦМВ, профилактика и лечение данной инфекции представляет определенные трудности. Обязательной является коррекция показателей иммунитета, интерферонового статуса.
При ЦМВ-инфекции рекомендуют проводить курсовую пассивную иммунизацию противоцитомегаловирусным иммуноглобулином по 3 мл внутримышечно 1 раз в 3 дня, на курс 5 инъекций. Более эффективен нормальный человеческий иммуноглобулин по 0,25 г/кг через день внутривенно капельно, 3 введения на курс. Можно назначать иммуномодуляторы (Т-активин, циклоферон, иммунофан), критерием их эффективности служит положительная динамика показателей клеточного звена иммунитета. Применяют также цитотект (в виде 10% раствора иммуноглобулина с высоким содержанием анти-ЦМВ IgG) внутривенно капельно по 2 мл/кг каждые 2 дня до 8–10 раз под контролем серологических показателей.
Перспективно использование интерферонов — виферона по 0,5–1 млн. МЕ 2 раза в день в ректальных свечах в течение 15–20 дней. В профилактику и лечение ЦМВ-инфекции целесообразно включать системную энзимотерапию (вобэнзим по 5 драже 3 раза в день или флогэнзим по 2–3 таблетки 3 раза в день за 30 мин до еды в течение 1–1,5 месяца). Помимо лечения герпес-вирусной инфекции, показано проведение дополнительной терапии. Лечение скрыто протекающего хронического воспалительного процесса в эндометрии (вирусно-бактериальной этиологии) должно проводиться на фоне базисной терапии и быть этиотропным и патогенетически обоснованным. Учитывая превалирование анаэробно-аэробных ассоциаций, а также мико-, уреаплазменной и хламидийной инфекций, показано использование антибиотиков широкого спектра действия.
При обнаружении урогенитального хламидиоза, микоплазмоза и уреаплазмоза назначают: спирамицин по 1 таблетке (3 млн. МЕ) 3 раза в день в течение 5–7 дней; джозамицин по 500 мг 3 раза в сутки в течение 5–7 дней; азитромицин по 1 капсуле (250 мг) 1 раз в день в течение 6 дней.
Этиотропную терапию при инфекционной патологии репродуктивной системы целесообразно сочетать с использованием антиоксидантов — аскорбиновой кислоты (витамин С) по 50 мг и витамина Е по 100 мг 3 раза в сутки. Возможно также использование эфферентных методов лечения (плазмаферез, эндоваскулярное лазерное облучение крови).
Особое внимание следует уделять восстановлению микроэкологии половых путей, так как к осложнениям гестационного периода и родов, связанным с различными нарушениями микроценоза влагалища, относят угрозу прерывания, самопроизвольные выкидыши, преждевременные роды, хориоамнионит, несвоевременное излитие околоплодных вод, рождение детей с малой массой тела, хронической гипоксией и/или признаками внутриутробной инфекции, в послеродовом периоде возникновение раневой инфекции родовых путей, эндометрита.
Нарушение микроценоза влагалища наиболее часто связано с бактериальным вагинозом и/или кандидозной инфекцией. По данным литературы, 75% женщин репродуктивного возраста имеют, по крайней мере, один эпизод вагинального кандидоза. В настоящее время известно 196 видов грибов рода Candida. Из них со слизистых оболочек человека выделяют более 27 видов. По сводным данным, Candida albicans обнаруживают в кишечнике у 20–50% здоровых людей, на слизистой оболочке полости рта — у 20–60%, во влагалище — у 10–17% небеременных женщин.
Вагинальный кандидоз у беременных встречается в среднем в 30–40% случаев. Перед родами этот показатель может достигать 44,4%. Цель лечения бактериального вагиноза и вагинального кандидоза – восстановить нормальную микрофлору влагалища, задержать рост микроорганизмов, несвойственных этому микроценозу. Существует множество препаратов и схем лечения дисбиозов влагалища. Однако нет оптимального препарата, который бы отвечал всем требованиям и имел стопроцентную эффективность.
При бактериальном вагинозе применяют следующие препараты: далацин вагинальный крем (2% вагинальный крем, содержащий 100 мг клиндамицина фосфата) 1 раз в сутки в течение 3 дней или тантум роза — вагинальный душ — 2 раза в сутки в течение 7–10 дней.
Препараты для лечения вагинального кандидоза подразделяются на следующие группы:
1. Антибиотики (нистатин, леворин, натамицин, амфотерицин В).
2. Имидазолы (клотримазол, кетоконазол, миконазол).
3. Триазолы (флуконазол (Дифлюкан, Фунголон), итраконазол).
4. Комбинированные препараты (полижинакс, клион Д, пимафукорт, макмирор комплекс).
5. Другие препараты (дафнеджин, иодатполивинилпироллидон, гризеофульвин, флуцитозин, нитрофунгин).
При острой форме вагинального кандидоза антимикотики назначают по 1 влагалищной свече (таблетке) 1 раз на ночь в течение 6 дней, а при рецидиве хронической инфекции — в той же дозировке в течение 9 дней. Одновременно соблюдается половой покой в течение 2–3 недель, проводится лечение супруга (местно 1% мазь канизона или другое противогрибковое средство).
Эволюция новых антимикотиков идет по пути разработки более коротких курсов лечения. В связи с этим, новая эра в лечении микозов началась с внедрения в клиническую практику одно– или двукратно применяемых пероральных противогрибковых препаратов, активным веществом которых является флуконазол. Один из таких препаратов — Фунголон, который является одним из наиболее эффективных и высокобезопасных противогрибковых препаратов, ввиду его метаболической стабильности, быстрого всасывания за счет хорошей растворимости, минимального влияния на ферментные процессы в печени.
Фунголон относится к классу триазольных соединений, которые угнетают биосинтез стеролов мембраны грибов, нарушают синтез эргостерола, в результате чего ингибируется рост грибов. Установлено, что препарат активен при микозах, вызываемых условно-патогенными (оппортунистическими) грибами, в том числе рода Candida. При этом фунголон избирательно действует на клетку гриба и в отличие от других антимикотических средств не оказывает влияния на метаболизм гормонов, не изменяет концентрацию тестостерона в крови у мужчин и содержание стероидов у женщин, что исключает развитие побочных реакций.
Препарат принимают однократно в дозе 100–150 мг. В случае отсутствия эффекта через 5 дней назначают повторную дозу — 100–150 мг. Особо следует подчеркнуть, что в отличие от других антибикотиков, однократный прием фунголона перорально позволяет достичь терапевтического эффекта в 90–100% случаев.
Санация очагов экстрагенитальной инфекции проводится с учетом чувствительности возбудителей к антибактериальным препаратам.
Планирование и подготовка к беременности возможны только при стойкой и длительной (более 6 месяцев) ремиссии герпес-вирусной инфекции, а также после устранения нарушений в репродуктивной системе с учетом основных факторов прерывания беременности. Важным условием правильной подготовки к беременности является нормализация иммунного и интерферонового статусов пациенток с использованием энзимотерапии. Так как практически любая инфекция сопровождается нарушением процессов энергетики и метаболизма на клеточном, тканевом и органном уровнях человеческого организма, предгравидарная подготовка должна также включать метаболическую терапию. При этом используют комплекс препаратов, стимулирующих биоэнергетические процессы в клетках и тканях — рибофлавин-мононуклеотид, липоевая кислота, пантотенат кальция, токоферола ацетат, рибоксин, оротат калия, пиридоксальфосфат, фитин, троксевазин.
Метаболическую терапию назначают в течение 7 дней с 2–3-недельным перерывом, в виде комплексов. Показана также поливитаминная терапия с комплексом микроэлементов. Проведение ранней диагностики, профилактики и лечения инфекционной патологии репродуктивной системы женщин до наступления беременности, прегравидарная подготовка и планирование беременности позволяют снизить частоту осложнений гестационного периода, тяжесть течения (частоту и длительность рецидивов) инфекционного процесса при беременности, предупредить тяжелые формы неонатальной инфекции, уменьшить перинатальную заболеваемость и смертность.
Блокада репродукции вируса простого герпеса в режиме эпизодической или супрессивной терапии. Применяют ацикловир по 0,2 г 5 раз в сутки в течение 5 дней при легком течении инфекции (обострения 1 раз в 6–8 месяцев) и по 0,2 г 4 раза в сутки в непрерывном режиме в течение 2–2,5 месяцев — при ее частых рецидивах (обострения 1 раз в 30–90 дней).
На сервисе СпросиВрача доступна консультация гинеколога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте Скажите пожалуйста когда мочу сдавали влагалище закрывали ватой? Прикрепите сам результат бакпосева
Светлана, здравствуйте. Загрузила. Да,я все правильно делала, и у меня есть немного дискомфорт при мочеиспускании. До беременности я её тоже лечила.

Вам можно рассмотреть приём зиннат по одной таблетки 250 мг 2 раза в день в течение 7 дней, обязательно приём пробиотик Линекс или Аципол или бак-сет по одной таблетке три раза в день 10 дней, а также приём Канефрон по две таблетки 3 раза в день
Светлана, я ещё дисбактериоз лечу 2-3 степень по анализу + у меня в бак посеве кала золотистый стаффилок и клебсиелла. Из лечения только бифидумбактерин каждые 2 недели в месяц. У меня болит живот с момента задержки, я поэтому боюсь как бы ещё не усугубить больше ситуацию. может лучше просанироваться?

Тогда вам можно рассмотреть приём бактериофаг поливалентный во внутрь по 15-20 мл 3 раза в день - таким образом вы пролечите инфекцию в мочевыводящих путях и кишечник? он убивает только лишь патогенную флору

Скажите пожалуйста какой у вас уровень гемоглобина ферритина и витамина Д?
Похоже что у вас снижена иммунная система
Светлана, только знаю что гемоглобин у меня в норме, сдавала на приеме вот недели 2 назад, а вот остальные показатели таких нет в бланке какой мне врач выписывает обычно на биохимию крови.

Эти анализы нужно сдать, но в частной лаборатории?
Сейчас вам необходимо принимать Канефрон по 2 таблетки 3 раза в день, также чай Бруснивер
Светлана, я кишечную палочку ещё до беременности лечила ,мне уролог аж на 3 месяца лечение назначала, сначала антибиотик один-через месяц опять она в моче, второй антибиотик,а потом ещё какой-то препарат типа для иммунитета я уже и не помню какой, уросан или что то наподобие. В общем не хочет она покидать мой организм и вот в беременность опять обнаружили ещё на ранних сроках

Светлана, я вот сейчас списалась с врачом кто меня положить хочет. Оказывается мне хотят колоть цефтриаксон. на 7 дней. Он на ребёнка не повлияет?что то я боюсь. и ещё говорит,что возможно это будет временный эффект от лечения ввиду особенности строения мочевыводящих путей.


Здравствуйте. Как вы собирали мочу? подмылись спереди назад, ватный тампон Поставили во влагалище , первую порцию спустили в унитаз, среднюю порцию собрали в баночку?
Араксия, добрый вечер. Да, я все правильно собирала. Анализ прикрепила. Я её лечила ещё до беременности. Она у меня проявляется небольшим дискомфортом при мочеиспускании

Александра, а Канефрон, почечные чаи не принимали? Я бы рекомендовала сдать посев ещё в другом месте , чтобы определить есть ли чувствительность к амоксиклаву , т к у вас ее не определяли, а зачастую эту бактерию можно вылечить этим антибиотиком и тогда ложиться в стационар не нужно будет.
Араксия, канефрон на ранних сроках мне назначали , да я сдавала в 3х разных лабораториях, в 2х в нашем городе и 1 в ульяновске. К амоксиклаву устойчив, в платной лаборатории он был в списке

Араксия, добрый вечер.я вечером врачу написала кто меня кладёт, он сказал будут мне колоть цефтриаксон 7 дней. этот антибиотик можно на моем сроке.



Здравствуйте, бессимптомная бактериурия при титре 10 в 5 подлежит обязательной санации , можете приложить посев?

У Вас есть чувствительность к цефалоспоринам, можно принимать супракс Солютаб 200 мг 2 раза в день 7 дней. Для лечения не надо ложиться в больницу.
Любовь, цефтриаксон мне сказали будут колоть 7 дней в условиях стационар. я вечером врачу написала спросила который хочет положить. Этот антибиотик можно ?

Любовь, я просто боюсь что то антибиотик в беременность. Он негативно не повлияет на ребёнка? А вообще кишечную палочку лечить обязательно если симптомов нет ?она у меня не лечится, ещё до беременности я постоянно её лечила и постоянно она снова появлялась. В итоге мне сказали что у меня анатомическое строение такое и что от лечения только временный эффект.
И сейчас тоже врач говорит что пролечим, но возможно тоже только временный эффект будет от лечения.

Да, это очаг инфекции и он потенциально более опасный , чем антибиотик, кишечная палочка в 90 процентах случаев выявляется из всех бессимптомных и симптомных бактериурия.

Здравствуйте Александра. Чтобы ответить на ваш вопрос необходимо увидеть результаты посева. Пришлите пожалуйста.
На сервисе СпросиВрача доступна консультация гинеколога по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте! Скажите пожалуйста жалобы у вас есть какие-то? это инфекция абсолютно никаким образом не повлияет на проведение скрининга
Светлана, каких либо существенный нарушений стула нет, в остальном вроде бы как тоже. Симптомы, описанные в источниках об этой инфекции меня не беспокоят.

Если у вас жалоб нет, то лечение кишечной палочки не требуется, поэтому не нужны вам свечи Бетадин
Не волнуйтесь, это никак не повлияет на беременность

Здравствуйте. На каком основании Вам вообще брали бакпосев? Его берут только в 3 триместре и то, только для определения Стрептококка. Кишечную палочку без жалоб нет смысла лечить.
Дарья, у меня брали кровь и мазок. На каком основании я не знаю, как я поняла, такой мазок Берется у каждой беременной. Мазок брали в ЖК при постановке на учет. При этом в моче, по словам врача, палочки нет.


Скрининг конечно делать нужно, влияния нет.
У Вас есть жалобы?
Что по общему мазку?
Юлия, жалоб нет. Не подумала бы даже о палочке. У меня бывают изменения в стуле, но думаю как и у многих, в пределах нормы. Диарей нет. По мазку микрофлора в норме. Свечи бетадин стоит ставить?

Тогда нет!!
Сейчас допустимо наблюдать ( если Появятся жалобы, воспаление в общем мазке, то лечат уже)
Лечение сейчас не нужно.

Валерия, ранее был дискомфорт, но мне говорили что все в норме, и объяснили выделения высоким наличием лактобактерий, но это до того, как я узнала о беременности. Сейчас ставлю прогестерон, и трудно отследить выделения на данный момент, но в целом тоже какого то выраженного дискомфорта нет, скорее где то уже могу себя накрутить.

Если нет дискомфорта, то лечение системным антибиотиком не требуется. Если титр высокий, то можно ограничиться применением свечей
Для профилактики развития воспалительного процесса достаточно поддерживать нормобиоценоз во влагалище - для этого необходимо соблюдать простые правила:
1. Не использовать ежедневные прокладки для профилактики развития парникового эффекта и создания хорошего микроклимата для роста патологической микрофлоры
2. Не носить синтетического белья. Также отказаться от ношения стринг - они приводят к миграции кишечной микрофлоры во влагалище
3. Достаточный питьевой режим. Также употреблять в сутки не менее 1 стакана кисломолочных продуктов
4. Наличие физической активности для профилактики застоя крови в малом тазу и скопления там медиаторов воспаления

Здравствуйте! Будет ли возможность прикрепить анализы мазка на флору и посева из цервикального канала?
У некоторых женщин и мужчин определяется кишечная палочка в мазке.
Поговорим о том, насколько опасен этот микроорганизм, и что делать при его обнаружении.
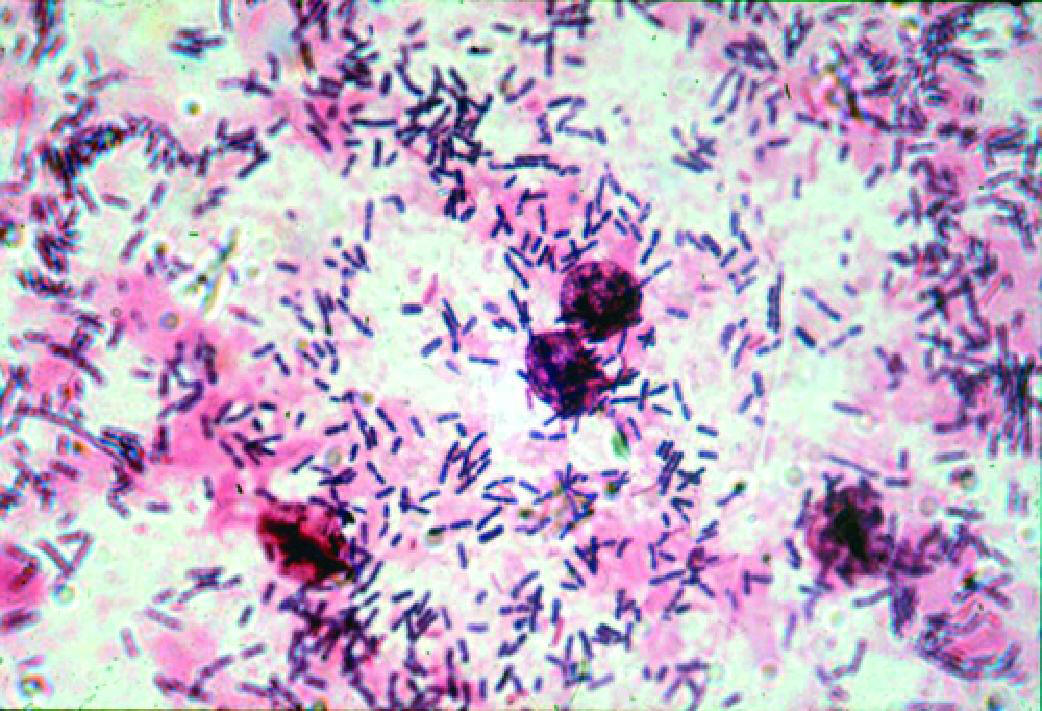
Что такое эшерихия коли?
Эшерихия коли (кишечная палочка) – это бактерия из семейства энтеробактерий.
Она в норме обитает в организме человека, в основном в кишечнике.
Так как выход из него (анальное отверстие) находится совсем рядом с мочеполовыми органами, бактерии могут колонизировать их.
Обычно это не сопровождается симптомами.
Но иногда эшерихия коли способна вызывать воспалительные процессы:
- уретры;
- влагалища;
- внутренних половых органов;
- мочевого пузыря;
- почек.
При наличии эшерихий во влагалище или уретре они могут определяться в мазке.
Кишечная палочка в мазке: причины
Причиной обнаружения кишечной палочки в мазке является чрезмерное увеличение количества этого микроорганизма в структурах мочеполовой системы.
В норме их должно быть очень мало.
В малых концентрациях они в мазке не обнаруживаются.
Причины, по которой может определяться кишечная палочка в мазке у женщин:
- несоблюдение гигиены;
- ношение обтягивающего нижнего белья или стрингов;
- анальный секс (половой член мужчины заносит бактерий из кишечника во влагалище);
- неправильное подмывание (сзади наперед).
Причины, по которой может определяться кишечная палочка в мазке у мужчин:
- пренебрежение правилами гигиены;
- не слишком частая смена белья;
- анальный секс (кишечная палочка попадает в уретру из прямой кишки женщины);
- частая смена половых партнеров.

Кишечная палочка в мазке у женщин: симптомы
В большинстве случаев кишечная палочка в мазке симптомы не вызывает.
Она становится случайной находкой при плановом обследовании женщины.
Но при избыточном росте кишечной палочки могут воспаляться органы мочевыделительной или половой системы.
Эта бактерия – самый частый возбудитель цистита у женщин.
В таком случае она определяется в моче и уретре.
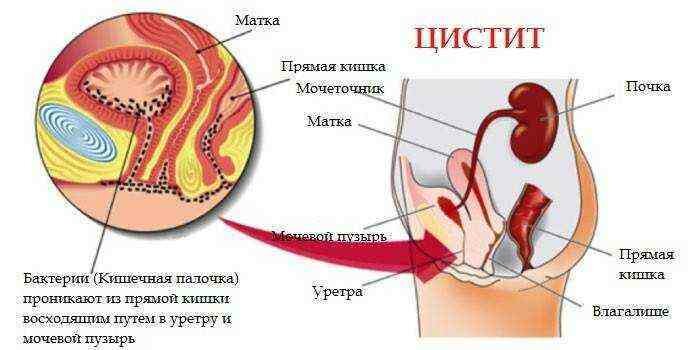
Симптомы острого цистита:
- частые походы в туалет;
- сильные позывы к мочеиспусканию при небольшом количестве мочи в мочевом пузыре;
- слабость, высокая температура тела, ломота в мышцах и другие общие симптомы.
Во влагалище кишечная палочка может вызывать вагинит.
Он проявляется такими симптомами:
-
;
- зуд, боль, раздражение, жжение во влагалище;
- болезненность полового акта;
- отечность половых органов.
Может наблюдаться выделение крови из влагалища после полового акта.
Вследствие воспалительного процесса слизистая оболочка разрыхляется и легко травмируется.
Кишечная палочка может стать возбудителем неспецифических воспалительных процессов в малом тазу.
- сальпингоофорит;
- эндометрит;
- цервицит.
Эти заболевания проявляются:
- болью в животе;
- повышением температуры тела;
- выделениями;
- межменструальными кровотечениями;
- нарушением менструального цикла;
- бесплодием.

В самых тяжелых случаях такие патологии сопровождаются гнойным процессом и требуют хирургического лечения.
Кроме того, кишечная палочка – это самый частый возбудитель пиелонефрита.
Пиелонефрит – это воспаление канальцевой системы почки.
Он несет угрозу для жизни женщины и иногда требует хирургического лечения.

Кишечная палочка в мазке у мужчин: симптомы
У мужчин кишечная палочка чаще всего вызывает уретрит.
- выделения из уретры;
- боль при мочеиспускании;
- боль при половом акте;
- покраснение в области меатуса (наружного отверстия уретры).
У мужчин уретра имеют большую длину, чем у женщин.
Поэтому на мочевой пузырь инфекция обычно не распространяется.
Но в редких случаях это возможно.
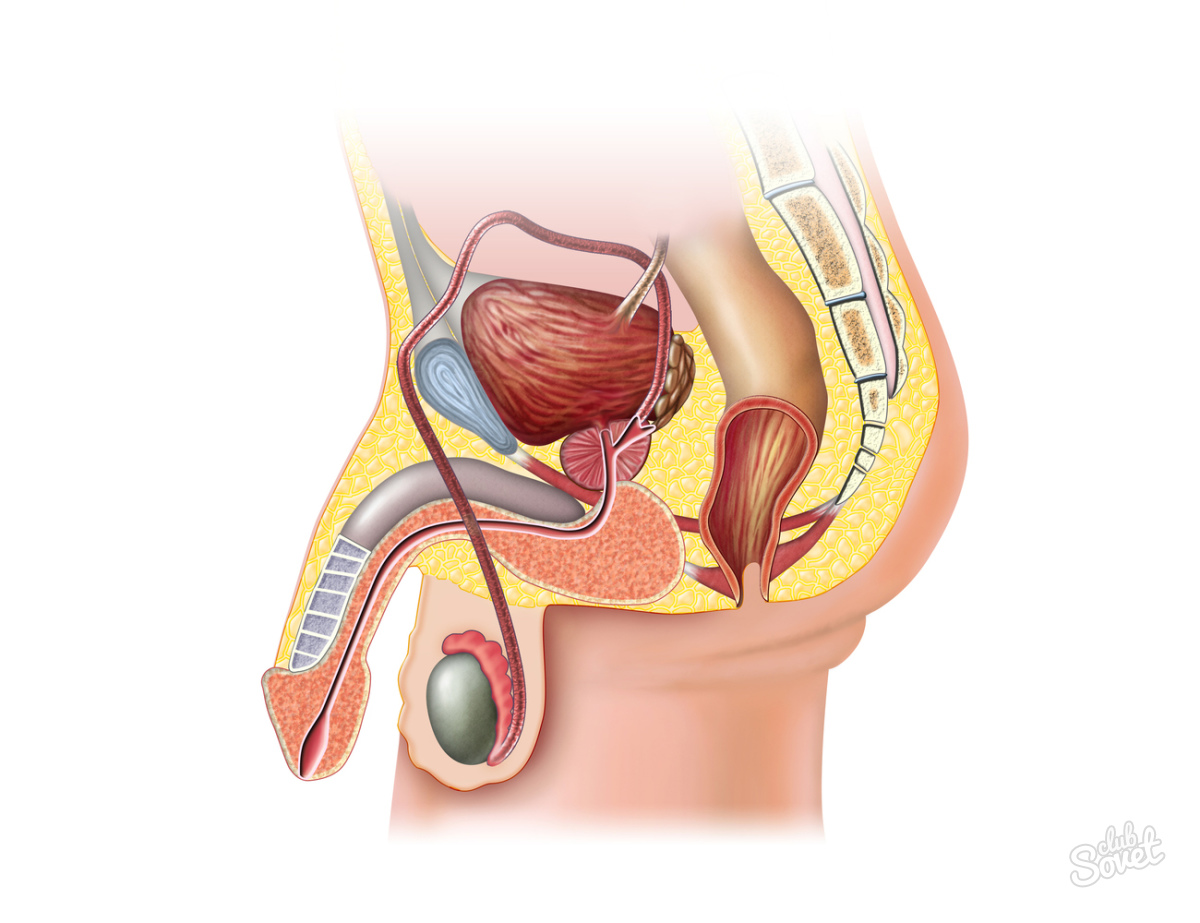
Симптомы цистита у мужчин такие же, как у женщин.

Кишечная палочка в мазке рассказывает подполковник медицинской службы, врач Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием уролога | 900.00 руб. | |
| Посев на флору с определением чувствительности к основному спектру антибиотиков | 7 д. | 940.00 руб. |
Что делать, если нашли кишечную палочку в мазке?
Если обнаружена кишечная палочка в мазке, врач может назначить дополнительные исследования.
Это может быть ПЦР или бак посев мазка на кишечную палочку.
Данные методы диагностики позволяют определить концентрацию возбудителя в клиническом материале.
Если высеялась кишечная палочка в мазке, норма её составляет до 10 4 КОЕ/мл.

В зависимости от клинической ситуации, врач может назначить и другие исследования:
- I. посев на бак вагиноз;
- II. анализы на половые инфекции (кишечная палочка часто осложняет течение других воспалительных заболеваний);
- III. УЗИ органов малого таза.
Кишечная палочка в мазке у женщин: лечение
При большой концентрации бактерий в мазке лечить кишечную палочку приходится антибактериальными препаратами.
Они также требуются в случае наличия клинической симптоматики воспалительного процесса, даже если концентрация микроорганизмов в пределах нормы.
Женщинам могут назначаться:
- препараты для приема внутрь;
- свечи от кишечной палочки в мазке;
- редко – антибиотики в инъекциях (при поражении внутренних половых органов или почек).
Антибиотики могут назначаться разные.
Препарат врач выбирает на основании антибиотикограммы.
Она составляется в процессе культуральной диагностики инфекции.
После бак посева определяется чувствительность кишечной палочки к разным антибиотикам.
Женщине назначаются препараты, к которым эшерихия наиболее чувствительна.
Обычно это цефалоспорины третьего поколения или защищенные полусинтетические пенициллины.
Могут применяться и фторхинолоны.
Они наиболее предпочтительны при поражении мочевыделительной системы (цистит, пиелонефрит).
Прием таблеток внутрь может дополняться использованием препаратов локального действия.
Им отдают предпочтение при вагините.
Часто воспалительный процесс в половых органах вызывают одновременно несколько возбудителей.
Поэтому весьма популярными лекарствами среди врачей и пациентов остаются свечи или вагинальные таблетки, которые содержат в составе одновременно:
- антибиотик;
- противогрибковое средство;
- антипротозойный препарат;
- противовоспалительное средство.
Кроме антибактериальной терапии, лечение кишечной палочки в мазке может включать:
- иммуномодуляторы;
- противогрибковые препараты;
- лактобактерии (для восстановления состава нормальной микрофлоры влагалища).
Кишечная палочка в мазке при беременности
Выявление кишечной палочке в мазке при беременности не всегда требует лечения.
Необходимость и целесообразность проведения терапии определяется врачом-гинекологом.

- концентрации возбудителя;
- наличия и тяжести симптоматики;
- срока беременности;
- особенностей её течения.
- Оцениваются риски для матери и плода.
Если риск, который несет в себе кишечная палочка, превышает риск назначения антибиотиков, то лечение проводится.
Оно позволяет предотвратить осложнения (распространение инфекции) и инфицирование плода во время родов.
Выраженный воспалительный процесс непосредственно перед родоразрешением может стать показанием к проведению кесарева сечения.
Если у вас обнаружена кишечная палочка в мазке, обращайтесь в нашу клинику.
Опытный врач проведет расшифровку анализов и назначит лечение.
При выявлении кишечной палочки в мазке обращайтесь к автору этой статьи – венерологу в Москве с 15 летним опытом работы.
Читайте также:

