Можно ли с помощью йода избавиться от лишая на
Обновлено: 24.04.2024

На что еще нужно обратить внимание?
Появилась новая родинка, и она быстро увеличивается в размерах.
Изменились величина, цвет, форма родинки.
В области родинки возникают зуд, жжение, покалывание, появляются узелки, изъязвления.
Родинка постоянно травмируется, кровоточит.
Когда родинку нужно удалять?
Родинку следует удалять, если она из-за своего месторасположения постоянно травмируется. Родинка на волосистой части головы часто травмируется расческой, а если вы регулярно окрашиваете волосы, то еще и красителями. Родинку следует удалить, если она постоянно натирается, например, воротником.
Никакой самостоятельности.
Некоторые считают, что родинки можно удалять самому, перевязывая их, например, шелковой нитью. Это глубокое заблуждение. Попытки перевязывать бородавки, папилломы тонкой шелковой нитью зачастую только провоцирует рост этих образований. Сегодня в продаже есть препараты на основе чистотела, предназначенные для сведения бородавок. Но ни родинки, ни папилломы, ни бородавки лучше не удалять самостоятельно никакими средствами. Сок чистотела по своему составу схож с йодом, поэтому длительное воздействие препарата вызывает ожог кожи. Прижигание йодом еще более опасно - он агрессивнее чистотела. Усердно стараясь избавиться от папиллом при помощи йода, вы можете получить рубцы на коже. Грамотно удалить родинку может только дерматолог .
Консультация врача.
Если возникают какие-либо сомнения в доброкачественности кожных образований или, например, пациент хочет избавиться от родинки, мы либо иссекаем образование в пределах поврежденной кожи, либо, в некоторых случаях, захватываем участок здоровой кожи и отправляем на гистологическое исследование. Как правило, таких пациентов осматривает как дерматолог, так и онколог. Но если удаление проведено полностью и мы захватываем даже здоровую ткань, то дальнейшего лечения просто не требуется.
Методы удаления.
Удаление родинок может проводиться с помощью лазера, радиоволновой коагуляции либо электрической коагуляции. Эти манипуляции проводятся в амбулаторных условиях под местным обезболиванием. Выбор метода лечения определяется врачом в каждом конкретном случае. На мой взгляд, наиболее эффективным и безболезненным является метод радиоволновой коагуляции. Данная методика применяется нами в большинстве случаев, хотя в некоторых случаях мы используем иссечение обычными хирургическими инструментами с дальнейшим наложением швов. При использовании радиоволновой коагуляции повреждение ткани при заборе материала будет минимальными, уменьшаются кровопотери, сокращается реабилитационный период, в то время как, например, при лазерном методе процесс заживления растягивается на достаточно длительный срок. Повторные образования после удаления не появляются, но при несоблюдении мер предосторожности самим пациентом может возникнуть инфицирование.
Не бойтесь излишней подозрительности.
Наличие изменений в родинке не означает автоматически рака кожи. Часто они происходят в результате микротравм. Тем не менее, вы поступите вполне благоразумно, если пожелаете провериться у врача по поводу какой-нибудь подозрительного вида родинки.
Оставленные без внимания родинки.
Некоторые из видов родинок способны перерождаться в одну из самых злокачественных опухолей - меланому (рак кожи). Исходным местом образования большинства меланом являются врожденные пигментные пятна и бородавчатые родинки.
Как начинается это опасное развитие? Например, после повреждения человек лишь замечает, как цвет родинки начинает меняться, она увеличивается, трескается, превращается в язвочку, подчас и в опухоль. Поэтому, не впадая в панику, обращайте внимание на вышеуказанные симптомы, особенно на прогрессирующее увеличение родинки, изменение ее цвета. Если все эти симптомы имеют место быть, немедленно поспешите к дерматологу. Неблагоприятный прогноз меланомы диктует необходимость регулярного наблюдения у врача. Помимо факторов-раздражителей (ультрафиолетовое облучение, травма), причиной развития меланомы могут быть также генетические и эндокринные факторы. Однако на первом же месте стоит, безусловно, чрезмерное пребывание на солнце. Ультрафиолетовое облучение в больших дозах вызывает необратимые изменения в клетках кожи, многократно увеличивая риск их перерождения. Наиболее подвержены мутагенному воздействию солнечных лучей светлокожие и светловолосые, рыжеволосые люди с голубыми и серыми глазами. К группе риска относятся также и те, у кого много веснушек, пигментных пятен и родинок.
Опасное солнце.
Для каждого человека критическая продолжительность воздействия солнечных лучей сугубо индивидуальна. Определить эту грань нелегко, поэтому лучше просто запомнить, что длительное пребывание на солнце идет во вред организму. Кожа вынуждена защищаться от ультрафиолетового излучения. Чрезмерный загар - это неминуемые ожоги. Если же вы настолько любите пляжный отдыха, что просто не можете отказать себе в этом удовольствии, прислушайтесь хотя бы к следующим советам. Соблюдая эти несложные рекомендации, вы не только укрепите здоровье, но и снизите риск опасного заболевания.

- Чтобы ответить на ваш вопрос, нужно знать, сколько у вас узлов, какого они размера, а главное - где расположены. Если они находятся внутри матки, то любой спорт, в том числе и аэробика, может вызвать болезненные ощущения и кровотечения. Матка - мышечный орган, и интенсивная физическая нагрузка на организм нередко приводит к ее сокращениям. Отсюда и все неприятности.
Поэтому прежде чем отправляться на занятия, нужно проконсультироваться с врачом и сделать УЗИ органов малого таза . Он же и посоветует вам, каким видом спорта лучше заняться. Вполне возможно, вам придется лишь сменить довольно энергичную акваэробику на более спокойное плавание.
А что касается вашей знакомой, то здесь нужно еще разбираться. Вполне возможно вы просто не в курсе, и ей помогло другое лечение, которое она применяла одновременно с фитотерапией. Или же в силу возраста и снижения гормонального фона миома исчезла сама. Настоятельно советую на будущее: меньше слушать знакомых, а по всем вопросам консультироваться с доктором.
- Вам повезло. Миомы маленьких размеров без проявлений, а именно к таким относится и ваша - не требуют лечения. За ними нужно лишь регулярно наблюдать. Один раз в шесть месяцев необходимо делать УЗИ органов малого таза при помощи абдоминального и влагалищного датчиков.
В дальнейшем, если будет зафиксирован рост и появятся жалобы, и врач сочтет нужным, он назначит лечение. Сегодня для этого используются низкодозированные гормональные препараты или внутриматочные гормональные системы. Первые можно применять с самого раннего возраста и нерожавшим женщинам. Вторые чаще используются зрелыми дамами, имеющими хотя бы одного ребенка. Принцип здесь один - подавить выработку собственных гормонов, чтобы замедлить рост узлов миомы. Как показывает практика, если начать такое лечение своевременно и проводить его регулярно, операции вполне можно избежать.
- Гистерорезектоскопия - это органосохраняющий метод лечения. И хотя эта операция проводится под общим наркозом, побочные эффекты минимальны: матка сохраняется, нет спаек и шрамов на животе.
К сожалению, миома может появиться вновь. Ведь механическое удаление узла не влияет на основную причину - гормональный дисбаланс. Рано или поздно, он вновь заявляет о себе. И чем моложе женщина, тем с большей вероятностью это происходит. С возрастом снижается уровень женских половых гормонов, и риск появления нового узла становится меньше.
А пока, особенно если вы еще планируете беременность, не сомневайтесь и без колебаний соглашайтесь на вторую операцию.
Также советую надолго не откладывать рождение детей. Так как показывает статистика, чаще всего миома появляется в возрасте после 30 лет.
И конечно, не забывайте об обследованиях у гинеколога - не реже одного раза в год. Это правило действует для всех, но в вашем случае регулярные визиты к женскому доктору должны войти в привычку.
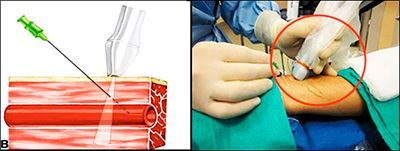
- Продолжительность: от 15 до 50 минут
- Госпитализация: 1 день в стационаре
Под местной анестезией в артерию на бедре вводится тонкий катетер. Под рентген-контролем врач доводит его до сосудов, питающих миому, и вводит в них особое вещество. Оно перекрывает ток крови. Миома, лишенная питания, значительно уменьшается. А иногда и исчезает совсем. Операция длится от 20 минут до 2-х часов. Понятно, что за это время можно только лишить питания миому. На то, чтобы дождаться видимого результата, нужно время. Как правило, уже через три месяца узлы заметно уменьшаются.
Конечно, такие действия не могут пройти незамеченными для организма. Обычно, его реакция выражается в болях в нижней части живота, повышении температуры, слабости, усталости и сонливости. В таких случаях следует принимать обезболивающие, много пить и ограничить физическую активность. Неприятные ощущения могут беспокоить периодически в течение 7-дней - 2-х месяцев. Затем все приходит в норму. Но ценность ЭМА заключается в том, что в некоторых случаях применение ЭМА - это единственная возможность сохранить матку и детородную функцию.
Подготовила Наталья ЕПИФАНОВА
Журнал "Женское Здоровье", сентябрь 2010 г.

Лишай(микоз) — инфекционное заболевание кожного покрова человека. Появляется в результате попадания на кожу микроспор разнообразных видов грибков. Ошибочно считать, что плоский лишай — это исключительно детское заболевание. Взрослые подвержены ему не меньше, чем дети.
Основные факторы, которые влияют на появление лишая — посещение мест массового скопления людей со средой повышенной влажности, например, бассейны, сауны, бани, спортивные залы. Также часто переносчиками инфекций являются домашние и уличные животные. Нередко к заражению кожи у человека лишаем могут способствовать патологии щитовидной железы, сахарный диабет, гормональные сбои в организме.
Симптомы лишая
Какие симптомы свидетельствуют о том, что вы заразились плоским лишаем? Следует отметить, что лишай поражает не только кожу тела, но и слизистые оболочки, ногти и даже волосы человека. Как правило, любой вид этого заболевания начинается с появления следующих симптомов:
- минимальное повышение температуры тела;
- появление озноба, легкой головной боли, иногда возможна тошнота;
- позже температура повышается, а в определенных местах появляется зуд (лицо и тело, реже — конечности);
- спустя несколько часов на месте покраснения появятся пузырьки, которые вскоре лопаются и остается лишь корочка.
Виды красного плоского лишая
Данное заболевание в зависимости от степени проявления может быть выражено в нескольких формах:
- Пузырчатая;
- Бородавчатая;
- Кольцевая;
- Атрофическая;
- Остроконечная;
- Опоясывающая.
Лечение лишая у взрослых
Диагноз о наличии плоского лишая ставит дерматолог, лишь в некоторых случаях необходимо проведение дополнительных анализов. Если диагноз поставлен неправильно, то лечение может принести и негативный результат, который может привести и к переходу заболевания в хроническую стадию.
Обзор эффективных мазей для лечения лишая
Любая мазь — это медикаментозный препарат, оказывающий местное увлажняющее и отшелушивающее действие, который наносится на поверхность кожи. Для лечения заболевания применяются антимикотические мази:
- Миконазол
- Микосептин
- Экзодерил
- Залаин
- Ацикловир
- Теброфеновая мазь
В комплексе с мазями также применяется обтирание спиртом пораженных участков кожи. Мазь для лечения красного плоского лишая применяется с целью разрушения отдельных красных узлов, проявляющихся в виде прыщиков и покраснений.
В комплексе с противогрибковыми мазями для лечения лишая на поздних и запущенных стадиях назначаются и другие препараты, например, кортикостероидные препараты. Длительность лечения составляет 1-2 недели с повторяющейся периодичностью.
Красный плоский лишай лечится по стандартной комплексной схеме. Наряду со спиртовыми компрессами и примочками используются противогрибковые медикаменты локального и общего действия — Пенициллин, Тетрациклин, Флостерон, Димексид, Гидрокортизон. Мазь для лечения плоского лишая должна обладать противомикробными действиями, предотвращать аллергические реакции.
Синофлановая мазь от плоского лишая у человека является действующим аналогом многих противомикробных и антисептических препаратов. При правильном применении она легко справляется с грибковыми инфекциями на теле человека и всех видов плоского лишая, который проявляется на кожном покрове.

Розовый лишай — это распространенное острое, самоограничивающееся папулосквамозное заболевание, причина и лечение которого еще недостаточно ясны. В этой статье рассказывается о причинном факторе и лечении PR.
Что такое розовый лишай и почему его называют розовой перхотью
Розовая перхоть (Pityriasis rosea — PR) — острое воспалительное заболевание неустановленной этиологии, характеризующееся появлением кожных высыпаний преимущественно на туловище и конечностях. Это эритематозное отслаивающееся заболевание. Заболевание возникает сезонно. Этиология, скорее всего, вирусная. Наиболее вероятным фактором является вирус герпеса 7 типа (HHV7).
Розовый лишай — заболевание, с которым пациенты обращаются к дерматологу с частотой до 2% от всех посещений в год. Возникает преимущественно весной и осенью, летом уровень симптомов значительно снижается.
Болезнь поражает больше женщин, чем мужчин в соотношении 2: 1. Продолжительность заболевания составляет от 6 до 8 недель, но имеет высокую вариабельность.
Названий много — лицо одно. Симптомы розового лишая
Другие названия этого заболевания: эритема annulatum, tonsurans maculosus, Herba, roseola squamosa (Nicolas, Chapard), розовый лишайник (Wilson), отрубевидный лишай (Horand), pseudoexanthemata nitoexanthemata, розеола furfuracea herpetiformis (Беренд) — в основном определяли морфологические особенности и изменчивость отдельных пятен.

Розовый лишай
Симптомы розовой перхоти действительно довольно характерны. Сначала на коже появляется геральдическое поражение (так называемая материнская пластина), чаще всего на туловище. Обычно это несколько сантиметров эритемы красного или темно-розового цвета, покрытой чешуей внутри.
Через несколько дней (а иногда и недель) высеваются гораздо более мелкие кожные поражения аналогичной морфологии. Высыпания возникают симметрично, в основном на туловище и шее. Изменений слизистой оболочки нет. Обычно кожные поражения не вызывают зуда.
Возможны вариации сыпи:
- уртикарная форма РЛ – вместо бляшек появляются волдыри;
- везикулезная форма РП – высыпания в виде мелких пузырьков с прозрачной либо мутной жидкостями;
- папулезная форма РЛ – выступающие бесполостные образования.
Заразен ли розовый лишай? Как он передается?
Болезнь не заразна – подхватить инфекцию при бытовом контакте невозможно.
Причины развития розового лишая Жибера
Хотя болезнь известна давно, ее патогенез до сих пор остается неясным. В качестве причин были предложены различные факторы и возбудители:
Ранние варианты исследований указывали на связь с новой неиспользованной одеждой. Лассар и Розенталь приписывали эту роль фланелевой и трикотажной одежде.
Развитие своеобразного кожного налета наблюдалось на месте укуса насекомых, особенно блох, а также на старых шрамах, при заживающих огнестрельных ранениях, в месте внутримышечных инъекций, что позволяет предположить, что розовая перхоть является просто изоморфной реакцией.
В 1970 году Берч и Роуэлл постулировали аутоиммунную причину заболевания, при которой предрасположенность была генетически детерминирована и сенсибилизирована микроорганизмами.
Однако наиболее широко рассматривается инфекционный фон заболевания. Клинические особенности патологии, такие как нерегулярное возникновение продромальных симптомов и тяжесть заболеваемости в осенне-весенний период, указывают на вирусную этиологию. Похоже, что у некоторых пациентов есть связь с недавно перенесенной инфекцией верхних дыхательных путей.
Распространение болезни в семье, среди детей в школе, среди солдат в казармах, среди людей, пользующихся турецкими банями, не подтвердилось, поэтому многие специалисты считают, что это неинфекционное заболевание.
Тем не менее было обнаружено, что розовый лишай чаще встречается у дерматологов, чем у отоларингологов, что позволяет предположить, что он распространяется через контакт с низкой инфекционностью, что приводит к увеличению заболеваемости с увеличением количества контактов.
Кроме того, патология чаще встречается у людей с ослабленным иммунитетом, например у беременных, пациентов с трансплантацией костного мозга. Самопроизвольное разрешение и рецидивы, возникающие менее чем у 3% пациентов, также соответствуют теории вирусного происхождения заболевания.
Есть некоторые объективные доказательства, подтверждающие вирусную теорию болезни. В 1968 году учеными было продемонстрировано присутствие пикорнавирусоподобных внутриядерных телец в тканях африканских зеленых мартышек, инокулированных жидкостью, влияющей на цвет пораженных участков, и в электронных срезах этих поражений. Однако ни одно из исследований не выявило генома пикорнавирусов. Также розовый лишай был описан у пациента с доказанной инфекцией вируса Echo.
Также подозревается вирус HHS-7 — Roseolavirus из бетагерпесвирусов. Вирусы этого семейства вызывают острые и хронические инфекции. Они также могут оставаться латентными в течение многих лет, а ослабление иммунной системы приводит к их активации. Вирусы HHS были обнаружены у детей с РП и у взрослых с розовой перхотью в сыворотке, лейкоцитах и биопсиях кожных поражений.
Тем не менее отношения между розовым лишаем и HHS-7 по мнению некоторых ученых остается спорным, в связи с индексом последовательности низкой ДНК HHS-7. Вирус также был обнаружен в плазме здоровых людей.
Было высказано предположение, что заболевание связано с бактериальной инфекцией, включая сифилис и туберкулез. В 1942 г. уч. Бенедек объяснил возникновение болезни реактивацией латентных очагов Baccillus endoparasiticus.
Также была повышена роль Staphylococcus albus и гемолитических стрептококков. В последние годы подозревались инфекции Legionella micadadei , L. longbeachae, L. pneumophila, Chlamydia pneumonie, Ch. trachomatis, но мнения дерматологов об их роли в патогенезе РП разделились. Таким образом, проблема участия этих микроорганизмов требует дальнейших исследований.
Клинический внешний вид материнской пластинки с морфологическими особенностями, часто напоминающими очаг микоза, особенно стригущего лишая, позволяет предположить, что причиной розовой перхоти может быть грибковая инфекция.
Также иногда вызывают поражения кожи, похожие на розовый лишай, некоторые лекарства. Среди них:
- каптоприл;
- метронидазол;
- изотретиноин;
- D-пеницилламин;
- левамизол;
- дифтерийный анатоксин;
- висмут;
- золото;
- барбитураты;
- кетотифен;
- клонидин;
- тербинафин;
- омепразол.
Сообщалось о развитии розового лишая после введения вакцины БЦЖ, IFN-альфа и гепатита B.
Сейчас ученые склоняются к выводу, что подобная реакция организма может быть вызвана разными факторами, и это очень важно учитывать при диагностике патологии. Выявив предполагаемую причину, можно быстро и навсегда избавиться от неприятных симптомов.
Самые вероятные причины — ослабление иммунитета и активизация на этом фоне одного из видов вирусов герпеса. Следовательно, нужно рассматривать все причины, ослабляющие иммунитет.
Диагностика розового лишая
Диагноз с большой вероятностью может быть поставлен на основании анамнеза и клинической картины. Дифференциация должна учитывать, среди прочего:
Эти заболевания дают схожие симптомы, но требуют особого лечения.
Чтобы поставить диагноз, нужно провести ряд специальных анализов, например, соскобов пораженных участков, серологические исследования. Также назначаются анализы крови и мочи, чтобы понять, есть ли в организме воспаление и его последствия.
Некоторые пациенты, начитавшись статей из интернета, и посмотрев картинки, ставят сами себе диагноз, отказываясь от анализов. Итог такого поведения часто печален. В итоге они получают запущенный заразный лишай или другое не менее неприятное заболевание.
Лечение розового лишая Жибера — устаревшие и современные методы
Патогенез розовой перхоти остается в сфере более или менее вероятных предположений. Поэтому лечение пациентов должно быть направлено на снятие симптомов и предупреждение возможных осложнений.
Непонимание причины заболевания приводило к тому, что в прошлом использовались различные попытки лечения.
Уч. Роксбург рекомендовал в большинстве случаев 2%-ную салициловую мазь на ночь для отшелушивания поражений с последующим воздействием ультрафиолета. Вместо ультрафиолета рекомендовалось использовать 20-минутную ванну с добавлением перманганата калия или тиосульфата натрия, а затем наносить салициловую мазь. Другие авторы пишут об эффективности использования 2% салициловой мази дважды в день.

2%-ная салициловая мазь
Саттон рекомендовал купаться в 1% растворе хлорида ртути. Противники лечения препаратами серы и ртути рекомендовали смазывать очаги поражения пастой, которая уменьшает зуд. Они подчеркнули важность частого купания. Маршалл писал, что при преобладании зуда полезно использовать смесь оксида цинка и известковой воды с добавлением 2% фенола.
Растворить чешуйки пытались водным солевым раствором. Использовался 2% раствор эозина, 6% спиртовой раствор масла бергамота, деготь, оливковое масло и известковая вода в 0,25% ментоле.
В настоящее время считается, что в активном лечении розового лишая, не сопроождающегося зудом, нет необходимости. А в случае зуда рекомендуется затирание слабыми кортикостероидными препаратами в виде кремов и лосьонов, подобранными дерматологом. Пациента следует проинструктировать, чтобы он не пользовался твердым мылом и не носил тесную одежду из-за возможности раздражения.
Среди других наружных методов, применявшихся в обширных случаях, можно отметить лучевую терапию. Некоторые ученые рекомендовали поочередно облучать каждую сторону тела, предполагая, что наиболее эффективная терапия была начата в начале воспаления, и что через неделю должно быть определенное улучшение. Другие писали о поверхностной лучевой терапии, заключающейся в приеме разовой дозы или небольшой ее части.
Есть ученые, которые рекомендовали использовать кварцевую лампу в сложных случаях, чтобы не вызвать эритематозную реакцию. Другие подчеркнули роль ультрафиолетового излучения в более быстром очищении поражений, указав при этом на возможность обесцвечивания пятен, которые сохраняются в течение нескольких месяцев. Рекомендовано использовать эритематозно-отшелушивающие дозы — иногда достаточно одной такой дозы.
В более поздних исследованиях упоминалось УФ-В-излучение, которое использовалось ежедневно в течение 5 дней в дозах, вызывающих эритему. Лечение уменьшало зуд и подавляло развитие поражений. Остальные авторы начали с 80% мин. дозы, вызывающей эритему, и увеличивали ее на 20% при каждом последующем облучении. Зуд при таком лечении может исчезнуть даже в течение 24 часов.

УФ-В-излучение
В 1940 году уч. Willes и Klumpp использовали для лечения розового лишая плазму выздоравливающих (5 см внутримышечно) и человеческий гамма-глобулин. Последний, введенный в первую неделю лечения, изменил течение заболевания, тогда как его введение позже, как и плазма выздоравливающих, не повлияла на исход.
В 1948 году уч. Гржибовски утверждал, что правильное лечение розовой перхоти заключается во введении антистрептина в количестве 4,0-5,0 г или цибазола в количестве 6,0-8,0 г в сутки в течение 4-5 дней, бромида натрия и аутогемотерапии.
В том же году Холлстром сообщил о благотворном влиянии висмута и сальварсана, а 2 года спустя журнал Polish Medical Weekly сообщил о быстром регрессе поражений после внутримышечного введения 4-6 инъекций 10% масляной суспензии висмута каждые 2 дня по 1 мл. каждый. Хороший эффект от терапии был настолько быстрым, что было постулировано, что висмут станет специфическим лечением.
Была предпринята успешная попытка введения стрептомицина. Инъекции пенициллина в различных дозах: 300 000 ЕД, 450 000 и 500 000 ЕД не принесли ожидаемых результатов. Были приняты поддерживающие меры, включая витамин C (0,5 г / день) и витамин B (20).
Еще один препарат, который использовался для лечения PR, — это энкортон. Даже без наружного лечения в малых дозах (5 мг) это оказалось быстрым и эффективным методом. Более поздние исследования показали, что время от времени необходимо назначать стероиды в целом для контроля очень генерализованных поражений. Преднизолон применялся внутримышечно в суточной дозе 15-40 мг. В случае появления пузырей, не поддающихся лечению общими стероидами, рекомендован дапсон 100 мг два раза в день для кратковременного лечения.
В последнее время появился интерес к эритромицину. Взрослым назначали 4 раза в сутки по 250 мг / сут, детям — 20-40 мг / кг / массы тела, в 4 приема. Некоторые специалисты утверждают, что эффект этого метода сравним с плацебо, в то время как другие утверждают, что, поскольку невозможно указать точную причину и точное лечение, испытания лечения эритромицином, которые приносят результаты, рекомендуются и безопасны.
Теперь рекомендуются в случаях зуда пероральные антигистаминные препараты. Редкие симптомы во рту можно облегчить с помощью зубной пасты, содержащей гидрохлорид дифенгидрамина или гидрохлорид тетрациклина.
Правильное лечение розовой перхоти при болезни Жибера
Лечение розового лишая в первую очередь основано на результатах диагностики и рекомендациях дерматолога, основанных на его знаниях и опыте. Самостоятельные попытки излечить патологию обычно приводят к появлению сопутствующих симптомов, иногда очень опасных.
Учитывая симптомы, дерматолог назначает:
- мази с кортикостероидами, воздействующими в нескольких направлениях – снимают стянутость кожи, ускоряют заживлению сыпи;
- противоаллергические — антигистаминные средства – снимают зуд;
- иммуномодуляторы – стимулируют естественный иммунитет;
- антисептические растворы – предотвращают вторичное инфицирование;
- смягчающие перхоть мази.
На время лечения дерматолог рекомендует:
- Отказаться от горячих водных процедур и плавания. Разрешен душ с мягкой губкой;
- Носить просторное натуральное белье. Синтетика не дает дышать коже, усугубляя симптомы;
- Исключить аллергены: яйца, шоколад, красные фрукты.
- Уменьшить жареное, мучное, копченое;
- Не использовать косметику.
Как узнать, что розовый лишай проходит?
После курса терапии пятна проходят без образования шрамов. На месте бляшек остается чистая кожа, возможно более светлая. Со временем цвет выравнивается. У пациентов с атипичным лишаем, могут образоваться язвочки.
Осложнения при самолечении:
Чтобы не допустить подобного развития болезни, при первых симптомах розового лишая рекомендуется записаться на прием к дерматологу.
Неправильное лечение розового лишая
- Смазывание йодом, зеленкой . Эти антисептические препараты не дает результатов при лечении розовой перхоти. Вирус расположен глубоко в коже, поэтому йод или зеленка не могут на него влиять, но при этом сильно сушат кожу, вызывая ожог.
- Чистотел . Ядовитый сок растения приводит к повреждению и воспалению кожи. Чистотел вызывает ожоги, повышая риск осложнений.
- Цинковая мазь . Вызывает стянутость кожи.
- Салициловая кислота, спирт . Неэффективна против вируса. Сушит и раздражает кожу, усиливая шелушение. Приводит к гиперпигментации.
- Уксус . Высушивает кожу, усиливает шелушение.
Для лечения болезни Жибера можно применять только средства, выписанные врачом-дерматологом.
Источники
- Андерсон К.Р.: Лечение дапсоном в случае розового везикулярного отрубевидного лишая, 1971;
- Эндрюс Г.К.: Кожные заболевания 1954;
- АранджоТ. и др .: Герпесвирусы человека 6 и 7, 2002;
- Бернхардт Р.: Кожные болезни: 1922;
- Бьорнберг А., Хеллгрен Л.: Розовый лишай. Статистическое, клиническое и лабораторное исследование, 1962;
- Бакли К.: Сыпь, напоминающая розовый отрубевидный лишай, у пациента, получающего омепразол, 1996;
- Гутовски В .: Попытка лечить розовую перхоть Гиберта с помощью висмута и пенициллина, 1950;
- Kempf W. и др.: Розовый лишай не связан с вирусом герпеса человека, 1999;
- Парсон Дж. М. и др.: Обновленная информация о розовом лишае, 1986;
- Шарма П.К., Ядав Т.П.: Эритромицин при розовом питириазе, 2000;
- Васс I.: Лечение розового лишая неспецифическими веществами, 1948.
Читайте также:

