Можно ли ставить горчичники при туберкулезе
Обновлено: 25.04.2024
Как не заразиться туберкулезом? Остановим туберкулез!
Туберкулез - инфекционное заболевание, вызываемое палочкой Коха - микобактерией, передающейся от человека к человеку через дыхательные пути после разговора, чихания или кашля. Каждый год туберкулез диагностируется приблизительно у 120 тысяч человек, а умирают от этого заболевания 25 тысяч жителей ежегодно. Больной туберкулезом может заразить от 15 до 50 человек, с которым имел тесные контакты.
В июле 2016 года Организация объединенных наций (ООН) признала Россию эпицентром мировой эпидемии туберкулеза. Чтобы доказать обратное, каждый из нас должен сделать все, чтобы остановить туберкулез! Важно знать, как защитить себя и своих близких от заражения туберкулезом. Для этой цели 24 марта объявлен всемирным днем борьбы с туберкулезом, а его символом стала белая ромашка - растение, которое раньше применяли для лечения этого заболевания.
Чаще всего туберкулез поражает легкие, но развиваться он может и в других органах. Из-за потери цвета кожи раньше туберкулез называли "белой чумой", а иногда просто "чахоткой". Заразиться туберкулезом могут как взрослые, так и дети. Встречается даже внутриутробное заражение плода от больных туберкулезом матери. Но все-таки, воздушно-капельная инфекция является самой распространенной и опасной, когда бациллы попадают в дыхательные пути от больных людей с капельками мокроты и слизи, выбрасываемых при разговоре, чихании и кашле.
Палочка Коха очень устойчива в окружающей среде. Так, во влажном и теплом месте при температуре 23 градусов она может сохраняться до 7 лет, в сухом и темном месте - до 1 года, на страницах книг - до 3 месяцев, в пыли - до 2 месяцев, в сыре и масле - до 12 месяцев, в некипяченом молоке - до 2 недель. Поэтому редко, но имеют место случаи, когда заражение туберкулезом происходит при употреблении в пищу молочных продуктов. Пыльные, непроветриваемые и сырые помещения также благоприятствуют распространению палочек Кроха, так как они способны скапливаться в воздухе и оседать на различные предметы.
Зачастую развивается туберкулез из-за плохого питания, когда организму не хватает питательных веществ и витаминов для поддержания иммунитета и борьбы с микобактериями. Вот почему важными факторами для профилактики туберкулеза являются здоровое питание, благоприятные условия проживания и места работы, активный отдых на свежем воздухе и отказ от вредных привычек. Регулярные стрессы также приводят к ослаблению иммунитета и быстрому размножению туберкулезных бактерий. И конечно, чтобы не заразиться туберкулезом, в первую очередь, надо соблюдать правила личной гигиены.
Основной метод выявления туберкулеза у взрослых - флюорография, а у детей до 14 лет - проба Манту или диаскинтест. Всем новорожденным детям уже на 3-7 день в роддоме делают вакцинацию БЦЖ, чтобы снизить вероятность перехода инфицирования микобактериями в болезнь. Выявить туберкулез можно и с помощью анализа мокроты и мочи, но этот метод диагностики применяется только в тех случаях, когда делать флюорографию или пробу Манту противопоказано.

Характерные для туберкулеза симптомы - кашель в течение 3 недель и дольше, слабость, периодическое повышение температуры, потеря аппетита и веса, боль в грудной клетке, потливость по ночам и кровохарканье. Лечение туберкулеза длительное не менее 6 месяцев, проводиться оно в стационаре под наблюдением врача фтизиатра. Допускать перерывов в лечении туберкулеза нельзя, все противотуберкулезные препараты, назначенные врачом, надо принимать своевременно. Перерывы в лечении приводят к развитию формы туберкулеза, устойчивой к лекарствам, что намного затрудняет лечение.
Туберкулез приводит к интоксикации всего организма, в результате чего нарушается обмен веществ и работа всех органов и систем, в том числе и пищеварительной. Поэтому в лечении туберкулеза очень важно соблюдать диету. В стационарах больным туберкулезом полагается назначить стол №11, что подразумевает ежедневный рацион питания, состоящий из продуктов, содержащих не менее 120-140 граммов белков, 450-500 граммов углеводов, не менее 5 мг витамина А, до 300 мг витамина С и витаминов группы В, а также достаточное количество калия, магния, железа, кальция и натрия.
На столе больного туберкулезом обязательно должны присутствовать блюда из мяса и рыбы, каши, салаты из овощей и фруктов, заправленные оливковым или нерафинированным растительным маслом. Кроме того, в меню должны войти яйца, молоко, сливочное масло, сметана и сливки. Основную часть углеводов, витаминов и минеральных солей следует получать с овощами, фруктами, ягодами, орехами и сухофруктами. Больным туберкулезом полезно употреблять блюда из тыквы. Она богата калием и магнием, а также содержит вещества, уменьшающие рост туберкулезной палочки. А вот острые приправы, такие как горчица, перец, хрен, уксус больным чахоткой категорически запрещены. Курить и пить алкогольные напитки при туберкулезе также нельзя.
Здоровое питание больным туберкулезом полезно сочетать с оздоровительной и дыхательной гимнастикой. Лечебная физкультура и дыхательная гимнастика по методу Стрельниковой А.Н. способствуют выведению токсинов из организма, улучшают кровообращение и работу легких, тем самым укрепляют иммунитет и восполняют нехватку кислорода. Помните: своевременно выявленный туберкулез - излечим! Успех или поражение в битве с туберкулезом на 50% зависит от самого больного. Его воля и желание выздороветь несмотря ни на что могут творить чудеса.
Советы при туберкулезе
1. Как лечить туберкулез?
Туберкулез лечится в основном медикаментозным путем. Для проведения кожной пробы на конверсию очищенного от белка туберкулина (ППД) требуется 6-месячный курс лечения изониазидом (ГИНК). При таком лечении почти всегда можно предотвратить развитие активной стадии заболевания.
Лечение активной стадии заключается в 6-месячном курсе приема ППД и рифампина и 2-месячном курсе приема пиразинамида. Вследствие высокой токсичности этих препаратов, больные зачастую стараются уклониться от их приема. Несоблюдение больным режима лечения может привести к развитию у пего микроорганизмов, резистентных к антибиотикам.
Поэтому для предотвращения осложнений все чаще применяется лечение больного в стационаре. (Чтобы больные принимали таблетки, необходимо следить за ними, как за детьми.)
2. Сколько людей во всем мире ежегодно умирает от туберкулеза?
3 000 000 человек.
3. Что является наиболее частым показанием для хирургического лечения больных туберкулезом в США?
Когда инфицирующие микроорганизмы резистентны и к ГИНК, и к рифампину, можно говорить о полирезистентном туберкулезе. Зачастую эти микроорганизмы резистентны и к другим основным препаратам (стрептомицину, этамбутолу, пиразинамиду). Больным с полирезистентным туберкулезом и значительным полостным поражением или разрушением легкого с положительными результатами теста на мокроту или без такового требуется хирургическое вмешательство.
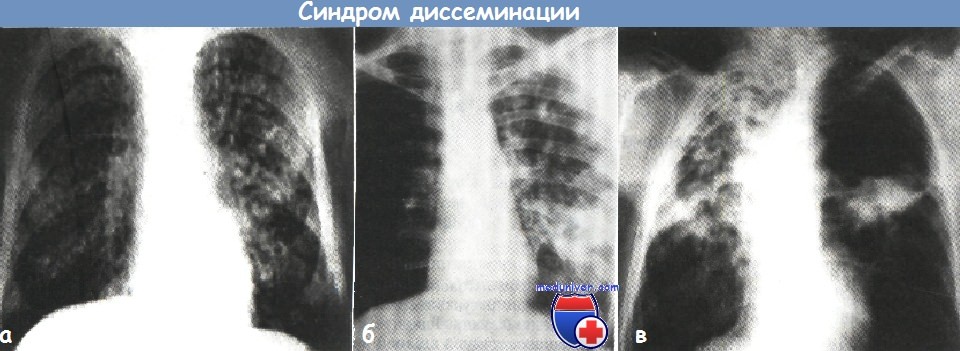
а - синдром выраженной гематогенной диссеминации очагов при диссеминированном туберкулезе легких (рентгенограмма органов грудной клетки в прямой проекции)
б - синдром лимфогенной диссеминации очагов в верхней доле правого легкого (рентгенограмма органов грудной клетки в прямой проекции).
в - синдром бронхогенной диссеминации в правое легкое при фиброзно-кавернозном туберкулезе (рентгенограмма органов грудной клетки в прямой проекции).
4. Назовите другие показания для операции у больных туберкулезом.
Это серьезное кровохарканье (> 600 мл крови в течение 24 часов), бронхостеноз, бронхоплевральный свищ, остановка движений легкого при отсутствии рака.
5. Предрасположены ли больные с полирезистентным туберкулезом к разрушению одного легкого?
По неустановленным причинам у 75% больных с полирезистентным туберкулезом и разрушением только одного легкого разрушается левое легкое.
6. Существуют ли другие легочные инфекции, вызываемые микобактериями?
Нетипичные микобактериальные инфекции, нетуберкулезные микобактериальные инфекции и инфицирование нетуберкулезными микобактериями (МОТТ) — это все синонимы. Наиболее часто среди этих микроорганизмов встречается комплекс Mycobacterium avium (MAC). Среди других можно назвать М. chelonae и абсцессы М. kansaii, М. fortuitum, и М. xenopi. Эти инфекции протекают менее остро, нежели туберкулез.
7. Исчезает ли после операции при микобактериальных инфекциях необходимость в медикаментозном лечении?
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Пневмония – острое инфекционное заболевание, при котором воспалительный процесс локализуется в легочной ткани. Воспаление вызывают различные микроорганизмы – бактерии, вирусы, грибы, простейшие. В Юсуповской больницы пульмонологи назначают комплексное лечение воспаления лёгких. Индивидуальные схемы терапии включают антибактериальные препараты, средства, разжижающие мокроту и улучшающие дренажную функцию бронхов, иммуномодуляторы.
Пациентов с лёгким течением воспаления лёгких лечат амбулаторно. При среднем и тяжёлом течении заболевания больных пневмонией госпитализируют в клинику терапии. Особо тяжёлые пациенты лечатся в отделении реанимации и интенсивной терапии.

Антибактериальная терапия
Поскольку чаще всего заболевание вызывают пневмококки, стартовую терапию начинают с пенициллинов и аминопенициллинов. Препаратами второго ряда являются цефалоспорины. При аллергии к β–лактамным антибиотикам все эти лекарства не применяют. Альтернативными средствами являются макролиды.
При тяжелом течении пневмонии врачи Юсуповской больницы для начальной терапии выбирают антибактериальные средства широкого спектра действия. Они используют сочетания антибиотиков, позволяющих подавлять максимальное число возможных возбудителей инфекции. Препараты вводят внутривенно и внутримышечно.
В клинике терапии врачи широко используют для лечения пневмоний новую генерацию фторхинолонов:
Они обладают высокой эффективностью, подавляют грамположительную и грамотрицательную микрофлору, а также внутриклеточные микроорганизмы (микоплазму, хламидии, легионеллу).
При внутрибольничных пневмониях наиболее частыми возбудителями являются грамотрицательные палочки и стафилококки. В этих случаях для лечения воспаления легких используют сочетания метронидазола с цефалоспоринами III поколения или ципрофлоксацином. Пациентам после черепно-мозговых травм проводят монотерапию цефалоспоринами IV поколения или ципрофлоксацином, при необходимости используют сочетание цефалоспорина III поколения с ципрофлоксацином или аминогликозидами.
Антибактериальная терапия в амбулаторных условиях
Лечение воспаления легких у взрослых в домашних условиях возможно у пациентов двух групп, различающихся между собой по возбудителю инфекционного заболевания и тактике антибактериальной терапии.
В первую группу включены пациенты без сопутствующей патологии в возрасте до 60 лет. У них адекватный клинический эффект может быть получен при применении антибиотиков для приема внутрь. Врачи Юсуповской больницы этим пациентам проводят монотерапию амоксициллином или макролидными антибиотиками. При непереносимости β-лактамов или подозрении на атипичную природу заболевания отдают предпочтение макролидам. В качестве альтернативных препаратов используют фторхинолоны.
Во вторую группу включены лица пожилого возраста и пациенты с сопутствующими заболеваниями, которые являются факторами риска неблагоприятного прогноза при воспалении лёгких. Это:
хроническая обструктивная болезнь легких;
хроническая почечная или печеночная недостаточность;
дефицит массы тела;
алкоголизм и наркомания.
У пациентов этой группы получают адекватный клинический эффект при назначении пероральных антибиотиков. При наличии сопутствующих заболеваний в развитии пневмонии у данной категории больных возрастает вероятность наличия грамотрицательных микроорганизмов. Поэтому показано назначение амоксициллина клавуланата. Пациентам в связи с высокой вероятностью хламидийной природы воспаления легких проводят терапию β-лактамами и макролидами. Альтернативой комбинированной терапией является применение респираторных фторхинолонов (левофлоксацина, моксифлоксацина).
Преимущество парентерального применения антибиотиков перед приемом внутрь в амбулаторных условиях не доказано, поэтому их вводят внутримышечно только в исключительных случаях. Пациентам старше 60 лет при отсутствии сопутствующих заболеваний применяют цефтриаксон для внутримышечного введения. Препарат можно назначать в сочетании с макролидами или доксициклином.
Первоначальную оценку эффективности лечения пневмонии в домашних условиях проводят через 48–72 часов после начала лечения, во время повторного осмотра врача Юсуповской больницы. Основными критериями эффективности, позволяющими врачам делать заключение о наличии положительной динамики, являются:
уменьшение симптомов интоксикации;
снижение интенсивности одышки и других симптомов дыхательной недостаточности.
Если у пациента симптоматика прогрессирует или сохраняется высокая лихорадка и признаки интоксикации, лечение признают неэффективным, пересматривают тактику антибактериальной терапии, повторно оценивают целесообразность госпитализации. При отсутствии адекватного эффекта при лечении амоксициллином его заменяют на макролидный антибиотик.
При легком течении пневмонии антибиотики отменяют в случае стойкой нормализации температуры тела на протяжении 3–4 дней. При таком подходе длительность лечения составляет от 7 до 10 дней. У пациентов с микоплазменной или хламидийной пневмонией продолжительность терапии составляет 14 дней.
Сохранение отдельных клинических, лабораторных или рентгенологических признаков пневмонии не является абсолютным показанием к продолжению терапии антибиотиками или ее модификации. У подавляющего количества больных воспалением легких разрешение происходит самостоятельно или под влиянием симптоматической терапии. При длительно сохраняющейся клинической, лабораторной и рентгенологической симптоматике воспаления легких врачи Юсуповской больницы проводят дифференциальную диагностику с такими заболеваниями, как туберкулез, рак легкого, застойная сердечная недостаточность.
Симптоматическая терапия
- дезинтоксикационные средства;
- бронхолитические и отхаркивающие препараты;
- иммуномодуляторы.
Для улучшения дренажной функции бронхов и восстановления бронхиальной проходимости пациентам показан прием бронхолитических средств (эуфиллин, астмопент, теофедрин, эуспиран) и отхаркивающих препаратов. В начале заболевания при сильном непродуктивном кашле применяют противокашлевые лекарственные средства (кодеин, либексин). Неотъемлемым компонентом комплексной терапии пневмоний является нормализация иммунных механизмов защиты и неспецифической реактивности организма. Для стимуляции иммунитета (тималин, Т-активин, продигиозан, гамма-глобулин, экстракт алоэ).
Всем больным пневмонией назначают оксигенотерапию. В случае тяжелого течения заболевания пациентов с пневмонией госпитализируют в отделение реанимации и интенсивной терапии. При наличии показаний им проводят искусственную вентиляцию легких с помощью новейших аппаратов ИВЛ.
Симптоматическое лечение воспаления легких в домашних условиях производится с целью облегчения общего состояния пациента и нивелирования симптомы заболевания. Врачи Юсуповской больницы назначают пациентам муколитические и бронхолитические препараты. Муколитики (АЦЦ, карбоцистеин и амброксол) способствуют выведению мокроты из дыхательных органов. Амброксол усиливает действие антибиотиков. Для ингаляций бронхолитиков пациенты дома пользуются небулайзерами.
Жаропонижающие средства (анальгин, ацетилсалициловую кислоту или нестероидные противовоспалительные препараты) назначают только в случае непереносимости пациентом высокой температуры. В комнате, где лежит лихорадящий больной, следует обеспечить температуру не выше 18 градусов, установить увлажнитель воздуха. Для уменьшения симптомов интоксикации пациентам рекомендуют употреблять не меньше 2,5-3 литров жидкости в сутки.
Во время лечения из рациона исключают тяжелую для желудка пищу, содержащую большое количество жиров. В рацион включают паровые блюда из нежирных сортов мяса и рыбы, молочнокислые продукты, творог, сыр. В меню должны быть свежеотжатые фруктовые соки.
Горчичники при пневмонии
Можно ли ставить горчичники при воспалении лёгких? Горчичники при пневмонии являются вспомогательной методикой лечения заболеваний органов дыхания. Они действуют рефлекторно. Эфирное горчичное масло раздражает кожные покровы, в результате чего формируется местная гиперемия, происходит расширение сосудов, раздражение рецепторов кожи. Увеличивается порог возбудимости симпатической нервной системы, стимулируется иммунитет. Рефлекторно расширяются кровеносные сосуды лёгких, улучшается микроциркулляция, что способствует быстрому разрешению воспалительного инфильтрата.
При воспалении лёгких можно ставить горчичники, но следует учитывать наличие следующих противопоказаний:
- повышение температуры тела;
- гнойничковые заболевания и травматические повреждения кожных покровов;
- увеличенная кровоточивость;
- беременность и период лактации;
- онкологические заболевания.
Противопоказаниями к постановке горчичников является туберкулёз лёгких, психическое перевозбуждение пациента и судорожный синдром. Можно ли горчичники при воспалении лёгких применять в острой стадии заболевания? Горчичники ставят только спустя 3 дня после нормализации температуры тела.
Лечение воспаления легких в Москве
Пациенты могут лечиться дома и принимать в отделении реабилитации Юсуповской больницы физиотерапевтические процедуры: диатермию, индуктотермию, СВЧ, УВЧ. Рассасыванию очага воспаления в легких способствуют массаж грудной клетки и лечебная физкультура.
Получите консультацию опытного и квалифицированного врача, позвонив по телефону. Доктора Юсуповской больницы проводят лечение пневмонии легкой и средней степени тяжести в домашних условиях. Пульмонологи индивидуально составляют схему терапии каждому пациенту, учитывая его индивидуальные особенности и течение заболевания.
Защемление нерва (ишиас) – это процесс сдавливания нерва, вызывающий раздражение нервных волокон и иннервацию. Наиболее часто защемление нерва происходит в области крестцовых позвоночных дисков или в щели грушевидной мышцы.
Команда докторов Юсуповской больницы в своей медицинской практике используют только современные и актуальные методики лечения, а также проверенные препараты, эффективность которых не раз подтверждена европейскими исследованиями.
Причины защемления седалищного нерва
Ишиас вызывает сильный болевой синдром, причина которого может скрываться в наличии следующих патологий:
- остеохондроз;
- грыжа межпозвонкового диска поясничного отдела позвоночника - является наиболее распространенной причиной защемления седалищного нерва. Протрузия, переходя в стадию грыжи, начинает оказывать давление на нервный корешок в межпозвоночном отверстии, и в результате развивается болевой синдром;
- остеохондроз. Это серьезное заболевание, характеризующееся дегенеративными изменениями межпозвонковых дисков. Деформированные межпозвонковые диски в определенном положении способны сдавливать корешки седалищного нерва, вызывая болевые ощущения;
- стеноз спинномозгового канала поясничного отдела. Данная патология предусматривает сужения канала, где располагается спинной мозг. Как следствие сдавливания канала, а вместе с ним и нерва, развиваются побочные патологии, неврологические симптомы и болевые ощущения. Заболевание более характерно для людей возраста от 60 лет;
- спондилолистез. Смешение позвонков, вызванное клинически повышенной подвижностью позвоночника, может стать причиной ишиаса;
- синдром грушевидной мышцы. В данном случае компрессия нерва происходит на фоне чрезмерного давления или спазма грушевидной мышцы, находящейся в районе ягодиц над седалищным нервом;
- инфекционные заболевания органов малого таза;
- абсцесс в области седалищного нерва.
Внезапная боль любого характера в области позвоночника может свидетельствовать о развитии серьезных патологий. При дискомфортных болевых ощущениях в районе спины следует обратиться к грамотному специалисту, который сможет точно определить диагноз и назначить корректное лечение.
Лечение седалищного нерва медикаментами – гимнастика и массаж, медикаментозная терапия и физиотерапевтические мероприятия
Как правило, лечение защемленного седалищного нерва является комплексным. Основными терапевтическими практиками является лечебная гимнастика при защемлении седалищного нерва, точечный массаж при воспалении седалищного нерва и физиотерапевтические процедуры.
Медикаментозную терапию назначает исключительно врач, так как самолечение в данной ситуации может лишь усугубить проблему, а не устранить ее. В первую очередь назначаются нестероидные противовоспалительные и болеутоляющие препараты, которые могут вводиться как инъекционно, так и применяться перорально. С их помощью уменьшатся компрессия, отступает боль и снимается воспаление на самом нерве. Однако прием этих препаратов является лишь изначальной или ургентной стадией лечения, поскольку при длительном использовании они могут вызвать проблемы с функционированием печени, почек, снизить свертываемость крови, а также в некоторых случаях могут спровоцировать появление язвенной болезни желудка.
При очень сильных болях пациенту могут назначаться стероидные препараты, задачей которых является не только снять болевой синдром, но и убрать отек. Однако прием данных медикаментов также ограничен по времени вследствие большого количества побочных эффектов и противопоказаний. Дополнительно могут быть назначены препараты для улучшения кровотока или разогревающие мази, которые наносятся локально.
Физиотерапия при защемлении седалищного нерва способствует общему улучшению состояния пациента, нормализации микроциркуляции крови и снятия спазма или отека с воспаленной области. Как правило, физиопроцедуры проводятся после восстановления двигательной функции человека и при условии его свободного передвижения. Современное техническое оснащение Юсуповской больницы позволяет сделать любую физиотерапевтическую процедуры результативной и максимально комфортной для наших пациентов.
Основными физиотерапевтическими мероприятиями при лечении воспаления седалищного нерва являются:
- фонофорез и электрофорез с новокаином на седалищный нерв. Данный метод заслужил признание многих врачей благодаря как быстрому, так и накопительному эффекту. Электрофорез часто применяется с новокаином или другими лекарственными препаратами для скорейшего купирования боли и снятия отека;
- УВЧ-терапия. Данный метод заключается в воздействии на болевой очаг электромагнитным полем ультразвуковой частоты. Такая терапия обладает высоким противоспазмовым действием, что обеспечит снятие острого болевого синдрома с седалищного нерва;
- магнитотерапия. Эта физиотерапевтическая методика основывается на воздействии на воспаленную зону магнитными полями. Данный метод обладает сильным обезболивающим действием, усиливает оксигенизацию крови, также прекрасно справляется с отечностью;
- парафиновые аппликации. Эта методика заключается в длительном воздействии тепловой процедуры на очаг воспаления. Тепло способствует снижению отечности, уменьшению болевого синдрома, а также улучшает обменные процессы;
- кинезиотейпирование седалищного нерва. Этот метод является достаточно современным и широко применяется в медицине с целью восстановления поврежденных мышц, суставов, а также для восстановления кровотока в воспалённые области. Тейпы имеют вид пластырей, сделанных из хлопка, что позволяет носить их 24 часа в сутки от 3 до 6 дней;
- иглоукалывания. Данный метод нетрадиционной медицины применяется достаточно редко в случаях, если имеются определенные показания;
- точечный массаж. Точечный массаж седалищного нерва является древним и проверенным методом. Сутью данной методики является мануальное воздействие на определённые точки на теле человека, отвечающие за разные органы и системы в организме человека. Массаж при ишиасе седалищного нерва способствует устранению воспалительного процесса и улучшению кровотока и микроциркуляции в область отека;
- упражнения при воспалении седалищного нерва. Ежедневная зарядка при защемлении седалищного нерва показана только после обследования у врача. Усиленная, однако умеренная физическая нагрузка способствует скорейшему выздоровлению и возобновлению моторных функций. Существует специально разработанная гимнастика при защемлении седалищного нерва, которая направленна на проработку мышц ягодиц и ног. Данная гимнастика назначается врачом, так как является не профилактическим, а терапевтическим методом и может нанести вред при неуместном или неправильном занятии.
Упражнения для лечения седалищного нерва
Некоторые упражнения при защемлении седалищного нерва в ягодице могут выполняться самостоятельно после обследования в больнице. Гимнастика при воспалении седалищного нерва как правило направлена на растяжение спазмированных мышц. Людям со слабой физической подготовкой такая зарядка для седалищного нерва может легко даться не сразу, однако регулярные тренировки обязательно принесут желаемый результат. Зарядка для седалищного нерва за 6 минут поспособствует не только угасанию болевого синдрома, но и общему укреплению тонуса мышц.
Для лечения воспаления седалищного нерва выполняются следующие упражнения:
- лягте на пол, колени подожмите к груди. Пролежите в таком положении 30 секунд, после чего выпрямитесь и повторить снова 2 раза;
- сядьте на пол, ноги согните в коленях и сядьте на них. Положите лоб на пол, руки вытягивайте вперед как можно дальше. Не прекращая вытягивать руки, не смещайте корпус с исходного положения. Пробудьте в такой позе 30 секунд. Повторить 3 раза;
- станьте прямо, руки вытяните вверх, ноги расставьте на ширине плеч. Начните наклонять корпус в одну сторону с вытянутой рукой, ноги при этом остаются неподвижными. Повторите 10 раз в каждую сторону;
- лягте на спину, руки, согнутые в локтях, заведите за голову. Поднимите ноги перпендикулярно полу, чтобы образовался угол 90 градусов. Начните разводить обе ноги в разные стороны, не допуская болевых ощущений. Повторить 15-20 раз;
- лягте на пол, ноги согните в коленях, обняв их руками. Старайтесь максимально прижать колени к груди, сворачиваясь в клубок. Продержитесь в таком положении 15-20 секунд;
- исходное положение – лежа на спину, руки вытянуты вдоль тела. Начните попеременно прижимать к корпусу колени, обхватив их руками. Повторите 15-20 раз;
- станьте на четвереньки, запястья находятся под плечами. Начните аккуратно выгибать спину дугой, затем медленно выгибать ее вовнутрь. Проделайте эту манипуляцию 20 раз.
Некоторые упражнения при защемлении седалищного нерва при боли могут существенно помочь. Однако стоит помнить, что данная гимнастика против защемления седалищного нерва имеет своим противопоказания. Данная гимнастика при ишиасе седалищного нерва подлежит обсуждению с лечащим врачом Юсуповской больницы в случае наличия грыжи или опухоли позвоночника, а также острых воспалительных или инфекционных заболеваний.
Седалищный нерв - лечение массажем и ЛФК в Москве
Лечением пациентов с защемлением седалищного нерва занимаются специалисты центра реабилитации Юсуповской больницы в Москве.
Команда докторов Юсуповской больницы обеспечивает надежное и корректное проведение всех терапевтических мероприятий, направленных на восстановление после ущемления седалищного нерва, в том числе и лечебного массажа. В своей работе мы используем самые актуальные методики лечения, составляя план сообразно анамнезу и потребностям пациента. Записаться на прием к доктору можно, позвонив по телефону Юсуповской больницы, либо обратившись к врачу-координатору на нашем сайте.
Читайте также:

