Можно ли заразиться бруцеллезом от кошки
Обновлено: 24.04.2024
При контакте с животными либо с термически необработанными продуктами животного происхождения существует риск заражения бруцеллезом. Это инфекционное заболевание поражает многие органы и системы человека и легко переходит в хроническую форму с частыми рецидивами.
Общие сведения об инфекции
Возбудителем бруцеллеза является бактерия Brucella, основным резервуаром для которой служат домашние и дикие животные и птицы. Заражение человека происходит при контакте с инфицированным животным. Пути передачи бруцеллеза – мелкие ранки на коже либо слизистых, пищеварительный тракт при употреблении продуктов животного происхождения, дыхательные пути при вдыхании воздуха с инфицированной пылью.
Инфицирование человека возможно только от животного. Не доказано существование клещевого бруцеллеза – до сих пор не зафиксировано ни одного случая передачи этой инфекции через укусы клещей.
Бруцеллы могут находиться не только в организме животных, но и на их шерсти, в молоке и даже в замороженном мясе, а также в почве, куда попадают с фекалиями животных. Бактерия превосходно адаптирована к неблагоприятным условиям, сохраняя жизнеспособность при низких температурах и в отсутствии влаги от полутора месяцев до полугода. Однако она в течение получаса гибнет при нагреве до 60°С, а при кипячении уничтожается мгновенно. Поэтому употребление в пищу животных продуктов после термической обработки полностью безопасно.
Симптомы заболевания
Между проникновением бактерии в организм и появлением первых признаков бруцеллеза проходит не менее недели, иногда инкубационный период длится до двух месяцев, но наиболее частая его продолжительность составляет две недели. Симптоматика развивается постепенно и включает:
Перечисленные симптомы бруцеллеза могут носить волнообразный характер: постепенно нарастать и усиливаться, затем уменьшаться и на некоторое время исчезать. Заболевание носит системный характер и поражает опорно-двигательный аппарат человека, нервную систему и репродуктивные органы, провоцируя развитие сопутствующих недомоганий.
Патогенез
Развитие бруцеллеза у человека проходит несколько стадий.
- Лимфогенная – бактерии проникают в лимфатическую систему и с лимфотоком занимают лимфоузлы, не приводя к их увеличению.
- Гематогенный занос – проникнув в кровеносную систему, бактерии выделяют токсины, которые через кровь воздействуют на нервные волокна.
- Острый бруцеллез – с кровотоком бактерии проникают в ткани различных органов, формируя вторичные очаги инфекции в виде гранулем, а иногда и воспалительных абсцессов.
- Экзоочаговые обсеменения – появляются новые очаги инфекции, в организме вырабатывается аллергическая реакция на неблагоприятные факторы, формируется хронический бруцеллез, который продолжается в течение нескольких лет с многочисленными рецидивами;
- Остаточные явления – завершающая стадия заболевания, для которой характерна деформация костной ткани и суставов, аллергические проявления и нарушения деятельности нервной системы, носящие, как правило, необратимый характер.
После завершения болезни у пациента формируется временный иммунитет, продолжительность которого составляет от полугода до пяти лет, после чего человек вновь может подвергнуться заражению.
Выявление инфекции
Методика диагностики бруцеллеза хорошо разработана и основывается на лабораторных анализах, направленных на выявление возбудителя, в число которых входят:
- общее исследование крови;
- биохимическое исследование крови;
- бакпосев биоматериалов;
- серологическое исследование;
- анализ крови на выявление антигенов;
- ПЦР-тест на наличие ДНК бруцелл;
- тестирование на антитела к бруцеллам.
Кроме того, для выявления патологических изменений в организме пациента могут понадобиться УЗИ и рентгенологические исследования поврежденных органов.
Как лечить бруцеллез
Для лечения бруцеллеза в острой форме назначают антибиотики. При переходе болезни в хроническую форму эти препараты перестают быть эффективными, намного более выраженным действием обладают иммуноглобулины с противобруцеллезными антителами и вакцины с убитыми бактериями. Важна поддерживающая и укрепляющая терапия – сеансы облучения ультрафиолетом, прием витаминных комплексов и т.д. При появлении аллергической реакции назначают противоаллергические препараты. Во время восстановительного периода показано посещение бальнеологических курортов с радоновыми и серно-радоновыми водами.
Как предупредить болезнь
К сожалению, разработка эффективной вакцины длительного действия, предупреждающей развитие инфекции у человека, оказалась невозможной. Однако при соблюдении несложных мер профилактики бруцеллеза вполне можно избежать заболевания. Для этого необходимо:
- кипятить или пастеризовать молоко перед употреблением в пищу;
- избегать употребления сыровяленых мясных продуктов;
- соблюдать правила гигиены, мыть руки после контактов с животными, работникам сельского хозяйства носить защитные перчатки;
- вакцинировать домашний скот, так как для животных вакцина от бруцеллеза давно разработана, и в странах, практикующих поголовную вакцинацию скота, это заболевание практически сошло на нет.
В случае контакта с инфицированным животным необходимо наблюдать за состоянием здоровья не менее полугода, периодически сдавая анализы на наличие бактерий в биоматериалах.
Часто возникающие вопросы
Передается ли бруцеллез от человека к человеку?
Возможность передачи бруцеллеза от человека к человеку медицина исключает, так как бактерия не может проникать в организм воздушно-капельным или контактным способом. Существуют некоторые данные о путях заражения бруцеллезом грудных детей через материнское молоко и плода от беременной матери.
Чем опасен бруцеллез для человека?
Бруцеллез является тяжелой инфекцией, основная опасность которой заключается в негативном воздействии токсина, выделяемого бактериями, на органы и системы человека. Наиболее частыми осложнениями являются эндокардит – основная причина смертности от этой инфекции, артрит, приводящий к деформации суставов и костей, воспаление репродуктивных органов, печени и селезенки, а также инфекции нервной системы.
Лечится ли бруцеллез в наше время?
Современная медицина располагает возможностями для полного излечения больных бруцеллезом, но лишь при условии обращения пациента к врачу. Своевременное обнаружение заболевания позволяет оказать всю необходимую помощь на раннем сроке и предупредить развитие серьезных осложнений.
Встречается бруцеллез у кошек довольно редко. Зачастую диагностируют его у питомцев, которые контактируют с сельскохозяйственными животными. Эта инфекционная болезнь несет опасность не только для самого кота, но и для человека. Именно поэтому владельцу кошки при изменении ее состояния здоровья важно не откладывать поход в ветеринарную клинику.
Этиология и патогенез
Патологию, которую очень трудно вылечить, провоцируют бруцеллы. Эти патогенные микроорганизмы в первую очередь воздействуют на половые органы домашних питомцев. Зачастую заболевание становится причиной постоянных абортов и бесплодия у самки. У самца недуг вызывает воспаление яичника и придатка семенника. Подавляющее большинство потомства заражается во время внутриутробного развития, остальные же подвергаются инфицированию в процессе родов.
Бруцеллез опасен для кошек любого возраста и породы. Передается патология через выделения из половых органов, ротовой и носовой полости. Определенная концентрация бруцелл наблюдается в кале, урине и молоке животных. Невзирая на то, что патогенных микроорганизмов в этих секретах немного, владелец котов рискует, вступая с ними в контакт.
Специфические возбудители, которые провоцируют возникновение недуга именно у кошек, отсутствуют, домашние питомцы могут заразиться, взаимодействуя с больными людьми, другими животными. Кроме этого, заболеть кошки могут и при употреблении в пищу мясных отходов и мяса зараженных коров или свиней.
Какие симптомы указывают на заболевание?

При таком недуге привычная бодрость животного может смениться слабостью.
У кошек бруцеллез провоцирует возникновение следующей симптоматики:
- апатичное состояние;
- слабость;
- увеличение размеров лимфоузлов;
- скованность движений;
- болевой синдром в области поясницы;
- выделения из влагалища;
- увеличение яичников;
- воспаление кожного покрова около мошонки.
Диагностика заболевания
Диагностировать бруцеллез довольно тяжело, пока в крови не появятся специфические тела. Возникновение же их можно ожидать продолжительный период. Иногда до этого времени у кошки не наблюдается совершенно никаких симптомов. Точный диагноз ставится после проведения полимеразной цепной реакции. Домашние питомцы, у которых наблюдается сомнительный результат, считаются больными. Таких кошек изолируют, повторные исследования проводят спустя 1 месяц.
Выявить бруцеллез можно и с помощью других обследований, однако к помощи их прибегают нечасто. Заболевание провоцирует разрушение хрящевой ткани, которое наиболее заметно на межпозвоночных дисках. В связи с этим кошкам назначают рентгенографию позвоночника. Иногда прописывают цитологию, исследования крови. Но максимально точные данные можно получить после проведения ПЦР.
Как проходит лечение?

В условиях изоляции животного от других питомцев важно, чтобы оно могло свободно пить воду.
Если у домашнего питомца наблюдаются сомнительные или положительные результаты после прохождения обследований, его важно сразу же изолировать от прочих животных. Кроме этого, обеспечить кошке потребуется полный покой, нужно как можно чаще давать кипяченую воду и не заставлять есть, если котик отказывается от еды. Важно не заниматься лечением самостоятельно, поскольку несвоевременная терапия может привести даже к летальному исходу.
Если коты болеют бруцеллезом, лечение предполагает назначение антибактериальных медпрепаратов широкого спектра действия. Сложность заключается в том, что курс терапии занимает продолжительный период. Кроме этого, медикаменты довольно дорогие. Однако, даже проведение правильно назначенной терапии не дает гарантии, что не возникнет рецидив. Согласно данным, наблюдается он в 80% ситуаций. Опасность бруцеллеза кроется и в том, что питомец, который прошел курс лечения, остается носителем патологии и представляет угрозу как для других животных, так и для человека.
Некоторые ветеринарные врачи сходятся во мнении, что проводить терапию этого заболевания нецелесообразно, поскольку оно неизлечимо. Животные, которые заразились, подвергаются усыплению, после чего трупы их сжигают.
Профилактические мероприятия

Нельзя допускать, чтобы пушистик лакомился зараженным мясом.
Профилактика бруцеллеза заключается в том, что из разведения в обязательном порядке потребуется исключить инфицированных кошек и создать новые племенные линии с питомцами, которые прошли многократный серологический контроль, соблюдая интервал в 1 месяц. В хозяйствах же, где присутствует такое заболевание у сельскохозяйственных животных, нужно не допускать употребление котиками отходов, сырого мяса и кисломолочной продукции. Кроме того, в неблагополучных хозяйствах важно систематически обследовать домашних питомцев на бруцеллез.
Людям, которые ухаживают за животными, страдающими этим заболеванием, нужно быть максимально внимательными. Важно запомнить, что для попадания в организм патогенной бактерии не нужны язвы или открытые раны на коже. Этот микроорганизм выделяет специфический фермент, который позволяет ему с легкостью проходить даже через здоровый кожный покров. Заболевание поражает сердечно-сосудистую, нервную, половую, дыхательную и костно-мышечную систему человека. Быстро распространяясь по всему организму через лимфатические каналы и кровеносные сосуды, патология приводит к серьезным осложнениям.

Студент медицинского факультета УЛГУ. Интересы: современные медицинские технологии, открытия в области медицины, перспективы развития медицины в России и за рубежом.
- Запись опубликована: 06.06.2019
- Reading time: 2 минут чтения
Бруцеллез — инфекционное заболевание людей и сельскохозяйственных и домашних животных — коров, овец, коз и других домашних животных, вплоть до кошек, собак.
Возбудители заболевания — патогенная группа бактерий, названных бруцеллами по имени английского ученого Брюса, открывшего в 1886 году эти микроорганизмы.
Особенности заражения бруцеллезом
Выкидыш, рождение мертвого или слабого плода — явное свидетельство заболевания животного. Абортированный плод и плацента содержат неисчислимое количество бруцелл, обладающих большой заразительной силой. Но и в том случае, когда беременность у больного животного нормальная, оно остается переносчиком болезни.
Бруцеллы отличаются большой жизнеспособностью: в почве они живут 3—4 месяца, в замороженном мясе—1—1,5 месяца, в засоленном — более 40 дней, в шерсти и воде — не менее 45 дней, в брынзе из овечьего молока — 40—70 дней.
- Абортированный плод, моча, испражнения больных животных загрязняют микробами бруцеллеза почву и окружающие предметы.
- Люди чаще заражаются при убое больного скота, неосторожно разделывая их туши, соприкасаясь с шерстью и шкурами.
- Когда человек курит или ест в помещении, где находятся больные животные, он может занести микробы в рот грязными руками.
- Заболевают бруцеллезом, употребляя воду, грязные овощи, фрукты.
- Источником заражения служат также молоко больных коз, овец, коров и свежие молочные продукты, приготовленные из такого молока.
Человек может заразиться бруцеллезом во все времена года, но в весенне-летний период эта угроза увеличивается; ведь именно тогда происходят окоты и отелы.
Микробы в организм человека проникают преимущественно через пищеварительный тракт, реже — через поврежденную кожу (царапины, ссадины), слизистую оболочку. Возможны заражения и через пыль, например, во время уборки скотного двора, когда бруцеллы вместе с пылью попадают в глаза, дыхательные пути человека.
Признаки бруцеллеза
Бруцеллез — болезнь затяжная. У людей она принимает самые разнообразные формы. Объясняется это разными типами бруцелл и разной сопротивляемостью организма.
Длительность инкубационного периода примерно 2—3 недели, иногда дольше. Бруцеллы размножаются в лимфатических узлах человека, а затем разносятся с кровью по всему организму.
- общее недомогание;
- потливость;
- мышечная боль;
- затем присоединяются головная боль и мучительная бессонница.
Типичное проявление бруцеллеза — длительное лихорадочное состояние, нередко со значительным колебанием температуры даже в течение дня. Сильнее всего изнуряет боль в суставах и мышцах, особенно спине, пояснице.
Своевременное обращение к врачу, который назначит необходимое лечение, приводит обычно к выздоровлению без особых осложнений. Запущенная болезнь переходит в хроническую форму и длится годами, причиняя человеку много страданий.
Заражения от больных людей очень редки: у больных бруцеллезом родителей дети рождаются здоровыми. Но перенесшие бруцеллез могут вновь и вновь заражаться от больных животных.
Профилактика бруцеллеза
Как и всякую болезнь, бруцеллез легче предупредить, чем лечить. Поэтому профилактике бруцеллеза уделяют большое внимание как медицинские, так и ветеринарные работники. Осуществляются надежные меры, предохраняющие население от заражения и помогающие ликвидировать бруцеллез среди животных.
Работникам неблагополучных по бруцеллезу животноводческих хозяйств, где содержится мелкий рогатый скот, обязательно делают предохранительные прививки.
В России введены строгие санитарно-гигиенические меры. В продажу должно поступать только проверенное мясо. Ищите специальное клеймо: оно предупреждает, что продукт не содержит бруцелл.
Постоянное ветеринарное наблюдение дает возможное своевременно выявлять заболевших животных, немедленно забивать или изолировать их и тем самым предупреждая распространение инфекции. Категорически запрещено покупать не проверенное молоко и мясо.
- Если у животного произошел выкидыш, то абортированный плод, подстилку непременно надо сжигать. Помещение, почву, все предметы обихода обезвреживают специальными дезинфицирующими средствами.
- Персонал, ухаживающий за скотом, необходимо допускать к работе только после проверки знаний. Работники должны знать весь комплекс санитарно-гигиенических мер по охране собственного здоровья и здоровья окружающих людей.
Гигиеничное содержание помещений для скота, пастбищ, водопоев предотвратит заболевание животных.
Бруцеллез победим. Об этом свидетельствует значительное снижение заболеваемости этой инфекцией в нашей стране и полная ликвидация бруцеллеза в ряде соседних государств. Но усилиями одних только медиков и ветеринаров нельзя окончательно избавиться от такого тяжелого заболевания. Это забота и владельцев животных.
В борьбе с бруцеллезом, должно участвовать и население, тщательно соблюдая меры личной и общественной профилактики.
Что такое болезнь кошачьих царапин (фелиноз)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Агапова Сергея Анатольевича, дерматолога со стажем в 39 лет.
Над статьей доктора Агапова Сергея Анатольевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Болезнь кошачьих царапин (лихорадка от кошачьих царапин, фелиноз или регионарный небактериальный лимфаденит) — это острая бактериальная зоонозная инфекция, передающаяся преимущественно от кошек. Она характеризуется региональным лимфаденитом (воспалением лимфоузлов), кожной сыпью и иногда поражением глаз, нервной системы и внутренних органов. [1]
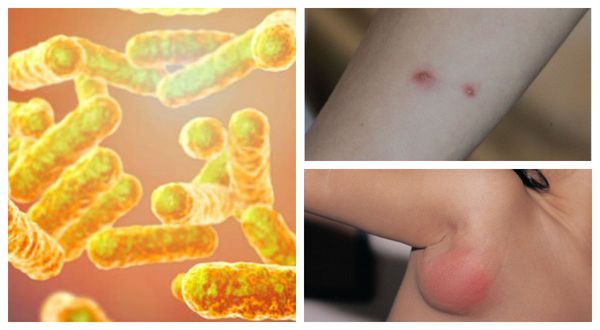
Причиной заболевания является инфицирование бактерией Bartonella henselae (бартонелла хенсели), которая была выделена у людей и млекопитающих и представляет собой мелкую плеоморфную, факультативную, грамотрицательную и внутриклеточную бациллу.
Источники инфекции
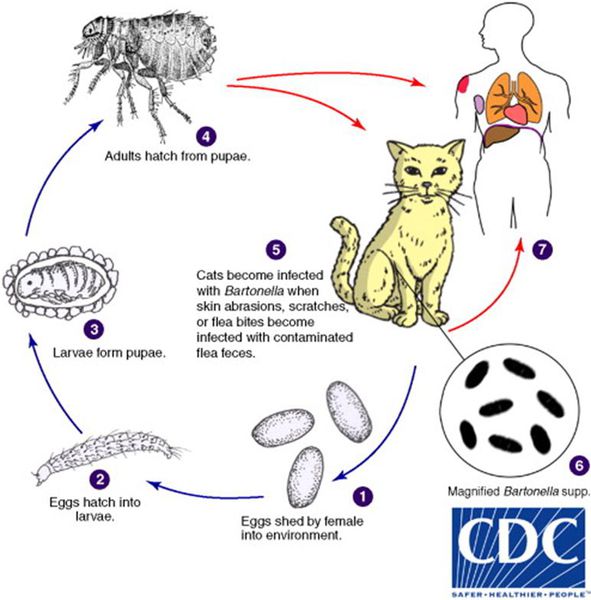
Кошки являются естественным резервуаром и переносчиком B. henselae, при этом сами животные от этого не страдают. В ряде исследований, проведённых в США, у 28% обследованных кошек были обнаружены антитела против причинной бактерии, причём из них 56% котят моложе года и 34% кошек от года и старше обладали иммунитетом к бациле. Также исследование показало, что у бездомных кошек (61%) B. henselae в крови выявлялись гораздо чаще, чем у домашних (21%). [2]
Котята моложе 12 месяцев в 15 раз чаще передают инфекцию, чем взрослые кошки, из-за наличия бактерии B. henselae в крови и большей склонностью к нанесению царапин.
Передача инфекции между кошками происходит при укусах кошачьей блохи Ctenocephalides felis или заглатывании их продуктов жизнедеятельности. Поэтому люди, у которых дома есть хотя бы один котёнок с блохами, имеют в 29 раз больше шансов заразиться бацилой, чем те, у чьих животных в шерсти не было блох. [3]
Собаки также являются источником заражения, но гораздо реже, чем кошки — всего в 5% случаев. [4] Также сообщается о единичных случаях возникновения заболевания при контактах людей с морскими свинками, кроликами и обезьянами. [1]
Помимо прочего, доказана роль в передачи инфекции иксодового клеща Ixodes ricinus (собачий клещ), который часто нападают и на людей. [5] Описан случай семейного заражения бартонеллами при их укусах. [6]
Варианты передачи инфекции человеку при укусах кошачьих блох и от человека к человеку не подтверждены. [2]
Пути передачи инфекции:
- Царапины. 75-90% пациентов с фелинозом незадолго до появления заболевания отмечали поверхностную травму кожи при контакте с кошкой. Дело в том, что блохи, находясь на животном, выделяют экскременты, которые содержат бактерии. Когда кошка царапает свою кожу (например, при почёсывании), её коготь загрязняется отходами жизнедеятельности, и в дальнейшем при нанесении травмы человеку происходит передача инфекции. [1]
- Укусы и ослюнения травмированной кожи — связаны с нахождением бактерий в слюне животных. [1]
Распространенность заболевания в мире и в Российской Федерации не известна. Заболеваемость в США среди амбулаторных пациентов составляет приблизительно 9,3 случая на 100 000 человек в год, причём ежегодно регистрируется до 20 000 новых случаев. [7] Примерно 70-90% случаев заболевания происходят в осенние и ранние зимние месяцы. Предполагается, что сезонность связана с повышением рождаемости котят в середине лета и с увеличением заражённости блохами. [8]
Группы риска
Заболевания чаще встречается у людей моложе 18 лет (от 55 до 80% случаев). Это связывают с тем, что именно дети и подростки чаще всего играют с котятами. [9]
Также стоит отметить, что заболевание чаще встречается у мужчин, чем у женщин, в соотношении 3:2. Одной из гипотез, объясняющих более высокую заболеваемость среди мужчин, является тенденция к более грубой игре с котятами и кошками и, следовательно, повышенному риску укусов и царапин. [1]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы болезни кошачьих царапин
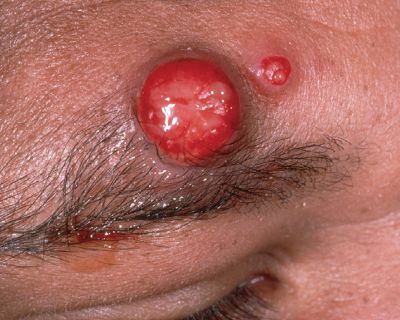
Первичный очаг (инокуляция) — наблюдается в 90% случаев и возникает на месте зажившей царапины. В основном располагается на кистях и предплечьях, реже на лице, туловище и ногах. Вначале отмечается эритематозное пятно, которое существует совсем недолго и трансформируется в плоскую папулу синюшно-красного или телесного цвета с чёткими неровными границами. Размером возникшая папула может быть от нескольких мм до 1-2 см в диаметре. Иногда несколько папул расположены линейно по ходу царапины. В некоторых случаях в основании папулы имеется болезненный инфильтрат до 3-5 см в поперечнике. У отдельных пациентов вместо папул возникают пузыри или пустулы. Примерно в половине случаев в последующем формируется эрозивный или язвенный дефект, заживающий с образованием рубца. [10]
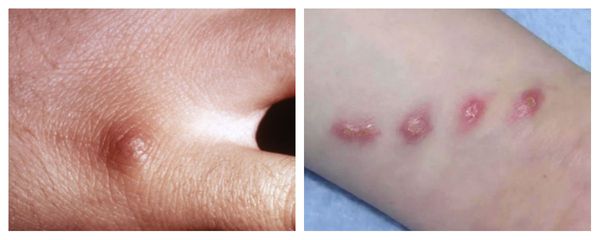
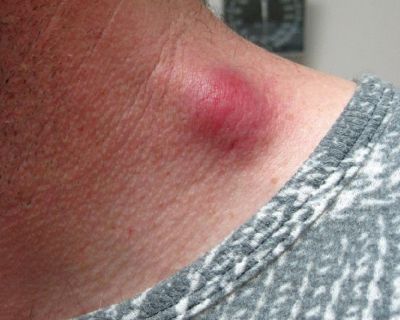
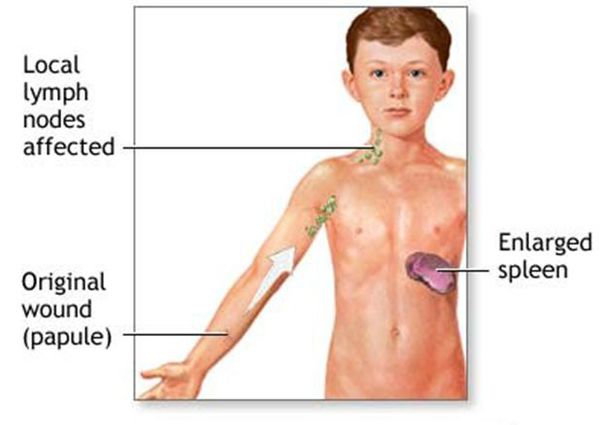
Региональный лимфаденит — основной симптом заболевания. При классической болезни кошачьих царапин регионарная лимфаденопатия возникает через 1-3 недели после появления первичного очага и продолжается до нескольких месяцев. У 85% пациентов поражается одна группа лимфоузлов: чаще всего подмышечные и эпитрохлеарные (46%), в области головы и шеи (26%), а также в паховой области (17,5%). В большинстве случаев воспаляются одиночные лимфоузлы, реже множественные, они могут располагаться как в границах одной анатомической области, так и в нескольких (генерализованная лимфаденопатия — редкое явление).
Поражённый лимфатический узел плотный, подвижный, при пальпации умеренно болезненный, в диаметре может достигать 1-5 см. Кожа над ним гиперемированна. В 10-50% случаев происходит спаивание лимфоузлов с окружающими тканями, их нагноение с образованием густого жёлто-зелёного гноя и последующим вскрытием с образованием язвенного дефекта. [11]
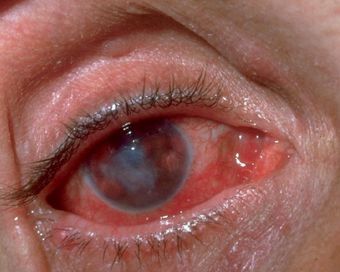
Окулогландулярный синдром Парино — одновременное образование одностороннего гранулематозного конъюнктивита (возникновение гранулём в виде жёлто-белых узелков от 1 до 5 мм) и увеличенного лимфатического узла перед ушной раковиной на той же стороне лица. Встречается в 2-8% случаев и связан с попаданием на конъюнктиву глаза слюны заражённых животных или фекалий блох. Конъюнктивит в течение нескольких недель регрессирует без рубцевания. [12]
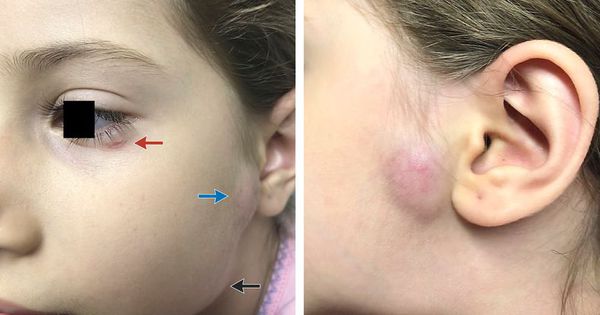
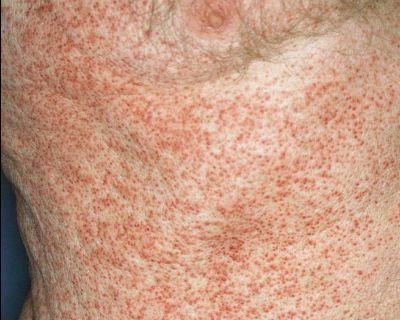
Генерализованная сыпь — скарлатино-, кореподобная или уртикарная сыпь на туловище, реже на конечностях. Наблюдается на фоне общих проявлений. В редких случаях возникает пятнисто-папулёзная сыпь или элементы по типу узловатой эритемы. Высыпания держатся от 2-5 дней до 2-5 недель. [10]
Патогенез болезни кошачьих царапин
При попадании в организм иммунокомпетентных пациентов Bartonella в местах инокуляции (заражения) вызывает гранулематозный и лейкоцитарно-лимфоцитарный ответ. Инфекция распространяется через лимфатические пути, вызывая воспаление в лимфатических узлах. В некоторых случаях происходит проникновение бактерий в кровь с развитием бактериемии и поражения нервной системы и внутренних органов.
Основным вирулентным агентом считается белок наружной мембраны OMP 43 кДа, который способен связывать эндотелиальные клетки.
Как показывают исследования, B. henselae проявляет более низкую биологическую активность по сравнению с классическими грамотрицательными микробами, что объясняет выживание, внутриклеточный рост и размножение бактерий внутри фагоцитарных клеток.
У пациентов с ослабленным иммунитетом (в частности, ВИЧ-инфицированных) ответ организма на заражение может привести к бациллярному ангиоматозу (избыточному разрастанию сосудов). Стимулировать ангио пролиферацию (появление новых кровеносных сосудов) бактерия B. henselae способна благодаря функции белка адгезина А, который может сцеплять поверхности клеток. [13]
Классификация и стадии развития болезни кошачьих царапин
Международная классификация болезней 10 пересмотра кодирует заболевание как A28.1 Лихорадка от кошачьих царапин.
Клиническая классификация предполагает выделение трёх форм болезни: [10] [14]
- классическая форма (кожно-железистая) — поражение кожи и лимфатических узлов;
- атипичные формы:
- глазной вариант (окуло-гландулярная форма) — поражение глаз;
- неврологический вариант (нейро-гландулярная форма) — поражение нервной системы;
- висцеральный вариант — поражение печени, селезёнки, сердца, реже лёгких и кишечника;
- бациллярный ангиоматоз — тяжёлое течение заболевания у лиц с ослабленным иммунитетом.
Стадии развития заболевания:
- инкубационный период — длится от 5 до 60 дней (в среднем — две недели);
- инокуляция — появление первичного очага, который существует на протяжении нескольких недель;
- стадия регионального лимфаденита — наступает через 1-3 недели после появления первичного очага и длится от нескольких недель до нескольких месяцев;
- регрессирование симптомов — может продолжаться около 3-6 месяцев, иногда дольше.
Осложнения болезни кошачьих царапин
Бациллярный ангиоматоз
Наблюдается у людей с ВИЧ-инфекцией, после трансплантации сердца и почек и очень редко — у иммунокомпетентных лиц. Характеризуется длительной лихорадкой, болями в суставах, снижением массы тела и спленомегалией (увеличением селезёнки). На фоне этих проявлений возникает сыпь в виде: множественных распространённых ангиоматозных (сосудистых) и подкожных узлов, папул, похожих на пиогенную гранулёму, и эритематозных инфильтрированных бляшек диаметром от 1 мм до нескольких см. Течение тяжёлое, часто с летальным исходом. [15]
Подострый эндокардит
У части пациентов наблюдается поражение одного или несколько сердечных клапанов, эндокарда на внутренней поверхности стенок сердца или межжелудочковой перегородке, причем культуральное исследование крови не выявляет бактерий. [16] Это осложнение может сопровождаться повышением температуры, сердечной недостаточностью и одышкой.
Офтальмологические осложнения
Поражения глаз отмечаются у 2-6% пациентов и включают:
- нейроретинит — воспаление сетчатки глаза и зрительного нерва;
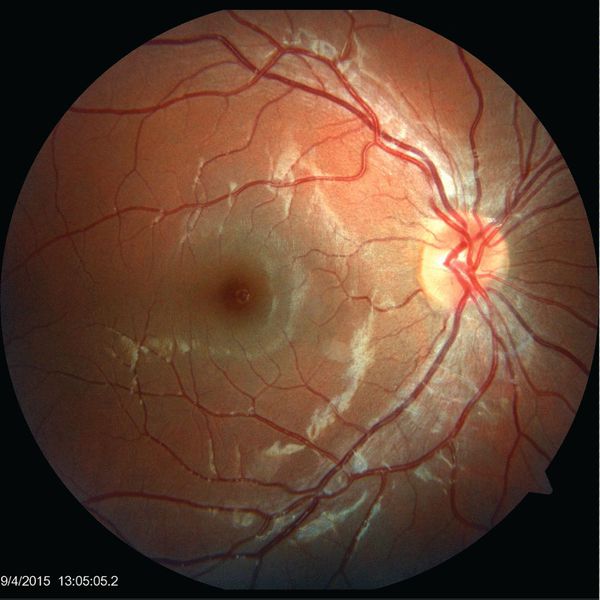
- папиллит — воспаление части зрительного нерва;
- неврит зрительного нерва;
- очаговый или многоочаговый ретинохориоидит — воспаление сосудистой оболочки глаза и сетчатки;
- панувеит — воспаление всех частей сосудистой оболочки галаза;
- окклюзию вен и артерий сетчатки, приводящую к её отслоению. [17]
Неврологические осложнения
Нарушения центральной нервной системы встречаются у 1-2% пациентов и включают атаксию, паралич черепных нервов и деменцию у пожилых людей. У детей обычно возникает энцефалит или асептический менингит. [18]
Гранулематозный гепатит и спленит (острое воспаление селезёнки)
Поражение печени и селезёнки, сопровождается генерализованной лимфаденопатией, длительной волнообразной лихорадкой, повышением уровней аминотрансфераз и множественными и диффузными гипоэхогенными зонами, определяемыми во время ультразвукового исследования и томографии. [19]
Диагностика болезни кошачьих царапин
Постановка диагноза основывается на данных анамнеза (наличие контакта с кошкой), клинических данных (присутствие первичного очага и регионального лимфаденита) и, при необходимости, данных лабораторных исследований:
- Общий анализ крови — при болезни кошачьи царапин обнаруживаются лейкоцитоз, лимфоцитоз и повышенная СОЭ.
- Полимеразная цепная реакция (ПЦР) — определение ДНК возбудителя на основе материала, взятого из первичного очага поражения или при биопсии лимфатического узла и крови. Специфичность данного обследования составляет почти 100%, но его чувствительность колеблется от 43% до 76%. [20]
- Культуральное исследование — посев материала из очагов поражения, аспирата из лимфатических узлов и крови. Специфичность анализа — 100%, чувствительность — 70-80%. [2] Метод требует специальных сред и времени (более трёх недель).
- Серологическое исследование — определение антител к B. henselae в крови методом ИФА (иммуноферментного анализа). Титры IgG менее 1:64 свидетельствуют о том, что у пациента нет текущей инфекции. Титры от 1:64 до 1:256 предполагают возможное наличие инфекции — рекомендовано повторное тестирование через 10-14 дней. Титры, превышающие 1:256, указывают на присутствие активной или недавней инфекции. Положительный тест на IgМ предполагает острое заболевание. [21]
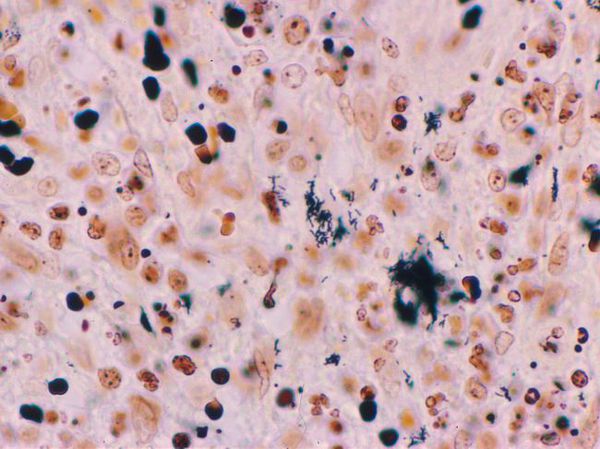
- Биопсия материала из первичного очага поражения — показывает выраженные очаги некроза в дерме, окружённые эпителиоидными и гигантскими клетками и эозинофилами. При окраске по Уортину — Старри определяются мелкие бактерии разной формы.
- Рентгенологическое исследование лимфатических узлов, УЗИ и томография печени и селезёнки — проводятся по показаниям.
- Исследование на ВИЧ-инфекцию и подсчёт количества СD4 клеток в крови — проводят при подозрении на бациллярный ангиоматоз.
Дифференциальная диагностика проводится со следующими заболеваниями:
- бактериальный гнойный лимфаденит, вызванный другими микроорганизмами;
- инфекция, вызванная атипичными микобактериями; ;
- споротрихоз;
- туляремия; ;
- саркоидоз;
- злокачественные новообразования.
Лечение болезни кошачьих царапин
Иногда в случаях стандартного течения заболевания применяют тепловой местный компресс или прибегают к физиотерапевтическому воздействию на область изменённых лимфоузлов (диатермии и УВЧ-терапии). Однако особого терапевтического эффекта эти метода не оказывают, так как большинство случаев фелиноза проходят самостоятельно, без лечения. Поэтому при классической форме болезни никаких действий предпринимать не нужно.
У некоторых пациентов могут развиться осложнения от распространения процесса. В таком случае рекомендовано назначение азитромицина, при применении которого лимфаденит регрессирует быстрее по сравнению с отсутствием лечения: [22]
- для взрослых и детей с весом > 45,5 кг: 500 мг в день, затем по 250 мг в течение четырёх дней;
- для детей с весом ≤ 45,5 кг: 10 мг/кг в первый день, затем по 5 мг/кг в течение четырёх дней.
При необходимости и наличии осложнений могут применяться другие антибиотики: пенициллины, тетрациклины, цефалоспорины и аминогликозиды и их комбинации.
Если есть нагноение, который сопровождается общими симптомами и лихорадкой, то показана аспирация гноя. Это позволит облегчить течение заболевания.
Прогноз. Профилактика
Прогноз благоприятный: при отсутствии осложнений заболевание спонтанно регрессирует без лечения в течение 3-4 месяцев. Тяжёлые формы заболевания встречаются крайне редко.
Меры профилактики, рекомендованные Центрами по контролю и профилактике заболеваний США: [23]
Читайте также:

