Можно перепутать лишай с сифилисом
Обновлено: 25.04.2024
В 1826 он занял первое место в конкурсе на должность профессора на медицинском факультете, опередив, среди прочих способных мужей, Армана Труссо, позже прославленного терапевта и педиатра. В связи с этим Труссо писал своему учителю Пьеру Бретонно: «Знаете ли вы что, Габриеля Андраля только что сделали профессором в 30-летнем возрасте? Он был моим самым грозным соперником. Я хотел опередить его и продолжить свою работу, но, к сожалению, он уже сговорился с Жибером, который занял первое место в нашем конкурсе.
В 1831 Жибер приступил к врачебной практике в парижских больницах и на протяжении 4 лет периодически заменял Биетта и Жана-Гийома Огюста Люголя в больнице св.Людовика. Когда в 1836 была открыта больница Лурсин, специализировавшаяся на лечении венерических заболеваний у женщин и фактически представлявшая собой полутюремное заведение для лечения проституток, Жибер стал в ней одним из трёх штатных врачей. Спустя 4 года стало вакантным место в дерматологическом отделении больницы св.Людовика, которое получил Жибер и занимал его в течение 23 лет.
Преподавание дерматологии не было для него в новинку. Начиная с 1827, он читал лекции в небольшом, частном амфитеатре медицинской школы, а затем в хосписе медицинского факультета. После вступления в должность в больнице св.Людовика он возродил знаменитые лекции под открытым небом подобно прославленному Жану Алиберу, ставшие венцом его преподавательской деятельности. Вероятно, благодаря своему раннему контакту с Биеттом, Жибер обратил внимание на подход к классификации Роберта Уиллана и придерживался его в преподавании и печатной деятельности, впрочем он не был его стойким апологетом, подобно некоторым коллегам.
По степени значимости с описанием розового лишая может соперничать доказательство заразности вторичного сифилиса, выполненное Жибером и его коллегами. В то время было две основные противоположные теории по этому вопросу. Филипп Рикор, известный французский венеролог, стоял во главе утверждающих, что вторичные высыпания не заразны, в то время как другие врачи неустанно утверждали обратное. К середине XIX века необходимость доказательства заразности вторичного сифилиса уменьшалась: клинические наблюдения, случайные находки и не очень корректные эксперименты отдельных врачей за пределами Франции практически не оставляли в этом сомнений. В 1858 Жозеф Озиас-Тюренн, которого можно помнить как изобретателя вакцинации против сифилиса, написал министру сельского хозяйства, торговли и общественных работ прошение, о том, чтобы Академия медицины урегулировала этот вопрос на все времена. Соответственно, была назначена комиссия для разрешения спора, в состав которой включили хирурга Альфреда Вельпо, судебного эксперта Альфонса Девержи, Рикора и Жибера. Задачей последнего было проведение необходимых экспериментов.

Высыпания при вторичном периоде отличаются чрезвычайным многообразием морфологических элементов. Но несмотря на столь выраженный полиморфизм вторичных сифилидов, они имеют ряд особенностей:
- повсеместность высыпаний;
- доброкачественность, в том смысле, что они разрешаются как правило без следа ( исключение из правил составляют глубокие формы пустулезных сифилидов);
- безлихорадочность , но в некоторых случаях, особенно у женщин, может повышаться температура;
- отсутствие субъективных симтомов в виде зуда, болезненности. Хотя изредка все-таки бывает зуд, особенно при высыпаниях на половых органах в области промежности;
- отсутствие островоспалительных симтомов. Кожа и слизистые вокруг сифилидов обычно не отечны и не гиперемированы;
- цвет высыпаний характеризуется красными и розовыми тонами и их оттенками.что зависит от длительности существования-чем дольше, тем бледнее;
- округлость очертаний высыпных элементов и наклонность их к группировке, образованию дуг, колец, гирлянд;
- и самое важное положительные серологические реакции на сифилис.
Соответственно существует ряд кожных заболеваний, при которых наблюдается сходная клиническая картина и врачу венерологу приходится проводить дифференциальный диагноз.
Токсическая розеола встречается при токсико-аллергических реакциях и связана с приемом каких-либо лекарственных препаратов или употреблением в пищу необычных или недоброкачественных продуктов. Она обычно расположена в области локтевых сгибов, подмышечных и подколенных впадинах и имеет синюшный оттенок.
Розовый лишай Жибера. Отличается шелушением, возникновением материнской бляшки (в 50% случаев), которая крупнее в размерах и более блеклой розовато-желтоватой окраски. Иногда высыпания сопровождаются зудом.
Отрубевидный лишай. Наиболее часто встречающееся грибковое заболевание. Имеет излюбленную локализацию в области верхней части туловища: шея, плечевой пояс, грудь, спина, верхняя часть плеча. Нередко встречается шелушение.
Пятна от укусов площиц (лобковых вшей). Привлеченные запахом пота, переползают из области лобка к подмышечным впадинам и оставляют по пути своего следования (в области лобка, на боковых поверхностях туловища, на животе, а также на внутренних поверхностях бедер) пятна от укусов. Они характеризуются синюшной и серовато-аспидной окраской и имеют более крупные размеры. При надавливании не исчезают, пятна же при сифилитической розеоле исчезают,а потом появляются, так как связаны с расширением кровеносных сосудов.
Мраморная кожа. У некоторых людей поверхностная сеть кровеносных сосудов под влиянием холодного воздуха настолько выражена, что иногда может дать повод для подозрения на сифилис. Для исключения диагноза нужно потереть ладонью подозрительные участки. Мраморная кожа потеряет свой рисунок, а пятна сифилитической розеолы тотчас появятся вновь, а иногда становятся более выраженными и яркими.
Красный плоский лишай. Для него характерны полигональные очертания папулезных элементов с пупкообразным вдавлением, красный с синюшным оттенком цвет и характерный восковидный блеск при боковом освещении. Излюбленная локализация элементов красного плоского лишая-области нижней трети сгибательной поверхности предплечий, кисти и голени. Пациентов беспокоит нестерпимый зуд и нередко встречается поражение слизистых оболочек полости рта.
Парапсориаз. Существуют 3 разновидности : каплевидный псориаз, лихеноидный и бляшечный. Для него характерны специфические папулы с шелушением в центре и отслаивающаяся по краям.
Псориаз. Имеет характерную клиническую картину-типичные бляшки с выраженным шелушением, располагающиеся преимущественно на разгибательных поверхностях и длительный характер заболевания.
В заключении могу сказать, что любое из вышеперечисленных заболеваний легко может сочетаться с сифилитической инфекцией. Поэтому если есть какие-либо сомнения в происхождении высыпаний, особенно после сомнительных контактов желательно обратиться к дерматологу для обследования, сдачи анализов крови на сифилис, клинического анализа крови и при необходимости других специфических анализов.
Самый простой способ записаться на прием к дерматологу, венерологу без очереди и анонимно - позвонить по телефону
8 903 618 8184 записаться по WhatsApp, через Telegram или заполнить форму:
Причин по которым пациенты не могут прийти в дерматологическую клинику очень много. Мы не будем их рассматривать, а просто предложим вызвать врача на дом или офис.

Вызвать врача дерматолога на дом в нашей клиники очень просто: позвоните по телефону: 8 903 618 8184 написать по WhatsApp или заполнить форму:
Вызвать врача на дом
Адрес венерологической клиники где можно пройти обследование, курс лечения, сдать анализы без очередей и анонимно
улица Большая Татарская, дом 35, строение 3
10 минут пешком от станций метро Павелецкая, Новокузнецкая, Третьяковская
Венерология
Дерматология
Микология
Онлайн запись
Все виды анализов
Сдать мазок на половые инфекции:

В любое удобное для вас время вы можете узнать все волнующие вопросы, касающиеся половых инфекций и не только, записавшись на прием к нашим специалистам. Результаты мазка готовы в вашем присутствии.
Сдать анализ крови на СПИД:

Врачи нашей клиники быстро и абсолютно безболезненно возьмут анализ крови, который будет готов в вашем присутствии.
Сдать анализ крови на сифилис:

Пациенты нашей клиники узнают результат анализа на сифилис в течении 10-15 минут.
Сдать анализ крови на гепатит В и С:

Врачи нашей клиники быстро и абсолютно безболезненно возьмут анализ крови на гепатиты В и С.
Сдать анализ крови на ВИЧ:

В течение 10-15 минут в нашей клинике вы можете провериться на ВИЧ и получить заключение врача.
Распространенность составляет 0, 4-4% среди заболеваний кожи, чаще у женщин, чем у мужчин в соотношении 3:2.Заболевание наблюдается преимущественно у подростков и молодых людей; лица пожилого возраста и дети младшего возраста болеют редко.
Причина заболевания неизвестна. Общепризнанной является гипотеза инфекционного, в первую очередь вирусного происхождения. В последние годы особое внимание уделяется роли герпесвирусов 6 и 7 типов в развитии заболевания, однако этиологический агент до настоящего времени не выявлен. Косвенными свидетельствами инфекционной природы заболевания являются его сезонные колебания, наличие продромальных симптомов у некоторых больных, а также характер течения.
Как правило, возникает один эпизод заболевания, два и более - встречаются редко. Заболевание чаще развивается весной и осенью.
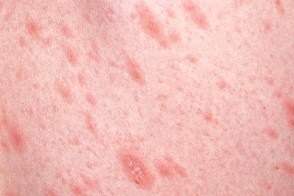
В 20% случаев "материнская бляшка" отсутствует или имеются несколько "материнских бляшек".В редких случаях "материнская бляшка" является единственным элементом сыпи ("обезглавленный" розовый лишай).
Высыпания появляются не одновременно, что обусловливает эволюционный полиморфизм. Элементы начинают разрешаться с центральной части, которая пигментируется, теряет яркие тона, отшелушивается. Постепенно исчезает венчик эритемы, оставляя нерезко выраженную гиперпигментацию.
Заболевание обычно не рецидивирует. Спонтанное выздоровление происходит на 4-5 неделе заболевания. Остаточные клинические проявления наблюдаются редко. В ряде случаев встречается гипо- или гиперпигментация, которая чаще появляется или становится более выраженной под воздействием солнца или ультрафиолетовой терапии.
Раздраженный розовый лишай
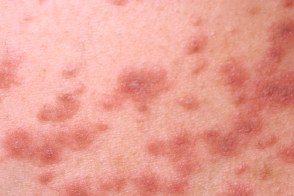 Характеризуется появлением зуда, отечностью и гиперемией элементов сыпи.Нередко вызывается избыточным раздражением при лечении антисептическими препаратами, спиртовыми растворами, противогрибковыми средствами или механическим трением (мочалкой, тесной одеждой). |
Лишай кольцевидный окаймляющий Видаля (Pityriasis Circinata et Marginata of Vidal)
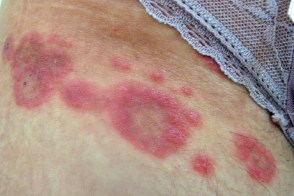 Считается хронической формой розового лишая.Характеризуется немногочисленными высыпаниями, резко отграниченных от здоровой кожи пятен, овальных или округлых очертаний, розоватого или красновато-желтоватого цвета, с мало выраженным шелушением, более отчетливым по периферии, что придает сыпи кольцевидный характер. Одновременно могут быть типичные высыпания розового лишая.Субъективные расстройства, как правило, отсутствуют.Течение дерматоза хроническое, высыпания могут существовать месяцы и годы. |
Высыпания, подобные розовому лишаю, индуцированные лекарствами
Описанные случаи были связаны с применением:
- ингибиторов АПФ
- препаратов золота
- изотретиноина
- нестероидных противовоспалительных препаратов
- омепразола
- тербинафина
- ингибиторов тирозинкиназы
Атипичные формы розового лишая
Наблюдаются в 20% случаях.Причины их появления точно неизвестны.
Розовый лишай и беременность
Некоторыми исследования было установлено, что у женщин перенесших розовый лишай в первом триместре берменности, чаще наблюдаются ее неблагоприятные исходы ( преждевременные роды и самопроизвольные аборты).Предполагается роль герпесвирусной инфекции.
Диагностические критерии (Chuh A.A. 2003)
- кольцевидной или округлой формы изолированные высыпания;
- шелушащаяся поверхность элементов;
- шелушение по периферии в виде "воротничка".
- локализация на туловище и проксимальных отделах (ближе к центру тела);
- расположение вдоль линий натяжения кожи Лангера;
- "материнская" бляшка", предшествующая высыпаниям.
Лабораторные исследования:
- клинические анализы крови и мочи;
- серологические исследования для исключения сифилиса;
- микроскопическое исследование соскоба с кожи для исключения микоза.
Гистологическое исследование
Если высыпания сохраняются дольше 6 нед, проводят биопсию кожи, чтобы исключить парапсориаз.
- диффузный или очаговый паракератоз.
- отсутствие зернистого слоя.
- невыраженный акантоз.
- очаговый спонгиоз
- дискератоз (преждевременно ороговевшие кератиноциты)
- отек
- гомогенные коллагеновые волокна.
- периваскулярный инфильтрат из лимфоцитов
- От себорейной экземы розовый лишай отличается наличием материнской бляшки, расположением высыпаний на местах, нетипичных для себорейной экземы (не поражаются лицо и волосистая часть головы). При себорейной экземе не наблюдается характерного для розового лишая расположения элементов по линиям Лангера. Шелушение при розовом лишае мелкоотрубевидное, при себорейной экземе чешуйки сальные.
- Элементы сыпи могут напоминать материнскую бляшку при розовом лишае
- Бляшки покрыты коркой и чешуйками
- Часто бывает зуд
- Высыпания не бывают распространенными
- Отсутствует шелушение у края очага
- пятнистые элементы вытянутые, разных оттенков розово-красного цвета, темнее, чем при розовом лишае
- локализуются преимущественно на боковых поверхностях туловища),
- Более выраженное острое воспаление, розовый оттенок бляшки, отсутствие резких границ элемента
- Высыпания редко бывают распространенными
- Отсутствует шелушение у края очага
- Периферическая часть бляшки приподнята в большей степени, чем при розовом лишае
- При микроскопии препарата, приготовленного из соскоба с бляшки и обработанного гидроксидом калия, обнаруживаются гифы
Общие замечания по терапии
Обычно самопроизвольное выздоровление наступает через 4-5 недель от начала заболевания. Неосложненное течение розового лишая лечения не требует. Больным рекомендуется ограничить прием водных процедур, пользование мочалкой, растирание жестким полотенцем. Важно не вызывать раздражения кожи обильным потоотделением, не пропускающей воздуха одеждой из шерсти или синтетики.При генерализации процесса, выраженном экссудативном характере высыпаний, аллергических проявлениях, экзематизации, наличии зуда показана терапия.
Медикаментозная терапия
При распространенном поражении кожи, сопровождающемся выраженным зудом:
1.Топические глюкокортикостероидные препараты:
- гидрокортизона бутират крем, мазь 0, 1% 1-2 раза в сутки в виде аппликаций в течение 5-7 дней или
- алклометазона дипропионат крем, мазь 0, 05% 1-2 раза в сутки в виде аппликаций в течение 5-7 дней или
- метилпреднизолона ацепонат крем, мазь 0, 1% 1-2 раза в сутки в виде аппликаций в течение 5-7 дней или
- мометазона фуроат крем, мазь 0, 1% 1-2 раза в сутки в виде аппликаций в течение 5-7 дней .
- цетиризина гидрохлорид : взрослым и детям в возрасте старше 6 лет суточная доза 10 мг перорально, взрослым - в 1 прием, детям - 5 мг перорально 2 раза в сутки в течение 7-10 дней или
- лоратадин : взрослым и детям в возрасте старше 12 лет - 10 мг перорально 1 раз в сутки; детям в возрасте от 3 до 12 лет с массой тела менее 30 кг - 5 мг перорально 1 раз в сутки, с массой тела более 30 кг - 10 мг перорально 1 раз в сутки в течение 7-10 дней или
- хлоропирамин : детям в возрасте от 1 года до 6 лет - 8, 3 мг перорально 2-3 раза в сутки, детям в возрасте от 6 до 14 лет - 12, 5 мг перорально 2-3 раза в сутки, взрослым – 25 мг перорально 3-4 раза в сутки в течение 7-10 дней или
- клемастин : детям в возрасте старше 7 лет - 0, 5-1 мг перорально 2 раза в сутки, взрослым - 1 мг перорально 2 раза в сутки в течение 7 –10 дней .
При осложненных формах заболевания назначают системные глюкокортикостероидные препараты:
- преднизолон (А) 15-20 мг в сутки перорально до купирования основной клинической симптоматики .
Немедикаментозная терапия
Ультрафиолетовая средневолновая терапия с длиной волны 280-320 нм 5 раз в неделю в течение 1-2 недель. При этом виде терапии возможно появление поствоспалительной гиперпигментации.
Требования к результатам лечения
- исчезновение субъективных ощущений;
- отсутствие появления новых высыпных элементов;
- разрешение высыпаний.
Тактика при отсутствии эффекта от лечения
Убедиться в полной элиминации экзогенных провоцирующих факторов. Возможен короткий курс системных глюкокортикостероидных препаратов: преднизолон 15-20 мг в сутки перорально до купирования основной клинической симптоматики.
![Страшные факты о сифилисе, которые вы не знаете]()
Сифилис — одна из самых распространенных половых болезней. И при этом одна из самых опасных. Из-за не очень ярких симптомов у большинства пациентов сифилис обнаруживается на поздних стадиях, поэтому его приходится долго лечить. Все время с момента заражения, человек остается заразным для окружающих — передать болезнь он может и половому партнеру, и окружающим, даже детям.
![]()
Прием дерматолога, кандидата медицинских наук 1500 руб. Консультация дерматолога (КМС) при удалении от 2-х новоообразований 0 руб. Удаление новообразования (бородавка, родинка) радиоволновым методом 500 руб. Сифилис передается половым и бытовым путем!
Заражение сифилисом происходит главным образом при половых сношениях, хотя эта болезнь может передаваться и другими путями. Так, сифилисом можно заразиться при поцелуе, через предметы общего пользования и домашнего обихода. Заражение может произойти при пользовании общей посудой (ложкой, стаканом), зубной щеткой, папиросой и пр.
Первую стадию сифилиса легко пропустить!
Сифилис вызывается микробом, который имеет форму спирали и носит название бледной спирохеты. Попадая даже на слегка поврежденную слизистую оболочку или кожу, бледная спирохета проникает в глубже-лежащие ткани, а затем в кровь. На том месте, где бледная спирохета проникла в ткани, в конце третьей недели после заражения появляется язвочка с плотными краями и дном — твердый шанкр.
Эта язва в течение 2—3 недель постепенно увеличивается, затем рост ее прекращается, она начинает уменьшаться и зарубцовывается, оставляя после себя небольшое уплотнение. После появления твердого шанкра увеличиваются ближайшие лимфатические узлы.
Многие люди, даже не подозревают, что подцепили сифилис, поэтому начинают лечить ранку антибиотиками. В результате она затягивается, но инфекция остается в организме и подтачивает его изнутри.
Половое заражение сифилисом у женщин проходит незаметно
При половом заражении твердый шанкр иногда остается незамеченным женщиной. Это бывает в тех случаях, когда язва возникает на внутренней поверхности половых губ, в области клитора, наружного отверстия мочеиспускательного канала, на слизистой влагалища или на шейке матки.
Во всех случаях появление изъязвления необходимо немедленно обратиться к врачу. Если женщина не лечится, у нее появляется множественное увеличение лимфатических узлов, а затем сыпь на коже и слизистых оболочках (вторичный сифилис). Эта сыпь в дальнейшем исчезает, но потом может появляться вновь (рецидивирующий сифилис).
Третичный сифилис — это страшно
Через несколько лет после заражения у нелеченных больных на коже и на внутренних органах появляются уплотнения в виде узлов, которые носят название гумм (третичный сифилис). Гуммы на коже в дальнейшем изъязвляются и остаются на долгое время .
При третичной форме сифилиса возникают заболевания внутренних органов — печени, легких, почек, мозга. Поражения спинного и головного мозга обычно сопровождаются тяжелыми страданиями и влекут за собой смерть.
Сифилис у беременных передается детям
Помимо передачи сифилиса половым и неполовым путем, возможно заражение плода от больной матери. При этом часто бывает выкидыш, а также преждевременные роды, при которых родившийся ребенок вскоре погибает.
В других случаях роды у больной матери наступают в срок, причем признаки сифилиса у ребенка могут проявиться не сразу после рождения. При врожденном сифилисе на коже у ребенка отмечается сыпь, пузыри, трещины на лице и т. д. В отдельных случаях сифилис у детей проявляется лишь через несколько лет в виде гумм, заболеваний глаз и других поздних признаков болезни. Необходимо еще раз напомнить, что чаще всего заражение сифилисом происходит при случайных половых сношениях.
Твердый шанкр и мягкий шанкр — разные заболевания
Кроме гонорреи и сифилиса, к венерическим заболеваниям относится мягкий шанкр. Это заболевание передается от одного человека другому почти исключительно половым путем.
Мягкий шанкр вызывается микробом, имеющим форму палочек, расположенных одна за другой в виде цепочки. Этот микроб проникает в организм через трещины или ссадины на коже и слизистых оболочках.
Через несколько дней (чаще всего 3—4) после заражения на том месте, куда проник микроб, появляется язвочка. Эта язва покрыта гноем, имеет круглую или овальную форму с неровными краями и дном; величина ее 1—2 см, иногда и больше, на ощупь она представляется мягкой, в отличие от плотной сифилитической язвы.
Язва болезненна; чаще наблюдается не одна, а несколько язвочек, располагающихся на слизистой оболочке влагалища, коже наружных половых органов, промежности в области заднего прохода и на бедрах.
Если женщина, заболевшая мягким шанкром, не лечится, язвы заживают очень медленно (через 1—2 месяца, а иногда и через более длительные сроки). Во всех случаях, когда женщина замечает появление язвы в области наружных половых органов или усиление выделений из влагалища, она должна обратиться к врачу для выяснения характера заболевания и назначения необходимого лечения.
Кроме образования изъязвлений, при мягком шанкре в ряде случаев наблюдается и воспаление паховых лимфатических узлов. Это осложнение может развиваться, когда больная не проводит назначенного ей лечения или не соблюдает правильного режима, рекомендованного врачом.
Анализы на сифилис не всегда объективны!
Выявить сифилис можно, сдав анализ крови из вены. Но, если принимались антибиотики, результат может быть ложным, поэтому его придется перепроверять.
Сифилис лечится и не лечится
Систематическое лечение сифилиса в настоящее время дает хорошие результаты, особенно тогда, когда оно начато вскоре после появления первых признаков болезни. Своевременное и энергичное лечение сифилиса у матери во время беременности является лучшим средством предупреждения сифилиса у ребенка. А вот запущенные стадия заболевания неизлечимы.
Лечение сифилиса, так же как и гонореи, должно проводиться только врачом. Необходимо помнить, что добиться излечения можно лишь при том условии, что пациент будет точно выполнять каждое назначение врача и тщательно проведет весь курс лечения.
![Розовый лишай — розовая перхоть Гиберта (Жибера) — как лечить самую загадочную болезнь]()
Розовый лишай — это распространенное острое, самоограничивающееся папулосквамозное заболевание, причина и лечение которого еще недостаточно ясны. В этой статье рассказывается о причинном факторе и лечении PR.
Что такое розовый лишай и почему его называют розовой перхотью
Розовая перхоть (Pityriasis rosea — PR) — острое воспалительное заболевание неустановленной этиологии, характеризующееся появлением кожных высыпаний преимущественно на туловище и конечностях. Это эритематозное отслаивающееся заболевание. Заболевание возникает сезонно. Этиология, скорее всего, вирусная. Наиболее вероятным фактором является вирус герпеса 7 типа (HHV7).
Розовый лишай — заболевание, с которым пациенты обращаются к дерматологу с частотой до 2% от всех посещений в год. Возникает преимущественно весной и осенью, летом уровень симптомов значительно снижается.
Болезнь поражает больше женщин, чем мужчин в соотношении 2: 1. Продолжительность заболевания составляет от 6 до 8 недель, но имеет высокую вариабельность.
Названий много — лицо одно. Симптомы розового лишая
Другие названия этого заболевания: эритема annulatum, tonsurans maculosus, Herba, roseola squamosa (Nicolas, Chapard), розовый лишайник (Wilson), отрубевидный лишай (Horand), pseudoexanthemata nitoexanthemata, розеола furfuracea herpetiformis (Беренд) — в основном определяли морфологические особенности и изменчивость отдельных пятен.
![Розовый лишай]()
Розовый лишай
Симптомы розовой перхоти действительно довольно характерны. Сначала на коже появляется геральдическое поражение (так называемая материнская пластина), чаще всего на туловище. Обычно это несколько сантиметров эритемы красного или темно-розового цвета, покрытой чешуей внутри.
Через несколько дней (а иногда и недель) высеваются гораздо более мелкие кожные поражения аналогичной морфологии. Высыпания возникают симметрично, в основном на туловище и шее. Изменений слизистой оболочки нет. Обычно кожные поражения не вызывают зуда.
Возможны вариации сыпи:
- уртикарная форма РЛ – вместо бляшек появляются волдыри;
- везикулезная форма РП – высыпания в виде мелких пузырьков с прозрачной либо мутной жидкостями;
- папулезная форма РЛ – выступающие бесполостные образования.
Заразен ли розовый лишай? Как он передается?
Болезнь не заразна – подхватить инфекцию при бытовом контакте невозможно.
Причины развития розового лишая Жибера
Хотя болезнь известна давно, ее патогенез до сих пор остается неясным. В качестве причин были предложены различные факторы и возбудители:
Ранние варианты исследований указывали на связь с новой неиспользованной одеждой. Лассар и Розенталь приписывали эту роль фланелевой и трикотажной одежде.
Развитие своеобразного кожного налета наблюдалось на месте укуса насекомых, особенно блох, а также на старых шрамах, при заживающих огнестрельных ранениях, в месте внутримышечных инъекций, что позволяет предположить, что розовая перхоть является просто изоморфной реакцией.
В 1970 году Берч и Роуэлл постулировали аутоиммунную причину заболевания, при которой предрасположенность была генетически детерминирована и сенсибилизирована микроорганизмами.
Однако наиболее широко рассматривается инфекционный фон заболевания. Клинические особенности патологии, такие как нерегулярное возникновение продромальных симптомов и тяжесть заболеваемости в осенне-весенний период, указывают на вирусную этиологию. Похоже, что у некоторых пациентов есть связь с недавно перенесенной инфекцией верхних дыхательных путей.
Распространение болезни в семье, среди детей в школе, среди солдат в казармах, среди людей, пользующихся турецкими банями, не подтвердилось, поэтому многие специалисты считают, что это неинфекционное заболевание.
Тем не менее было обнаружено, что розовый лишай чаще встречается у дерматологов, чем у отоларингологов, что позволяет предположить, что он распространяется через контакт с низкой инфекционностью, что приводит к увеличению заболеваемости с увеличением количества контактов.
Кроме того, патология чаще встречается у людей с ослабленным иммунитетом, например у беременных, пациентов с трансплантацией костного мозга. Самопроизвольное разрешение и рецидивы, возникающие менее чем у 3% пациентов, также соответствуют теории вирусного происхождения заболевания.
Есть некоторые объективные доказательства, подтверждающие вирусную теорию болезни. В 1968 году учеными было продемонстрировано присутствие пикорнавирусоподобных внутриядерных телец в тканях африканских зеленых мартышек, инокулированных жидкостью, влияющей на цвет пораженных участков, и в электронных срезах этих поражений. Однако ни одно из исследований не выявило генома пикорнавирусов. Также розовый лишай был описан у пациента с доказанной инфекцией вируса Echo.
Также подозревается вирус HHS-7 — Roseolavirus из бетагерпесвирусов. Вирусы этого семейства вызывают острые и хронические инфекции. Они также могут оставаться латентными в течение многих лет, а ослабление иммунной системы приводит к их активации. Вирусы HHS были обнаружены у детей с РП и у взрослых с розовой перхотью в сыворотке, лейкоцитах и биопсиях кожных поражений.
Тем не менее отношения между розовым лишаем и HHS-7 по мнению некоторых ученых остается спорным, в связи с индексом последовательности низкой ДНК HHS-7. Вирус также был обнаружен в плазме здоровых людей.
Было высказано предположение, что заболевание связано с бактериальной инфекцией, включая сифилис и туберкулез. В 1942 г. уч. Бенедек объяснил возникновение болезни реактивацией латентных очагов Baccillus endoparasiticus.
Также была повышена роль Staphylococcus albus и гемолитических стрептококков. В последние годы подозревались инфекции Legionella micadadei , L. longbeachae, L. pneumophila, Chlamydia pneumonie, Ch. trachomatis, но мнения дерматологов об их роли в патогенезе РП разделились. Таким образом, проблема участия этих микроорганизмов требует дальнейших исследований.
Клинический внешний вид материнской пластинки с морфологическими особенностями, часто напоминающими очаг микоза, особенно стригущего лишая, позволяет предположить, что причиной розовой перхоти может быть грибковая инфекция.
Также иногда вызывают поражения кожи, похожие на розовый лишай, некоторые лекарства. Среди них:
- каптоприл;
- метронидазол;
- изотретиноин;
- D-пеницилламин;
- левамизол;
- дифтерийный анатоксин;
- висмут;
- золото;
- барбитураты;
- кетотифен;
- клонидин;
- тербинафин;
- омепразол.
Сообщалось о развитии розового лишая после введения вакцины БЦЖ, IFN-альфа и гепатита B.
Сейчас ученые склоняются к выводу, что подобная реакция организма может быть вызвана разными факторами, и это очень важно учитывать при диагностике патологии. Выявив предполагаемую причину, можно быстро и навсегда избавиться от неприятных симптомов.
Самые вероятные причины — ослабление иммунитета и активизация на этом фоне одного из видов вирусов герпеса. Следовательно, нужно рассматривать все причины, ослабляющие иммунитет.
Диагностика розового лишая
Диагноз с большой вероятностью может быть поставлен на основании анамнеза и клинической картины. Дифференциация должна учитывать, среди прочего:
Эти заболевания дают схожие симптомы, но требуют особого лечения.
Чтобы поставить диагноз, нужно провести ряд специальных анализов, например, соскобов пораженных участков, серологические исследования. Также назначаются анализы крови и мочи, чтобы понять, есть ли в организме воспаление и его последствия.
Некоторые пациенты, начитавшись статей из интернета, и посмотрев картинки, ставят сами себе диагноз, отказываясь от анализов. Итог такого поведения часто печален. В итоге они получают запущенный заразный лишай или другое не менее неприятное заболевание.
Лечение розового лишая Жибера — устаревшие и современные методы
Патогенез розовой перхоти остается в сфере более или менее вероятных предположений. Поэтому лечение пациентов должно быть направлено на снятие симптомов и предупреждение возможных осложнений.
Непонимание причины заболевания приводило к тому, что в прошлом использовались различные попытки лечения.
Уч. Роксбург рекомендовал в большинстве случаев 2%-ную салициловую мазь на ночь для отшелушивания поражений с последующим воздействием ультрафиолета. Вместо ультрафиолета рекомендовалось использовать 20-минутную ванну с добавлением перманганата калия или тиосульфата натрия, а затем наносить салициловую мазь. Другие авторы пишут об эффективности использования 2% салициловой мази дважды в день.
![2%-ная салициловая мазь]()
2%-ная салициловая мазь
Саттон рекомендовал купаться в 1% растворе хлорида ртути. Противники лечения препаратами серы и ртути рекомендовали смазывать очаги поражения пастой, которая уменьшает зуд. Они подчеркнули важность частого купания. Маршалл писал, что при преобладании зуда полезно использовать смесь оксида цинка и известковой воды с добавлением 2% фенола.
Растворить чешуйки пытались водным солевым раствором. Использовался 2% раствор эозина, 6% спиртовой раствор масла бергамота, деготь, оливковое масло и известковая вода в 0,25% ментоле.
В настоящее время считается, что в активном лечении розового лишая, не сопроождающегося зудом, нет необходимости. А в случае зуда рекомендуется затирание слабыми кортикостероидными препаратами в виде кремов и лосьонов, подобранными дерматологом. Пациента следует проинструктировать, чтобы он не пользовался твердым мылом и не носил тесную одежду из-за возможности раздражения.
Среди других наружных методов, применявшихся в обширных случаях, можно отметить лучевую терапию. Некоторые ученые рекомендовали поочередно облучать каждую сторону тела, предполагая, что наиболее эффективная терапия была начата в начале воспаления, и что через неделю должно быть определенное улучшение. Другие писали о поверхностной лучевой терапии, заключающейся в приеме разовой дозы или небольшой ее части.
Есть ученые, которые рекомендовали использовать кварцевую лампу в сложных случаях, чтобы не вызвать эритематозную реакцию. Другие подчеркнули роль ультрафиолетового излучения в более быстром очищении поражений, указав при этом на возможность обесцвечивания пятен, которые сохраняются в течение нескольких месяцев. Рекомендовано использовать эритематозно-отшелушивающие дозы — иногда достаточно одной такой дозы.
В более поздних исследованиях упоминалось УФ-В-излучение, которое использовалось ежедневно в течение 5 дней в дозах, вызывающих эритему. Лечение уменьшало зуд и подавляло развитие поражений. Остальные авторы начали с 80% мин. дозы, вызывающей эритему, и увеличивали ее на 20% при каждом последующем облучении. Зуд при таком лечении может исчезнуть даже в течение 24 часов.
![УФ-В-излучение]()
УФ-В-излучение
В 1940 году уч. Willes и Klumpp использовали для лечения розового лишая плазму выздоравливающих (5 см внутримышечно) и человеческий гамма-глобулин. Последний, введенный в первую неделю лечения, изменил течение заболевания, тогда как его введение позже, как и плазма выздоравливающих, не повлияла на исход.
В 1948 году уч. Гржибовски утверждал, что правильное лечение розовой перхоти заключается во введении антистрептина в количестве 4,0-5,0 г или цибазола в количестве 6,0-8,0 г в сутки в течение 4-5 дней, бромида натрия и аутогемотерапии.
В том же году Холлстром сообщил о благотворном влиянии висмута и сальварсана, а 2 года спустя журнал Polish Medical Weekly сообщил о быстром регрессе поражений после внутримышечного введения 4-6 инъекций 10% масляной суспензии висмута каждые 2 дня по 1 мл. каждый. Хороший эффект от терапии был настолько быстрым, что было постулировано, что висмут станет специфическим лечением.
Была предпринята успешная попытка введения стрептомицина. Инъекции пенициллина в различных дозах: 300 000 ЕД, 450 000 и 500 000 ЕД не принесли ожидаемых результатов. Были приняты поддерживающие меры, включая витамин C (0,5 г / день) и витамин B (20).
Еще один препарат, который использовался для лечения PR, — это энкортон. Даже без наружного лечения в малых дозах (5 мг) это оказалось быстрым и эффективным методом. Более поздние исследования показали, что время от времени необходимо назначать стероиды в целом для контроля очень генерализованных поражений. Преднизолон применялся внутримышечно в суточной дозе 15-40 мг. В случае появления пузырей, не поддающихся лечению общими стероидами, рекомендован дапсон 100 мг два раза в день для кратковременного лечения.
В последнее время появился интерес к эритромицину. Взрослым назначали 4 раза в сутки по 250 мг / сут, детям — 20-40 мг / кг / массы тела, в 4 приема. Некоторые специалисты утверждают, что эффект этого метода сравним с плацебо, в то время как другие утверждают, что, поскольку невозможно указать точную причину и точное лечение, испытания лечения эритромицином, которые приносят результаты, рекомендуются и безопасны.
Теперь рекомендуются в случаях зуда пероральные антигистаминные препараты. Редкие симптомы во рту можно облегчить с помощью зубной пасты, содержащей гидрохлорид дифенгидрамина или гидрохлорид тетрациклина.
Правильное лечение розовой перхоти при болезни Жибера
Лечение розового лишая в первую очередь основано на результатах диагностики и рекомендациях дерматолога, основанных на его знаниях и опыте. Самостоятельные попытки излечить патологию обычно приводят к появлению сопутствующих симптомов, иногда очень опасных.
Учитывая симптомы, дерматолог назначает:
- мази с кортикостероидами, воздействующими в нескольких направлениях – снимают стянутость кожи, ускоряют заживлению сыпи;
- противоаллергические — антигистаминные средства – снимают зуд;
- иммуномодуляторы – стимулируют естественный иммунитет;
- антисептические растворы – предотвращают вторичное инфицирование;
- смягчающие перхоть мази.
На время лечения дерматолог рекомендует:
- Отказаться от горячих водных процедур и плавания. Разрешен душ с мягкой губкой;
- Носить просторное натуральное белье. Синтетика не дает дышать коже, усугубляя симптомы;
- Исключить аллергены: яйца, шоколад, красные фрукты.
- Уменьшить жареное, мучное, копченое;
- Не использовать косметику.
Как узнать, что розовый лишай проходит?
После курса терапии пятна проходят без образования шрамов. На месте бляшек остается чистая кожа, возможно более светлая. Со временем цвет выравнивается. У пациентов с атипичным лишаем, могут образоваться язвочки.
Осложнения при самолечении:
Чтобы не допустить подобного развития болезни, при первых симптомах розового лишая рекомендуется записаться на прием к дерматологу.
Неправильное лечение розового лишая
- Смазывание йодом, зеленкой . Эти антисептические препараты не дает результатов при лечении розовой перхоти. Вирус расположен глубоко в коже, поэтому йод или зеленка не могут на него влиять, но при этом сильно сушат кожу, вызывая ожог.
- Чистотел . Ядовитый сок растения приводит к повреждению и воспалению кожи. Чистотел вызывает ожоги, повышая риск осложнений.
- Цинковая мазь . Вызывает стянутость кожи.
- Салициловая кислота, спирт . Неэффективна против вируса. Сушит и раздражает кожу, усиливая шелушение. Приводит к гиперпигментации.
- Уксус . Высушивает кожу, усиливает шелушение.
Для лечения болезни Жибера можно применять только средства, выписанные врачом-дерматологом.
Источники
- Андерсон К.Р.: Лечение дапсоном в случае розового везикулярного отрубевидного лишая, 1971;
- Эндрюс Г.К.: Кожные заболевания 1954;
- АранджоТ. и др .: Герпесвирусы человека 6 и 7, 2002;
- Бернхардт Р.: Кожные болезни: 1922;
- Бьорнберг А., Хеллгрен Л.: Розовый лишай. Статистическое, клиническое и лабораторное исследование, 1962;
- Бакли К.: Сыпь, напоминающая розовый отрубевидный лишай, у пациента, получающего омепразол, 1996;
- Гутовски В .: Попытка лечить розовую перхоть Гиберта с помощью висмута и пенициллина, 1950;
- Kempf W. и др.: Розовый лишай не связан с вирусом герпеса человека, 1999;
- Парсон Дж. М. и др.: Обновленная информация о розовом лишае, 1986;
- Шарма П.К., Ядав Т.П.: Эритромицин при розовом питириазе, 2000;
- Васс I.: Лечение розового лишая неспецифическими веществами, 1948.
Читайте также:







