Мукалтин при коклюше отзывы
Обновлено: 18.04.2024
Капли для приема внутрь для детей: прозрачная жидкость, от бесцветного до бесцветного с желтоватым оттенком цвета, с запахом ванили.
Сироп: бесцветная прозрачная жидкость с запахом ванили.
Фармакологическое действие
Фармакодинамика
Бутамират, активное вещество препарата Синекод ® , является противокашлевым средством центрального действия. Не относится к алкалоидам опия ни по химической структуре, ни по фармакологическим свойствам.
Подавляет кашель, обладая прямым влиянием на кашлевой центр. Оказывает бронходилатирующий эффект (расширяет бронхи). Способствует облегчению дыхания, улучшая показатели спирометрии (снижает сопротивление дыхательных путей) и оксигенации крови (насыщает кровь кислородом).
Фармакокинетика
Бутамират быстро и полностью всасывается при приеме внутрь. После приема 150 мг бутамирата Cmax в плазме основного метаболита (2-фенилмасляной кислоты) составляет 6,4 мкг/мл и достигается примерно через 1,5 ч. При повторном назначении препарата его концентрация в крови остается линейной, и кумуляция не наблюдается.
Гидролиз бутамирата, первоначально до 2-фенилмасляной кислоты и диэтиламиноэтоксиэтанола, начинается в крови. Эти метаболиты также обладают противокашлевой активностью. Подобно бутамирату, метаболиты обладают почти максимальной (около 95%) степенью связывания с белками плазмы, что обусловливает, помимо всего прочего, их длительный период полувыведения из плазмы. Метаболиты выводятся главным образом почками, причем метаболиты с кислой реакцией в значительной степени связаны с глюкуроновой кислотой. T1/2 составляет 6 ч.
Показания
Симптоматическое лечение сухого кашля различной этиологии: кашля в предоперационный и послеоперационный период, во время проведения хирургических вмешательств, бронхоскопии, при коклюше.
Противопоказания
повышенная чувствительность к компонентам препарата;
беременность (I триместр);
детский возраст до 2 мес (для капель) и до 3 лет (для сиропа).
С осторожностью: беременность (II и III триместры).
Применение при беременности и кормлении грудью
В исследованиях, проведенных у животных, не было отмечено нежелательных воздействий на плод.
Контролируемых исследований у беременных женщин не проводилось. В связи с этим Синекод ® не следует применять в I триместре беременности. В II и III триместрах применение препарата Синекод ® возможно с учетом пользы для матери и потенциального риска для плода.
Учитывая отсутствие данных по выделению бутамирата с материнским молоком, назначение препарата Синекод ® в период лактации не рекомендуется.
Побочные действия
Со стороны ЦНС: сонливость, головокружение.
Со стороны ЖКТ: тошнота, диарея.
Со стороны кожных покровов: экзантема.
Прочие: редко — возможно развитие аллергических реакций.
Взаимодействие
Какие-либо лекарственные взаимодействия для бутамирата не описаны.
Способ применения и дозы
Внутрь, перед едой.
Капли: детям от 2 мес до 1 года — по 10 капель 4 раза в сутки, 1–3 лет — по 15 капель 4 раза в сутки, старше 3 лет — по 25 капель 4 раза в сутки.
Сироп (отмеривают мерным колпачком): детям от 3 до 6 лет — по 5 мл 3 раза в сутки, 6–12 лет — по 10 мл 3 раза в сутки, 12 лет и старше — по 15 мл 3 раза в сутки; взрослым — по 15 мл 4 раза в сутки.
Мерный колпачок следует мыть и сушить после каждого использования. Если кашель сохраняется более 7 дней, то следует обратиться к врачу.
Передозировка
Симптомы: сонливость, тошнота, рвота, диарея, головокружение и снижение АД.
Лечение: промывание желудка, назначение активированного угля, поддержание жизненноважных функций организма. Специального антидота нет.
Особые указания
В связи с тем, что бутамират подавляет кашлевой рефлекс, следует избегать одновременного применения отхаркивающих средств во избежание скопления мокроты в дыхательных путях с риском развития бронхоспазма и инфекции дыхательных путей. Капли содержат в качестве подсластителей сахаринат и сорбитол, поэтому могут назначаться больным с сахарным диабетом.
Влияние на способность управлять автотранспортом или механизмами. Синекод ® может вызывать сонливость, поэтому следует проявлять осторожность при управлении автотранспортом и выполнении работ, требующих концентрации внимания (например при работе с механизмами), после приема препарата.
Форма выпуска
Капли для приема внутрь (для детей), 5 мг/мл. По 20 мл во флаконе из темного стекла, снабженном капельницей-дозатором из ПЭНП и полипропиленовой крышкой, снабженной системой контроля первого вскрытия. По 1 фл. помещают в картонную пачку.
Сироп (ванильный), 1,5 мг/мл. По 100 или 200 мл во флаконе из темного стекла, с крышкой из ПЭ и полипропилена, снабженной системой от несанкционированного вскрытия детьми, с мерным колпачком из полипропилена. По 1 фл. помещают в картонную пачку.
Производитель
Новартис Консьюмер Хелс СА. Рю де Летраз, 1260 Нион, Швейцария.
Владелец регистрационного удостоверения: Новартис Консьюмер Хелс СА.
Юридический адрес: 123317, Москва, Пресненская наб., 10.
Фактический и почтовый адрес: 125315, Москва, Ленинградский пр-т, 72, корп. 3.
капсулы твердые желатиновые: корпус и крышечка капсулы - титана диоксид 1,3333%, краситель хинолиновый желтый 0,9197%, краситель солнечный закат желтый 0,0044%, желатин - до 100%.
Описание
Твердые желатиновые капсулы №1 с корпусом и крышечкой желтого цвета. Содержимое капсул - порошок белого или почти белого цвета.
Фармакотерапевтическая группа
отхаркивающее муколитическое средство
Код АТХ
Фармакодинамика:
Эффективность эрдостеина обусловлена действием активных метаболитов. Тиоловые группы метаболитов вызывают разрыв дисульфидных мостиков которые связывают одно с другим волокна гликопротеинов что приводит к уменьшению эластичности и вязкости мокроты. В результате эрдостеин усиливает и ускоряет освобождение респираторных путей от секрета улучшает секреторную функцию эпителия и увеличивает эффективность мукоцилиарного транспорта в верхних и нижних отделах респираторного тракта.
Эрдостеин оказывает антиоксидантное действие и переносит свободные радикалы. В частности эрдостеин защищает дыхательные пути от повреждающего действия сигаретного дыма в отношении инактивации альфа-1-антитрипсина.
Эрдостеин увеличивает концентрацию иммуноглобулина A (IgA) в слизистой оболочке дыхательных путей у пациентов с хроническими обструктивными заболеваниями дыхательных путей а также снижает подавляющее действие табачного дыма на функции гранулоцитов.
Эффект от терапии эрдостеином развивается на 3-4 сутки лечения. Эрдостеин как таковой не содержит свободные SH-радикалы поэтому не оказывает повреждающего действия на желудочно-кишечный тракт и побочные эффекты со стороны пищеварительной системы не отличаются от эффектов плацебо.
Фармакокинетика:
Эрдостеин быстро абсорбируется из желудочно-кишечного тракта и метаболизируется в печени до трех активных метаболитов наиболее важный из которых - N-тиодигликолил-гомоцистеин (Метаболит 1 или M1). Период полувыведения (T1/2) составляет более 5 часов. Повторное применение эрдостеина или прием пищи не влияет на фармакокинетические параметры. Максимальная концентрация (Сmах) в плазме крови составляет 346 мкг/мл время достижения максимальной концентрации (Тmах) - 148 часа площадь под кривой "концентрация-время" (AUC0-24ч) - 1209.
Эрдостеин связывается белками плазмы крови на 645%. Выводится в виде неорганических сульфатов через почки и кишечник.
В случае нарушения функции печени отмечается увеличение показателей: максимальная концентрация (Сmах) и площадь под кривой "концентрация-время" (AUC).
Возможно увеличение периода полувыведения (Т1/2) при выраженном нарушении функции печени.
При почечной недостаточности возможна кумуляция метаболитов.
Показания:
Заболевания дыхательных путей с образованием вязкой мокроты:
- острый и хронический бронхит;
- хроническая обструктивная болезнь легких (ХОБЛ);
- бронхиальная астма с затруднением отхождения мокроты;
Профилактика пневмонии и ателектаза легких после хирургических вмешательств.
Противопоказания:
- Гиперчувствительность к компонентам входящим в состав препарата;
- детский возраст до 18 лет;
- нарушение функции печени;
- почечная недостаточность (клиренс креатинина < 25 мл/мин);
- гомоцистеинурия (препарат является источником гомоцистеина поэтому возможны нарушения метаболизма аминокислот у пациентов находящихся на диете со сниженным содержанием свободного метионина);
- беременность (I триместр) период грудного вскармливания;
С осторожностью:
Препарат следует назначать с осторожностью пациентам при выраженных нарушениях функции печени (возможно увеличение периода полувыведения); при почечной недостаточности (клиренс креатинина >25 мл/мин) возможна кумуляция метаболитов.
Беременность и лактация:
Доклинические исследования не выявили эмбриотоксического действия эрдостеина. Опыт применения эрдостеина при беременности и в период грудного вскармливания ограничен. Поэтому назначение препарата возможно только во II и III триместрах беременности если предполагаемая польза для матери превышает потенциальный риск для плода.
Способ применения и дозы:
По 1 капсуле (300 мг) 2-3 раза в день.
Если нет улучшения в течение 5 дней после начала применения препарата или если наступит ухудшение необходимо обратиться к лечащему врачу.
Побочные эффекты:
Частота развития нежелательных реакций представлена согласно классификации ВОЗ: очень часто (≥1/10 случаев) часто (≥1/100 и
Со стороны желудочно-кишечного тракта: редко - изжога тошнота диарея; очень редко - утрата или изменение вкусовой чувствительности в начале лечения.
Со стороны кожи и подкожных тканей: редко - аллергические реакции: покраснение кожи крапивница.
Передозировка:
О случаях передозировки не сообщалось. В случае передозировки рекомендуется проведение симптоматической терапии.
Взаимодействие:
При одновременном применении эрдостеин увеличивает концентрацию амоксициллина в бронхиальном секрете что позволяет добиться более быстрого ответа на терапию по сравнению с монотерапией амоксициллином.
Особые указания:
При нерациональном применении в противокашлевой терапии возможно скопление жидкого секрета в бронхах и увеличение риска развития суперинфекции или бронхоспазма.
Влияние на способность управлять трансп. ср. и мех.:
Не оказывает влияния на способность управлять транспортными средствами механизмами и заниматься другими видами деятельности требующими повышенной концентрации внимания и быстроты психомоторных реакций.
Форма выпуска/дозировка:
Упаковка:
По 10 или 20 капсул в контурную ячейковую упаковку из пленки поливинилхлоридной и фольги алюминиевой печатной лакированной.
По 1 2 3 4 контурных ячейковых упаковки вместе с инструкцией по применению помещают в пачку из картона.
Условия хранения:
При температуре не выше 25 °С.
Хранить в недоступном для детей месте.
Срок годности:
Не применять по истечении срока годности указанного на упаковке.
Условия отпуска
Производитель
Акционерное общество "АЛИУМ" (АО "АЛИУМ"), Московская обл., г.о. Серпухов, рп. Оболенск, тер. Квартал А, д. 2, стр. 1, Россия
Владелец регистрационного удостоверения/организация, принимающая претензии потребителей:
Эльмуцин - цена, наличие в аптеках
Указана цена, по которой можно купить Эльмуцин в Москве. Точную цену в Вашем городе Вы получите после перехода в службу онлайн заказа лекарств:
Круглые плоскоцилиндрические таблетки, от светло-серого до коричневато-серого цвета с вкраплениями, со специфическим запахом, с риской и фаской.
Фармакокинетика
Фармакодинамика
Мукалтин представляет собой смесь полисахаридов из травы алтея лекарственного, обладает отхаркивающими свойствами. Благодаря рефлекторной стимуляции усиливает активность мерцательного эпителия и перистальтику дыхательных бронхиол в сочетании с усилением секреции бронхиальных желез.
Фармако-терапевтическая группа
Отхаркивающее средство растительного происхождения.
Показания
Острые и хронические заболевания дыхательных путей, сопровождающиеся кашлем с образованием трудноотделяемой мокроты повышенной вязкости (трахеобронхит, обструктивный бронхит, пневмония, бронхоэктазы) - в составе комплексной терапии.
Противопоказания
- повышенная чувствительность к компонентам препарата;
- язвенная болезнь желудка и двенадцатиперстной кишки;
- детский возраст (до 12 лет).
Применение при беременности и кормлении грудью
Применение препарата при беременности и в период грудного вскармливания возможно по рекомендации врача.
Способ применения и дозы
Внутрь перед едой.
Взрослым и детям с 12 лет по 1-2 таблетки 2-3 раза в день. Детям можно растворить таблетку в 1/3 стакана теплой воды. Курс лечения в среднем 7-14 дней.
Передозировка
До настоящего времени о случаях передозировки при применении препарата не сообщалось.
Побочные действия
Аллергические реакции.
Со стороны желудочно-кишечного тракта:
редко - диспепсические явления.
Особые указания
Влияние на способность управления транспортными средствами и работу с механизмами:
Препарат не влияет на способность управлять транспортными средствами и заниматься другими потенциально опасными видами деятельности, требующими повышенной концентрации внимания и быстроты психомоторных реакций.
Взаимодействие
Мукалтин можно назначать одновременно с другими препаратами, применяемыми при лечении бронхолегочных заболеваний.
Мукалтин не следует применять одновременно с препаратами, содержащими кодеин и другие противокашлевые лекарственные средства, так как это затрудняет откашливание разжиженной мокроты.
Форма выпуска
По 10 таблеток в контурную ячейковую упаковку из пленки поливинилхлоридной и фольги алюминиевой.
1, 2 или 3 контурные ячейковые упаковки вместе с инструкцией по применению помещают в пачку из картона. По 10 таблеток в контурную безъячейковую упаковку из бумаги ламинированной или из бумаги с полимерным покрытием, или из бумаги с полиэтиленовым покрытием, или из материала комбинированного на бумажной основе.
1, 2 или 3 контурные безъячейковые упаковки вместе с инструкцией по применению помещают в пачку из картона.
По 100-500 контурных безъячейковых упаковок помещают с равным количеством инструкций по применению непосредственно в ящик из гофрированного картона, выстланный полиэтиленовым мешком (для стационаров).
По 30, 50 таблеток в банки полимерные для хранения лекарственных средств и витаминов или в банки полимерные с контролем первого вскрытия и амортизатором, или в банки полимерные в комплекте с крышками и амортизатором или без пего, или во флаконы, банки полимерные с контролем первого вскрытия, укомплектованные крышками с силикагелем.
По 30, 50 таблеток помещают в тубы полимерные в комплекте с крышкой или тубы полимерные укомплектованные крышками с силикагелевыми вставками, или пеналы в комплекте с крышками.
1 банку или 1 флакон, или 1 тубу, или 1 пенал вместе с инструкцией по применению помещают в пачку из картона.
Что такое коклюш? Причины возникновения, диагностику и методы лечения разберем в статье доктора Каминской Ольги Николаевны, инфекциониста со стажем в 21 год.
Над статьей доктора Каминской Ольги Николаевны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Коклюш (от франц. coqueluche) — острое инфекционное заболевание, вызываемое бактерией Bordetella pertussis. Клинически характеризуется респираторным синдромом (поражением верхних дыхательных путей) с приступообразным кашлем. Имеет характерное название "стодневный кашель", так как симптомы держатся длительно — 3-4 месяца [1] [2] [3] [4] [5] .

Этиология
Вид — Bordetella pertussis
Бактерия представляет собой мелкую палочку с закруглёнными концами. Она неподвижная, хорошо окрашивается анилиновыми красителями (при микроскопии данные красители окрашивают коклюшный микроб в красный цвет ) [6] [7] .
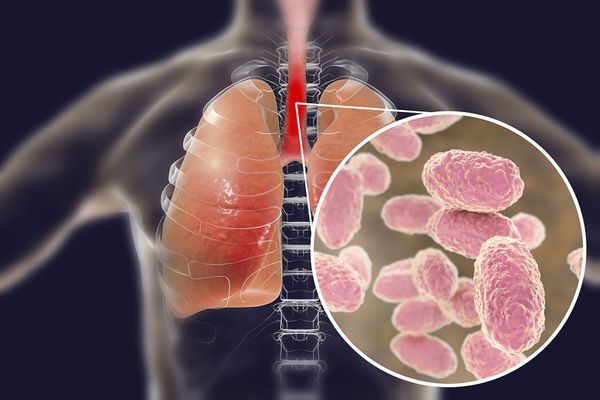
Строение Bordetella pertussis
Возбудитель коклюша (Bordetella pertussis) содержит чужеродные вещества (антигены), которые стимулируют образование в организме антител. Антигены, участвующие в реакции агглютинации (склеивания бактерий антителами) называются агглютиногенами , а антитела вызывающие этот процесс — агглютининами . А гглютиноген иначе называют фактором и обозначают цифрами от 1 до 14. Коклюшная палочка в своём строении имеет несколько таких факторов.
Именно по наличию в организме определённых факторов-агглютиногенов с помощью специальных лабораторных исследований возможно определить принадлежность микроба к данному виду. Схожее строение имеет Bordetella parapertussis, которая вызывает похожее заболевание. Отличие возможно только по лабораторным тестам.
Возбудитель неустойчив во внешней среде, поэтому посев нужно делать сразу после взятия материала. При высушивании, облучении ультрафиолетом, под действием дезинфицирующих веществ бактерия быстро погибает [4] [5] .
Эпидемиология
Заболевание коклюш является антропонозом, т. е. им болеют только люди. Источник инфекции — больные коклюшем, носители. В эпидемиологическом плане наиболее опасны бактериовыделители, которые не имеют жалоб и клинических симптомов, ведут активный образ жизни, но выделяют микроб во внешнюю среду, заражая окружающих.
Для коклюша характерен аэрозольный механизм передачи, т. е. заболевание передается воздушно-капельным путём, особенно часто заражение происходит при близком, семейном контакте. Чаще болеют дети дошкольного возраста.
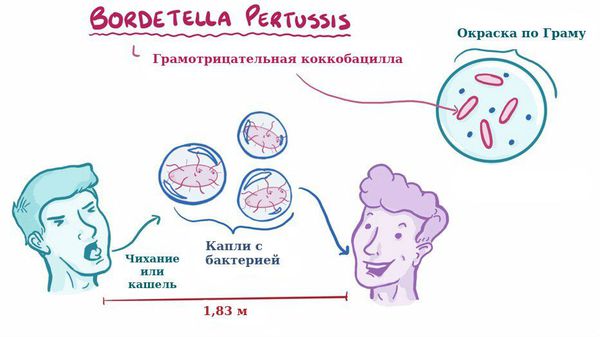
Отмечается высокая восприимчивость к инфекции, индекс контагиозности до 90 %, т. е из 100 человек, которые не болели коклюшем и не прививались, после контакта заболевает до 90 человек. В зимне-весенний период отмечается подъём заболеваемости.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы коклюша
Инкубационный период продолжается до 14 суток. В этот период пациент не предъявляет жалоб, но уже с конца данного периода становится опасен для окружающих, так как начинает выделять коклюшный микроб во внешнюю среду при кашле и чихании. Начало болезни постепенное без лихорадки с умеренно выраженной интоксикацией.
По мере развития заболевания появляются следующие синдромы:
- респираторный (кашель, скудный насморк без гнойного отделяемого);
- интоксикации — выражен умеренно, характеризуется кратковременной невысокой температурой. Высокая температура возможна при развитии осложнений (пневмонии).
Болезнь начинается с появления кашля на фоне слабой интоксикации и насморка. Интенсивность кашля постепенно нарастает, с 10-14 дня кашель становится мучительным, приступообразным с формированием характерных реприз с остановкой дыхания и затруднённым вздохом. Реприза представляет собой кашлевые толчки, сменяющиеся глубоким вдохом по типу "петушиного крика". В приступе кашля у больного синеет лицо, кончик языка при кашле направлен вверх, возможны кровоизлияния в кожу лица и склеры. В одном приступе может быть от 2 до 15 реприз. У детей приступы часто заканчиваются рвотой.
При тяжёлом течении с частотой реприз более 15 в сутки, большой частотой рвоты, связанной с кашлем, отмечается ухудшение физического состояния. Дети до года теряют в весе, начинают отставать в физическом и нервно-психическом развитии, теряют приобретённые навыки: перестают держать головку, переворачиваться, не сидят, хотя до развития заболевания данные навыки присутствовали.

При аускультации (выслушивании дыхания через фонендоскоп) выслушивается жёсткое дыхание, хрипов нет [4] [5] [6] .
Патогенез коклюша
Ворота инфекции — верхние дыхательные пути. Коклюшные палочки прикрепляются к слизистой дыхательных путей, вызывают воспаление без проникновения в кровоток. Коклюшная палочка не имеет факторов агрессии (ферментов), способных растворять клеточные мембраны, сосудистую стенку, поэтому её размножение происходит на поверхности бронха. На месте внедрения увеличивается секреция слизи, реснитчатый эпителий угнетается, формируются очаги некрозов (омертвения). Больше всего процесс затрагивает бронхи и бронхиолы.
В патогенезе судорожных приступов играет роль действие токсина коклюшной палочки. Токсин, попадая в кровоток, вызывает постоянное раздражение рецепторов бронхов, что приводит к перевозбуждению дыхательного центра. Также приступ может быть спровоцирован неинфекционными факторами, например холодным воздухом.
После перенесённого коклюша и вакцинации пожизненного иммунитета не формируется, он сохраняется до 5-6 лет, в дальнейшем возможны повторные заболевания.
Около 5 % случаев коклюша приходится на взрослых. Последние исследования показывают увеличение доли школьников среди заболевших коклюшем, что подтверждается результатами обследования длительно-кашляющих подростков на коклюш [4] [5] [6] [9] .
Классификация и стадии развития коклюша
Критерии тяжести протекания коклюша :
- лёгкая форма (до 15 реприз в сутки);
- средне-тяжёлая (15-25 реприз в сутки);
- тяжёлая (более 25 реприз в сутки) [7] .
По форме:
- Типичная форма коклюша — характерно наличие приступообразного кашля, этапность появления симптомов.
- Атипичная форма коклюша — характеризуется нетипичным покашливанием, отсутствием последовательной смены периодов болезни. Длительность кашля составляет до 50 дней, в среднем около 30 дней. Кашель носит сухой, навязчивый характер, наблюдается напряжение лица, чаще ночью с усилением на второй неделе от начала болезни. Иногда удаётся наблюдать появление единичных типичных приступов кашля при волнении ребёнка, во время еды или в связи с наслоением респираторной вирусной инфекции. Для этой формы характерно редкое повышение температуры и слабая выраженность катарального синдрома (воспаления) слизистых носа и зева [1][2][5][7] .
Клинические периоды (стадии) коклюша:
- Инкубационный период (3-14 дней) — симптомы не проявляются, пациент не предъявляет жалоб .
- Катаральный период (10-13 дней) — наблюдается клиническая картина, характерная для множества простудных заболеваний .
- Пароксизмальный, или спазматический период (1-6 недель) — проявления становятся более выраженными, пациента беспокоит мучительный приступообразный кашель.
- Период обратного развития, или реконвалесценции — приступы кашля становятся редкими , улучшается общее состояние. Этот период, в свою очередь, делят на ранний (развивается через 2-8 недель от начала клинических проявлений) и поздний (спустя 2-6 месяцев) [12] .
Осложнения коклюша
Наиболее частым осложнением является пневмония, которая может быть вызвана самой коклюшной палочкой или быть вторичной из-за активизации микрофлоры бронха.
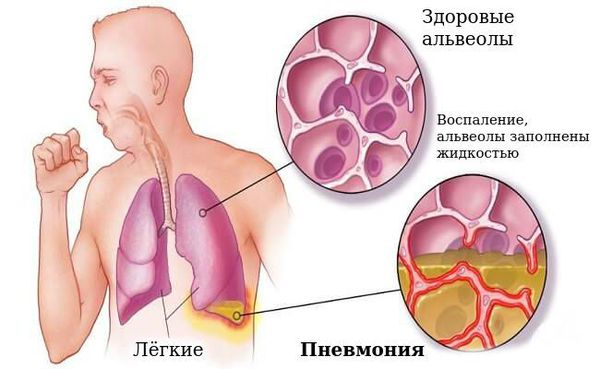
В период спазматического кашля возможны: остановка дыхания, ателектазы (спадение доли лёгкого), пупочная и паховая грыжи, энцефалопатия (нарушение поведения, расстройство внимания, у детей до года отставание в психомоторном развитии, беспокойный сон, раздражительность).
Данные осложнения чаще развиваются у грудных детей. У взрослых осложнения встречаются редко [5] [7] [9] .
Диагностика коклюша
К какому врачу обратиться при коклюше
При подозрении на коклюш следует обратиться к врачу-инфекционисту.
Лабораторная диагностика коклюша
К методам лабораторной диагностики относятся:
- Клинический анализ крови: при коклюше наблюдается лимфоцитарный лейкоцитоз, СОЭ (скорость оседания эритроцитов) повышена или в норме.
- Бактериальный посев с носоглотки (мазок) на коклюш.
- ПЦР диагностика (мазок с носоглотки).
- ИФА (иммуноферментный анализ) крови с определением маркеров проникновения инфекции — антител IgG и IgM, IgА к Bordetella pertussis. Исследование проводится двукратно с интервалом 10-14 дней, оценивается нарастание антител IgG (отвечают за устойчивый иммунитет к инфекции) в четыре раза в динамике. Наличие в крови IgM (первый ответ на инфекцию), IgА (обеспечивают местную защиту на уровне слизистых оболочек) к Bordetella pertussis является подтверждением диагноза [5][7][8][10] .
Дифференциальная диагностика
Длительный кашель может указывать не только на инфекционные заболевания, но и на патологии ЖКТ и других систем.
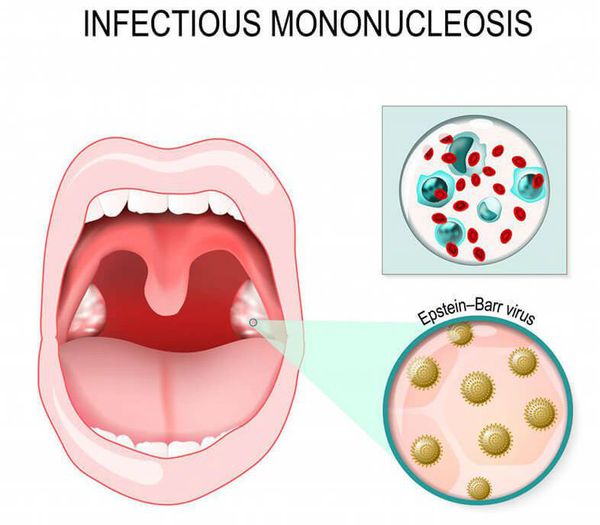
Инфекционный мононуклеоз может характеризоваться длительным кашлем из-за увеличения всех групп лимфоузлов, в том числе расположенных около бронха. Возникает синдром сдавления бронха, что вызывает длительный сухой кашель. Отличительная особенность — высокая и длительная лихорадка, кашель протекает без реприз. Диагноз подтверждается результатами обследования крови: в клиническом анализе крови на фоне повышения общего числа лейкоцитов с преобладанием лимфоцитов определяются специфичные клетки — мононуклеары, при серологическом исследовании крови определяются антитела класса IgM к вирусу Эбштейна — Барр.
Паракоклюш — заболевание, клинически не отличимое от коклюша. Вызывается схожей бактерией Bordetella parapertussis. Диагностика совпадает с таковой при коклюше. Возможно только лабораторное подтверждение: выделение Bordetella parapertussis при бактериологическом посеве со слизистой носоглотки, при ПЦР-исследовании, нарастание титров антител к Bordetella parapertussis при обследовании крови метом ИФА.
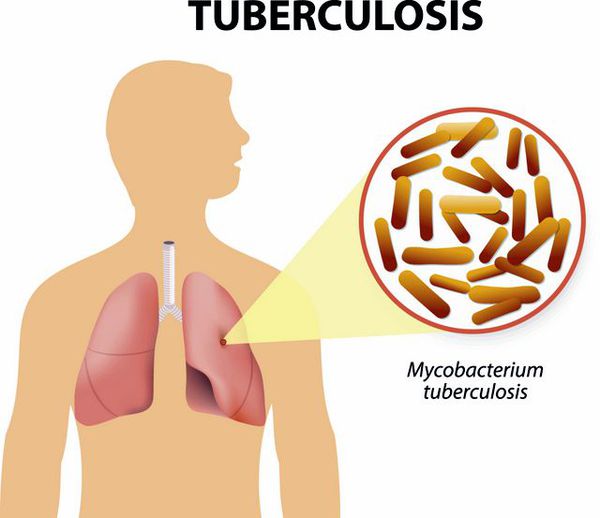
Туберкулёз — заражение туберкулёзной палочкой приводит к состоянию, для которого характерно поражение внутригрудных лимфоузлов (чаще у детей), лёгких (чаще у взрослых). В клинике преобладает длительный, навязчивый кашель, интоксикация, снижение массы тела. Репризы не характерны, необходимо дообследование у фтизиатра для исключения туберкулёза. Для уточнения диагноза применяют рентгенологические методы исследования лёгких, мультиспиральную компьютерную томографию (МСКТ) грудной клетки, учёт реакций туберкулиновых проб (реакция Манту, Диаскинтест), бактериологические методы исследования (посев мокроты на туберкулёзную палочку).
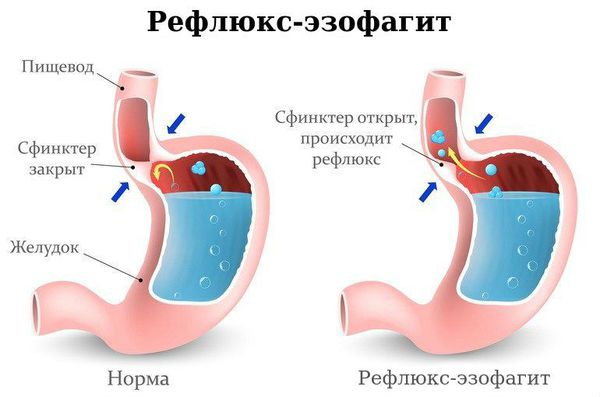
Рефлюкс-эзофагит — при данном состоянии возникает заброс кислого содержимого желудка в пищевод. Из-за близкого расположения пищевода и бронхов происходит раздражение последних и в клинике появляется кашель. Характерно появление кашля в положении лёжа, ночной кашель преобладает над дневным. Диагноз подтверждается проведением ультразвукового исследования желудка. Лечение рефлюкс-эзофагита проводит врач-гастроэнтеролог [5] [7] .
Дополнительные методы обследования: на рентгенограмме органов грудной клетки при неосложнённом коклюше отмечаются признаки усиления лёгочного рисунка: из-за отёка и воспаления на рентгеновском снимке тень лёгкого более выражена.
Лечение коклюша
В домашних условиях осуществляется лечение лёгких форм при условии отсутствия в семье непривитых детей.
Нужен ли постельный режим пациенту с коклюшем
Режим — домашний, постельный режим по самочувствию.
Когда необходимо лечение в стационаре
Тяжёлые формы подлежат госпитализации в инфекционный стационар. Показания для госпитализации: остановка дыхания, более 10 реприз в день, возраст до двух лет.
Диета при коклюше и общие рекомендации
Диета при коклюше — общий стол. Общие рекомендации: увлажнение воздуха (снижает раздражение рецепторов бронхов, уменьшает частоту реприз), витаминотерапия, исключение пассивного курения, проветривание и влажная уборка помещения.
Какие медикаменты и физиотерапевтические процедуры помогут при коклюше
В катаральный период показано применение антибактериальной терапии. Коклюшный микроб чувствителен к макропенам (азитромицин) и защищённым аминопенициллинам (амоксициллина клавуанат). В период спазматического кашля антибиотики малоэффективны, так как в этот период микроба уже нет в организме человека, клиника развивается на основании уже выделенного токсина.
Показаны ингаляции через небулайзер с гормонами (будесонид) [5] [6] [7] .

Как облегчить кашель при коклюше. Симптоматическая терапия
Облегчить кашель помогут препараты на основе кодеина или либексина, насморк — сосудосуживающие препараты в каплях или спрее.
Народные методы лечения коклюша
Народные методы не имеют доказанной эффективности, поэтому применение их может нанести вред здоровью. Отсутствие своевременного адекватного лечения коклюша, особенно у маленьких детей, опасно осложнениями — пневмонией и остановкой дыхания.
Прогноз. Профилактика
Прогноз обычно благоприятный. Симптомы коклюша нарастают в течение месяца, стихают за 2-4 месяца. Рецидивы связаны с наслоением ОРЗ, так как снова возникает раздражение слизистой бронха, усиливается кашель, учащаются репризы. На фоне лечения ОРЗ симптомы коклюша угасают.
Вакцинация против коклюша
Основным профилактическим мероприятием является вакцинация. Вакцинация позволяет сформировать иммунитет к коклюшу после введения в организм специальных иммунобиологических препаратов. Современные вакцины против коклюша входят в состав комплексных вакцин отечественного и зарубежного производства. В состав комплексных вакцин кроме коклюшного компонента может входить дифтерийный и столбнячный анатоксин, вакцина против гепатита В, гемофильной инфекции и полиомиелита (таблица 1).
В соответствии с Национальным календарём профилактических прививок вакцинация показана детям с трёх месяцев жизни. Курс прививок в первый год состоит из трёх вакцинаций с интервалом 45 дней. Дальнейшие прививки проводят на втором году жизни (через год от последней вакцинации). Вакцинацию против коклюша можно сочетать с другими прививками Национального календаря прививок: грипп, пневмококковая инфекция. Все вакцины, содержащие коклюшный компонент, взаимозаменяемы.
Таблица 1. Компоненты комплексных вакцин для профилактики коклюша
Комплексные вакцины имеют ограничение применения по возрасту пациента (таблица 2). У детей вакцинация от коклюша возможна до 4-6 лет. Длительность иммунного ответа после вакцинации составляет до 5-6 лет.
Читайте также:

