На какие инфекции нужно сдать анализы при цистите
Обновлено: 14.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в уретре: причины, заболевания, при которых развивается, методы диагностики и лечения.
Определение
Боль в уретре, часто описываемая как покалывание, жжение, свидетельствует о наличии патологического процесса.
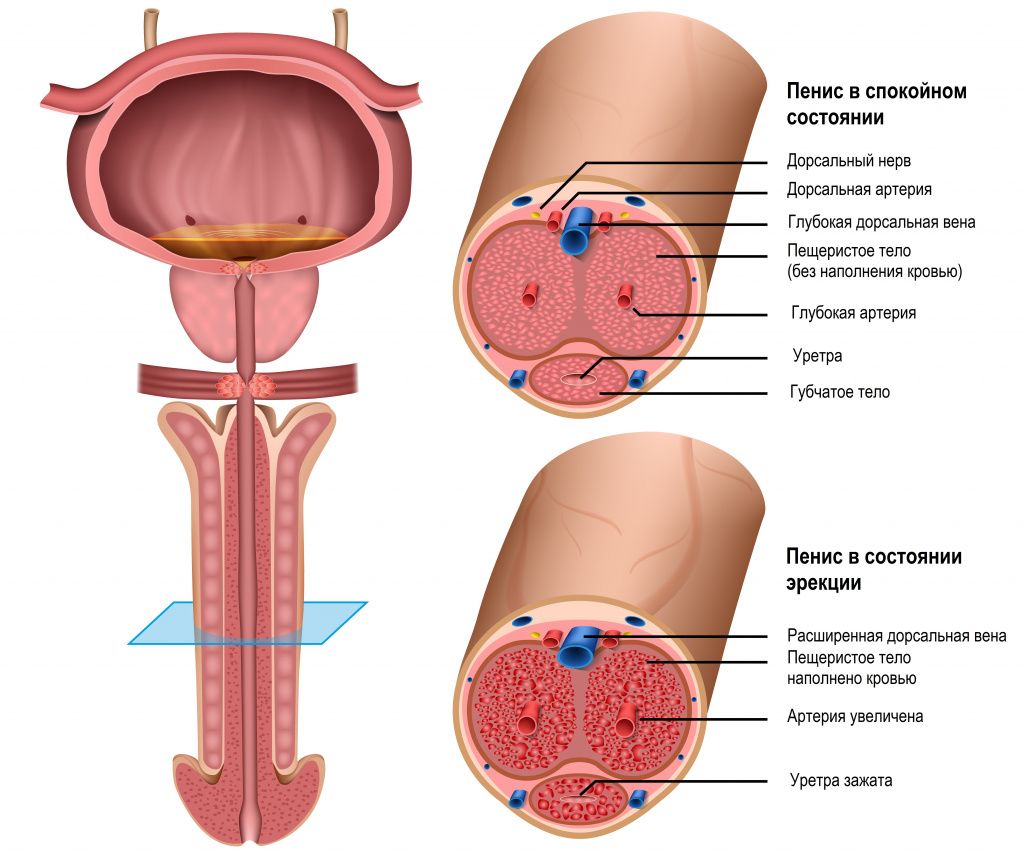
Мочеиспускательный канал (уретра) представляет собой полую трубку, начинающуюся от мочевого пузыря и оканчивающуюся наружным отверстием мочеиспускательного канала. Стенка уретры состоит из трех слоев: мышечного, подслизистого (в нем расположено сосудистое сплетение) и внутреннего слизистого. Снаружи уретра покрыта соединительной тканью.
У женщин уретра выполняет единственную функцию – мочеиспускание, у мужчин помимо этого она служит для выведения эякулята.
Женский мочеиспускательный канал имеет длину 3–4 см, просвет может достигать 0,7–0,8 см, тогда как мужской в длину около 18 см, а просвет его неодинаков на всем протяжении.
Мужская уретра клинически подразделяется на две части: переднюю и заднюю уретру.
Задняя уретра представлена:
- предстательной частью (длина отдела 2,5 см, начинается от мочевого пузыря и далее следует через предстательную железу, на задней стенке уретры в этой части располагается семенной бугорок, а в просвет уретры открываются семявыбрасывающие протоки и протоки предстательной железы);
- перепончатой частью (длина отдела 1 см, самая узкая, неподвижная и малорастяжимая часть уретры, т.к. проходит через мышцы и сухожилия мышц таза).
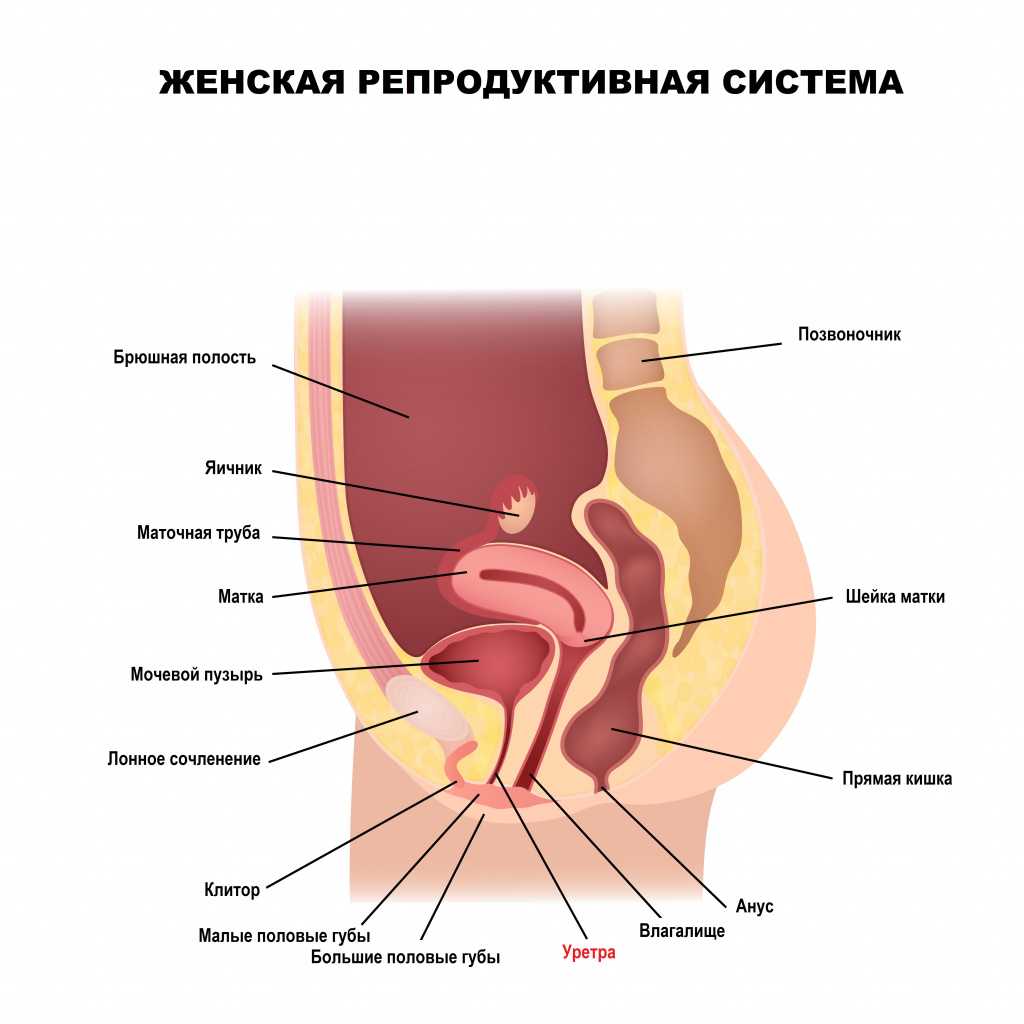
Женская уретра начинается от мочевого пузыря, далее проходит кпереди от влагалища через мышцы и сухожилия мышц таза и оканчивается наружным отверстием между клитором и отверстием влагалища. Вне процесса мочеиспускания женская уретра находится в спавшемся состоянии, что также является своеобразным защитным механизмом.
Разновидности боли в уретре
Боль в уретре может носить постоянный характер или возникать периодически. Ее интенсивность варьирует от слабого жжения и покалывания до острых болевых ощущений.
Чаще всего боль в уретре провоцируется мочеиспусканием и сопровождает весь акт либо его часть (начало или окончание).
Кроме того, боль может возникнуть во время или после полового акта.
В зависимости от причины боль может сопровождаться слизистыми, гнойными или кровянистыми выделениями из мочеиспускательного канала, нарушениями мочеиспускания, повышением температуры тела, изменениями на коже и слизистых половых органов.
Возможные причины боли в уретре
Наиболее распространенными причинами боли в уретре являются:
- острые и хронические воспалительные заболевания мочеполовой системы;
- травмы мочеиспускательного канала, в том числе песком и камнями при мочекаменной болезни;
- доброкачественные и злокачественные новообразования уретры и близлежащих органов.
Заболевания, при которых возникает боль в уретре
Уретрит – воспаление мочеиспускательного канала, очень распространенное заболевание, чаще встречающееся в период активной половой жизни, сопровождается болью в уретре.
В зависимости от причины возникновения выделяют:
- инфекционные уретриты (бактериальные, вирусные, грибковые, вызываемые простейшими);
- неинфекционные (аллергические и травматические).
- на специфический уретрит, возникающий при заболеваниях, передающихся половым путем (гонорейный, трихомонадный, хламидийный, микоплазменный, герпетический и т.д.);
- неспецифический уретрит - его вызывают стафилококки, энтерококки, пневмококки, стрептококки, кишечная палочка, дрожжевые грибы и т.д.
У мужчин при распространении процесса на заднюю часть уретры ухудшается общее самочувствие: появляется слабость, повышается температура тела, мочеиспускание учащается, усиливаются боли.
Грибковый уретрит может появиться как следствие длительного лечения антибиотиками, у женщин он распространяется на уретру при грибковом поражении влагалища, мужчины чаще заражаются при половом акте. В случае грибкового поражения на первый план выступает зуд и скудные выделения из уретры.
Травмы мочеиспускательного канала могут возникнуть при введении катетера через уретру в мочевой пузырь, при прохождении по уретре мочевого камня.
Исходом травмы или воспалений может стать стриктура уретры, проявляющаяся затрудненным болезненным мочеиспусканием с разбрызгиванием струи мочи. После мочеиспускания остается чувство неполного опорожнения мочевого пузыря.
Цистит – воспаление мочевого пузыря. Помимо частых болезненных мочеиспусканий может проявляться кровью в моче, ощущением тяжести и болью над лоном, отдающей в головку полового члена, промежность, задний проход.
Простатит – воспаление предстательной железы. Как острый, так и хронический простатит проявляется болью при мочеиспускании различной интенсивности с частыми, нестерпимыми позывами. Пациентам сложно помочиться, при этом у них всегда остается ощущение незавершенности процесса. Нарушается половая функция. Боль отдает в задний проход и половой член и может усиливаться при дефекации. Страдает общее самочувствие, может подниматься температура тела. У пациентов с хроническим простатитом усиливается потоотделение, нарушается ночной сон, они быстро утомляются, становятся сонливыми и раздражительными.
Воспаление семенного бугорка (колликулит) может вызвать боль в уретре во время или после полового акта.
Инфекционный уретрит может стать причиной простатита, воспаления слизистой оболочки мочевого пузыря – привести к уретриту.
Выделяют доброкачественные (полип, папиллома) и злокачественные опухоли уретры. Предполагается, что на возникновение опухоли влияет хронический воспалительный процесс, травмы, гормональные нарушения. Доброкачественные опухоли растут медленно, не разрушая окружающие ткани, но они препятствуют нормальному оттоку мочи и раздражают стенку уретры, поэтому проявляются трудностями при мочеиспускании. Если травмировать полип или папиллому, в моче появится кровь.
Злокачественные опухоли не только создают дополнительный объем в просвете уретры, но и активно разрушают окружающие ткани, из-за чего в моче и сперме часто присутствует кровь. Если процесс захватывает мочевой пузырь, то кровью заполнена вся порция мочи.
У женщин опухоли чаще возникают на задней стенке уретры и в запущенных случаях прорастают в стенку влагалища. У мужчин опухоль может появиться в любой части уретры.
К каким врачам обращаться при боли в уретре
Пациенты с патологиями мочевыделительной системы могут обратиться к урологу , а женщины - и к урологу, и к гинекологу . Первую помощь может оказать врач общей практики или терапевт , но его консультация не отменяет визит к узкому специалисту.
Диагностика и обследования при боли в уретре
Во время консультации врач тщательно собирает анамнез, проводит осмотр (у мужчин он включает пальцевое исследование предстательной железы), пальпирует нижние отделы живота, паховые лимфатические узлы.
Для уточнения диагноза может потребоваться:
Чтобы сократить время от возникновения симптомов до получения необходимой помощи, важно понимать, к какому именно специалисту записаться на прием.
Какой врач лечит цистит
Скорее всего, администратор поликлиники или медицинского центра уточнит ваши симптомы и, исходя из них, запишет вас к одному из врачей.
Терапевт
Уролог
Специализация этого врача — диагностика, лечение и профилактика недугов почек, мочевого пузыря, мочеточников, желез мочеполовой системы и т. д. При необходимости и на основании результатов анализов специалист назначит вам дополнительные обследования: анализ мочи по Нечипоренко, бактериологический посев, ультразвуковое исследование мочевого пузыря и почек, мазки на микрофлору уретры, влагалища, цервикального канала. С помощью этих и многих других диагностических мероприятий врач сможет определить, из-за чего возникло заболевание, и назначить правильное лечение.
Гинеколог
Иммунолог
При цистите также может понадобиться и его помощь: исследования доказали, что при корректно подобранной иммуномодулирующей терапии частота рецидивов воспаления мочевого пузыря снижается. Этот эффект достигается за счет стимуляции бактерицидных свойств нейтрофилов [2].
Рекомендации перед приемом врача
Особой подготовки визит к врачу при цистите не требует. Перед походом в поликлинику:
- Соберите все результаты обследований и заключения специалистов, связанные с лечением цистита, других урологических или гинекологических заболеваний, по поводу которых вы обращались в течение последнего полугодия.
- Постарайтесь выяснить возможную наследственную предрасположенность к заболеванию и не забудьте сказать о ней врачу [3].
- Сформулируйте вопросы, которые хотите задать. Запомните, а лучше запишите симптомы, время их появления, возможные причины (переохлаждение, половой акт, прием препаратов), которые вы связываете с их возникновением. Вспомните, не перенесли ли вы недавно какую-либо генитальную или экстрагенитальную инфекцию (ангину, грипп, ОРВИ, ринит, кариес) на фоне недостаточного потребления жидкости [4].
- Проведите обычные гигиенические процедуры. Не стоит применять местные медикаменты — свечи, мази, гели: они могут исказить результаты исследований, которые назначит врач.
- Постарайтесь воздержаться от мочеиспускания за несколько часов до приема. Возможно, врач сочтет необходимым взять мазок из уретры, а струя мочи может смыть полностью или снизить концентрацию патогенной микрофлоры. Кроме того, для проведения ультразвукового исследования нужно, чтобы мочевой пузырь был наполнен.
Какие анализы нужно сдавать
- Общий анализ мочи. После туалета промежности соберите полную утреннюю порцию мочи в стерильную емкость и доставьте в поликлинику не позже, чем через 1-2 часа.
- Анализ мочи по Нечипоренко. Сбор материала для анализа также происходит с утра: после гигиенических процедур слейте начальную порцию мочи в унитаз, основную часть соберите в емкость, а оставшуюся — снова в унитаз. Таким образом, в контейнер вы собираете только средний объем.
- Сбор мочи для бакпосева выполняется по тем же правилам, что и для анализа по Нечипоренко.
Перед сбором материала стоит на 2-3 дня отказаться от алкоголя, соленых, острых и кислых блюд, спринцевания. За 15-20 часов до сбора отказаться от половых контактов.
Это — программа-минимум, необходимая для установки причины возникновения цистита. Дополнительные обследования, а также правила подготовки к ним опишет специалист, который будет заниматься лечением. Кроме того, он может предложить вам сдать экспресс-тест на определение в моче нитритов, лейкоцитов, белка или особого фермента — эстеразы, накапливающейся в случае, если в моче есть гной [4].

Как происходит лечение цистита
Лечение цистита, скорее всего, будет комплексным. Так, назначения врача могут включать разные способы терапии.
Медикаменты
При лечении цистита врач назначает большой спектр препаратов: от антибиотиков и уросептиков до обезболивающих и противовоспалительных препаратов. Также могут применяться инстилляции — введение медикаментов прямо в мочевой пузырь. Выбор того или иного средства будет зависеть от выявленной причины заболевания.
Одним из лекарственных препаратов, используемых в терапии цистита, является препарат Фитолизин® Паста с растительными компонентами. В состав пасты для приготовления суспензии для приема внутрь Фитолизин® входит сгущенный экстракт смеси из 9 видов растительного сырья, а также 4 эфирных масла и другие компоненты. Она действует и на очаг воспаления, и на боль, снимает спазм и усиливает мочеиспускание, чтобы организм мог избавляться от бактерий механически [5].
Физиотерапия
Магнито- и электрофорез, лазеро- и КВЧ-терапия, индукто- и гипертермия: все эти способы облегчают симптомы и упрощают попадание лекарств к месту назначения. Кроме того, что терапевтический эффект магнитотерапии может сохраняться до полугода и препятствует возникновению рецидивов [6].
Если при обследовании выявлены другие заболевания, которые могли послужить причиной возникновения цистита (например, воспалительные процессы в половых органах, проблемы с почками и т.д.), врач порекомендует заняться и их лечением. Он также назначит диету, исключающую продукты, которые могут спровоцировать ухудшение самочувствия: сладости, соленья, острые и кислые блюда.
Цистит — инфекционно-воспалительный процесс в стенке мочевого пузыря, локализующийся преимущественно в слизистой его оболочке [3], — при своевременно начатом и верно назначенном лечении проходит за 6-8 дней. Вы можете избежать повторения заболевания, если будете следовать несложным правилам: соблюдать диету, исключающую раздражающие слизистую мочевого пузыря продукты, выпивать достаточное для поддержания диуреза 2000–2500 мл количество жидкости [3]. Возможно, при лечении хронического цистита врач порекомендует вам первое время вести дневник мочеиспускания, в котором вы будете отмечать количество выпитой жидкости и мочи.
-
— (дата обращения: 15.04.2021). (дата обращения: 03.06.2021). — (дата обращения 03.06.2021). (дата обращения 03.06.2021).
- Инструкция по применению препарата ФИТОЛИЗИН® Паста для приготовления суспензии для приема внутрь (дата обращения 03.06.2021).
Если сидеть на холодном, заработаешь цистит – популярный миф, который слышали в детстве многие девочки. А как на самом деле появляется это неприятное заболевание? И какие обследования нужны, чтобы отличить цистит от других проблем со здоровьем? Разберёмся вместе.

Коротко о цистите
Конечно, решающую роль в развитии этой болезни играет вовсе не переохлаждение. Цистит – это воспаление слизистых оболочек мочевого пузыря, которое вызывают болезнетворные бактерии [1]. Женщинам (особенно в возрасте 25-30 лет, а также после 50 лет) действительно стоит опасаться больше, чем мужчинам: по статистике, циститом болеет практически каждая четвёртая, треть женщин переносит повторное заболевание в течение года, а каждая десятая страдает хронической формой заболевания [2].
Цистит может иметь острое течение или перейти в хроническую форму, с чередующимися периодами ремиссий и обострений. Различают первичный, или неосложнённый БЦ у молодых женщин и вторичный цистит. Неосложнённый БЦ вызывает определённое беспокойство, но не сопровождается структурными изменениями в мочевыводящих путях или почках, а также не нарушает отток мочи. Вторичный цистит может быть одним из осложнений других заболеваний: туберкулёза, камней или опухолей в мочевом пузыре [1]. А если болезнь переходит в хроническую форму, это не только снижает качество жизни, но и увеличивает риск развития восходящего пиелонефрита или рака мочевого пузыря [2]. Поэтому цистит нужно обязательно вовремя диагностировать и лечить у врача.
Диагностика цистита до сдачи анализов
Обязательно нужно обратиться к терапевту, чтобы пройти осмотр и сдать необходимые анализы, при появлении следующих симптомов[1]:
После сбора анамнеза врач может назначить лечение без анализов, только на основании жалоб (эмпирически), но лабораторное исследование сделает диагностику более точной.
В качестве важного дополнительного компонента лечения цистита применяется фитотерапия [4]. Лекарства на растительной основе способны оказывать на мочевой пузырь комплексное воздействие: устранять боль, снимать спазм, стимулировать отток мочи и уменьшать выпадение кристаллического осадка.
Например, можно использовать препарат Фитолизин® Паста. В состав пасты для приготовления суспензии для приема внутрь Фитолизин® входит сгущенный экстракт смеси из 9 видов растительного сырья, а также 4 эфирных масла и другие компоненты. Его можно применять при первых симптомах цистита: он облегчает неприятные симптомы в комплексном лечении [5].
Какие анализы нужны при цистите у женщин [1]?

Чаще всего при подозрении на инфекцию мочевых путей назначаются следующие анализы:
- Общий анализ мочи. Имеет значение увеличение количества бактерий (более чем 10³). Как альтернатива, могут быть использованы специальные тест-полоски, по которым можно определить реакцию на нитриты и лейкоцитарную эстеразу (при БЦ она положительная).
- Бакпосев мочи – нужен для выявления возбудителя заболевания и более точного подбора антибиотика. Этот анализ используется при подозрении на острый пиелонефрит, при рецидиве в течение месяца после лечения антибиотиками, у беременных и пациентов с нетипичными симптомами.
- Гинекологический мазок. С помощью этого анализа можно выявить уропатогены и исключить инфекции, передающиеся половым путём, которые снижают местный иммунитет.
Кроме лабораторных анализов, врач может назначить инструментальные исследования (УЗИ, цистоскопию, урофлоуметрию). Они не нужны в большинстве случаев острых приступов у молодых женщин до 40 лет, но могут быть рекомендованы при подозрении на более тяжёлые состояния (злокачественные новообразования, мочекаменную болезнь, туберкулёз мочевого пузыря, макрогематурию и т.д.).
Подготовка к сдаче анализов[3]
При подготовке к сдаче анализов мочи важно соблюдать следующие правила:
- Не рекомендуется сдавать анализ во время критических дней.
- Накануне нежелательно употреблять яркие овощи, фрукты и другие продукты, способные окрасить мочу, а также лекарства (особенно мочегонные).
- Перед походом в туалет нужно тщательно вытереть зону промежности строго в направлении спереди назад.
- Порцию первой утренней мочи объёмом не менее 50 мл собрать в сухую ёмкость с плотно закрывающейся крышкой.
- Собранную мочу не рекомендуется хранить дольше двух часов, лучше сразу отнести баночку в лабораторию.
Гинекологический мазок будет показательным, если женщина выполняет такие рекомендации:
- не принимает никакие антимикробные препараты до получения результатов анализов;
- не сдаёт мазок в период кровянистых выделений;
- за неделю до сдачи анализа перестаёт использовать местные лекарственные средства, контрацептивы, свечи;
- за три дня до исследования прекращает половые контакты;
- в день обследования не подмывается с моющими средствами.
По результатам анализов и — при необходимости — обследований врач составит план лечения. В случае подтверждённого цистита пациентке могут быть предложены неантибактериальная профилактика, приём фитотерапевтических препаратов, а также антибиотики.
- Клинические рекомендации Цистит бактериальный у взрослых, 2019
- А.В. Зайцев, Г.Р. Касян, Л.Г. Спивак. Урология. Российские клинические рекомендации. 2016:453-468
- Сайт краевой клинической больницы №1 г. Хабаровска. Правила подготовки к диагностическим исследованиям, 2021
- Иванов В. В. Фитотерапия при остром цистите / В. В. Иванов, В. Е. Хитрихеев // Бюл. Восточно-Сибирского научного центра СО РАМН. — 2010. — № 3. — С. 72–75.
- Инструкция по применению препарата ФИТОЛИЗИН® Паста для приготовления суспензии для приема внутрь
По статистике пиелонефрит (воспаление почечной лоханки) является одним из самых частых осложнений цистита [1]. В отличие от неосложненных инфекций нижних мочевыводящих путей, он может потребовать госпитализации в стационар и кардинального пересмотра схемы лечения [1].
Поэтому пациентам с хроническими рецидивирующими уретритами и циститами важно лечить заболевания под контролем врача и знать проявления инфекций нижних и верхних мочевыводящих путей, чтобы успеть вовремя обратиться за помощью.
Как связаны цистит и пиелонефрит?
И если моча движется от почек к уретре, то инфекция, как правило, преодолевает этот путь в обратном направлении. Это называется инфицированием восходящим, или уриногенным путем. Конечно, это не единственный способ заразить лоханку вредоносными бактериями.
Существует также гематогенный путь: когда инфекционный агент заносится в почки через кровоток. При этом картина заболевания и его развитие отличаются, поскольку поражается не только лоханка, но и само вещество почки [5].
Причины и факторы риска инфекций мочевыводящих путей
Большинство причин циститов и пиелонефритов общие, но есть и некоторые особенности.
Инфекция
Встреча пациента с агрессивным возбудителем: как правило, это условно-патогенные обитатели микрофлоры кишечника и кожи, обладающие сродством к эпителию слизистой мочевыводящих путей (уропатогенные штаммы E.coli, Proteus vulg. и mirabilis, Klebsiella spp, Staphylococcus spp.), реже — возбудители болезней, передающихся половым путем. В последнее время исследователи отмечают, что устойчивые к лечению случаи инфекций мочевыводящих путей вызывают ассоциации микроорганизмов [2].
Анатомические особенности
Инфекциями мочевыводящих путей (циститы и уретриты) чаще болеют женщины. Это происходит потому, что их уретра шире и короче. Из-за индивидуальных особенностей или травм и спаек возможна гипермобильность нижнего участка уретры, что приводит к частым инфекциям после нарушений гигиены или даже полового акта [1].
Пиелонефриты развиваются на фоне простатита, хронического рецидивирующего цистита, аномалий развития почек и мочеточников, мочекаменной болезни, опухолей почек и др. Женщины болеют пиелонефритами в 2-4 раза чаще, чем мужчины. Прогрессированию мочевых инфекций также способствует беременность [5].
Нарушение пассажа мочи
К этой категории можно отнести слабости сфинктеров мочевого пузыря, пузырно-мочеточникового соединения, патологические рефлюксы (обратный заброс содержимого в мочевой пузырь, мочеточник, лоханку), турбулентный ток жидкости в уретре с наличием восходящих потоков, ведущих обратно в мочевой пузырь. Сюда же можно отнести такое состояние, как нейрогенный мочевой пузырь или гиперактивный мочевой пузырь, при котором нарушаются процессы сокращения и расслабления этого органа [3].
Факторы риска перехода цистита в пиелонефрит:
- отсутствие адекватного лечения;
- повышенная агрессивность возбудителя;
- анатомические особенности: аномалии развития, спайки в малом тазу, гипермобильность уретры и др.;
- формирование хронического очага инфекции в малом тазу;
- инвазивные медицинские манипуляции (цистоскопия, катетеризация и др.);
- сопутствующие состояния: беременность, сахарный диабет, опухоли почек, мочекаменная болезнь, менопауза и климакс и др.;
- очаги хронической инфекции в организме;
- иммунодефицитные состояния [3].
Симптомы цистита
Инфекции нижних мочевыводящих путей имеют яркую клинику, которую легко узнать. Несмотря на то, что выделяют острый и хронический цистит, их проявления в период обострения, как правило, похожи:
- жалобы на боль, жжение и рези при мочеиспускании — неприятные ощущения сопровождают весь процесс целиком, от начала и до конца;
- боль в области над лобком;
- императивные позывы к мочеиспусканию, которые сложно игнорировать;
- частые походы в туалет, моча при этом выделяется малыми порциями;
- есть чувство неполного опорожнения мочевого пузыря;
- изменение характера мочи: она приобретает неприятный запах, цвет мутнеет, может быть примесь крови в последней порции мочи (необязательный симптом).
Важно отметить тот факт, что температура и симптомы интоксикации редки. Гипертермия бывает не выше 38 градусов, обычно до 37,5 и ниже. Во время осмотра врач обращает внимание на покраснение, припухлость, болезненность при пальпации области уретры и отсутствие патологических влагалищных выделений [1].
Существует категория осложненных циститов, которые могут проявляться высокой температурой, кровью в моче, нарушением оттока, недержанием мочи и другими симптомами [1].
Симптомы пиелонефрита
Пиелонефрит также может быть острым и хроническим. Так или иначе, в его клинике преобладают симптомы интоксикации:
- перепады температуры (до 39 при острых состояниях, обычно в пределах 37-38 градусов), которые сопровождаются ознобом, потливостью;
- слабость, утомляемость, снижение работоспособности;
- головная боль;
- боли в мышцах и суставах, ломота;
- жажда;
- тошнота, изредка рвота;
- тупая боль в области поясницы;
- нарушения мочеиспускания (задержка мочи, учащение, боли при мочеиспускании, походы в туалет по ночам);
- изменение мочи (мутность, хлопья).
Несмотря на то, что в клинике не доминируют болевые симптомы, состояние пациентов бывает объективно тяжелым. Они могут даже пребывать в спутанном состоянии сознания. Возможны шок и почечная недостаточность.
При стертой клинике беспокоит просто слабость, есть общее недомогание, и только дополнительные методы обследования позволяют выявить очаг инфекции [3,5].
Как отличить цистит от пиелонефрита
При проявлениях инфекций необходимо обратиться к специалисту. С подозрениями на цистит можно записаться к терапевту, урологу, нефрологу. Именно врач должен провести дифференциальную диагностику и отличить пиелонефрит от цистита.
На приеме
Во время опроса и осмотра пациента можно сделать первые выводы о том, что стало причиной обращения: цистит или пиелонефрит. В клинике цистита доминируют жалобы на нарушения мочеиспускания, а при воспалении почечной лоханки — слабость, общее недомогание и повышение температуры. Если инфекция имеет восходящее течение, то пациенты вспоминают, что болезнь начиналась с болей при мочеиспускании, но это необязательное условие [3].
В процессе осмотра при подозрении на пиелонефрит врач проверит симптомы болезненности в области проекции почек: справа и слева от позвоночника в области поясницы или чуть выше. При цистите более характерна боль над лобком [1,3,5,6].
Лабораторная диагностика
Назначают общий анализ мочи, крови, посев мочи, анализ по Нечипоренко, биохимию крови и мгновенные тесты на лейкоцитарную эстеразу и нитриты.
При цистите в моче могут присутствовать лейкоциты, бактерии, реже — белок (до 0,1 г/л) и эритроциты. В крови специфические изменения обнаруживаются не всегда, возможно незначительное повышение СОЭ и сдвиг лейкоформулы влево.
Пиелонефрит дает более угрожающую картину: изменение удельного веса мочи (повышение при остром и снижение при хроническом), лейкоциты, белок (от 3 более г/л), бактерии, эритроциты, клетки эпителия в моче. В крови высокая СОЭ, повышение числа лейкоцитов, сдвиг формулы влево, возможно появление токсической зернистости лейкоцитов.
При подозрении на пиелонефрит выполняется культуральное исследование мочи: осадок сеют на питательные среды, наблюдают рост колоний микроорганизмов и проводят их чувствительность к антибиотикам [1,3,5,6].
Инструментальная диагностика
На УЗИ можно понять, какие органы и структуры вовлечены в инфекционный процесс. При пиелонефрите происходит утолщение в области лоханки, увеличение пораженной почки в объеме, расширение чашечек и лоханки и другие изменения.
УЗИ при цистите выполняется скорее для исключения других заболеваний (инородных тел пузыря, пиелонефрита, опухолей и др.).
КТ и МРТ бывают необходимы при сопутствующих заболеваниях, тяжелом течении, появлении осложнений цистита или пиелонефрита.
Основной вывод: самостоятельно отличить цистит от пиелонефрита сложно, только врач с помощью дополнительных методов сможет точно сказать, какие именно мочевыводящие пути поражены инфекцией. Течение заболевания индивидуально, и клиника может быть стерта на фоне сопутствующих заболеваний или состояний. При подозрении на инфекции мочевыводящих путей нужно обязательно обращаться к специалисту, самолечение не допустимо.
В комплексной терапии инфекционно-воспалительных заболеваний мочевыводящих путей, к которым относятся и цистит, и пиелонефрит, специалисты могут рекомендовать использование безрецептурных фитопрепаратов для облегчения боли, уменьшения спазмов и борьбы с воспалением*. К числу таких лекарственных средств относится паста Фитолизин ® . В состав готовой пасты для приготовления суспензии для приема внутрь Фитолизин ® входит сгущенный экстракт из девяти растительных компонентов, а также четыре эфирных масла в качестве вспомогательных веществ. В отличие от многих других урологических фитопрепаратов, которым необходимо сложное приготовление, достаточно просто растворить 1 ч. л. пасты Фитолизин ® в половине стакана теплой подслащенной воды — и препарат готов к применению. Это позволяет проводить лечение не только дома, но и на работе, в гостях и командировке [7].
Список литературы:
*В составе комплексной терапии Фитолизин ® Паста для приготовления суспензии для приема внутрь облегчает боль при цистите, вызванную воспалением и спазмом, за счет противовоспалительного и спазмолитического действия, облегчает частые позывы за счет спазмолитического действия.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Цистит – это воспаление слизистой оболочки мочевого пузыря, встречающееся, по данным медицинской статистики, у 35% лиц в возрасте до 45 лет.
Мочевой пузырь – непарный полый орган, в функции которого входит накопление мочи. Мочевой пузырь расположен в области малого таза, объем варьирует от 0,2 до 0,7 л. Моча из почек по мочеточникам постоянно поступает в мочевой пузырь, откуда через мочеиспускательный канал выводится из организма. Процесс мочеиспускания (микция) контролируется головным и спинным мозгом.
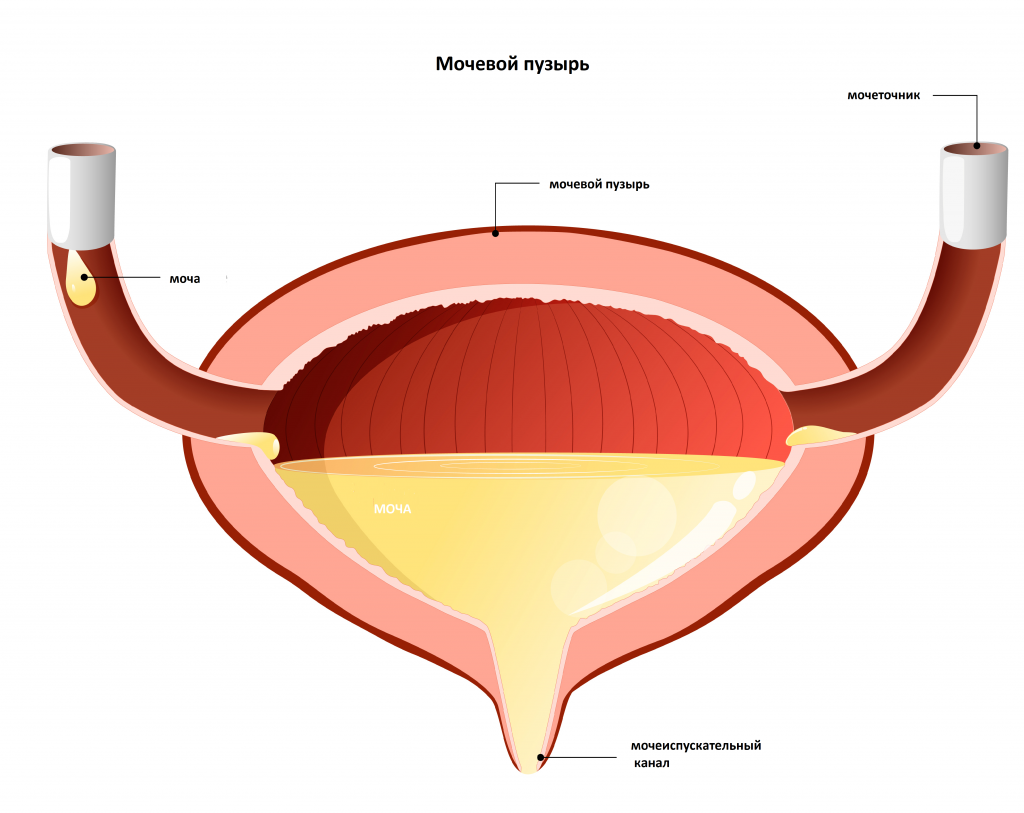
Причины появления цистита
Цистит чаще диагностируется у женщин, чем у мужчин, что объясняется анатомическими особенностями строения мочеполовой системы.
Строение самого мочевого пузыря одинаково у обоих полов, принципиальное различие в длине уретры: у мужчин она может достигать до 15 см, у женщин – около 3 см, что обуславливает более быстрое проникновение инфекции в мочевой пузырь.
Классификация цистита
- Острый цистит – заболевание в большинстве случаев инфекционного генеза, не осложненное структурно-функциональными изменениями со стороны мочевыводящей системы.
- Хронический цистит – длительно протекающее воспаление, приводящее к структурно-функциональным изменениям стенок мочевого пузыря. Болезнь может протекать скрыто, с периодическими обострениями и характерной симптоматикой.
- Инфекционный цистит – воспалительное заболевание мочевого пузыря, вызванное микроорганизмами, которые в норме отсутствуют в полости органа. В развитии этого вида цистита определенную роль играет наличие инфекций, передаваемых половым путем, несоблюдение правил личной гигиены и полового поведения.
- Химический цистит обусловлен воздействием на слизистую оболочку мочевого пузыря различных токсических веществ (химических препаратов, средств для интимной гигиены). Часто регистрируется у людей, получающих химио- или лучевую терапию при раке мочеполовой системы или дистальных отделов кишечника.
- Травматический цистит развивается после оперативного вмешательства, при катетеризации мочевого пузыря или прямого травматического воздействия на область малого таза. При катетеризации мочевого пузыря по медицинским показаниям (для улучшения оттока мочи на конечных стадиях аденомы простаты, при раке простаты, атонии мочевого пузыря), помимо непосредственной травматизации слизистой оболочки органа, сам катетер становится дополнительным входом для инфекции.

По характеристикам слизистой мочевого пузыря выделяют:
- Первичный цистит развивается в неповрежденном мочевом пузыре. Чаще всего обусловлен проникновением инфекции извне.
- Вторичный цистит развивается при уже имеющейся патологии как самого пузыря, так и других органов мочеполовой системы: например, при мочекаменной болезни (конкременты, камни при этом могут локализоваться как в почках, так и в мочевом пузыре), при простатите, при наличии половых инфекций, при сахарном диабете, при опухолевом процессе в мочевом пузыре или прилежащих органах.Симптомы цистита
Симптомы цистита
Взрослый здоровый человек в норме мочится 5-6 раз в сутки.
Количество раз может варьировать в зависимости от соблюдения питьевого режима, приема некоторых лекарственных препаратов (например, диуретиков, веществ, повышающих артериальное давление) и других факторов (наличие сопутствующих патологий, например, заболеваний эндокринной системы).
При некоторых заболеваниях, когда нарушается процесс опорожнения мочевого пузыря (некоторые патологии центральной нервной системы, травмы спинного мозга, инсульты, объемные новообразования в головном мозге, травмы позвоночника), застой мочи приводит к активному размножению в ней микроорганизмов, что вызывает развитие цистита.
Основным симптомом цистита является учащенное мочеиспускание (поллакиурия). При этом часто возникают рези в процессе или по окончании мочеиспускания, тянущие боли, дискомфорт в лонной области и внизу живота. Позывы к мочеиспусканию становятся частыми, однако порции выделенной мочи уменьшаются (вплоть до капель), в некоторых случаях отмечаются недержание мочи и симптомы общего недомогания – ломота в теле, слабость, повышение температуры.
Возможно появление в моче патологических примесей – слизи, гноя, крови. При возникновении таких симптомов следует сразу обратиться к врачу.
Диагностика цистита
Для диагностики цистита выполняют общий анализ мочи с микроскопией осадка, посев мочи (возможно на расширенный спектр инфекций).
Читайте также:

