На основании чего ставится диагноз отравление
Обновлено: 07.05.2024
Степень тяжести отравления - шкала
Критерии для оценки тяжести отравлений предложены членами Европейской ассоциации клинических токсикологических центров и токсикологов-клиницистов. Предварительные исследования показывают, что эта шкала позволяет эффективно сравнивать данные, полученные в разных центрах по борьбе с отравлениями. Сходную шкалу для детских отравлений предложили March и соавт..
Определяя степени тяжести, нужно учитывать развитие общей клинической картины и ориентироваться на самые тяжелые симптомы. Таким образом, это процесс ретроспективный, требующий наблюдения за больным. Если степень тяжести определена в любой другой момент (например, при поступлении больного в стационар), следует четко указать это при представлении данных.
При определении степени тяжести нужно учитывать только реальные клинические симптомы, не проводя оценку риска на основе таких параметров, как количество проглоченного яда и концентрация веществ в сыворотке (плазме).
Проводимые лечебные мероприятия не классифицируются по степени тяжести отравления, но тип симптоматической и/или поддерживающей терапии (например, вспомогательная вентиляция легких, применение инотропных средств, гемодиализ по поводу почечной недостаточности) иногда помогает ее оценить. Профилактическое применение антидотов при определении состояния больного учитываться не должно, однако в представляемых данных упомянуть о нем следует.
Эта схема в принципе разработана для острых стадий отравления, но если наблюдаются инвалидизирующие последствия и физические недостатки, можно говорить о том, что случай был тяжелым.
Если есть основания полагать, что анамнез больного способен повлиять на тяжесть отравления, необходимо дать соответствующие комментарии.
Степени тяжести отравления:
Отсутствует (0) — симптомов нет; нечеткие симптомы считаются не связанными с отравлением.
Легкое (1) — слабые, скоротечные, спонтанно исчезающие симптомы.
Среднее (2) — выраженные или стойкие симптомы.
Тяжелое (3) — тяжелая или угрожающая жизни симптоматика.
Приводимые в таблице симптомы служат лишь ориентировочными примерами. Цифровые данные относятся к взрослым пациентам.
При легком отравлении симптоматическое и поддерживающее лечение обычно не нужны, при среднем они являются правилом, а при тяжелом обязательны и должны проводиться очень интенсивно.
Схему следует применять гибко: в отдельных случаях тяжесть отравления можно оценить уже по одному-единственному признаку, но обычно необходим общий анализ субъективной и объективной симптоматики. Используя простую схему типа приводимой ниже, не обязательно строго следовать всем перечисленным критериям: многое при оценке зависит от опыта и квалификации специалиста, наблюдающего больного.
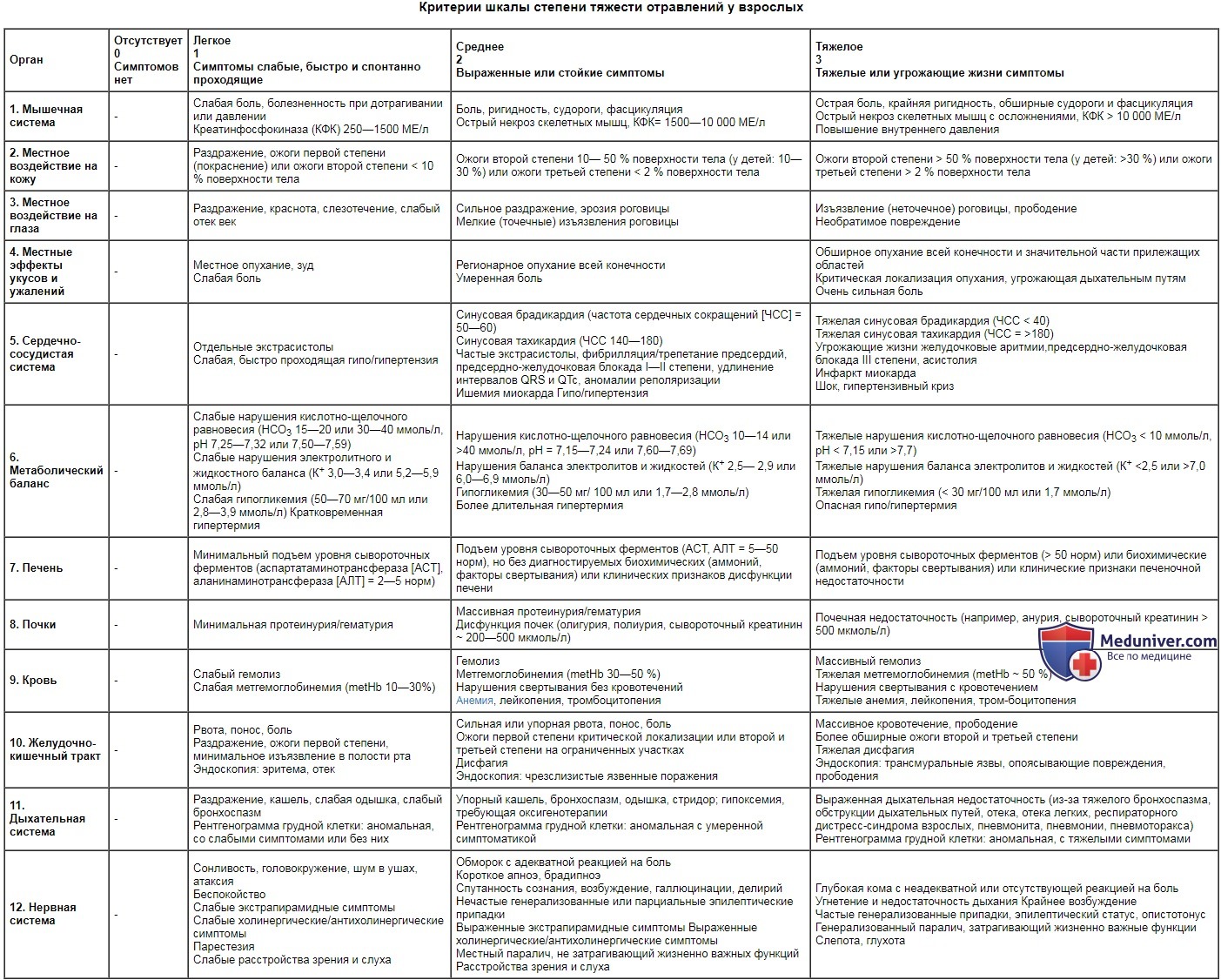
Критерии шкалы степени тяжести отравлений у взрослых
| Орган | Отсутствует 0 Симптомов нет | Легкое 1 Симптомы слабые, быстро и спонтанно проходящие | Среднее 2 Выраженные или стойкие симптомы | Тяжелое 3 Тяжелые или угрожающие жизни симптомы |
| 1. Мышечная система | - | Слабая боль, болезненность при дотрагивании или давлении Креатинфосфокиназа (КФК) 250—1500 МЕ/л | Боль, ригидность, судороги, фасцикуляция Острый некроз скелетных мышц, КФК= 1500—10 000 МЕ/л | Острая боль, крайняя ригидность, обширные судороги и фасцикуляция Острый некроз скелетных мышц с осложнениями, КФК > 10 000 МЕ/л Повышение внутреннего давления |
| 2. Местное воздействие на кожу | - | Раздражение, ожоги первой степени (покраснение) или ожоги второй степени < 10 % поверхности тела | Ожоги второй степени 10— 50 % поверхности тела (у детей: 10—30 %) или ожоги третьей степени < 2 % поверхности тела | Ожоги второй степени > 50 % поверхности тела (у детей: >30 %) или ожоги третьей степени > 2 % поверхности тела |
| 3. Местное воздействие на глаза | - | Раздражение, краснота, слезотечение, слабый отек век | Сильное раздражение, эрозия роговицы Мелкие (точечные) изъязвления роговицы | Изъязвление (неточечное) роговицы, прободение Необратимое повреждение |
| 4. Местные эффекты укусов и ужалений | - | Местное опухание, зуд Слабая боль | Регионарное опухание всей конечности Умеренная боль | Обширное опухание всей конечности и значительной части прилежащих областей Критическая локализация опухания, угрожающая дыхательным путям Очень сильная боль |
| 5. Сердечно-сосудистая система | - | Отдельные экстрасистолы Слабая, быстро проходящая гипо/гипертензия | Синусовая брадикардия (частота сердечных сокращений [ЧСС] = 50—60) Синусовая тахикардия (ЧСС 140—180) Частые экстрасистолы, фибрилляция/трепетание предсердий, предсердно-желудочковая блокада I—II степени, удлинение интервалов QRS и QTc, аномалии реполяризации Ишемия миокарда Гипо/гипертензия | Тяжелая синусовая брадикардия (ЧСС < 40) Тяжелая синусовая тахикардия (ЧСС = >180) Угрожающие жизни желудочковые аритмии,предсердно-желудочковая блокада III степени, асистолия Инфаркт миокарда Шок, гипертензивный криз |
| 6. Метаболический баланс | - | Слабые нарушения кислотно-щелочного равновесия (НСО3 15—20 или 30—40 ммоль/л, рН 7,25—7,32 или 7,50—7,59) Слабые нарушения электролитного и жидкостного баланса (К + 3,0—3,4 или 5,2—5,9 ммоль/л) Слабая гипогликемия (50—70 мг/100 мл или 2,8—3,9 ммоль/л) Кратковременная гипертермия | Нарушения кислотно-щелочного равновесия (НСО3 10—14 или >40 ммоль/л, рН = 7,15—7,24 или 7,60—7,69) Нарушения баланса электролитов и жидкостей (К + 2,5— 2,9 или 6,0—6,9 ммоль/л) Гипогликемия (30—50 мг/ 100 мл или 1,7—2,8 ммоль/л) Более длительная гипертермия | Тяжелые нарушения кислотно-щелочного равновесия (НСО3 < 10 ммоль/л, рН < 7,15 или >7,7) Тяжелые нарушения баланса электролитов и жидкостей (К + 7,0 ммоль/л) Тяжелая гипогликемия (< 30 мг/100 мл или 1,7 ммоль/л) Опасная гипо/гипертермия |
| 7. Печень | - | Минимальный подъем уровня сывороточных ферментов (аспартатаминотрансфераза [ACT], аланинаминотрансфераза [АЛТ] = 2—5 норм) | Подъем уровня сывороточных ферментов (ACT, АЛТ = 5—50 норм), но без диагностируемых биохимических (аммоний, факторы свертывания) или клинических признаков дисфункции печени | Подъем уровня сывороточных ферментов (> 50 норм) или биохимические (аммоний, факторы свертывания) или клинические признаки печеночной недостаточности |
| 8. Почки | - | Минимальная протеинурия/гематурия | Массивная протеинурия/гематурия Дисфункция почек (олигурия, полиурия, сывороточный креатинин ~ 200—500 мкмоль/л) | Почечная недостаточность (например, анурия, сывороточный креатинин > 500 мкмоль/л) |
| 9. Кровь | - | Слабый гемолиз Слабая метгемоглобинемия (metHb 10—30%) | Гемолиз Метгемоглобинемия (metHb 30—50 %) Нарушения свертывания без кровотечений Анемия, лейкопения, тромбоцитопения | Массивный гемолиз Тяжелая метгемоглобинемия (metHb ~ 50 %) Нарушения свертывания с кровотечением Тяжелые анемия, лейкопения, тром-боцитопения |
| 10. Желудочно-кишечный тракт | - | Рвота, понос, боль Раздражение, ожоги первой степени, минимальное изъязвление в полости рта Эндоскопия: эритема, отек | Сильная или упорная рвота, понос, боль Ожоги первой степени критической локализации или второй и третьей степени на ограниченных участках Дисфагия Эндоскопия: чрезслизистые язвенные поражения | Массивное кровотечение, прободение Более обширные ожоги второй и третьей степени Тяжелая дисфагия Эндоскопия: трансмуральные язвы, опоясывающие повреждения, прободения |
| 11. Дыхательная система | - | Раздражение, кашель, слабая одышка, слабый бронхоспазм Рентгенограмма грудной клетки: аномальная, со слабыми симптомами или без них | Упорный кашель, бронхоспазм, одышка, стридор; гипоксемия, требующая оксигенотерапии Рентгенограмма грудной клетки: аномальная с умеренной симптоматикой | Выраженная дыхательная недостаточность (из-за тяжелого бронхоспазма, обструкции дыхательных путей, отека, отека легких, респираторного дистресс-синдрома взрослых, пневмонита, пневмонии, пневмоторакса) Рентгенограмма грудной клетки: аномальная, с тяжелыми симптомами |
| 12. Нервная система | - | Сонливость, головокружение, шум в ушах, атаксия Беспокойство Слабые экстрапирамидные симптомы Слабые холинергические/антихолинергические симптомы Парестезия Слабые расстройства зрения и слуха | Обморок с адекватной реакцией на боль Короткое апноэ, брадипноэ Спутанность сознания, возбуждение, галлюцинации, делирий Нечастые генерализованные или парциальные эпилептические припадки Выраженные экстрапирамидные симптомы Выраженные холинергические/антихолинергические симптомы Местный паралич, не затрагивающий жизненно важных функций Расстройства зрения и слуха | Глубокая кома с неадекватной или отсутствующей реакцией на боль Угнетение и недостаточность дыхания Крайнее возбуждение Частые генерализованные припадки, эпилептический статус, опистотонус Генерализованный паралич, затрагивающий жизненно важные функции Слепота, глухота |
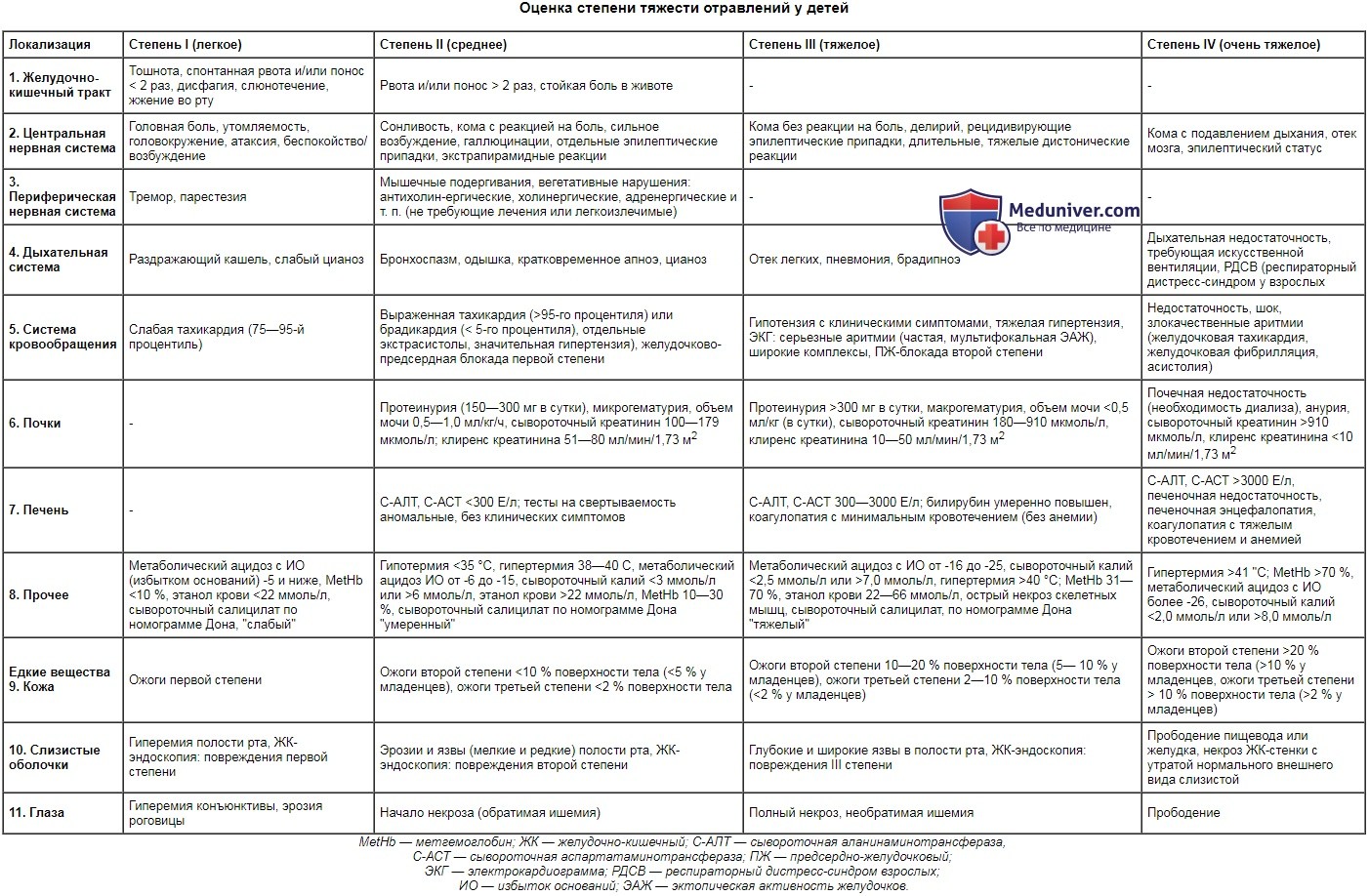
Оценка степени тяжести отравлений у детей
| Локализация | Степень I (легкое) | Степень II (среднее) | Степень III (тяжелое) | Степень IV (очень тяжелое) |
| 1. Желудочно-кишечный тракт | Тошнота, спонтанная рвота и/или понос < 2 раз, дисфагия, слюнотечение, жжение во рту | Рвота и/или понос > 2 раз, стойкая боль в животе | - | - |
| 2. Центральная нервная система | Головная боль, утомляемость, головокружение, атаксия, беспокойство/возбуждение | Сонливость, кома с реакцией на боль, сильное возбуждение, галлюцинации, отдельные эпилептические припадки, экстрапирамидные реакции | Кома без реакции на боль, делирий, рецидивирующие эпилептические припадки, длительные, тяжелые дистонические реакции | Кома с подавлением дыхания, отек мозга, эпилептический статус |
| 3. Периферическая нервная система | Тремор, парестезия | Мышечные подергивания, вегетативные нарушения: антихолинергические, холинергические, адренергические и т. п. (не требующие лечения или легкоизлечимые) | - | - |
| 4. Дыхательная система | Раздражающий кашель, слабый цианоз | Бронхоспазм, одышка, кратковременное апноэ, цианоз | Отек легких, пневмония, брадипноэ | Дыхательная недостаточность, требующая искусственной вентиляции, РДСВ (респираторный дистресс-синдром у взрослых |
| 5. Система кровообращения | Слабая тахикардия (75—95-й процентиль) | Выраженная тахикардия (>95-го процентиля) или брадикардия ( < 5-го процентиля), отдельные экстрасистолы, значительная гипертензия), желудочково-предсердная блокада первой степени | Гипотензия с клиническими симптомами, тяжелая гипертензия, ЭКГ: серьезные аритмии (частая, мультифокальная ЭАЖ), широкие комплексы, ПЖ-блокада второй степени | Недостаточность, шок, злокачественные аритмии (желудочковая тахикардия, желудочковая фибрилляция, асистолия) |
| 6. Почки | - | Протеинурия (150—300 мг в сутки), микрогематурия, объем мочи 0,5—1,0 мл/кг/ч, сывороточный креатинин 100—179 мкмоль/л; клиренс креатинина 51—80 мл/мин/1,73 м 2 | Протеинурия >300 мг в сутки, макрогематурия, объем мочи | Почечная недостаточность (необходимость диализа), анурия, сывороточный креатинин >910 мкмоль/л, клиренс креатинина |
| 7. Печень | - | С-АЛТ, С-АСТ | С-АЛТ, С-АСТ 300—3000 Е/л; билирубин умеренно повышен, коагулопатия с минимальным кровотечением (без анемии) | С-АЛТ, С-АСТ >3000 Е/л, печеночная недостаточность, печеночная энцефалопатия, коагулопатия с тяжелым кровотечением и анемией |
| 8. Прочее | Метаболический ацидоз с ИО (избытком оснований) -5 и ниже, MetHb | Гипотермия 6 ммоль/л, этанол крови >22 ммоль/л, MetHb 10—30 %, сывороточный салицилат по номограмме Дона "умеренный" | Метаболический ацидоз с ИО от -16 до -25, сывороточный калий 7,0 ммоль/л, гипертермия >40 °С; MetHb 31—70 %, этанол крови 22—66 ммоль/л, острый некроз скелетных мышц, сывороточный салицилат, по номограмме Дона "тяжелый" | Гипертермия >41 "С; MetHb >70 %, метаболический ацидоз с ИО более -26, сывороточный калий 8,0 ммоль/л |
| Едкие вещества 9. Кожа | Ожоги первой степени | Ожоги второй степени | Ожоги второй степени 10—20 % поверхности тела (5— 10 % у младенцев), ожоги третьей степени 2—10 % поверхности тела ( | Ожоги второй степени >20 % поверхности тела (>10 % у младенцев, ожоги третьей степени > 10 % поверхности тела (>2 % у младенцев) |
| 10. Слизистые оболочки | Гиперемия полости рта, ЖК-эндоскопия: повреждения первой степени | Эрозии и язвы (мелкие и редкие) полости рта, ЖК-эндоскопия: повреждения второй степени | Глубокие и широкие язвы в полости рта, ЖК-эндоскопия: повреждения III степени | Прободение пищевода или желудка, некроз ЖК-стенки с утратой нормального внешнего вида слизистой |
| 11. Глаза | Гиперемия конъюнктивы, эрозия роговицы | Начало некроза (обратимая ишемия) | Полный некроз, необратимая ишемия | Прободение |
С-АСТ — сывороточная аспартатаминотрансфераза; ПЖ — предсердно-желудочковый;
ЭКГ — электрокардиограмма; РДСВ — респираторный дистресс-синдром взрослых;
ИО — избыток оснований; ЭАЖ — эктопическая активность желудочков.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Каждый человек хотя бы раз жизни сталкивался с пищевым отравлением. Спутать подобное состояние практически невозможно – болит живот, мучает диарея, может возникнуть тошнота и рвота. Все это нередко сопровождается повышенной температурой и общей слабостью.
Всемирная организация здравоохранения (ВОЗ) подсчитала, что ежегодно в мире происходит более двух миллиардов случаев пищевых отравлений 1 .
Причины и виды пищевых отравлений
В целом можно выделить 2 основные причины пищевых отравлений:
- реакция организма на продукты, которые отличаются от ежедневного рациона 2 .
- патогенная флора (бактерии, грибки), вирусы и токсины, попадающие в организм преимущественно с зараженной пищей.
В каждом уголке мира обитают свои возбудители инфекции и они готовы моментально атаковать желудочно-кишечный тракт человека, стоит только зазеваться.

В США было подсчитано, что из 1000 заболевших человек после путешествий, 1/3 всегда страдает от диареи и пищевого отравления. Кишечная палочка становится самой частой причиной резкой диареи за рубежом 1 .
Детский организм еще более уязвим. Для неокрепшего организма причиной отравления может стать все, что угодно, особенно в путешествии: невымытые руки, игра в песке, необычные сладости или фрукты. Случайный глоток воды из бассейна или моря также может сказаться на состоянии кишечника ребенка.
Признаки пищевого отравления и возможные осложнения
Несмотря на то, что пищевое отравление возникает из-за разных причин, его проявления на первых порах всегда однотипны, а симптомы похожи.
Главной особенностью любого отравления является скорость, с которой оно возникает. Все происходит очень бурно и быстро – уже через несколько часов или в ближайшие сутки организм сигнализирует о проблеме 1 .
Организм человека – саморегулирующаяся система и потому пытается избавиться от возбудителей любым способом. Это может проявляться общим недомоганием, диареей и болью в животе 3 :
- Боль в животе разного характера, но чаще резкая и достаточно сильная. Кишечник реагирует на большинство токсинов и бактерий спазмом.
- Интоксикация организма – головная боль, слабость, боль в мышцах и ломота в суставах.
- Диарея – также яркий симптом пищевого отравления, проявляющий себя практически в каждом случае.
При сильном отравлении могут добавляться другие симптомы – тошнота, рвота и повышенная температура 3 :
- Тошнота является одним из ярких примеров того, как организм пытается противостоять пищевой инфекции и вывести бактерии вовне. Тошнота может сопровождаться отрыжкой и чувством тяжести в животе.
- Рвота – еще один из защитных механизмов организма от возбудители инфекции. При сильном и прогрессирующем отравлении рвоту необходимо контролировать, иначе возможно сильное обезвоживание.
- Синдром дегидратации. Условиями для подобного симптома будет активная рвота или диарея. Организм человека за короткий срок теряет огромное количество жидкости, что может выражаться сильной жаждой и головокружением, вплоть до потери сознания. Особенно опасна дегидратация у детей, которые при сильном отравлении моментально теряют все запасы воды в организме.
- Повышенная температура тела. Подобным образом организм реагирует на любую атаку. Пищевое отравление не исключение, организм пытается бороться, что проявляется повышением температуры от 37,5º С до 40,0º С – все зависит от конкретного вида вируса или бактерий.
Лечение пищевых отравлений
В первую очередь, для восстановления организма необходимо диетическое питание, которое поможет восстановить нормальную работу желудочно-кишечного тракта (ЖКТ).
При возобновлении питания после отравления необходимо соблюдать общие рекомендации 3 :
- Питаться нужно часто и небольшими порциями.
- Жареное, тушеное, острое, соленое и жирное строго запрещено.
- Про алкоголь и газированные сладкие напитки следует забыть на время лечения и дальнейшего восстановления.
- Важно соблюдать температуру подачи блюд - она должна оставаться нейтральной – ни холодно, ни жарко.
- Преимущественный способ готовки – варка и пар.
- Блюда должны быть легкими, преимущественно постными и привычными организму.
Домашняя аптечка или аптечка путешественника всегда должна включать в себя лекарственные препараты от отравления.
Самые востребованные средства 3,4 :
- Адсорбирующие препараты или сорбенты. Без подобного средства не должна обходиться ни одна аптечка. В задачу сорбента входит всасывание токсина и его дальнейшее выведение из организма.
- Препараты для улучшения пищеварения. Помогают организму полноценно усваивать пищу и будут особенно актуальны после победы над отравлением.
Для поддержания пищеварения после отравления могут пригодиться ферментные препараты панкреатина 5 . Они называются ферментными, потому что содержат пищеварительные ферменты, идентичные тем, что вырабатываются организмом и входят в стандарты лечения пищевых инфекций 6 .
Пищеварительные ферменты – это особый тип соединений, предназначенных для расщепления углеводов, белков и жиров для их последующего усвоения в организме.
Как работают ферментные препараты?
Ключевая задача ферментного препарата – в точности повторить физиологический процесс пищеварения, заложенный природой. Для этого препарат должен тщательно и равномерно перемешиваться с пищей в желудке, а затем одновременно с ней попадать в кишечник. Чтобы выполнить это условие, ферментный препарат должен состоять из множества маленьких гранул, и чем мельче эти гранулы, тем эффективнее препарат 7 .
Размер имеет значение! Эффективность ферментного препарата напрямую зависит от размера частиц панкреатина: чем они мельче, тем эффективнее препарат 7 .
На сегодняшний день Креон ® – единственный ферментный препарат панкреатина, содержащий действующее вещество в наиболее эффективной форме выпуска – капсулы с минимикросферами 8,9 . Минимикросферы - это маленькие частицы, созданные для лучшего усвоения пищи и производятся по запатентованной технологии 10 . Это значит, что другие препараты, доступные на рынке, не имеют возможности ее воспроизвести.
Препарат Креон ® 10000 действует уже через 15 минут после попадания в кишечник, помогая устранять тяжесть в животе, дискомфорт после еды, вздутие, метеоризм, боль и жидкий стул после отравления 5,7,11 .
Для нормализации пищеварения после отравления Креон ® следует принимать на 5-6 день и далее на весь период восстановления 12 . Креон ® удобен не только для взрослых, но и для детей с рождения, а также пожилых людей. При сложностях с проглатываем капсулы ее можно раскрыть и смешать минимикросферы Креон ® с пищей 11 .
Более подробно о препарате Креон ® можно узнать в специальном разделе.
При усугублении состояния или изначально тяжелом отравлении могут потребоваться помощь врача и дополнительные лекарственные препараты 4 :
- Антибиотики против бактериальной инфекции.
- Противорвотные препараты. Во время сильной рвоты могут оказаться необходимы, во избежание сильной потери жидкости в организме.
- Регидранты. При сильном отравлении свойственно терять много жидкости, а вместе с ней минералов и солей. Регидранты восполняют потери и предотвращают обезвоживание.
В зависимости от степени тяжести отравления может потребоваться промывание желудка для выведения токсинов или внутривенное введение физиологического раствора и раствора глюкозы 3 .
читайте также
Преимущества Креон ®
Креон ® или другие капсулы?
Креон ® 10000
Креон ® или проверенная таблетка?
ВАМ МОЖЕТ БЫТЬ ИНТЕРЕСНО
Как справляться с тяжестью в животе после еды?
Ночное переедание: удовольствие, привычка или зависимость?
"Несварение желудка": что это такое и как лечить?
Статья написана при участии экспертов Abbott
18+ Информация, представленная на сайте, предназначена для просмотра только совершеннолетними лицами.
Материал разработан при поддержке компании ООО "Эбботт Лэбораториз" в целях повышения осведомлённости пациентов о состоянии здоровья. Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу.
Хронический панкреатит – это воспаление тканей поджелудочной железы, которое сопровождается нарушением внутренней структуры органа, болью в животе и проблемами с пищеварением.
Среди всех заболеваний органов желудочно-кишечного тракта (ЖКТ) частота хронического панкреатита составляет от 5,1 до 9%, а в последние несколько десятилетий статистика заболеваемости панкреатитом в нашей стране выросла в два раза 1 .
Хронический панкреатит – коварная болезнь, во многом из-за своего рецидивирующего характера. Пациентов часто беспокоят периоды обострения, сопровождающиеся сильной болью, тошнотой, рвотой.
Откуда берется хронический панкреатит? Что вызывает болезнь и можно ли с ним бороться? Давайте попробуем разобраться.
Симптомы хронического панкреатита
Симптомы хронического панкреатита могут различаться в зависимости от стадии (ремиссия или обострение), формы течения и физического состояния пациента. Основные признаки болезни следующие:
- острая боль без четкой локализации. Болевой синдром может ощущаться в правом подреберье, верхней или средней части живота и распространяться на спину. У многих пациентов боль возникает сразу после приема пищи, особенно, если в рационе содержались жирные, копченые или острые блюда;
- учащенный жидкий стул – один из главных признаков расстройства пищеварения. Проблемы с пищеварением при хроническом панкреатите вызваны нехваткой ферментов;
- тяжесть в животе, тошнота, которые также указывают на недостаток пищеварительных ферментов;
- нарастающее чувство голода, мышечная дрожь, слабость, холодный пот;
- интоксикация, проявляющая себя в лихорадке, хронической усталости, чувстве общего недомогания.
Причины хронического панкреатита
Одна из самых распространенных причин хронического панкреатита – неправильное питание и нездоровый образ жизни. Постоянные переедания, злоупотребление жирной пищей и алкоголем вызывают закупорку выводных протоков поджелудочной железы.

Суженные выводные протоки провоцируют скопление и преждевременную активацию пищеварительных ферментов. В результате поджелудочная начинает фактически переваривать сама себя, формируется
воспаление 1 .
Кроме того, к хроническому панкреатиту могут привести следующие факторы 3 :
- язва двенадцатиперстной кишки, желудка и энтерит. Хроническое воспаление слизистой оболочки желудочно-кишечного тракта затрудняет выделение поджелудочного сока, что часто служит причиной хронического панкреатита;
- желчнокаменная болезнь. Камень после выхода из желчного пузыря вызывает закупорку общего протока и развивается воспаление поджелудочной железы;
- генетическая предрасположенность;
- токсическое воздействие лекарственных препаратов.
Диагностика хронического панкреатита
Выявить хронический панкреатит бывает непросто из-за неспецифичной клинической картины. Тошнота, боль в животе, проблемы с пищеварением – эти симптомы присущи многим заболеваниям, например, язве желудка или хроническому холециститу. Поэтому для выявления болезни может потребоваться целый комплекс исследований. Диагностика хронического панкреатита может включать 2,3 :
- внешний смотр больного. О хроническом панкреатите могут свидетельствовать посиневшие участки кожного покрова на передней и боковой стенке живота. У некоторых пациентов становятся заметными ярко-красные пятна кожных покровов на груди и спине. Прощупывание может выявить болезненность в левом подреберье и верхней трети живота;
- общий и развернутый анализ крови, который показывает наличие воспалительного процесса, исходя из увеличения концентрации лейкоцитов;
- лабораторный анализ крови на предмет выявления маркеров нутритивного статуса;
- анализ на фекальную эластазу кала;
- ультразвуковое исследование. В некоторых случаях ультразвуковое исследование (УЗИ) может выполняться через стенки желудка и двенадцатиперстной кишки, что существенно увеличивает точность обследования. Подобный метод носит название эндоУЗИ и сочетает в себе возможность эндоскопической и ультразвуковой диагностики желудочно-кишечного тракта (ЖКТ);
- компьютерная томография: применяется для определения осложнений панкреатита, связанных с уплотнением поджелудочных тканей.
Обострение хронического панкреатита
Хронический панкреатит может почти не проявлять себя буквально до периода обострения. Рецидив болезни, как правило, связан с двумя основными причинами 3 :
- употребление алкоголя. Даже небольшое количество употребленного спиртного может спровоцировать переход болезни в острую фазу;
- нарушение режима питания, переедание, большое количество жирных, жареных, острых блюд в меню.
Спровоцировать обострение хронического панкреатита у взрослых могут и другие факторы, например, хронический стресс, физическое переутомление, отравление или токсическое воздействие некоторых медицинских препаратов 3 .
Обострение болезни проявляется такими симптомами 3 :
- приступ острой или тупой боли в области подреберья. Болезненные ощущения распространяются на подлопаточную область или всю спину;
- прогрессирующая диарея. В таком случае кал имеет характерный жирноватый блеск. В каловых массах часто наблюдаются непереваренные остатки пищи;
- возникновение специфической горечи в полости рта, тошноты и снижение аппетита;
- белесоватый налет на поверхности языка;
- потеря массы тела.
Обострение хронического панкреатита у взрослых может затянуться на одну-две недели. Самостоятельно бороться с болезнью в этот период нельзя: лучшим решением является госпитализация и постоянное наблюдение специалистов.
Лечение хронического панкреатита
Ответ на вопрос "как вылечить хронический панкреатит" даже для современных врачей остается открытым. Схема лечения определяется врачом для каждого отдельного случая. Главное – терапия должна быть комплексной, воздействующей на главную причину болезни.
Лечение хронического панкреатита включает 2,3,4 :
- немедленный отказ от вредных привычек. Курение и злоупотребление крепкими алкогольными напитками обостряют течение воспалительного процесса и способствует последующему развитию заболевания;
- строгое соблюдение диеты. Повседневный рацион должен содержать высококалорийную пищу, без острых блюд, соли и сахара в чистом виде. Принимать пищу следует часто, небольшими порциями. При обострении хронического панкреатита назначается лечебное голодание, которое поможет остановить секрецию поджелудочной железы и ослабить боль. После 1-3 "голодных" дней пациента переводят на специальную диету;
- основная терапия. В данном случае речь идет о приеме препаратов следующего типа: спазмолитики и анальгетики, антисекреторные и дезинтоксикационные лекарственные средства. Лечение проводят под наблюдением врача с точным соблюдением указаний;
- прием ферментных препаратов, задача которых - компенсировать нарушенную работу поджелудочной железы. Дело в том, что поджелудочная железа не восстанавливается (это не печень), и потому работать в полную силу при хроническом панкреатите уже не сможет. Именно поэтому первой линией терапии являются ферментные препараты, которые должны приниматься пожизненно. Примером ферментного препарата, назначаемого при хроническом панкреатите, является Креон ® ;
- комплексную терапию. Может включать прием спазмолитиков или анальгетиков, антисекреторных и дезинтоксикационных лекарственных средств. Терапию проводят под наблюдением врача с точным соблюдением указаний;
- прием противовоспалительных и болеутоляющих средств, облегающих самочувствие пациента;
- фитотерапия, которая может назначаться в период ремиссии только по назначению врача.
Что делать, если обострение панкреатита застигло внезапно, а скорая помощь еще не прибыла? До приезда врачей нужно лечь, постараться максимально расслабить мышцы живота и приложить к больному месту грелку с холодной водой. Не стоит принимать обезболивающие препараты и любые другие медикаменты – это помешает правильной диагностике. И, конечно же, под строгим запретом любая еда и напитки, даже простая вода, ведь любая пища или жидкость могут спровоцировать усиление боли 3 .
Препарат Креон ® 25000 при хроническом панкреатите
Снижение функции поджелудочной железы неминуемо приводит к нехватке пищеварительных ферментов в организме, так называемой ферментной недостаточности. В результате страдает качество пищеварения, и организм недополучает необходимую энергию и питательные вещества для полноценной жизнедеятельности. Креон ® разработан специально для восполнения нехватки собственных ферментов через доставку их извне и относится к группе ферментных препаратов. В состав препарата входят ферменты, идентичные тем, что вырабатывает поджелудочная железа. Ключевой особенностью является то, что действующее вещество Креон ® представляет собой маленькие частицы – минимикросферы, которые собраны в капсулу. Дело в том, что наука более 100 лет изучает ферментные препараты с целью повышения их эффективности. На сегодняшний момент научные достижения говорят о том, что наиболее точно воссоздавать естественный процесс пищеварения могут препараты с частицами, размер которых не превышает 2мм 4,5 . Более того, научно доказано, что чем мельче частицы препарата, тем он может быть эффективнее 4,6 .
Креон ® – единственный препарат, капсула которого содержит сотни мелких частиц – минимикросфер 7 . Их размер не превышает 2мм, который зафиксирован как рекомендованный в мировых и российских научных работах 4,5,6 .
Что еще важно знать о ферментных препаратах?
Минимальной стартовой дозировкой считается Креон ® 25000 ЕД, что зафиксировано в российских рекомендациях по лечению хронического панкреатита и экзокринной недостаточности поджелудочной железы 2,5 . Цифра обозначает количество фермента липазы, которая помогает переваривать жиры. При необходимости врач может увеличить дозировку, в европейской практике необходимая доза на разовый прием может доходить до 80000 ЕД 8 . Для сравнения: поджелудочная железа здорового человека вырабатывает до 720 000 таких единиц во время каждого приема
пищи 9 .
Вегетативные нарушения при интоксикациях. Кома при острой интоксикации
При многих интоксикациях наряду с психоневрологической симптоматикой отмечаются вегетативные нарушения и симптомы, указывающие на поражение периферической нервной системы. Особенности тех или иных сочетаний психоневрологической и вегетативной симптоматики, вовлечение в патологический процесс периферической нервной системы в большинстве случаев дают возможность поставить диагноз и правильно оценить степень тяжести интоксикации.
Так, при интоксикациях ФОС отмечаются выраженные вегетативные нарушения (миоз, гипергидроз, бронхорея, бронхоспазм и усиление перистальтики желудочно-кишечного тракта и др.). При тяжелых интоксикациях к указанной патологии присоединяется парез (паралич) мускулатуры туловища и конечностей (синдром токсической миопа-тии или миастении). Миопатический синдром наблюдается также при отравлениях курареподобными ядами (па-хикарпином, бромистым метилом и др.). При интоксикации атропина сульфатом или другими холинолитиками вегетативные нарушения характеризуются мидриазом, сухостью кожных покровов, тахикардией и др.
При некоторых интоксикациях выявляется избирательное действие яда на те или иные отделы нервной системы. Так, при отравлениях метиловым спиртом страдает преимущественно зрительный нерв и сетчатка глаза, при отравлениях салицилатами, хинином, передозировке некоторых антибиотиков — слуховой нерв.
При некоторых интоксикациях поражение периферической нервной системы проявляется в более поздние сроки — на 2—3-й нед после отравления (токсические полиневриты при интоксикациях ФОС, таллием, мышьяком, свинцом и др.).
В периоде острой интоксикации и при коматозных состояниях нередко развиваются осложнения как со стороны центральной нервной системы (отек мозга, кровоизлияния в вещество мозга), так и со стороны других органов (пневмония, ателектазы в легких и др.). Непосредственной при чиной некоторых осложнений является бессознательное состояние и нарушение защитных рефлексов, в результате чего развивается так называемый обтурационный синдром. Он возникает вследствие западения языка, скопления слизи в дыхательных путях, аспирации рвотных масс, слизи и т. д.
Все указанные осложнения ведут к гипоксии и значительно ухудшают течение интоксикации.
При поражении нервной системы ядом нередко наблюдаются судороги. Они могут быть результатом действия самого яда на нервную систему (фосфорорганические соединения, стрихнин и др.) и вторичных изменений в нервной системе (отек мозга, гипоксия и др.).
Судороги и двигательное беспокойство нарушают дыхание, увеличивают гипоксию, истощают больного и создают дополнительную нагрузку на сердечно-сосудистую систему. Судороги являются источником травм (прикус языка, ушибы головы, туловища и т. д.), затрудняют уход, за больным и надлежащую терапию.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

