Наиболее частый исход первичного туберкулеза
Обновлено: 24.04.2024
Исход первичного туберкулеза. Варианты исхода первичного туберкулеза.
Исход всех вариантов первичного туберкулеза в большой степени зависит от своевременно начатого и рационально проводимого лечения. В основе его лежит применение различных туберкулостатических препаратов, выбор и сочетание которых определяются характером процесса, лекарственной чувствительностью микобактерий и переносимостью химио-препаратов больными. Следует иметь в виду, что при повышенной чувствительности организма у больных первичным туберкулезом сравнительно часто возникают побочные реакции. В связи с этим у них приходится одновременно назначать различные десенсибилизирующие, противовоспалительные, стимулирующие препараты, витамины и проводить такое лечение в условиях длительного санаторно-гигиенического и диетического режима. С целью десенсибилизации у части больных может быть использована туберкулинотерапия. В последнее время мы наблюдали успех от присоединения к химиопрепаратам преднизолона. Тонизирующий эффект на организм больных оказывают повторные гемотрансфузии (по 100— 150 мл крови).
В настоящее время при применении такой комплексной терапии можно во многих случаях не только предупредить прогрессирование и летальный исход болезни, но и достигнуть полного ее излеБольшие затруднения возникают при лечении больных Хроническими формами процесса, при которых даже с помощью всех указанных лечебных мероприятий далеко не всегда удается получить непосредственный лечебный эффект и предупредить прогрессирование болезни. Тогда может встать вопрос об оперативном удалении крупных и изолированных не только периферических, но и внутригрудных лимфатических узлов, особенно если они вызывают сдавление нервов, сосудов, ателектаз легкого, пенетрируют в крупные бронхи, сопровождаются свищами, флегмонами, вызывают образование массивного ограниченного пневмосклероза. В таких случаях хирургическое вмешательство в сочетании с этиотропной и патогенетической терапией часто дает благоприятные результаты. Об этом свидетельствует накопившийся за последнее время опыт оперативного удаления крупных наружных и внутригрудных лимфатических узлов. Иногда в таких случаях ганглиоэктомию приходится сочетать с одновременной резекцией части или даже всего легкого, пораженного в результате рубцового стеноза крупных бронхов или хронических бронхонодулярных свищей.
Накопленные в нашей клинике наблюдения подтверждают целесообразность и эффективность такого метода лечения, который был применен за последние 3 года у 30 больных (24 женщины и 6 мужчин); 6 из них были в возрасте до 20 лет, 12 — от 20 до 29 лет и столько же — от 30 лет и старше. У подавляющего большинства больных начало процесса относилось к детскому и подростковому возрасту, и болезнь протекала у них хронически, не уступая действию туберкулостатических препаратов. Большей частью бронхоаденит был изолированным, реже при этом обнаруживались те или иные изменения в легких.
Больной С. в 1951 г. в возрасте 10 лет перенес правосторонний экссудативный плеврит, после чего длительно отмечался сухой кашель. В 1966 г. больной, которому в то время исполнилось 25 лет, стал жаловаться на одышку, кашель, периодические приступы удушья. Эти симптомы наблюдались и при поступлении в клинику туберкулеза ЦОЛИУ врачей в 1969 г. В мокроте микобактерии не были обнаружены, гемограмма и РОЭ — в пределах нормы. При бронхоскопии патологических изменений не выявлено. Рентгенологически в верхней доле правого легкого определялись очаг Гона, небольшой обызвествленный очажок, а также крупные казеозные паратрахеальные и бифуркационные лимфатические узлы с элементами кальцинации. Произведена ганглиоэктомия с полной резекцией капсулы лимфатических узлов. При их гистологическом исследовании обнаружены обызвествленные казеозные массы, а в капсуле — скопление лейкоцитов и гигантских клеток типа инородных тел.
При массивном адгезионном плеврите приходится прибегать к декортикации, а при слипчивом перикардите — к кардиолизу. При обширных спаечных процессах в брюшной полости на почве слипчивого перитонита развивается нередко кишечная непроходимость, по поводу которой приходится прибегать к лапаротомии и рассечению сращений. При рецидивах пластического перитонита иногда повторно осуществляют эта операции, но, к сожалению, они не всегда приводят к излечению.
Большая роль в профилактике возникновения и развития прогрессирующих, распространенных и инвалидизирующих форм первичного туберкулеза у взрослых принадлежит вакцинации и ревакцинации БЦЖ. Значение этого мероприятия подтверждается многочисленными наблюдениями, согласно которым вакцинация БЦЖ на 75—80% снижает риск заболевания туберкулезом. При длительном наблюдении за воспитанниками нахимовских и суворовских училищ установлено, что вакцинированные БЦЖ заболевают туберкулезом в 5—6 раз реже, чем непривитые. Подобную закономерность установил Е. Б. Меве (1959) у лиц в возрасте 20—22 лет, уроженцев одних и тех же районов страны. Среди неинфицированных и невакцинированных различные формы первичного туберкулеза в течение года развились у 5%, а среди привитых — только у 1 %. О высокой эффективности профилактической вакцинации свидетельствуют материалы И. Е. Кочновой и соавт. (1972), отражающие наблюдения над большой группой студентов в Москве. Демонстративны в этом отношении и данные, касающиеся более 200 млн. привитых во всех странах мира за период 1956—1959 гг.
Смертность от туберкулеза среди них оказалась на 80% ниже, чем среди непривитых, а частота туберкулезного менингита — соответственно на 93%.
Важное значение имеет химиопрофилактика первичного туберкулеза. С этой целью длительно (до 2—3 лет) в виде периодических циклов сроком 2—3 мес назначают обычно тубазид лицам с недавно наступившим виражом туберкулиновых реакций даже без клинически выраженных общих и местных признаков заболевания. С успехом пользуются этим методом и у неинфицированных, имеющих тесный контакт с бацилловы-делителями. Так, Е. Г. Мазина (1967) установила, что при вираже туберкулиновых реакций у детей и подростков, леченных фтивазидом и ПАСК, в 5,5 раз реже, чем у нелеченых, развивается хроническая туберкулезная интоксикация, а в условиях контакта с бацилловыделителями в 5—6 раз реже возникают локальные формы процесса.
По данным Lotte, Rouillon (1960), среди лиц, перенесших первичную инфекцию в возрасте 10—24 лет и не подвергавшихся химиопрофилактике, заболеваемость туберкулезом в течение 4—5 лет составила 13%, а среди пользовавшихся ею — 2%. Ю. Л. Гамперис (1973) установил, что в Литовской ССР за 1961—1971 гг. заболеваемость контактов, подвергшихся химиопрофилактике, уменьшилась более чем в 20 раз и в настоящее время не превышает уровня заболеваемости туберкулезом всего населения республики.
Как показали материалы Французского национального института медицинских и гигиенических исследований, полученные в 5 крупных центрах страны на протяжении 1959—1969 гг., защитное действие изониазида, примененного у 2970 человек с туберкулиновым виражом, составило в среднем 64%. У детей 5—9 лет оно равнялось 57%, в 10—14 лет— 59%, а в возрасте 15—24 лет — 68%.
Однако химиопрофилактика в современной эпидемиологической ситуации не может заменить вакцинацию БЦЖ. И то, и другое мероприятие следует сочетать в определенной последовательности: сначала у неинфицированного должен быть достигнут нестерильный иммунитет посредством вакцинации БЦЖ, а затем, но не ранее чем через 2 мес после аллергической перестройки организма, при соответствующих показаниях следует приступить к химиопрофилактике. Ее характер и длительность должны быть индивидуализированы в каждом отдельном случае.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Очаговый туберкулез легких – форма вторичного туберкулеза, протекающая с формированием в легких очагов специфического воспаления не более 10 мм в диаметре. Протекает бессимптомно или малосимптомно. У части больных очаговый туберкулез легких может сопровождаться недомоганием, субфебрилитетом, болью в боку, сухим кашлем. В диагностике очагового туберкулеза наиболее информативны рентгенография легких, выявление МБТ в мокроте или бронхиальных смывах. В начальном периоде больным очаговым туберкулезом легких назначается комбинация из трех-четырех основных противотуберкулезных химиопрепаратов с последующим уменьшением до двух наименований.
МКБ-10

Общие сведения
Очаговый туберкулез легких – специфическое туберкулезное поражение, характеризующееся наличием в легких немногочисленных небольших (в пределах 1-2-х сегментов) фокусов продуктивного воспаления. Очаговый туберкулез относится к вторичной туберкулезной инфекции, т. е. обычно возникает через много лет после излечения первичного туберкулеза. Именно поэтому преобладающее большинство заболевших составляют взрослые пациенты. Среди других клинико-морфологических форм туберкулеза легких на долю очаговой формы приходится 15-20%. Отличительными особенностями очагового туберкулеза легких являются ограниченность зоны поражения одним-двумя сегментами, недеструктивный характер воспаления и латентное течение инфекции.
Причины
Очаговый туберкулез легких может возникнуть в результате экзогенной суперинфекции либо эндогенной активации инфекции в старых первичных очагах (кальцинатах). Экзогенное инфицирование возможно при тесном контакте с больными открытой формой туберкулеза в семье, противотуберкулезном диспансере, различных замкнутых коллективах. Заражение происходит аэрогенным путем. При этом вновь заболевшие выделяют микобактерии, устойчивые к тем же противотуберкулезным препаратам, что и источник инфекции. Роль экзогенной суперинфекции велика в районах с неблагополучной эпидемической ситуацией, неблагоприятными социально-бытовыми условиями проживания, при отсутствии специфической иммунизации населения.
Реактивация эндогенной инфекции происходит в старых туберкулезных очагах в легких (очаг Гона) или внутригрудных лимфатических узлах. В остаточных очагах микобактерии туберкулеза могут длительно персистировать в виде L-форм. Реверсия инфекции обычно происходит на фоне ослабления ранее сформированного противотуберкулезного иммунитета, чему способствуют:
- стрессы
- плохое питание
- переутомление
- лечение иммунодепрессантами
- сопутствующие заболевания (пневмокониозы, сахарный диабет, язвенная болезнь желудка и двенадцатиперстной кишки)
- вредные зависимости (алкоголизм, табакокурение, наркомания).
Патогенез
В патогенезе реактивации эндогенной инфекции, как причины очагового туберкулеза легких, определяющую роль играет лимфогематогенное рассеивание микобактерий по организму. Очаговый туберкулез легких имеет преимущественно верхнедолевую локализацию. Многочисленные исследования в области фтизиатрии и пульмонологии объясняют это различными факторами: ограниченной подвижностью верхушки легкого, ее слабой аэрацией, замедленным крово- и лимфотоком в этой области, вертикальным положением тела человека и даже гиперсенсибилизацией, способствующей избирательной фиксации микобактерий в верхушке легких.
Классификация
По давности течения очаговый туберкулез легких может быть свежим (мягкоочаговым) и хроническим (фиброзно-очаговым).
- Свежий туберкулез является начальной стадией вторичного процесса, развившегося у пациента, ранее инфицированного микобактериями и переболевшего первичной инфекцией. Морфологически характеризуется эндобронхитом и перибронхитом в области сегментарных бронхов, при вовлечении альвеол - лобулярной бронхопневмонией.
- Хронический очаговый туберкулез может развиваться как в результате рассасывания свежего очагового туберкулеза, так и в исходе других легочных форм – инфильтративной, диссеминированной, кавернозной. При этом воспалительные очаги инкапсулируются, замещаются соединительной тканью или обызвествляются. По сути, они представляют собой остаточные фиброзные очаги, однако при определенных условиях могут реактивироваться, вызывая обострение туберкулезного процесса и увеличение границ поражения. В свою очередь, при прогрессировании хронический очаговый процесс также может трансформироваться в инфильтративный, кавернозный или диссеминированный туберкулез легких.
В своем развитии очаговый туберкулез проходит фазы инфильтрации, распада и уплотнения. В зависимости от размеров различают мелкие (до 3 мм в диаметре), средние (до 6 мм), крупные (до 10 мм) очаги.
Симптомы очагового туберкулеза
Особенностью клинического течения туберкулеза легких является стертость или отсутствие симптоматики, поэтому большая часть случаев выявляется при профилактической флюорографии. Примерно у трети пациентов определяется слабо выраженный интоксикационный синдром и признаки поражения органов дыхания.
Признаки интоксикации включают в себя субфебрильную температуру по вечерам, ощущение жара, сменяющееся кратковременным познабливанием, потливость, недомогание, снижение аппетита, нарушение сна. Иногда при очаговом туберкулезе легких, как проявление специфической интоксикации, возникают признаки гипертиреоза: увеличение размеров щитовидной железы, тахикардия, блеск глаз, колебания веса, раздражительность. У женщин могут отмечаться нарушения менструального цикла по типу опсоменореи или пройоменореи.
Возможны жалобы на боль в боку, между лопатками, в плечах. Кашель обычно носит непостоянный характер, может быть сухим или сопровождаться скудным отделением мокроты. Изредка возникает кровохарканье.
Диагностика
Физикальные данные, выявляемые при объективном обследовании больного с подозрением на очаговый туберкулез легких, неспецифичны. Пальпация позволяет выявить небольшую болезненность и ригидность мышц плечевого пояса; лимфоузлы не увеличены. Перкуторный звук над очагом поражения приглушен, при аускультации прослушивается жесткое дыхание, во время покашливания больного определяются единичные мелкопузырчатые хрипы.
Туберкулиновые пробы при очаговом туберкулезе легких, как правило, нормергические, поэтому не играют существенной роли в диагностике. В редких случаях больные могут реагировать на подкожное введение туберкулина повышением температуры тела, увеличением количества мокроты, ускорением СОЭ и т. п. Методом скрининга также могут служить иммунологические реакции крови (Т-Спот.ТБ, квантиферон-тест), которые используются для подтверждения инфицированности.
Для определения активности туберкулеза исследуется мокрота на КУБ, производится бронхоскопия с забором бронхоальвеолярных смывов. Эндоскопическая картина при свежем очаговом туберкулезе легких характеризуется признаками эндобронхита.
Основную информацию о форме туберкулеза дает рентгенография легких, однако рентгенологическая картина может быть различной в зависимости от фазы и длительности процесса. При свежем очаговом туберкулезе обычно определяется 1-2 крупных очага и несколько средних или мелких; тени слабоконтурирующие, малоинтенсивные, округлой формы. Хронический очаговый туберкулез рентгенологически проявляется наличием плотных фокусов с очагами обызвествления и фиброзных тяжей; тени средней и высокой интенсивности, обычно малого и среднего размера. Дифференциальная диагностика проводится с неспецифической очаговой пневмонией, пневмомикозами, периферическим раком легкого.

КТ органов грудной клетки. Множественные очаговые изменения верхней доле правого легкого (верифицированный туберкулез)
При сомнительных данных прибегают к проведению тест-терапии: пациенту на 2-3 месяца назначают противотуберкулезные средства и отслеживают клинико-рентгенологическую и лабораторную динамику. При уменьшении или частичном рассасывании очагов диагноз очагового туберкулеза несомненен.
Лечение очагового туберкулеза легких
Лечение активного очагового туберкулеза легких проводится в противотуберкулезном стационаре, неактивного – в амбулаторных условиях под наблюдением фтизиатра. Стандартный режим химиотерапии предусматривает назначение не менее трех противотуберкулезных препаратов (рифампицин, изониазид, пиразинамид, этамбутол) на срок 2-3 месяца. В начальном периоде также может применяться стрептомицин. В фазе продолжения, которая длится 4-6 месяцев, оставляют прием двух препаратов (рифампицин+изониазид, изониазид+этамбутол). Общая длительность терапии очагового туберкулеза легких составляет 6-9 месяцев, а у отдельных пациентов – до одного года. Реабилитация после курса лечения осуществляется в условиях противотуберкулезного санатория.
Прогноз
Исход очаговой формы туберкулеза легких, как правило, благополучный. В результате полноценного лечения свежие очаги полностью рассасываются, наступает полное клиническое излечение. При хроническом течении очагового туберкулеза возможен переход в менее прогностически благоприятные формы (инфильтративную, кавернозную, диссеминированную). Чаще всего исходом служит пневмосклероз с формированием очагов фиброза или кальциноза. Такие пациенты в течение 1—2 лет нуждаются в проведении химиопрофилактики. Наибольшую сложность представляет лечение устойчивых к химиопрепаратам случаев. Профилактика очагового туберкулеза легких состоит в проведении рентгенологического обследования населения, санпросветработы, повышении неспецифической резистентности организма. В сокращении числа случаев вторичного туберкулеза легких большое значение имеет вакцинопрофилактика.
Диссеминированный туберкулез легких – это клиническая форма туберкулезной инфекции, характеризующаяся формированием в легких многочисленных очагов специфического воспаления вследствие гематогенного или лимфогенного распространения микобактерий. Диссеминированный туберкулез легких протекает остро, подостро или хронически; с общим недомоганием, гипертермией, одышкой, влажным кашлем, кровохарканьем. Основными методами выявления диссеминированного туберкулеза легких служат рентгенодиагностика, туберкулинодиагностика, определение МБТ в мокроте и секрете бронхов. Лечение проводится специфическими противотуберкулезными препаратами по специальным схемам.
МКБ-10

Общие сведения
Причины
Диссеминированный туберкулез легких может представлять собой осложненный вариант первичного туберкулеза или носить вторичный характер и развиваться у пациентов, ранее перенесших первичную туберкулезную инфекцию. Возникновение диссеминированной формы связано с распространением микобактерий по кровеносным или лимфатическим путям из легочного очага или других органов (внутригрудных лимфатических узлов, костей, мочеполовой системы и т. д.). Для развития диссеминированного туберкулеза легких необходимо наличие следующих условий:
- туберкулезной бактериемии (или бактериолимфии),
- гиперсенсибилизации к туберкулезной инфекции,
- резкого снижения общей резистентности.
Факторы риска
Рассеиванию МБТ по организму способствуют другие инфекционные заболевания (грипп, корь, ВИЧ), аллергические реакции и иммунодефициты различного генеза, гиповитаминоз, алкоголизм и наркомания, гиперинсоляция или переохлаждение и пр. Довольно часто диссеминированный туберкулез легких развивается у пациентов с эндокринными нарушениями (сахарным диабетом) или физиологическими гормональными изменениями (в период беременности и после родов, в пожилом и старческом возрасте).
К группе высокого риска относятся лица, находящиеся в тесном контакте с больными открытой формой туберкулеза (выделяющими микобактерии). Также диссеминированный туберкулез легких может развиваться у детей, не получавших вакцину БЦЖ.
Патогенез
В условиях снижения напряженности общего и противотуберкулезного иммунитета может возникнуть реверсия туберкулезной инфекции в остаточных очагах с выходом микобактерий в кровяное или лимфатическое русло. Оседанию МБТ в легких способствует густая сеть легочных капилляров, артериол и венул, относительно медленный кровоток. При поступлении значительного количества микобактерий в кровь и выраженном снижении противотуберкулезного иммунитета может развиться генерализованный диссеминированный туберкулез с очагами в различных органах или туберкулезный сепсис.
Классификация
В зависимости от путей распространения микобактерий по организму различают гематогенный, лимфогенный и лимфобронхогенный диссеминированный туберкулез. Все три варианта могут носить острое, подострое или хроническое течение, ограниченный или распространенный характер.
Симптомы
Различные клинические формы диссеминированного туберкулеза легких имеют свои специфические особенности течения. Примерно у трети больных поражение легких является случайно находкой и обнаруживается при прохождении массовой флюорографии. Остальные пациенты целенаправленно обращаются к врачу в связи с ухудшением самочувствия. Диссеминированный туберкулез легких может сочетаться с туберкулезом гортани, костей и суставов, почек, гениталий. В этом случае признакам поражения легких может предшествовать другая органная симптоматика (дисфония, боль в горле, суставах и позвоночнике, гематурия, бесплодие и т. д.).
Острая форма
Острый диссеминированный туберкулез легких в начальном периоде часто напоминает ОРВИ или внебольничную пневмонию. Он манифестирует внезапно, с резкого недомогания, повышения температуры до 38°С, диспепсических нарушений, головной боли. На фоне неспецифических симптомов возникают сухой кашель, одышка, цианоз. Симптоматика прогрессивно нарастает в течение 1-2 недель: температура может достигать 40°С; кашель становится продуктивным с выделением слизисто-гнойной мокроты; может возникать кровохарканье; выражены адинамия, тахикардия, ночная потливость.
При тифоидной форме преобладает интоксикационный синдром, могут иметь место нарушение сознания и бред. У больных с легочной формой, кроме токсикоза, тяжесть состояния усугубляется резко выраженной дыхательной недостаточностью. В случае перехода туберкулезного воспаления на мозговые оболочки развивается менингеальная форма с соответствующей симптоматикой (ригидностью мышц затылка, симптомами Брудзинского и Кернига).
Редко наблюдается острейшее течение диссеминированного туберкулеза легких - туберкулезный сепсис. Ему подвержены лица со сниженным иммунитетом (тяжелым сахарным диабетом, лейкемией и т. д.). Он протекает крайне тяжело с высокой лихорадкой, спутанностью сознания, гепатоспленомегаией, легочно-сердечной недостаточностью.
Подострая форма
Клиническая картина подострого диссеминированного туберкулеза легких маскируется под затяжной бронхит; отличается умеренно выраженными проявлениями: раздражительностью, снижением работоспособности, общей слабостью, потерей аппетита и похуданием, периодической гипертермией, несильным влажным кашлем, болью в боку. Нередко развитию симптоматики предшествует туберкулезный плеврит.
Хроническая форма
Хронический диссеминированный туберкулез легких вне обострения протекает бессимптомно. В период активизации специфического воспаления появляются умеренные симптомы интоксикации; при длительном течении туберкулезного процесса преобладают признаки дыхательной недостаточности. Вследствие редукции сосудистого русла и повышения давления в сосудах малого круга развивается легочное сердце.
Диагностика
Физикальное обследование выявляет ослабленное дыхание, влажные мелко- и среднепузырчатые хрипы. Подтвердить или опровергнуть диагноз помогают следующие диагностические данные:
- Гемограмма на фоне диссеминированного туберкулеза легких претерпевает существенные сдвиги: лейкоцитоз сменяется лейкопенией, развивается лимфопения, эозинопения, нейтрофилез, тромбоцитопения, резко увеличивается СОЭ. В мокроте или смывах с бронхов микобактерии туберкулеза выявляются только у половины больных диссеминированным туберкулезом. При менингеальной форме с целью дифференциальной диагностики прибегают к люмбальной пункции и исследованию спинномозговой жидкости.
- Рентгеносемиотика диссеминированного туберкулеза легких зависит от клинической формы заболевания. Признаками острого процесса служат наличие в обоих легочных полях множественных однотипных очагов, расположенных симметрично, в виде цепочки по ходу сосудов. При подострой диссеминации очаги имеют тенденцию к слиянию, возможно образование полостей распада. Для хронической диссеминации характерно асимметричное расположение очаговых теней, которые имеют разную форму, величину, очертания, интенсивность в зависимости от срока давности их возникновения. Рентгенография легких, как правило, дополняется линейной или компьютерной томографией.
- В начале острой формы диссеминированного туберкулеза легких реакция Манту у больных бывает умеренно положительной или гиперергической, однако в дальнейшем угасает. При подостром и хроническом процессе выявляется слабоположительная или умеренно выраженная реакция на туберкулин.
- При диагностической бронхоскопии на слизистой оболочке бронхов могут обнаруживаться туберкулезные бугорки. Эндоскопическое исследование позволяет произвести биопсию бронха, трансбронхиальную биопсию легкого или лимфатического узла, получить бронхоальвеолярный смыв для исследования на МБТ.
- ИФА-диагностика проводится для верификации диагноза у лиц из групп риска. Широкое применение квантиферонового теста и T-SPOT-диагностики сдерживается высокой стоимостью анализов.
Дифференциальная диагностика диссеминированного туберкулеза легких проводится с саркоидозом, лимфогранулематозом, пневмокониозом, пневмомикозом, коллагенозами, очаговой пневмонией, альвеолитом, карциноматозом легких.

КТ ОГК. Множественные очаговые поражения верхней и средней доли правого легкого, верхней и нижней доли левого легкого у пациента с диссеминированным туберкулезом.
Лечение диссеминированного туберкулеза легких
Больные с диссеминированным туберкулезом легких госпитализируются в стационар противотуберкулезного профиля. Специфическая химиотерапия назначается и контролируется фтизиатром. При впервые выявленном диссеминированном туберкулезе легких, независимо от формы, назначается рифампицин, изониазид и этамбутол (или стрептомицин); при массивном бактериовыделении или тяжелом течении добавляется четвертый препарат - пиразинамид.
Активная терапия продолжается до рассасывания очагов диссеминации, прекращения выделения микобактерий и закрытия каверн. После этого, еще 6-9 месяцев, лечение осуществляется двумя противотуберкулезными антибиотиками (изониазид+этамбутол, изониазид+пиразинамид или изониазид+рифампицин). В схему лечения острого диссеминированного туберкулеза легких включают кортикостероиды (преднизолон) и иммуномодуляторы (препараты тимуса, альфа интерферон). В некоторых случаях (при сохранении полостей распада) прибегают к оперативной коллапсотерапии.
Прогноз и профилактика
Исход острого диссеминированного туберкулеза легких может быть благоприятным при условии своевременного выявления и проведения полноценного курса этиотропной терапии. Осложнение в виде туберкулезного менингита может привести к гибели больного. Подострое течение может подвергаться обратному развитию или переходить в хроническую форму. Хронический диссеминированный туберкулез имеет длительное, многолетнее течение, может осложняться появлением внелегочных очагов и прогрессированием в фиброзно-кавернозный туберкулез.
Профилактика диссеминированного туберкулеза легких заключается в предупреждении и лечении первичного туберкулезного процесса, своевременной БЦЖ-вакцинации детей, проведении профилактического рентгенологического скрининга среди взрослых. Пациенты, перенесшие туберкулез, должны в течение 2-х лет находиться под наблюдением фтизиатра. Снятие с диспансерного учета может быть осуществлено только при отсутствии рецидивов, остаточных изменений (туберкулом, кальцинатов, цирроза легких и пр.) и отягощающих факторов (иммунодефицитных состояний, хронических заболеваний, вредных зависимостей).
1. Федеральные клинические рекомендации по диагностике и лечению диссеминированного (милиарного) туберкулёза легких у детей/ под ред. проф. Аксеновой В.А. – 2013.
2. Туберкулез. Особенности течения, возможности фармакотерапии: Учебное пособие для врачей/ под ред. проф. Иванова А.К. – 2009.
3. Диагностика диссеминированного туберкулеза и других гранулематозных заболеваний легких (клинико-лабораторное исследование): Автореферат диссертации/ Николаева Г. М. – 2004.
Первичный туберкулез. Эпидемиология первичного туберкулеза.
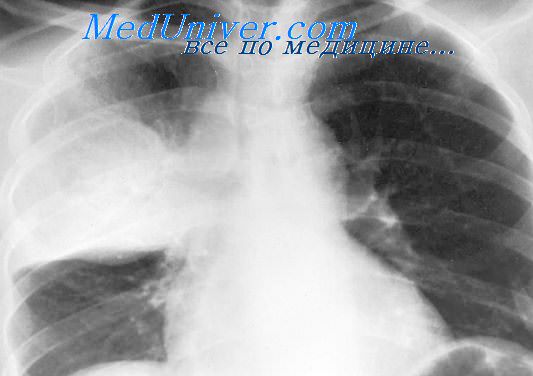
Близкие к этим данные приводит М. С. Греймер (1973). Среди 1020 впервые заболевших активным туберкулезом органов дыхания в возрасте 18—29 лет первичный комплекс и бронхоаденит были выявлены у 3,6%, другие формы туберкулеза органов дыхания периода первичной инфекции — у 8,2%, а всего, следовательно, у 11,8%.
Однако следует учесть, что клиническая структура первичного туберкулеза отнюдь не ограничивается первичным комплексом, бронхоаденитом и отчасти экссудативным плевритом. Процесс может протекать также по типу очагового, инфильтративиого или диссеминированного туберкулеза легких. С первичной инфекцией часто связано также поражение различных групп лимфатических узлов, серозных оболочек глаз, костей и других органов. О принадлежности этих форм к первичному туберкулезу свидетельствует их развитие у лиц, незадолго до заболевания не реагировавших на туберкулин, после недавнего или одновременно возникшего у них виража туберкулиновых реакций или вскоре после вакцинации БЦЖ. В таких случаях отсутствуют клинические и рентгенологические признаки перенесенного в прошлом туберкулеза легких и лимфатических узлов и в то же время нередко наблюдается сравнительно высокая чувствительность к туберкулину. Характерно для первичного туберкулеза фистулезное поражение крупных бронхов. Важным признаком является обнаружение в мокроте или в промывных водах бронхов микобактерий, первично устойчивых к отдельным туберкулостатическим препаратам.
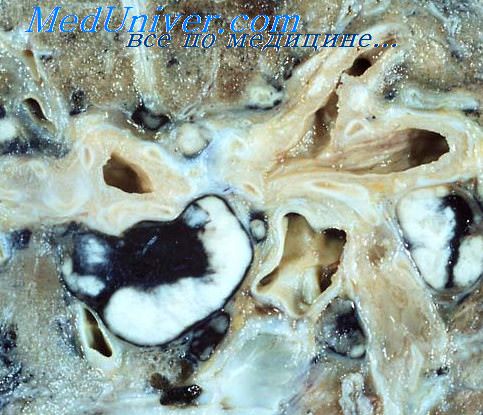
Помимо ранних форм, наблюдается хронический и своеобразно протекающий первичный туберкулез, истоки которого относятся обычно к подростковому или детскому возрасту.
Диапазон клинических проявлений первичного туберкулеза, кроме того, расширяется за счет некоторых синдромов, обусловленных образованием в различных органах так называемых параспецифических изменений. Они проявляются в виде фликтен, кератоконъюнктивита, узловатой эритемы, острого диффузного нефрита, ревматоида Понсе. В части случаев при этом может развиться очаговый или диффузный склероз межуточного вещества соединительной ткани. Тогда возникает картина гепатита, фибропластического серозита, появляются изменения, весьма напоминающие различные симптомы коллагеноза. Не все эти проявления так называемого терапевтического и хирургического туберкулеза учитываются фтизиатрами, так как такие больные обычно находятся под наблюдением врачей других специальностей.
Наконец, следует принимать во внимание и последствия первичного туберкулеза в виде хронической рецидивирующей пневмонии, эмфиземы, бронхита, иногда инфекционно-аллергической формы бронхиальной астмы. Первопричиной этих процессов является перенесенный в прошлом бронхоаденит, осложненный специфическим поражением бронхов и ателектазом легкого или гематогенпой диссеминацией с последующим развитием интерстициального склероза в легких.
Все эти клинические проявления значительно расширяют рамки первичного туберкулеза у взрослых. Вместе с тем следует иметь в виду, что различные формы болезни неодинаково часто встречаются в отдельных районах страны, несмотря на наступивший в последние годы значительно выраженный ее патоморфоз. В Казахстане, например, и теперь туберкулез лимфатических узлов, особенно периферических, — нередкое явление. По данным К. М. Маскеева (1971), он наблюдается здесь у 19% всех впервые выявленных больных туберкулезом, причем более чем в половине случаев отмечается поражение не только периферических, но и внутригрудных лимфатических узлов и легких. В Якутской АССР еще не так давно (1946—1950) активный первичный комплекс и распространенный лимфаденит можно было обнаружить у 62—69,7% умерших от туберкулеза. Но и в последующие годы (1963—1967) такие формы процесса отмечались на аутопсии еще у 29,9% коренных жителей республики и у 4,5% приезжих (К. Г. Башарин, 1969). Правда, за эти годы изменился его патоморфологический характер. Если раньше лимфаденит, как правило, был генерализованным и протекал по типу сплошного казеозного поражения лимфатических узлов, то теперь он стал более ограниченным с выраженными репаративными изменениями.
В Чечено-Ингушской АССР значительно чаще, чем в других местностях, первичный туберкулез протекает в виде ревматоида Понсе и острого диффузного гломерулонефрита (Н. М. Уткина, 1973; Г. П. Яковлева, 1968).
В районах Крайнего Севера, где и теперь еще относительно высок удельный вес первичных форм в структуре заболеваемости туберкулезом, сравнительно часто встречаются диссеминированные процессы, включая милиарный туберкулез, менингит и другие внелегочные поражения (С. М. Княжецкий и др., 1974).
Все эти особенности первичного туберкулеза, обусловленные различными указанными выше причинами, естественно, должны приниматься во внимание в клинике и диспансерной практике в современных условиях изменяющегося течения болезни и побуждают к их тщательному и всестороннему изучению. Последнее тем более важно в связи с ревизией взглядов на патогенез первичного туберкулеза.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

