Народные средства при хламидийной пневмонии
Обновлено: 24.04.2024
Пандемии атипичной пневмонии стали печально известны в 2002 году после вспышки новой вирусной инфекции в США, КНР, Канаде, Гонконге и еще 30 странах. Новый коронавирус тоже вызывает именно атипичную пневмонию. Как она проявляется и чем опасна — выясним вместе с экспертом
АЛЕНА ПАРЕЦКАЯ
Врач-патофизиолог,
иммунолог, эксперт ВОЗ
ЕЛЕНА ЗАРЯНОВА
К.м.н., врач-пульмонолог
высшей категории, сомнолог
Что нужно знать об атипичной пневмонии
Что такое атипичная пневмония
Нередко отмечаются вспышки атипичной пневмонии, особенно – вирусной. Они были в 1960 году, 2002 - 2003 годах, затем в 2015-м и в конце 2019 года, когда возникали самые серьезные эпидемии, спровоцированные коронавирусами.
Причины атипичной пневмонии у взрослых
Атипичное воспаление в легких могут вызвать разные возбудители – микоплазма, коксиелла, хламидия, легионелла. Немалую роль в возникновении атипичных пневмоний играют вирусы – грипп А или В, парагрипп первого, второго и третьего типа, вирус Эбштейна-Барр, РС-вирус, хантавирус, коронавирусы и возбудители лептоспироза и туляремии.
Основная проблема этих пневмоний – они не лечатся антибиотиками (если речь о вирусах) или требуют особых типов антибиотиков (если это микоплазмы и другие возбудители).
Заразиться возбудителями атипичной пневмонии можно при контакте с людьми на работе или в общественных местах. Основной путь передачи – при общении, кашле или чихании с капельками слюны и слизи. Период инкубации зависит от вида инфекции – он длится от 3 до 10 дней, при коронавирусе – до 14 дней.
Симптомы атипичной пневмонии у взрослых
Симптомы болезни могут различаться в зависимости от вида возбудителя.
Микоплазменная пневмония. Часто имеет легкое течение или средней тяжести. Характерные симптомы – невысокая длительная температура, сухой кашель до 2 - 3 недель, слабость, разбитость, головная боль и недомогание. Обычно страдают оба легких, но процент поражения небольшой.
Хламидийная пневмония. Начинается как ОРВИ, затем повышается температура, возникают боли в теле, сухой кашель, увеличение лимфоузлов на шее. Поражаются оба легких, возникает одышка при нагрузке, затрудненное дыхание. Нередко течение похоже на бронхит и астму.
Легионеллезная пневмония (болезнь легионеров). Чаще бывает в летнее время, у людей, длительно сидящих под кондиционером. Поражается доля легкого, бронхи. Протекает тяжело, с высокой температурой до 40 °С, токсикозом, сильным ознобом, головной болью. Кашель сначала сухой, затем с мокротой, имеющей слизистый или гнойный характер. Типична одышка, тошнота с рвотой, понос, боль в животе, тахикардия, поражение почек.
Возбудители атипичной пневмонии у взрослых
Хотя атипичная пневмония – это целая группа болезней, при которых возникает воспаление легких, чаще всего встречаются 4 типа возбудителей:
Лечение атипичной пневмонии у взрослых
Все типы атипичной пневмонии требуют внимания врачей. Они по-разному выявляются и лечатся, поэтому всегда нужно обращаться к специалисту при первых же признаках проблем с легкими.
Диагностика
Основа диагностики атипичных пневмоний – это жалобы пациента и внешний осмотр, изменения в легких, которые врач слышит, прослушивая грудную клетку фонендоскопом.
Однако только таким образом пневмонии определить крайне сложно. Дополнительно нужны:
- анализы крови и мочи, посевы мокроты,
- исследование ПЦР для выявления вирусов или микоплазм, хламидий;
- рентгенография легких;
- КТ легких для определения процента поражения легочной ткани и типичной картины изменений;
- дополнительные тесты для выявления поражений в других органах (ЭКГ, УЗИ, МРТ).
Современные методы лечения
Микоплазменная пневмония лечится антибиотиками из группы макролидов (Эритромицин или Азитромицин), или в отдельных случаях назначается Клиндамицин. Курс должен длиться не менее 7 - 10 дней.
Хламидийные пневмонии лечат макролидами и тетрациклиновыми антибиотиками, курс длится не менее 10 - 14 суток. Если эти препараты не помогают, назначают Доксициклин или фторхинолоны (Офлоксацин).
Пневмонии, которые вызваны легионеллой, лечат внутривенным введением антибиотиков – Доксициклин, Офлоксацин, Рифампицин. Иногда пациенту нужно ИВЛ, так как часто легкие очень сильно повреждены. Нередко на фоне антибиотиков еще применяют гормоны (кортикостероиды коротким курсом).
При вирусной пневмонии нет специфического лечения. Есть данные об эффективности Фавипиравира и Ремдесевира, но их применяют при тяжелом течении. Так же используют гормоны, препараты, препятствующие цитокиновому шторму, кроверазжижающие средства.
Общее лечение для всех атипичных пневмоний – коррекция симптомов:
- жаропонижающие препараты (Нурофен, Ибуклин, Парацетамол, Терафлю, Колдакт, Колдрекс);
- препараты для разжижения мокроты (АЦЦ, Амброксол, Амбробене, Бромгексин);
- витамины (аскорбиновая кислота и витамин Д);
- обильное питье или введение жидкости внутривенно;
- постельный режим, полноценный сон;
- кислородная поддержка при выраженной одышке.
Профилактика атипичной пневмонии у взрослых в домашних условиях
Для профилактики коронавирусных пневмоний разработаны вакцины, которыми прививают взрослых. Для остальных форм инфекций необходима только неспецифическая профилактика – нужно носить маску в общественных местах, избегать людей, которые больны простудами, не находиться длительное время под кондиционерами.
Популярные вопросы и ответы
Насколько опасна атипичная пневмония?
Какие могут быть осложнения при атипичной пневмонии?
Длительное пребывание в организме атипичных микроорганизмов, их внутриклеточная локализация, подобно вирусам, может приводить к формированию гиперреактивности бронхов, преходящему сужению дыхательных путей в ответ на внешние стимулы и развитию бронхиальной астмы.
В клинической практике к атипичным пневмониям относят и пневмонии, плохо поддающиеся лечению антибактериальными препаратами, имеющие затяжной характер респираторных симптомов и длительно сохраняющиеся – более 20 дней. В таких случаях необходимо проводить коррекцию диагноза и исключать у пациента наличие других заболеваний, таких как туберкулез, злокачественные новообразования легких, тромбоэмболия мелких ветвей легочной артерии и другие возможные патологии, которые в отсутствии правильно и своевременно назначенного лечения могут привести к летальным исходам.
Когда вызвать врача на дом при атипичной пневмонии?
Можно ли лечить атипичную пневмонию народными средствами?
Для лечения любой пневмонии решающее значение имеет точное определение возбудителя и своевременное назначение соответствующего антибактериального препарата.
Cреди всех видов пневмоний практическому врачу наиболее часто приходится сталкиваться с внебольничной пневмонией. По данным официальной статистики МЗ РФ, заболеваемость внебольничной пневмонией в России среди лиц старше 18 лет составляет
Cреди всех видов пневмоний практическому врачу наиболее часто приходится сталкиваться с внебольничной пневмонией. По данным официальной статистики МЗ РФ, заболеваемость внебольничной пневмонией в России среди лиц старше 18 лет составляет 3,9%. Зарубежные исследователи установили, что заболеваемость внебольничной пневмонией среди лиц молодого и среднего возраста варьирует от 1 до 11,6%, а в старшей возрастной группе достигает 25–44% [11, 13].
Наиболее распространенной причиной внебольничных пневмоний является Streptococcus pneumoniae (30–50%) [5, 11, 13]. Однако все большее значение среди этиологических факторов внебольничной пневмонии в последние годы придается так называемым атипичным микроорганизмам, прежде всего Mycoplasma pneumoniae и Chlamydophila (Chlamidia) pneumoniae, на долю которых приходится от 8 до 25% случаев заболевания [5, 9, 12].
Mycoplasma pneumoniae в структуре внебольничных пневмоний варьирует в пределах 5–50% [7, 11, 13]. Наиболее часто микоплазменная пневмония диагностируется у детей старше 5 лет и лиц молодого возраста (до 25 лет) [3, 4, 7, 10]. Каждые 3–5 лет наблюдаются эпидемиологические подъемы заболеваемости, которые длятся несколько месяцев. Вспышки заболевания характерны для изолированных и полуизолированных групп населения (военнослужащие, студенты, школьники и др., семейные вспышки) [10, 11]. Признается наличие сезонных колебаний, а именно большая распространенность инфекции в осенне-зимний период [6, 10, 13]. Источником инфекции являются как больные, так и носители. Механизм передачи инфекции — аэрогенный, путь передачи — воздушно-капельный. Инкубационный период длится 2–3 нед. Летальность при микоплазменной пневмонии составляет 1,4% [4, 11].
Mycoplasma pneumoniae занимает промежуточное положение между вирусами, бактериями и простейшими и является мембрано-ассоциированным (но может быть и внутриклеточным) анаэробом, имеет трехслойную цитоплазматическую мембрану вместо клеточной стенки, что обусловливает резистентность к различным агентам, подавляющим синтез клеточной стенки, прежде всего к пенициллину и другим β-лактамам [6, 10]. С помощью терминальной структуры микоплазма прикрепляется к клеткам хозяина (эритроцитам, клеткам реснитчатого эпителия бронхов и др.) [6]. Микоплазма также обладает механизмом мимикрии под антигенный состав клетки-хозяина, что способствует длительной персистенции возбудителя и вызывает образование аутоантител и развитие аутоиммунных процессов при микоплазменной инфекции [6, 10]. Предполагается, что именно с формированием аутоантител связано развитие нереспираторных проявлений Mycoplasma pneumoniae-инфекции.
Считается, что от 5 до 15% внебольничных пневмоний вызываются хламидиями, а в период эпидемии эти показатели могут увеличиваться до 25% [4, 5, 10]. Наиболее часто хламидийная пневмония встречается у взрослых, особенно у лиц среднего и пожилого возраста [2, 10]. Описаны эпидемиологические вспышки в изолированных и полуизолированных коллективах, случаи внутрисемейной передачи хламидийной инфекции [7, 10, 13]. Сезонной закономерности распространения этой инфекции не выявлено. Единственным известным резервуаром инфекции является человек. Механизм передачи — аэрогенный, путь передачи — воздушно-капельный. Инкубационный период составляет 2–4 нед. Летальность при хламидийных пневмониях достигает 9,8% [4, 5, 13].
Chlamydophila pneumoniae — это патогенные облигатные внутриклеточные грамотрицательные бактерии, способные к латентному существованию или персистенции в организме хозяина. Характеризуются двухфазным циклом развития, состоящим из чередования функционально и морфологически различных форм — элементарных и ретикулярных телец [2, 4, 7, 10].
Клинические проявления микоплазменнойи хламидийной пневмоний
У 30–40% пациентов, заболевших микоплазменной и/или хламидийной пневмонией, диагноз ставится лишь в конце первой недели болезни; первоначально у них чаще всего ошибочно диагностируются бронхит, трахеит или ОРЗ. Это связано с тем, что, в отличие от бактериальных пневмоний, микоплазменная и хламидийная не имеют отчетливых физикальных и рентгенологических признаков инфильтрации, а культуральная диагностика их невозможна, так как микоплазмы и хламидии являются внутриклеточными возбудителями. Поэтому диагностика микоплазменной и хламидийной пневмоний основывается в первую очередь на выявлении особенностей клинико-рентгенологических данных и подтверждается серологически или с помощью полимеразно-цепной реакции (ПЦР).
Обычно микоплазменная и хламидийная пневмонии начинаются с респираторного синдрома, проявляющегося трахеобронхитом, назофарингитом, ларингитом; протекают с субфебрильной температурой, малопродуктивным, мучительным кашлем, скудными аускультативными данными; характеризуются наличием внелегочных проявлений — кожных, суставных, гематологических, гастроэнтерологических, неврологических и других, а также нетипичными лабораторными показателями — отсутствием лейкоцитоза и нейтрофильного сдвига в периферической крови [3, 4, 7, 10, 11]. Рентгенологические изменения в легких отмечаются усилением легочного рисунка, перибронхиальной или субсегментарной инфильтрацией [5, 10, 11, 13].
Нами были обследованы 60 пациентов: 44 — с микоплазменной пневмонией и 16 — с хламидийной пневмонией. Анализ клинического материала показал, что начало заболевания при микоплазменной и хламидийной пневмониях может быть как острым, так и постепенным (табл. 1). При подостром течении пневмония начинается с поражения верхних дыхательных путей, ухудшения общего состояния и познабливания. Температура тела может быть нормальной или субфебрильной в течение 6–10 дней и лишь потом повышается до 38–39,9°С при микоплазменной и до 38–38,9°С при хламидийной пневмонии. При остром начале симптомы интоксикации появляются уже в первый день и достигают максимума к 3-му дню болезни. У пациентов с постепенным началом болезни интоксикация наиболее выражена на 7–12-й день от начала заболевания. Характерными признаками интоксикации для микоплазменной и хламидийной пневмоний являются умеренная головная боль, миалгия, общая слабость.
Одним из постоянных признаков микоплазменной и хламидийной пневмоний, по нашим данным, является кашель, который возникает одновременно с лихорадкой. У больных микоплазменной пневмонией, в отличие от хламидийной, наблюдается частый, преимущественно непродуктивный, навязчивый, мучительный, приступообразный кашель (см. табл. 1). Наряду с кашлем, у пациентов с хламидийной и микоплазменной пневмониями наблюдаются умеренные признаки поражения верхних дыхательных путей — ринит, фарингит, ларингит. Ринит чаще всего встречается у больных хламидийной пневмонией (75,0 ± 10,8%, р < 0,001) и проявляется заложенностью носа и нарушением носового дыхания, у части больных наблюдаются небольшие либо умеренные слизисто-серозные или слизисто-гнойные выделения из носа. У пациентов же с микоплазменной пневмонией чаще регистрируются явления фарингита и ларингита, проявляющиеся гиперемией ротоглотки и осиплостью голоса (77,3 ± 6,3%, р < 0,05).
Из внелегочных проявлений при микоплазменной пневмонии чаще отмечались миалгия (63,6%), макуло-папулезная сыпь (22,7%), явления желудочно-кишечного дискомфорта (25%), при хламидийной — артралгия (18,8%) и миалгия (31,3%).
Изменения в легких, характерные для уплотнения легочной ткани, при физикальном обследовании пациентов с пневмониями, вызванными атипичными возбудителями (в отличие от больных с бактериальными пневмониями), определялись не всегда. В частности, укорочение перкуторного звука у больных микоплазменной и хламидийной пневмониями наблюдалось в 68,2 и 68,8% случаев соответственно (табл. 1). Этот признак всегда выявлялся у больных с сегментарной, полисегментарной, долевой пневмонией и лишь у 1/3 пациентов с перибронхиальной инфильтрацией. У больных микоплазменной пневмонией над зоной поражения чаще выслушивались ослабленное дыхание (40,9%), сухие и влажные хрипы (47,7%), у пациентов с хламидийной пневмонией — как ослабленное (37,5%), так и бронхиальное дыхание (31,2%) и влажные хрипы (62,5%).
При рентгенографии органов грудной клетки у больных микоплазменной и хламидийной пневмониями выявлялись и типичные пневмонические инфильтрации и интерстициальные изменения. При микоплазменной пневмонии чаще наблюдается двустороннее поражение легких (40,9%) с усилением легочного рисунка (22,7%) и перибронхиальной инфильтрацией (50%), при хламидийной пневмонии — наоборот, чаще полисегментарная инфильтрация (43,7%) и реже интерстициальные изменения (31,3%).
В общем анализе крови у больных микоплазменной и хламидийной пневмониями чаще отмечается нормальное количество лейкоцитов и умеренное повышение СОЭ (в среднем 37,1 ± 1,9 мм/ч).
По нашим наблюдениям, для микоплазменной и хламидийной пневмоний характерно затяжное рецидивирующее течение.
Таким образом, согласно клинико-рентгенологическим данным и с учетом эпидемиологической ситуации, из общего числа пациентов с внебольничными пневмониями можно выделить больных с микоплазменной и/или хламидийной пневмониями. В нашем исследовании таких больных оказалось 80, из них у 60 (75%) в дальнейшем лабораторным методом была установлена микоплазменная или хламидийная этиология пневмонии.
Диагностика микоплазменной и хламидийной пневмоний
Решающая роль в выявлении микоплазменной и хламидийной инфекции отводится лабораторной диагностике.
Также в последнее время для этиологической диагностики микоплазменной и хламидийной инфекции используется ПЦР, основанная на определении ДНК возбудителя с применением метода генных зондов [3, 4, 5, 7, 10]. С помощью ПЦР возможна быстрая диагностика микоплазменной и хламидийной инфекции, но этот метод не позволяет отличить активную инфекцию от персистирующей [1, 7, 10, 11].
Таким образом, для достоверной этиологической идентификации микоплазменной и хламидийной пневмоний необходимо проведение серологических тестов в комплексе с методами, основанными на выявлении ДНК микроорганизма.
Лечение микоплазменной и хламидийной пневмоний
Рассмотренные выше микробиологические особенности Mycoplasma pneumoniae и Chlamydophila pneumoniae (главным образом внутриклеточный цикл развития) объясняют неэффективность широко используемых в клинической практике β-лактамных антибиотиков (пенициллины и цефалоспорины) и обусловливают необходимость применения антимикробных препаратов, способных проникать и накапливаться в пораженных клетках, а также блокировать внутриклеточный синтез белка. Такими свойствами обладают макролиды, фторхинолоны и тетрациклины, которые и являются средствами эрадикационной терапии при Mycoplasma pneumoniae- и Chlamydophila pneumoniae-инфекции [3, 4, 7, 10, 11].
В России макролиды представлены широким спектром препаратов (см. табл. 3). Среди них наиболее активным в отношении Mycoplasma pneumoniae признан азитромицин, имеющий ряд преимуществ перед эритромицином и кларитромицином [4, 10, 11]. В отношении Chlamydophila pneumoniae наиболее активным средством признается кларитромицин [10]. Также эффективны в отношении этих внутриклеточных патогенов и некоторые другие представители макролидов: джозамицин, спирамицин. Старый антимикробный препарат из этой группы — эритромицин — также обладает антимикоплазменной и антихламидийной активностью, но, несомненно, уступает в этом отношении вышеперечисленным антибиотикам, обладая при этом целым рядом побочных эффектов [5, 10, 11].
Значительной активностью по отношению к Mycoplasma pneumoniae и Chlamydophila pneumoniae обладают фторхинолоны — офлоксацин (заноцин, таривид, офло), ципрофлоксацин (ципробай, ципролет, цифран, сифлокс, медоциприн, цифлоксинал), в связи с чем эти антимикробные препараты рассматриваются в качестве альтернативы макролидам при данной инфекции. Высокую активность проявляют новые фторхинолоны — левофлоксацин (таваник) и моксифлоксацин (авелокс). Моксифлоксацин и левофлоксацин успешно подавляют практически любую флору, вызывающую пневмонии.
При лечении микоплазменных и хламидийных пневмоний эффективны и тетрациклины, однако антибиотики этой группы не применяются при беременности, а также печеночной недостаточности. Вероятность проявления побочных эффектов при их применении может быть выше. Из тетрациклинов активны в отношении атипичных микроорганизмов доксициклин и моноциклин (см. табл. 3).
Продолжительность антимикробной терапии неосложненных бактериальных внебольничных пневмоний составляет 5–10 дней. Для лечения микоплазменной и хламидийной пневмоний рекомендуется применять антимикробные средства не менее 2–3 нед [4, 5, 10, 11]. Сокращение сроков лечения чревато развитием рецидива инфекции [4, 10].
При нетяжелом течении микоплазменной и хламидийной пневмоний антимикробные препараты назначаются внутрь в среднетерапевтических дозах. Естественно, при тяжелых пневмониях предпочтение следует отдавать внутривенному применению антибиотика. Эритромицин фосфат назначается до 1–2 г/сут в 2–3 введения (максимально по 1 г каждые 6 ч). Спирамицин используется внутривенно по 1,5 млн МЕ 3 раза в сутки, а кларитромицин — по 250 мг 2 раза в сутки с равными интервалами. Для разведения спирамицина и кларитромицина следует применять 5%-ный раствор глюкозы.
Стоимость внутривенного лечения антибиотиками (в частности, макролидами) весьма высока, поэтому используют ступенчатую терапию, при которой лечение начинается с внутривенного применения антибиотиков, а по достижении клинического эффекта (обычно через 2–3 дня) пациент переводится на пероральную терапию тем же препаратом или другим макролидом. Ступенчатая монотерапия макролидами может проводиться эритромицином, кларитромицином, спирамицином, т. е. препаратами, которые выпускаются в двух формах: для внутривенного введения и для приема внутрь.
Несмотря на большой спектр противомикробных препаратов, эффективное лечение микоплазменных и хламидийных пневмоний представляет до настоящего времени большую проблему [2, 6, 10, 11]. Это связано с тем, что их развитие, как правило, происходит на фоне снижения антиинфекционной резистентности организма, обусловленного угнетением иммунитета [8, 9, 10, 12]. Проведенное нами исследование показателей иммунограммы у пациентов с внебольничной пневмонией микоплазменной и хламидийной этиологии выявило снижение абсолютного числа лимфоцитов, зрелых Т-лимфоцитов (CD3+), Т-хелперов (CD4+), абсолютного числа Т-супрессоров (CD8+), угнетение функциональной активности Т-системы, проявляющееся снижением плотности рецепторов к IL-2 (CD25+), способности к бласттрансформации (CD71+ — лимфоциты) и апоптозу (CD95+), а также активацию гуморального иммунитета, что проявлялось повышением числа В-лимфоцитов (CD20+), уровня IgM и ЦИК.
Микоплазмы и хламидии на разных стадиях развития располагаются как внутриклеточно, так и внеклеточно, что требует для их элиминации участия гуморальных и клеточных механизмов иммунитета [8, 9, 10, 12]. Большинство антимикробных средств действует преимущественно на внеклеточную форму возбудителей. Это приводит к персистенции возбудителей, диссеминации ее в организме, хронизации процесса, формированию осложнений. Применение лишь антимикробных средств означает лишь временное подавление возбудителей, так как на фоне такой терапии происходит сохранение и даже усугубление иммунологических расстройств, что повышает риск рецидива заболеваний [14]. Так, по результатам наших исследований, к концу курса традиционной терапии происходило усугубление Т-клеточной депрессии: снижалось относительное и абсолютное количество Т-лимфоцитов (CD3+), Т-хелперов (CD4+), Т-супрессоров (CD8+) на фоне повышения уровня IgG, ЦИК, фагоцитарного индекса и уменьшения IgA.
В связи с этим хотелось бы подчеркнуть, что терапия микоплазменной и хламидийной пневмоний должна быть комплексной и включать, помимо антимикробных средств, препараты, действие которых направлено на коррекцию иммунного ответа.
С этой целью у больных микоплазменной и хламидийной пневмониями нами применяются иммуномодуляторы (ронколейкин, ликопид, тималин, тимоген).
Включение иммуномодуляторов в комплексное лечение микоплазменных и хламидийных пневмоний позволяет добиться ярко выраженного иммунологического эффекта. Последний сочетается с выраженным клиническим воздействием, проявляющимся сокращением сроков достижения клинико-лабораторной ремиссии в среднем на 3 койко-дня, уменьшением интоксикационных симптомов через 1–3 сут после начала лечения, сокращением лихорадочного периода в 2 раза, четкой положительной рентгенологической динамикой к 12-му дню лечения у 76,7% больных; значительным уменьшением вероятности развития повторных рецидивов и хронизации процесса.
Литература
- Бочкарев Е. Г. Лабораторная диагностика хламидийной инфекции // Иммунопатология, аллергология, инфектология. — 2000. — № 4. — С. 65–72.
- Гранитов В. М. Хламидиозы. — М., 2000. — 48 с.
- Новиков Ю. К. Атипичные пневмонии // Русский медицинский журнал. — 2002. — Т. 10. — № 20. — С. 915–918.
- Ноников В. Е. Диагностика и лечение атипичных пневмоний // CONSILIUM medicum. — 2001. — T. 3. — № 12. — C. 569–574.
- Проект практических рекомендаций МЗ РФ. Внебольничная пневмония у взрослых: диагностика, лечение, профилактика. — М., 2002. — 51 с.
- Прозоровский С. В., Раковская И. В., Вульфович Ю. В. Медицинская микоплазмология. — М.: Медицина, 1995. — 285 с.
- Синопальников А. И. Атипичная пневмония // Русский медицинский журнал. — 2002. — Т. 10. — № 23. — С. 1080–1085.
- Справочник по иммунотерапии для практического врача / Под ред. А. С. Симбирцева. — СПб.: Диалог, 2002. — 480 с.
- Хаитов Р. М., Игнатьева Г. А., Сидорович И. Г. Иммунология. — М.: Медицина, 2000. — 432 с.
- Хаитов Р. Ф., Пальмова Л. Ю. Mycoplasma pneumoniae и Chlamydophila pneumoniae инфекции в пульмонологии: актуальные вопросы клиники, диагностики и лечения. — Казань, 2001. — 64 с.
- Чучалин А. Г., Синопальников А. И, Чернеховская Н. Е. Пневмония. — М.: Экономика и информатика, 2002. — 480 с.
- Boym A. Separation of leucocytes from blood und bone marrow // Scand J Clin. Lad. Jnvest. — 1968. — V. 21. — Suppl. 87. — P. 77–82.
- Guidelines for management of adult community-acquired lower respiratory tract infections. European Study in Community-acquired Pneumonia (ESOCAP) Committee // Eur Resp J. — 1998. — № 11. — Р. 986–991.
- Kawamoto M., Oshita Y., Yoshida H. et al. Two cases hypoxemic acute broncholitis due to Mycoplasma pneumoniae // Kansenshogaku Zasshi. — 2000. — V. 74. — № 3. — P. 259–263.
Г. Г. Мусалимова, кандидат медицинских наук
В. Н. Саперов, доктор медицинских наук, профессор
Т. А. Никонорова
Чувашский ГМУ, г. Чебоксары
Хламидийная пневмония – это инфекционно-воспалительный процесс в легких, вызванный облигатными внутриклеточными бактериями рода Chlamydia и Chlamydophila. Для хламидийной пневмонии характерны респираторные проявления (ринит, трахеобронхит), малопродуктивный кашель, субфебрильная и фебрильная температура, внелегочные симптомы (артралгия, миалгия). При постановке диагноза учитываются аускультативные и рентгенологические данные, однако решающая роль принадлежит лабораторной диагностике (ИФА, МИФ, ПЦР и др.). Для терапии хламидийной пневмонии применяются антимикробные средства (макролиды, тетрациклины, фторхинолоны), иммуномодуляторы, физиопроцедуры.
МКБ-10
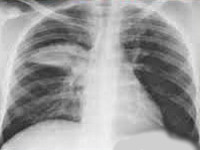
Общие сведения
Хламидийная пневмония – этиологическая разновидность атипичной пневмонии, возникающая при инфицировании дыхательных путей различными видами хламидий - Ch. рneumoniae, Ch. psittaci и Ch. trachomatis. Считается, что ежегодно среди внебольничных пневмоний от 5 до 15% случаев вызываются хламидиями; во время эпидемических вспышек этот показатель может составлять 25%. Чаще всего заболевают взрослые, случаи хламидийной пневмонии у новорожденных связаны с заражением от матерей, больных урогенитальным хламидиозом.
Бессимптомное носительство хламидий в носоглотке определяется более чем у половины взрослых и 5-7% детей, поэтому вероятность передачи инфекции с респираторными секретами очень высока. Описаны внутрисемейные вспышки хламидийной пневмонии, а также случаи массовой заболеваемости в изолированных коллективах.

Причины
Характеристика возбудителя
Из всего многообразия представителей семейства Chlamydiaceae в этиологическом отношении практический интерес для пульмонологии представляют три типа хламидий: Chlamydophila pneumoniae, Сhlamydia trachomatis и Chlamydophila psittaci.
- Ch. pneumoniae служит самым частым возбудителем респираторных хламидиозов (в том числе хламидийного фарингита, синусита, бронхита, пневмонии) у пациентов всех возрастов.
- С Сh. trachomatis связана заболеваемость трахомой, мочеполовым хламидиозом, венерической лимфогранулемой, а также хламидийной пневмонией среди новорожденных и грудничков до 6 месяцев. Также с этим типом хламидий ассоциированы пневмонии у иммунокомпрометированных лиц и сотрудников лабораторий.
- Ch. psittaci рассматривается как возбудитель орнитоза (пситтакоза), часто протекающего в форме тяжелой интерстициальной пневмонии.
Механизм передачи
Пути заражения каждой разновидностью хламидий отличаются, однако все типы могут распространяться гематогенным путем. Передача Ch. pneumoniae от человека к человеку осуществляется преимущественно воздушно-капельным и контактно-бытовым путями. Инфицирование штаммом Ch. psittaci происходит воздушно-пылевым или фекально-оральным путем при вдыхании пыли или употреблении пищи, содержащей биологические секреты птиц-переносчиков инфекции (попугаев, канареек, кур, уток, голубей, воробьев и др.).
Инфицирование новорожденных Ch. trachomatis происходит в процессе родов от матерей с урогенитальной хламидийной инфекцией. При интранатальном заражении у 15-25% младенцев возникает хламидийный назофарингит и конъюнктивит, которые часто осложняются пневмонией.
Патогенез
Все хламидии являются облигатными грамотрицательными микроорганизмами, паразитирующими внутри клеток хозяина. В макроорганизме хламидии могут существовать в инфекционной форме (элементарные тельца) и вегетативной форме (ретикулярные тельца). Элементарные тельца проникают внутрь клетки путем стимуляции эндоцитоза, где преобразуются в ретикулярные тельца. Последние обладают высокой метаболической активностью и способностью к внутриклеточному бинарному делению.
Цикл размножения длится около 48 часов, после чего ретикулярные тельца вновь превращаются в элементарные, происходит разрыв мембраны клетки хозяина с выходом элементарных телец новой генерации во внеклеточную среду. Далее цикл инфицирования новых клеток повторяется.
Симптомы хламидийной пневмонии
Пневмония, вызванная Chlamydophila pneumoniae
Хламидийной пневмонией, вызванной Ch. pneumoniae, чаще болеют дети и молодые люди в возрасте от 5 до 35 лет. Среди причин внебольничной пневмонии в этой возрастной группе хламидии уступают только Mycoplasma pneumoniae.
Начало болезни острое или постепенное. В первом случае симптомы интоксикации и поражения дыхательных путей достигают максимальной выраженности уже на 3-и сутки. При подостром течении хламидийная пневмония манифестирует с респираторного синдрома (ринита, назофарингита, ларингита), познабливания, субфебрилитета, в связи с чем в первую неделю болезни у пациентов ошибочно диагностируется ОРЗ. Главным образом, больных беспокоит заложенность носа, нарушением носового дыхания, умеренные слизистые выделения из носа, осиплость голоса.
Пневмония, вызванная Сhlamydia trachomatis
Начало часто постепенное; у детей хламидийной пневмонии нередко предшествует конъюнктивит, острый средний отит или бронхит этой же этиологии. Ранним признаком становится сухой кашель, который, усиливаясь, приобретает приступообразный характер. На фоне кашлевых приступов у ребенка возникает тахипноэ, цианоз и рвота, однако репризы отсутствуют. Постепенно отмечается усугубление одышки, увеличение ЧД до 50-70 в минуту, дыхание становится кряхтящим. Вместе с тем, общее состояние обычно остается удовлетворительным, симптомы интоксикации и дыхательная недостаточность выражены слабо.
Аускультативная и рентгенологическая картина двусторонней хламидийной пневмонии разворачивается к исходу первой – в начале второй недели. В разгар заболевания могут появиться симптомы энтероколита, гепатоспленомегалия. Выздоровление часто затягивается на многие недели и месяцы. При тяжелых формах хламидийной пневмонии может возникать пневмоторакс, плеврит, абсцедирование. Из внелегочных осложнений встречаются миокардиты, эндокардиты, менингоэнцефалиты. Дети, перенесшие хламидийную пневмонию, вызванную Ch. trachomatis, в дальнейшем чаще страдают бронхиальной астмой и другими хроническими обструктивными заболеваниями легких.
Пневмония, вызванная Chlamydophila psittaci (Орнитоз)
Варианты клинического течения орнитоза различны – от бессимптомного до тяжелого. Самым ярким симптомом выступает высокая (до 39,5-40°С и выше) температура тела, сопровождающаяся ознобами и сильнейшей интоксикацией (резкой слабостью, головной болью, артралгиями, миалгиями). В отсутствие других симптомов данное состояние нередко расценивается как лихорадка неясного генеза.
В дальнейшем более чем в половине случаев возникает малопродуктивный кашель, боль в груди, увеличение печени и селезенки. Характерными признаками, указывающими на хламидийную этиологию пневмонии, служат признаки нейротоксикоза, пятнистая сыпь на коже, носовые кровотечения. Часто возникают расстройства пищеварения: тошнота, рвота, абдоминальные боли, поносы или запоры.
Клинико-рентгенологические изменения могут сохраняться в течение 4-6 недель. Типичными осложнениями орнитоза выступают гепатит, ДВС-синдром, венозные тромбозы, гемолитическая анемия, полиневропатии, миокардит.
Диагностика
Затруднения при установлении этиологического диагноза связаны с тем, что в отличие от бактериальных пневмоний, при хламидийной пневмонии отсутствуют отчетливые физикальные и рентгенологические признаки, а также характерные изменения в периферической крови. В этих условиях терапевтам и пульмонологам приходится ориентироваться, главным образом, на указания анамнеза, особенности клинической картины и подтверждать свои подозрения лабораторными методами (ИФА, ПЦР и др.).
- Физикальный осмотр. Аускультативные данные вариабельны: дыхание может быть жестким, бронхиальным или ослабленным везикулярным; хрипы в разгар заболевания чаще влажные или крепитирующие. Перкуторный звук обычно притуплен.
- Рентгенография. При рентгенографии легких выявляется очаговая, сегментарная или долевая инфильтрация либо интерстициальные изменения.
- Лабораторная диагностика. Наиболее специфичным и чувствительным является культуральный метод выделение возбудителя, однако из-за длительности и трудоемкости диагностики на практике обычно ограничиваются серотипированием. Стандартом на сегодняшний день служат ИФА и МИФ (реакция микроиммунофлюоресценции). При проведении ИФА на активность хламидийной инфекции указывает повышение титра специфических IgМ, IgG и IgА более 1:16, 1:512 и 1:256 соответственно; МИФ - повышение титра IgG/IgА в парных сыворотках крови в 4 и более раз. ПЦР-анализ позволяет быстро и безошибочно идентифицирвоать ДНК возбудителя, однако не позволяет отличить персистирующую инфекцию от активной.
Дифференциальную диагностику хламидийной пневмонии следует проводить с гриппом, коклюшем; вирусной, микоплазменной, легионеллезной, грибковой пневмонией и другими атипичными легочными инфекциями.
Лечение хламидийной пневмонии
Сложность эффективного лечения хламидийной пневмонии сопряжена с тем, что хламидии присутствуют в организме одновременно как во внеклеточных, так и внутриклеточных формах, поэтому необходимо воздействовать на оба этих звена. Кроме этого, активизация инфекции, как правило, происходит на фоне угнетения иммунитета, что также требует коррекции иммунного ответа.
Средствами эрадикационной терапии при хламидийной пневмонии признаны антимикробные препараты из групп макролидов, фторхинолонов и тетрациклинов. Наиболее предпочтительны среди них макролиды, т. к. могут применяться для терапии новорожденных, детей и беременных. Из препаратов этой группы наибольшей активностью в отношении хламидий обладают кларитромицин, джозамицин, эритромицин, спирамицин.
Также успешно справляются с хламидийной инфекцией фторхинолоны (ципрофлоксацин, офлоксацин, левофлоксацин) и тетрациклины (доксициклин, моноциклин), однако прием последних исключается при беременности и печеночной недостаточности. Длительность курса противомикробного лечения хламидийной пневмонии составляет не менее 2–3 недель.
С целью коррекции иммунологических расстройств, а также предупреждения рецидива инфекции, помимо антимикробных средств, назначаются иммуномодуляторы, витамины, пробиотики. В период реконвалесценции большое внимание уделяется физиотерапии, дыхательной гимнастике.
Прогноз
У пациентов молодого возраста с отсутствием сопутствующей патологии хламидийная пневмония обычно оканчивается выздоровлением. Среди пожилых летальные исходы возникают в 6-10% случаев. Наблюдения специалистов указывают на возможную этиологическую роль Ch. pneumoniae в развитии атеросклероза, саркоидоза легких, ишемического инсульта, болезни Альцгеймера, поэтому перенесенная хламидийная пневмония может иметь далеко идущие последствия. Однозначно доказано отрицательное влияние респираторного хламидиоза на течение бронхиальной астмы и частоту ее обострений.

Болезнь хламидиоз – это распространенная инфекция, которую вызывают бактерии родов Chlamydia и Chlamydophila. Особенность этих микроорганизмов состоит в их способности к размножению только внутри клеток.
Бактерии внедряются в определенные клетки эпителия слизистых оболочек и разрушают их. Хламидии довольно широко распространены, могут атаковать самые разные органы и, помимо человека, способны заражать многих животных, птиц, членистоногих и даже растения. У человека хламидиоз чаще всего проявляется как инфекция мочеполовых путей.
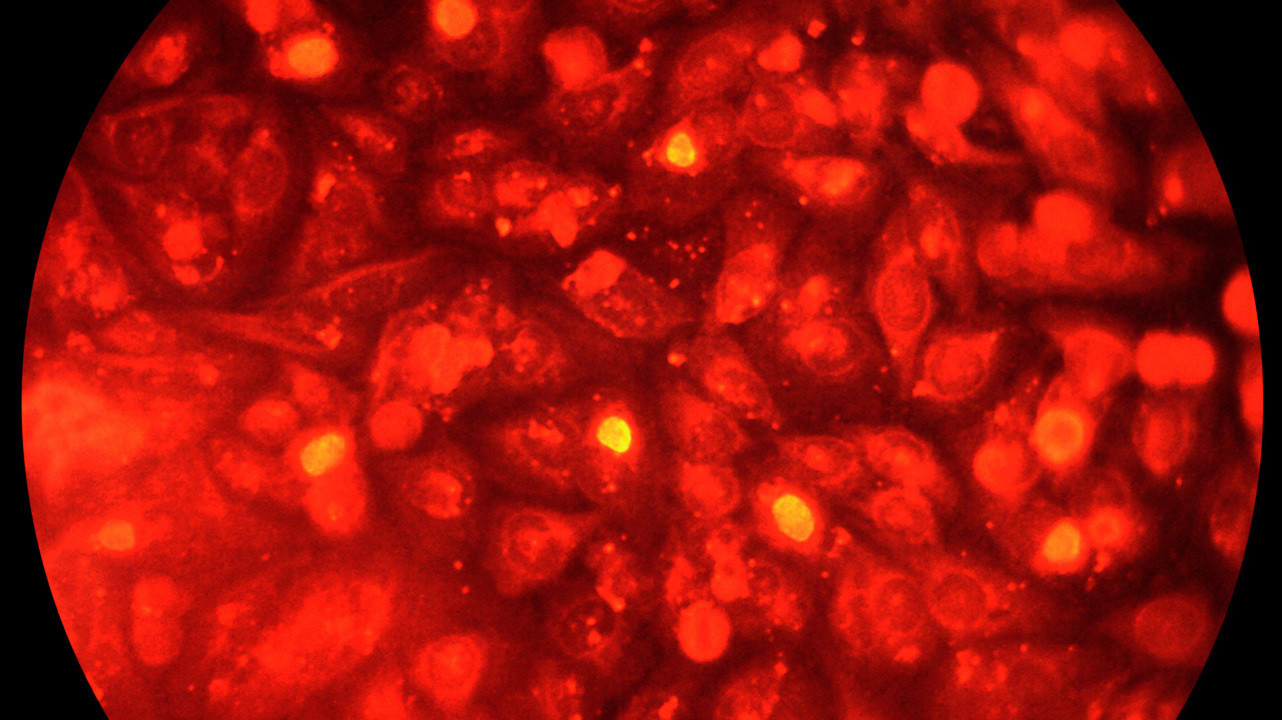
Бактерии Chlamydia trachomatis. Фото: PHIL CDC
Пути заражения
Чаще всего человек сталкивается с хламидиями при незащищенном половом контакте: генитальном, орально-генитальном или анальном (рис. 1). Так передаются бактерии Chlamydia trachomatis, причина мочеполового хламидиоза.
В первую очередь в этом случае возникает уретрит – воспаление мочеиспускательного канала, а у женщин в процесс может вовлекаться и шейка матки. При нетрадиционных сексуальных контактах могут поражаться прямая кишка и слизистая глотки.
Вертикальный путь передачи – это возможность заражения плода при попадании хламидий с током крови через плаценту, а также при естественном родоразрешении. При этом воспаление нижних отделов мочеполового тракта развивается чаще у девочек. Возможны также поражения глаз новорожденных с распространением инфекции через носослезный проток на слизистую носа, глотки, орган слуха, возникновение хламидийных пневмоний.
Контактно-бытовой способ передачи заболевания встречается редко. Возможен в семьях, где не соблюдаются санитарно-гигиенические условия (члены семьи пользуются общими мочалками и полотенцами). Риск заразиться урогенитальным хламидиозом таким способом больше у девочек из-за особенностей строения женских половых органов. Заболеть хламидийным конъюнктивитом можно при переносе инфекции с половых органов на слизистую глаз через загрязненные руки или полотенца.
Воздушно-капельным путем от человека к человеку передается бактерия Chlamydophila pneumoniae. Она вызывает ОРЗ, ангины, фарингит и пневмонию.
Кто в группе риска?
Основные факторы риска заражения хламидиозом:
- незащищенный секс, частая смена половых партнеров;
- снижение иммунитета;
- профессия, связанная с повышенным риском орнитоза (ветеринария, животноводство и др.) или наличие домашней птицы;
- наличие других половых инфекций – гонореи, сифилиса, трихомониаза.
Любой, кто занимается сексом, может заразиться хламидиозом при незащищенном вагинальном, анальном или оральном сексуальном контакте. Однако наиболее высокий риск заражения наблюдается среди молодых людей в возрасте до 24 лет. Мужчины, практикующие однополый секс, также подвержены большому риску, поскольку хламидиоз может передаваться через оральный и анальный половой контакт.
Разновидности болезни
Течение хламидиоза может быть бессимптомным и с клиническими проявлениями. Время от момента заражения до появления первых признаков болезни – от 5 до 30 дней. Острую форму хламидиоза диагностируют редко, она проявляется отчетливыми симптомами в период до 2 месяцев после заражения. Учитывая слабую выраженность симптомов, хламидиоз чаще бывает хроническим.
Существуют мочеполовые и экстрагенитальные формы заболевания. Хламидийные инфекции нижних отделов мочеполового тракта принято считать неосложненными. К ним относятся:
- специфические поражения мочеиспускательного канала у мужчин и женщин;
- воспаления влагалища и наружных половых органов у женщин (вагинит, вульвовагинит);
- воспаление мочевого пузыря;
- воспаление шейки матки у женщин (цервицит).
У женщин инфицирование матки и маточных труб провоцирует спаечный процесс, возможно воспаление мочевого пузыря. У мужчин хламидийная инфекция достигает семенных пузырьков, предстательной железы, яичек с придатками и нарушает процесс формирования полноценных сперматозоидов.
При хламидиозе, вызванном некоторыми штаммами Chlamydia trachomatis, развивается венерическая лимфогранулема со специфическим поражением паховых, бедренных, подвздошных и глубоких тазовых лимфатических узлов. Поражение лимфатических узлов чаще одностороннее, может сопровождаться нагноением и изъязвлением, образованием грубых рубцов в области малого таза.
Хламидиоз – не безобидная болезнь
Хламидиоз опасен своими осложнениями как со стороны мочеполовой системы, так и со стороны других органов – глаз, суставов, легких. Женское и мужское бесплодие, снижение остроты зрения, деформация суставов с нарушением функции, пневмонии у детей с риском для жизни – наиболее грозные и неприятные из них. Осложнения могут быть обратимыми и необратимыми, поэтому важна профилактика заболевания.
Среди осложненных урогенитальных хламидиозов: специфические воспаления органов малого таза у женщин (эндометрит, сальпингоофорит, пельвиоперитонит) и поражение яичек и их придатков у мужчин (орхит, орхоэпидидимит).
Перигепатит или синдром Фитц-Хью-Кертиса – это редкое осложнение хламидиоза, при котором воспаляется капсула печени, образуются спайки. В этом случае человек ощущает боль в верхней части живота, усиливающуюся при вдыхании и кашле.
Важно! Главное осложнение хламидиоза у женщин – бесплодие из-за непроходимости маточных труб. Если инфекция вызывает воспалительные процессы в органах малого таза, в трубах могут образоваться спайки, что помешает яйцеклетке пройти через них и попасть в матку (рис. 2). Около 15–20 % женщин, переболевших хламидиозом, имеют стойкое бесплодие. Кроме того, хламидиоз может стать причиной внематочной беременности.
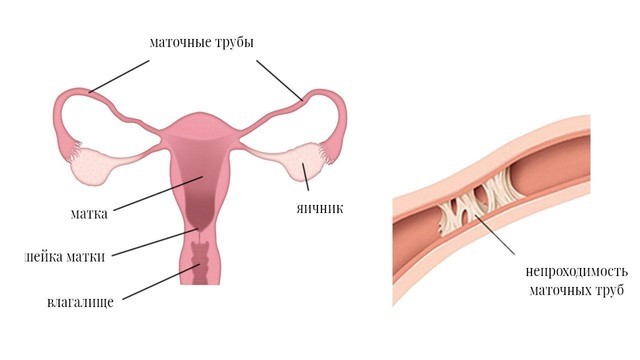
Рисунок 2. Непроходимость фаллопиевых труб из-за спаек при осложненном хламидиозе. Источник: LJNovaScotia/Pixabay
Симптомы
Локальное воспаление нижних отделов мочеполового тракта часто протекает со стертыми симптомами или вообще без симптомов, что способствует постепенному переходу инфекции на внутренние половые органы. Человек просто не знает, что болен, и не обращается к врачу. Симптомы хламидиоза проявляются лишь у 10% мужчин и у 5–30% женщин.
Признаки хламидиоза, если они есть, зависят от локализации патологического процесса и длительности инфекции. Они несколько отличаются у женщин, мужчин и детей. При этом симптомы заболевания при урогенитальном хламидиозе во многом аналогичны признакам, которые возникают при других инфекциях, которые передаются половым путем.
Для мочеполовых хламидиозов у женщин характерны:
- стертое течение;
- наличие скудных выделений из половых путей и уретры с примесью слизи;
- зуд и дискомфорт в области наружных половых органов;
- дизурические явления – легкая болезненность и зуд в мочеиспускательном канале в покое и при мочеиспускании, частые позывы;
- признаки воспаления шейки матки при осмотре влагалищным зеркалом – слизисто-гнойные выделения из цервикального канала, нарушение целостности слизистой шейки матки;
- боли в нижней части живота, небольшое повышение температуры, сбои менструального цикла, формирование непроходимости маточных труб и спаечных процессов в малом тазу;
- невозможность зачатия и вынашивания ребенка.
При хламидиозе нижних отделов мочеполовых путей у мужчин возможны такие симптомы:
- скудные слизистые или слизисто-гнойные выделения из мочеиспускательного канала, чаще по утрам или при надавливании на головку полового члена, слипание губок уретры;
- зуд, дискомфорт при мочеиспускании по ходу мочеиспускательного канала, учащенные позывы помочиться;
- изменения в моче в виде нитей, хлопьев, частиц слизи и помутнения мочи при мочеиспускании в чистую стеклянную посуду.
При восходящей хламидийной инфекции у мужчин возможны боли в промежности, надлобковой зоне и в области крестца с иррадиацией в пах и мошонку. При воспалении яичка с придатком возникает болезненность в области мошонки, увеличение размеров мошонки, покраснение кожи над ней, повышение местной и общей температуры. При отсутствии полноценного лечения возникают проблемы с эрекцией, преждевременная эякуляция, нарушение сперматогенеза, развивается мужское бесплодие.
Симптомы хламидиоза у детей могут проявиться в период первого года жизни ребенка при инфицировании от матери. У 50 % детей, рожденных от инфицированных матерей, развиваются симптомы офтальмохламидиоза: отек и покраснение век, сужение глазной щели, отделяемое из глаз. При вовлечении в процесс роговицы возможно необратимое ухудшение зрения.
У 10–20% детей, рожденных от матерей с урогенитальным хламидиозом, регистрируют респираторный хламидиоз в виде воспаления слизистой оболочки носа, носоглотки, бронхов, пневмонии. Внутриутробные хламидийные воспаления легких у новорожденных могут заканчиваться летальным исходом.
Возможно также длительное бессимптомное течение хламидийной инфекции у детей – до нескольких лет.
Хламидиоз мочеполовых органов в детском возрасте тоже встречается. Проявляется он болезненными и частыми мочеиспусканиями, покраснением кожи и слизистых наружных половых органов, воспалительными изменениями в анализе мочи. Редко возможны выделения из мочеиспускательного канала и влагалища.
В медицинской практике бывает сложно выявить источник заражения мочеполовым хламидиозом у детей. Связано это с возможностями инфекции проявляться через несколько лет после заражения, которое может передаться от матери в родах, при заражении контактным путем в быту через общие полотенца и мочалки, а также быть вызвано ранним началом половой жизни подростков.
Существует особая форма хламидийной инфекции – болезнь Рейтера. Она сочетает в себе несколько признаков:
- Уретрит.
- Конъюнктивит.
- Суставной синдром - могут поражаться крупные и мелкие суставы конечностей, позвоночник с выраженным болевым синдромом и формированием необратимой деформации суставов при несвоевременно начатом лечении.
При болезни Рейтера также встречаются поражения кожи стоп и ладоней, головки полового члена (рис. 3).
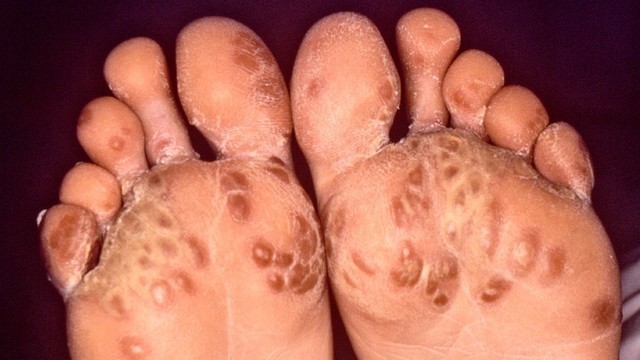
Рисунок 3. Поражение стоп при синдроме Рейтера. Источник: CDC/Dr. M. F. Rein
Диагностика
Симптомы мочеполового хламидиоза очень похожи на проявления других инфекций, которые передаются половым путем. Лечение этих заболеваний разное, поэтому нужна качественная диагностика хламидиоза.
Метод культуральной диагностики заключается в выделении возбудителя из исследуемого материала после заражения куриных эмбрионов или культуры клеток. Широкого практического применения этот метод не нашел из-за высокой стоимости исследования, технических сложностей и длительного срока получения результата. Метод иммуноферментного анализа (ИФА) – косвенная диагностика хламидиоза, так как выявляет антитела (иммуноглобулины классов G, M и А) к хламидиям в сыворотке крови пациента. По результатам этого исследования можно сделать выводы о наличии свежей или перенесенной в прошлом инфекции или ее отсутствии. ИФА применяют в следующих ситуациях:
- планирование деторождения;
- профилактическое обследование беременных;
- обследование детей для исключения бессимптомного носительства хламидиоза;
- обследование половых контактов пациентов с хламидиозом.
Также ИФА назначают, когда существуют технические сложности в заборе патологического материала. Например, при пневмонии или воспалении органов мошонки.
Важно! Выявление положительного результата иммуноглобулина G к хламидиям при отрицательном значении иммуноглобулина М не считается основанием для назначения лечения и выставления диагноза хламидиоз.
Лечение заболевания
Лечение хламидиоза проводят комплексно, индивидуально, с учетом длительности инфицирования, локализации процесса, наличия осложнений. Важно понимать, что при мочеполовом хламидиозе обязательное обследование и лечение должны проходить все половые партнеры, желательно в одно время, для избежания повторных заражений. Если у одного из партнеров хламидиоз после полноценного обследования не выявился, то рекомендуют профилактическое лечение при давности половых связей в течение месяца до момента исследования.
Антимикробная терапия
Хламидия – это патогенная бактерия, поэтому хламидиоз требует обязательного назначения антибиотиков. Хламидии чувствительны к терапии тетрациклинами, макролидами и фторхинолонами. Лечение детей и беременных допустимо антибактериальными препаратами из группы макролидов.
Длительность антибактериальной терапии зависит от наличия осложнений инфекции (орхоэпидидимит, простатит, сальпингоофорит) и давности заражения. При свежих неосложненных хламидиозах длительность приема антибиотиков обычно составляет 7–10 дней. При осложненных формах заболевания, специфическом артрите (болезни Рейтера) длительность антибактериальной терапии может составить до 28 дней с последовательным применением двух антибиотиков.
Возбудители хламидиоза, как и других бактериальных инфекций, способны вырабатывать устойчивость к антибиотикам. Количество резистентных штаммов хламидий растет, поэтому при повторном заражении аналогичная терапия может оказаться неэффективной.
Иммуномодулирующая терапия
Иммунные препараты не являются базовыми средствами в лечении хламидиозов. В современные клинические протоколы по хламидийным инфекциям они не входят.
Лечение в домашних условиях и стационарах
В большинстве случаев неосложненного хламидиоза терапия проводится амбулаторно таблетированными препаратами.
При осложнениях в виде воспалительных заболеваний матки и придатков, орхоэпидидимите, хламидийных пневмониях и инфекциях у новорожденных требуется лечение в профильных стационарах. В этих случаях применяют интенсивное лечение инъекционными формами лекарств, используется физиотерапия.
Иногда применяют патогенетические и симптоматические подходы к лечению. Это связано с тем, что хламидии – внутриклеточные микроорганизмы. Они способны в исходе воспаления давать рубцевание и спаечные процессы в органах малого таза. Хламидийные артриты протекают с выраженным болевым синдромом со стороны суставов. Поэтому в таких случаях назначают протеолитические ферменты, противовоспалительные и обезболивающие средства.
Важно! После лечения хламидиоза важно провести контрольное обследование пациента и партнеров с использованием ПЦР-метода. При этом контроль терапии рекомендуют сделать не ранее, чем через месяц после завершения приема антибактериальных препаратов. Если у пациента нет жалоб, клинических проявлений болезни, а результаты анализов отрицательные, это подтверждает выздоровление пациента.
Диета
Нужна ли особая диета при терапии хламидиоза? Как правило, нет. Рекомендуют питание, которое содержит сбалансированное и достаточное количество витаминов, минералов, белков, жиров и углеводов.
Для уменьшения токсического действия антибиотиков на печень не рекомендуется принимать жирную, копченую, жареную пищу, газированные напитки, соусы, кетчупы и майонезы. Запрещается употребление алкоголя.
Суточная калорийность пищи должна составлять 2000–2500 ккал. Предпочтительно питание малыми порциями 5–6 раз в сутки. Объем употребляемой жидкости – 1,5 л в сутки, лучше равномерными порциями, желательно до 6 часов вечера.
Профилактика
Индивидуальная профилактика хламидиоза и его осложнений включает:
- отказ от случайных и незащищенных половых связей;
- своевременное полноценное обследование и лечение при минимальных признаках мочеполовых инфекций пациента и его половых контактов;
- ежегодное полноценное профилактическое обследование у гинеколога или уролога.
Перед планированием беременности обратитесь к врачу для исключения половых инфекций.
Заключение
Выполнение своевременной диагностики, лечения и профилактики хламидиоза, обращение к врачам за помощью поможет избежать нарушений репродуктивного здоровья и необратимых последствий хламидиоза.
Если появились подозрения на заболевание, сразу обращайтесь к специалисту. По желанию обследоваться на наличие хламидиоза и других половых инфекций можно анонимно.
Читайте также:

