Не эффективность лечения трихомонад
Обновлено: 24.04.2024
Мочеполовой трихомоноз — инфекционное заболевание с преимущественно половым путем передачи, вызываемое влагалищной (урогенитальной) трихомонадой и проявляющееся поражением различных отделов мочеполового тракта с возможностью и асимптомного носительства. Дискуссии по поводу путей передачи трихомоноза остались в прошлом. В настоящее время общепризнанно, что он почти исключительно передается при прямом половом контакте. При оральном контакте, как правило не передаётся. Распространенность трихомониаза велика и до конца не учтена. По суммарным данным, в мире ежегодно заболевают 180-200 млн человек. Значимость трихомонадной инфекции обусловлена не только ее широкой распространенностью, но и способностью вызывать ряд тяжелых осложнений. бесплодие; воспалительные заболевания органов малого таза у женщин; простатиты, эпидидимиты, стриктуры уретры у мужчин; преждевременный разрыв околоплодных оболочек; рождение детей с пониженной массой тела; риск возникновения рака шейки матки и передачи ВИЧ- инфекции. сексуальные расстройства. Необходимо учитывать тот факт, что трихомонады могут сохранять внутри себя различные патогенные и условно-патогенные микроорганизмы (ИПППП). Сегодня мочеполовой трихомоноз, характеризуется, обилием стертых и малосимптомных форм. Вот уже 50 лет трихопол используется в лечении трихомониаза и анаэробных инфекций. Неэффективность лечения трихомоноза сегодня составляет до от 20 до 44%. Для более успешного лечения трихомониаза необходимо соблюдать следующие положения: — лечить следует одновременно всех половых партнеров, даже при отсутствии клинических и лабораторных признаков заболевания; — употребление алкоголя и половая жизнь в период лечения исключаются; — схема лечения определяются с учетом сопутствующих соматических заболеваний, возраста и веса больного; — тактика лечения зависит от формы течения заболевания (острый или хронический процесс), локализации воспалительного процесса и наличия смешанной инфекции. Лица, перенесшие трихомоноз, после лечения должны находиться под наблюдением. Первый контроль проводится через 7-10 дней после окончания терапии, а затем один раз в месяц (у мужчин в течение 2-3 месяцев). У женщин контроль осуществляют в течение 3 менструальных циклов; анализы лучше брать до и после менструации. Контрольные обследования переболевших девочек делают ежемесячно в течение 3 месяцев.
Список статей
Анкета
г.Санкт-Петербург, пр.Сизова, 3 лит.А
Пн.- пт. 08.00-20.00 сб. 09.00-15.00
Регистратура:
— Взрослое отделение: 432-73-25
— Детское отделение: 432-76-20
Платные услуги: 956-70-86
Что такое трихомониаз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Агапова Сергея Анатольевича, венеролога со стажем в 39 лет.
Над статьей доктора Агапова Сергея Анатольевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Урогенитальный трихомониаз — это передающаяся половым путём инфекция мочеполовой системы, вызванная влагалищной трихомонадой (Trichomonas vaginalis).
Насколько распространён трихомониаз
Что такое трихомониаз, трихомонады и их виды
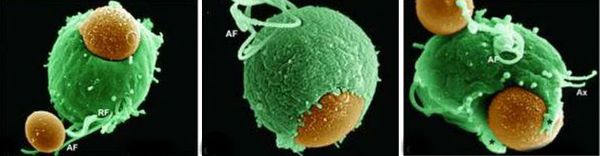
Причиной заболевания является инфицирование мочеполовых органов влагалищной трихомонадой — одноклеточным жгутиковым простейшим организмом изменчивой формы, который в естественных условиях может существовать и размножаться только в организме человека. Помимо вагинальной трихомонады у человека могут паразитировать ещё два вида — кишечная трихомонада (Pentatrichomonas hominis) и ротовая (Trichomonas tenax), однако их роль в возникновении заболеваний мочеполовой системы не установлена.
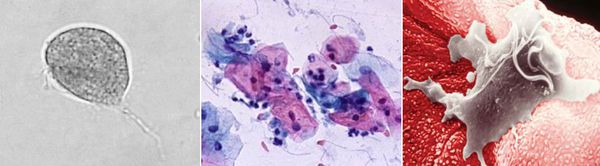
Трихомонада, так как не образует цист и других устойчивых форм, быстро погибает во внешней среде вследствие высыхания, легко разрушается при кипячении, воздействии антисептиков и этилового спирта. Однако может сохранять некоторое время жизнеспособность во влажной среде. Исследованиями установлено, что трихомонады могут выживать до 45 минут на сидениях унитазов, нижнем белье и в воде ванны. [3]
Как можно заразиться трихомониазом
Пути передачи инфекции:
Факторами риска являются:
- случайные половые связи;
- половой контакт, незащищённый барьерной контрацепцией (презервативом);
- злоупотребление алкоголем и наркомания; [7]
- атрофия шейки матки — вследствие снижения защитных свойств из-за уменьшения эстрогенов в тканях; [8]
- наличие других половых инфекций, таких как ВИЧ-инфекция, бактериальный вагиноз, вульвовагинальный кандидоз, генитальный герпес, хламидиоз. [9]
Защищает ли презерватив от трихомониаза
Использование презервативов снижает вероятность заражения. Однако микроорганизмы могут попасть на области, не закрытые ими, поэтому презервативы не могут полностью защитить от трихомониаза [52] .
Передаётся ли трихомониаз во время орального секса
Микроорганизмы способны поражать различные части тела, например, руки или рот. Оральный секс с инфицированным партнёром может привести к заражению трихомониазом ротовой полости [52] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы трихомониаза
Чаще трихомониаз диагностируется у женщин, чем у мужчин. У 10-30 % женщин и у 45-50 % мужчин отмечается асимптомное течение заболевания . [10]
Симптомы трихомониаза у женщин
У женщин трихомонады преимущественно поражают влагалище, откуда они могут проникать в уретру, бартолиновы железы, мочевой пузырь и канал шейки матки. В редких случаях трихомонады паразитируют в полости матки, маточных трубах, почечных лоханках и прямой кишке. [11]
Основными симптомами трихомониаза у женщин являются:
Редкими проявлениями трихомониаза у женщин являются:
- макулярный кольпит (клубничный цервикс) — кровоизлияния в слизистую влагалища и шейку матки, напоминающее ягоду клубники; [12]
- эрозивно-язвенные поражения вульвы и преддверия влагалища. [13]
Симптомы трихомониаза у мужчин
У мужчин трихомонады поражают слизистую оболочку мочеиспускательного канала, нередко проникая в уретральные железы и лакуны. Ввиду неблагоприятных условий для существования в мужской уретре трихомонад, заболевание часто носит транзиторный (временный) характер. Этим же объясняется и большой процент асимптомных форм трихомониаза у мужчин. [14]
Основными симптомами трихомониаза у мужчин являются:
Редким проявлением трихомониаза у мужчин является баланопостит (воспаление головки и крайней плоти полового члена). Описаны его эрозивно-язвенные формы. [15]
Патогенез трихомониаза
Проникая в урогенитальный тракт человека, трихомонады прикрепляются к эпителиальным клеткам, что приводит к повреждению и воспалительной реакции клеток эпителия. В этой реакции важное значение имеет адгезин — белок, продуцируемый паразитом. [16]
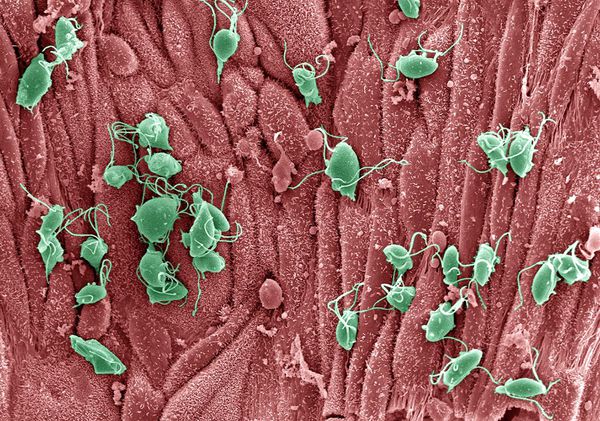
Трихомонады выделяют многочисленные протеолитические ферменты, которые участвуют в цитотоксичности, гемолизе (разрушении эритроцитов и выделении гемоглобина) и уклонении от иммунных реакций. Ферменты находятся во влагалищных выделениях инфицированных женщин вместе с антителами, которые их распознают. Важную роль играет фермент муциназа, который значительно облегчает проникновение трихомонад в слизистые оболочки. [17]
Трихомонадная инфекция вызывает клеточный, гуморальный и секреторный иммунные ответы. Однако эти реакции не способны защитить пациентов от реинфекции, поэтому повторное инфицирование встречается часто. Антитела и компоненты комплемента, присутствующие в сыворотке крови и секрете половых желез у некоторых больных, могут воздействовать на паразита путём стимуляции нейтрофилов, которые способствуют уничтожению трихомонад через классическую систему комплемента. Также антитела могут блокировать адгезию (прилипание) паразита к поверхности слизистой оболочки. [21]
Классификация и стадии развития трихомониаза
По Международной классификации болезней 10-го пересмотра трихомониаз разделяют на:
A59.0 Урогенитальный трихомониаз;
- Бели (вагинальные выделения), вызванные Trichomonas vaginalis; (N51.0), вызванный Trichomonas vaginalis;
A59.8 Трихомониаз других локализаций;
A59.9 Трихомониаз неуточнённый.
Стадии заболевания
После скрытого (инкубационного) периода, продолжающегося от 4 до 28 дней с момента заражения, приблизительно у 40-50% мужчин появляются признаки уретрита в виде слизистых выделений из уретры, а у 70-90% женщин — признаки вульвовагинита, характеризующегося зудом, жжением и наличием обильных мутных выделений из влагалища. [10] В остальных случаях болезнь протекает первоначально бессимптомно. В дальнейшем, если вовремя не получено лечение, развитие заболевания происходит по следующим сценариям:
- Длительное бессимптомное носительство, при котором нет никаких субъективных и объективных симптомов.
- Длительное рецидивирующее течение, при котором симптомы заболевания могут временно возобновляться и самопроизвольно исчезать.
- Ранее развитие осложнений может возникать как при течении заболевания с клиническими симптомами, так и при бессимптомном течении.
- Позднее развитие осложнений возникает при длительно текущем бессимптомном или хроническом рецидивирующем процессе.
Осложнения трихомониаза
В отличии от других половых инфекций – хламидийной и гонококковой — осложнения при трихомониазе встречаются гораздо реже.
Осложнения у мужчин
Эпидидимит — воспаление придатка яичка, очень редкое осложнение трихомонадной инфекции. Чаще всего это хронический процесс, хотя встречаются описания острых форм. [22]
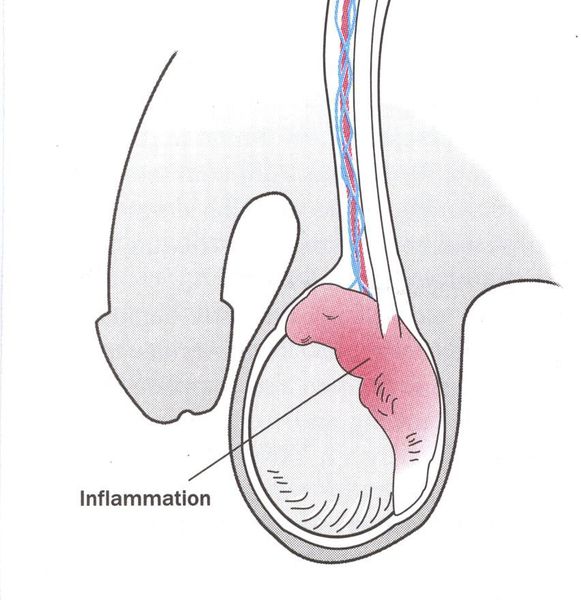
Редким осложнением трихомониаза является простатит. Сообщается о нескольких случаях хронического простатита, вызванного трихомонадной инфекцией. [23]
Нарушение фертильности. Проведенные исследования показывают негативное воздействие трихомонад на сперматозоиды мужчин в виде снижения их подвижности. [24]
Сообщается также о случае трихомонадного двухстороннего конъюнктивита. [31]
Осложнения у женщин
Воспалительные заболевания малого таза, вызванные вагинальной трихомонадной инфекцией, являющиеся причиной трубного бесплодия и синдрома хронической абдоминальной боли, описаны, в основном, у ВИЧ-позитивных женщин. [25]
Проведённые исследования указывают на повышенный риск преждевременных родов, рождения ребёнка с низким весом у инфицированных влагалищной трихомонадой женщин. [26]
Также трихомонадная инфекция в 2-3 раза увеличивает риск заражения ВИЧ. [32]
Очень редким осложнением трихомониаза является цистит. В медицинской литературе описано всего несколько случаев. [33]
Прочие осложнения
Сообщалось о паранефральном абсцессе [27] , абсцессе головного мозга [28] у новорождённого, абсцессе срединного шва полового члена [29] у мужчины, вызванных вагинальной трихомонадой.
Описаны случаи неонатальной трихомонадной пневмонии у новорождённых, успешно вылеченных метронидазолом. [30]
Диагностика трихомониаза
Для диагностики трихомониаза применяются микроскопические, цитологические, бактериологические, молекулярные лабораторные тесты и инструментальные методы обследования.
Показаниями для диагностики трихомониаза являются [2] :
- наличие признаков воспалительного процесса мочеполовых органов;
- беременность (при постановке на учёт по поводу беременности, при сроке беременности 27-30 недель и 36-40 недель, при поступлении на роды без документов о результатах обследования на половые инфекции);
- предстоящие оперативные вмешательства на половых органах и органах малого таза;
- бесплодие и выкидыши в анамнезе;
- половые контакты с больными половыми инфекциями;
- сексуальное насилие.
Микроскопическое исследование
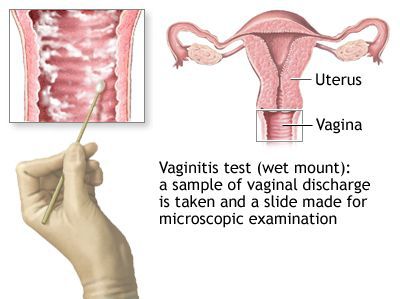
Микроскопия окрашенного препарата (окраска по Романовскому, Папаниколау) не рекомендуется из-за субъективизма при интерпретации результатов исследования. [2]
Культуральное исследование
Молекулярно-биологические методы
Материалом для исследования методом ПЦР при диагностике трихомониаза являются:
- у женщин: выделения из уретры, канала шейки матки, влагалища, первая порция мочи);
- у мужчин: выделения или соскоб из уретры, первая порция мочи, секрет предстательной железы, в редких случаях — сперма. [2]
Требования для получения достоверных результатов исследования:
- Забор материала должен осуществляться не ранее чем через месяц после полученного лечения.
- При отсутствии или скудных выделениях из уретры забор материала должен проводиться через 2-3 часа после последнего мочеиспускания, а при наличии обильных выделений — через 10-15 минут после мочеиспускания.
- Во время менструации забор материала для исследования проводить запрещается.
- Должны быть соблюдены сроки и условия доставки образцов в лабораторию.
Серологическое исследование
Метод иммуноферментного анализа (ИФА) для обнаружения антител классов IgA, IgM и IgG к антигенам T. vaginalis применять не допустимо. [2]
Применение биологических (парентеральное введение пирогенала, гоновакцины), химических (внутриуретральное введение растворов серебра) и алиментарных провокаций (приём алкоголя и острой пищи) с целью повышения выявляемости трихомонад при проведении лабораторных тестов нецелесообразно, так как эффективность этого метода не доказана. [2]
Лечение трихомониаза
Многочисленными исследованиями и клиническими испытаниями было установлено, что наиболее эффективными препаратами для лечения трихомониаза являются препараты группы 5-нитроимидазолов, а среди них — метронидазол, тинидазол и орнидазол.
Современными отечественными и зарубежными руководствами предложены следующие схемы лечения этими препаратами.
Метронидазол (Трихопол, Метрогил, Флагил) — эффективность его применения составляет 90-95%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 7 дней [36] или 2,0 г перорально однократно. [37]
Для осложнённых форм: 500 мг перорально 3 раза в сутки в течение 7 дней или 2,0 г внутрь 1 раз в сутки в течение 5 дней. [38]
Для беременных: 2,0 г однократно (лечение проводится не ранее II триместра беременности). [39]
Для детей: 10 мг на кг массы тела перорально 3 раза в сутки в течение 5 дней. [40]
Тинидазол (Фазижин, Тиниба) — эффективность применения составляет 86-100%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 5 дней или 2,0 г перорально однократно. [35]
Для осложнённых форм: 2,0 г перорально 1 раз в сутки в течение 3 дней. [37]
Орнидазол (Тиберал, Гайро, Дазолик) — эффективность применения составляет 90-100%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 5 дней [41] или 1,5 г перорально однократно. [42]
Для осложнённых форм: 500 мг перорально 2 раза в сутки в течение 10 дней. [38]
Для детей: 25 мг на кг массы тела перорально 1 раз в сутки в течение 5 дней. [39]
Другие препараты из группы 5-нитроимидазолов — менее распространены и изучены, чем вышеизложенные препараты, однако применяются в клинической практике:
- Тенонитрозол (Атрикан) — 250 мг перорально 2 раза в день в течение 4 дней; [43]
- Ниморазол (Наксоджин) — схемы применения при неосложнённом трихомониазе: 2,0 г перорально однократно или 1,0 г перорально через каждые 12 часов – три приёма, или 250 мг перорально 2 раза в день в течение 6 дней. [44]
- Секнидазол (Тагера) — 2,0 г перорально однократно (эффективность 97%). [45]
Причины неудач в лечении
В 5 % случаев трихомонады устойчивы (резистентны) к перечисленным препаратам [46] . Центры по контролю за заболеваемостью (США) в таких случаях рекомендуют увеличить дозировку и длительность применения медикаментов [47] : Метронидазол — 2,0 г перорально однократно в сутки в течении 7 дней или Тинидазол 2,0 г перорально однократно в сутки в течении 7 дней.
Дисульфирам-подобная реакция на препараты
Нитроимидазолы блокируют и снижают выработку фермента алкоголь-дегидрогеназы, что приводит к повышению уровня и накапливанию токсического ацетальдегида в крови. При приёме алкоголя в любых концентрациях во время лечения препаратами, входящими в группу нитроимидазолов, через 10-20 минут возникает реакция в виде тошноты, рвоты, головной боли, затруднения дыхания, судорог. Длительность её составляет несколько часов. Реакция наблюдается при приёме метронидазола, тинидазола [48] и орнидазола [49] .
Помимо исключения алкоголя, рекомендаций по изменению привычек или особенностям питания при лечении трихомониаза нет.
Установление излеченности трихомонадной инфекции
Проводится через две недели после окончания лечения микроскопией и культуральным посевом и через 4 недели методом ПЦР. При отрицательных результатах лабораторных тестов пациенты дальнейшему наблюдению не подлежат. [2]
Можно ли заниматься сексом при трихомониазе
Заниматься сексом можно через 7-10 дней после завершения лечения трихомониаза. Примерно каждый пятый выздоровевший заражается вновь в течение трёх месяцев после окончания лечения. Чтобы избежать повторного заражения, лечение должны пройти все сексуальные партнеры. Если симптомы возникли снова, нужно пройти повторное обследование [52] .
Прогноз. Профилактика
Прогноз при раннем выявлении и вовремя начатом лечении благоприятный. При неосложнённых формах трихомонадной инфекции после однократного курса выздоровление составляет 95-100%. Лица с осложнёнными формами и метронидазол-устойчивыми формами заболевания после проведённого лечения должны находиться под динамическим наблюдением.
Половые партнёры больных трихомониазом должны быть пролечены независимо от результатов их обследования на наличие трихомонад.
Самой эффективной мерой профилактики является использование презервативов при случайных половых контактах.
Ввиду бессимптомного течения инфекции лицам, имеющим несколько половых партнёров в год или случайные половые связи, рекомендовано ежегодное обследование на наличие трихомонад.
В настоящее время вакцины, предотвращающей заражение трихомониазом, не создано. В 80-е годы прошлого века была создана коммерческая вакцина Солкотриховак, состоящая из лиофилизата Lactobacillus acidophilus, которая по утверждению фирмы-производителя оказывает положительный эффект при рецидивирующем трихомониазе и бактериальном вагинозе. [50] Однако последующими исследованиями предположение о том, что защитный механизм действия вакцины связан на антигенном сходстве применяемых штаммов лактобацилл и вагинальной трихомонады, было отвергнуто. [51]
Трихомониаз (трихомоноз) – это инфекционное заболевание мочеполовой системы, которое вызывается влагалищной трихомонадой.
Некоторые авторы относят трихомониаз к венерическим болезням, хотя заболевание не включено в список венерических заболеваний.
Распространенность трихомониаза достаточно широка, ежегодно им заражаются около 170 миллионов человек (учитываются данные только обследованных людей). По статистике ВОЗ трихомониазом страдают до 10% населения в развитых странах, а в развивающихся до 40%.
В России принята следующая классификация трихомониаза:
- свежий трихомониаз: острая, подострая и торпидная (малосимптомная) формы;
- хронический трихомониаз (давность заболевания 2 месяца и более или не установлена);
- трихомонадоносительство (отсутствие симптомов при выявлении трихомонад во влагалище или в сперме).
Возбудителем урогенитального трихомониаза является влагалищная трихомонада, которая относится к простейшим одноклеточным организмам. В организме человека живут еще ротовая и кишечная трихомонады, но трихомониаз вызывает только влагалищная. Трихомонады не устойчивы во внешней среде и при высушивании быстро погибают, но возможно сохранение их активности во влажной сфере (белье, мочалки, полотенца).
Передается трихомониаз половым путем, хотя и не исключено и внеполовое заражение: вертикальный путь передачи возбудителя во время родов, при прохождении плода через инфицированные родовые пути. Бытовой путь передачи влагалищной трихомонады в настоящее время подвергается сомнениям. Многие авторы утверждают, что возможно заражение через полотенца, купальники и прочее.
Известно, что трихомониаз нередко сочетается с другими инфекциями, передающимися половым путем (гонорея, микоплазмоз, хламидиоз), что объясняется способностью простейших к фагоцитозу (заглатыванию возбудителей других инфекций). Также установлена роль трихомонад в распространении ВИЧ-инфекции.
Факторы, способствующие развитию урогенитального трихомониаза:
- расстройства эндокринной системы;
- нарушения обмена веществ;
- гиповитаминоз;
- бактериальное загрязнение влагалища, сопровождающееся изменением его кислотности;
- менструация и послеменструальный период.
Проявления у женщин
Острая форма
При острой и подострой формах трихомониаза женщины жалуются на обильные, пенистые бели с неприятным запахом, зуд и жжение в области наружных половых органов. Бели могут быть желтоватого или зеленоватого цвета.
При распространении процесса на мочеиспускательный канал возникают признаки уретрита (боли и жжение при мочеиспускании).
Возможно появление ноющих болей внизу живота (при поражении матки и придатков). Также характерна боль во время полового акта.
При выраженном зуде отмечается нарушение сна.
Симптомы хронической формы
Хронический трихомониаз характеризуется длительностью течения и рецидивами заболевания.
Возникновению рецидивов способствуют нарушения личной гигиены, снижение эндокринной функции яичников, хронические заболевания.
При хроническом трихомониазе пациентки жалуются на бели, иногда зуд. Признаки воспалительного процесса мало выражены.
Трихомониаз у мужчин
У мужчин явления трихомониаза незначительные или отсутствуют (трихомонадоносительство).
Все симптомы заболевания связаны с уретритом (боль и зуд во время мочеиспускания и полового акта, болезненность уретры, обильные выделения из мочеиспускательного канала и учащенное мочеиспускание).
Статья посвящена диагностике и терапии урогенитального трихомониаза. Выделены основные преимущества и недостатки каждого метода. Отмечена необходимость проведения расширенного диагностического маршрута и лабораторного обследования на всех этапах инфекцион
Одно из первых мест в структуре инфекций, передающихся половым путем, во всех странах мира занимает урогенитальный трихомониаз (УГТ). По данным ВОЗ ежегодно в мире регистрируется более 333 млн новых случаев инфекций, передающихся половым путем, из них на мочеполовой трихомониаз приходится более 170 млн случаев [1, 2]. В Российской Федерации заболеваемость УГТ в последние годы составляет около 200 случаев на 100 тыс. населения [3, 4]. Среди женщин, обратившихся к врачу по поводу выделений из влагалища, УГТ диагностируют по данным различных авторов в 18–50%, а иногда и 80% случаев, у мужчин с негонококковыми уретритами трихомонадные поражения составляют до 20–34,8% [2, 5–7].
Возбудителем урогенитального трихомониаза является простейший одноклеточный микроорганизм — Trichomonas vaginalis, которая в процессе эволюции приспособилась паразитировать в органах мочеполовой системы человека [8].
Характерными клиническими характеристиками для УГТ являются: полиморфизм, многоочаговость поражения, нередко хроническое течение с рецидивами, возможность транзиторного и асимптомного носительства. Малосимптомные, хронические, вялотекущие формы заболевания, а также трихомонадоносительство, которое составляет 10–35% среди женщин и 2–41% среди мужчин, имеют большое значение в эпидемиологическом плане, способствуя распространению возбудителя среди половых партнеров [7]. Вследствие возможного развития осложнений воспалительного характера УГТ представляет серьезную угрозу репродуктивному здоровью человека [9]. Трихомониаз рассматривается фактором риска заражения ИППП, в том числе ВИЧ-инфицирования. Ряд исследователей отмечают, что инфицирование T. vaginalis, особенно длительно существующая, персистирующая трихомонадная инфекция, может быть фактором риска развития рака шейки матки [10].
Диагностика УГТ основывается на выявлении клинических признаков заболевания и обнаружении T. vaginalis в исследуемом материале.
Таким образом, поскольку симптомы трихомониаза, как и большинства других ИППП, непатогномоничны и не являются надежными критериями, в обязательном порядке с целью диагностики трихомонадной инфекции необходимо применение лабораторных методов исследования.
В России основными методами, используемыми для выявления трихомонад в биологическом материале, долгое время оставались только микроскопия нативного, окрашенного препаратов и культуральное исследование.
Микроскопия нативного препарата — это определение трихомонад в нативном препарате (метод исследования неокрашенного свежего препарата впервые предложен Донне в 1836 г.), который готовят путем смешивания исследуемого материала с каплей теплого изотонического раствора хлорида натрия (лучше раствора Рингера–Локка), затем накрывают покровным стеклом и микроскопируют при увеличении объектива 40 и окуляра 7 или 10. Для исследования берется отделяемое уретры, цервикального канала, влагалища, центрифугат мочи, эякулят, секрет предстательной железы и др. При изучении нативного препарата особое внимание обращается на размеры и форму трихомонад, характер их движения, внутреннее содержимое клеток. Необходимо найти овальное или грушевидное тело, чуть больше лейкоцита (размеры в среднем от 13 до 17 мкм), имеющее жгутики и совершающее характерные толчкообразные поступательные движения. Иногда можно заметить движение свободных жгутиков. Цитоплазма трихомонад обычно зернистая, чаще вакуолизирована. Ядра плохо различимы или чаще вообще не обнаруживаются. Более четко видеть движения и структуру трихомонад позволяет фазово-контрастная микроскопия (с окраской нативного препарата 0,01% раствором сафранина). Однако оценка жизнеспособных, но неподвижных, атипичных форм (без жгутиков, ундулирующей мембраны, атипично делящихся (почкующихся) клеток) методом микроскопии нативного препарата крайне проблематична. В целом чувствительность этого метода варьирует в широких пределах и зависит, прежде всего, от формы заболевания, локализации трихомонад, а также от квалификации персонала, проводящего исследование. Необходимо помнить, что при отсутствии типичных форм трихомонад диагноз трихомониаза может считаться лишь предположительным и должен подтверждаться другими методами.
Микроскопия окрашенных препаратов несколько повышает процент выявления трихомонад по сравнению с нативными препаратами, так как при этом учитываются все, а не только подвижные особи. Кроме того, окрашенные препараты можно использовать для оценки воспалительного процесса (на наличие воспалительного процесса косвенно указывают скопление лейкоцитов на клетках плоского эпителия или вокруг них, большое количество слизи в мазках и др.), выявления гонореи, мицелия грибов, микрофлоры: кокков, палочек и т. д. Методика включает в себя поиск известной формы трихомонады с правильно очерченным, эксцентрично расположенным ядром на фоне нежно-ячеистой структуры цитоплазмы. Для выявления жгутиков и ундулирующей мембраны препарат следует изучать методами окраски по Романовскому–Гимзе, Лейшману.
Однако в течение последних десятилетий у больных УГТ все чаще стали определяться атипичные, амастиготные (метаболически малоактивные особи паразита, лишенные органоидов движения — блефаропласта, жгутиков и ундулирующей мембраны) формы влагалищных трихомонад, что значительно усложнило диагностику инфекции, так как морфология и подвижность — основные критерии выявления простейших.
Необходимо отметить, что эффективность микроскопического метода исследования в целом недостаточная. Относительно других методов лабораторной диагностики, являясь определенно экономически наиболее целесообразным, он имеет низкую чувствительность — от 50% до 64,9% (для культурального — 73–89,2%; для метода полимеразной цепной реакции (ПЦР) — 93–98,7%) [8, 11, 12]. Интерпретация результата субъективная и во многом зависит от опыта специалиста, качества мазка и соблюдения условий забора материала. Ошибки при проведении микроскопических исследований, прежде всего, обусловлены:
- потерей влагалищными трихомонадами характерной подвижности после того, как они извлечены из среды человеческого организма;
- принятием эпителиальных клеток, макрофагов и других клеточных элементов за трихомонады;
- существованием различных форм трихомонад (округлые, безжгутиковые (амастиготные) формы, со сниженной метаболической активностью — разночтения при оценке результатов);
- низкотитражными препаратами (концентрация трихомонад ниже 10 5 КОЕ/мл с помощью микроскопии уже не определяется [8]) или препаратами, содержащими огромное количество клеток эпителия, лейкоцитов и различного деструктивного материала из очага поражения;
- нередкой потерей типичных морфологических признаков во время фиксации и окрашивания, что создает трудности для этиологической идентификации.
Отмечается снижение чувствительности микроскопического метода при бессимптомных формах заболевания, а также при исследовании недостаточного количества полей зрения [8].
Вместе с этим следует особо подчеркнуть нередкость и ложноположительных результатов микроскопического исследования, которые обусловлены чаще всего принятием за трихомонады эпителиальных клеток или других клеточных элементов. Однако необходимо помнить, что диагноз урогенитального трихомониаза, как и других заболеваний, обусловленных ИППП, ведет за собой целый ряд не только медицинских, но и этических проблем, и ценой диагностической ошибки могут стать недоверие и ухудшение взаимоотношений в супружеской паре, развод, суицидальные последствия и т. п. Поэтому необходимо быть крайне требовательными к верификации диагноза и при малейших сомнениях подтверждать более чувствительными методами исследования.
Несмотря на все недостатки микроскопического метода, он, благодаря относительно низкой стоимости и быстроте исполнения, остается в нашей стране преобладающим в диагностике урогенитального трихомониаза [8].
Культуральные исследования хоть и повышают эффективность диагностики урогенитального трихомониаза в сравнении с микроскопическими методами, однако существенно уступают методам амплификации нуклеиновых кислот. Вместе с тем существенным недостатком культуральной диагностики трихомониаза является и ее длительность: регламентированная процедура предусматривает культивирование до 17 дней с изучением культуры для идентификации простейших на 3–5 день, при отрицательных результатах на 7–9, 11–17 дни после посева.
Следует отметить, что существующие другие методы лабораторных исследований, в том числе прямую иммунофлюоресценцию (ПИФ) и иммуноферментный анализ (ИФА) для обнаружения антител T. vaginalis, на сегодняшний день не рекомендуется использовать для диагностики трихомонадной инфекции в связи с тем, что существующие наборы не обладают достаточной чувствительностью, позволяющей осуществлять качественную диагностику трихомониаза [8, 17].
К сожалению, ни один из имеющихся на сегодняшний день диагностических тестов не является в 100% случаев совершенным. Главной задачей современной диагностики любой ИППП и, в частности, урогенитального трихомониаза, с целью раннего и достоверного диагноза, является индивидуальный подход к конкретному пациенту с определением роли и места каждого метода и их комплексного применения при выявлении возбудителя.
При выборе диагностического метода необходимо учитывать также половые и возрастные особенности. У мужчин трихомонады обнаружить значительно труднее, чем у женщин, что связано, прежде всего, с тем, что T. vaginalis в отделяемом уретры часто находятся в малоподвижной форме, имеются в небольшом количестве. Поэтому для более достоверных данных обследования у мужчин нельзя ограничиваться анализом только уретрального отделяемого, надо исследовать также осадок свежевыпущенной мочи, секрет предстательной железы, сперму; необходимо проведение множественных лабораторных исследований с использованием различных методов и их комбинаций. У девочек (до наступления менархе) диагноз урогенитального трихомониаза устанавливается на основании микроскопического и/или культурального исследования, подтвержденного молекулярно-биологическим методом.
Необходимо отметить, что лабораторные обследования, как наиболее объективные, с помощью которых устанавливается достоверный диагноз и назначается адекватная терапия, надо проводить на всех этапах инфекционного процесса (первичное обследование, оценка динамики течения воспалительного процесса, определения эффективности лечения).
Особое внимание необходимо уделить также важному этапу обследования — топической диагностике, которая осуществляется с помощью не только тщательного осмотра, но и с применением инструментальных методов (кольпоскопии, трансвагинального ультразвукового исследования (УЗИ) у женщин, трансректального УЗИ у мужчин).
Показанием к проведению лечения является обнаружение T. vaginalis при микроскопическом и/или культуральном исследованиях и/или исследовании молекулярно-биологическими методами у пациента либо у его полового партнера. Одновременное лечение половых партнеров является обязательным.
Целями лечения являются эрадикация T. vaginalis, клиническое выздоровление, предотвращение развития осложнений и предупреждение инфицирования других лиц.
Во избежание развития тяжелых побочных реакций (дисульфирамоподобная реакция) пациентов следует предупреждать о необходимости избегать приема алкоголя и содержащих его продуктов как в ходе терапии метронидазолом и тинидазолом, так и в течение 24 часов после его окончания. При непереносимости перорального метронидазола его интравагинальное назначение также противопоказано.
При лечении трихомониаза рекомендуется применять метронидазол, орнидазол или тинидазол 500 мг внутрь 2 раза в сутки в течение 5 дней.
При лечении осложненного, рецидивирующего трихомониаза и трихомониаза других локализаций метронидазол применяют 500 мг внутрь 3 раза в сутки в течение 7 дней или 2,0 г внутрь 1 раз в сутки в течение 5 дней; орнидазол 500 мг внутрь 2 раза в сутки в течение 10 дней; тинидазол 2,0 г внутрь 1 раз в сутки в течение 3 дней.
При лечении осложненных форм урогенитального трихомониаза возможно одновременное применение местнодействующих протистоцидных препаратов, таких как вагинальная таблетка метронидазола 500 мг 1 раз в сутки в течение 6 дней, гель метронидазола 0,75% 5 г интравагинально 1 раз в сутки в течение 5 дней.
Лечение беременных осуществляется на любом сроке для предотвращения преждевременного разрыва плодных оболочек, преждевременных родов и низкой массы плода: метронидазол 2,0 г однократно.
При лечении детей используют метронидазол 10 мг/кг массы тела внутрь 3 раза в сутки в течение 5 дней или орнидазол 25 мг/кг массы тела 1 раз в сутки в течение 5 дней.
Требования к результатам лечения включают эрадикацию T. vaginalis, клиническое выздоровление. Установление излеченности трихомонадной инфекции на основании микроскопического, культурального метода исследования и методов амплификации РНК (NASBA) проводится через 14 дней после окончания лечения, на основании методов амплификации ДНК (ПЦР, ПЦР в реальном времени) — не ранее чем через месяц после окончания лечения. При отрицательных результатах обследования пациенты дальнейшему наблюдению не подлежат. При отсутствии эффекта от лечения исключают реинфекцию, назначают иные препараты или курсовые методики лечения [18].
В заключение хотелось бы еще раз отметить, что в связи с отсутствием четко специфических симптоматических проявлений клиническая дифференцировка урогенитального трихомониаза достаточно затруднительна и неточна без лабораторной диагностики, результативность которой, особенно для бессимптомных, хронических форм заболевания, будет во многом зависеть от выбранного метода. Полноценное обследование больных с расширением спектра диагностических и параклинических технологий позволит повысить качество диагностической помощи, что в последующем, несомненно, поможет в выборе оптимального объема, содержания и этапности лечебных технологий.
Литература
Е. И. Юнусова 1 , кандидат медицинских наук
Л. А. Юсупова, доктор медицинских наук, профессор
З. Ш. Гараева, кандидат медицинских наук
Г. И. Мавлютова, кандидат медицинских наук
Из числа инфекций, передающихся преимущественно половым путем, ведущее место занимает мочеполовой трихомониаз. По данным Ивановой М.А., Виноградовой С.А. с соавторами за период с 1997 по 2008 гг. наибольшую долю в структуре заболеваемости ИППП занимал трихомониаз. Пик заболеваемости трихомониазом был отмечен в1995 г. (344,3 на 100 тыс. населения). С2000 г. вновь началось снижение показателей с 319,7 (в2000 г.) до 167,4 на 100 000 населения в2008 г.
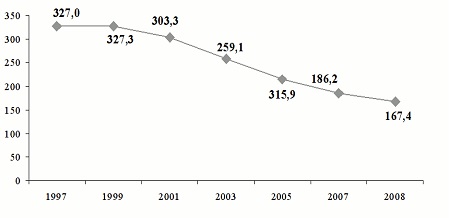
Рис. 3. Динамика заболеваемости урогенитальным трихомониазом в Российской Федерации за 1997-2008 гг. (на 100 000 соотв. населения)
Превышение среднероссийского показателя сегодня отмечается в Сибирском (293,7 на 100 000 населения) и Уральском (181,4 на 100 000 населения) федеральных округах.
Распространенность трихомониаза велика и до конца не учтена. Еще в1962 г. И.И. Ировец сообщал, что трихомониазом поражено до 10% населения Земли.
По суммарным данным ВОЗ, в мире ежегодно заболевают 180-200 млн человек. Среди проституток, а также женщин с белями процент больных МТ достигает 70-80%; при скрининговом обследовании различных контингентов выявлялось до 5—30% женщин, больных трихомониазом, и до 6-15% мужчин — носителей трихомонад.
Значимость трихомонадной инфекции обусловлена не только ее широкой распространенностью, но и способностью вызывать ряд тяжелых осложнений.
- бесплодие;
- воспалительные заболевания органов малого таза у женщин;
- простатиты, эпидидимиты, стриктуры уретры у мужчин;
- преждевременный разрыв околоплодных оболочек;
- рождение детей с пониженной массой тела;
- риск возникновения рака шейки матки и передачи ВИЧ- инфекции.
- сексуальные расстройства.
Необходимо также учитывать тот факт, что трихомонады могут фагоцитировать и резервировать различные патогенные и условно-патогенные микроорганизмы, способствуя распространению других ИППП).
Клиническая картина мочеполового трихомониаза, по мнению ряда авторов, претерпевает патоморфоз, характеризуясь, обилием стертых и малосимптомных форм.
В ходе практической работы и при обзоре литературных данных нами отмечены возможные основные причины неудачного лечения трихомониаза и увеличение количества рецидивов заболевания:
- возникновение резистентных к антипротозойным препаратам штаммов T. vaginalis, несомненно связанно с чрезмерно широким, нередко необоснованным применением препарата в общей медицинской практике;
- снижение активности метронидазола за счет захвата активных нитрорадикалов микроорганизмами, входящими в состав микробиоциноза урогенитального тракта;
- низкая концентрации протистоцидных средств, попадающих в очаги хронического воспаления, в связи с нарушением васкуляризации и развитием рубцовых изменений;
- патология желудочно-кишечного тракта,
- низкая эффекторная функция иммунной системы;
- недостаточно высокая комплаентность пациентов.
- у пациентов с хроническим урогенитальным трихомониазом развивается дисбиоз уретры, проявляющийся изменением видового и количественного состава условно-патогенной микрофлоры. После успешной эрадикации трихомонад воспалительный процесс может сохраняться, поддерживаясь сопутствующей микрофлорой и создавая у врача ложное представление о неэффективности лечения.
Вот уже 50 лет метронидазол используется в лечении трихомониаза и анаэробных инфекций. По литературным данным, неэффективность лечения трихомониаза метронидазолом составляет до 44%.
Некоторые авторы приводят более впечатляющие результаты; так, по данным дерматовенерологической клиники Новосибирского мединститута, в 1995-1996 гг. рецидивы после полноценного лечения нитроимидазолами достигали 47%.
Описывается также перекрестная устойчивость к тинидазолу и орнидазолу, что свидетельствует о формировании устойчивости ко всей группе 5-нитроимидазолов. В то же время за неимением альтернативных схем лечения предпринимаются попытки лечить трихомониаз, вызванный устойчивыми к метронидазолу штаммами, увеличивая дозировки применяемых схем метронидазола, однако такие попытки редко оказываются успешными.
Известно, что устойчивость – это результат мутации и формирования новых резистентных штаммов. Все чаще появляются публикации, связывающие устойчивость T. vaginalis с ее инфицированием РНК-вирусами. Инфицированные изоляты близки друг к другу при оценке молекулярного строения. Эти изоляты чаще всех остальных оказываются резистентными к группе препаратов 5-нитроимидазолов.
Наиболее сложным вопросом терапии современного трихомониаза является выбор эффективного этиотропного средства. Несмотря на многочисленные публикации результатов изучения эффективности противотрихомонадной терапии, выбор конкретных препаратов на отечественном рынке остается весьма ограниченным.
Таким образом, несмотря на рекомендации, приведенные в отдельных публикациях, отсутствие доказательных данных об эффективности и безопасности препаратов, не принадлежащих к группе 5-НИ, в терапии трихомонадной инфекции, в т. ч. ее рефрактерных форм, не позволяет рекомендовать их использование у пациентов с данной патологией, за исключением случаев, когда другие терапевтические альтернативы исчерпаны.
Обобщение собственного опыта, отечественных и зарубежных дерматовенерологов показывает, что для более успешного лечения трихомониаза необходимо соблюдать следующие положения:
- лечить следует одновременно всех половых партнеров, даже при отсутствии клинических и лабораторных признаков заболевания;
- употребление алкоголя и половая жизнь в период лечения исключаются;
- схема лечения определяются с учетом сопутствующих соматических заболеваний, возраста и веса больного;
- тактика лечения зависит от формы течения заболевания (острый или хронический процесс), локализации воспалительного процесса и наличия смешанной инфекции, а также данных клинико-лабораторного обследования больных..
В Европейском руководстве по заболеваниям, передаваемым половым путем, отмечено, что при персистирующих и рецидивирующих симптомах, связанных с урогенитальным трихомониазом, часто у пациенток, у которых первый курс не дает эффекта, эффективным бывает второй курс стандартного лечения метронидазолом. Перед повторным курсом метронидазола необходимо провести эмпирическое лечение эритромицином или амоксициллином для снижения уровня b-гемолитических стрептококков, поскольку некоторые микроорганизмы, присутствующие во влагалище, могут снижать эффективность метронидазола, захватывая активную нитрогруппу. Это и есть так называемая относительная резистентность к терапии, когда излечение наступает после повторного назначения того же метронидазола после устранения, с помощью антибиотиков, кокковой флоры, являющейся истинной причиной неэффективности первого курса терапии.
Если повторно проведенное лечение вновь оказывается неэффективным, то согласно Европейскому руководству по заболеваниям, передаваемым половым путем, эффективного лечения не существует.необходимости в местном лечении, так как достаточно общего лечения для ликвидации воспалительных явлений и эрадикации возбудителя
Что касается иммунокоррекции при трихомониазе, то следует отметить, что недостаточно изучен иммунопатогенез, роль клеточных, цитокиновых факторов иммунитета и интерферонового статуса.
А в тоже время назначаемые довольно часто иммунотропные и иммуномодулирующие препараты из разных фармокологических групп имеют как ни странно одинаковые показания в терапии хронических форм трихомониаза. Анализ практических и литературных данных позволил нам выделить следующие основные принципы применения иммуномодуляторов:
Перед назначением ИМ целесообразно выявить у больного клинические и лабораторные признаки нарушений иммунитета;
- Установить причину формирования иммунодефицита и степень его влияния на иммунную систему.
- Препараты не применяются самостоятельно, а лишь дополняют традиционную терапию.
- Перед назначением ИМ обязательна оценка характера иммунологических нарушений у больного.
- Принимать во внимание зависимость изменений иммунологических показателей от возраста, биологических ритмов больного и других причин.
- Учитывать иммунотропные эффекты традиционных лекарственных средств.
- Выраженность эффекта коррекции в остром периоде выше, чем в стадии ремиссии.
- Продолжительность устранения иммунологических нарушений составляет от 30 дней до 6-9 месяцев и зависит от свойств препарата, маркерного показателя и характера заболевания.
- При многократном введении ИМ спектр их действия сохраняется, а выраженность эффекта возрастает.
- Препараты полностью реализуют свои эффекты только при использовании в оптимальных дозах.
Таким образом, в решении задач излеченности и уменьшения количества рецидивов трихомониаза, мы видим в своевременном выявлении и профилактике вышеназванных причин неудачного лечения и в необходимости применения комплексной терапии, включая оптимальное этиотропное, патогенетическое, физиотерапевтическое, адекватное иммунотропное и местное лечение.
Читайте также:

