Неприятный запах из носа сифилис
Обновлено: 15.04.2024
Что такое мицетома околоносовой пазухи? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мисюриной Юлии Викторовны, ЛОРа со стажем в 21 год.
Над статьей доктора Мисюриной Юлии Викторовны работали литературный редактор Елизавета Цыганок , научный редактор Маргарита Тихонова и шеф-редактор Ольга Медведева
Определение болезни. Причины заболевания
Мицетома (Mycetoma) — это грибковое поражение околоносовой пазухи, при котором скопление грибов и их отростков в просвете пазухи формируют шар. Как правило, болезнь сопровождают боль в лице, гнойные выделения и неприятный запах из носа, но иногда она протекает бессимптомно [11] .
Мицетому околоносовой пазухи также называют грибковым телом, грибковым шаром или синулитом. Мицетома околоносовых пазух не имеет ничего общего с грибковым поражением стопы (мадурская стопа, мадуромикоз, фикомицетома), которое представляет собой хроническое заболевание, проявляющееся безболезненным поражением подкожной клетчатки стоп.
![Мицетома гайморовой пазухи [16]](https://probolezny.ru/media/bolezny/micetoma-okolonosovoj-pazuhi/micetoma-gaymorovoy-pazuhi-16_s.jpg)
Распространённость мицетомы
Слизистая пазухи обычно не вовлечена в воспалительный процесс или может быть воспалена частично, в месте контакта с мицетомой. В связи с этим мицетому связывают с возникновением хронического риносинусита. По данным исследований, грибковые риносинуситы встречаются примерно в 8 % случаев от всех риносинуситов. Причём от 13,5 до 16,9 % из них протекает бессимптомно [14] . Однако отсутствие иммунологических методов диагностики и положительного эффекта противогрибковой терапии при консервативном лечении хронического риносинусита до сих пор ставит под сомнение факт влияния грибов на возникновение риносинусита [7] .
Причины мицетомы
Известно более 100 видов грибов, поражающих организм человека. Мицетому формируют грибы рода Пеницилл (Penicillium), Кандида (Candida), Аспергилл (Aspergillius), Мукор (Mucor), Альтернанрия (Alternaria) и Цефалоспориум (Cephalosporium) [4] . Этим грибам не нужен свет, поэтому придаточные пазухи являются идеальной средой для их развития и размножения [11] .
Грибы широко распространены в природе, например аспергиллы содержатся в гниющих продуктах, испорченной пище, почве и домашней пыли. Чаще всего в организм человека они попадают с воздухом. При этом грибы могут высеиваться со слизистой оболочки носа, пазух и носоглотки и у здоровых людей.
К факторам, провоцирующим развитие мицетомы, можно отнести длительный приём антибиотиков и иммунодепрессантов, а также сниженный иммунитет из-за сахарного диабета, ВИЧ-инфекции, трансплантации органов, лучевой терапии или гемодиализа при почечной недостаточности [11] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы мицетомы околоносовой пазухи
Проявления мицетомы неспецифичны и напоминают рецидивирующий хронический синусит, для которого характерны стойкие выделения из носа, затруднённое носовое дыхание, головная боль или боль в области околоносовой пазухи. Реже снижается обоняние, закладывает уши, повышается температура тела, возникает общее недомогание и кашель (в особенности у детей) [1] .

При поражении верхнечелюстной пазухи пациентов, как правило, беспокоит постоянная ноющая или приступообразная головная боль, ощущение тяжести, давление в подглазничной области, зубная боль, иногда заложенность носа со слизистыми и слизисто-гнойными выделениями.
Если отростки грибов прорастают в стенки сосудов, это приводит к тромбозу и кровотечениям [5] [6] .
Патогенез мицетомы околоносовой пазухи
В основном мицетома гайморовой пазухи образуется тогда, когда через сообщающийся канал зуба в неё попадает пломбировочный материал. В состав пломбы входят оксид цинка и сульфат бария, образующие пищевую среду для аспергиллов, что провоцирует развитие мицетомы.
![Пломбировочный материал в гайморовой пазухе [15]](https://probolezny.ru/media/bolezny/micetoma-okolonosovoj-pazuhi/plombirovochnyy-material-v-gaymorovoy-pazuhe-15_s_4uM2wVu.jpg)

Застой содержимого внутри пазухи приводит к размножению условно-патогенной флоры, которая уже присутствует в пазухе, поэтому гнойный риносинусит периодически обостряется [2] .
Классификация и стадии развития мицетомы околоносовой пазухи
Мицетома относится к грибковым заболеваниям носа и околоносовых пазух. В зависимости от локализации болезни можно выделить мицетому верхнечелюстной, клиновидной и лобной пазухи. Поражение, как правило, изолированное и одностороннее.
Единой классификации грибковых синуситов не существует, но нидерладский оториноларинголог В. Дж. Фоккенс вместе с соавторами выделила пять форм грибковых заболеваний:
- Острый инвазивный грибковыйриносинусит (включая риноцеребральный мукормикоз) — молниеносная форма, приводящая к разрушению костной ткани (некрозу). Развивается у людей со сниженным иммунитетом и длится меньше 4 недель. Сопровождается лихорадкой, нарушением сознания, сильной головной болью, отёком и покраснением мягких тканей лица, выпячиванием глазного яблока и ослабеванием мышц глаза.
- Хронический инвазивный грибковый риносинусит — локальное поражение пазухи, которое длится не меньше 3 недель. Болезнь прогрессирует медленно и характеризуется некрозом кости. Процесс может распространиться в глазницу, альвеолярный отросток и мозговые оболочки. Протекает бессимптомно.
- Гранулематозный инвазивный грибковый риносинусит — похож на предыдущую форму, но отличается присоединением воспалительных образований.
- Грибковый шар (мицетома) — скопление грибковых колоний, которые не воздействуют на слизистую пазухи напрямую, поэтому может долгое время протекать бессимптомно.
- Неинвазивный (аллергический) грибковый синусит — хроническая форма. Развивается при наличии сопутствующей патологии, например аллергии и астмы. В полости носа при осмотре можно обнаружить полипы [9] .
Из классификации видно, что мицетома относится к неинвазивным формам грибкового поражения пазух носа, т. е. не поражает слизистую оболочку пазух.
Американский учёный К. Т. Монтоне на основе различных клинико-диагностических признаков выделяет уже не 5, а 6 форм грибковых заболеваний носа, причём разделяет их на две группы:
- инвазивные формы:
- острый инвазивный (фульминантный (молниеносный) и некротизирующий) грибковый риносинусит;
- хронический гранулематозный грибковый риносинусит;
- хронический инвазивный грибковый риносинусит;
- неинвазивные формы:
- сапрофитные (плесневые) грибковые инвазии;
- мицетома (грибковое тело);
- аллергический (эозинофильный) грибковый синусит [10] .
Инвазивные формы чаще развиваются у людей с иммунодефицитом и сопровождаются некрозом кости [12] .
Официально течение мицетомы не разделяют на стадии, но по выраженности клинических проявлений можно выделить 2 стадии: бессимптомное течение и стадию возникновения симптомов. Время проявления яркой клинической картины индивидуально.
Осложнения мицетомы околоносовой пазухи
Грибковое тело может не влиять на слизистую околоносовой пазухи и не вызывать никаких последствий, но при сопутствующей патологии, снижающей иммунитет и нарушающей обмен веществ, например при сахарном диабете или ожоговой болезни, а также при длительном лечении препаратами железа, болезнь может распространиться. Установлено, что при кетоацидозе у людей с сахарным диабетом в крови повышается содержание свободного железа, необходимого для жизнедеятельности грибов. Благоприятным условием также является кислая среда в тканях, характерная для кетоацидоза. Грибы рода Аспергилл способны проникать вглубь тканей. Там они формируют паутину из своих отростков, разрушают окружающие ткани и повреждают сосуды, что приводит к кровотечению.
Длительное пребывание грибкового шара в пазухе повышает чувствительность организма к грибам, вызывая как локальную аллергию (например, аллергический ринит), так и системную, которая проявляется как хроническое воспаление. Кроме этого, длительное присутствие мицетомы осложняется хроническим риносинуситом в форме гнойного воспаления и локальных односторонних разрастаний полипов, затрудняющих носовое дыхание [8] .
Диагностика мицетомы околоносовой пазухи
При передней риноскопии врач орошает полость носа раствором анестетика и осматривает анатомические структуры носа с помощью носового зеркала или эндоскопа (жёсткого или гибкого). При этом он оценивает размер, цвет слизистой носовых раковин, отмечает возможные деформации носовой перегородки и наличие полипозных разрастаний. Но диагностировать мицетому околоносовой пазухи только на основании данных обычного осмотра ЛОР-органов сложно.

В первое время видимые симптомы патологии могут отсутствовать или проявляться в форме увеличения и посинения нижней носовой раковины на стороне поражения. Однако эти признаки характерны не только для мицетомы, но и для других патологических состояний носа, например бактериального синусита, кисты или вазомоторного ринита [3] . Отличиить мицетому от этих болезней можно только комплексно, на основании жалоб, анамнеза, данных объективного осмотра, лабораторных и инструментальных исследований.
Инструментальная диагностика
Стандартные рентгенологические методы недостаточно информативны, поскольку они не могут дать объёмную послойную картину черепа, как КТ. На рентгенограммах утолщённая воспалённая слизистая оболочка пазухи имеет серый цвет, участки кальцификатов, которые образуют грибы мицетомы, — белый, а воздух — чёрный. Эти участки характерны только для мицетомы.
Мультиспиральная компьютерная томография остаётся эффективным и единственным способом диагностики мицетомы околоносовой пазухи. Использование трёхмерной реконструкции даёт представление об объёмном взаиморасположении костей, позволяет оценить состояние верхнечелюстной пазухи и зубочелюстной системы (целостность зубов, степень разрушения, цвет, положение в зубном ряду, подвижность, глубину зубодесневых каналов), а при наличии инородных тел точно показывает их форму, размер и местонахождение.
При магнитно-резонансной томографии исследование можно выполнить в двух режимах. С помощью T1-режима в центре поражённой пазухи обычно определяется образование, окружённое слоем жидкости, с низкой интенсивностью сигнала. Такое образование будет тёмным. В режиме T2 МРТ может дать ложноотрицательный результат. При этом режиме грибковое тело имеет низкую интенсивность и выглядит как область, лишённая сигнала, поэтому на снимке может быть принята за воздух.
Лабораторная диагностика
Мицетому можно ошибочно принять за неагрессивную опухоль околоносовой пазухи [12] . Опухолевый процесс диагностируется по данным компьютерной томографии с контрастированием или на МРТ. Чтобы исключить этот диагноз, лечащий врач назначает дополнительные методы обследования:
- Микроскопическое исследование — специально окрашенные мазки из пазухи рассматривают под микроскопом. Позволяет быстро подтвердить диагноз.
- Культуральное исследование — биоматериал пациента помещают в специальную среду для размножения микроорганизмов. Помогает выявить природу патогена, хотя в большинстве случаев грибы за пределами изначальной бактериальной флоры погибают.
Часто патогенное содержимое пазухи изучают уже после выполненной операции. Например, при гистологическом исследовании операционного материала хирурги удаляют из пазухи плотные массы и рассматривают их клеточный состав под микроскопом. Только после этого они ставят точный диагноз.
Лечение мицетомы околоносовой пазухи
Системные противогрибковые средства не используют, поскольку мицетома относится к неинвазивным грибковым болезням.
Основным методом лечения является оперативное вмешательство. Цель операции — удалить грибковое тело и восстановить отток содержимого из пазухи. Если мицетома находится в верхнечелюстной пазухе, этого можно добиться двумя способами: экстраназальным вскрытием через переднюю стенку пазухи (операция по Калдвелл — Люку) и эндоназальным — через расширение естественного соустья пазухи на перегородке под эндоскопическим контролем [2] . Обе операции являются приемлемыми, выбор зависит от возможностей клиники и врача.
При операции по Калдвелл — Люку разрезают слизистую в преддверии ротовой полости, вскрывают костную стенку пазухи и удаляют мицетому, формируя отверстия между пазухой и нижним носовым ходом. Эта операция очень травматична: после неё пациенты восстанавливаются в течение 7–14 дней. В позднем послеоперационном периоде, в среднем через год, обычно формируется рубец в месте разреза [6] .

Альтернативой является эндоскопическое эндоназальное вскрытие верхнечелюстной пазухи. Вскрытие через полость носа считается более физиологичным способом: после такой операции не образуются рубцы, пациенты восстанавливаются примерно через 7 дней.
Если мицетома находится в клиновидной пазухе, её вскрытие проводят только эндоназально.

Операция проходит под общим наркозом или под местной анестезией в зависимости от объёма вмешательства и наличия или отсутствия противопоказаний к проведению наркоза. Ведение пациента в первые 7–10 дней после операции предусматривает местное лечение, которое включает в себя орошение носа физиологическим раствором и антисептиками. При скоплении кровяных сгустков и выраженном отёке врач промывает оперированную пазуху через соустье.
Критериями эффективности удаления грибкового тела считаются:
- уменьшение выраженности основных симптомов болезни, например выделений и заложенности носа;
- восстановление носового дыхания и обоняния;
- улучшение качества жизни пациента [1] .
Сроки, когда наступает улучшение, индивидуальны, но обычно восстанавливается в течение 6 месяцев.
Операцию проводят в плановом порядке. Это значит, что пациент должен пройти все обследования согласно стандарту оказания медицинской помощи, в том числе электрокардиограмму, флюорографию органов грудной клетки, биохимическое исследование крови, тест на определение группы крови, резус фактора и реакции на сифилис, а также сдать общий анализ крови и мочи. Если у пациента обострилось сопутствующее хроническое заболевание, то его обязательно нужно компенсировать.
Консервативное лечение и прокол поражённого синуса не являются радикальными методами лечения и могут применяться при гнойном воспалении пазухи как предоперационная подготовка.
Прогноз. Профилактика
При грибковом риносинусите, протекающем без осложнений, прогноз в большинстве случаев благоприятный и зависит от выраженности поражения и длительности процесса.
При мицетоме прогноз благоприятный только при условии своевременно выполненной операции: после вмешательства и восстановления нормальной работы пазухи процент излечения приближается к 100 %.
Профилактика мицетомы околоносовой пазухи
Для профилактики мицетомы необходимо своевременно обращаться к врачу за медицинской помощью при частых эпизодах головной боли, выделений и заложенности носа, особенно при рецидивирующем риносинусите. Самостоятельное употребление антибиотиков также может спровоцировать формирование мицетомы, поэтому не стоит их употреблять без назначения лечащего врача [1] .
К тому же важно соблюдать личную гигиену, вести здоровый образ жизни и контролировать количество потребляемого сахара.
Чаще всего микробактерии туберкулёза попадают в нос по кровеносным и лимфатическим сосудам из очага, который располагается в лёгких, гортани или суставах. Контактный путь проникновения через трещины слизистой оболочки носа встречается крайне редко. Наиболее часто туберкулёз носа возникает у молодых женщин. Туберкулезный процесс носа может локализоваться:
- В преддверии (внутренняя поверхность крыльев) носа;
- Хрящевой части перегородки;
- В области передних концов нижней и средней носовых раковин.
Чаще всего поражается только одна половина носа. Клиническая форма туберкулёза ограниченная, инфильтративно-диффузная.
Патоморфологическим субстратом этого заболевания является инфильтрат, который является скоплением в подслизистом слое специфических бугорков. Туберкулёзный узелок – это скопление среди тонких соединительнотканных волокон различных клеток: мелких круглых, гигантских и эпителиоидных. В результате распада этих бугорков образуются творожистые язвы. Туберкулёзная язва представляет собой поверхностно расположенный дефект слизистой оболочки, дно которой покрыто грануляциями.
Клиническая картина
На начальной стадии заболевания симптомы выражены слабо. По мере того как увеличиваются инфильтраты, возникает затруднение при дыхании через нос. После того как инфильтраты распадутся и образуются язвы, появляются выделения, которые могут быть слизисто-гнойными, вязкими или чисто гнойными, а в некоторых случаях с примесью крови. При засыхании корок возникает затруднения носового дыхания и появляется зуд в носу. Если корки удалить с силой, оторвав их от слизистой оболочки носа, то может возникнуть носовое кровотечение и обнажается язва на слизистой оболочке, которая характерна для туберкулёзного процесса носа.
Диагностика
В случае если имеются туберкулезные очаги, поставить диагноз несложно. При туберкулезе носа поражается только хрящевая часть носовой перегородки, а при сифилисе страдает и костная. При сифилисе возникает запах из носа и достаточно сильные болевые ощущения в этой области, которых при туберкулезе не бывает. Отличить рак носа и туберкулез достаточно сложно, и в этом случае необходимо гистологическое исследование. Туберкулёмы носа довольно сложно отличить от саркомы, и точно поставить диагноз можно только после взятия биопсии и проведения гистологического исследования. Большую помощь при диагностике заболевания оказывает серологическая реакция Вассермана, а у детей реакция Пирке.
Лечение
Назначается как общее, так и местное лечение. При общем лечении применяют ПАСК, фтивазид, стрептомицин и другие лекарственные препараты. В качестве местного лечения используются прижигания инфильтратов и язв различными кислотами (трихлоруксусная кислота, 80% молочная кислота и другие). Внутрь назначают приём йодида на протяжении 4-8 недель.
Прогноз
Вполне благоприятный, но зависит от распространенности изменений в основном очаге. В некоторых случаях возможна перфорация передних отделов носовой перегородки.
- Авдеева С.Н. Распространённость заболеваний JlOP-органов среди городского населения на современном этапе / С.Н. Авдеева // Российская оториноларингология. 2006. - № 3(22). - С. 33-37.
- Бабияк В. И., Накатис Я.А. Клиническая оториноларингология. — СПб.: Гиппократ, 2005. 798 с.
- Блоцкий, А. А. Клиническая анатомия ЛОР-органов / А. А. Блоцкий, М. С. Плужников, С. А. Карпищенко. - СПб.: Эскулап, 2007. - 195 с.
- Гуров A.B. Фармакоэпидемиологический анализ амбулаторной практики антибактериальной терапии инфекций JIOP-органов / A.B. Гуров, A.B. Мужичкова // Вестник оториноларингологии. 2013. - № 1. - С. 77-80.
- Затолока П.А. Влияние патологии ЛОР органов на качество жизни человека / П.А. Затолока // Медицинский журнал: научно-практический рецензируемый журнал Белорус, гос. мед. ун-та. 2008. - № 4. - С. 25-30.
- Пальчун В. Т., Крюков А. И. Оториноларингология: руководство для врачей. — М.: Медицина, 2001. — 616 с.
- Шевригин, Б.В. Болезни уха, горла, носа / Б.В. Шевригин, Б.И. Керчев. - М.: ГЭОТАР-Медиа, 2002. - 476 с.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
В носу первичная сифилома встречается довольно редко. Местами локализации может быть: вход в нос, его кончик, крылья и спинка носа, кожная часть и передние отделы слизистой оболочки носовой перегородки. В редких случаях патологический процесс развивается в более глубоких отделах носовой полости.
Клиническая картина
заболевания зависит от стадии развития первичной сифиломы. Инкубационный период составляет три недели, по истечении которых на 2-й или 3-й день появляется красное пятно, превращающееся потом в безболезненный узелок, незначительно возвышающейся над кожей. Через довольно короткий промежуток времени поверхность этого узелка распадается и покрывается корочкой, которая имеет желтоватую окраску. Потом на этом месте появляется эрозия красного цвета, имеющая гладкую поверхность, овальную или округлую форму и уплотненное основание. На поверхности такой эрозии имеется небольшое количество серозной жидкости, в которой содержится большое число бледных трепонем (возбудителей сифилиса). После её распада довольно часто образуется глубокая язва с ровными краями, которая окружена инфильтративным валиком. Дно у язвы гладкое, словно полированное, имеет медно-красную окраску и уплотнённую консистенцию.
При первичной сифиломе в носу отмечается типичный аденит (воспаление) затылочных и подчелюстных лимфатических узлов, который характеризуется умеренным их увеличением. Они имеют плотную и эластичную консистенцию (склераденит), овальную и округлую форму, при пальпации носа болезненность, как правило, отсутствует. Нагноение регионарных лимфатических узлов при данной форме происходит очень редко.
Если первичная сифилома закрывает вход в носовую полость, то возникает его заложенность. Отделяемое при сифиломе как правило умеренное. Сначала оно имеет серозную окраску, затем серозно-гнойную или кровянистую окраску. При этом в преддверии и в полости носа образуются обильные плотные корки.
Диагностика первичной сифиломы
Диагноз первичная сифилома носа ставят, основываясь на характерных особенностях твёрдого шанкра, что подкрепляется наличием сифилитического склераденита. На более поздних сроках проводится реакция Вассермана, которая становится положительной уже на 7 день после заражения сифилисом. С первых дней существования сифиломы при микробиологическом исследовании можно обнаружить бледную трепаному.
Вторичный сифилис носаразвивается практически следом за первичной сифиломой. Он отличается поверхностным и относительно доброкачественным поражением тканей, которые проявляются в виде розеол и папул.
Розеолы проявляются довольно лёгкими воспалительными изменениями: отёчностью и покраснением слизистой оболочки носа, а также сопровождаются слизистыми или серозно-кровянистыми выделениями из носа. Некоторые пациенты жалуются на неприятный запах носа, который возникает, в случае если поражаются задние отделы полости носа и носоглотки. Однако окружающие люди его не ощущают.
У новорожденных сифилитический насморк отличается от обычного затяжным характером течения. Чаще всего он появляется через 2-3 недели после рождения, а в более поздние сроки такие проявления встречаются гораздо реже. Носовое дыхание затрудняется и появляется характерное сопение. Из обеих половин носа наблюдаются обильные выделения, которые сначала носят серозный характер, но потом становятся зелеными, тягучими и зловонными. На входе в носовую полость образуются коричневые корки, которые перекрывают вход в обе половинки носа и вызывают образование глубоких и кровоточащих трещин около крыльев носа. У носа слизистая оболочка утолщена и инфильтрирована. Инфильтраты глубоко изъязвляются, что приводит к некрозу костей и хряща. Лимфатические узлы в области шеи увеличиваются.
Диагностика вторичного сифилиса носа
Поставить диагноз вторичный сифилис носа достаточно просто, когда на коже и слизистой оболочке появляются характерные поражения. Высыпания папул на слизистой оболочке дыхательных путей появляются одновременно с аналогичными высыпаниями на коже, но могут развиваться и совершенно изолированно. Папулы покрыты свойственными им корками желтоватого или буроватого цвета и окружают одну или обе ноздри в виде венчика. Папулы, возникшие на перегородке носа и носовых раковинах, значительно изъязвляются, что в дальнейшем приводит к деформации наружного носа.
Третичный сифилис носа развивается у пациентов, которые не проходили лечения на первой или второй стадии, либо не соблюдали все назначения врача. Он возникает на 2-4 год заболевания. Практически весь этот длительный период, пока заболевание не наберёт полную силу, больные чувствуют себя практически здоровыми.
Однако к этому времени гумма поражает практически все ткани наружного носа, включая кости и хрящи. Кожа краснеет и припухает, наблюдается вздутие и расширение спинки носа и умеренный отёк прилегающих к ней мягких тканей. В случае если лечение недостаточно, то гумма изъязвляется и происходит прободение, чаще всего направленное в сторону носовой полости. У пациентов возникает продолжительное гноетечение, часто с примесью крови. Из носа исходит неприятный запах и происходит отторжение секвестров. В случае если лечение отсутствует, то может возникнуть дефект в виде сквозной глубокой язвы треугольной формы. Если гуммозная язва локализуется в области крыла носа, то происходит некроз хряща, потом его рубцевание и сужение входа, которое сопровождается косметическим обезображиванием лица.
Гуммозная язва имеет приподнятые ровные края, а её дно покрывает налёт желтовато-красного цвета. Её окружает инфильтрированная слизистая оболочка, имеющая темно-красный цвет. Неприятный запах из носа возникает из-за костного некроза и разложения корок в полости носа. В случае если лечение заболевания было начато слишком поздно, то носовая перегородка может разрушиться практически полностью.
Разрушения, которые происходят на границе между костной и хрящевиной частью носовой перегородки приводят к западению спинки носа и образуется так называемая седловидная форма носа. Гумма, располагающаяся на дне полости носа, при изъязвлении может даже вызвать прободение твердого нёба.
Диагностика третичного сифилиса носа
В начальный период, когда отсутствуют все характерные для сифилиса признаки, диагностика достаточно затруднена. Гуммозный инфильтрат, который находится в области наружного носа может быть принят за новообразование полости носа, воспалительный инфильтрат после перенесённой травмы носа или туберкулёзное поражение носа.
Проведение реакции Вассермана и биопсия материала позволит грамотно решить этот вопрос. На стадии изъязвления гуммы её следует отличать от туберкулёзной волчанки носа и туберкулеза носа.
Прободение (развитие отверстия) перегородки носа вызывают различные причины, поэтому этот симптом не следует считать решающим.
Особую опасность представляют гуммы, расположенные в своде носовой полости и решётчатого лабиринта. При некротизации решетчатой кости может развиться менингит или тромбоз венозных синусов.
Лечение
При сифилисе носа назначают одновременно общее, антибактериальное и противосифилитическое лечение. Важное место занимает местное и симптоматическое лечение, которое включает в себя: туалет полости носа, препараты соды, перманганата калия, монохлорида ртути (каломель), йодоформ пополам с борной кислотой, раствор люголя и другие.
Прогноз
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сифилис – венерическое заболевание, спровоцированное микробами бледной трепонемы. Микроорганизм спиралевидной формы поражает кожные покровы и слизистые оболочки. В основном заражение происходит половым путем или через кровь. В редких случаях заболевание проявляется в виде сифилиса носа.
Способы передачи

Наиболее распространенный способ передачи сифилиса – незащищенный половой акт, что позволяет отнести его к венерическому заболеванию. Кроме распространенной формы передачи, существует риск заражения:
- во время переливания крови от зараженного донора;
- при использовании медицинских инструментов и приборов без тщательной обработки и стерилизации;
- при пользовании приборами и средствами личной гигиены больного человека – зубной щетки, лезвия для бритья, маникюрных принадлежностей;
- при нарушении правил соблюдения мер безопасности во время врачебного осмотра больного;
- при телесном контакте. Данный способ инфицирования особенно опасен после того, как больной сифилисом носа поковыряется в нем или потрогает его;
- во время родов и грудного вскармливания.
Не допускаются для использования здоровыми людьми столовых приборов больного, постельных принадлежностей, предметов одежды.
Наблюдения за способами передачи сифилиса показали, что инфицированные больные, имеющие последнюю стадию заболевания, способны заразить при телесном контакте. Данный способ заражения обусловлен высокой концентрацией микробов в язвах на кожных покровах больного.
Начальная стадия и врожденный сифилис, несмотря на бессимптомное течение болезни, не менее опасны.
Клиническая картина
Различают три стадии заболевания, для каждой из которых характерны свои симптомы.
Первичная форма

Начальная – I стадия, практически не диагностируется за счет отсутствия четко выраженных симптомов. В полости носа или на его поверхности через 1-2 недели с момента заболевания отмечается появление небольших одиночных язв. С течением болезни они увеличиваются в размерах, их становится больше. Такой признак не вызывает предположений к заражению сифилисом.
Кроме язв, у больного имеется периодическая заложенность носа, особенно во время ночного отдыха. Данный симптом схож с аллергическими реакциями. Прием антигистаминных препаратов и лечение насморка не дают результатов.
Период течения начальной стадии не превышает 7 недель. За это время болезнь прогрессирует.
Вторичная форма
Постепенно трещинки переходят в эрозию. В открытых язвах содержится большое количество бактерий, которые могут через телесный контакт перенестись на кожные покровы и слизистые здорового человека.
При вторичной форме развития болезни воспалительный процесс приводит к отеку внутренних носовых проходов.
Третичная форма
Последняя III стадия имеет ярко выраженные изменения формы носа, которые проявляются через несколько лет после заражения. Как правило, больные последней формой имеют поражения не только его наружной части, но и костных тканей.
На последней (третичной) форме полость носа и кончик наружной его части покрываются гуммами. Гуммы – узлы с инфильтратом, которые приводят к полному разрушению тканей в них. Этот процесс необратим. Вот почему при сифилисе третичной формы проваливается нос. Восстановление целостности пораженных участков на этой стадии невозможно.
Отсутствие профилактики и лечения данной формы приводят к обширному поражению наружной части носа и твердого неба. При визуальном осмотре больных обнаруживается провал носа в области переносицы и иные его деформации.

Дальнейшее распространение инфекции переходит с мягких тканей на хрящевую и костную часть, вызывая некроз, при котором может отваливаться кончик носа. В данный период у больных имеется ярко выраженный неприятный запах из носа.
Врожденная форма
При врожденном сифилисе носа симптомы сходны с последним периодом заболевания приобретенной формы. Кроме того, изменяется не только лицо, но и деформируется верхняя челюсть со схождением кончиков зубов книзу. Наблюдается разрушение зубов с отсутствием положительной динамики при их лечении.
Врожденная форма при отсутствии лечения приводит к дополнительным патологическим проявлениям в виде искривления верхней челюсти, потери верхних зубов, частичной или полной потере слуха.
Сложности диагностики
Из-за отсутствия ярко выраженных признаков в виде язв, деформации носа и неприятного запаха первичную форму заболевания выявить очень сложно. В начале инфицирования у пациентов наблюдается выделение из носа небольшого количества слизи, что позволяет начальную стадии болезни спутать с насморком. Только отсутствие эффективности лечения ринита приводит больных в медицинские учреждения для полного обследования, при котором может быть выявлена причина.
С прогрессированием болезни появляется возможность самостоятельно выявить припухлости во внутренней части носа, образование язв. Такие признаки требуют незамедлительного обращения к венерологу. Во время лечения больного следует изолировать, так как данная форма течения болезни представляет угрозу заражения окружающих.
Деформация носа

Дальнейшее распространение инфекции искажает форму носа: появляется отечность внутренней части с гуммами как внутри, так и снаружи. На переносице образуется припухлость от воспаления, которая впоследствии (от выгнивания внутренней части) может провалиться.
Патологические деформации носа приводят к изменению его формы:
- седловидный – при полном разрушении носовой перегородки;
- лорнетный – образование рубцов по краю грушевидного отверстия;
- нос как у попугая – кончик носа становится плоским из-за разрушения хрящевой ткани. При этом спинка носа прогибается вниз;
- бульдожий – образуется при разрушении костной ткани носа и передней части перегородки носа. Кончик носа, его наружная часть и крылья проваливаются внутрь носовой полости. Характерный признак – гнусавый голос.
Лечебные мероприятия
Лечение заболевания проходит в комплексе с терапией общей инфекции в организме. В зависимости от стадии заболевания пациенту назначается комплекс антибиотиков и препаратов для подавления воспалительного процесса.
Что такое ринит острый? Причины возникновения, диагностику и методы лечения разберем в статье доктора Голаевой Надежды Александровны, врача общей практики со стажем в 14 лет.
Над статьей доктора Голаевой Надежды Александровны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Острый ринит (насморк) — это заболевание, характеризующееся отёком и воспалением слизистой носоглотки и носовых ходов. Начинается с заложенности носа и появления отделяемого из носовых ходов. Позже, н а 2-3 день болезни, присоединяется подкашливание [3] .
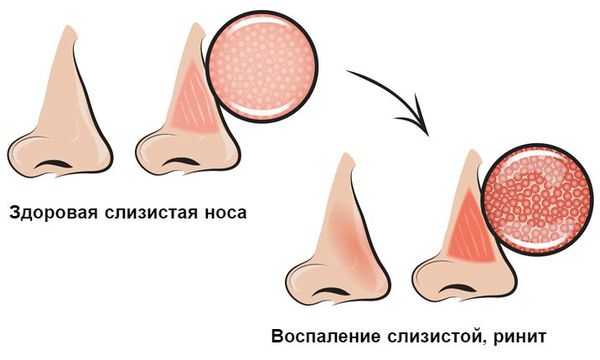
Распространённость острого ринита среди взрослого населения составляет более 45 %, среди детей младшего возраста — порядка 90 % [17] .
Чаще всего данное заболевание встречается у детей 3-7 лет и пожилых людей. В обоих случаях частота заболеваемости связана с несовершенной работой иммунной системы в этом возрасте. Кроме того, на частоту заболеваемости влияет наличие сопутствующей хронической патологии, прежде всего, воспалительного характера [16] .
Наиболее частая причина острого ринита — попадание микроорганизмов на слизистую носовых ходов (бактерий, вирусов и др.) .
К вирусным причинам относится воздействие аденовирусной, гриппозной , парагриппозной инфекции, репираторно-синцитиального вируса, риновируса, пикорнавируса и реовируса [4] .
К бактериальным причинам острого воспаления относится пневмококковая и стрептококковая инфекция, а также воздействие гемофильной палочки. Причинами хронического ринита является клебсиелла, эпидермальный и золотистый стафилококк.
При иммунодефицитных состояниях возбудителями ринита могут стать грибковые или бактериально-грибковые инфекции [9] .
Кроме того, острый ринит может иметь аллергическую природу . При этом воспаление и отёк возникают в ответ на раздражитель, который организм воспринимает как аллерген. В таком случае в основе механизма развития острого ринита лежит взаимодействие слизистой носоглотки с особыми соединениями — так называемыми циркулирующими иммунными комплексами. Они повреждают слизистую, тем самым вызывая воспалительную реакцию, как компенсаторный механизм.
Похожий процесс приводит к развитию острых ринитов в результате взаимодействия слизистой носоглотки с агрессивными агентами , такими как различные химические соединения, в том числе в виде аэрозоля или мелкодисперсной пыли.
Помимо этого, развитие острого ринита возможно при механическом повреждении слизистой носоглотки. В ответ на травму возникает воспалительный процесс, как механизм компенсации. С его помощью организм пытается ускорить процесс регенерации и восстановить повреждённые ткани.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острого ринита
Острому риниту часто предшествует переохлаждение или контакт с людьми, которые болеют острым респираторным заболеванием.
Основными симптомами ринита являются :
- заложенность носа, ухудшение носового дыхания;
- появление отделяемого из носовых ходов (чаще всего обильного и прозрачного);
- сухость и жжение слизистой носа;
- общая слабость [4] .
Болезнь, как правило, начинается резко, сопровождается значительным ухудшением общего самочувствия, резким подъёмом температуры. Кроме того, из-за отёчности слизистой ухудшается носовое дыхание, а при воспалении участка слизистой, содержащего обонятельные рецепторы, часто ухудшается обоняние.
Помимо этого, в носовых ходах может ощущаться дискомфорт в виде чувства саднения и зуда. Вслед за этим усиливается работа желёз, продуцирующих слизь, за счёт чего в носовой полости появляется отделяемое. Оно может выделяться как в умеренных, так и в обильных количествах, что часто приводит к раздражению, покраснению и болезненности кожи вокруг ноздрей и над верхней губой.

Часто процесс сопровождается слезотечением. Оно возникает как рефлекторная реакция на раздражение чувствительных зон слизистой носа.
Из-за отёка слизистой также может нарушаться проходимость слуховых труб. Это способствует активизации условно-патогенных бактерий, что создаёт предпосылки для последующего присоединения к воспалению бактериальной инфекции. При этом отделяемое носовых ходов приобретает жёлтую или зеленоватую окраску, а иногда и неприятный запах [3] .
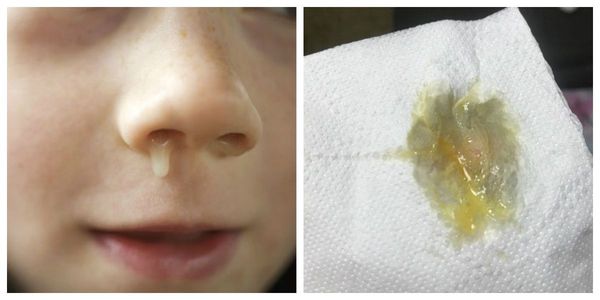
Через несколько дней острого периода отмечается положительная динамика общего самочувствия: носовое дыхание становится свободнее, исчезают неприятные ощущения саднения и зуда в носу, уменьшается общая слабость и головная боль.
В среднем острый ринит продолжается от 7 до 14 дней, но минимальные и максимальные сроки заболевания могут быть разными. Если иммунитет ослаблен или очаги хронической инфекции присутствуют в других органах, воспаление носоглотки затягивается до 3-4 недель [4] .
Патогенез острого ринита
Дыхательная система человека состоит из нескольких отделов. Первым из них в контакт с окружающей средой вступает нос. Он выполняет несколько важных функций:
- дыхательную,
- обонятельную;
- защитную.
Успешное выполнение носом дыхательной функции во многом зависит от проходимости носовых ходов, которая в свою очередь зависит от состояния слизистой оболочки носа [3] . На качество слизистой носовых ходов могут повлиять различные факторы, действующие извне: некомфортная температура вдыхаемого воздуха, аллергены, патогенные микроорганизмы, травмы и даже приём алкоголя.
Обонятельная функция заключается в распознавании запахов. Она осуществляется за счёт раздражения специальных рецепторов обонятельного нерва веществами, попадающими во время вдоха. Причём каждая конкретная группа нейронов отвечает за распознавание определённых пахучих веществ.
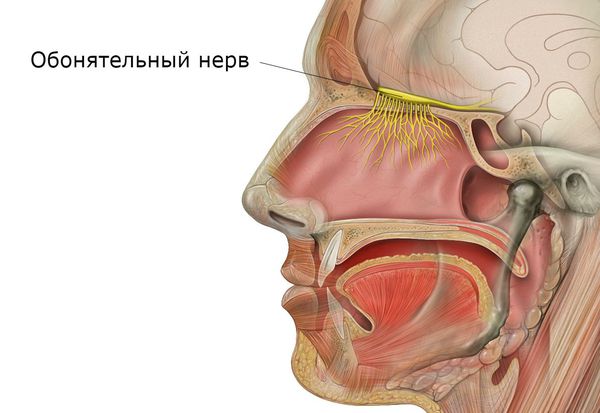
Защитная функция носа заключается в согревании и увлажнении воздуха, очищении его от пыли, микроорганизмов, грибков и частиц аэрозоля при вдохе. Она осуществляется за счёт колебательного движения микроскопических образований в виде тоненьких ресничек. Они расположены на клетках эпителия (внешнего слоя) слизистой оболочки. Благодаря их движению (примерно 16-17 раз в минуту) вместе со слизью выводятся микроорганизмы, частицы пыли, различные химические соединения и аэрозоли, попавшие в нос вместе с воздухом.
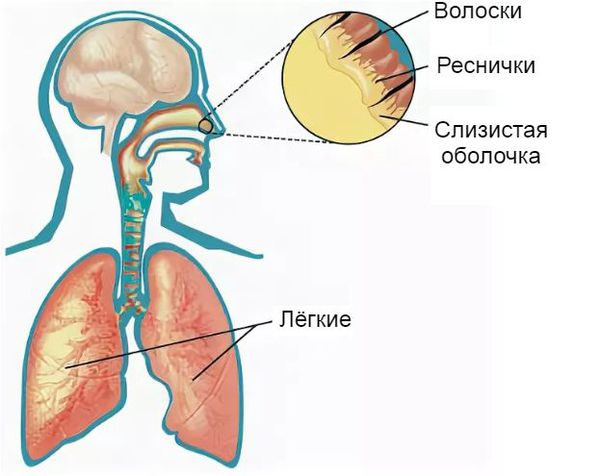
Фильтрации чужеродных частиц способствует секрет, который вырабатывает слизистая оболочка носа. Его состав постоянно обновляется. Он включает в себя специальные соединения: муцины, гликопротеиды, липиды и иммуноглобулины. Последние вещества препятствуют прикреплению бактерий к клеткам слизистой оболочки, что снижает риск развития бактериальных инфекций.
Помимо этого, в состав секрета слизистой оболочки органов дыхательной системы входят:
- фермент лизоцим — противостоит бактериям и грибкам за счёт разрушения их клеточных стенок;
- белок лактоферрин — связывает ионы железа, тем самым блокирует его использование железозависимыми бактериями, не давая патогенным микроорганизмам размножаться;
- белок фибронектин — препятствует прикреплению бактерий к тканям слизистой оболочки;
- интерфероны — уничтожают вирусную инфекцию.
Также существуют определённые подвиды антигенов, которые препятствуют размножению вирусов. Это происходит за счёт соединения с чужеродными белками и удаления их из системы циркуляции крови [6] .
При нарушении защитной функции в носовую полость проникают вирусы и бактерии. Взаимодействуя со слизистой оболочкой носоглотки, они способствуют развитию воспаления. Данный процесс сопровождается отёком слизистой, наиболее выраженным в области носовых раковин. Причём он затрагивает обе половины носа.
Нарушение защитной функции в дальнейшем ведёт к нарушению дыхания и обоняния. Так, при отёке и воспалении слизистой затрудняется прохождение потока вдыхаемого воздуха, нарушается цикл носового дыхания, временно блокируется процесс распознавания запахов. П роявляется одышкой, хрипами, отхождением вязкой мокроты из носа, нарушением обоняния и иногда кашлем.
Классификация и стадии развития острого ринита
Согласно современной классификации ринитов, выделяю четыре типа заболевания:
- инфекционный ринит; ;
- неаллергический ( вазомоторный ) ринит;
- ринит как часть системных заболеваний, например искривления носовой перегородки , полипозного риносинусита, муковисцидоза, синдрома Картагенера ( синдрома неподвижных ресничек ) и др. [1][3]
Инфекционный ринит подразделяют на две формы:
- Острый:
- вирусный;
- бактериальный;
- травматический.
- Хронический:
- специфический;
- неспецифический [18] .
Как правило, для острого ринита характерны три стадии:
- Первая стадия — продромальная. Обычно начинается после переохлаждения. Длится несколько часов. Возникают такие симптомы, как сухость, чувство саднения и жжения в носу и носоглотке, затруднение дыхания и чихание. Одновременно с этим наблюдается общее недомогание, озноб, слабость, тяжесть и боль в голове, покраснение слизистой оболочки носа. Часто температура поднимается до 37 °С и выше.
- Вторая стадия — катаральная, или серозная. Длится около 2-3 дней. Характеризуется появлением обильного прозрачного отделяемого. У пациента закладывает нос и уши, ухудшается обоняние, иногда голос становится гнусавым. Слизистая оболочка носа при этом визуально влажная, ярко-красной окраски.
- Третья стадия . Развивается с 4-5 дня от начала заболевания. Для неё характерно присоединение бактериальной инфекции. Причём общее самочувствие пациента иногда улучшается, носовое дыхание становится более свободным, восстанавливается обоняние. Однако выделения из носа становятся густыми, приобретают желтоватую или зеленоватую окраску. Визуально в носовых ходах определяется обильное отделяемое [4][6] .
Осложнения острого ринита
При общем ослаблении иммунитета, истощении организма, наличии хронической сопутствующей патологии, врождённых или приобретённых аномалий строения носовой перегородки острый ринит может приобретать затяжной характер (2-3 недели) [4] .
Основными осложнениями острого ринита являются:
- Хронический ринит . Развивается примерно в 20 % случаев в результате неправильного или недостаточного лечения [16] . Периодически возможны обострения хронического процесса с переходом заболевания в активную стадию со всеми характерными для острого ринита симптомами.
- Отит . Возникает в связи с распространением инфекции по слизистой слуховых труб. Проявляется чаще всего ощущением заложенности ушей, снижением слуха, а также ушными болями тупого, ноющего или острого, стреляющего характера.
- Синусит . Представляет собой воспаление придаточных пазух: лобных, клиновидных и гайморовых. Сопровождается болью в области лба и проекции носовых пазух, насморком, заложенностью носа, потерей обоняния. Опасен распространением инфекции на внутренние структуры головного мозга (например, развитием менингита ). ифарингит . Нелеченный или неправильно леченный острый ринит часто приводит к воспалению слизистой глотки и гортани. Наблюдается зуд, першение и боль в горле, осиплость голоса, лающий кашель, одышка. . Возникает при переходе воспаления со слизистой носовых ходов на слизистую протоков слёзных желёз. Сопровождается болезненной припухлостью в области слёзного мешка и постоянным слезотечением. Опасен переходом воспаления на структуры глазного аппарата. Лечится, как правило, параллельно с ринофарингитом.
- Трахеит ибронхит . Возникают в результате перехода воспаления со слизистой носоглотки на слизистую трахеи и бронхов. Для них характерны такие симптомы, как кашель, затруднённое дыхание, боль в горле и грудной клетке [4] .
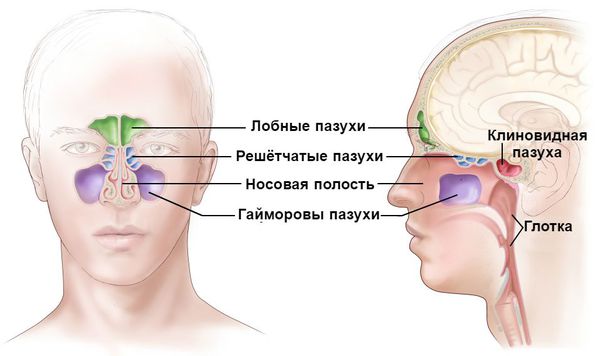
Особенно опасен острый ринит для новорождённых из-за особенностей строения и работы центральной нервной системы. За счёт узости носовых ходов у маленьких детей, начиная с первых дней жизни, даже незначительная отёчность слизистой оболочки носа затрудняет носовое дыхание. В результате ребёнок становится беспокойным, у него нарушается сон, ухудшается аппетит, снижается вес. Из-за заложенности носа он часто заглатывает воздух, который может попасть в желудок. Это вызывает у ребёнка резкую боль во время кормления или спустя некоторое время после него. Воздушный пузырь в желудке не даёт ему получить обычную порцию молока, несмотря на упорядоченное кормление [2] .
Диагностика острого ринита
Диагностика острого ринита проводится на основе жалоб пациента и данных объективного осмотра.
Осмотр носовых ходов осуществляется врачом при помощи риноскопа или отражающего свет рефлектора. При этом врач визуально оценивает слизистую оболочку носовых ходов: её окраску, степень отёчности, наличие повреждений, количество и характер отделяемого.
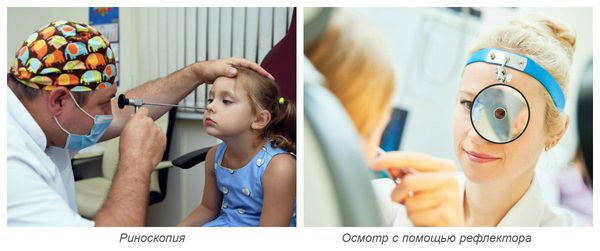
Диагностика различных видов ринита имеет свои характерные особенности:
При подозрении на острый ринит проводится дифференциальная диагностика :
- с острым синуситом — развивается при распространении инфекции на придаточные пазухи носа;
- с вазомоторным ринитом — отмечается отёчность носовых ходов и наличие отделяемого из носа, не связанное с инфекционными агентами;
- с синдромом рефлекторного назального затёка — возникает при заболеваниях пищеварительного тракта, таких как гастроэзофагеальная рефлюксная болезнь (ГЭРБ), грыжа пищеводного отверстия диафрагмы и др.
Важно верно определить причину патологических изменений в области носоглотки. Это позволит правильно спланировать комплекс лечебных мероприятий.
Лечение острого ринита
Лечение острого ринита во многом зависит от его формы и направлено на следующие цели:
- удаление микроорганизмов, явившихся причиной развития болезни;
- уменьшение локального воспаления;
- восстановление воздухообмена в пазухах носа, уменьшение количества отделяемой слизи из носовых ходов;
- ускорение заживления эпителия и восстановление защитного барьера слизистой оболочки [11] .
Для терапии острого ринита используют различные группы препаратов:
- средства местного действия на слизистую носовых ходов, устраняющие её отёк и воспаление, сужающие сосуды;
- противомикробные средства;
- препараты, влияющие на выработку и свойства назальной слизи: муколитики, мукокинетики и мукорегуляторы [10] ;
- комбинированные препараты, сочетающие в себе несколько компонентов из описанных выше групп;
- препараты на растительной основе (не имеют международной доказательной базы) [13] .
Для симптоматической терапии используются жаропонижающие средства (например, аспирин или парацетамол ). В ряде случаев для снятия отёка носовых ходов применяются витамины и противоаллергические препараты .
При обострении хронического ринита показаны вяжущие или прижигающие средства местного действия (например, 1-1,5 % раствор протаргола или 2-5 % раствор нитрата серебра) [12] .
При гипертрофическом хроническом рините, который сопровождается утолщением слизистой носовых ходов, иногда проводят склерозирующую терапию . Для этого в утолщённую слизистую оболочку вводят до 10 мл 40 % раствора глюкозы, изотонического раствора хлорида натрия или глицерина. Курс лечения состоит из 4-5 инъекций. Их нужно выполнять с интервалом в одну неделю [8] .
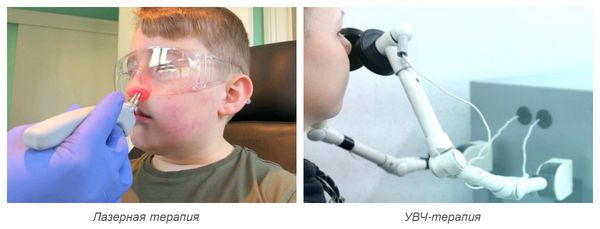
Также для лечения острого ринита используют физиотерапевтическое лечение :
- УФ-терапия — излучение ультрафиолетового спектра. Проводится при остром инфекционном рините или обострении хронического ринита один раз в сутки, курсом по 2-3 процедуры. Длительность воздействия начинается с 0,5 минут и постепенно увеличивается [14] .
- УВЧ-терапия — воздействие высокочастотного электромагнитного поля. Используется и при остром, и при хроническом рините. Минимальный курс — 3-5 процедур [15] .
- Лазерная терапия — воздействие лазером на слизистую носовых ходов. Может потребоваться при остром рините и обострении хронического ринита. Курс составляет от 3-5 до 7-10 процедур [10] .
Прогноз. Профилактика
При своевременной диагностике и вовремя начатом лечении острого ринита заболевание регрессирует полностью, не давая осложнений и не приводя к хронизации процесса.
Читайте также:

