Неспецифическая бактериальная инфекция это
Обновлено: 18.04.2024
Материал и методы: проведено проспективное исследование, в которое вошли 72 женщины (средний возраст 26,3±5,5 года) со смешанными НИЗВ, которые получали лечение препаратом, содержащим метронидазол и миконазол (вагинальные капсулы 1 р/сут на ночь в течение 10 дней) с последующей контаминационной терапией пробиотиком, содержащим культуру лактобактерий L. casei rhamnosus Doderleini (интравагинально в течение 14 дней). Оценивали состояние вагинальной микробиоты методом ПЦР в режиме реального времени с расчетом коэффициентов, отражающих соотношение концентраций Lactobacillus spp., анаэробных микроорганизмов и общего количества условно-патогенной микрофлоры (УПМ), pH среды влагалища, критерии Hay — Ison, чувствительность Candida spp. к антимикотикам (стандарты NCCLS). При оценке клеточного состава использовали такие показатели, как количество лейкоцитов, количество эпителиальных клеток, сумма клеток, цитологический коэффициент. Эффективность лечения оценивали через 10 дней и спустя месяц после окончания лечения.
Результаты исследования: результатом лечения стало достоверное снижение выраженности клинических (субъективных и объективных) симптомов НИЗВ, нормализация pH влагалищного секрета, клеточного состава вагинальной жидкости и вагинального микробиоценоза: микроскопическое исследование с оценкой критериев Hay — Ison, ПЦР-диагностика выявили нормализацию лактофлоры, уменьшение порогового количества УПМ и грибов рода Candida.
Заключение: представленный опыт локального лечения женщин с НИЗВ с использованием препарата, содержащего метронидазол и миконазол, показал высокую клиническую (96%) и микробиологическую (97,4%) эффективность, безопасность и обусловленную ими удовлетворительную комплаентность.
Ключевые слова: смешанное неспецифическое инфекционное заболевание влагалища, деконтаминация, метронидазол, миконазол, вагинальный микробиоценоз, бактериальный дисбиоз.
I.O. Borovikov, I.I. Kutsenko, V.P. Bulgakova, E.R. Rubinina, Kh.I. Gorring
Kuban State Medical University, Krasnodar, Russian Federation
Aim: to describe the experience with the topical treatment for mixed non-specific vaginal infections.
Patients and Methods: this prospective study included 72 women (mean age 26.3±5.5 years) with mixed non-specific vaginal infections who received a vaginal capsule containing metronidazole and miconazole (at night for 10 days) followed by a probiotic containing L. casei rhamnosus Doderleini (intravaginally for 14 days). Vaginal microbiota was assessed by real-time PCR. The ratios of Lactobacillus spp. and anaerobic microbe concentrations and the total amount of opportunistic microflora were calculated. In addition, vaginal pH, Hay/Ison criteria, and the sensitivity of Candida spp. to antimycotics (NCCLS standards) were evaluated. When analyzing cellular composition, white blood cell count, epithelial cell count, total cell count, and cytological coefficient were measured. The efficacy was assessed 10 days and 1 month after the treatment.
Results: the treatment resulted in the significant reduction in the clinical (both subjective and objective) symptoms of mixed non-specific vaginal infections, the improvement of vaginal discharge pH and the cellular composition of vaginal discharge and vaginal microbiocenosis. Microscopy with Hay/Ison criteria assessment demonstrated the normalization of Lactobacillus count and the reduction in the threshold of opportunistic microflora and Candida spp.
Conclusions: our experience with the topical treatment for mixed non-specific vaginal infections using a drug containing metronidazole and miconazole has demonstrated high clinical (96%) and microbiological (97.4%) efficacy and safety as well as good treatment compliance.
Keywords: mixed non-specific vaginal infection, decontamination, metronidazole, miconazole, vaginal microbiocenosis, bacterial dysbiosis.
Введение
Современная акушерско-гинекологическая практика характеризуется широким распространением вагинальных инфекций неспецифической этиологии (составляют от 30% до 80% от всех воспалительных заболеваний нижнего отдела генитального тракта); доказано, что неспецифические вагинальные инфекции служат кофактором репликации некоторых вирусов, развития злокачественных поражений генитального тракта, снижения фертильности (снижение рецептивности эндометрия, трубный фактор бесплодия) и осложнения беременности — все это ставит проблему вагинальных неспецифических инфекций в ряд наиболее актуальных [1–4].
В настоящее время воспалительные и невоспалительные инфекции нижних отделов урогенитального тракта оцениваются как полиэтиологические, обусловленные чаще всего ассоциациями условно-патогенной микрофлоры (УПМ), возникающими на фоне нарушений локального гомеостаза с замещением недостаточного количества лактобактерий и последующей реализацией патогенных свойств УПМ [2–7].
В настоящее время в гинекологической практике доступно большое количество разнообразных по действию лекарственных средств для лечения НИЗВ, но нерациональное, бесконтрольное назначение антибактериальных препаратов без учета микробиологического портрета пациентки часто снижает их эффективность [12]. На современном этапе основным направлением лечения больных НИЗВ, закрепленным в клинических протоколах, является использование местных или системных лекарственных препаратов с антианаэробным эффектом (в основном препараты клиндамицина и производные имидазола) [1–5, 8–10, 12]. Однако, учитывая, что смешанные НИЗВ часто (в 35–62% случаев) наряду с бактериальной микрофлорой имеют ассоциации с грибковой инфекцией, целесообразно в их терапию включать антимикотические препараты [3, 5, 13–14].
Цель исследования: представить опыт местного лечения пациенток со смешанными НИЗВ препаратом, содержащим метронидазол и миконазол.
Материал и методы
Критерии включения:
возраст старше 18 лет;
положительные критерии Hay — Ison, ПЦР-детекция G. vaginalis и/или A. vaginae и других УПМ, ассоциированных с НИЗВ;
отсутствие тяжелой соматической патологии и злокачественных новообразований;
информированное добровольное согласие на участие в исследовании.
Женщины, включенные в исследование, самостоятельно обратились в женские консультации г. Краснодара для проведения планового медицинского осмотра или с жалобами, характерными для неспецифического вульвовагинита. В течение года до обращения никто из них не получал лечения по данному поводу. Всем пациенткам амбулаторно назначена локальная терапия комплексным препаратом, содержащим метронидазол в дозе 100 мг и миконазол в дозе 100 мг (Гинокапс ® ), вагинальные капсулы, 1 р/сут на ночь в течение 10 дней. После данной терапии проводилась контаминация лактобактериями (использовали пробиотик, содержащий лиофилизированную культуру лактобактерий L. casei rhamnosus Doderleini (10 8 КОЕ в 1 капсуле), ежедневно интравагинально 1 капсула в течение 14 дней.
Метронидазол (5-нитроимидазол) — бактерицидный препарат, активен в отношении простейших (Trichomonas vaginalis), облигатных анаэробов (грамотрицательных: Bacteroides spp., Fusobacterium spp., Veillonella spp., Prevotella spp.; грамположительных: Clostridium spp., Eubacterium spp., Peptococcus spp., Peptostreptococcus spp., Mobiluncus spp. и факультативных анаэробов, в первую очередь Gardnerella vaginalis) и включен в рекомендации IUSTI (2018) по лечению влагалищных выделений в качестве альтернативного варианта терапии бактериального вагиноза [10–11, 13]. Миконазола нитрат обладает фунгицидными и фунгистатическими эффектами, связанными с торможением синтеза эргостерола в оболочке и плазматических мембранах патогенных грибов с нарушением проницаемости клеточной стенки, что вызывает ее гибель [10, 13, 14].

КС1 отражает соотношение концентраций Lactobacil-
lus spp. (Lac) и анаэробных микроорганизмов G. vaginalis
и A. vaginae (Gv+Av) и рассчитывается по формуле:
KC1 = lg [ДНК Lac] - lg [ДНК (Gv+Av)].
КС2 — соотношение концентраций Bacteria (Bac) и Lactobacillus spp. (Lac), рассчитывается по формуле:
KC2 = lg [ДНК Bac] - lg [ДНК Lac].
КС3 — соотношение концентраций Bacteria (Bac) и анаэробных микроорганизмов (Gv+Av), рассчитывается по формуле:
KC3 = lg [ДНК Bac] - lg [ДНК (Gv+Av)].
Диагностику инфицированности различными видами Candida spp. проводили методами: прямой микроскопии, культуральным с определением чувствительности Candida spp. к антимикотикам (набор Fungitest, Sanofi Pasteur, Франция) по стандарту NCCLS.
Для оценки клеточного состава использовали показатели: количество лейкоцитов (КЛ), количество эпителиальных клеток (КЭК), сумма клеток (СК), цитологический коэффициент (ЦК), равный отношению КЛ/КЭК.
Полученные результаты были подвергнуты статистической обработке с вычислением средней арифметической величины (М), средней арифметической ошибки (m) и статистической значимости различий между показателями (p) с учетом достоверной вероятности по критерию Стьюдента — Фишера с использованием программы Statistica 6,0.
Результаты и обсуждение
Большинство пациенток предъявляли жалобы на обильные или умеренные выделения с неприятным запахом — 57/72 (79,2%), чаще всего серого творожистого (21/72; 29,2%) или гнойного (27/72; 37,5%) характера.
Субъективные ощущения в виде зуда, жжения наблюдались у большинства обследованных женщин (47/72; 65,2%), жалобы на дизурию и болезненность при половом акте (диспареуния) также предъявляли больше половины пациенток (38/72; 52,8% и 41/72; 56,9% соответственно). Бессимптомное течение наблюдали в 19,4% (14/72) случаев.
Объективная клиническая картина чаще всего соответствовала субъективным жалобам. Клинические признаки вульвовагинита встречались у 100% пациенток, но при этом варьировали в зависимости от преобладания той или иной микрофлоры. Доминирование облигатно-анаэробных бактерий приводило к появлению бело-серых гомогенных, чаще обильных (48/72; 66,7%) выделений со слабой гиперемией слизистой влагалища, положительным аминотестом и щелочным рН вагинального отделяемого (5,0–6,0) в 47,2% (34/72) случаев. Пациентки с преобладанием клиники вульвовагинита, обусловленного фaкультативно-aнаэробными (аэробными) микроорганизмами, чаще имели желто-зеленые обильные сливкообразные (15/72; 20,8%) выделения из половых путей с выраженной воспалительной реакцией слизистой влагалища (20/72; 27,8%), отрицательным аминотестом и смещением рН вагинальных выделений в щелочную сторону (4,6–5,0) — в 22,2% (16/72) случаев. Больные с доминирующей картиной хронического вульвовагинального кандидоза имели чаще бело-серые творожистые (22/72; 30,5%) выделения с образованием пленки, плотно прикрепленной к стенкам влагалища, отеком и очаговой гиперемией слизистой (24/72; 33,3%), при этом рН вагинального содержимого в некоторых случаях был смещен в кислую сторону (менее 4,0) (6/72; 8,3%) или имел слабощелочную реакцию (4,6–5,0) (15/72; 20,8%).
У пациенток с НИЗВ выявлено увеличение КЛ до 12,1±4,8, КЭК до 14,4±2,7 и СК до 26,5±4,9, ЦК при этом снижался до 0,8±0,1 (это указывает на преобладание эпителиальных клеток в вагинальной жидкости).
Оценка влагалищного секрета по критериям Hay — Ison показала 2-ю (промежуточную) степень у 6/72 (8,3%), 3-ю степень (бактериальный вагиноз) у 41/72 (56,9%) и 4-ю степень (анаэробный вагиноз) у 25/72 (34,7%) женщин.
Исследование с помощью ПЦР в режиме реального времени выявило присутствие в большом титре факультативно-анаэробных бактерий: G. vaginalis у 64/72 (88,9%),
A. vaginae у 59/72 (81,9%), Mobiluncus spp. у 45/72 (62,5%), Bacteroides spp. у 22/72 (30,5%) и кокковой микрофлоры у 31/72 (43%) женщин. Mycoplasma hominis в клинически значимом титре выявлена у 12/72 (16,7%), Urеаplasma parvum — у 16/72 (22,2%) женщин.
Комплексная оценка инфицированности Candida spp. выявила 63,9% (46/72) случаев, свидетельствуя о том, что в настоящее время наиболее частым этиологическим фактором остается C. albicans самостоятельно и в ассоциациях.
Наиболее чувствительной Candida spp. оказалась к миконазолу (95,6±4,1%) и эконазолу (94,7±4,8%) (табл. 2). Сравнительно часто обнаруживались устойчивые штаммы Candida spp. к кетоконазолу (42,3±2,7%), флуконазолу (66,8±9,2%) и натамицину (58,2±2,9%). C. glabrata (58,0±7,4%), C. tropicalis (62,1±9,1%) и C. parapsilosis (61,6±6,8%) проявили себя достаточно устойчивыми к современным антимикотикам, и здесь наибольшую эффективность in vitro опять же проявили миконазол и эконазол.

Три пациентки на контрольные визиты 3 и 4 не явились, таким образом, оценку эффективности проведенного лечения проводили у 69 пациенток.

Как описано выше, количество лейкоцитов при бактериоскопическом исследовании мазков в среднем было 12,1±4,8 в поле зрения (табл. 3). На визите 3 среднее количество лейкоцитов составило 5,6±1,3 в поле зрения (норма), на визите 4 этот показатель также оставался в пределах физиологической нормы. На фоне снижения лейкоцитарной реакции влагалища в процессе лечения произошло выраженное уменьшение клеток слущенного эпителия (см. табл. 3), что в первую очередь говорит об активации репаративных процессов в данной области.

Микробиологическая эффективность. Оценка микробиологической эффективности лечения смешанных форм НИЗВ выявила повышение концентрации лактобактерий до нормы у 67/69 (97,1%) женщин. При оценке мазка согласно критериям Hay — Ison через 10 дней 1-я степень (норма) диагностирована у 64/69 (92,8%) пациенток, 2-я (промежуточная) — у 4/69 (5,8%), 3-я — у 1/69 (1,4%) женщины. Через месяц после окончания лечения отмечалось некоторое уменьшение количества лактофлоры, при этом распределение по критериям Hay — Ison изменилось незначительно: 1-ю степень констатировали у 62/69 (89,8%), 2-ю степень — у 5/69 (7,2%), 3-ю степень — у 2/69 (2,9%) пациенток.
Результаты ПЦР в реальном времени представлены в таблице 4.

На основании полученных значений были рассчитаны коэффициенты соотношений (КС1, КС2 и КС3). До начала лечения КС1 в среднем равнялся 0,45 (КС11, КС3>2 и любое значение КС1 — соотношения концентраций ДНК микроорганизмов соответствуют дисбиозу неуточненной этиологии) при повышении общего количества ДНК бактерий (табл. 5). То есть вычисленные коэффициенты свидетельствуют о наличии смешанных форм НИЗВ с выраженным снижением лактофлоры и преобладанием анаэробной микрофлоры. Через 10 дней после проведенного лечения КС1 в среднем был равен 3,55 (2,9–4,8) (КС1>1 — бактериальный вагиноз не установлен), КС2 — 0,2 (0,1–0,3) (нормальное количество лактобактерий на фоне снижения УПМ), КС3 — 0,8 (0,4–1,0) (преобладание анаэробных микроорганизмов над другой УПМ).

Через 1 мес. КС1 снизился, но не вышел за пределы нормальных значений (КС1>1) и составил в среднем 1,1 (0,8–1,5), КС2 увеличился в 3 раза — до 0,65 в среднем, соответствуя норме, и КС3 составил в среднем 0,7. Таким образом, значения коэффициентов показали эффективность предложенной локальной комплексной терапии НИЗВ.
При анализе терапевтической динамики в отношении грибов рода Candida выявлено, что на десятидневном сроке мониторинга C. albicans продолжала выявляться в клинических концентрациях у 3/69 (4,3%)пациенток, а через месяц — у 5/69 (7,2%). C. glabrata и С. parapsilosis на этих сроках не выявлены ни у одной пациентки.
Данное исследование показало эффективность локального применения комбинации метронидазола с миконазолом (Гинокапс ® ) при лечении неспецифических вульвовагинитов, что согласуется с данными других авторов. Так, Ю.Э. Доброхотова и соавт. [13] в исследовании, проведенном в 2018 г., констатировали высокую эффективность этой комбинации лекарственных средств при коррекции дисбиозов влагалища. Также высокую терапевтическую эффективность препарата, содержащего метронидазол с миконазолом, определили В.О. Бицадзе и соавт. [14] — отсутствие симптомов и нормализация лабораторных показателей в группе беременных с бактериальным вагинозом отмечены в 96% наблюдений [14]. При этом как в первом, так и во втором исследовании использовались более высокие дозировки метронидазола (500 и 750 мг в одной дозе препаратов), в нашем же исследовании показано, что даже 100 мг метронидазола обладают высоким терапевтическим эффектом.
Заключение
Благодарность
Acknowledgment
Сведения об авторах:
Боровиков Игорь Олегович — д.м.н., доцент кафедры акушерства, гинекологии и перинатологии ФГБОУ ВО КубГМУ Минздрава России; 350063, Россия, г. Краснодар, ул. Седина, д. 4; ORCID iD 0000-0001-8576-1359.
Рубинина Эдита Рубеновна — аспирант кафедры акушерства, гинекологии и перинатологии ФГБОУ ВО КубГМУ Минздрава России; 350063, Россия, г. Краснодар, ул. Седина, д. 4; ORCID iD 0000-0002-7599-2257.
Горринг Хава Израиловна — аспирант кафедры акушерства, гинекологии и перинатологии ФГБОУ ВО КубГМУ Минздрава России; 350063, Россия, г. Краснодар, ул. Седина, д. 4; ORCID iD 0000-0002-4039-5700.
About the authors:
Igor O. Borovikov — Doct. of Sci. (Med.), associate professor of the Department of Obstetrics, Gynecology, and Perinatology, Kuban State Medical University; 4, Mitrofan Sedin str., Krasnodar, 350063, Russian Federation; ORCID iD 0000-0001-8576-1359.
Edita R. Rubinina — postgraduate student of the Department of Obstetrics, Gynecology, and Perinatology, Kuban State Medical University; 4, Mitrofan Sedin str., Krasnodar, 350063, Russian Federation; ORCID iD 0000-0002-7599-2257.
Khava I. Gorring — postgraduate student of the Department of Obstetrics, Gynecology, and Perinatology, Kuban State Medical University; 4, Mitrofan Sedin str., Krasnodar, 350063, Russian Federation; ORCID iD 0000-0002-4039-5700.

Если обратиться к статистике, то инфекции – самая частая причина обращения за медицинской помощью. Спровоцировать их могут различные патогены: вирусы, бактерии, грибки и др. Вирусы и бактерии могут стать причиной клинически схожих инфекций, но ситуации требуют разного лечения. Чем бактериальная и вирусная инфекция отличаются?
Основы микробиологии
Бактерии – одноклеточные микроорганизмы, поражающие разнообразием. Они имеют множество форм и особенностей, некоторые из них способны выживать в немыслимых условиях.
Человеческий микробиом насчитывает сотни видов бактерий и каждый выполняет определенные функции, например, сдерживают рост патогенных микроорганизмов, поддерживают обменные процессы и многое другое. Известно, что лишь 1% бактерий вызывают болезни.
Вирусы – еще меньше чем бактерии, для нормальной жизнедеятельности нуждаются в клетках хозяина, где они могут жить и развиваться. Некоторые вирусы могут уничтожать клетки, где они развиваются.
Способы передачи
В путях передачи инфекций много общего. Основной путь передачи — от человека к человеку при близком контакте, например, при поцелуях.
Контакт с биологическими жидкостями человека, например, во время полового акта, при кашле и чихании. Так передаются не только вирусные инфекции, например, ВИЧ, ОРВИ и новая коронавирусная инфекция, но и бактериальные. Некоторые вирусы и бактерии передаются при соприкосновении с зараженными поверхностями, где вирусы и бактерии живут в биологических средах. Еще один возможный путь передачи — при укусах животных и насекомых.
Клиническая картина
Вирусы и бактерии вызывают схожие болезни по симптомам: лихорадка, насморк, кашель, головная боль, слабость и снижение работоспособности. Но при детальном рассмотрении и изучении найдется и масса отличий, которые заметит только врач.
Вирусные инфекции распространены в большей степени, поэтому, при появлении симптомов, часто предполагают именно ее. Дифференцировать одно от другого помогают следующие отличия и критерии:
- Инкубационный период у вирусов более короткий, в сравнении с бактериями. Например, у бактериальных инфекций – симптомы появляются спустя 7-10-14 дней после заражения, а иногда и больше. Вирусные инфекции проявляются через 1-5 дней после заражения.
- Клиническая картина вирусных инфекций более четкая, все характерные симптомы проявляются буквально сразу или между их появлением короткий промежуток времени. Если говорить о бактериальной инфекции, то они развиваются медленнее, но с полным набором симптомов.
Вирусные инфекции могут поражать здорового человека, а вот бактериальные развиваются на фоне ослабленного иммунитета или же являются осложнением перенесенного заболевания.
Конечно, главное отличие – способы и методы специфического лечения. Антибиотики никак не действуют на вирусы, а противовирусные на бактерии.
Особенности диагностики
В медицине существует такое понятие, как дифференциальный диагноз – методы диагностики, которые помогут отличить одно заболевание от другого со схожей клинической картиной. Бактериальные и вирусные инфекции способны вызывать респираторные заболевания, и чтобы определить причину, проводят дифференциальный диагноз – анализ симптомов.
Например, выделения из носа при вирусных инфекциях жидкие, прозрачные, часто носят серозный характер. А вот при бактериальных – густые, могут иметь желтый или зеленый оттенок, что говорит о наличии гнойного процесса.
Естественной реакцией организма на проникновение вируса или бактерии является повышение температуры тела. При вирусной инфекции температура повышается резко и быстро,может держаться несколько дней. При бактериальной инфекции — постепенно и начало болезни сложно проследить.
При вирусных инфекциях сложно определить область поражения. Пациенты отмечают, что болит сразу все: горло, грудь, мышцы, голова. Однако при бактериальной инфекции легко определить область поражения: болит горло при ангине, боль в груди при бронхите, боль при мочеиспускании при циститах и др.
Длительность болезни также варьируется. Например, при вирусной инфекции улучшение наступает на 5-7 день болезни, а вот бактериальные инфекции протекают длительнее.
Особенности диагностики
В большинстве случаев, поставить предварительный диагноз удается на основе жалоб, внешнего и инструментального осмотра. Некоторые вирусные и бактериальные инфекции имеют весьма специфичные симптомы. При постановке диагноза учитывают еще и данные об эпидемиологической обстановке.
Но все же чаще при бактериальных инфекциях требуются дополнительные методы обследования, в том числе и лабораторные. В соответствии с этим, врач обязательно назначает следующие анализы:
- общий анализ крови;
- изучение слизи, выделяемой мокроты, других выделений и мазков;
- анализ мочи, стула;
- соскоб кожи;
- изучение спинномозговой жидкости при тяжелом течении болезни.
При бактериальных инфекциях такие исследования проводятся с целью определения вида возбудителя, а также его антибиотикочувствительности.
Особенности лечения
Вирусные и бактериальные инфекции – совершенно разные диагнозы, имеющие особенности клинического течения, а также лечения. И, в случае ошибки при назначении лечения, повышается вероятность осложнений, развития основного заболевания. Иногда это представляет угрозу для здоровья и жизни.
Лечение бактериальных инфекций
Антибиотики – группа лекарств, назначаемых исключительно при лечении бактериальных инфекций. Существует разные виды антибиотиков, которые направленно действуют на бактерии определенного класса или же широкого спектра. При формировании острых заболеваний с серьезным и быстрым течением могут назначаться антибиотики широкого спектра действия, а после, когда результаты по определению антибиотикочувствительности дадут результат, могут назначаться узкоспециализированные лекарства.
Неконтролируемый, необоснованный прием антибиотиков, когда пациент бросает их пить раньше срока, это может привести к формированию антибиотикоустойчивой флоры и в дальнейшем лечение окажется неэффективным.
Лечение вирусных инфекций
Для многих вирусных инфекций нет специфического лечения. Обычно разрабатывается симптоматическое, направленное на устранение симптомов, снижения температуры. Но все же лечение определяется конкретным вирусом и болезнью, которое он спровоцировал.
При вирусных инфекциях врач назначает противовирусные препараты, которые подавляют жизненный цикл некоторых вирусов.
Ну и главное, стоит помнить, что некоторые серьезные бактериальные и вирусные инфекции можно предотвратить при помощи вакцинации.
Кишечные инфекции появляются в результате распространения вредных бактерий. Чаще всего они развиваются у детей, но нередко могут стать и причиной недомогания любого члена семьи. В этой статье мы поговорим о том, какие есть виды кишечных инфекций, как они появляются в организме человека и как их правильно и эффективно лечить.
Кишечные инфекции появляются в результате распространения вредных бактерий. Чаще всего они развиваются у детей, но нередко могут стать и причиной недомогания любого члена семьи. В этой статье мы поговорим о том, какие есть виды кишечных инфекций, как они появляются в организме человека и как их правильно и эффективно лечить.
Несмотря на схожие симптомы и способ заражения, каждый вид имеет свои отличительные черты и представляют различную опасность для человека.
Виды кишечных инфекций
Возбудитель появляется и паразитирует в желудочно-кишечном тракте. Может воспаляться слизистая оболочка желудка, нарушаться процессы пищеварения, ухудшаться общее самочувствие человека.
Вирусные инфекции
При вирусном заражении поражаются стенки желудка, кишечника, дыхательных органов, в редких случаях могут затрагиваться другие органы. Инфекция может передаться несколькими способами: фекально-оральным, воздушно-капельным, контактно-бытовым.
Вылечить инфекцию можно всего за одну неделю, но человек может продолжать быть переносчиком еще на протяжении 3-4 недель. Важно на время лечения придерживаться строгой диеты, пить много чистой воды и применять противовирусные препараты, выписанные врачом после диагностики организма.
Бактериальные инфекции
Такое заболевание считается более опасным, так как существует большая вероятность осложнений. Заразиться можно фекально-оральным и контактно-бытовым путем. Инфекция затрагивает желудочно-кишечный тракт, мочевыводящие каналы.
Бактерии, распространяясь в желудочно-кишечном тракте, выделяют токсичные вещества. При большом количестве таких веществ, поступающих в организм, может настать токсический шок.
Больному понадобится комплексное лечение. Нужно не только избавиться от вредоносных микроорганизмов, но и очистить организм от токсичных веществ, а также устранить симптоматику. В таких случаях прописывают антибиотики.
Протозойные инфекции
Считаются менее распространенными, но при этом очень опасными. Они передаются не только фекально-оральным и контактно-бытовым путем, но и во время полового акта. Несмотря на активное распространение в желудке и кишечнике, болезнь может продолжительное время не давать о себе знать, что в дальнейшем затруднит процесс лечения.
Симптомы кишечной инфекции у взрослых
Первые симптомы дают о себе знать достаточно быстро – проходит от 6 до 48 часов после того, как возбудитель инфекции попадает в организм. Кишечная инфекция также может начинаться как простуда: с першения в горле, невысокой температуры, до 37,5.

Появляются характерные признаки:
- лихорадка
- рвота, диарея
- боль внизу живота
- дискомфорт, иногда резкое повышение температуры тела (до 38–39 °С)
- слабость, бледность, одышка, может быть нарушение сердечной деятельности
- самое опасное в данном случае – потеря жидкости от рвоты и диареи
Если заболевание проходит в легкой форме, то эти симптомы могут не наблюдаться, а при острой кишечной инфекции симптоматика может принять ярко-выраженный характер.
Стафилококк
Заболевание вызывают условно-патогенные микробы, которые опасны для здоровья человека. Обитая в организме постоянно, они находятся под контролем иммунитета. Но при ослаблении защиты могут спровоцировать воспалительный процесс.
Стафилококк – это неподвижный грамположительный микроорганизм шаровидной формы, образующий многочисленные колонии. Может развиваться и паразитировать в организме без участия кислорода в закрытой среде. Штаммов бактерий насчитывается более двадцати. Некоторые из них довольно безобидны, а другие вызывают мощные патологические реакции в человеческом организме.
Патология чаще всего появляется на коже, слизистых оболочках, соединительной ткани, подкожной клетчатке, сердечной мышце. Поражая их, микробы вырабатывают токсичные вещества, провоцируют воспаления, в тяжелых случаях приводящие к сепсису, необратимым изменениям структур.
Наиболее распространенной разновидностью является золотистый стафилококк. Название получил из-за характерного желтого пигмента на поверхности. Проникая в организм, синтезирует фермент коагулазу, может вызывать гнойные воспаления почти любых внутренних органов.
Симптомы стафилококковой инфекции
Два основных признака, которые можно наблюдать в теле у зараженного человека, это интоксикация и воспалительный процесс. Могут появляться болезненные выпуклые узелки, наполненные гноем. Поражение пазух носа стафилококком проявляется банальным насморком с вязкими желтоватыми или зелеными выделениями. Также могут появиться следующие признаки:
- заложенность в области переносицы
- ощущение тяжести, распирания с пораженной стороны
- затрудненное дыхание
- густые гнойные выделения из носа
- повышение температуры тела выше +37°С
Нередко инфекция распространяется на среднее ухо, вызывая отит: резкие стреляющие боли, снижение слуха. При поражении слизистых глаз развивается нагноение конъюнктивы, склеры краснеют и отекают. Стафилококк часто встречается у детей до 12 лет и проявляет себя точно также, как у взрослых.
Для быстрого подавления активности патогенов применяют комбинации различных групп препаратов. Относительно новые и эффективные: макролиды и фторхинолоны. Лекарства этих категорий разрушают и уничтожают белковые оболочки бактерий, не давая им времени для развития резистентности. Курс лечения стафилококка должен проводиться по четким указаниям врача и не должен прерываться.
Сальмонеллез
Еще одна разновидность бактериальной инфекции, которая поражает человека и животных, передается фекально-оральным путем, обычно поражает желудок и тонкий кишечник. Характер течения заболевания отличается в каждом конкретном случае, от бессимптомного поражения до тяжелых форм с токсическим и дегидратационным шоком.
Причиной возникновения заболевания являются бактерии сальмонеллы. Они хорошо сохраняются и долго живут в окружающей среде. Им не страшен холод, поэтому заморозка продуктов не предотвращает заражение. Зато при кипячении эти бактерии погибают мгновенно.
Сальмонеллы проникают в желудочно-кишечный тракт с пищей, водой или через загрязненные руки, беспрепятственно проходят кислотный барьер желудка и заселяются в тонком кишечнике. В борьбе с иммунными клетками они вырабатывают опасный для жизнедеятельности человека токсин. С током крови они попадают в другие внутренник органы: печень, селезенку, легкие, кости.
Симптомы сальмонеллеза:
Инкубационный период продолжается от нескольких часов до 2 суток. Резко поднимается температура тела, появляется выраженный болевой синдром, тяжесть в голове, слабость. Расстройство стула при сальмонеллезе – один из основных симптомов. Каловые массы становятся водянистыми, пенистыми и чрезвычайно зловонными. Дефекация сопровождается позывами к рвоте. Слизистая оболочка рта и язык покрываются белым налетом, становятся излишне сухими.
Пациенты, страдающие от тяжелой формы сальмонеллеза или осложнений, подлежат госпитализации. Взрослые и дети, переживающие течение инфекции в легкой форме, проходят лечение на дому. Лечение сальмонеллеза начинается с базовой процедуры промывания желудка и кишечника.
Затем восстановление баланса электролитов в организме пациента и коррекция водно-солевого баланса. Это делается с помощью потребления солевого раствора внутрь. При тяжелом обезвоживании проводится внутривенная инфузионная терапия, в состав которой входят полиионные растворы.
Лечение кишечных инфекций

При появлении признаков инфекции необходимо обратиться на прием к врачу. Многие заболевания имеют схожие симптомы. Поэтому чтобы провести грамотную терапию, необходимо пройти полную диагностику. Только лабораторные методы диагностики покажут правильный результат.
Что делать, если в семье больной?
- Заболевшему придерживаться постельного режима. Желательно лечь в отдельную комнату, куда не стоит пускать детей. Если тошнит, принести тазик.
- Если зараженного тошнит, накройте его пледом. Желательно таким, который легко потом отстирать.
- Для питья выделите заболевшему отдельную посуду.
Для лечения назначают медицинские средства. Активированный уголь (1 таблетка на 10 кг веса) и другие сорбенты, регидрон (назначается при большой потере жидкости, особенно для людей с недостатком веса, при обезвоживании), жаропонижающие. Также обязательно надо пить побольше воды, можно минеральной без газов.
Из рациона питания следует убрать все молочные продукты и несколько дней соблюдать диету. Каша на воде (лучше рисовая), сухарики из белого или серого хлеба, исключить овощи и фрукты, которые вызывают брожение – виноград, капуста, черный хлеб, бобовые.
При кишечной инфекции больному назначают теплое питье. Это могут быть:
- морсы (из свежих или замороженных ягод)
- несладкий чай, можно травяной
- сок (лучше разбавленный)
- особенно хорош кисель – из-за своих вяжущих свойств
Профилактика кишечной инфекции у взрослых и детей
- Для сырых мяса и рыбы на кухне должны быть отдельные ножи и отдельные разделочные доски. Нельзя одними приборами резать сырое мясо (рыбу) и овощи.
- Горячие блюда должны готовиться при температуре выше 70 градусов. Такая температура смертельна для микробов.
- Не оставляйте приготовленную пищу при комнатной температуре дольше чем на два часа.
- Не размораживайте пищу при комнатной температуре. Лучше в холодильнике.
Где лечить кишечные инфекции в Красноярске?
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бактериальный вагиноз: причины появления, симптомы, диагностика и способы лечения.
Определение
Бактериальный вагиноз — это инфекционное полимикробное заболевание, связанное с изменением микрофлоры влагалища, при котором происходит значимое уменьшение количества или полное исчезновение палочек Додерлейна (лактобактерий) и их замещение факультативными анаэробными микроорганизмами и/или возбудителем гарднереллеза. Увеличение уровня лейкоцитов в вагинальном отделяемом и признаки воспаления стенок влагалища могут отсутствовать.
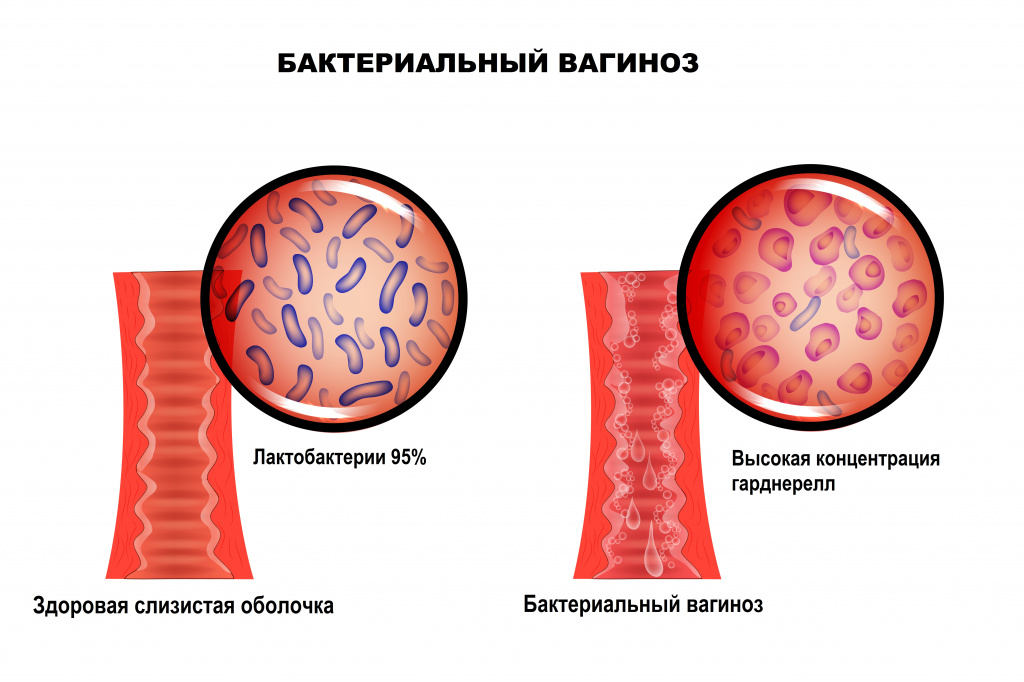
Отличительной особенностью заболевания является отсутствие какого-либо одного конкретного возбудителя. Микрофлора, приходящая на смену лактобактериям, может быть различной и чаще всего представлена условно-патогенными бактериями. Кислотность среды влагалища смещается в сторону ощелачивания. При нарушении экосистемы влагалища формируется хорошо структурированная полимикробная пленка (биопленка - форма микробных сообществ), покрывающая вагинальный эпителий и состоящая из анаэробных бактерий, что приводит к рецидивирующему течению бактериального вагиноза. В биопленках бактерии защищены от компонентов врожденного и приобретенного иммунитета.
В норме ведущее место (95%) в вагинальном микробиоценозе занимают палочки Додерлейна, продуцирующие перекись водорода и молочную кислоту.
Они поддерживают постоянство богатой кислородом кислой рН-среды и играют роль местных факторов защиты. В случае нарушения защитных механизмов патогенные или условно-патогенные микроорганизмы транзиторной или факультативной флоры прикрепляются к клеткам влагалищного эпителия с последующим размножением и повреждением тканей.
Бактериальный вагиноз является наиболее частой причиной патологических вагинальных выделений у женщин репродуктивного возраста, однако иногда он может наблюдаться и у девочек до менархе, и у женщин в период менопаузы.
Причины появления бактериального вагиноза
Предрасполагающие факторы, ведущие к развитию бактериального вагиноза:
- использование антибактериальных препаратов;
- длительное применение внутриматочных контрацептивов;
- ношение синтетического нижнего белья, злоупотребление прокладками на каждый день и тампонами, которые препятствуют проникновению кислорода;
- длительный прием антибиотиков;
- хронические заболевания кишечника и другие состояния, вызывающие дисбактериоз;
- использование пероральных контрацептивов;
- перенесенные ранее воспалительные заболевания урогенитального тракта;
- нарушение гормонального статуса, сопровождающееся нарушением менструального цикла, преимущественно по типу олигоменореи или аменореи;
- атрофия слизистой оболочки влагалища;
- снижение иммунитета;
- воздействие малых доз ионизирующего излучения;
- стрессовые воздействия на организм.
Классификация бактериального вагиноза на основании микроскопического исследования:
- Компенсированный бактериальный вагиноз — количество лактобактерий снижено, что является фактором риска заселения влагалища патогенными микроорганизмами.
- Субкомпенсированный — низкий уровень лактобактерий и растущее число условно-патогенных микроорганизмов.
- Декомпенсированный — в мазке выявляются условно-патогенные микроорганизмы, лактобактерии отсутствуют, выражены клинические симптомы бактериального вагиноза.
У большинства женщин бактериальный вагиноз протекает бессимптомно и может быть обнаружен случайно во время рутинного осмотра и взятия мазка.
Интенсивный рост факультативной флоры, образование патологических биопленок сопровождается появлением влагалищных выделений с характерным неприятным запахом.
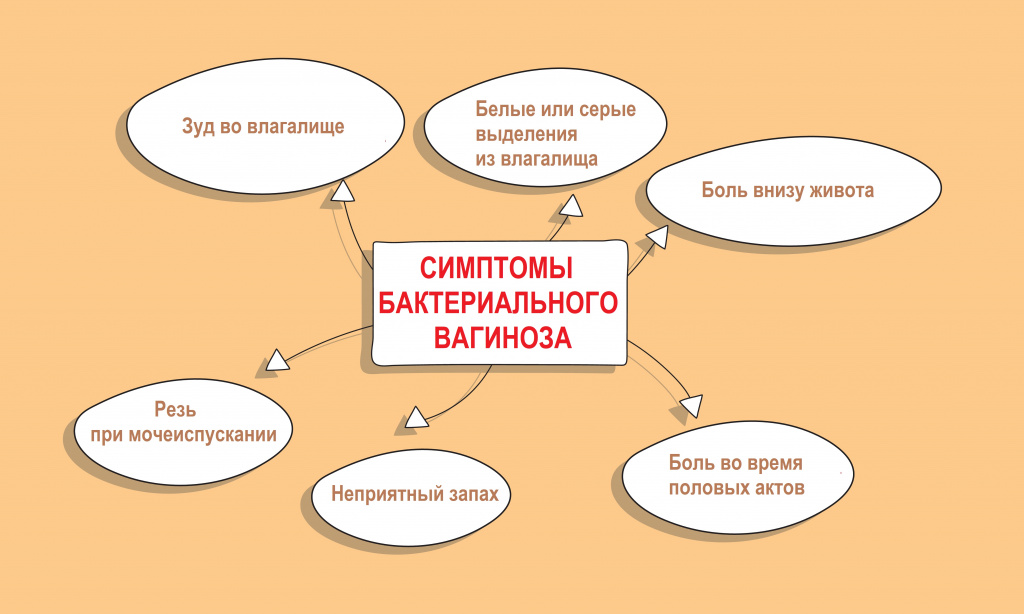
Хронический бактериальный вагиноз — это непрерывное течение заболевания более 2-х месяцев, несмотря на проводимое лечение. Как правило, он сочетается с нарушением гормонального фона и атрофией слизистой оболочки влагалища.
Диагностика бактериального вагиноза
При постановке диагноза у врача есть четыре критерия, которыми он пользуется. Наличие у пациентки трех из них говорит в пользу бактериального вагиноза.
Микроскопическое (бактериоскопическое) исследование мазка, окрашенного по Граму. Материалом для оценки состояния флоры влагалища служат гинекологические мазки (отделяемое наружных половых органов, уретры, влагалища, шейки матки, полости матки).
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Сепсис: причины появления, симптомы, диагностика и способы лечения.
Определение
Сепсис – это патологический процесс, в основе которого лежит реакция организма в виде генерализованного воспаления на инфекцию различной природы. При сепсисе бактерии преодолевают иммунную защиту человека и распространяются из очага воспаления по всему организму. Местное воспаление, сепсис, тяжелый сепсис и септический шок – это различные формы выраженности воспалительной реакции организма на инфекционный процесс.
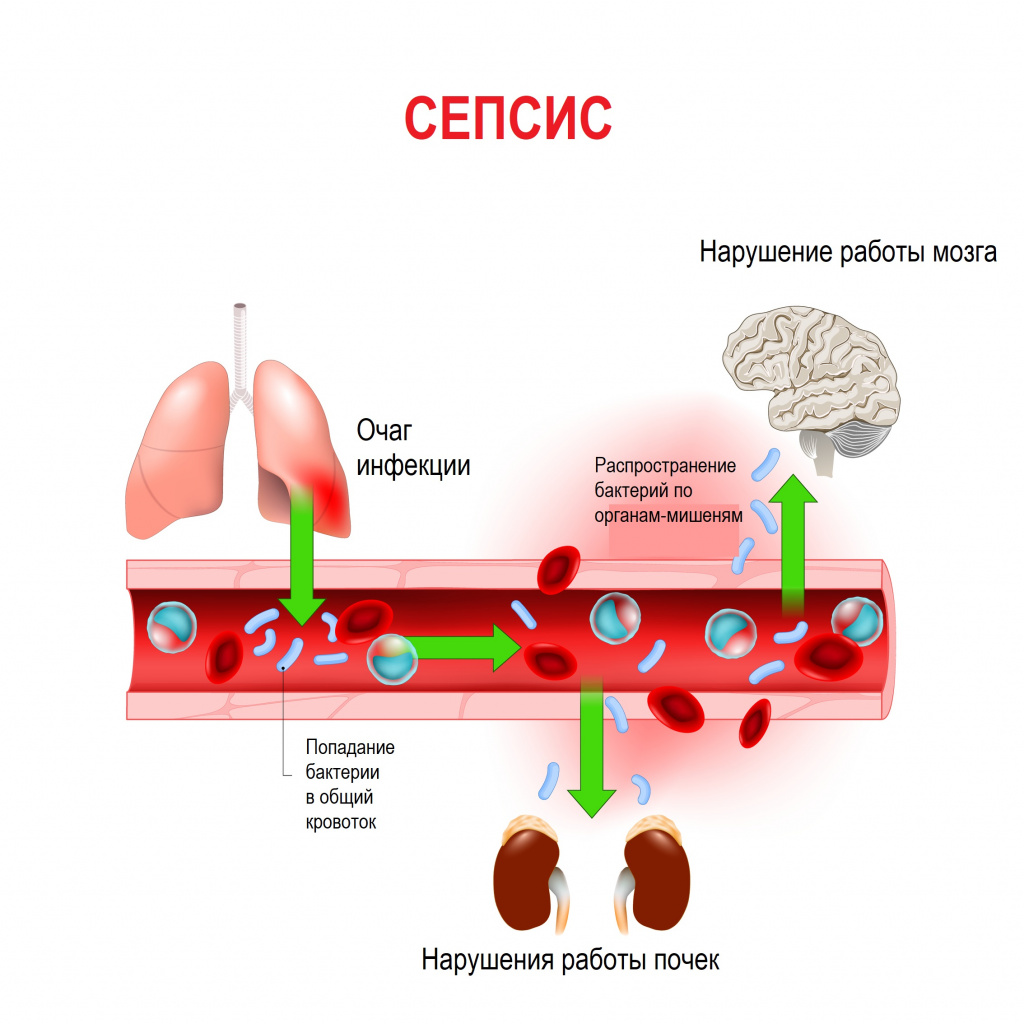
Истинная частота возникновения случаев сепсиса остается неизвестной, однако по оценкам исследователей, во всем мире сепсис является лидирующей причиной летальности у пациентов в критическом состоянии. Согласно результатам большого европейского исследования SOAP, включившего 3147 пациентов из 198 европейских медицинских центров, сепсис развился в 37,4% случаев, а госпитальная летальность от него колебалась от 14% случаев в Швейцарии до 41% в Португалии, в среднем составив 24,1%. Данные другого крупного исследования PROGRES (12 881 больной тяжелым сепсисом в 37 странах) показали, что госпитальная летальность в среднем составила 49,6%.
Причины возникновения сепсиса
Возбудителями сепсиса могут быть бактерии, вирусы или грибы. Но чаще сепсис имеет бактериальную природу - его причиной становятся стафилококки, стрептококки, пневмококки, менингококки, сальмонеллы, синегнойная палочка и др.
В большинстве случаев патологический процесс вызывают условно-патогенные микроорганизмы, которые присутствуют на коже, слизистых оболочках дыхательного и пищеварительного трактов, мочевыводящих путей и половых органов. Иногда при сепсисе выделяют сразу 2-3 микроорганизма.
Причиной сепсиса могут стать гнойно-воспалительные заболевания кожи (абсцессы, фурункулы, флегмоны), обширные травмы, ожоги, инфекционно-воспалительные заболевания мочевыводящей системы (пиелонефрит), живота (например, гнойно-некротический деструктивный панкреатит), тяжелая ангина, гнойный отит, пневмония, инфицирование во время родов или абортов и др.
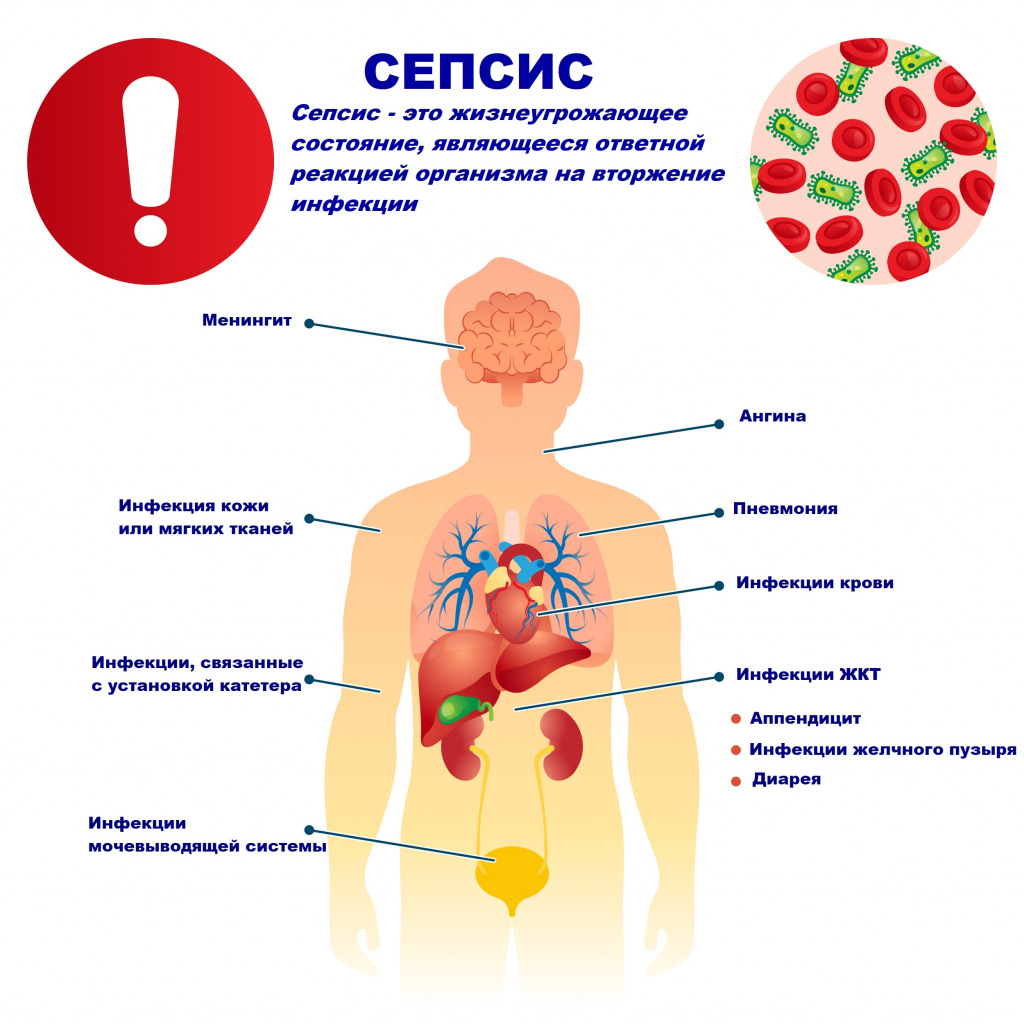
Возможность возникновения сепсиса зависит не только от свойств возбудителя, но и от состояния иммунной системы человека - нарушения в ее работе предрасполагают к распространению инфекции. Причинами таких нарушений могут быть врожденные дефекты иммунитета, хронические инфекционные болезни (ВИЧ, гнойные процессы), эндокринные заболевания (сахарный диабет), онкологические болезни, хронические интоксикации (алкоголизм, наркомания), проникающая радиация, прием иммуносупрессоров (кортикостероидов, цитостатиков) и др.
В ответ на внедрение возбудителя вырабатываются цитокины – особые белковые молекулы, которые выполняют защитные функции сначала на местном уровне, а затем, попадая в системный кровоток, продолжают работать уже на уровне всего организма. Цитокины бывают провоспалительными и противовоспалительными. В самом начале инфекционного процесса их количество находится в равновесии. Если регулирующие системы организма не способны поддерживать это равновесие, то цитокины накапливаются в кровотоке в сверхвысоких объемах, начинают доминировать их деструктивные, разрушающие эффекты, в результате повреждается сосудистая стенка, запускается синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром) и полиорганная дисфункция. Вследствие полиорганной дисфункции печени, почек, кишечника появляются новые повреждающие факторы (лактат, мочевина, билирубин и др.), которые усиливают деструктивные процессы. При ДВС-синдроме в сосудах микроциркуляторного русла образуются множественные тромбы в сочетании с несвёртываемостью крови, приводящей к множественным кровоизлияниям.
Классификация заболевания
В зависимости от локализации входных ворот и первичного очага сепсис подразделяют на:
- перкутанный (чрескожный) – развивается при попадании возбудителя в организм через поврежденный кожный покров (ранки, царапины, фурункулы и др.);
- акушерско-гинекологический – развивается после родов и абортов;
- оральный (одонтогенный и тонзиллогенный) – развивается в результате первичной инфекции в полости рта;
- оториногенный – развивается в результате распространения инфекции из полости уха и/или носа;
- пневмогенный – при наличии инфекционного очага в нижних дыхательных путях;
- хирургический;
- урологический;
- пупочный – развивается у новорожденных вследствие проникновения инфекционных агентов в кровь через пупочную ранку;
- криптогенный (идиопатический, эссенциальный, генуинный) – сепсис неизвестного происхождения: первичный очаг гнойного воспаления неизвестен.
- молниеносный сепсис,
- острый сепсис,
- подострый сепсис,
- хронический сепсис (хрониосепсис).
По клиническим признакам:
1. Синдром системного воспалительного ответа (ССВО) – системная реакция организма на воздействие различных сильных раздражителей (инфекции, травмы, операции и др.) характеризуется двумя или более признаками:
- температура тела ≥ 38°С или ≤ 36°С;
- частота сердечных сокращений (ЧСС) ≥ 90 ударов в минуту;
- частота дыхания (ЧД) > 20 в минуту или гипервентиляция (РаСО2 ≤ 32 мм рт. ст.);
- лейкоциты крови > 12х109 /л или < 4х109 /л, или незрелых форм >10%.
По виду и характеру возбудителя:
- аэробный сепсис,
- анаэробный сепсис,
- смешанный сепсис,
- грибковый сепсис,
- вирусный сепсис.
Клинические проявления сепсиса могут варьировать от незначительных до критических. При молниеносном течении патологическое состояние развивается бурно - за несколько часов или суток. При остром сепсисе симптомы развиваются за несколько дней. Для хрониосепсиса характерно вялое течение и наличие малозаметных изменений, формирующихся месяцами. Рецидивирующий сепсис протекает с эпизодами обострений и затуханий.
Инкубационный период после выявления ворот инфекции или первичного очага составляет от 1 до 3-5 суток. Начало сепсиса, как правило, острое, хотя иногда может быть подострым или постепенным. Интоксикация проявляется резкой слабостью, адинамией, анорексией, нарушением сна, головной болью, расстройством сознания, менингеальным синдромом (поражением оболочек головного и спинного мозга), тахикардией, артериальной гипотензией. Температура тела держится высокой, со скачками утром и вечером. Признаки интоксикации особенно выражены на высоте лихорадки. На коже у трети больных появляется геморрагическая сыпь.
Со стороны дыхательной системы наблюдаются одышка и хрипы в легких. При нарушении функции почек снижается количество выделяемой мочи (олигурия) вплоть до полного прекращения мочеиспускания (анурия), в моче появляются следы крови, гноя. Наблюдается ухудшение функции печени с развитием желтухи и явлениями гепатита, увеличивается селезенка. Повреждение органов ЖКТ проявляется нарушением пищеварения, отсутствием аппетита, язык сухой, обложенный, нередко наблюдаются упорные септические поносы, тошнота и рвота. Метастазирование возбудителя из первичного очага с образованием вторичных очагов инфекции может приводить к инфаркту легкого, гангрене легкого, гнойному плевриту, эндокардиту (поражению внутренней оболочки сердца), воспалению сердечной мышцы (миокардиту), воспалению околосердечной сумки (перикардиту), гнойному циститу, абсцессам мозга и воспалению оболочек мозга (гнойному менингиту), гнойным артритам, флегмонам и абсцессам в мышцах.
Недостаточность функции одного органа длительностью более суток сопровождается летальностью до 35%, при недостаточности двух органов – 55%, при недостаточности функции трех и более органов летальность к четвертому дню возрастает до 85%.
Производят посевы крови, мочи, ликвора, мокроты, гнойного экссудата из элементов сыпи, абсцессов, пунктатов плевры, суставов и других септических очагов. Посевы делают многократно, чтобы определить чувствительность к максимальному количеству антибиотиков. Используется также обнаружение антигенов в крови методом ИФА и определение генома возбудителя методом ПЦР.
Одним из наиболее специфичных и чувствительных маркеров бактериальной инфекции служит прокальцитониновый тест. Прокальцитонин – один из основных маркёров системного воспаления, вызванного бактериями.
Синонимы: Анализ крови на прокальцитонин; ПКТ. Procalcitonin; PCT. Краткая характеристика определяемого вещества Прокальцитонин Прокальцитонин является прогормоном кальцитонина, состоящим из 116 аминокислот с молекулярной массой 14,5 кDa. Биосинтез прокальцитонина в физиологических условиях прои.
Читайте также:

