Неврологические синдромы при интоксикациях
Обновлено: 23.04.2024
При острых отравлениях химическими веществами наблюдаются разнообразные нарушения со стороны нервной системы: оглушенность, сомнолентность, кома, астеническое состояние, энцефалопатия, психомоторное возбуждение, острые интоксикационные психозы (делирии), токсические полиневриты.
Что провоцирует / Причины Токсического поражения нервной системы:
Угнетение сознания отмечается преимущественно при отравлении веществами наркотического действия. В легких случаях или в самом начале отравления имеет место оглушение, при отравлении средней степени тяжести оно сменяется сомнолентностью. Тяжелые отравления химическими веществами вызывают коматозные состояния различной глубины. Метаболические комы могут быть первичные, возникающие в токсикогенную фазу отравления, и вторичные - в соматогенную фазу в результате накопления эндогенных токсических веществ.
Патогенез (что происходит?) во время Токсического поражения нервной системы:
Патогенез экзотоксической комы. Развитие комы обусловлено снижением потребления кислорода центральной нервной системой (ЦНС). При утилизации кислорода менее 60 % от нормы развивается кома. Гипоксия, вызванная блокадой дыхательных ферментов (цитохромоксидаз), нарушает окисление глюкозы в цикле Кребса. Анаэробный тип гликолиза приводит к накоплению недоокисленных продуктов обмена (молочной, пировиноградной кислот), которые оказывают токсическое воздействие на нервные клетки вплоть до их гибели. При гипоксии ЦНС наблюдается рефлекторное расширение сонных и межпозвоночных артерий, что увеличивает приток крови и способствует отеку мозга, который может сопровождаться гипертоиусом мышц, менингеальными симптомами, парезами и параличами.
При токсической коме, продолжающейся более 30 ч, наблюдается прижизненная гибель мозга.
Симптомы Токсического поражения нервной системы:
Клиническая симптоматика
Выделяют: оглушенность больного (у пострадавшего наблюдается замедленная реакция на вопросы); сомноленцию (больной отвечает на вопросы, но не ориентируется в пространстве и времени) и кому (у больного полностью отсутствует сознание). По классификации экзотоксические комы подразделяются на поверхностные, глубокие и запредельные.
Для поверхностной комы характерно:
- отсутствие сознания,
- сохранение корнеальных и зрачковых рефлексов,
- сохранение мышечного тонуса и сухожильных рефлексов,
- наличие глотательного рефлекса,
- отсутствие атонии мышц мягкого неба,
- есть реакция на болевые раздражители,
- нет угнетения дыхания и сердечной деятельности.
В зависимости от характера отравления при поверхностной коме могут наблюдаться миоз или мидриаз, нормальный ; мышечный тонус или гипертонус, бронхорея или бронхоспазм.
Для глубокой комы типично:
- бледность кожных покровов,
- угнетение глазодвигательных рефлексов и реакции зрачка на свет,
- снижение мышечного тонуса и сухожильных рефлексов,
- отсутствие реакции на болевой раздражитель,
- появление патологических рефлексов (Бабинского),
- снижение систолического, диастолического и пульсового давления,
- угнетение дыхания,
- гипотермия.
Запредельной коме присуще резкое угнетение дыхания и гемодинамики, летальные исходы от острой дыхательной и сердечной недостаточности.
Экзотоксические комы могут быть осложненными и неосложнеиными. Осложнением комы считается отек мозга, бронхорея, бронхоспазм, угнетение дыхания, гемодинамики.
В соматогенной фазе отравления комы часто осложняются пневмониями и синдромом позиционного сдавления.
Экзотоксические комы дифференцируются:
- с первично-неврологическими комами, обусловленными черепно-мозговыми травмами, расстройствами мозгового кровообращения;
- с эндотоксическими комами, которые возникают ;
- при накоплении токсических веществ при таких заболеваниях, как сахарный диабет, болезни печени и почек.
Выход из комы возможен через двигательное возбуждение, судорожный синдром. После коматозного состояния у больного может возникнуть делирий.
При экзотоксикозах часто наблюдаются острые психозы, которые могут быть первичными и вторичными. Первичные возникают в токсикогенную, вторичные - в соматогенную фазы отравления. К первичным психозам относят онейроидный (грезоподобный) синдром (при отравлении атропином, кокаином, опиатами, димедролом, циклодолом); психосенсорный делирий с изменением формы и величины предметов (при отравлении ФОН); эмоционально-гиперестетический с повышенной чувствительностью к свету, звуку (при отравлении этиленгликолем, тубазидом).
Частыми вторичными психозами являются: алкогольный, возникающий после алкогольной комы и проявляющийся абстинентным синдромом, переходящим в устрашающие галлюцинации и иллюзии, кататоно-шизофренный синдром (после отравления угарным газом).
После отравления у больного нередко наблюдается астенический синдром и энцефалопатия. Энцефалопатию часто вызывают такие вещества, как алкоголь, хлорированные углеводороды, этиленгликоль и др. В легкой форме она проявляется головной болью, разбитостью, низкой работоспособностью, в тяжелых случаях - резким снижением памяти и интеллекта.
Лечение Токсического поражения нервной системы:
Принципы лечения токсических поражений нервной системы следующие:
- Естественные и хирургические методы детоксикации, аитидотная терапия.
- Защита мозга от гипоксии при коме (гипотермия, назначение в первые сутки оксибутирата натрия, цитохрома С, цитомака).
- Инфузионная терапия и форсированный диурез.
- Назначение веществ, усиливающих окисление ядов (глюкоза, аскорбиновая кислота, гипохлорид натрия, витамины, кислород) при отсутствии летального синтеза.
- Переливание альбуминов, плазмы; введение стероидных гормонов и мочегонных средств при отеке мозга.
- Применение препаратов, улучшающих метаболизм нервной клетки (церебролизин, ноотропные препараты, поливитамины, АТФ, никотиновая кислота, большие дозы аскорбиновой кислоты).
- Противосудорожная терапия (седуксен, тазепам, реланиум, сернокислая магнезия, тизерцин, тиопентал-натрий или гексенал).
Больным в глубокой метаболической коме противопоказано введение аналептиков (бемегрид), так как повышая потребность мозга в кислороде, они вызывают судорожный синдром.
К каким докторам следует обращаться если у Вас Токсическое поражение нервной системы:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Токсического поражения нервной системы, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Чаше встречается гиперфункция щитовидной железы. Избыточная продукция ею тиреоидина проявляется тиреотоксикозом . Развиваются общая слабость, сердцебиение, повышенная возбудимость, общее беспокойство, нарушение сна. Сон становится неспокойным. сопровождается сновидениями. Отмечаются похудание, блеск глаз, экзофтальм, широкие зрачки, замедленное мигание, тремор рук, повышенная потливость.
Иногда развивается синдром тиреотоксической миопатии . При этом отмечается слабость и атрофия мышц, в основном плечевого и тазового пояса, больше в проксимальных отделах рук, в меньшей степени - мышц лица. Глубокие рефлексы остаются нормальными или незначительно снижены. Синдром обычно поддается адекватной терапии.
Может возникать синдром тиреотоксической миастении .
Синдром тиреотоксического пароксизмального паралича сходен с истинным пароксизмальным параличом, однако не передается по наследству и возникает в более позднем возрасте, а также характеризуется кратковременностью пароксизмов.
Гипотиреоз проявляется микседемой. Отмечаются повышенная утомляемость, безразличие, сонливость, одутловатость лица, амимия, сухость кожи, облысение. Часто развивается глухота. Нередки парестезии, нарушения чувствительности, в редких случаях - парезы. Глубокие рефлексы снижаются. Иногда возникает синдром псевдомиотонии - затрудненное расслабление мышц. Течение хроническое. Заместительная терапия эффективна.
Период жизни, в течение которого происходит прекращение генераторной функции. Временем наступления климактерического периода в среднем считается возраст 45-49 лет. Если климакс наступает ранее 45 лет у женщин и 50 лет у мужчин, он считается ранним. Неврологические симптомы носят в основном субъективный характер: приливы жара к лицу, шее, верхней половине грудной клетки, сопровождающиеся гиперемией кожи; могут быть парестезии и боли в кистях, головокружение, нехватка воздуха. Из объективных признаков наблюдаются сердцебиение, иногда тахикардия до 100-120 уд./мин, усиление потоотделения и другие вегетативные нарушения. Очаговые неврологические симптомы отсутствуют. Возможны лишь тремор пальцев и век, оживление глубоких рефлексов и симптомов орального автоматизма. Отмечаются повышенная раздражительность, плаксивость, расстройство сна.
Прогноз обычно благоприятный.
При соматогенных неврологических расстройствах внимание должно быть направлено на основное заболевание, которое привело к развитию неврологического синдрома. Одновременно следует проводить лечебные мероприятия по поводу неврологических расстройств. При заболеваниях сердца, аорты и крупных сосудов необходимо лечение, направленное на компенсацию сердечной деятельности. В случае врожденных пороков сердца и поражения магистральных сосудов производится хирургическое вмешательство (протезирование клапанов, удаление аневризм, ликвидация окклюзии, тромбэктомия). При тромбозах аорты и эмболии легочной артерии назначают тромболитические средства или производят тромбоэмболэктомию.
При заболеваниях органов пищеварения применяют комплекс мероприятий: диета, витамины, желудочный сок, ацидин-пепсин, противоспастические средства, в необходимых случаях - хирургическое лечение. При заболеваниях поджелудочной железы для лечения неврологических расстройств назначают витамины группы В, биогенные стимуляторы (алоэ, стекловидное тело), вазоактивные (эуфиллин, теобромин, кофеин и др.) и дегидратирующие (фуросемид, маннитол, гипотиазид) средства.
В случае обострения почечного заболевания при воспалительных процессах применяют антибиотики, капельные вливания 10% изотонического раствора хлорида натрия, 5% раствора глюкозы. В тяжелых случаях показаны гемодиализ, гемосорбция, пересадка почки.
При заболеваниях легких в зависимости от формы и стадии болезни назначают антибиотики, витамины группы В, при эмболиях легочной артерии - антикоагулянты прямого, а затем непрямого действия. Для уменьшения отека мозга и улучшения мозгового кровотока показаны диафиллин, фуросемид, гипотиазид.
Для лечения фуникулярного миелоза назначают витамин В 12 , а также комплекс витаминов группы В (нейромультивит, мильгаму), прозерин.
Во всех случаях соматогенных неврологических расстройств применяют патогенетически обоснованные средства, способствующие восстановлению и улучшению функций нервной системы: витамины группы В, витамин С, церебролизин, кортексин, ретаболил, алоэ, АТФ и др. При двигательном беспокойстве показаны нейролептики: аминазин, галоперидол и др. Если в клинической картине заболевания ведущим оказывается вегетативный симптомокомплекс, в случаях преобладания симптомов раздражения назначают вегетотропные (грандаксин, пирроксан, эглонил), нейролептики, ганглиоблокаторы.
При гиперфункции желез внутренней секреции применяют транквилизаторы, ганглиоблокаторы, нейролептики, иглорефлексотерапию, иногда и хирургическое вмешательство. В случае недостаточности функции желез внутренней секреции показана заместительная гормональная терапия (при гипофункции гипофиза - АКЛТ, питуитрин; щитовидной железы - тиреоидин; надпочечников - глюко- и минералокортикоиды.
Прогноз при соматогенно обусловленных неврологических нарушениях определяется характером основного заболевания, его стадией, степенью выраженности неврологических расстройств, а также своевременностью и адекватностью проводимой терапии.
Токсическая энцефалопатия – это сочетание неврологических расстройств, обусловленных воздействием токсинов, ядов или производственных химикатов. Клинические проявления многообразны, зависят от этиологического фактора, могут включать в себя атактический и судорожный синдром, галлюцинации, расстройства речи, зрения, слуха и когнитивной сферы, поражения черепно-мозговых нервов, специфические кожные проявления. При диагностике используются данные анамнеза, результаты общего осмотра, лабораторных и инструментальных тестов. Лечение включает антидотную, дезинтоксикационную, патогенетическую и симптоматическую терапию.
МКБ-10
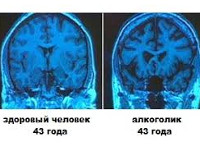
Общие сведения

Причины
Все токсические энцефалопатии возникают на фоне отравления организма токсичным для центральной нервной системы веществом. Причиной может быть как однократный контакт или прием (острые ТЭ), так и продолжительное насыщение токсином (хронические ТЭ). К наиболее распространенным причинам этой группы патологий относятся:
- Злоупотребление алкоголем, наркотики. Включает хроническое употребление больших доз алкоголя с последующим дефицитом витамина В1. Также токсическое влияние на ЦНС оказывают наркотические вещества – героин, кокаин, амфетамин и др.
- Работа на вредных производствах. Причиной энцефалопатии может стать продолжительный контакт с такими веществами как метанол, этиленгликоль, свинец, марганец, ртуть, фосфорорганические соединения, угарный газ при работе на заводе или в шахте. Возможно одномоментное получение большой дозы химиката при техногенных катастрофах, ошибочном употреблении в пищу.
- Бесконтрольный прием медикаментов. Чрезмерно высокие дозы или сочетание большого количества фармакотерапевтических средств могут оказывать пагубное воздействие на центральную нервную систему. Развитие ТЭ способны вызывать бензодиазепиновые производные, барбитураты, антидепрессанты, холинолитики и нестероидные противовоспалительные препараты (в первую очередь – салицилаты).
- Патологии печени и почек. Печень и почки – органы, отвечающие за утилизацию токсичных продуктов метаболизма. При выраженной почечной или печеночной недостаточности усиливается негативное воздействие экзогенных ядов, накапливаются естественные метаболиты, токсичные для ЦНС – аммиак, органические кислоты.
Патогенез
Механизмы развития различных форм токсических энцефалопатий досконально не изучены. Также не установлена четкая взаимосвязь между клиническими проявлениями и морфологическими изменениями в нервной системе. Принято считать, что в основе ТЭ лежит как прямое воздействие токсичного вещества, так и нарушение кровоснабжения головного мозга вследствие повреждения церебральных сосудов. Это, в свою очередь, приводит к дегенеративно-дистрофическим изменениям в тканях и отеку мозговых оболочек.
Возникают гемодинамические и ликвородинамические нарушения, что еще больше усугубляет токсическое и гипоксическое воздействие на ЦНС. В результате формируются диссеминированные участки некроза коры и подкорковых структур, фрагментации миелиновых оболочек. С учетом конкретного вещества могут выявляться определенные особенности, связанные с повышенной восприимчивостью некоторых структур нервной системы и способностью соединений накаливаться в различных органах.
Тетраэтилсвинец и ртуть могут депонироваться в паренхиматозных органах и нервной системе. При сатурнизме наблюдается повреждение нейронов в ЦНС, сегментарная демиелинизация с последующим аксональным поражением периферических нервов. Ртуть оказывает токсическое действие на нейроны коры затылочных долей и гранулярные клетки мозжечка, патология сопровождается аксональной дегенерацией и демиелинизацией периферических нервов. Угарный газ вызывает острую гипоксию головного мозга, взаимодействуя с гемоглобином и создавая стойкое соединение – карбоксигемоглобин.
ФОС вызывают нарушение функции ацетилхолинэстеразы, фермента одного из основных медиаторов ЦНС – ацетилхолина, что ведет к перевозбуждению М- и N-холинорецепторов. Сероводород оказывает негативное влияние путем связывания активных аминокислот, блокирования медьсодержащих энзимов, нарушения метаболизма серотонина, триптофана, никотиновой кислоты и витамина В6. При отравлении салицилатами и этиленгликолем ведущую роль играет формирующийся метаболический ацидоз.
Симптомы токсической энцефалопатии
Клинические проявления напрямую зависят от токсина, вызвавшего заболевание. При передозировке салицилатов вначале возникает общее недомогание, тошнота с рвотой, звон или шум в ушах, нарушение речи, звуковые и зрительные галлюцинации. Иногда наблюдается судорожный синдром, когнитивные расстройства, коматозное состояние. Отравление угарным газом сопровождается общемозговыми симптомами, нарушением памяти, галлюцинациями, атаксией, гипертонусом скелетных мышц, хореическими гиперкинезами и угнетением сознания.
Свинцовая ТЭ характеризуется сильной разлитой головной болью, общей слабостью, недомоганием, ухудшением памяти, статическим тремором, выраженным ухудшением зрения, центральными парезами и параличами. В некоторых случаях определяется поражение двигательных и смешанных черепных нервов, эпилептические приступы. Типичное проявление – лилово-серая кайма, возникающая вдоль зубного ряда (симптом Брутона). При отравлении этиленгликолем отмечается горизонтальный нистагм и общее состояние, имитирующее алкогольную интоксикацию. При тяжелом отравлении возникает судорожный синдром, сопорозное состояние или кома.
Острая алкогольная энцефалопатия характеризуется ярко выраженными общемозговыми симптомами, офтальмоплегией, страбизмом, нистагмом, выпадением сухожильных и периостальных рефлексов, гиперкинезами, мозжечковым нарушением координации движений, вегетососудистой дисфункцией и психическими расстройствами. При хронической форме алкогольной ТЭ возникают вегетативные и нейроэндокринные нарушения, бессонница или тревожные сны, тремор, деменция.
Диагностика
В процессе диагностики врач-невролог руководствуется анамнестическими сведениями, жалобами больного, результатами физикального, лабораторного и инструментального методов исследований. С учетом формы токсической энцефалопатии решающую роль в постановке заключительного диагноза могут играть различные диагностические методики. Общая программа обследования пациента с подозрением на ТЭ состоит из следующих пунктов:
- Сбор жалоб и анамнеза. Зачастую позволяет выявить токсическое вещество, спровоцировавшее нарушение состояния пациента. На вероятную этиологию могут указывать установленные в ходе беседы поражения других органов и систем. Акцентируется внимание на характере речи – наличии дизартрий, бессвязности сказанного.
- Внешний осмотр. При физикальном обследовании оценивается пульс, уровень артериального давления, состояние кожных покровов и видимых слизистых оболочек, объем активных и пассивных движений с целью поиска парезов, параличей и самопроизвольных мышечных подергиваний, тонус надкостных и сухожильных рефлексов. Исследуются функции черепных нервов, острота зрения и слуха на предмет быстро развивающейся слепоты и глухоты, нистагма и других симптомов.
- Общеклинические лабораторные тесты. В ОАК может определяться анемический синдром, лейкопения, нейтрофильный лейкоцитоз, панцитопения, базофильная зернистость эритроцитов и повышение СОЭ. В ОАМ могут выявляться свежие эритроциты, оксалаты, гиалиновые цилиндры, протеинурия, гематопорфирин и остатки тяжелых металлов. В биохимическом анализе крови отмечаются изменения водно-электролитного и кислотно-основного баланса, признаки нарушения порфиринового обмена.
- Электроэнцефалография.ЭЭГ применяется при наличии судорожного синдрома, глубокого нарушения сознания. На электроэнцефалограмме могут присутствовать медленные волны высокой амплитуды, угнетение α-ритма, общее подавление биоэлектрической активности или проявления судорожных очагов.
- Дополнительные методы диагностики. С учетом клинической ситуации и необходимости дифференциальной диагностики с другими патологиями дополнительно назначается электромиография, спинномозговая пункция, компьютерная или магнитно-резонансная томография головного мозга, токсикологические исследование волос и ногтей.
Лечение токсической энцефалопатии
Целью лечения патологии является выведение из организма химического вещества, минимизация поражений головного мозга, коррекция неврологического дефицита. В зависимости от тяжести общего состояния пациента терапия проводится в отделении клинической неврологии или блока реанимации и интенсивной терапии, включает в себя следующие мероприятия:
- Эвакуация токсина из организма. При острых интоксикациях, спровоцированных попаданием химиката внутрь через ЖКТ, производится промывание желудка дистиллированной водой или специфическими реагентами, после чего применяются энтеросорбенты.
- Дезинтоксикационная терапия. Направлена на связывание или выведение токсина, циркулирующего в крови. Представлена внутривенной инфузией плазмозаменителей и специфических антидотов, хелатной терапией, гемодиализом.
- Симптоматическая и патогенетическая терапия. Может состоять из масочной ингаляции кислорода, искусственной вентиляции легких, назначения противоэпилептических и мочегонных препаратов, транквилизаторов, нестероидных противовоспалительных средств, кортикостероидов.
Прогноз и профилактика
Исход токсической энцефалопатии зависит от степени поражения ЦНС и свойств вещества. Выраженные интоксикации тяжелыми металлами, ФОС и этиленгликолем зачастую приводят к летальному исходу. Клинические проявления при отравлениях органическими растворителями могут самостоятельно регрессировать спустя несколько дней либо недель после прекращения контакта. Профилактика ТЭ основывается на соблюдении правил техники безопасности, использовании средств индивидуальной защиты при работе с токсическими веществами в быту и в условиях вредных производств, четком соблюдении рекомендаций врача при проведении медикаментозной терапии, отказе от вредных привычек.
3. Неврологические симптомы, синдромы и болезни. Энциклопедический справочник / Гусев Е.И., Никифоров А.С., Камчатнов П.Р. – 1999.
Нейроинфекции – группа инфекционных патологий, которые вызываются бактериями, вирусами, грибками или простейшими, характеризуются преимущественной локализацией возбудителя в ЦНС и признаками поражения ее отделов. Клинические проявления представлены менингеальным, интоксикационным, ликвородинамическим синдромами, вегетососудистыми расстройствами. В процессе диагностики используются анамнестические данные, результаты физикального, общеклинического лабораторного, серологического, бактериологического или вирусологического исследования. В ходе лечения назначаются антибиотики или противовирусные препараты, патогенетические и симптоматические средства.
МКБ-10
Общие сведения
Нейроинфекции – сравнительно распространенная группа патологий. По данным статистики, инфекционные поражения ЦНС достигают 40% в структуре неврологической заболеваемости. Основную часть составляют бактериальные и вирусные менингиты, распространенность которых в различных географических регионах находится в пределах 5-12 случаев на 100 000 населения в год. Для большинства болезней, входящих в данную группу, характерна осенне-зимняя сезонность. Они могут встречаться среди всех возрастных категорий населения, но основную часть пациентов составляют дети до 10-12 лет и лица, не получившие вакцины согласно календарю прививок.

Причины нейроинфекций
Этиология инфекционного поражения структур центральной нервной системы зависит от вида заболевания. В большинстве эпизодов источником заражения становится больной или здоровый человек-носитель. Способствующими факторами являются постоянный контакт с большим количеством людей, ЧМТ, иммунодефицитные состояния, хронические соматические патологии, беспорядочная половая жизнь. Выделяют следующие механизмы инфицирования:
- Воздушно-капельный. Реализуется при кашле, чихании, разговоре. Характерен для возбудителей бактериальных и вирусных менингитов, энцефалитов, полиомиелита, герпетической инфекции.
- Контактно-бытовой. Подразумевает передачу инфекционного агента при прямом контакте с больным, носителем или инфицированными предметами быта. Это один из путей распространения герпес-вирусов, полиомиелита, сифилиса.
- Фекально-оральный. Тип передачи, при котором возбудитель выделяется вместе с испражнениями, проникает в организм с продуктами питаниями или водой. Может реализовываться при герпес-инфекции, вирусах ЕСНО и Коксаки, ботулизме, полиомиелите.
- Половой. При этом варианте заражение происходит во время полового акта через слизистые оболочки половых путей. Таким способом распространяется ВИЧ-инфекция, сифилис, реже – вирусы-возбудители менингитов, энцефалитов.
Патогенез
Для каждой формы нейроинфекции характерны свои патогенетические особенности, но механизмы развития большинства синдромов и симптомов, как правило, аналогичны при всех вариантах этой группы заболеваний. Инфекционный синдром обуславливают комплексы антиген-антитело и токсины возбудителей, которые оказывают деструктивное воздействие на ЦНС, провоцируя нарушения тонуса сосудов, метаболизма и гемодинамики в целом. Менингеальный синдром развивается при воспалительном поражении мозговых оболочек и повышении внутричерепного давления. Вегетативные расстройства вызываются как прямым контактом инфекционных агентов с центрами автономной нервной системы, так и опосредованным воздействием через внутричерепную гипертензию. Ликвородинамические изменения потенцируются усиленной продукцией спинномозговой жидкости на фоне раздражения сосудистых сплетений и блокадой пахионовых грануляций, усложняющей процесс ее резорбции.
Классификация
Использование систематизации обусловлено необходимостью объединить между собой большое количество разнородных инфекционных патологий с вовлечением нервной системы. В зависимости от характера морфологических изменений, клинических особенностей и конкретного возбудителя в неврологии различают несколько групп поражений ЦНС инфекционного происхождения. Основными вариантами нейроинфекций являются:
1. Энцефалиты. Заболевания с воспалением ткани головного мозга. Наиболее распространенными считаются клещевой, герпетический, ветряночный и краснушный энцефалиты. Проявления зависят от типа возбудителя, могут включать общемозговые, очаговые симптомы, системную интоксикацию разной степени выраженности.
2. Менингиты. Болезни, при которых наблюдается поражение мозговых оболочек. Характеризуются наличием менингеального и интоксикационного синдромов, с учетом особенностей воспалительного процесса подразделяются на:
- Гнойные. Провоцируются бактериями, простейшими или грибами, могут быть первичными либо вторичными. К первичным относятся менингиты, вызванные менингококком, пневмококками, гемофильной палочкой. Вторичные поражения являются осложнением гнойных процессов других локализаций – околоносовых пазух, среднего уха и пр.
- Серозные. Сопровождаются преимущественно лимфоцитарным плеоцитозом. В роли возбудителей выступают туберкулёзная палочка, вирус паротита, энтеровирусы Коксаки и ЕСНО.
3. Полиомиелит. Поражение ЦНС, вызванное РНК-содержащим вирусом полиомиелита. Может протекать в двух формах: непаралитической (менингеальной, абортивной, инаппарантной) и паралитической (спинальной, мостовой, бульбарной, энцефалитической).
4. Абсцесс головного мозга. Представляет собой ограниченное капсулой скопление гнойных масс в тканях мозга. Может иметь отогенное, риногенное, метастатическое или посттравматическое происхождение. Проявляется системной интоксикацией, очаговой неврологической симптоматикой, реже – эпилептическим и гипертензивным синдромами.
5. Опоясывающий лишай. Вариант хронической нейроинфекции, обусловленный герпесвирусом человека III типа – Варицелла-Зостер. Наблюдается персистенция возбудителя в спинномозговых ганглиях с активацией при снижении иммунитета или травмах. К основным симптомам относятся острая боль, герпетические высыпания в области 1-2 дерматомов.
6. Нейросифилис. Инфекционная патология, провоцируемая бледной трепонемой. На ранней стадии поражения ЦНС отмечаются общеинфекционные, общемозговые и очаговые симптомы с нарушением функций II, III, VI, VIII пар черепно-мозговых нервов. На поздних стадиях развивается прогрессирующая деменция, выявляются психические расстройства, инсультоподобная симптоматика.
7. Ботулизм. Инфекционное заболевание, вызываемое Clostridium botulinum и сопровождающееся прерыванием передачи нервных импульсов в холинэргических синапсах. Обнаруживаются признаки поражения двигательных ядер ствола мозга, передних рогов.
8. НейроСПИД. Обусловлено инфицированием вирусом иммунодефицита человека. Зачастую представлено первичными поражениями ЦНС: энцефалопатиями, рецидивирующими ВИЧ-менингитами, вакуолярной миелопатией. Проявления разнообразны, включают парезы, афазии, атаксию, мнестические расстройства, психопатологические нарушения.
Симптомы нейроинфекций
Менингальный синдром возникает при вовлечении в патологический процесс мозговых оболочек, состоит из общемозговой симптоматики, мышечно-тонических и корешковых симптомов. В первую группу входит интенсивная диффузная распирающая головная боль; фотофобия, повышенная чувствительность к звукам и свету, рвота без тошноты, не приносящая облегчения. Зачастую наблюдается нарушение сознания по типу галлюцинаций, бреда, оглушения, сопора. У детей возможны фебрильные судороги. Мышечно-тонические и радикулярные проявления включают в себя ригидность затылочных мышц, симптомы Кернига, Брудзинского, Лессажа, Гордона, Менделя, Бехтерева и др.
Вегетативно-сосудистые расстройства при нейроинфекциях могут носить симпатоадреналовый, вагоинсулярный или смешанный характер. В первом случае обнаруживается учащение сердечного ритма, повышение артериального давления, чрезмерная потливость и жажда, во втором – брадикардия, артериальная гипотония, обильное мочеиспускание. При смешанном варианте симптомы из разных групп сочетаются между собой. Нарушение нормальной циркуляции ликвора может протекать по гипертензивному и гипотензивному типу. Более характерной для нейроинфекций является внутричерепная гипертензия, сопровождающаяся угнетением сознания, судорожными и дислокационными синдромами.
Диагностика
Диагностическая программа при инфекциях ЦНС основывается на анамнезе, физикальном исследовании, общеклинических и специфических лабораторных тестах. Лучевые методы диагностики используются редко, зачастую – с целью дифференциации с объемными поражениями нервной системы. Программа обследования больного может включать следующие процедуры:
- Выяснение анамнеза. При общении с пациентом или его родственниками лечащий инфекционист или невролог осуществляет детализацию имеющихся жалоб, выясняет динамику их развития. Важную роль играет эпидемиологический анамнез – контакт с инфекционными больными или выезд за границу на протяжении последних 21 дней.
- Общий и неврологический статус. При осмотре врач определяет уровень сознания, изучает кожу и слизистые оболочки с целью поиска высыпаний, определяет частоту сердечных сокращений и артериальное давление. При установлении неврологического статуса специалист оценивает тонус затылочных мышц, выявляет специфические симптомы, характерные для различных неврологических синдромов.
- Общеклинические лабораторные тесты. В общем анализе крови помимо повышения СОЭ отмечаются следующие изменения: при бактериальной инфекции – высокий нейтрофильный лейкоцитоз, при вирусной – лейкоцитоз со смещением лейкоцитарной формулы вправо, при ВИЧ-инфекции и тяжелых иммунодефицитах – лейкопения. Показатели биохимического анализа крови зависят от сопутствующих поражений внутренних органов.
- Спинномозговая пункция. При нейроинфекциях существует два основных варианта изменений ликвора (белково-клеточных диссоциаций) – по гнойному и серозному типу. При первом типе СПЖ мутная, имеет определенный окрас (белый, желтоватый), наблюдается нейтрофильный плеоцитоз от 1 000, повышение уровня белка от 1,0 г/л. При серозной форме ликвор прозрачный, опалесцирует, при цитологическом исследовании обнаруживается лимфоцитарный плеоцитоз более 100, уровень белка составляет выше 0,4 г/л.
- Серологическое исследование. Заключается в определении повышенного уровня антител в крови при помощи реакций подавления гемагглютинации, связывания комплемента или нейтрализации. Применяется ИФА, в ходе которого выявляется специфический IgM к возбудителю. Проводится ПЦР для уточнения ДНК или РНК инфекционного агента.
- Вирусологическая или бактериологическая диагностика. Предполагает определение возбудителя заболевания в крови или спинномозговой жидкости пациента путем посева образцов на специфические питательные среды. После идентификации патогенного агента целесообразно уточнение чувствительности к основным антибактериальным препаратам.
Лечение нейроинфекций
Все нейроинфекции являются показанием к госпитализации больного в инфекционный или неврологический стационар. При тяжелом состоянии, необходимости непрерывного контроля жизненно важных функций (дыхание, сердцебиение), пациента транспортируют в отделение ОРИТ. Лечебная программа включает следующие мероприятия:
- Этиотропная терапия. Основной целью является элиминация возбудителя из организма больного. Вначале используются препараты широкого спектра действия. После получения результатов серологического и бактериологического исследований медикаменты заменяют антибактериальными или противовирусными средствами, к которым выявленный возбудитель проявил наибольшую чувствительность.
- Патогенетические препараты. Применяются для борьбы с системной интоксикацией, отеком головного мозга и нарушениями гомеостаза, для коррекции водно-электролитного баланса, десенсибилизации и стимуляции иммунитета. Назначаются плазмозаменители, диуретики, глюкокортикостероиды, антигистаминные средства, интерфероны, донорские и искусственные иммуноглобулины, антикоагулянты.
- Симптоматические средства. К этой категории относятся медикаменты, купирующие отдельные симптомы и улучшающие общее состояние больного: анальгетики, жаропонижающие, противорвотные медикаменты, антиконвульсанты, нейролептики.
- Хирургическое лечение. Характер оперативного вмешательства зависит от обнаруженных изменений. Операция может потребоваться в случае абсцесса, туберкуломы головного мозга, компрессии спинного мозга при туберкулезном спондилите, больших областях некроза при опоясывающем лишае.
Прогноз и профилактика
Исход нейроинфекции определяется типом заболевания, общим состоянием больного, своевременностью и полноценностью лечения. В большинстве случаев вовремя поставленный диагноз и адекватная терапия позволяют сохранить жизнь пациента, минимизировать риск развития осложнений. При некоторых формах нейроинфекций, например – энцефалитах, летальность достигает 50-80%. Специфическая профилактика представлена вакцинами против конкретных возбудителей: вирусов герпеса, ботулизма, клещевого энцефалита, кори, полиомиелита, менингококка и т. д. Неспецифические превентивные мероприятия направлены на укрепление иммунитета, своевременное лечение иммунодефицитных состояний и предотвращение контакта с потенциальными носителями инфекционных заболеваний.
1. Инфекционные поражения головного мозга: учебное пособие/ Гладкий П.А., Сергеева И.Г., Тулупов А.А. – 2015.
Читайте также:

