Ногти у детей с вич
Обновлено: 13.05.2024
Среди большого числа проявлений ВИЧ-инфекции поражения кожи занимают особое место. Поражения кожи могут иметь важное диагностическое значение как для острой стадии болезни, так и для определения стадий вторичных заболеваний.
Among a large number of manifestations of HIV infection lesions occupy a special place. Skin lesions may have important diagnostic value for the diagnosis of acute stage of the disease, and to identify the stages of secondary diseases.
Заболеваемость ВИЧ-инфекцией (ВИЧ — вирус иммунодефицита человека) сохраняет тенденцию к неуклонному росту. Существенно увеличилось число больных с поздними стадиями ВИЧ-инфекции и наличием различных оппортунистических заболеваний, в частности поражений кожного покрова. Диагностика этих изменений нередко представляет большие трудности на догоспитальном уровне для врачей общего профиля, а также дерматологов и инфекционистов [1, 2].
Среди множества специфических проявлений ВИЧ-инфекции и оппортунистических заболеваний поражения кожи занимают особое место, т. к. уже с момента манифестации заболевания являются наиболее частым и ранним ее проявлением [1–3]. Вовлечение кожи в патологический процесс обусловлено как иммунодефицитом в целом, так и тем обстоятельством, что ВИЧ поражает не только Т-лимфоциты-хелперы, но и клетки Лангерганса, играющие важную роль в дермальных иммунных реакциях и, возможно, являющиеся местом первичной репликации ВИЧ в коже.
В 2011–2014 гг. в ИКБ № 2, куда госпитализируется более 80% ВИЧ-инфицированных больных в г. Москве, нами наблюдались 586 пациентов с различными кожными проявлениями, что составило 69% от общего числа госпитализированных (в 4-й стадии ВИЧ-инфекции — 88%). Их можно подразделить на 3 группы: кожные проявления при манифестации ВИЧ-инфекции, заболевания в стадии вторичных проявлений (4-я стадия) и поражения кожи, не связанные с ВИЧ-инфекцией. Поражения кожи могут иметь важное диагностическое значение. Часто на ранних стадиях развития болезни (уже через 3–4 недели после заражения) на коже больного может появиться острая экзантема (3-е место после мононуклеозоподобного синдрома и лимфаденопатии), состоящая из отдельных эритематозных пятен и папул [1, 4]. Пятнисто-папулезная сыпь — своеобразное поражение кожи у ВИЧ-инфицированных, которое до сих пор не получило определенного нозологического статуса. Сыпь имеет распространенный характер, обычно сопровождается легким зудом. Она локализуется в основном на верхней половине туловища, шее и лице; дистальные отделы конечностей поражаются редко. Папулезную сыпь рассматривают как проявление морфологической реакции кожи на инфицирование ВИЧ. Изменения на коже сопровождаются лихорадкой, изменениями на слизистых ротоглотки (чаще кандидоз полости рта). После стихания острой фазы (2–2,5 недели) пятна и папулы подвергаются спонтанному регрессу. Экзантема при острой ВИЧ-инфекции не отличается морфологической спецификой, поэтому в стационар больные чаще всего направляются с диагнозами: острая респираторная вирусная инфекция, токсикоаллергическая реакция, корь, краснуха. Надо отметить, что состояние иммунного статуса у этой категории больных не имеет существенных отклонений от нормы, а исследование крови на ВИЧ методом иммуноферментного анализа имеет сомнительные или отрицательные результаты, т. к. специфические антитела еще отсутствуют. В ранние сроки диагноз ВИЧ-инфекции может быть подтвержден только методом полимеразной цепной реакции. Серологические реакции на ВИЧ у этих больных становятся положительными позже, чаще через 6–12 недель от начала острой фазы болезни.
Экзантема, наблюдаемая в периоде сероконверсии, обусловлена самим вирусом иммунодефицита, все другие изменения кожи связаны с оппортунистическими заболеваниями, развивающимися на фоне иммунодефицита при снижении СД4+ менее 300 клеток. Этиологически можно выделить 3 основные группы кожных проявлений у больных ВИЧ/СПИД: неопластические, инфекционные (вирусные, грибковые, бактериальные, паразитарные) и дерматозы неясной этиологии. Первые две группы относятся к ВИЧ-индикаторным заболеваниям, так как все виды опухолей у больных ВИЧ/СПИД имеют вирусную этиологию и их формирование обусловлено тяжелым иммунодефицитом. Дерматозы неясной этиологии, возможно, обусловлены лекарственно-аутоиммунными поражениями, особенно при длительной антиретровирусной терапии (АРВТ) (в частности — Эпивиром) или специфической терапии оппортунистических заболеваний, не исключено и непосредственное воздействие ВИЧ на кожу. Самыми распространенными у больных СПИДом являются грибковые поражения кожи и слизистых. Наиболее часто наблюдаются кандидоз, руброфития, разноцветный лишай (81%) [5, 6]. Другие микозы встречаются значительно реже. Особенностями грибковых заболеваний при ВИЧ-инфекции являются: поражение лиц молодого возраста, особенно мужчин; быстрая генерализация с формированием обширных очагов, расположенных по всему кожному покрову; упорное течение; резистентность к проводимой терапии. Характерно сочетание поражения кожи и слизистых оболочек (полость рта, гениталии). Второе место среди поражений кожи занимает себорейный дерматит (68%). Как правило, у этих больных он протекает остро и тяжело. Вначале процесс локализуется только на лице (брови, усы, область рта), волосистой части головы и на разгибателях верхних конечностей. При развитии процесса на волосистой части головы можно обнаружить довольно сильное шелушение, напоминающее перхоть. Иногда при ВИЧ процесс может распространиться по всему кожному покрову в виде зудящих экзематозных бляшек. Такое распространение дерматита говорит о резко пониженном иммунитете и является плохим прогностическим признаком. Третье место по частоте занимают герпетические инфекции, в частности вирусы простого герпеса 1-го и 2-го типов и varicella zoster (28%) [7, 8]. Герпетические высыпания могут появиться на любом участке кожи и слизистых оболочек, но чаще они возникают на губах, половых органах или в перианальной области. Высыпания часто трансформируются в крупные, болезненные, долго не заживающие язвы. Нередко клинические проявления герпеса напоминают ветряную оспу или импетиго. Помимо поражения кожи и слизистых оболочек, при ВИЧ-инфекции у больных часто развивается герпетический проктит, который проявляется в виде болезненной отечной эритемы в перианальной области. Опоясывающий лишай при условии возникновения его у лиц молодого возраста из группы риска, отсутствии провоцирующих заболеваний и иммуносупрессивной терапии служит индикатором ВИЧ-инфекции. Пузырьковые высыпания сопровождаются сильными болями, оставляют рубцы, рецидивируют, что не наблюдается у лиц без иммунного дефицита. Наиболее характерным дерматологическим неопластическим проявлением ВИЧ-инфекции остается саркома Капоши, вызванная вирусом простого герпеса 6-го типа [9, 10]. Надо отметить, что ее частота снизилась с 40% у мужчин со СПИДом в 1980–90 гг. до 9% начиная с 2000 г. Основными клиническими особенностями саркомы Капоши является то, что у большинства больных заболевание развивается в возрасте до 35 лет; очаги поражения на коже носят распространенный характер; склонность к быстрой генерализации процесса (в первую очередь поражаются легкие, желудочно-кишечный тракт, лимфоузлы и слизистая оболочка полости рта); высокая смертность в течение короткого времени без лечения. Появление на коже различных пятен синюшного или розового цвета, бляшек или папул у лиц молодого возраста обязательно должно насторожить лечащего врача в отношении ВИЧ-инфекции и требует обязательного проведения гистологического исследования биоптата кожи для исключения саркомы Капоши. В поздних стадиях болезни кожные элементы (розеолы, папулы, пятна) становятся многочисленными, инфильтрируются, могут изъязвляться. Обильные кожные проявления практически всегда сопровождаются выраженным лимфостазом, поражением суставов, с развитием контрактур. Примером прямой зависимости поражения кожи от ВИЧ-инфекции может служить папилломавирусная инфекция кожи и слизистых оболочек (10%) [11, 12]. У ВИЧ-инфицированных больных изменения на коже имеют необычный вид, поражают нетипичные места, многочисленные, имеют участки распада в центре папул, сливаются и после хирургического удаления практически всегда рецидивируют. Эти элементы появляются преимущественно на лице, а также в области гениталий и могут быть крупными (гигантский моллюск), напоминать рак кожи, остроконечные кондиломы, обычные вульгарные бородавки и кератоакантомы.
У трети ВИЧ-инфицированных в течение нескольких недель от начала лечения различных оппортунистических инфекций этиотропными препаратами, а также АРВТ появлялась распространенная зудящая сыпь в виде эритематозных пятен и папул, что расценивалось как медикаментозная токсикоаллергическая реакция. Нами наблюдались и более тяжелые медикаментозные реакции, в частности синдром Стивенса–Джонсона и токсический эпидермальный некролиз.
Учитывая все вышеизложенное, больным ВИЧ-инфекцией с поражениями кожи и слизистых оболочек необходимо постоянное наблюдение врача-дерматолога. Для достижения положительного эффекта от проводимого лечения необходимы более продолжительные курсы терапии кожных заболеваний и максимальные дозы используемых препаратов, а после излечения — прием показанных препаратов профилактически. Помимо терапии кожных заболеваний больным ВИЧ-инфекцией показано назначение АРВТ. Диагностика кожных проявлений имеет важное практическое значение, так как способствует более раннему установлению диагноза ВИЧ-инфекции, своевременному назначению АРВТ, улучшению качества и продолжительности жизни пациента.
Литература
М. В. Нагибина* , 1 , кандидат медицинских наук
Н. Н. Мартынова**, кандидат медицинских наук
О. А. Преснякова**
Е. Т. Вдовина**
Б. М. Груздев***, кандидат медицинских наук
* ГБОУ ВПО МГМСУ им. А. И. Евдокимова МЗ РФ, Москва
** ГБУЗ ИКБ № 2, Москва
*** МГЦ СПИД, Москва
Кожные признаки СПИДа (синдрома приобретенного иммунодефицита)
Хотя распространенность СПИДа у детей сравнительно малая, недавняя эпидемия среди гетеросексуальных женщин детородного возраста привела к вспышке заболеваемости в педиатрической практике. В некоторых регионах серопревалентность ВИЧ у беременных женщин превысила 3%. Степень передачи от не получавших лечение бессимптомных матерей составляет от 15% до 35%. К другим источникам инфекции у детей относятся контакт с зараженными продуктами крови, передача половым путем и внутривенное применение наркотиков.
У инфицированных младенцев заболевание редко манифестирует в течение первых 3 месяцев жизни. Однако при достижении ребенком 1 года неспецифические симптомы часто включают отставание в росте, генерализованную лимфаденопатию, гепа-тоспленомегалию, хронический кандидоз в полости рта и рецидивирующие инфекции верхних дыхательных путей, среднего уха и ЖКТ.
Как минимум у 50% инфицированных младенцев наблюдается поражение ЦНС с отставанием в неврологическом развитии или утратой основных вех такого развития, с приобретенной микроцефалией, спастической диплегией и квадриплегией. Заболевание легких является самым частым проявлением педиатрического СПИДа и поражает более 75% детей в первые несколько лет жизни.
Интерстициальная пневмония, вызванная Pneumocystis carinii, отмечается у 60% пациентов. Лимфоидный интерстициальный пневмонит в ассоциации с инфекцией вируса Эпштейна-Барр развивается примерно у половины пациентов, которые выживают в первый год жизни. К другим важным оппортунистическим патогенам относятся цитомегаловирус, Candida, внутриклеточный комплекс Mycobacterium avium и Criptococcus neoformans.
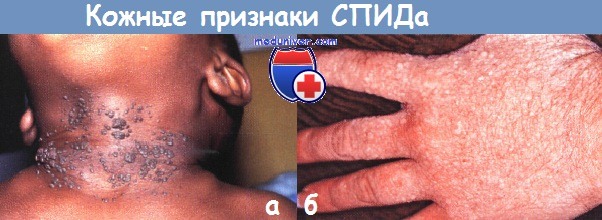
а - множественные бородавки, резистентные к терапии, развились на шее у 2-летнего ребенка со СПИДом.
б - у подростка мучили диссеминированные плоские бородавки.
Показанные здесь на кисти, они имеют вид практически сливающихся папул на дорсальной поверхности.
Пациенты также подвержены бактериемии, тяжелым инфекциям мягких тканей, пневмониту и менингиту, вызванным инкапсулированными бактериальными организмами, такими как Streptococcus pneumoniae или Haemophilus influenzae.
Кожные очаги могут стать ранним ключом к диагнозу. Персистирующий пеленочный кандидоз и молочница в полости рта, резистентные к топической терапии, обычно указывают на необходимость обследования на ВИЧ-инфекцию, особенно у ребенка с отставанием в росте или факторами риска со стороны матери. Организм многих детей неспособен локализовать обычную, как правило, самостоятельно разрешающуюся вирусную инфекцию, поэтому частой проблемой являются распространенный герпетический гингивостоматит и диссеминированная кожная инфекция простого герпеса, а также хроническая герпетическая инфекция.
Сообщалось также о рецидивирующем локализованном и диссеминированном герпетическом лишае. Распрстраненные устойчивые к терапии бородавки или очаги контагиозного моллюска могут быть первым признаком СПИДа у не имеющего других симптомов ребенка. Могут развиваться стойкие и распространенные дерматофитные инфекции, поражающие кожу, волосы и ногти. Описаны также диссеминированные глубокие грибковые инфекции с поражением кожи, в том числе криптококкоз и гистоплазмоз. Вызванные этими грибковыми организмами кожные очаги могут имитировать безболезненный бактериальный фолликулит или контагиозный моллюск.
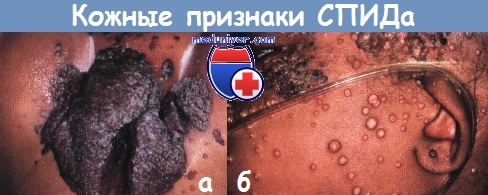
а - Крупные, устойчивые к терапии генитальные бородавки постоянно кровоточили и сопровождались рецидивирующими бактериальными инфекциями у этого малыша
б - очаги тяжелой формы контагиозного моллюска постоянно подвергались раздражению и вторично инфицировались у этой 6-летней девочки со СПИДом.
Когда количество лимфоцитов восстановилось после антивирусной терапии, очаги моллюска регрессировали.
Крустозная чесотка с толстыми распространенными шелушащимися папулами и бляшками требует быстрой идентификации для предотвращения передачи заболевания родителям, учителям и медработникам. Как и у взрослых, у детей со СПИДом отмечается высокая степень распространенности себорейного дерматита, особенно обширных эрозивных очагов. Псориаз, плоский лишай и другие дерматозы также встречаются чаще и более устойчивы к терапии у детей и подростков с ВИЧ-инфекцией и СПИДом.
Отмечаются также кожные проявления пищевых дефицитов, в том числе дерматита вследствие дефицита цинка, пеллагры и цинги, особенно у детей с хроническим заболеванием ЖКТ.
У детей и подростков со СПИДом отмечается повышенная частота лекарственных высыпаний. Это серьезная проблема у пациентов, которым требутся хроническая профилактика против Pneumocystis триметоприм-сульфаметоксазолом. Частота кореподобых лекарственных высыпаний у взрослых, получающих терапию по этой схеме, достигает 75%.
К другим кожным признакам у детей со СПИДом относятся экхимозы вследствие идиопатической тромбоцитопенической пурпуры и хронический лейкоцитокластический васкулит. Хотя кожная саркома Капоши часто наблюдается у взрослых, у которых она является указывающим на СПИД заболеванием, у детей она встречается редко.
Криптококкоз. Этой молодой женщине со СПИДом вначале был установлен диагноз контагиозного моллюска.
Однако биопсия кожи показала наличие Cryptococcus, женщина скончалась несколько недель спустя от диссеминированной инфекции. Крустозная чесотка.
Распространенные толстые, шелушащиеся, покрытые коркой высыпания (а) на правой руке и (б) на ногах у подростка с тяжелым неврологическим поражением вследствие СПИДа.
Соскобы показали наличие множества клещей. У подростков со СПИДом развились устойчивые к терапии диссеминированные (а) псориаз и (б) плоский лишай.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
ВИЧ-инфекция у детей: причины, диагностика, лечение
Каждый год в Великобритании более 1000 младенцев рождаются от ВИЧ-положительных матерей, но в настоящее время благодаря проведению среди женщин профилактики вертикального заражения инфицируются из них менее 20.
Диагностика ВИЧ-инфекции у детей
У детей старше 18 мес ВИЧ-инфекцию выявляют с помощью определения антител к вирусу. До этого возраста анализ является недостоверным, поскольку в крови ребёнка циркулируют анти-ВИЧ-антитела, полученные от матери, поэтому до этого времени диагноз ребёнка остается неопределённым. Наиболее чувствительным анализом на ВИЧ у грудных детей является определение вирусного генома при ПЦР (ПЦР ДНК ВИЧ).
Дважды полученный отрицательный результат ПЦР в течение первых 3 мес жизни, проведённый как минимум спустя 2 нед после завершения послеродовой антиретровирусной терапии, указывает на то, что ребёнок не инфицирован. Но подтвердить этот факт можно лишь к 18 мес жизни, когда из крови ребёнка выведутся трансплацентарные материнские анти-ВИЧ-антитела.
К другим, менее чувствительным анализам у грудных детей относятся вирусологический анализ, выявление антигена р24, повышение иммуноглобулинов, снижение уровня Т-хелперов с рецепторами CD4 по мере взросления ребёнка и клинические проявления инфекции.
Уменьшение риска вертикального инфицирования ВИЧ-инфекцией
Матери с высокой вирусной нагрузкой и более тяжёлой стадией заболевания чаще всего являются источником ВИЧ для своих детей. У кормящих матерей 25-40% детей инфицируются ВИЧ, и известно, что отказ от грудного вскармливания снижает риск инфицирования. В развитых странах вертикальное инфицирование ВИЧ в настоящее время встречается в менее 2% случаев благодаря следующему комплексу мероприятий:
• отказу от грудного вскармливания;
• использованию в антенатальном, перинатальном и постнатальном периоде антиретровирусных препаратов, угнетающих репликацию вируса;
• родам путём планового кесарева сечения во избежание контакта с родовыми путями.
К сожалению, этот эффективный комплекс мероприятий недоступен большинству женщин с ВИЧ-инфекцией во всём мире.

Клинические проявления ВИЧ-инфекции у детей
Инфицированные дети могут не иметь симптомов заболевания в течение месяцев или лет до момента прогрессирования заболевания вплоть до тяжёлого иммунодефицита (или СПИДа). Клинические проявления различаются в зависимости от степени иммуносупрессии.
Лёгкий иммунодефицит у детей может проявляться лимфаденопатией и паротитом; при умеренном иммунодефиците наблюдаются рецидивирующие бактериальные инфекции: кандидоз, хроническая диарея и лимфоцитарная интерстициальная пневмония (ЛИП). При этом лимфоцитарная инфильтрация лёгких является либо проявлением реакции на саму ВИЧ-инфекцию, либо вызвана ЭБВ-инфекцией.
Клиника СПИДа включает оппортунистические инфекции, например, инфекцию Pneumocystis jirove-ci (carinii), выраженный дефицит массы тела, энцефалопатию (рис. 14-23) и злокачественные заболевания, которые обычно редко встречаются у детей. Часто наблюдается более одного клинического симптома. Необычное сочетание симптомов, особенно при наличии инфекционной причины, должно вызвать у врача подозрение на ВИЧ-инфекцию.
Лечение ВИЧ-инфекции
Профилактика против первичной пневмоцистной пневмонии, теперь повторно классифицированной как Pneumocystis jiroveci пневмония (PJP), ко-тримоксазолом предписана для младенцев, которые ВИЧ-инфицированы, и для детей старшего возраста с низким уровнем CD4.
Младенцы неопределённого статуса и инфицированные должны быть иммунизированы согласно обычному графику. Младенцы, рождённые матерями с ВИЧ, — группа риска ТВ, но только в случае подтверждения неинфицированности должны получать БЦЖ. Поскольку это живая вакцина, БЦЖ нельзя вводить иммуносупрессированным младенцам (включая тем, у кого ВИЧ) из-за риска распространения.
Два самых важных критерия, которые предсказывают долгосрочную заболеваемость и смертность от ВИЧ-инфекции, — вирусная нагрузка и уровень CD4. Ребёнок, который имеет симптомы ВИЧ, вероятно, будет иметь уменьшенное число CD4 для своего возраста и высокую вирусную нагрузку. Бессимптомные или малосимптомные формы у детей требуют мониторинга вирусной нагрузки и числа CD4.
Ухудшения в этих параметрах могут означать, что этим детям потребуется антиретровирусная терапия. Как у ВИЧ-инфицированных взрослых, у детей комбинированная антиретровирусная терапия является самой эффективной в подавлении вирусного ответа и поддержания ремиссии. Антиретровирусный режим терапии труден и необходим долгосрочно; это может быть очень тяжёлым испытанием для семей. Короткие и долгосрочные побочные эффекты терапии также могут вызывать проблемы. Есть три вида антиретровирусной терапии, в настоящее время доступной для детей:
• аналоги нуклеозидов ингибиторы транскриптазы (NRTI) (например, зидовудин, абакавир, эмтрицитабин, диданозин, ламивудин, ставудин);
• ненуклеозиды, полностью ингибирующие транскриптазу (NNRTI) (например, невирапин, эфавиренц);
• ингибиторы протеазы (Pis) [например, ритонавир, усиленный лопинивиром (объединённый как калетра), нелфинавир].
Современные режимы для детей, начинающих антиретровирусную терапию, включают два NRTI или с NNRTI или Pis. Ввиду быстрых новых разработок лекарств совет специалиста должен учитываться перед назначением. Более эффективная антиретровирусная терапия означает, что большинство детей теперь выживут в подростковые годы, которые принесут новые проблемы в ведении этой хронической болезни.
Социальная, психологическая и семейная поддержка при ВИЧ-инфекции
Обеспечение скоординированной медицинской, психологической и социальной поддержки всем членам семьи — важная часть ведения детей и семей с ВИЧ. Скоординированное обслуживание для родителей и детей помогает упрощать терапию для семьи и уменьшать число посещений больницы. Команда из различных специалистов может помочь семье справляться со сложными проблемами, включая приверженность лечению, когда и что сказать детям, конфиденциальности, обучению и планированию будущего.
Дородовые антиретровирусные лекарства, избирательное кесарево сечение и предотвращение грудного вскармливания могут уменьшить вертикальную передачу заболевания
Вирус иммунодефицита человека:
• Поражает более 2 млн детей во всём мире, но редко встречается у детей в Великобритании.
• Дородовые антиретровирусные лекарства, избирательное кесарево сечение и отказ от грудного вскармливания могут снизить вертикальную передачу до менее 2%.
• Лечение включает комбинацию антиретровирусных препаратов.
• Комплекс психосоциальных проблем для семьи и ухаживающих, включая, когда и что сказать ребёнку и родным братьям и конфиденциальность.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Изменения глаз при ВИЧ и СПИДе у детей
Болезни, связанные с ВИЧ/СПИДом, принадлежат к основным причинам заболеваемости и смертности в мире. Каждый день свыше 7000 человек инфицируются ВИЧ и 5000 человек умирают от связанных с инфекцией осложнений. Примерно 2,5 миллиона детей в возрасте 15 лет и младше в настоящее время больны ВИЧ/СПИДом. В 2009 году их число возросло примерно на 370000, каждый день регистрируется свыше 1000 новых случаев инфекции у детей.
Офтальмологические осложнения отмечаются более чем у 70% взрослых и достигают 50% среди детей с ВИЧ-СПИДом при отсутствии антиретровирусной терапии.
Внедрение в практику мультилекарственной комбинированной терапии изменило картину связанной с ВИЧ/ СПИДом патологии глаз. Режим высокоактивной антиретровирусной терапии (ВААРТ) включает комбинацию сильнодействующих антиретровирусных препаратов, препятствующих репликации ВИЧ. У пациентов, получающих ВААРТ, отмечается резкое улучшение популяций Т-хел-перных клеток CD4+ и выраженное уменьшение вирусных титров, что приводит к меньшей частоте оппортунистических инфекций, уменьшению заболеваемости и смертности и улучшению качества жизни.
Несмотря на уменьшение частоты глазных осложнений у пациентов, получающих ВААРТ, осложнения продолжают наблюдаться и остаются важной причиной нетрудоспособности ВИЧ-инфицированных пациентов. Это особенно верно для развивающихся стран, где доступ к ВААРТ значительно варьирует от страны к стране.
Согласно некоторым оценкам, 16,6 миллионов (14,4-18,8 миллионов) детей младше 18 лет потеряли одного или обоих родителей вследствие ВИЧ/СПИДа, а среди 1,8 миллиона людей, умерших в 2009 году от связанных с ВИЧ/СПИДом заболеваний, 260000 (150000-360000) были дети в возрасте младше 15 лет.
Количество детей младше 15 лет с ВИЧ/СПИДом по регионам в 2017 году.
Примерно 90% из 2,5 миллионов детей, инфицированных ВИЧ, живут в Африке.
б) Передача ВИЧ у детей. Хотя поведение высокого риска, в частности внутривенное введение наркотиков, незащищенный коммерческий секс и незащищенный секс между мужчинами, способствует передаче ВИЧ, большинство случаев инфицирования ВИЧ у взрослых происходит вследствие незащищенных гетеросексуальных контактов. Большинство ВИЧ-положительных детей приобрели инфекцию внутриутробно, во время родов или кормления грудью, так называемым путем передачи инфекции от матери к ребенку (ПИМР). До внедрения в практику акушерских и антиретровирусных мероприятий, до 40% детей, рожденных от инфицированных матерей, заражались ВИЧ.
Среди них 20-25% инфицировались внутриутробно, 35-50% во время родов и 25-35% были ВИЧ-отрицательными при рождении и в течение первых шести недель после родов, но инфицировались позднее, вероятно, путем передачи через грудное молоко. С тех пор эти показатели резко сократились в Северной Америке, Западной Европе и других, богатых ресурсами регионах, где текущий показатель перинатальной передачи варьирует от 1% до 3%. Частота ГШМР во многих бедных ресурсами регионах остается высокой вследствие распространенности ВИЧ среди женщин детородного возраста, отсутствия доступа к антиретровирусной профилактике и немногих доступных альтернатив кормлению грудью.
В африканских странах южнее Сахары заболеваемость ВИЧ максимально высокая, на их долю приходится 80-90% перинатальных инфекций и детей, инфицированных ВИЧ.

в) Диагностика ВИЧ/СПИДа у детей. Определение случая заболевания ВИЧ-инфекцией у детей младше 18 месяцев, согласно рекомендациям Центров по контролю и профилактике заболеваний США, включает четыре категории случаев:
1. Определенно ВИЧ-инфицированные.
2. Предположительно ВИЧ-инфицированные.
3. Предположительно не инфицированные ВИЧ.
4. Определенно не инфицированные ВИЧ.
Ввиду наличия материнских антител, результаты диагностического лабораторного тестирования на ВИЧ-инфекцию у детей младше 18 месяцев ненадежны; такие дети, перинатально контактировавшие с ВИЧ-инфекцией и имеющие СПИД-ассоциированное заболевание, считаются предположительно ВИЧ-инфицированными.
Ребенок младше 18 месяцев считается определенно ВИЧ-инфицированным, если рожден от ВИЧ-инфицированной матери и проведенные тесты (за исключением анализа пуповинной крови) дают положительный результат на двух разных образцах в одном или нескольких следующих прямых (не на антитела) вирусологических тестах:
• тест на определение нуклеиновых кислот ВИЧ (ДНК или РНК), тест на антиген р24, включая анализ на подавление цитолитической активности, для ребенка в возрасте до одного месяца,
• выделение ВИЧ в культуре клеток.
Ребенок в возрасте младше 18 месяцев, рожденный от ВИЧ-инфицированной матери, считается определенно не инфицированным ВИЧ, если:
1. Не удовлетворяются критерии идентификации ВИЧ-инфекции и
2. Получены отрицательные результаты как минимум в двух вирусологических тестах на выявление ВИЧ ДНК или РНК на двух различных образцах.

Лабораторные критерии Центров по контролю и профилактике заболеваний США, необходимые для регистрации ВИЧ-инфекции у детей в возрасте от 18 месяцев до 13 лет, не включают подтверждение диагноза только наличием СПИД-ассоциированного заболевания. У детей этой возрастной группы требуется лабораторное подтверждение ВИЧ-инфекции для всех подлежащих уведомлению случаев ВИЧ-инфекции. СПИД диагностируется у детей в возрасте от 18 месяцев до 13 лет, если удовлетворяются критерии ВИЧ-инфекции и документально зафиксировано как минимум одно из СПИД-ассоциированных заболеваний.
Если диагноз ВИЧ-инфекции установлен, рекомендуется раннее начало как ВААРТ, так и профилактики пневмонии, вызываемой Pneumocysti jirovecii, после чего, согласно схеме, проводятся рутинные для детей младенческого возраста вакцинации.
В 2007 году Всемирная организация здравоохранения (ВОЗ) пересмотрела систему клинических стадий ВИЧ-инфекции и СПИДа, а также определения клинического случая и случая для контроля/учета. Рекомендовано уведомлять о ВИЧ-инфекции как о случаях инфицирования ВИЧ и о случаях прогрессирующих ВИЧ-заболеваний, к которым относится СПИД. Во всех случаях ВИЧ-инфекции, прогрессирующего ВИЧ-заболевания и СПИДа требуется лабораторное подтверждение диагноза ВИЧ-инфекции.
Пересмотренные ВОЗ определения случаев для учета/контроля предусматривают следующие четыре стадии:
Бессимптомная ВИЧ-инфекция, или стадия 1; ВИЧ-инфекция с незначительно выраженными симптомами, или стадия 2; прогрессирующее ВИЧ-заболевание, или стадия 3; и СПИД, или стадия 4. Уровень иммуносупрессии у ВИЧ-положительного ребенка подразделяется на стадии в зависимости от циркулирующих Т-клеток CD4 +. У взрослых для определения стадии обычно применяется показатель абсолютного числа Т-клеток CD4+, y детей в первые пять лет жизни показатели абсолютных чисел резко падают, поэтому у маленьких детей оценивать тяжесть заболевания лучше по процентным показателям. Классификация ВОЗ ассоциированного с ВИЧ иммунодефицита у маленьких детей представлена в таблице ниже.
Похожая система, рекомендованная Центрами по контролю и профилактике заболеваний США, градирует иммунный статус ВИЧ-инфицированных детей с применением количественных показателей Т-клеток CD4+ или процентных соотношений и выделяет стадии 1,2,3.
Для сравнения: взрослые с абсолютным числом Т-клеток CD4+ менее 200 клеток/мм 3 считаются больными СПИДом, пациенты с этим показателем менее 100 клеток/мм 3 находятся в состоянии глубокой иммуносупрессии и максимального риска развития одного или нескольких глазных осложнений, включая цитомегаловирусный или другой некротизирующий герпетический ретинит.

г) Глазные проявления ВИЧ/СПИДа у детей. Глазные проявления ВИЧ/СПИДа у детей в медицинской литературе описаны недостаточно, но имеющиеся данные указывают на то, что офтальмологические проявления ВИЧ-инфекции у детей и взрослых различаются по нескольким важным аспектам.
Во-вторых, характерный васкулит сетчатки, у взрослых обычно не встречающийся, наблюдается примерно у 3% ВИЧ-инфицированных детей в США и Франции и у 30-40% ВИЧ-положительных детей в Африке. Воспаление сосудов типично двухстороннее и периферическое с перифлебитом, который развивается в три раза чаще, чем периартериит. Периферический васкулит сетчатки может сочетаться с генерализованной лимфаденопатией, в том числе, с поражением слюнных и слезных желез и лимфоцитарной интерстициальной пневмонией (ЛИП), следовательно, у детей может наблюдаться один и тот же иммунопатологический ответ в различных анатомических участках тела.
До внедрения в практику ВААРТ, показатели выживаемости у ВИЧ-положительных детей с ЛИП были довольно хорошими по сравнению с остальной когортой ВИЧ инфицированных детей. ЛИП с поражением слюнных и слезных желез у ВИЧ-положительных детей может быть аналогичным синдрому диффузного инфильтративного лимфоцитоза (СДИЛ) у взрослых, ассоциированного с ВИЧ заболевания с характерной инфильтрацией циркулирующих и висцеральных Т-клеток CD8 + Т и поражением легких, слюнных и слезных желез.
До внедрения ВААРТ до 20% взрослых с ВИЧ/СПИДом страдали осложнениями переднего сегмента глаза, чаще всего конъюнктивальными телеангиэктазиями, сухим кератоконъюнктивитом, инфекционными кератитом и контагиозным моллюском. Похожие осложнения наблюдаются у детей. Almeida и соавт. выявили сухость глаз у 2 из 11 ВИЧ-инфицированных детей в Бразилии. Ксероз конъюнктив, предположительно вследствие сочетания недоедания, дефицита витамина А, ВИЧ-обусловленной мальабсорбции и диареи наблюдался в Африке у 1,2%-24,2% педиатрических пациентов с ВИЧ/СПИДом. Zaborowski и соавт. описали семь чернокожих мальчиков из Южной Африки с ВИЧ-ассоциированным артритом и билатеральным интраокулярным воспалением, у трех пациентов наблюдался передний увеит, а у четырех — промежуточный увеит.
В 5 из 10 пораженных глаз наблюдалась катаракта, а в двух—кистоидный макулярный отек. Хотя интраокулярное воспаление в данных случаях напоминало идиопатический увеит, ассоциированный с ювенильным артритом (с таким же незаметным и бессимптомным началом и негранулематозного характера) пациенты с ВИЧ-ассоциированным артритом и увеитом отличались по ряду параметров. Все они были мужского пола, результат теста на антинуклеарные антитела у всех был отрицательный, и у шести из семи мальчиков наблюдалось полиартикулярное поражение суставов. У ВИЧ-инфицированных детей отмечались также отдельные случаи бактериального конъюнктивита, аллергического конъюнктивита, другие неспецифические формы кератита и конъюнктивита, конъюнктивальные телеангиэктазии, субконъюнктивальная геморрагия и блефарит.
Взаимосвязь этих признаков с имеющейся у ребенка ВИЧ-инфекцией еще предстоит установить.
Кроме отдельных случаев ЦМВ-ретинита, ВИЧ-ретинопатии и характерного периферического васкулита сетчатки, осложнения заднего сегмента глаза у детей с BИЧ/СПИДом включают отдельные случаи повышенной извилистости сосудов сетчатки, отека зрительного диска, макулярный отек, токсоплазмозный ретинохориоидит, не цитомегаловирусный герпетический ретинит, хориоретинит неопределенной причины и токсичность диданозина. Некоторые из этих состояний, возможно, не связаны с ВИЧ-статусом детей.
У ВИЧ-инфицированных детей повышен риск задержки неврологического развития, а также частота нервно-глазных осложнений. De Smet и соавт. выявили гетеротропию у 6,3% из когорты обследованных ими пациентов. У детей с ВИЧ/СПИДом были отмечены отдельные случаи атрофии зрительного нерва неизвестной причины.
д) Офтальмологический скрининг и мониторинг ВИЧ-инфицированных детей. Рекомендации по офтальмологическому скринингу и мониторингу ВИЧ-инфицированных детей отсутствуют. Однако мы рекомендуем проводить скрининг на офтальмологические осложнения у всех детей, рожденных от ВИЧ-положительных матерей, вскоре после рождения и затем каждые 2-3 месяца до установления ВИЧ-статуса. При установлении ВИЧ-положительного статуса скрининг детей без глазных осложнений определяется общим уровнем иммуносупрессии. При отсутствии глазных признаков или симптомов, мы рекомендуем проводить детям с тяжелой иммуносупрессией полное обследование глаз каждые 2-3 месяца с тем, чтобы дети с прогрессирующей иммуносупрессией контролировались каждые шесть месяцев, а в случае незначительной иммуносупрессии или ее отсутствия осматривались ежегодно.
При идентификации одного или нескольких глазных осложнений ВИЧ/СПИДа, последующее наблюдение проводится по-разному и зависит от статуса терапии осложнений, а также от возраста и иммунного статуса ребенка.
Цитомегаловирусный ретинит с активным краем очага у ребенка со СПИДом из Руанды. ВИЧ-положительный подросток с активной инфекцией глазного опоясывающего герпеса. а - ВИЧ-положительный ребенок из Африки с периферическим васкулитом сетчатки и несколькими,
расположенными рядом, поверхностными, мелкими, точечными очагами на сетчатке.
б - ВИЧ-положительный пациент с сухим кератоконъюнктивитом и выраженным окрашиванием бенгальским розовым нижней части конъюнктивы и роговицы. ВИЧ-положительный подросток с гемофилией и очагами контагиозного моллюска на верхнем и нижнем веках. Тяжелый ксероз конъюнктивы и роговицы у мальчика из Азии.
Полоска слизи видна возле латерального угла глазной щели.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
ВИЧ – крайне распространенная в последние годы и отличающаяся высокой степенью опасности для человеческой жизни инфекция.
Патология отличается коварством.
Проявляется оно в запоздалой диагностике из-за отсутствия ярко выраженных первых симптомов.

Чтобы заподозрить у себя заражение, стоит знать первые признаки ВИЧ, которые могут сказать о необходимости посетить врача.
Как быстро вирус иммунодефицита обнаруживает себя, спрашивают пациенты, и каковы особенности его проявлений.
Есть ли какие-то характерные для женщин черты, и как проявится патология у детей?
Как скоро ВИЧ дает о себе знать
ВИЧ – вирус, относящийся к семейству ретровирусов.

Передается он в основном половым путем, но возможны и другие варианты распространения.
При этом, как отмечают доктора, значительной разницы между симптоматикой у мужчин и женщин нет.
Как и любой патоген, попадающий в организм, ВИЧ проходит через стадию инкубации.
В это время происходит активное накопление вирусных частиц в организме при помощи их размножения.
Инкубация – промежуток времени, который, по сути, лежит между заражением и появлением начальных симптомов.
Как отмечают врачи, инкубация может длиться до полугода, а порой и дольше.
При этом четко установить момент заражения бывает сложно.
Объясняется это тем, что первые проявления ВИЧ часто игнорируются пациентом.

В инкубационный период ВИЧ и вовсе невозможно заподозрить в присутствии в организме.
Пациента не тревожат ни какие-то симптомы, ни изменения в общем состоянии, ни другие проблемы.
Важно иметь в виду, что-то, когда проявятся первые признаки ВИЧ, зависит от силы иммунной системы.
Это значит, что если иммунитет достаточно силен, появление тревожных звоночков может отложиться более, чем на полгода.
Если же иммунная система дополнительно ослаблена, инфекция даст о себе знать раньше, чем ожидается.
Особенности острой инфекции
Первая фаза развития заболевания носит название острой инфекции.
В этот период все симптомы болезни напоминают инфекционный мононуклеоз.
На приеме доктора пациент жалуется, что у него увеличились в размерах лимфатические узлы в области шеи, поднялась без видимых причин температура, ухудшилось общее состояние.
Характерной особенностью является невозможность снизить температуру с помощью приема антибактериальных препаратов, что намекает на вирусную природу болезни.
Также многие жалуются на поражение миндалин ангиной.
Доктор во время осмотра может отметить, что селезенка и печень у пациента имеют большие размеры, отличаются от стандартных показателей.
Однако этот симптом присутствует не у всех.
В анализе крови картина типичного воспаления.
На кожном покрове может появляться мелкая пятнистая сыпь, которая не чешется и в принципе почти не доставляет неудобств.
Порой появляются расстройства в работе кишечника.
В исключительных случаях возможно появление симптомов менингита или энцефалита.
Все признаки сохраняются в среднем в промежутке времени от пары дней до нескольких месяцев.
Невозможность четкой установки причины должна стать первым красным флажком, позволяющим заподозрить ВИЧ.
Период носительства без симптомов
Многие считают, что температура при первых признаках ВИЧ – едва ли не единственный симптом.
Теперь известно, что это не так.
Острая стадия часто сопровождается иными признаками, помимо изменений показателей температуры.
Однако на смену острой стадии приходит время бессимптомного носительства.
Именно оно является самым коварным.
Дело в том, что бессимптомное носительство может длиться до пяти лет подряд, а порой и больше.
При этом в организме пациента есть вирус, и человек может передавать его окружающим во время сексуальных контактов.
То есть он становится источником инфекции, но сам об этом даже не подозревает, так как его ничего не беспокоит.
Правда, во время бессимптомного носительства вирус становится возможно обнаружить в крови, так как начинают вырабатываться антитела к нему.
Как отмечают доктора, пять лет – усредненная длительность течения бессимптомной стадии.
Существуют люди, у которых эта стадия проходила молниеносно – меньше, чем за один месяц.
А у некоторых она растягивалась на десятилетия.
Это не только затрудняло диагностику, но и создавало угрозу для окружающих людей.

О первых симптомах ВИЧ
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
Лимфоаденопатия генерализованного типа
Лимфоаденопатией врачи называют увеличение лимфатических узлов.
Генерализованная форма этого отклонения ставится в том случае, если изменения затрагивают две и более группы лимфатических узлов.
Если другие стадии болезни текли стерто, то лимфоаденопатия может быть первым симптомом ВИЧ, проявляющимся перед вторичными изменениями в организме.
Многие пациенты полагают, что раз болезнь передается половым путем, значит в первую очередь в патологический процесс должны вовлекаться лимфатические узлы, расположенные в паху.
Это мнение ошибочно.
Как отмечают врачи, в первую очередь увеличиваются шейные лимфатические узлы.
Также могут изменять размеры лимфоидные образования над ключицей, в области подмышек.
Паховые же изменяются в последнюю очередь, а могут и вовсе не вовлекаться в патологический процесс.
Как говорят врачи, при ВИЧ-ассоциированной лимфоаденопатии узлы не болезненные, не сохраняют хорошую подвижность, не спаиваются с кожей.
Насторожиться необходимо в том случае, если других причин для изменения их размеров не выявлено.
Важно не пропустить подобные изменения и не объяснять их, как беспричинные или идиопатические.
Стадия лимфоаденопатии занимает в среднем около трех месяцев.
Она сопровождается медленным, но неуклонным снижением массы тела.
Вторичные симптомы
Терминальная стадия ВИЧ известна в медицинской практике, как СПИД.
Она характеризуется развитием вторичных проявлений болезни.
Выделяют несколько форм, которые могут как существовать изолированно, так и сочетаться между собой в различных вариациях:
- 1. Пневмония пневмоцистного типа. Заболевание, которое трудно поддается лечению. Наиболее часто приводит к летальному исходу у ВИЧ+ пациентов. Характеризуется одышкой, кашлем, выделением мокроты и другими неприятными симптомами. Тяжело поддается лечению с помощью антибиотиков.
- 2. Саркома Капоши. Под этим заболеванием понимают развитие опухолей из тканей лимфатических сосудов. От этого вторичного проявления страдают в основном представители мужского пола, у женщин оно встречается довольно редко. Опухоли могут локализоваться в любых местах, включая полость рта и внутренние органы.
- 3. Различные генерализованно протекающие инфекции. У пациентов с ВИЧ+ статусом генерализововаться может любая инфекция. Кандидоз, туберкулез, цитомегаловирус – все это представляет угрозу. Так как иммунитет не может полноценно выполнять свои функции. Естественно, от вида инфекции будут зависеть и симптомы. Характерной особенностью является тяжелое течение болезней, устойчивость к разным методам терапии.
- 4. Изменения в нервной системе. Изменения в нервной системе в первую очередь проявляются выраженным снижением памяти. Порой оно доходит до полноценного слабоумия.
Особенности первичных проявлений у женщин
Как отмечают врачи, при половых контактах у женщин риск заразиться вирусом иммунодефицита человека несколько выше, чем у мужчин.
При этом для представительниц прекрасного пола характерны некоторые специфические симптомы, которые не встречаются у мужчин.
Женский организм может реагировать на заболевание различными отклонениями в менструальном цикле.
Причем эти отклонения могут развиться на любом этапе заболевания.
И, к сожалению, довольно редко вызывают у женщин настороженность в отношении своего здоровья.
Естественно, у мужчин не подобного отклонения, так как отсутствуют менструации.
Из-за строения половых и мочеиспускательных органов у женщин также чаще развиваются воспалительные процессы в этой зоне.
Они всегда носят вторичный характер, а потому считаются поздним проявлением заболевания.
Но ни одна из этих особенностей не позволяет облегчить диагностику ВИЧ-инфекции с опорой на симптоматику.
Ведь как воспаление мочеполовых органов, так и сбои в менструальном цикле характерны и для множества других заболеваний.
Особенности у детей
Дети, пораженные ВИЧ еще в утробе матери, значительно отличаются от здоровых детей.
Часто такие малыши отстают в росте и развитии, имеют выраженный недобор веса, позднее начинают ходить на двух ногах и говорить.
Инфекция у детей склонна поражать в первую очередь нервную систему.
Это неблагоприятно сказывается на общем состоянии ребенка после рождения.
Сегодня, как отмечают врачи, если женщина принимает в беременность антиретровирусную терапию, вероятность заражения плода минимальна.
Чтобы оградить ребенка от опасного для жизни заболевания, рекомендуется не только проходить в беременность тестирование на ВИЧ.
Но и принимать лекарства, если выявится положительный статус.
ВИЧ – сложно диагностируемая инфекция.
Случаев заболевания с каждым годом регистрируется все больше и больше.
Людям необходимо знать о первых симптомах заражения, чтобы вовремя заподозрить у себя болезнь и обратиться к врачу.
Хоть ВИЧ и не лечится, но он сегодня хорошо подавляется с помощью медикаментов, не оказывая влияния на продолжительность и качество жизни пациента.
Главное – вовремя начать полноценное лечение под контролем грамотного врача.
Читайте также:

