Обезвоживание отравление понос у ребенка
Обновлено: 17.04.2024
Диарея у ребенка может быть вызвана физиологическими факторами (погрешности в питании, стрессы) или патологическими причинами, к которым относят кишечные инфекции, пищевые аллергии, воспалительные и медикаментозные повреждения кишечника. Для диагностики этиологических факторов заболевания проводится ультразвуковая и рентгенологическая визуализация органов ЖКТ, копрограмма и бактериологическое исследование кала, общеклинические и серологические анализы крови. Лечение диареи предполагает диету, адекватную пероральную или парентеральную регидратацию, этиопатогенетическую терапию (энтеросорбенты, антибиотики, пробиотики).
Причины диареи у ребенка
Физиологические факторы
Кратковременный понос встречается при погрешностях в диете — одномоментном употреблении большого количества сладостей, жирной или вредной пищи. У грудничков расстройство желудка бывает при переводе на другую смесь или при введении прикорма. Симптом проходит за пару дней и не сопровождается общим ухудшением самочувствия. Иногда диарея у ребенка начинается при сильном стрессе, но после устранения провоцирующего фактора она сразу же исчезает.
Кишечные инфекции
Это самая распространенная причина нарушений стула у детей, которая выявляется во всех возрастных группах, но наибольшую угрозу представляет для малышей до 5 лет. Для инфекционных диарей характерно острое внезапное начало, наличие других признаков отравления — тошноты и рвоты, резей в брюшной полости, урчания и метеоризма. По этиологическому принципу кишечные инфекции разделяют на следующие группы:

Пищевая аллергия
Аллергические энтероколиты у детей проявляются жидким слизистым стулом, в котором могут присутствовать частицы пищи. При тяжелой форме болезни в кале появляется примесь крови. Интенсивность симптома зависит от количества съеденного аллергена и типа реакции гиперчувствительности — диарея может возникать в промежутке от нескольких часов до нескольких дней с момента употребления аллергена. Она сочетается с респираторными и кожными симптомами.
Хронические заболевания ЖКТ
Затяжная диарея длительностью более 14 дней либо протекающая с периодами обострения и ремиссии наблюдается у больных гастроэнтерологического профиля. Она более характерна для детей школьного возраста, в основном связана с неинфекционными воспалительными поражениями кишечника, других органов пищеварения. К этой группе патологий относятся:
- Врожденные расстройства. Длительные и многократные поносы развиваются у детей, страдающих целиакией, дисахаридазной недостаточностью. Типично ухудшение состояния пациента после приема соответствующих продуктов. При дефекации выделяются обильные кашицеобразные или жидкие зловонные массы, в стуле могут быть частицы непереваренной пищи.
- Соматические болезни. Периодические эпизоды диареи встречаются при неадекватной диете и недостаточном медикаментозном контроле хронического панкреатита, холецистита, гепатита. Обострение возникает после употребления запрещенных продуктов. Жидкий стул сопровождается болью в проекции пораженного органа, тошнотой, рвотой.
- Воспалительные патологии кишечника. При болезни Крона ребенок жалуется на многократные жидкие испражнения, сильную боль в животе. Иногда в момент дефекации открывается обильное кровотечение, в каловых массах появляются алые прожилки или темные кровяные сгустки. При неспецифическом язвенном колите поносы скудные, в испражнениях видны примеси крови.
Хирургические заболевания
Осложнения фармакотерапии
В современной педиатрии встречается антибиотик-ассоциированная диарея, причем ее частота максимальна у детей первых лет жизни, что связано с неполноценностью кишечной микрофлоры. Обычно симптомы расстройства ЖКТ провоцирует лечение цефалоспоринами, тетрациклинами, линкозамидами и макролидами. У ребенка отмечается стул до 10-15 раз в день. Каловые массы жидкие или пенистые, зловонные, с зеленоватым оттенком.
Диагностика
При обследовании педиатр тщательно собирает анамнез, интересуется, не было ли в семье или в организованном детском коллективе больных с подобной симптоматикой. Чтобы исключить острую хирургическую патологию, оценить нутритивный статус, степень обезвоживания, проводится физикальный осмотр. Для выяснения причины диареи применяется ряд диагностических методов:
- УЗИ брюшной полости. Сонография — быстрый и неинвазивный метод, который позволяет исключить неотложные хирургические состояния и изучить особенности строения ЖКТ. В ходе обследования врач может обнаружить хронические воспалительные процессы, врожденные аномалии развития, признаки повреждения печени, поджелудочной и других органов.
- Рентгенография ЖКТ. При хронической диарее гастроэнтеролога интересует состояние стенок желудка и кишечника, поэтому он назначает рентгеновские снимки с контрастированием бариевой взвесью. Ирригография помогает исключить поражение толстой кишки.
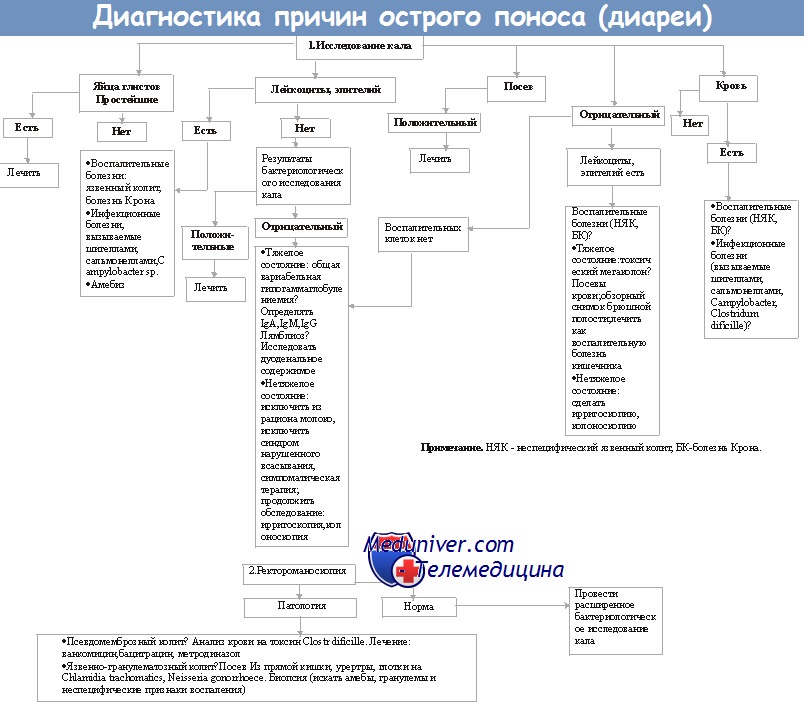
- Анализы кала. Типичные отклонения в копрограмме: наличие непереваренных частиц пищи, исчерченных мышечных волокон, повышенное содержание слизи и лейкоцитов. Бакпосев испражнений производится для исключения бактериальных кишечных инфекций. Вирусные возбудители идентифицируются с помощью ПЦР кала.
- Исследования крови. Клинический и биохимический анализы нужны для оценки общего состояния ребенка, диагностики наличия и степени обезвоживания. Серологические реакции используют для выявления инфекционных возбудителей при тяжелом течении и генерализации заболевания.

Лечение
Помощь до постановки диагноза
Если у ребенка диарея, его следует регулярно поить, чтобы не допустить эксикоза. Для этих целей подойдет слегка подсоленная кипяченая вода, компот из сухофруктов, некрепкий травяной чай. Жидкость дают маленькими порциями (по 1-2 чайной ложки) каждые 5-10 минут. После жидкой дефекации нужно давать 50-200 мл воды, в зависимости от возраста и веса. При категорическом отказе от приема пищи, нельзя насильно заставлять ребенка кушать.
Чтобы быстро вывести токсины из организма, можно использовать энтеросорбенты. Самостоятельно назначать лечение антибиотиками и другими лекарствами запрещено. Если диарея у ребенка сопровождается примесями крови в кале, полным отказом от воды и еды, резким повышением температуры, нужно обратиться за экстренной медицинской помощью. Еще один тревожный признак — резкие абдоминальные боли, особенно в правой половине живота, что может указывать на аппендицит.
Консервативная терапия
Детям с удовлетворительным общим состоянием лечение проводится амбулаторно. Остальные категории пациентов подлежат госпитализации в инфекционный, гастроэнтерологический или хирургический стационар. Поскольку чаще всего встречается острая инфекционная диарея, основным принципом терапии является адекватная регидратация. Соответственно тяжести эксикоза она проводится по трем схемам:
- План А. При отсутствии обезвоживания или легкой степени дегидратации назначают пероральную регидратацию водой или специальными растворами оральной регидратационной соли (ОРС). Ребенку дают жидкость регулярно маленькими глотками, после испражнения он должен выпить не меньше половины стакана воды. Младенцам на естественном вскармливании рекомендуют увеличить частоту прикладывания к груди.
- План Б. При умеренном эксикозе в первые 4 часа обеспечивают усиленную пероральную водную нагрузку, чтобы ликвидировать патологические потери при частой дефекации. После улучшения самочувствия переходят на стандартную поддерживающую регидратацию, как в плане А.
- План В. Тяжелый эксикоз требует немедленного начала внутривенных вливаний солевых растворов. Их объем и электролитный состав рассчитываются на основе веса пациента и результатов анализов крови. После выведения ребенка из тяжелого состояния используют пероральный способ регидратации.
Важную роль играет диета. При острых диареях в первые дни необходимо щадящее питание — протертые каши, слизистые супы, сухое галетное печение, небольшое количество тушеных овощей. Далее рацион расширяют нежирным мясом, кисломолочными продуктами. При поносах на фоне холецистита или панкреатита меню составляют, учитывая основную болезнь. Расстройства стула из-за целиакии требуют строгого соблюдения безглютеновой диеты.
Медикаментозное лечение подбирается с учетом причины диареи. При легких и среднетяжелых острых кишечных инфекциях этиотропное лечение не проводится. Однако тяжелые бактериальные инфекции с гемоколитом — абсолютное показание к антибиотикотерапии. Обязательно назначают антибиотики детям, страдающих первичными и вторичными иммунодефицитами, тяжелыми сопутствующими патологиями.
Энтеросорбенты, противорвотные и противодиарейные препараты (по строгим показаниям!) составляют патогенетическое лечение диарейного синдрома. Для улучшения микрофлоры кишечника детям рекомендованы пробиотики в комбинации с пребиотиками. Лекарства сокращают длительность расстройств стула, ускоряют восстановление функций пищеварительного тракта у детей. При хронических кишечных патологиях гастроэнтеролог должен пересмотреть схему терапии.
Хирургическое лечение
Неотложная помощь детских хирургов требуется при остром аппендиците. К плановым оперативным вмешательствам прибегают у детей с тяжелым и часто рецидивирующим течением воспалительных заболеваний кишечника (ВЗК) — болезни Крона и неспецифического язвенного колита. Оперативное лечение назначается для остановки кровотечения, иссечения изъязвленного участка кишечника, сегментарной резекции с наложением анастомоза.
1. Стартовая терапия острой диареи у детей/ Т.А. Руженцова, А.В. Горелов, А.А. Плоскирева, Д.В. Усенко// РМЖ. — 2015.
3. Антибактериальная терапия инфекционных диарей у детей/ М.К. Бехтерева, О.А. Волохова, А.В. Вахнина// Лечащий врач. — 2013.
4. Антибиотик-ассоциированная диарея у детей: принципы профилактики и лечения/ В.В. Черников, А.Н. Сурков// Вопросы современной педиатрии. — 2012.

Организм ребенка за сутки с мочой, стулом, потом и слюной теряет до 5 литров жидкости. В норме эта жидкость восполняется с помощью пищи и питья. Чем интенсивнее ребенок теряет жидкость, тем сильнее жажда. Тем больше он выпивает воды. Однако, при некоторых патологических состояниях, потеря жидкости превышает ее поступление в организм. Вот тогда, развиваются характерные симптомы обезвоживания. Разберемся по порядку.
Обезвоживание (медицинский термин эксикоз) – патологическое состояние, при котором, организм теряет жидкость, а также растворенные в ней соли и минералы.
В чем может быть причина обезвоживания у детей?
1. Затруднение поступления жидкости в организм. Такая ситуация встречается редко. Это, либо отсутствие под рукой питьевой воды. Либо отказ ребенка употреблять жидкость. Например, по причине болевых ощущений при глотании. Либо тяжелые патологические состояния, при которых ребенок не может самостоятельно глотать.
2. Усиленное выделение воды и минеральных веществ организмом. Когда потеря превышает ее поступление. Такая ситуация наблюдается при острых инфекциях, пищевых отравлениях, паразитарном поражении, антибиотик-ассоциированной диарее, перегреве, ожогах.
Об этих причинах стоит поговорить подробнее.
1. Усиленная потеря жидкости может происходить при острой респираторной инфекции. С высокой температурой усиливается потоотделение. Это процесс физиологический. Так организм сам себя охлаждает. Кроме того, потеря жидкости происходит со слизью, обильно выделяющейся из носа. А также при кашле, особенно продуктивном. Тяжелого обезвоживания при ОРВИ обычно не происходит. Однако потери жидкости стоит восполнять в полном объеме, особенно у маленьких детей. Именно поэтому педиатры рекомендуют обильное теплое питье при простудных заболеваниях. Теплая вода быстрее всосется в кишечнике, чем холодная.
2. Самым опасным при обезвоживании, считается такое состояние, как острая кишечная инфекция. Ее симптомы:
- повышенная температура;
- одно- или многократная рвота;
- диарея, частота стула при этом может быть от двух (при условии жидкой консистенции) до 20 и более раз за сутки;
- боли и урчание в животе;
- потеря аппетита, слабость сонливость;
- отказ от воды и питья.
Особенно опасная такая инфекция у грудных детей. Это связано с их физиологическими особенностями: у них больший процент жидкости в организме. Для малышей потеря даже небольшого объема жидкости может быть опасной.
Кишечные инфекции делятся на две большие группы – вирусные и бактериальные. Основой лечения вирусных инфекций является именно борьба с обезвоживанием. При некоторых бактериальных инфекциях необходим антибиотик. Для того чтобы различить два вида инфекций, нужно показать ребенка педиатру. Самим назначать ребенку антибиотик не стоит, т.к. далеко не во всех случаях кишечной инфекции он необходим.
3. Пищевое отравление – обычно не угрожает жизни ребенка и проходит достаточно быстро, в течение 1-2 дней, за редким исключением.
4. Очень важно восполнять жидкость при ожогах, в том числе и солнечных ожогах. Так как поврежденная кожа теряет большое количество жидкости.
Какие бывают виды обезвоживания?
Врачи разделяют эксикоз по степеням тяжести. В зависимости от того, сколько процентов от массы тела потерял ребенок в виде воды:
1 степень – 3% от массы тела. Легкая степень обезвоживания. Основные ее признаки:
- жажда;
- сухость кожи и слизистых;
- уряженное мочеиспускание.
2 степень – от 3 до 6% массы тела. Средняя степень тяжести. Основные симптомы:
- выраженная жажда;
- сухость кожи и слизистых;
- язык обложен белым или сероватым налетом;
- слабость и сонливость;
- задержка мочеиспускания до 6 часов;
- у грудных детей западение родничка.
3 степень – 9% и более. Тяжелая степень обезвоживания. Это состояние опасное и требует немедленного обращения к врачу. Основными признаками его будут:
- плач ребенка без слез;
- выраженная слабость и сонливость;
- выраженное западение родничка у грудных детей;
- выраженно сухая кожа, потрескавшиеся губы;
- западение глаз;
Наиболее тяжелыми симптомами обезвоживания являются:
- тонкая обвисшая кожа;
- потеря сознания;
- судороги;
- падение температуры тела;
Какие симптомы может обнаружить врач при осмотре?
- поверхностное дыхание;
- учащенный пульс;
- снижение артериального давления;
- повышение, а в тяжелых случаях понижение температуры тела относительно нормы.
Кроме того, обязательно стоит показать ребенка врачу, если:
- в стуле или рвоте обнаружилась кровь;
- если ребенок категорически отказывается пить, а диарея при этом продолжается больше суток;
- ребенок пьет, но диарея длится больше недели.

Педиатр расшифрует анализы в режиме онлайн звонка в приложении Zoom или WhatsApp.
- подробное пояснение врача педиатра.
- альтернативное мнение компетентного специалиста по расшифровке анализов.
- возможность задать вопросы врачу, касающиеся результатов анализов.
Что нужно делать при обезвоживании?
Первым делом, нужно попытаться напоить ребенка.
1 Чем нужно поить?
- для грудного ребенка актуальным питьем остается грудное молоко. Малышей с признаками обезвоживания стоит как можно чаще прикладывать к груди, не пропускать ночные кормления, не укорачивать время кормлений. Кроме грудного молока, детям нужно предлагать простую кипяченую воду
- для деток постарше существуют специальные растворы для оральной регидратации. С их помощью можно восполнить не только потерю воды, но и электролитов (калия, кальция, натрия, хлора), а также глюкозы. О выборе конкретного препарата лучше посоветоваться с врачом, т.к. не все растворы для оральной регидратации можно применять в раннем возрасте. При отсутствии специального лекарства. Или, в случае если ребенок отказывается его пить, можно поить ребенка простой водой или другими жидкостями.
2 Чем поить нельзя?
- Категорически нельзя применять для восполнения потери жидкости кофе или чай. Эти напитки могут усилить симптомы обезвоживания, т.к. обладают мочегонным эффектом.
- Не стоит применять для отпаивания сладкие газированные напитки. Они могут утяжелить проявления основного заболевания.
- Маленьких детей нельзя поить рисовым отваром, т.к. он может содержать следы мышьяка.
- Не поите детей фруктовыми соками. Суточный объем их потребления ограничен у детей дошкольного возраста. Кислые соки могут раздражать слизистую желудочно-кишечного тракта и усиливать диарею.
- Не поите детей коровьим молоком. Оно дает высокую белковую нагрузку на органы пищеварения малыша. Может спровоцировать рвоту. Кроме того, его нельзя давать даже здоровым детям до года.
3. Как правильно поить?
Поить нужно небольшими порциями, начиная с объема половины или целой чайной ложки, постепенно увеличивая объем до 2-3 столовых ложек. Разовый объем индивидуален и зависит от самочувствия ребенка и наличия рвотных позывов. Предлагать жидкость ребенку нужно каждые 5-15 минут. Отпаивание длится до тех пор, пока ребенок не перестанет терять жидкость.
5. Как определить необходимый объем жидкости?
Строгих рекомендаций клинические руководства на этот счет не дают. Примерный объем 50-100 мл на каждый килограмм веса ребенка за первые несколько часов. Для приблизительного расчёта можно опираться на возраст. До 2-х лет ребенку нужно употребить около литра жидкости за сутки, после 2-х лет до полутора литров.
6. Что делать, если ребенок не пьет?
Альтернативой отпаивания через рот могут стать только капельницы. Поэтому нужно приложить все силы к тому, чтобы ребенок выпил какой-то объем жидкости. Если ребенок категорически отказывается от специальных растворов, альтернативой могут стать компот, сильно разбавленный некислый сок, слабый чай.
При тяжелом обезвоживании восполняют потерю жидкости только внутривенным введением. Такое возможно только в условиях инфекционного стационара. При развитии жизнеугрожающего состояния ребенка могут забрать в реанимационное отделение.
Чем еще можно помочь ребенку?
Обычно дети при обезвоживании отказываются от еды. Не стоит кормить ребенка, если он категорически отказывается. Как только малышу станет немного легче, он сам попросит еду. Оптимальным для питания считаются крупы. Каши на разбавленным пополам с водой молоке. Также можно предложить малышу паровые котлеты, тушеные овощи, некрутые бульоны, сушки и сухари. Категорически исключают из рациона сладкие газированные напитки, жирное и жареное, сырые фрукты и овощи и цельное молоко.
Еду ребенку нужно предлагать небольшими порциями, через небольшие промежутки времени. В моей практике часто случается так, что малыш, которому становится легче, просит сразу большие объемы еды. Родители радуются появившемуся аппетиту. В результате ребенка перекармливают. Это провоцирует новую волну недомогания, рвоты и повторного обезвоживания.
Очень важно обеспечить оптимальную среду. В комнате у болеющего ребенка должно быть прохладно. Чем жарче, тем больше теряется воды. Усиливается обезвоживание.
Нельзя самостоятельно давать ребенку противорвотные и противодиарейные препараты. Эти лекарства можно применять только по назначению врача и под его строгим контролем.
Пищевое отравление у ребенка – острое инфекционно-токсическое поражение, возникающее вследствие употребления в пищу недоброкачественных продуктов, содержащих болезнетворные микроорганизмы и их токсины, растительных или иных ядов. Пищевое отравление у ребенка проявляется диареей, рвотой, лихорадкой, интоксикацией, обезвоживанием. Диагностика пищевого отравления у детей предполагает выяснение эпидемиологического анамнеза; идентификацию возбудителя или токсина в крови, испражнениях, рвотных массах, пробах продуктов. Лечение пищевого отравления у детей требует незамедлительного промывания желудка или постановки очистительной клизмы, приема энтеросорбентов, регидратации.

Общие сведения
Пищевое отравление у ребенка – пищевая токсикоинфекция или интоксикация, связанная с употреблением инфицированной пищи, воды либо ядовитых (растительных, химических, лекарственных) веществ. Пищевые отравления у детей занимают ведущее место в ряду инфекционной патологии и токсикологии детского возраста и представляют серьезную проблему практической педиатрии.
Пищевое отравление у ребенка протекает гораздо тяжелее, чем у взрослых, что объясняется особенностями детского организма: низкой кислотностью желудочного сока, незаконченным формированием микрофлоры кишечника, более быстрым всасыванием яда и его распространением по всему организму, относительно низкой дезинтоксикационной способностью печени и фильтрационной функцией почек и т. д. Нередко одни и те же продукты, не вызывающие у взрослого никаких признаков отравления, служат причиной пищевого отравления у ребенка.

Классификация
У ребенка могут встречаться следующие виды пищевых отравлений:
- Инфекционные пищевые отравления, вызванные микробами и их токсинами (пищевые токсикоинфекции и пищевые токсикозы - бактериотоксикозы, ботулизм).
- Неинфекционные пищевые отравления, вызванные ядовитыми продуктами растительного, животного происхождения, ядовитыми примесями.
В клиническом течении пищевого отравления у ребенка различают 3 стадии:
Причины
Инфекционные пищевые отравления у ребенка (пищевые токсикоинфекции) могут вызываться стафилококком, протеем, клебсиеллами, клостридиями, цитробактерами, энтеротоксигенными штаммами кишечной палочки и др. Данные возбудители проникают в организм исключительно с пищей, в которой предварительно размножаются и вырабатывают токсины. Контаминации пищи и накоплению токсинов благоприятствует несоблюдение санитарно-гигиенических норм в процессе хранения, приготовления и реализации пищи. При этом продукты могут выглядеть как недоброкачественные (неприятный запах, вкус, измененный цвет, консистенция) или иметь нормальные органолептические качества.
Микробными источниками, обсеменяющими пищу, могут выступать лица, страдающие кишечными инфекциями, гнойными заболеваниями (ангинами, фурункулезом, стрептодермией, панарициями, маститом и др.), а также животные, загрязняющие своими испражнениями воду, почву, растения и другие объекты внешней среды. Пищевое отравление у ребенка может быть вызвано употреблением некипяченой воды, инфицированного молока и молочных продуктов, яиц, кондитерских изделий с кремом, рыбы и морепродуктов, колбас, мяса (говядины, свинины, кур и др.), консервов домашнего приготовления и т. д.
Пищевые отравления у детей могут протекать в виде спорадических, семейных случаев или массовых вспышек. Для них характерен подъем заболеваемости в летне-осенний период, когда имеются благоприятные условия для размножения микробных возбудителей и накопления токсинов.
Неинфекционные пищевые отравления обычно связаны со случайным употреблением ребенком ядовитых ягод (паслена, волчьей ягоды, бузины черной, вороньего глаза и др.), растений (болиголова, белены, веха ядовитого, дурмана и др.), грибов (бледной поганки, мухоморов, ложных лисичек или опят). Пищевое отравление у ребенка может возникать при употреблении в пищу сельхозпродуктов, загрязненных ядовитыми химическими примесями (фунгицидами, инсектицидами, неорганическими соединениями).
Симптомы пищевого отравления у ребенка
Клиническая картина пищевого отравления у ребенка при различных токсикоинфекциях очень похожа. Обычно латентная стадия продолжается 2-6 часов; иногда укорачивается до 30 мин. или удлиняется до 24 ч. Пищевое отравление у ребенка проявляется признаками гастроэнтерита, общеинфекционными симптомами, интоксикацией, обезвоживанием.
Начинается заболевание остро, с тошноты, многократной рвоты съеденной пищей, болей в животе (главным образом, в области желудка), водянистой диареи с примесями зелени, слизи, прожилками крови. Частота стула достигает 5-10 раз в сутки.
Течение пищевого отравления короткое; в большинстве случаев симптомы регрессируют через 2–3 дня, хотя слабость, боли в животе могут сохраняться дольше. Тяжелые формы пищевого отравления может наблюдаться у детей раннего возраста, ослабленных лиц с сопутствующим фоном (недоношенность, гипотрофия, дисбактериоз и др.). В тяжелых случаях у ребенка может развиться некротический энтерит, инфекционно-токсический или гиповолемический шок, эндокардит, сепсис.
При пищевом отравлении ядовитыми растениями у ребенка нередко поражается ЦНС, что может проявляться заторможенностью, эйфорией, галлюцинациями, нарушениями зрения, расстройствами речи, судорогами, комой. При токсическом воздействии на сердечно-сосудистую систему возникает тахикардия или брадикардия, аритмия, артериальная гипотония. Большинство растений главным образом поражает ЖКТ, что делает пищевое отравление у ребенка менее опасным.
При отравлении мухоморами возникают повышенное слюноотделение, рвота, одышка, бронхоспазм, галлюцинации, судорожный синдром. Смертность при отравлении мухоморами составляет 1%. С клинической картиной, диагностикой и лечением ботулизма можно ознакомиться здесь.
Диагностика пищевого отравления у ребенка
Пищевое отравление у ребенка может обычно диагностируется педиатром или детским инфекционистом. Постановке диагноза пищевого отравления у ребенка способствует выяснение эпидемиологического анамнеза, типичная клиническая картина, указание на групповые случаи отравления лиц, употреблявших одну и ту же пищу.
Специфические диагностические тесты включают выделение возбудителя из бактериологического посева испражнений, рвотных масс, промывных вод желудка, остатков зараженного продукта. В случае подозрения на генерализованную форму инфекции проводится бакпосев крови. При массовых вспышках пищевых токсикоинфекций в детских коллективах обследованию подлежат кухонные работники, у которых берутся мазки с рук, из носоглотки, прямой кишки. Экспресс-методы выявления возбудителя (РИФ, ИФА, ПЦР) имею вспомогательное значение.
В отдельных случаях ребенку с пищевым отравлением может потребоваться консультация детского невролога, детского гастроэнтеролога, детского хирурга. Дифференциальную диагностику пищевого отравления осуществляют с острым гастритом, острым аппендицитом, холециститом, панкреатитом, лямблиозом, ОКИ, менингитом у ребенка.
Лечение пищевого отравления у ребенка
Неотложная помощь при установлении факта пищевого отравления у ребенка состоит в промывании желудка до чистых вод и постановке очистительной клизмы для удаления токсинов из ЖКТ. С этой же целью показано назначение энтеросорбентов (активированного угля, комбинированных препаратов).
Для ликвидации обезвоживания необходимо проведение пероральной регидратации (сладкий чай, солевые растворы) при среднетяжелых формах – парентеральной регидратационной терапии солевыми растворами. При пищевом отравлении ребенку назначается заместительная терапия полиферментными препаратами с панкреатином. Противомикробная терапия ребенку с пищевым отравлением проводится только при тяжелых токсикоинфекциях под контролем врача.
Целесообразно воздержание от приема пищи в течение 12–24 часов. После прекращения рвоты ребенку рекомендуется щадящая диета (жидкие каши, слизистые супы, сухари, компоты, кефир).
При отравлении бледной поганкой ребенку требуется проведение экстренной экстракорпоральной гемокоррекции (гемосорбции).
Прогноз и профилактика пищевого отравления у ребенка
Пищевое отравление у ребенка, протекающее в легкой или средней степени тяжести обычно заканчивается полным выздоровлением. Последствиями пищевого отравления у ребенка могут являться различные нарушения функции органов и систем. Так, исходом пищевой токсикоинфекции нередко служит дисбактериоз, а отравления грибами - почечная и печеночная недостаточность. При тяжелом пищевом отравлении у ребенка может развиваться тяжелая полиорганная недостаточность, требующая проведения интенсивной терапии. При токсикоинфекциях летальность невелика (около 1%), чего нельзя сказать об отравлениях грибами.
Профилактика пищевого отравления у ребенка диктует необходимость правильного хранения и проведения адекватной термической обработки пищевых продуктов, употребления только кипяченой воды, тщательного мытья рук и продуктов питания под проточной водой. Необходимо регулярное гигиеническое обследование лиц, работающих на детских кухнях и в общепите; недопущение на пищеблок работников с гнойничковыми заболеваниями кожи (пиодермией), инфекциями дыхательных путей, кишечными инфекциями.
Необходимо знакомить детей с ядовитыми растениями и грибами, строжайшим образом запрещать им употреблять в пищу неизвестные ягоды, плоды, семена т. д.
Оценка степени обезвоживания (дегидратации) при поносе у детей
Если симптомы неспецифичны, для постановки предположительного диагноза острого гастроэнтерита и исключения более серьезных болезней необходимо детальное анамнестическое и физикальное исследование. Нужно точно взвесить больного. Перед началом пероральной терапии важно выявить с помощью аускультации кишечные шумы. Визуальный анализ кала может подтвердить его аномальную консистенцию и выявить присутствие крови или слизи.
Младенцы с острой диареей более других подвержены обезвоживанию, поскольку у них сравнительно велики соотношение поверхности тела к массе тела (большие неощутимые потери воды на единицу массы) и интенсивность метаболизма, а кроме того, они полностью зависят от других в плане получения жидкости.
Самый точный критерий дегидратации — резкое уменьшение массы тела, однако величина для сравнения часто неизвестна. К клиническим признакам слабого обезвоживания (дефицит воды 3 - 5 %) относятся сильная жажда и подсохшие слизистые оболочки, тогда как умеренная дегидратация (дефицит воды 6 — 9 %) сочетается с потерей кожей упругости (после щипка на ней заметен приподнятый участок) и сухими слизистыми оболочками.
При тяжелом обезвоживании (дефицит воды не менее 10 %) отмечаются выраженная летаргия (заторможенность) или помутнение сознания, долгое расправление кожи после щипка (более 2 с), холодные, плохо снабжаемые кровью конечности, замедленное перезаполнение капилляров после нажатия. Учащенное глубокое дыхание (признак ацидоза), долгое расправление кожи и ослабление перфузии — более надежные критерии дегидратации, чем запавший родничок или отсутствие слез.
Сообщалось о хорошей корреляции между дефицитом воды и временем перезаполнения капилляров. Однако на последний показатель влияют температура тела, окружающей среды и возраст пациента.
При обследовании пациента с диареей редко требуются лабораторные анализы. Однако при клинических признаках, заставляющих подозревать аномальные концентрации натрия или калия, можно измерить сывороточные уровни электролитов. Посев кала показан при дизентерии (кровавом поносе), но для начала лечения острого водянистого поноса у иммунокомпетентного пациента он не требуется.


Учебное видео степени дегидратации по Покровскому и их коррекция
Редактор: Искандер Милевски. Дата обновления публикации: 22.7.2021
Читайте также:

