Общий анализ крови при менингококковой инфекции
Обновлено: 23.04.2024
Ключевые слова: менингококковая инфекция, дети, клиническая характеристика, вакцинация
Keywords: meningococcal infection, children, clinical characteristics, vaccination
Резюме. Менингококковая инфекция является серьезной проблемой здравоохранения, поскольку преимущественно поражает детей и подростков. Особую значимость представляют случаи генерализованной инфекции. Кроме того, высока частота инвалидизации после инфекции и доля летальных исходов. В данной статье освещены современные данные о менингококковой инфекции и представлен разбор клинического случая с летальным исходом.
Summary. Meningococcal infection is a serious public health problem due to the predominant affection of children and adolescents. Of particular importance are patients with a generalized form of infection, as well as a high proportion of disability after infection and deaths. This article highlights modern data on meningococcal infection, presents an analysis of a clinical case of meningococcal infection with a lethal outcome.
Для цитирования: Мазанкова Л.Н., Тебеньков А.В., Россина А.Л. Менингококковая инфекция у детей - новые вызовы. Практика педиатра 2021;(3):25-9.
For citation: Mazankova L.N., Tebenkov A.V., Rossina A.L. Meningococcal disease in children - new challenges. Pediatrician's Practice 2021; (3): 25-9.
Введение
Менингококковая инфекция (МИ) остается одной из актуальных проблем здравоохранения, медицинская и социальная значимость которой обусловлена преимущественным поражением молодого населения - детей, подростков и молодых взрослых, на долю которых приходится до 70% заболевших, а также развитием тяжелых генерализованных форм инфекции (ГФМИ), высокой летальностью и значительным числом случаев инвалидизации после перенесенного заболевания (20-50% больных ГФМИ) 2. Летальность при ГФМИ продолжает быть высокой: в 2019 г. в России она составила 21% [2]. По данным референс-центра по мониторингу за бактериальными менингитами, дети болели ГФМИ в 5-7 раз чаще, чем взрослые [1, 2]. Наиболее высок риск в группе детей младше 4 лет. Заболеваемость МИ детей от 0 до 4 лет превышает этот показатель у взрослых примерно в 25 раз [2, 4].
Приводим описание клинического случая заболевания МИ ребенка в возрасте 25 дней без отягощенного преморбидного фона. Случай имел летальный исход.
Жалобы при поступлении на гипертермию, рвоту, беспокойство, нарастание желтушного синдрома.
Из анамнеза заболевания известно, что за два дня до начала заболевания мать отмечала беспокойство ребенка. От грудного кормления не отказывался. 31.05.2021 отмечается подъем температуры тела до 38°C. Ребенок отказывался от еды. Мать пыталась накормить, но ребенок срыгнул трижды. Была вызвана бригада скорой медицинской помощи, которая (со слов матери) дала жаропонижающее (в листе сопровождения данных нет). Ребенок доставлен в сопровождении бригады в стационар. После выписки из роддома длительно сохранялся желтушный синдром. Но 31.05.2021 мать отметила резкое нарастание желтушности. Со слов матери, у нее были невыраженные проявления острой респираторной инфекции за 5 дней до начала заболевания у ребенка (першило в горле). Мать продолжала грудное вскармливание.
Из анамнеза жизни: ребенок от первой беременности, протекавшей без особенностей, первых срочных физиологических родов. Вес при рождении 2860 г, рост 54 см, оценка по шкале Апгар 8 из 9 баллов. Наследственность и аллергологический анамнез не отягощены, привит в роддоме. Перенесенных заболеваний, травм, операций не было.
Состояние при поступлении (31.05.2021, 12:01) тяжелое. Пациент астенического телосложения, пониженного питания. Рост 54 см, вес 3,288 кг, температура тела 36,6°C. Группа крови 0 (I). Резус-фактор положительный. Большой родничок размерами 1,5 на 1,5 см, не напряжен, не пульсирует. На осмотре ребенок кричит, крик раздраженный. Кожные покровы иктеричные с сероватым оттенком, пониженной влажности, геморрагическая сыпь.. Подкожная жировая клетчатка развита слабо. Микроциркуляторные нарушения в виде мраморности кожи. СПБ 3-4 с. Тургор мягких тканей снижен. Акроцианоз. Отеков нет. Слизистая оболочка полости рта и ротоглотки чистая, розовая. Пупочная ранка в стадии эпителизации. Периумбиликальная область без воспалительных изменений. Видимых повреждений нет. Мышцы развиты удовлетворительно, мышечная дистония с преобладанием гипертонуса сгибателей. Движения суставов в полном объеме. Частота дыхательных движений 46 в минуту, дыхание регулярное, самостоятельное. Аускультативно выслушивается пуэрильное дыхание, хрипов нет. Сатурация 92%. Гемодинамика стабильная. Систолическое давление на правой руке 90 мм.рт.ст., диастолическое -53 мм рт. ст. Частота сердечных сокращений 160 в минуту. Пульс умеренного наполнения и напряжения. Пульсация тыльных артерий стоп определяется с обеих сторон. Тоны сердца приглушенные, ритмичные, патологических шумов нет. Вазотропная (вазопрессорная) поддержка на момент осмотра не требовалась. На мониторе синусовый ритм. Язык розовый, влажный, без налета. Живот не увеличен, симметричный, вздутия нет. При пальпации мягкий, безболезненный. Аускультативно перистальтика выслушивается. Печень не выступает из-под края реберной дуги, край гладкий. Стул желтого цвета, без патологических изменений, кашицеобразный (тип 6), имеются непереваренные кусочки пищи. Мочеиспускание не нарушено. Моча без изменений, соломенно-желтого цвета. Область почек не изменена.
Неврологический статус
Сознание ясное. Глазные щели равные. Величина зрачков одинакова, симметрична. Менингеальный синдром не выявлен, очаговой симптоматики нет. Реакция зрачков на свет в норме. Мышечный тонус повышен. Оценка по шкале комы Глазго 15 баллов.
Данные лабораторного исследования
Общий анализ крови 31.05.2021: гемоглобин 160,5 г/л, эритроциты 4,9 3 х 10 12 /л, гематокрит 48,2%, тромбоциты 94,0 х 10 9 /л, лейкоциты 3,24 х 10 9 /л, лимфоциты 52%, палочкоядерные 4%, сегментоядерные 39%, моноциты 5%.
Исследование газов крови 31.05.2021: sO2 86,6%, SBC 21,4 ммоль/л, ВЕ 3,2 ммоль/л, К + 4,2 ммоль/л, Cl - 109 ммоль/л, Ca 2+ 1,24 ммоль/л, Na + 137 ммоль/л, Glu 7,3 ммоль/л, Lac 3,7 ммоль/л, рН 7,349, tHb 17,4 г/дл, осмолярность 282,1, рО2 45,9, рСО2 40,1.
Биохимический анализ крови 31.02.2021: креатинин 60,96 мкмоль/л, альбумин 24 г/л, АСТ 56 ЕД/л, АЛТ 44 ЕД/л, мочевая кислота 182 мкмоль/л, общий белок 43 г/л, мочевина 4,7 ммоль/л, С-реактивный белок 65,8 мг/л, общий билирубин 215,6 мкмоль/л, прямой билирубин 6,6 мкмоль/л, гамма-глютамилтрансфераза 136 ЕД/л, D-димер 3452 нг/мл, прокальцитонин 44,83 нг/мл.
Клинический анализ спинномозговой жидкости 31.05.2021: лимфоциты 6 кл., нейтрофилы 18 кл., белок 3,0 г/л, цитоз 24 кл. в 1 мкл, цвет желтый, мутная, удельный вес 1,015.
Коагулограмма 31.05.2021: активированное частичное тромбопластиновое время 44,0 с, протромбиновое время 22,2 с, концентрация протромбина 38%, международное нормализованное отношение 2,04, тромбиновое время 13,0 с, концентрация фибриногена 3,7 г/л.
Общий анализ мочи 31.05.2021: слизь в умеренных количествах, лейкоциты 0-2 в поле зрения, единичные клетки плоского эпителия, эритроциты 0-1 в поле зрения, кетоновые тела, глюкоза, билирубин отсутствуют, белок 1,0 г/л, рН 7,5, мутная, удельный вес 1010, цвет желтый.
Данные инструментального исследования
Нейросонография 31.05.2021: признаков острого нарушения мозгового кровообращения нет, объемных патологических образований в областях, доступных визуализации, на момент исследования не выявлено.
Ультразвуковое исследование органов брюшной полости 31.05.2021: объемных патологических образований не обнаружено. Свободная жидкость в латеральных каналах слева - 5 мм, справа - 3 мм. Визуализируются кишечные петли, заполненные жидким содержимым, перистальтика вялая. Стенки кишечных петель утолщены до 1,8 мм.
Рентгенография легких 01.06.2021: признаки отека легких. Суммарная лучевая нагрузка 0,018 мЗв.
Ребенок консультирован специалистами
Врач-невролог 31.05.2021: на момент осмотра нельзя исключить течение острой нейроинфекции.
Бактериологический посев крови и ликвора от 01.06.2021: выделена Neisseria meningitidis gr. B.
Проведенная терапия:
1. Лечебно-охранительный режим: оральные регидра тационные соли с сервоконтролем.
2. Респираторная терапия: искусственная вентиляция легких (ИВЛ) под контролем газового состава крови.
3. Энтеральная пауза, зонд на отток.
4. Антибактериальная терапия: меропенем в дозе 120 мг/кг/с в 3 введения, ванкомицин в дозе 45 мг/ кг/с в 3 введения внутривенно капельно.
5. Инфузионная терапия с коррекцией содержания электролитов + частичное парентеральное питание в дозе 170 мл/кг/сут (с коррекцией электролитных нарушений).
6. Санация трахеобронхиального дерева и верхних дыхательных путей по показаниям, смена положения каждые 3 ч, туалет глаз и венозного катетера.
7. Симптоматическая терапия.
8. Гормональная терапия: дексаметазон в дозе 0,5 мг/кг/с, солукортеф в дозе 2 мг/к/с.
9. Гемостатическая терапия: викасол, дицинон, свежезамороженная плазма 20, 15 мл/кг/с, транексам в дозе 15 мг/кг 4 р.
10. КТП: норадреналин в дозе 0,5-1,0 мкг/кг/мин, адреналин в дозе 0,5-1,0 мкг/кг/мин.
11. С целью синхронизации с аппаратом ИВЛ: мидазолам в дозе 0,5-0,3 мг/кг/ч, фентанил в дозе 5-2 мкг/кг/ч.
За время пребывания в отделении реанимации и интенсивной терапии, несмотря на проводимую терапию, состояние ребенка оставалось крайне тяжелым. Сохранялась симптоматика септического шока (резистентного к объемной жидкостной нагрузке и введению инотропных/вазопрессорных препаратов) с полиор ганной недостаточностью, что потребовало повышения доз кардиотонических/вазопрессорных и гормональных препаратов.
За время наблюдения проводилась заместительная трансфузия свежезамороженной плазмой (дважды) для коррекции гемостаза.
01.06.2021 01:15 произошло ухудшение состояния ребенка до критического уровня. На фоне прогрессирующих нарушений гемодинамики в виде артериальной гипотензии развились нарушения сердечного ритма с нарастающей брадикардией до асистолии. Начаты реанимационные мероприятия в полном объеме: непрямой массаж сердца на фоне ИВЛ в течении 5 мин с оценкой эффекта и продолжением компрессий с частотой 110-115 ударов в минуту. Эффекта не было. Вводился адреналин в дозе 10 мкг/кг внутривенно струйно каждые 5 мин. Компрессии продолжены.
Реанимационные мероприятия продолжались в течение 30 мин без эффекта. В связи с неэффективностью они были прекращены. Дыхание поддерживалось ИВЛ, пульс на крупных артериях не пальпировался, сердечные тоны не выслушивались, артериальное давление не определялось, мидриаз без фотореакции, электрической активности сердца не было.
Констатирована биологическая смерть ребенка 01:45 01.06.2021.
Таким образом, продемонстрирован случай развития гипертоксической формы генерализованной МИ у новорожденного ребенка, осложненной развитием септического шока, синдрома полиорганной недостаточности, синдрома Уотерхауза - Фридериксена, что привело к досуточному летальному исходу. Развитие заболевания отличалось фульминантностью и драматичностью, неуправляемостью, несмотря на применение современных методов стандартизированной терапии.
Менингококковая инфекция является не только серьезным бременем для системы здравоохранения, но и существенно влияет на качество жизни пациентов. Осложнения, которые возникают после перенесенной МИ, значительно снижают качество жизни пациента и членов семьи, которые о них заботятся. В подавляющем большинстве случаев причиной летальных исходов становится развитие гипертоксических форм болезни с молниеносным течением, когда смерть наступает в 1-е сутки заболевания даже при своевременной диагностике и назначении адекватной терапии. Среди выздоровевших 70% нуждается в длительной реабилитационной терапии. У 20% пациентов, выживших после перенесенной МИ, развиваются необратимые серьезные осложнения (глухота, потеря зрения, задержка умственного и физического развития, эпилепсия, некроз кожи, ампутация конечностей), которые снижают качество жизни пациента и членов семьи, которые о них заботятся [8]. Причем наиболее велик риск развития осложнений у детей младше 5 лет [9]. У пациентов, перенесших МИ, а также членов их семьи отмечаются социальные последствия перенесенного заболевания, такие как пожизненный когнитивный дефицит (снижение концентрации внимания, низкие академические способности), психологический стресс и посттравматическое стрессовое расстройство. Преодоление диагноза МИ также может создавать существенную эмоционально-психологическую нагрузку на членов семьи, когда они сталкиваются с новой реальностью экономических жертв и снижения качества жизни их близких. Бремя МИ, ложащееся на семью, включает эмоциональные нагрузки, испытываемые членами семьи, которые должны заботиться о своем близком человеке с физическими, психологическими или когнитивными нарушениями.
Самым эффективным способом контроля менингококковой инфекции на современном этапе является иммунопрофилактика!
Учитывая непредсказуемость изменений эпидемиологии МИ в России, для проведения вакцинации считается целесообразным использовать современные конъюгированные менингококковые вакцины с наиболее широким охватом серогрупп возбудителя. Такие многокомпонентные конъюгированные вакцины обладают более высокой иммуногенностью, обеспечивают длительный иммунитет, способствуют существенному снижению частоты носительства менингококков и, как следствие, формируют популяционный иммунитет в коллективах с достаточным охватом вакцинацией.
По данным ряда авторов, наиболее выраженное уменьшение числа клинических случаев заболевания МИ будет достигнуто за счет вакцинации в возрастных группах 0-1 год, 1-2 года, 3-6 лет [11]. Даже заниженная оценка выгод, не учитывающая всего объема предотвращенного ущерба, свидетельствует об очевидной важности расширения программ иммунизации против МИ и включения в них детей в возрасте 9 и 12 мес. Двукратная вакцинация детей в 9 и 12 мес, по данным российских экспертов, в сравнении с ее отсутствием наиболее сильно снизит прогнозируемое число случаев заболевания именно в этой возрастной когорте: в горизонте 15 лет -на 89%. Не менее мощный эффект ожидается в возрастных группах 1-2 года (на 84,5%) и 3-6 лет (на 73,6%) [11].
Заключение
Менингококковая инфекция остается серьезной и актуальной проблемой российского здравоохранения. Несомненно, с целью обеспечения максимальной защиты детей от летальных и инвалидизирующих случаев, обусловленных МИ, требуется совершенствование национального календаря прививок с внедрением вакцинации против МИ в наиболее уязвимых группах населения с пристальным вниманием к возрастной группе детей раннего возраста.
Литература

Менингококковая инфекция — это группа острых антропонозных заболеваний, возбудителем которых является грам-трицательные парные бактерии Neisseria meningitidise (менингококк).
В зависимости от серотипа поражает различные органы и системы с разными клиническими проявлениями. Объединяет заболевания форма передачи ― воздушно-капельная при тесном контакте с носителем (менее 1 метра). Бактерии не устойчивы во внешней среде, быстро погибают вне организма. Заболевание считается опасным за счет всеобщей восприимчивости населения к инфекции, скоротечности болезни, высокой вероятности развития осложнений и летального исхода.
Классификация
По клиническим проявлениям менингококковую инфекцию делятся на следующие типы:
Локализованная ― менингококконосительство (бессимптомное пребывание менингококка на слизистой носоглотки), назофарингит.
Генерализованная ― менингит, менингоэнцефалит, острая, типичная, хроническая формы менингококкемии, а также смешанная генерализованная форма (менингит и менингококкемия).
Редкие формы ― менингококковый артрит (синовит), полиартрит, пневмония, эндокардит, иридоциклит.
Симптомы
Менингококковые инфекции имеют ярко выраженную симптоматику за исключением легких форм назофарингит и менингококконосительства. В последнем случае человека можно назвать условно здоровым, поскольку нет жалоб и клинических признаков. Носитель, как правило взрослых человек, представляет угрозу для своего окружения, особенно для детей, тяжело переносящих инфекцию. В среднем, согласно статистике, период носительства составляет от 15 до 20 дней.

Симптоматика острого назофарингита
Заложенность носа, вызывающая гнусавость речи.
Першение в горле, отечность, боль при сглатывании.
Бледность кожных покровов.
Упадок сил, снижение аппетита, головная боль.
Иногда болезнь проявляется вестибулярными нарушениями, выражающимися в головокружение, шуме в ушах, тошноте. Чихание и кашель отсутствуют, иногда могут быть слизисто-гнойные выделения из носа. В целом симптомы напоминают ОРЗ, поэтому важно провести дифференциальную диагностику. На 5 - 7 день наступает выздоровление либо переход заболевания в генерализованную форму.
Менингококкемия (менингококковый сепсис)
Внезапное начало заболевания, сопровождающееся повышением температуры до +40 С.
Сильные головные боли, светобоязнь, судороги, рвота.
Розовая или розово-красная сыпь папулезного типа появляется на 1 - 2 день. Пятна различного размера от 5 до 20 мм.
Ригидность мышц затылка ― невозможно прижать подбородок к груди.
Симптом Брудзинского. При попытке притянуть голову к груди больной непроизвольное сгибает и подтягивает ноги к животу.
Симптом Кернига. Поочередно ноги лежащего на спине пациента поднимают и сгибают под углом 90° в коленном суставе. Попытка вернуть их в первоначальное положение не удается, так как повышается тонус мышц.
Из всех перечисленных признаков наиболее наглядны геморрагические высыпания. Через 2 дня после появления они пигментируются, образуя язвы и некрозы. В тяжелых ситуациях патологические изменения могут привести к сухой гангрене и последующей ампутации.

Менингококковый менингит
Быстрый подъем температуры тела до +40 °C.
Сильная головная боль, приступы которой вызваны движением, прикосновением, ярким светом и громкими звуками.
Неоднократная рвота, не зависимая от приема пищи, не несущая облегчения.
Низкое артериальное давление, учащенный пульс, одышка.
Больной часто принимает позу эмбриона ― лежит на боку с подобранными руками, ноги сжимает в коленях. Характерные симптомы, такие как ригидность затылочных мышц, симптомы Брудзинского и Кернига могут присутствовать, а могут не наблюдаться. Болезнь характеризуется высоким показателем смертности, без должного лечения он достигает 50%. У выживших могут проявиться последствия перенесенной инфекции: парезы, глухота, интеллектуальные нарушения, гидроцефалия.
Гипертоксическая (молниеносная) форма менингококковой инфекции
Внезапный подъем температуры до +40 С и более.
Кожа холодная, липкая от пота. Больного лихорадит, могут быть судороги.
Многочисленные геморрагические высыпания, появляющиеся на глазах. Мелкие пятна быстро сливаются в большие геморрагии багрово-цианотичного цвета. Кожные изменения похожи на трупные пятна.
Артериальное давление пониженное.
Гипертоксическая форма развивается крайне быстро, в течение нескольких часов. Возникает отек головного мозга, сопровождающийся сильнейшими головными болями, головокружением, рвотой, потерей сознания. Это ведет к инфекционно-токсическому шоку ― состоянию требующему немедленной реанимационной помощи. Без своевременного лечения больной может умереть.
Диагностика менингококковой инфекции
Выбор лабораторного материала для анализа зависит от формы заболевания, это может быть кровь, носоглоточная слизь, ликвор, соскоб с геморрагической сыпи, гнойные выделения с мозговых оболочек.
При назофарингите и у бессимптомных носителей берут носоглоточные выделения, используя специальный тампон. Материал необходимо взять с задней стенки глотки за мягким нёбом.
При цереброспинальном менингите осуществляют забор ликвора (спинномозговой жидкости). Его собирают пункцией в количестве 2 - 5 мл в стерильную пробирку. Сразу сеют на питательную среду либо срочно, соблюдая температурный режим, отправляют в лабораторию. В момент сбора спинномозговой жидкости можно визуально определить наличие гноя, в этом случае ликвор будет мутным. В отдельных случаях обнаружить бактерии можно только под микроскопом.
При заборе биоматериала посмертно, наиболее часто для анализа берут гной с оболочек мозга. Исследование необходимо для уточнения диагноза. Если менингококковое заболевание подтвердится, следует выявить круг контактирующих лиц, чтобы не допустить распространение инфекции.

Анализ крови и сыворотки крови является дополнительным. Он позволяет оценить степень тяжести состояния, а также обнаружить антитела к менингококку. Основываясь на данных исследования мочи можно определить работу почек. Для постановки диагноза и оценки степени поражения организма используются такие методы инструментальной диагностики, как эхокардиография, рентгенограмма, УЗИ головного мозга и органов брюшной полости, допплерографическое исследование сосудов, офтальмоскопия, магнитно-резонансная томография.
Виды лабораторной диагностики инфекции менингококка
Бактериоскопическое исследование (РА, ПЦР). Определяет наличие менингококков, серогруппу и их концентрацию. Позволяет проводить дифференциацию от других бактерий, вызывающих воспаление головного и спинного мозга. Посев культуры выводят от 18 до 24 часов в термостате при +37 С, повышенном содержании CO2 (до 10%). Определяют принадлежность к Neisseria meningitidis путем выявления выработки уксусной кислоты в результате ферментации глюкозы и мальтозы.
Серологический метод (ИФА, РИА) основывается на выявлении и определении концентрации антител IgM. Титр значительно повышается в начале менингококковой инфекции при генерализованных формах. Концентрация снижается в период ремиссии, антитела IgG начинают преобладать над иммуноглобулинами IgM. У переболевших в сыворотке крови обнаруживают специфические бактерицидные антитела: агглютинины и гемагглютинины.
Вне зависимости от типа биоматериала, он требует срочного проведения анализа поскольку возбудитель погибает вне тела человека. Лабораторная диагностика включает микроскопию, биологический посев, требует проведения не только идентификации возбудителя, но и определения антибиотикочувствительности.
Лечение
При терапии менингококковой инфекции, независимо от степени проявления заболевания и его формы, врач рассматривает состояние пациента, как смертельно опасное. Особенно это касается детей, ведь более половины из них проходят через реанимацию. Больного госпитализируют для проведения экстренной диагностики. Назначить антибиотики можно только после проведения лабораторных анализов.

В зависимости от серотипа основой лечения могут стать такие препараты, как пенициллин, ампициллин, хлорамфеникол. В эпидемиологических условиях при ограниченных ресурсах предпочтение отдают цефтриаксону. Антибиотики являются основой лечения, однако, вместе с ними используют жаропонижающие, противосудорожные и противоотечные препараты, медикаменты инфузионной, детоксикационной и оксигенотерапии. Таким образом проводится комплексное лечение менингококковой инфекции с индивидуальным подбором препаратов, под постоянным контролем врача. Терапия осложненных генерализованных форм может длиться в течение месяца, а реабилитация занимать несколько лет.
Осложнения и последствия
Во время болезни могут возникнуть следующие осложнения:
отек головного мозга;
геморрагический церебральный инсульт;
острая почечная недостаточность;
паралич и другие дисфункции.
На фоне инфекции менингококка может развиться герпес, отит, менингококковая пневмония. Тяжелое течение заболевания может стать причиной развития астенического синдрома, выражающегося в общей слабости и периодических головных болях. Привести к артериальной гипертензии, снижению слуха, эпилепсии и гемипарезу (паралитическому поражению одной стороны тела). У пациентов перенесших менингококковую инфекцию часто возникают апатии и депрессии.
Профилактика заболеваний
Постинфекционный иммунитет. После перенесенного заболевания возникает стойкий иммунитет, защищающий от повторного инфицирования. Однако, он возникает только к той серогруппе бактерий, которые вызвали заболевание. Всего же существует 12 видов менингококковых групп.
Вакцинация. Разработано 3 вида вакцин:
Поливалентные полисахаридные (изобретены 30 лет назад).
Вакцины моно- и поливалентные конъюгированные (применяются с 1999 года).
Новая моновалентная конъюгированная вакцина MenA (разработана в 2010—2011 гг.).
Максимально препарат может охватить только 4 серогруппы: А, С, Y и W. К сожалению, такой вакцины, чтобы защитила от всех видов инфекции пока не разработано.
Менингококковая прививка не входит в календарь детских прививок. Пройти вакцинацию можно только самостоятельно. Проводить ее стоит перед поездкой в страны, входящие в зону риска, и по эпидемиологическим показаниями, т.е. в период эпидемии, когда известен серотип.
Преимущества АО "СЗДЦМ"
Лабораторные исследования имеют крайне важное значение в лечении, особенно таких серьезных заболеваний. Важно получить не только быстрый, но и наиболее точный и развернутый результат.
К вашим услугам:
Лаборатория с технологичным оборудованием.
Квалифицированный и доброжелательный персонал.
Быстрое проведение анализов и несколько вариантов получения результатов.
Медицинские центры и терминалы находятся в местах с удобной транспортной развязкой в Санкт-петербурге, Ленинградской области, Великом Новгороде, Старой Руссе, Окуловке и Пскове.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Менингит: причины появления, симптомы, диагностика и способы лечения.
Определение
Менингит – это инфекционное воспаление мозговых оболочек головного и спинного мозга, сопровождающееся интоксикацией, лихорадкой, синдромом повышенного внутричерепного давления, менингеальным синдромом, а также воспалительными изменениями ликвора (спинномозговой жидкости).
Мозговые оболочки - это соединительнотканные пленчатые образования, покрывающие головной и спинной мозг. Различают твердую мозговую оболочку, паутинную и мягкую.
Твердая оболочка головного мозга имеет плотную консистенцию и толщину 0,2-1 мм, местами она срастается с костями черепа. Паутинная оболочка — тонкая, полупрозрачная, не имеющая сосудов соединительнотканная пластинка, которая окружает головной и спинной мозг. Мягкая оболочка — тонкая соединительнотканная пластинка, непосредственно прилежащая к головному мозгу, соответствует его рельефу и проникает во все его углубления. В ее толще располагается сосудистая сеть головного мозга.
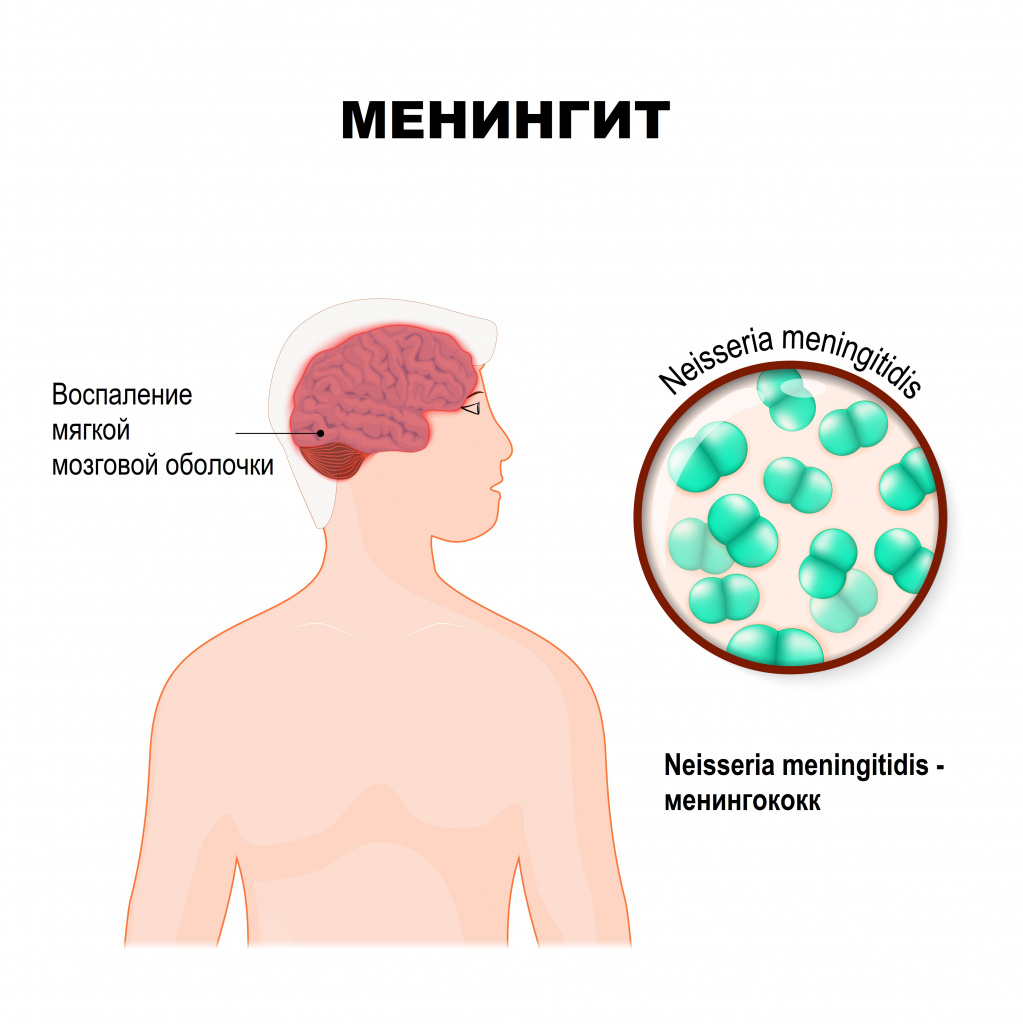
Причины появления менингита
Мозговые оболочки могут вовлекаться в воспалительный процесс первично и вторично. Менингит, возникший без предшествующей общей инфекции или заболевания какого-то другого органа, называется первичным. Вторичный менингит развивается как осложнение уже имеющегося инфекционного процесса. К вторичным относятся туберкулезный, стафилококковый, пневмококковый менингит. К первичным – менингококковый, первичный паротитный, энтеровирусные менингиты и другие.
Гнойное воспаление мозговых оболочек может быть вызвано различной бактериальной флорой (менингококками, пневмококками, реже - другими возбудителями). Причина серозных менингитов - вирусы, бактерии, грибы.
По прогнозу наиболее опасен туберкулезный менингит, который возникает при условии наличия в организме туберкулезного поражения. Развитие заболевания проходит в два этапа. На первом этапе возбудитель с током крови поражает сосудистые сплетения желудочков мозга с образованием в них специфической гранулемы. На втором – наблюдается воспаление паутинной и мягкой оболочек (как правило, поражаются оболочки основания головного мозга), которое вызывает острый менингиальный синдром.
Процесс развития менингококкового менингита также состоит из нескольких этапов:
- попадание возбудителя на слизистую оболочку носоглотки;
- попадание менингококка в кровь;
- проникновение возбудителя через гематоликворный барьер, раздражение рецепторов мягкой мозговой оболочки токсичными факторами и воспаление.
Течение инфекционного процесса зависит от патогенных свойств возбудителя (способности вызывать заболевание) и состояния иммунной системы человека.
Предшествующие вирусные заболевания, резкая смена климата, переохлаждение, стресс, сопутствующие заболевания, терапия, подавляющая иммунитет, - могут иметь существенное значение для возникновения и течения менингита.
Классификация заболевания
По типу возбудителя:
- Вирусный менингит (гриппозный, парагриппозный, аденовирусный, герпетический, арбовирусный (клещевой), паротитный, энтеровирусные ЕСНО и Коксаки).
- Бактериальный менингит (менингококковый, туберкулезный, пневмококковый, стафилококковый, стрептококковый, сифилитический, бруцеллезный, лептоспирозный).
- Грибковый (криптококковый, кандидозный и др.).
- Протозойный (токсоплазмозный, малярийный).
- Смешанный.
- Первичный.
- Вторичный.
- Острый.
- Подострый.
- Молниеносный.
- Хронический.
- Легкая.
- Среднетяжелая.
- Тяжелая.
- Генерализованный.
- Ограниченный.
- Осложненный.
- Неосложненный.
- менингеальный синдром – проявляется ригидностью (повышенным тонусом) затылочных мышц и длинных мышц спины, гиперстезией (повышенной чувствительностью) органов чувств, головной болью, рвотой, изменениями со стороны спинномозговой жидкости;
- общемозговой синдром – проявляется сонливостью, нарушением сознания, тошнотой, рвотой, головокружением, психомоторным возбуждением, галлюцинациями;
- астеновегетативный синдром – проявляется слабостью, снижением трудоспособности;
- судорожный синдром;
- общеинфекционный синдром - проявляется ознобом, повышением температуры.
Пневмококковый менингит, как правило, наблюдается у детей раннего возраста на фоне имеющегося пневмококкового процесса (пневмонии, синусита).
При стрептококковом менингите на первый план выступает гепатолиенальный синдром (увеличение печени и селезенки), почечная недостаточность, надпочечниковая недостаточность, петехиальная сыпь (кровоизлияния, вследствие повреждения капилляров, в результате чего, кровь, растекаясь под кожей, образует округлые пятна, размер которых не превышает 2 мм).
Гнойные менингиты, вызванные синегнойной палочкой, грибами встречаются редко. Диагноз устанавливается только после дополнительных лабораторных исследований.
Для серозного туберкулезного менингита характерно постепенное начало, хотя в редких случаях он может манифестировать остро. В дебюте заболевания больные жалуются на утомляемость, слабость, раздражительность, нарушение сна. Температура обычно не выше 38℃, отмечается непостоянная умеренная головная боль. На 5-6-й день болезни температура становится выше 38℃, усиливается головная боль, появляется тошнота, рвота, сонливость. Быстро развивается бессознательное состояние. Могут наблюдаться расходящееся косоглазие, низкое положение верхнего века по отношению к глазному яблоку, расширение зрачка.
Клинические проявления поражения мозговых оболочек могут развиваться еще до увеличения слюнных желез.
Для энтеровирусного менингита характерна двух- и трехволновая лихорадка с интервалами между волнами 1-2 и более дней. Почти всегда наблюдаются и другие проявления энтеровирусной инфекции (мышечные боли, кожная сыпь, герпангина).
Для диагностики коревого и краснушного менингитов большое значение имеет указание на контакт с больным этими заболеваниями, а также типичные клинические симптомы кори или краснухи.
Диагностика менингита
-
клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.

Носителями являются обычно взрослые, хотя и не знают об этом, а заболевают преимущественно дети.
Возбудитель обитает в носоглотке и выделяется во внешнюю среду при чихании, разговоре. Опасность возрастает при возникновении воспаления в носоглотке. К счастью, менингококк очень неустойчив в условиях внешней среды: выживает не более получаса.
Инфицирование происходит воздушно-капельным путем при очень тесном (на расстоянии до 50 см) и продолжительном контакте. Инфекция имеет выраженную зимне-весеннюю сезонность с пиком заболеваемости с февраля по апрель.
Регистрируются периодические повышения уровня заболеваемости примерно через 10 лет, что связано со сменой штамма возбудителя и отсутствием иммунитета к нему. Возможны как единичные случаи заболеваемости детей, так и массовые в виде вспышек и эпидемий. В период между эпидемиями больше заболевает малышей раннего возраста, а в эпидемию – больше старших детей.
Менингококк чувствителен к антибиотикам, сульфаниламидным препаратам.
Значительно реже (у 5% заболевших) микроб проникает в кровь и разносится в различные органы. Так развивается менингококковый сепсис (менингококцемия).
Выраженный токсический синдром возникает в результате разрушения менингококков (под действием выработанных антител или антибиотиков) и выделения значительного количества эндотоксина. Это может послужить причиной развития инфекционно-токсического шока.
Помимо внутренних органов (легких, суставов, надпочечников, сетчатки глаз, сердца) менингококк может поражать и ЦНС: оболочки и вещество головного и спинного мозга. В этих случаях развивается гнойный менингит (или менингоэнцефалит).
После перенесенного заболевания и даже в результате носительства менингококка, вырабатывается стойкий иммунитет.
Симптомы
Инкубационный период может длиться от 2 до 10 дней, обычно он короткий: равен 2-3 дням.
Выделяют локализованные и генерализованные клинические формы менингококковой инфекции.
- бессимптомное менингококконосительство;
- менингококковый назофарингит.
- менингококцемия (менингококковый сепсис);
- менингит (воспаление оболочек мозга);
- менингоэнцефалит (воспаление и оболочек, и вещества мозга);
- смешанная форма (сочетание менингококцемии и менингита).
К редким формам относятся: вызванные менингококком артрит, пневмония, иридоциклит, эндокардит.
Бессимптомное менингококконосительство – самая частая форма заболевания (развивается у 99,5% всех инфицированных). Чаще отмечается у взрослых. Состояние не проявляется никакими признаками, и человек не знает о своем инфицировании.
Менингококковый назофарингит развивается у 80% заболевших менингококковой инфекцией. Проявляется обычными для воспалительного процесса в носоглотке симптомами: острое начало, першение в горле, заложенность носа, сухой кашель, головная боль. Может повышаться температура в пределах 37,5°С. Общее состояние и самочувствие страдают мало.
При осмотре выявляется покраснение в зеве и отечность слизистой, иногда покраснение конъюнктив, скудное слизисто-гнойное отделяемое из носа. Чаще состояние расценивается как проявление острого респираторного заболевания. Правильный диагноз ставится только в очаге инфекции при обследовании контактных лиц.
Длительность заболевания от 2 до 7 дней; заканчивается выздоровлением. Но часто (около 30% случаев) эта форма предшествует последующему развитию генерализованной формы инфекции.
Менингококцемия развивается остро, внезапно. Ее проявления нарастают очень быстро. Родители могут указать точное время начала болезни, а не только дату. Резко повышается с ознобом температура (до 40°С), трудно снижаемая жаропонижающими средствами. Отмечается повторяющаяся рвота и выраженная головная боль, жажда.
Но основным и наиболее характерным признаком менингококкового сепсиса является сыпь. Проявляется она уже в первые сутки болезни, реже на вторые. Чем раньше от начала болезненного процесса появляется сыпь, тем тяжелее течение и прогноз болезни.
В центре крупных элементов сыпи может развиваться спустя пару дней некроз (омертвение) ткани. Некротическая поверхность покрывается коркой, после ее отхождения образуются язвы, которые рубцуются очень медленно (до 3 недель и более).
Некроз может возникнуть и на кончике носа, фалангах пальцев, ушных раковинах с развитием сухой гангрены.
Клинические симптомы при менингококцемии могут нарастать очень бурно, особенно при молниеносном варианте течения заболевания. Кровоизлияние в конъюнктивы или склеры глаз может появиться даже раньше, чем сыпь на коже. Возможно возникновение и других проявлений геморрагического синдрома: кровотечения (носовое, желудочное, почечное) и кровоизлияния в различных органах.
Вследствие нарушения кровоснабжения и обменных процессов за счет токсикоза, при менингококцемии у детей имеются симптомы поражения почек, сердечно-сосудистой системы, легких, глаз, печени, суставов. У всех детей появляется одышка, учащение сердцебиений, сниженное артериальное давление.
При вовлечении в процесс почек появляются изменения в моче (белок, эритроциты и лейкоциты). Поражение суставов характеризуется возникновением боли в крупных суставах и отечности их, ограничением объема движений.
В случае кровоизлияния в надпочечники развивается острая надпочечниковая недостаточность за счет дефицита гормонов, которая может послужить причиной смертельного исхода. Такое осложнение так же, как и острая почечная недостаточность, возможно при молниеносной форме менингококцемии (сверхостром сепсисе).
Клинически надпочечниковая недостаточность проявляется резким падением кровяного давления, рвотой, появлением синюшных пятен на коже на фоне резкой бледности, частым слабым пульсом, выраженной одышкой и последующим нарушением ритма дыхания, падением температуры ниже нормы. При отсутствии квалифицированной помощи, летальный исход может наступить даже за несколько часов.
Крайне редко встречается хроническая форма менингококцемии с периодическими рецидивами. Она может длиться в течение нескольких месяцев.
Если в патологический процесс вовлекаются мозговые оболочки, то состояние ребенка резко ухудшается.
Гнойный менингококковый менингит также характеризуется острым началом. Появляется резкая разлитая головная боль, маленькие дети реагируют на нее появлением беспокойства, пронзительным плачем. Температура с ознобом может повышаться до 40°С и не снижается после принятия ребенком жаропонижающих лекарств.
Аппетит отсутствует. Многократно повторяющаяся рвота не приносит облегчения. Она не связана с приемом пищи. Может появиться и понос, особенно в раннем возрасте. Ребенок бледный, вялый, пульс учащен, кровяное давление снижено.
У маленьких деток отмечается выбухание, напряжение и пульсация большого родничка. Иногда появляется расхождение швов между костями черепа. При обезвоживании маленького ребенка за счет рвоты и жидкого стула родничок западает.
У малышей может возникать рефлекторный запор и отсутствие мочеиспускания.
Иногда у детей отмечается двигательное беспокойство, но может быть и заторможенность, сонливость и вялость. У маленьких ребятишек можно заметить дрожание подбородка и ручек, что проявляется такими симптомами, как нарушение сознания, психические расстройства, двигательное возбуждение и судороги.
При осмотре врач выявляет очаговую симптоматику: парезы (или параличи), патологические изменения со стороны черепно-мозговых нервов (глазодвигательные расстройства, снижение слуха и зрения). В тяжелых случаях при возникновении отека мозга возможно нарушение глотания, речи, сердечной деятельности и дыхания.
При смешанной форме могут преобладать как клинические проявления менингита, так и симптомы менингококцемии.
В процессе течения генерализованной формы заболевания могут развиваться и редкие формы: поражение суставов, сердца, сетчатки глаз и легких. Но если менингококк попадает с воздухом сразу в легкие, то менингококковая пневмония может развиваться и первично.
Диагностика
При осмотре врач оценивает состояние большого родничка у маленьких детей и проверяет наличие менингиальных симптомов.
Для диагностики менингококковой инфекции применяются такие методы:
- опрос родителей и ребенка (если возможен по возрасту): позволяет выяснить наличие контакта с больными людьми, уточнить жалобы, динамику развития заболевания и последовательность появления симптомов;
- осмотр ребенка врачом: оценка тяжести состояния и выявление ряда клинических признаков болезни (температуру, окраску кожи, сыпь, менингеальные симптомы, состояние большого родничка у маленьких детей, судороги и др.);
В случае генерализованных форм заболевания диагноз можно поставить уже на основании клинических проявлений. Для подтверждения диагноза применяются методы лабораторной диагностики (она проводится уже в условиях стационара после экстренной госпитализации ребенка):
- клиническое исследование крови и мочи: в крови при менингококковой инфекции отмечаются повышенное общее число лейкоцитов, повышение числа палочкоядерных и сегментоядерных лейкоцитов, отсутствие эозинофилов и ускоренная СОЭ; анализ мочи позволяет оценить работу почек;
- клиническое исследование (бактериоскопия) толстой капли крови и осадка ликвора для обнаружения менингококков;
- бактериологический метод: посев слизи из носоглотки, посев спинномозговой жидкости, посев крови для выделения менингококка и определения его чувствительности к антибиотикам;
- биохимический анализ крови (коагулограмма, печеночный и почечный комплекс) позволяют оценить степень тяжести состояния ребенка;
- серологический анализ крови (парные сыворотки, взятые с интервалом в 7 дней) позволяют обнаружить антитела к менингококку и нарастание их титра; диагностическим является 4-кратное увеличение титра;
Дополнительные методы обследования:
- консультации невролога, ЛОР-врача и окулиста (осмотр глазного дна);
- в некоторых случаях проводится эхоэнцефалография (ультразвуковое исследование головного мозга для диагностики осложнений заболевания), компьютерная томография;
- по показаниям могут назначаться ЭКГ, эхокардиография.
Лечение
При малейшем подозрении на менингококковую инфекцию проводится срочная госпитализация.
В домашних условиях возможно лечение носителей менингококка и менингококкового назофарингита (при отсутствии в семье других детей в дошкольном возрасте).
Для лечения назофарингита менингококковой этиологии назначают:
- антибиотики внутрь в соответствующей возрасту дозировке;
- полоскание горла раствором фурацилина;
Лечение генерализованных форм включает:
- антибактериальную терапию; ;
- дезинтоксикационную терапию;
- симптоматическое лечение.
С целью воздействия на менингококк назначаются Пенициллин и Левомицетин-сукцинат. И выбор антибиотика, и дозировка его, и длительность курса зависят от клинической формы заболевания, степени тяжести, возраста и массы тела ребенка и других его индивидуальных особенностей.
При лечении менингита и менингоэнцефалита используются высокие дозы антибиотиков, чтобы преодолеть гематоэнцефалический барьер и создать достаточную концентрацию антибиотика в веществе мозга. Предпочтительно назначают Пенициллин.
Гормональные препараты (Преднизолон, Гидрокортизон) применяются в случаях тяжелого течения инфекции с целью подавления бурной реакции иммунной системы на проникновение возбудителя и для поддержания кровяного давления на должном уровне.
В случае развившегося инфекционно-токсического шока проводится лечение в условиях реанимационного отделения.
В качестве дезинтоксикационных средств применяются: 10% раствор глюкозы, плазма и плазмозаменители, раствор Рингера, Реополиглюкин и др. Могут применять плазмоферез и ультрафиолетовое облучение крови.
Симптоматическая терапия включает назначение противосудорожных препаратов (Сибазон, Реланиум, Оксибутират натрия), сердечных средств (Коргликон, Кордиамин), мочегонных препаратов (Лазикс), витаминов (С, группы В), гепарина под контролем свертывающей системы крови.
Для уменьшения гипоксии головного мозга применяются кислородотерапия и церебральная гипотермия (прикладывают к голове пузырь со льдом).
При нарушении дыхания ребенка подключают к аппарату искусственного дыхания.
Прогноз и исходы заболевания
В восстановительном периоде могут отмечаться слабость и повышение внутричерепного давления, которые исчезают спустя несколько месяцев.
Более тяжелый прогноз у детей до года. У них в редких случаях могут развиваться тяжелые последствия в виде гидроцефалии, эпилепсии.
Осложнения менингококковой инфекции делятся на специфические и неспецифические. Специфические (развиваются на раннем этапе заболевания):
- инфекционно-токсический шок;
- острый отек головного мозга;
- кровотечения и кровоизлияния;
- острая надпочечниковая недостаточность;
- острая сердечная недостаточность; и др.
Неспецифические (обусловленные другой бактериальной флорой):
Специфические осложнения являются проявлениями самого патологического процесса. Любое из них может стать причиной смерти ребенка.
После перенесенного заболевания могут выявляться остаточные явления и осложнения.
Функциональные остаточные явления:
- астенический синдром, проявлением которого в раннем возрасте является эмоциональная неустойчивость и двигательная гиперактивность, расторможенность, а в старшем возрасте – сниженная память и быстрая утомляемость; в период полового созревания подростков.
- гидроцефалия (повышенное количество жидкости в полости черепа);
- повышение внутричерепного давления;
- отставание ребенка в психомоторном развитии;
- снижение или потеря слуха;
- эпилептиформный (судорожный) синдром;
- парезы с нарушениями движений.
Профилактика
Профилактическими мероприятиями можно считать:
- раннее выявление и госпитализация больных;
- мероприятия в очаге инфекции: выявление носителей менингококка и их лечение, 10-дневное наблюдение за контактировавшими с больным и 2-кратное их обследование (мазок из носоглотки), допуск контактных детей в детский сад только после отрицательного результата обследования;
- выписка переболевшего из стационара только после 2-кратного отрицательного бактериологического анализа слизи из носоглотки (производится спустя 3 дня после курса лечения с промежутком в 1 или 2 дня);
- ограничение контактов;
- в период вспышки заболеваемости исключение проведения массовых мероприятий со скученностью детей;
- лечение хронических очагов инфекции;
- закаливание ;
- вакцинация (вакциной Менинго А+С): школьников (при регистрации в школе более 2 случаев менингококковой инфекции) и детей перед поездкой в регион, неблагоприятный по заболеваемости данной инфекцией. Применение вакцины детям возможно с 1,5 лет; иммунитет формируется к 10 дню и удерживается в течение 3-5 лет.
Резюме
Менингококковая инфекция – тяжелое заболевание, особенно для маленьких детей. Опасность этой инфекции не только в остром периоде (из-за развития осложнений и угрозы для жизни), но и после выздоровления (могут остаться на всю жизнь достаточно серьезные последствия).
Учитывая вероятность очень бурного развития болезни, не следует затягивать время обращения к врачу с любым заболеванием.
Необходимо помнить, что спинномозговая пункция (которой так боятся родители) – необходимая диагностическая процедура, которая поможет врачу назначить правильное лечение.
К какому врачу обратиться
ПРОТИВОЭПИДЕМИЧЕСКИЕ МЕРОПРИЯТИЯ В ОЧАГЕ МЕНИНГОКОККОВОЙ ИНФЕКИИ
Информация о заболевшем в ЦГСЭН в виде Экстренного извещения в течение 12 часов после выявления больного.
Эпидемиологическое обследование очага с целью выявления и санации носителей и больных стёртыми формами; определение круга лиц, подлежащих обязательному бактериологическому обследованию.
Меры в отношении источника возбудителя.
Госпитализация больного, изоляция носителей.
Выписка из стационара – при 2 отрицательных бактериологических исследований слизи носоглотки, проведённых через 3 дня после окончания лечения.
Меры в отношении факторов передачи возбудителя.
Дезинфекция: в очаге ежедневная влажная уборка, проветривание, облучение УФО и бактерицидными лампами. Заключительная дезинфекция не проводится.
Меры в отношении контактных лиц в очаге.
Медицинское наблюдение 10 дней с момента последнего посещения заболевшего коллектива/ежедневный осмотр кожи, зева с участием ЛОР-врача, термометрия/. Бактериологическому обследованию подлежат дети, персонал дошкольных, школьных учреждений, в ВУЗах и средних специальных заведениях на 1 курсе – весь курс, где выявлен больной, на старших курсах – студенты группы, где выявлен больной или носитель. В ДДУ бакобследование проводится 2 раза с интервалом в 3-7 дней.
Экстренная профилактика. Детям от 18 мес. до 7 лет и студентам 1 курса в первые 5 дней от контакта проводится активная иммунизация менингококково полисахаридной вакциной серогрупп А и С. При её отсутствии вводят нормальный человеческий иммуноглобулин. Ранее вакцинированным детям иммуноглобулин не вводится.
Среди инфекционных болезней одной из опасных для жизни и непредсказуемых по молниеносности течения является менингококковая инфекция (МИ). Актуальность проблемы заключается в том, что при возникновении МИ требуется особый подход к организации диагностики и оказания скорой и неотложной медицинской помощи, ввиду того, что генерализованные формы МИ (наиболее часто встречающиеся в детском возрасте) при поздно начатом лечении могут приводить к смертельным исходам.
Для отечественных педиатров проблема МИ имеет особо значение, так как уровень заболеваемости среди детей всегда превышает таковую у взрослых в несколько раз, достигая 8–11 случаев на 100 тыс. населения. Более 50% от общего числа заболевших составляют дети до 5 лет (табл.1) [1]. Именно у детей высока частота развития генерализованных форм МИ. В значительной степени риск летального исхода при МИ зависит от возраста ребенка: чем он младше, тем выше вероятность неблагоприятного исхода. До 75% от числа умерших при МИ составляют дети до 2 лет, при этом доля детей первого года жизни достигает 40% (табл.2) [1].
Таблица 1
Возрастное распределение заболевших 2002–2004 годы
n=4972 (36 регионов РФ)
| 1–11 мес. | 1 г. | 2–4 г. | 5–9 л. | 10–14 л. | 15–19 л. | 20–24 л. | 25–44 л. | 45–64 л. | 65 л. + | Всего | ||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 2002 | 0,13 | 18,8 | 12,4 | 16,9 | 10,1 | 10,4 | 9,3 | 4,8 | 8,4 | 6,9 | 1,8 | 100 |
| 2003 | – | 23,5 | 11,9 | 15,2 | 9,7 | 8,3 | 8,2 | 3,8 | 8,4 | 8,6 | 2,5 | 100 |
| 2004 | 0,2 | 1,3 | 13,2 | 15,8 | 8,13 | 5,4 | 10,4 | 4,6 | 9,8 | 8,7 | 2,4 | 100 |
| Всего | 0,1 | 21,5 | 2,4 | 15,9 | 9,3 | 8,0 | 9,2 | 4,3 | 8,8 | 8,1 | 2,3 | 100 |
Таблица 2
Возрастное распределение летальных случаев 2002–2004 годы
n=582 (36 регионов РФ)
| 1–11 мес. | 1 г. | 2–4 г. | 5–9 л. | 10–14 л. | 15–19 л. | 20–24 л. | 25–44 л. | 45–64 л. | 65 л. + | Всего | ||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 2002 | 0,6 | 28,4 | 12,3 | 16,7 | 0,7 | 3,7 | 4,9 | 1,9 | 7,4 | 14,2 | 6,2 | 100 |
| 2003 | – | 30,4 | 12,1 | 9,2 | 3,8 | 4,6 | 5,4 | 0,4 | 10,4 | 18,3 | 5,4 | 100 |
| 2004 | 0,6 | 26,1 | 17,8 | 12,2 | 3,9 | 1,7 | 5 | 1,1 | 11,1 | 14,4 | 6,1 | 100 |
| Всего | 0,3 | 28,5 | 13,9 | 12,2 | 3,8 | 3,4 | 5,2 | 1,0 | 9,8 | 16,0 | 5,8 | 100 |
Эпидемиология
С 1962 года в ряде стран Европы и Азии, Канаде и США, а с 1968 года – и в нашей стране отмечается подъем заболеваемости МИ. Данные анализа глобальной эпидобстановки в 2005 году свидетельствуют о том, что в странах субсахарной Африки показатели заболеваемости МИ в целом колеблются от 100 до 800 случаев на 100 тыс. населения, а летальности – до 14%; предоминирует серогруппа менингококка А. На Европейском континенте наиболее высокий уровень заболеваемости МИ регистрировался в Исландии и Ирландии – 5–6,6 случаев на 100 тыс. населения, где предоминирует серогруппа В. А в странах Океании (Новая Зеландия) показатель заболеваемости МИ составил в этот период 14,5 случаев на 100 тыс. населения. В России с 1999 года в Астраханской, Пермской, Челябинской, Кемеровской, Новосибирской, Омской областях, в Хабаровском крае произошел значительный прирост МИ – на 22–40% – и составил 8,2 случая на 100 тыс. населения. В целом в 40 регионах страны в последние годы наблюдается снижение показателей заболеваемости этой инфекцией (рис. 1) [2, 3]. В общей серогрупповой характеристике по стране преобладают менингококки серогруппы А.

Рисунок 1
Территориальное распространение заболеваемости 2005 год.
n=2771 на 100000 населения
МИ характеризуется периодичностью – интервалы между отдельными подъемами заболеваемости составляют от 4 до 12–15 лет. Рост заболеваемости в эти периоды регистрируется в основном среди городского населения за счет скученности в транспорте и помещениях в холодное время года. Наиболее доказательна связь периодичности МИ с эпидемическими подъемами ОРВИ и гриппа с пиком в зимне-весенний период года.
Заболевают преимущественно дети и лица молодого возраста, чаще в закрытых коллективах.
Группой риска по развитию септических и гипертоксических форм МИ являются дети раннего возраста.
Установлена генетическая предрасположенность к заболеванию МИ и ее рецидивов у лиц, имеющих HLA антигены В12, В16, дефицит факторов комплемента С2–С8, пропердина, IgG2 и IgM [Самуэльс М., 1997]. Популяционная устойчивость к МИ, по мнению ряда исследователей, связана с локусом HLA–A1 антигена гистосовместимости.
Этиология
МИ является типичным антропонозом. Возбудитель – Neisseria meningitidis, грам-отрицательный диплококк, вырабатывающий экзо-и эндотоксин, который очень неустойчив во внешней среде.
Выделяют более 13 серотипов менингококка, при этом иммунитет – типоспецифический. По капсульным полисахаридам бактерии разделяют на серологические группы А, В, С, D43, D44, X, Y, Z, 29Е, W-135. По антигенам в мембранных протеинах различают более 20 серотипов и субтипов менингококка. По иммунотипам липополисахарида – более 11 иммунотипов. Доказана способность менингококков образовывать L-формы, которые вероятно могут обусловливать затяжные варианты менингита.
Патогенез
В развитии МИ ведущую роль играют три фактора: возбудитель, его эндотоксин и аллергизирующая субстанция. В месте входных ворот чаще всего не возникают воспалительные изменения, но при этом менингококк вегетирует, возникает менингококконосительство. Лишь в 10–15% случаев при снижении резистентности организма возможно развитие воспалительного процесса в носоглотке в виде менингококкового назофарингита. Если менингококки преодолевают местные защитные барьеры, распространение их происходит по лимфатическим путям в кровь. Менингококки в виде бактериальных эмболов заносятся в различные органы и ткани. В тех случаях, когда преодолевается гемато-энцефалический барьер, развивается гнойный менингит или менингоэнцефалит. При этом возможно проникновение возбудителя в оболочки мозга, минуя гематогенное распространение – через решетчатую кость по лимфатическим путям и влагалищам нервных волокон. Такой вариант возможен в случаях дефекта решетчатой кости или черепно-мозговой травмы. Сверхострый менингококковый сепсис развивается в результате массовой бактериемии и эндотоксинемии. При массовом распаде менингококков высвобождаемый эндотоксин воздействует на эндотелий сосудов и мембраны клеток крови, приводя к расстройству микроциркуляции [8]. В результате генерализованного повреждения эндотелия сосудов происходит закрытие дефектов тромбоцитами, агрегация которых провоцирует высвобождение тромбоксана и угнетение синтеза простациклина. Нарушаются реологические свойства крови: происходит агрегация форменных элементов, на которых фиксируется фибрин. Кроме того, важное значение имеет воздействие липида А эндотоксина на моноциты макрофаги, которые активизируясь выбрасывают ФНО-α – первичный медиатор токсических эффектов при токсическом шоке. Кроме него, в развитии септического шока колоссальную роль играют оксид азота, простагландины, факторы комплемента, гистамин, лейкотриены, фактор активации тромбоцитов и ИЛ-1, 2, 6, 8. Высвобождается избыточное количество биологически активных веществ (катехоламины, серотонин, гистамин), активизируются системы фактора Хагемана, калликреин-кининовая, свертывающая и в последующем фибринолитическая. Из печени мощно выбрасываются протромбин, калликреин и др., что в конечном счете приводит к гиперкоагуляции с образованием большого количества бактериальных тромбов в мелких сосудах (тромбогеморрагический синдром с бактериальной эмболией).
Таким образом, септический шок при МИ имеет одновременно признаки гиповолемического (недостаток объема крови), распределительного (нарушение сосудистого тонуса) и кардиогенного (недостаточность сердечного выброса) шока. Существует стадийность в его развитии.
Клинические проявления
МИ представлена разнообразными клиническими формами – от локализованных (назофарингита и менингококконосительства) до генерализованных, среди которых – молниеносные, крайне тяжелые, чаще приводящие к летальному исходу в течение нескольких часов.
Диагностировать менингококковый назофарингит на основании клинической картины, без указания на соответствующий эпиданамнез, затруднительно. До 80% всех форм МИ составляет менингококковый назофарингит. В клинической картине заболевания наиболее типичными симптомами являются заложенность носа, першение в горле, гиперемия и отечность задней стенки глотки с гипертрофией лимфоидных образований на ней, отечность боковых валиков и слизь в небольшом количестве. Гиперемия имеет синюшный оттенок. Распространено мнение о легком характере течения этой формы МИ. В зависимости от уровня лихорадки и выраженности интоксикации различают легкую, среднетяжелую и тяжелую формы болезни. При тяжелой форме доминирует гипертермический синдром, менингизм, у детей первых лет жизни – судорожный синдром. Чаще такие пациенты расцениваются как больные ОРВИ с судорожным синдромом или серозным менингитом на момент госпитализации, и только высев менингококка позволяет адекватно верифицировать диагноз и проводить этиотропную терапию [9]. Нельзя забывать о том, что нередко у детей назофарингит предшествует развитию генерализованных форм болезни, в том числе и с летальным исходом.
Носительство менингококка в коллективах достигает более 40% (в зависимости от эпидситуации). У детей первых лет жизни менингококконосительство встречается редко.
Среди генерализованных форм различают менингококцемию (может протекать в легкой, среднетяжелой, тяжелой и молниеносной формах в виде менингококкового сепсиса), менингококковый менингит, менингоэнцефалит и смешанные формы (менингококцемия + менингит).
Для менингококцемии характерно острое, внезапное начало, критериями тяжести являются степень выраженности интоксикации, характер, величина, распространенность, наличие некрозов и продолжительность элементов сыпи, из которых может высеваться менингококк. При легкой форме элементы представлены розеолами, папулами, мелкими геморрагиями, которые бесследно исчезают к 3-му дню болезни. При среднетяжелой форме элементы преимущественно крупные, геморрагические, с поверхностным некрозом в центре. Сыпь более продолжительная – до 7–10 дней. Для тяжелых и септических молниеносных форм характерны обширные кровоизлияния на коже с глубокими некрозами и их отторжением, при которых могут формироваться косметические дефекты на теле. Эти формы часто сопровождаются маточными, носовыми, желудочно-кишечными кровотечениями, в том числе и на глазном дне. Отмечаются поражения сердца (эндокардит, миокардит, панкардит), суставов, легких, печени, почек, надпочечников.
На современном этапе выявлена зависимость ликворологических изменений (плеоцитоза и протеинрахии) от серогруппы. При заболевании, вызванном менингококком серогруппы С, эти показатели значительно выше, чем при МИ, вызванной менингококком В.
Среди больных МИ отдела нейроинфекций НИИ детских инфекций отмечено, что менингит развивался у лиц с дефектным преморбидным фоном со стороны ЦНС перинатального генеза [6]. Как наиболее частые неотложные состояния при менингококковом менингите в остром периоде заболевания регистрировались: отек головного мозга, внутричерепная гипертензия, инфекционно токсический шок, инфаркт мозга, субдуральный выпот, синдром неадекватной секреции антидиуретического гормона, диэнцефальная дисфункция и нейросенсорная тугоухость.
При менингоэнцефалите с первых дней болезни появляются очаговые симптомы на фоне нарушенного сознания, в виде поражения отдельных черепно-мозговых нервов, корковых и подкорковых парезов или параличей. Могут быть общие или локальные судороги. Характерны очень тяжелое течение, неблагоприятный прогноз – в исходе эпилепсия, гидроцефалия, грубая задержка психомоторного развития. Летальность высокая.
Диагностика
Верификация инфекции осуществляется бактериоскопическим (мазок и толстая капля крови, ликвор), бактериологическим (мазок слизи из носоглотки, посев крови, ликвора), серологическим (РНГА, РА, ИФА) и экспресс-методами (латекс агглютинации, ВИЭФ).
На современном этапе при менингите диагностический мониторинг включает НСГ для оценки состояния желудочков, субарахноидального пространства и цветовое доплеровское (дуплексное) картирование для дифференциации субарахноидального выпота от субдурального. Динамически оценивается ЭЭГ.
Лечебная тактика
На догоспитальном этапе при подозрении на менингококцемию (в том числе и смешанную форму МИ) терапию следует начинать немедленно, на дому, с последующей госпитализацией.
При судорожном синдроме (наряду с указанной терапией) вводят внутримышечно Реланиум из расчета 0,1 мл/кг. При отсутствии эффекта включают в терапию Дроперидол в сочетании с Ангальгином, оксибутират натрия. При дебюте менингита судорогами планово назначается длительная терапия препаратами вальпроевой кислоты (Конвулекс и др.), что снижает риск развития постменингитной эпилепсии.
Для предупреждения токсического шока вводят преднизолон (внутримышечно или внутривенно) в дозе 2 мг/кг. При выраженном менингеальном синдроме – 25% ную сернокислую магнезию (1 мл/год жизни) или Лазикс – 1–2 мг/кг внутримышечно.
Введение антибиотика в течение первого часа транспортировки не рекомендуется, а в случае длительной транспортировки стартовым препаратом является левомицетина сукцинат в разовой дозе 25 мг/кг, который вводится не более 2 суток.
Состояние больного оценивается под постоянным контролем АД, частоты пульса, дыхания, диуреза, окраски и температуры кожных покровов, нарастания количества и качества элементов экзантемы и сознания больного. При подозрении на молниеносный вариант генерализованной формы МИ госпитализация осуществляется реанимационной бригадой, которая проводит немедленные реанимационные мероприятия на дому в зависимости от степени септического шока (алгоритм действия перманентно осуществляется при транспортировке больного и продолжается в ОРИТ).
Важным в алгоритме оказания немедленной помощи при септическом шоке является нормализация гемодинамики, микроциркуляции, борьба с ацидозом и гипоксией. Противошоковый эффект достигается введением высоких доз гидрокортизона в сочетании с преднизолоном или его аналогами. Проводится инфузионная терапия, состав которой определяется показателями коллоидно-осмотического давления (альбумина 45–52 г/л и натрия 140–145 ммоль/л). Базовыми растворами являются 5% ная глюкоза, физиологический раствор или раствор Рингера. Соотношение вводимых коллоидов/кристаллоидов – 1:3. Физиологический раствор вводится с целью купирования гиповолемии, при резком падении АД – струйно, а при умеренном его снижении – внутривенно капельно. Под контролем КОС вводится 4%-ный раствор бикарбоната натрия внутривенно медленно, капельно по показателю дефицита оснований, в количестве, равном массе тела (в килограммах), умноженной на ВЕ : 2.
С учетом развития генерализованного васкулита с поражением эндотелия сосудов назначаются ангиопротекторы: Инстенон, Кавинтон, Актовегин, Весел Дуэ Ф (сулодексид).
Постоянно должна проводиться оксигенация, вплоть до ИВЛ, начиная с момента оказания помощи на дому.
После отмены левомицетина сукцината назначается пенициллин в дозе 300 тыс. ед/кг массы тела, 6 введений в сутки, а у детей до 3-месячного возраста – 500 тыс. ед/кг, 8 введений. Более комплаентным и альтернативным пенициллину препаратом является цефтриаксон (Роцефин), который вводится однократно в сутки внутривенно или внутримышечно в дозе 100–150 мг/кг массы в течение 5 дней при менингококцемии, а при менингите – до 10 дней. При тяжелом или затяжном менингите левомицетина сукцинат вводится эндолюмбально, в разовой дозе 10–15 мг.
При ДВС-синдроме назначаются при гиперкоагуляции – Трентал, реополиглюкин, коллоиды, а при гипокоагуляции – свежезаготовленная плазма, ингибиторы протеолиза. При отеке/набухании головного мозга после стабилизации центральной гемодинамики проводится постоянно дегидратационная терапия (Лазикс, Маннитол).
При клинико-ЭЭГ-мониторинге менингита с эпилептической симптоматикой проводится коррекция терапии антикольвунсантами. При неэффективности Конвулекса назначают топиромат (Топамакс).
С учетом длительности антибиотикотерапии в больших дозах, в последние годы предлагается хорошо зарекомендовавшая себя системная энзимотерапия Вобэнзимом, которая оказывает потенцирующий антибиотический, противовоспалительный, антитоксический, гепатопротективный и иммуномодулирующий эффекты, способствуя элиминации токсических субстанций, патогенных иммунных комплексов, иммунных депозитов из тканей, что укорачивает течение и уменьшает тяжесть генерализованных форм МИ [5, 6].
После выписки из стационара реконвалесценты генерализованных форм МИ находятся под диспансерным наблюдением педиатра и невропатолога, во время которого устраняются последствия болезни методами комплексной реабилитации.
При носительстве менингококка и нетяжелом назофарингите госпитализация проводится только по социально бытовым показаниям и из закрытых учреждений.
Назначаются ампициллин, левомицетин в возрастных дозировках в течение 4 дней или вводится внутримышечно Роцефин в течение 3 дней в дозе 125 мг (до 12 лет) и 250 мг у более старших. Спустя 3 дня проводится бактериологическое исследование, и при его отрицательном результате ребенок допускается в коллектив.
При длительном менингококконосительстве проводится повторный курс антибиотикотерапии в сочетании с препаратами иммунореабилитации.
С целью профилактики заболевания у лиц, контактировавших с больным МИ, проводится терапия, подобная лечению локализованных форм.
На коллектив накладывается карантин на 10 дней с момента изоляции больного, проводится наблюдение педиатра и лор-врача. В первые 5–10 дней проводится экстренная профилактика МИ вакцинами А или А+С детям старше года, подросткам и взрослым. Либо при выявлении других серогрупп менингококка в эти же сроки (не позже 7 дней от момента контакта) проводится пассивная профилактика нормальным иммуноглобулином.
После легкой формы МИ вакцинация детям согласно календарю прививок может проводиться спустя месяц после выздоровления. После тяжелых и смешанных форм МИ вакцинация (при отсутствии противопоказаний у невропатолога) может проводиться не ранее 3 месяцев после выздоровления.
Профилактика
В целях предупреждения распространения МИ необходимо проводить вакцинацию детей повышенного риска заражения в возрасте от 1,5 лет: посещающих детские дошкольные учреждения; находящихся в учреждениях с круглосуточным пребыванием (дома ребенка, детские дома); учащихся 1–2 классов общеобразовательных школ и школ–интернатов.
Читайте также:

