Очаг инфекции может быть
Обновлено: 24.04.2024
Классификация ( формы ) инфекционных заболеваний. Экзогенные инфекции. Эндогенные инфекции. Регионарные и генерализованные инфекции. Моноинфекции. Микстинфекции.
Инфекционные болезни обычно сопровождаются нарушениями гомеостаза организма и его физиологических функций. Множество взаимодействующих параметров в системе конкретный возбудитель-конкретный организм находит отражение в различных формах инфекционного процесса и его вариантах. Другими словами, в зависимости от эпидемиологической ситуации, типа и свойств возбудителя (например, инфицирующей дозы, вирулентности и т.д.), состояния параметров гомеостаза человека, а также от конкретных особенностей взаимодействия возбудителя и организма инфицированного человека, инфекционный процесс может принимать различные формы (от клинически выраженных до бессимптомных, от суперинфекций до бактерионосительства). Ниже рассмотрены основные формы инфекционных процессов.
Экзогенные инфекции. Эндогенные инфекции.
Экзогенные инфекции развиваются в результате проникновения в организм патогенных микроорганизмов из внешней среды.
Эндогенные инфекции обычно развиваются в результате активации и, реже, проникновения условно-патогенных микроорганизмов нормальной микрофлоры из нестерильных полостей во внутреннюю среду организма (например, занос кишечных бактерий в мочевыводящие пути при их катетеризации). Особенность эндогенных инфекции — отсутствие инкубационного периода.

Регионарные инфекционные заболевания. Генерализованные инфекции
• Регионарные инфекционные заболевания — инфекционный процесс протекает в каком-либо ограниченном, местном очаге и не распространяется по организму.
• Генерализованные инфекционные заболевания развиваются в результате диссеминирования возбудителя из первичного очага, обычно по лимфатическим путям и через кровоток.
Моноинфекции. Микстинфекции ( миксты )
Моноинфекции — заболевания, вызванные одним видом микроорганизмов.
Смешанные инфекции ( микстинфекции, миксты ) развиваются в результате заражения несколькими видами микроорганизмов; подобные состояния характеризует качественно иное течение (обычно более тяжёлое) по сравнению с моноинфекцией, а патогенный эффект возбудителей не имеет простого суммарного характера. Микробные взаимоотношения при смешанных (или микст-) инфекциях вариабельны:
• если микроорганизмы активизируют или отягощают течение болезни, их определяют как активаторы, или синергисты (например, вирусы гриппа и стрептококки группы Б);
• если микроорганизмы взаимно подавляют патогенное действие, их обозначают как антагонисты (например, кишечная палочка подавляет активность патогенных сальмонелл, шигелл, стрептококков и стафилококков);
• индифферентные микроорганизмы не влияют на активность других возбудителей.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Источники инфекций. Распространение инфекционных болезней
Источники инфекции. Инфекционный процесс может быть вызван как представителями нормальной микрофлоры организма хозяина (эндогенные инфекции), так и микроорганизмами извне (экзогенные инфекции).
Условно-патогенные бактерии нормальной микрофлоры кишечника становятся источниками инфекции только при определённых условиях (например, при перфорации кишечника). Энтеробактерии и неспорообразующие анаэробы (например, Bacteroides fragilis) вызывают внутрибрюшинные абсцессы. При попадании в лёгкие содержимого желудочного и ротоглотки, в котором присутствуют представители нормальной микрофлоры (факультативные и облигатные анаэробы), развивается пневмония или абсцесс лёгкого.
Обитающий на слизистой оболочке передних отделов носовых ходов Staphylococcus aureus может вызвать раневую инфекцию после хирургического вмешательства. Нейтропенический сепсис (бактериемия) возникает, когда бактериям удаётся преодолеть внутренние защитные механизмы слизистой оболочки кишечника или при снижении функции нейтрофилов во время химиотерапевтического лечения лейкемии. Различные изменения в организме хозяина повышают риск развития заболеваний: хирургическое вмешательство и катетеризация сосудов способствуют развитию инфекций, вызываемых представителями нормальной микрофлоры; применение иммунодепрессантов увеличивает риск возникновения оппортунистических инфекций, вызываемых возбудителями с низкой вирулентностью.
Источником экзогенных инфекций могут стать различные животные (зоонозныс инфекции). В этом случае заражение происходит контактно-бытовым и пищевым путями. Кроме того, инфекции могут быть вызваны микроорганизмами, обитающими в окружающей среде (например, Legionella или Clostridium).
Изменение условий окружающей среды ведёт к выраженному повышению риска заражения. Так, распространению зоонозных инфекций способствовало активное развитие сельского хозяйства и земледелия. Например, скармливание крупному рогатому скоту белков животного происхождения привело к возникновению эпидемии губчатой энцефалопатии, которая затем распространилась среди людей (вариантная болезнь Крейцфельдта—Якоба).
Развитие птицеводства способствовало распространению сальмонеллёза (факторы передачи — пух и перо домашней птицы), а механизация пищевой промышленности — повышению риска перекрёстной контаминации. Избежать подобных проблем позволяет совершенствование методов ведения сельского хозяйства и соблюдение санитарно-гигиенических норм.
Недостаточный контроль систем вентиляции в зданиях приводит к возникновению заболеваний, вызываемых Legionella pneumophila.
Сложный жизненный цикл некоторых микроорганизмов помогает им выжить в неблагоприятных условиях и способствует их распространению. Например, возбудители, выделяющиеся из организма хозяина с экскрементами, как правило, передаются посредством фекально-орального механизма. Многие возбудители часть своего жизненного цикла проводят в организме переносчика, и в этом случае заражение происходит во время укуса. Иногда в качестве промежуточного хозяина паразиты могут использовать не животных, а человека (например, при эхинококкозе).

Выживание и распространение возбудителей инфекций
Каждый микроорганизм по-своему приспосабливается к условиям окружающей среды. Так, бактерии способны долгое время выживать в неблагоприятных условиях в виде спор — покоящихся клеток со сниженным метаболизмом, снабжённых твёрдой многослойной оболочкой. Яйца гельминтов также снабжены твёрдой оболочкой, помогающей им выживать в окружающей среде. Распространению возбудителей способствует их длительное персистирование в организме хозяина, который в этом случае становится резервуаром инфекции.
Микроорганизмы, выделяющиеся в окружающую среду при чихании, могут долгое время находиться в воздухе в составе микроскопических капель (5 мкм). Инфекционный процесс возникает при их попадании в лёгкие здорового человека (воздушно-капельный путь передачи). Этим способом происходит распространение как возбудителей респираторных заболеваний (вирусы гриппа и др.), так и микроорганизмов, поражающих другие органы (например, Neisseria meningitides).
Возбудителей желудочно-кишечных расстройств (Salmonella) можно обнаружить в воде и пище (алиментарный путь передачи). Такое распространение инфекции наблюдают при токсоплазмозе и цистицеркозе, поражающих различные органы.
Через неповреждённый кожный покров проникают Leptospira, Treponema и Schistosoma. Передача ВИЧ происходит во время инъекций и переливаний крови (при нарушении кожного барьера). Представители нормальной микрофлоры кожного покрова (Staphylococcus epidermidis) могут проникать в организм через венозный катетер. Переносчиками некоторых инфекций служат насекомые, питающиеся кровью (например, малярию переносят самки комара рода Anopheles).
При половом контакте происходит передача микроорганизмов, не способных к жизни вне организма человека (например, Neisseria gonorrhoeae или Treponema pallidum). При этом заражению способствуют изъязвления слизистой оболочки половых органов.
Факторы распространения инфекций
Улучшение социальной обстановки и условий окружающей среды способствует снижению риска заражения и распространения инфекционных болезней. Например, соблюдение санитарно-гигиенических норм ведёт к уменьшению риска возникновения диареи, а улучшение жилищных условий препятствует распространению туберкулёза. Кроме того, полноценное питание уменьшает восприимчивость человека к инфекционным заболеваниям.
Однако как ни парадоксально, с увеличением уровня жизни возрастает и смертность от некоторых инфекционных заболеваний. Тяжесть осложнений инфекционного процесса прямо пропорциональна возрасту пациента, например при паралитическом полиомиелите или ветряной оспе.
Просвещение населения и распространение инфекций. Существует большое количество программ медицинского просвещения населения, охватывающих такие проблемы, как половое воспитание, рекомендации для беременных, соблюдение правил личной гигиены (гигиенические нормы при приёме пищи, рекомендации для путешественников и др.), использование одноразовых игл и шприцев.
Безопасность пищевых продуктов и распространение инфекций. В Европейском союзе существуют общепринятые стандарты безопасности пищевых продуктов. Контроль за их соблюдением осуществляют специалисты по вопросам гигиены окружающей среды, а также представители Министерства окружающей среды, продовольствия и сельского хозяйства. Пастеризация молока помогает снизить риск возникновения заболеваний, вызываемых Mycobacterium bovis и бактериями рода Campylobacter.
Борьба с переносчиками инфекций. Борьбе с переносчиками инфекций придают огромное значение в регионах, где промежуточными хозяевами возбудителей могут быть насекомые. Лица, посещающие тропические страны, могут существенно снизить риск развития заболевания, приняв меры, предотвращающие нападение и укусы насекомых. Попытки контролировать популяции насекомых с помощью инсектицидов могут быть неудачными вследствие наличия резистентности к этим препаратам.
Профилактика инфекционных заболеваний
Для профилактики некоторых заболеваний (например, дифтерия, менингококковая инфекция) применяют лекарственные препараты. Цель — уничтожение возбудителей заболевания в организме носителя для предупреждения развития острого состояния или распространения инфекции.
Например, для профилактики менингококковой инфекции применяют рифампицин или ципрофлоксацин, приём изониазида рекомендован пациентам с риском обострения туберкулёза при снижении иммунитета.
Значение эпидемиологии в распространении инфекций
Значение организации здравоохранения в распространении инфекционных заболеваний
В большинстве стран существует департамент здравоохранения, занимающийся изучением, профилактикой и лечением инфекционных заболеваний. Обязанности департамента:
• контроль за инфекционной заболеваемостью;
• эпидемиологическое обследование в очаге инфекционного заболевания;
• контроль за вакцинопрофилактикой;
• научные эпидемиологические исследования и обучение медицинского персонала.
Для предотвращения вспышек зоонозных инфекционных заболеваний необходимо тесное сотрудничество между учреждениями (министерствами) пищевой и сельскохозяйственной промышленности и органами санитарно-эпидемиологического надзора. В некоторых странах функции всех этих организаций выполняет одна из них, например Департамент здравоохранения в Великобритании и СДС — Центр по контролю и предупреждению распространения заболеваний — в США. Кроме того, в ведении этих организаций находится решение проблемы биологического терроризма. При этом особую важность приобретает быстрое определение вида возбудителя и своевременное оповещение населения о применении биологического оружия.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
- Вернуться в раздел "Микробиология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Что же такое очаг хронической инфекции?
Очаги хронической инфекции – это постоянные вялотекущие воспалительные процессы в отдельных органах или тканях. Могут проявляться симптомами: субфебрильная температура (от 37°С до 38°С), потливость, снижение аппетита, тошнота, дискомфорт в правом подреберье, чрезмерная утомляемость (при обычной нагрузке), нарушение сна; также боли в области сердца, частое сердцебиение и перебои в работе сердца.
Какие бывают очаги?
Наиболее частые очаги хронической инфекции – это миндалины (хронический тонзиллит), слизистая носоглотки (хронический риносинусит, фарингит с бактерионосительством), желчный пузырь (хронический холецистит), кариозные зубы, дисбиоз кишечника и другие. Эти очаги могут как не проявляться вообще или создавать незначительный дискомфорт в жизни человека, так и приводить к таким серьезным заболеваниям, как ревматизм (с поражением сердечной мышцы и клапанов сердца, суставов) с последующей, возможной, инвалидизацией!
Причины возникновения и развития
Возникают хронические инфекционные очаги на фоне перенесенных острых заболеваний с последующим снижением местной защиты организма, также на фоне общего снижения иммунной защиты организма. Развитию очагов способствует нежелание ухаживать за собой и своим здоровьем: здоровый образ жизни и питания, физические упражнения, соблюдение правил гигиены, прохождение ежегодных профилактических осмотров у врачей (всего 1 раз в год!) и, при необходимости, оздоровление инфекционного очага.
Как выявить у себя наличие хронической инфекции?
Если Вас стали беспокоить слабость, утомляемость, снижение аппетита, тошнота, дискомфорт в правом подреберье, нарушения стула, периодические подъемы температуры до 37-37,5°С и выше, дискомфорт в горле, непонятный насморк, особенно со слизью зеленого цвета, неприятный запах изо рта, зубная боль, частое сердцебиение с перебоями, одышка, боли в суставах следует немедленно обратиться к врачу. Пройдите осмотр у специалиста, сделайте обследования: общие анализы крови и мочи, электрокардиограмму, также флюорографию.
Что будет, если я не буду лечить очаги инфекции?
Каковы же основные принципы лечения и профилактики?
Для всех!
Ваше здоровье и здоровье Ваших родных и близких должно быть всегда на первом месте! Помните об этом.
Поддерживайте друг друга, говорите приятные слова, комплименты, чаще улыбайтесь, думайте о хорошем (мысли материальны. ),
будьте в позитиве! Будьте здоровы.
В настоящее время очагово-обусловленными называют заболевания внутренних и других органов, а также патологические реакции организма, происхождение которых обусловлено локальным источником аутоинфекции. Имеется достаточно убедительных данных о том, что причиной некоторых заболеваний сердечно-сосудистой системы, опорно-двигательного аппарата и других систем является очаговая инфекция в организме. Очень много публикаций посвящено сепсису.
Сепсис - общее инфекционное заболевание, возникающее в связи с наличием в организме местного инфекционного очага.
Особенность сепсиса состоит в том, что основные проявления болезни у разных людей приблизительно одинаковы при многообразии возбудителей. Чаще всего причиной сепсиса являются стафилококк, стрептококк и кишечная палочка. Выраженность изменений в органах и системах организма при сепсисе зависит от реактивности организма и иммунологического статуса.
Причины Очагово-обусловленных заболеваний полости рта:
Существует несколько точек зрения на механизм возникновения изменений в организме при очагово-обусловленных заболеваниях. Согласно токсической теории, сепсис является результатом распространения по кровеносным и лимфатическим сосудам продуктов жизнедеятельности бактерий и распада тканей. Иногда наблюдается бактериемия. Однако наличие бактериемии не всегда означает, что имеется сепсис. С позиций неврогенной теории объяснимы рефлекторные нейровегетативные расстройства, которые отмечают при очагово-обусловленной патологии.
С современных позиций только инфекционно-аллергическая теория достаточно полно объясняет возникающие изменения. При заболеваниях, развитие которых связано со стоматогенным очагом воспаления, часто отмечается сенсибилизация организма к стрептококку (его почти всегда находят в очаге поражения). Сенсибилизирующее действие оказывает любой зуб с омертвевшей пульпой. Считается правилом, что околоверхушечные ткани всякого зуба с некротизированной пульпой находятся в стадии хронического воспаления. Не подвергшийся лечению хронический воспалительный очаг в околоверхушечных тканях является источником стрептококковой сенсибилизации и может вызвать аутосенсибилизацию организма. В результате этого противо-стрептококковые антитела в комплексе с антигенами фиксируются в клетках, что приводит к возникновению гиперергической реакции или поражению отдельного органа, при этом формируется реакция замедленного типа. Клеточная деструкция, связанная с реакцией антиген-антитело, сопровождается появлением биологически активных веществ (гистамин, ацетилхолин, серотонин и др.), поступление которых в кровь вызывает разнообразные изменения в органах и тканях. Возникшие в результате этого общие и местные патологические реакции проявляются разнообразной клинической картиной.
Таким образом, о подлинной зависимости от очага, в частности стоматогенного, по-видимому, можно говорить лишь при развитии инфекционно-аллергических заболеваний стрептококковой и, вероятно, аутогенной природы, а также при аллергических реакциях на некоторые лекарственные препараты.
Что происходит во время Очагово-обусловленных заболеваний полости рта:
Под очагом инфекции следует понимать локализованное хроническое воспаление, возможно подвергавшееся медикаментозному воздействию, но способное вызвать либо обусловить патологическую реакцию организма или поражение отдельных органов и систем.
Вопрос о соотношении местного и общего имеет в практической медицине большое значение. Нередко решение этого вопроса определяет весь объем лечебно-профилактических мероприятий. Очаг инфекции - это не только скопление микроорганизмов, продуктов их жизнедеятельности и распада тканевых элементов, которые являются антигенами, но и постоянно рефлекторно действующий фактор раздражения нервных рецепторов. Очаговая инфекция может вызвать особый тип реакции организма - острый или хронический сепсис. Продолжительность септической реакции составляет от нескольких часов (молниеносная форма) и дней (острый сепсис) до многих месяцев и даже лет (хронический сепсис).
В зависимости от локализации первичного очага инфекции выделяют сепсис одонтогенный, отогенный, тонзиллярный, урогенный, пупочный, раневой и т.д. Нередко специалисты не могут указать не только входные ворота инфекции, но и первичный очаг, послуживший причиной септической реакции. Связь между местным очагом и общей реактивностью организма иногда остается трудно диагностируемой и часто недоказанной.
Изменения реактивности организма при очаговой инфекции в настоящее время большинство клиницистов связывают с определенными иммунологическими сдвигами. Длительное существование локального очага инфекции (в печени, почках, кишечнике, зубах, пародонте, миндалинах, околоносовых пазухах и других органах и тканях) сопровождается повышением чувствительности организма - сенсибилизацией - к действию того или иного раздражителя.
Учение о ротовом сепсисе явилось решающим этапом в становлении стоматологии как важной клинической дисциплины. Были выявлены новые этиологические факторы и раскрыты патогенетические механизмы, которые послужили толчком к пересмотру существующих методов лечения зубов и отношения к зубам с очагом хронического воспаления.
Микробы и продукты их жизнедеятельности могут попадать в кровь и лимфатическую систему из периапикальной области. Это может привести к возникновению актиномикоза, бактериемии, септицемии, септического шока, флегмоны глазницы, остеомиелита, тромбоза кавернозного синуса, абсцесса головного мозга, медиастинита, парестезии, очаговым и другим заболеваниям, которые сопровождаются тяжелым состоянием, а иногда являются причиной смерти пациентов. Только благодаря применению антибиотиков количество этих неблагоприятных осложнений не увеличивается.
После различных стоматологических манипуляций, например удаления зуба или эндодонтического лечения, бактерии могут попадать в кровь. Бактериемия может возникать даже в результате акта жевания или чистки зубов.Раньше наиболее часто обнаруживали а-гемолитические стрептококки, а в последнее время в строгих анаэробных условиях все чаще стали выделять Bacteroides melaninogenicus. Эти микроорганизмы обладают большой способностью проникать в вены. При инфекциях такого типа есть опасность септической эмболии.
Признание важной роли стоматогенных очагов воспаления в развитии заболеваний организма имеет большое практическое значение, так как нередко ликвидация очага поражения приводит к исчезновению нарушений в органах и системах, удаленных от него. В связи с этим очаги поражения, находящиеся в полости рта, следует рассматривать не только как местное заболевание, но и как источник аутоинфекции и аутоинтоксикации всего организма.
Стоматогенный очаг - понятие собирательное, включающее различные локализованные хронические воспалительные заболевания органов и тканей полости рта.
Патогенное действие стоматогенного очага связано как с тем, что он является источником гетеро- (микробной, лекарственной) и аутоантигенной персистенции, так и с его угнетающим влиянием на иммунную систему. Вследствие этого одонтогенный очаг обусловливает развитие ревматизма, нефрита, миокардита, ревматоидного артрита, узелкового периартериита, системной красной волчанки, возникновение иммунных комплексов. Некоторые очаги в полости рта могут быть источником лекарственной сенсибилизации организма, приводящей к появлению аллергических реакций на депонированное лекарственное вещество в виде корневой пломбы. Развивающиеся при этом аллергические реакции замедленного типа проявляются в виде васкулитов и эритем, уртикарий, капилляритов, ангионевротического отека Квинке, артериитов, периартериитов, флебитов, тромбофлебитов, лимфангитов. Очаг в полости рта может способствовать развитию бронхитов, приступов бронхиальной астмы, артралгий, артериальной гипертензии, поражений системы крови.
Многие авторы признают воспалительные заболевания пародонта как возможную и реальную причину хрониосептического состояния организма. Они считают их более опасными, чем воспалительный очаг у верхушки корня. Несомненно, к очагам в полости рта можно отнести неудаленные околокорневые кисты, хронический остеомиелит челюсти, хронические воспалительные процессы слюнных желез, одонтогенный и риногенный гайморит, одонтогенную подкожную гранулему, воспаление язычной миндалины и осложненные хроническим воспалением полуретинированные зубы.
Симптомы Очагово-обусловленных заболеваний полости рта:
Для очагово-обусловленных заболеваний характерно несоответствие субъективных симптомов и объективно регистрируемых нарушений. Клинические проявления их многообразны. Развитию очагово-обусловленных заболеваний способствуют переохлаждение, переутомление, травмы, стрессы, а также острые инфекционные заболевания, изменяющие иммунобиологическое состояние организма.
И.Г.Лукомский разделял очагово-обусловленные заболевания на 3 группы в зависимости от влияния очага на организм. В 1-ю группу вошли заболевания, возникновение которых находилось в прямой зависимости от стоматогенного очага, во 2-ю - заболевания, при которых очаг сопутствовал и отягощал их. Третью группу составляли заболевания, при которых их связь с очагом точно не определялась. Указанная симптоматика не имеет существенного практического значения.
Г.Д.Овруцкий выделяет 4 группы заболеваний, связанных со стоматогенным очагом:
инфекционно-аллергические заболевания стрептококковой природы; аутоаллергенные заболевания; заболевания, обусловленные сенсибилизацией лекарственными препаратами; заболевания, связанные с угнетением неспецифической резистентности организма в результате длительного действия очага.
К инфекционно-аллергическим заболеваниям стрептококковой природы наряду с хроническим сепсисом относят подострый септический эндокардит, неспецифический миокардит, васкулиты, нефрит, конъюнктивит и др. Перечисленные заболевания, обусловленные стоматогенным очагом, развиваются очень медленно.
Из связанных с очагом заболеваний аутоаллергенной природы следует иметь в виду ревматизм, системную красную волчанку, склеродермию, ревматоидный артрит, узелковый периартериит. Особенности очагово-обусловленных заболеваний, в основе которых лежит аутоаллергический компонент, состоят в том, что со временем аутоиммунная реакция может приобретать самостоятельное значение, а очаг, явившийся непосредственной причиной заболевания, в значительной степени утрачивает свою роль.
Лекарственные аллергические реакции, связанные, как правило, с лечением стоматогенного очага, проявляются в виде васкулита и эритем, капилляритов, флебитов, тромбофлебитов. Могут наблюдаться конъюнктивиты, риниты, дерматиты, бронхиты, приступы бронхиальной астмы, артралгии и изменения в системе крови (геморрагия, анемия, лейкоцитоз, лейкопения и др.).
Перечень заболеваний, связанных со свойствами очага оказывать угнетающее влияние на состояние неспецифической резистентности организма, практически может быть безграничным. Следует иметь в виду влияние, которое очаг оказывает на течение острых и развитие хронических заболеваний легких, на затяжное течение и развитие осложнений болезней сердца, желудочно-кишечного тракта, нервной системы, печени, системы крови, гипертонической болезни и др. Понижение иммунитета способствует затяжному и осложненному течению инфекционных заболеваний бактериальной и вирусной природы.
Очагово-обусловленные заболевания развиваются медленно, их клинические проявления многообразны. В одних случаях преобладают общие нарушения, в других отмечают локализованные изменения. Как правило, очагово-обусловленную природу заболевания независимо от локализации патологического процесса необходимо предполагать при длительном течении болезни, ее торпидности, склонности к частым рецидивам и нерезко выраженных гипертермиях.
Вначале больные отмечают общее недомогание, быструю утомляемость, усиленную потливость, сердцебиение. Могут возникать боли в области сердца, головные боли, раздражительность, дрожание рук и другие симптомы, например снижение массы тела.
Из объективных данных отмечают отклонения в анализах крови в виде увеличения СОЭ, снижения уровня гемоглобина, уменьшения числа эритроцитов, лейкопении. Наблюдается повышенная чувствительность больных к метеофакторам. В некоторых случаях на первое место выступает органная патология. Так, при ревматоидном артрите процесс может быть ограничен поражением нескольких суставов с выраженной болью, припухлостью и нарушением функции. Характерно, что противоревматическая терапия малоэффективна без устранения причинного фактора.
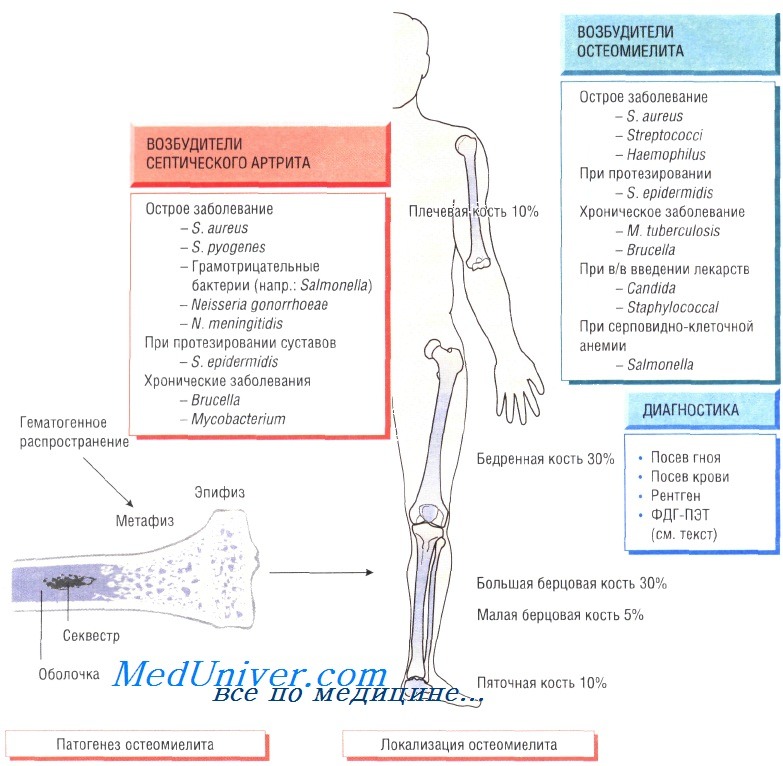
Инфекционные заболевания костей и суставов - остеомиелиты и артриты: причины, диагностика, лечение
Остеомиелит (инфекция костной ткани) возникает в результате гематогенного распространения инфекции или поражения кости вследствие заболеваний суставов, а также после травмы и хирургического вмешательства. Образование гноя способствует развитию ишемии и некроза тканей. Омертвевшую часть кости называют секвестром. Вокруг очага инфекции происходит формирование новой костной ткани (оболочки).
У детей чаще всего отмечают поражение метафизов трубчатых костей (бедренной, большеберцовой и плечевой). У взрослых также может развиться остеомиелит позвоночника.
В 90% случаев в роли возбудителя остеомиелита выступает Staphylococcus aureus, реже — Streptococcus pyogenes (4%), Haemophilus influenzae (4%), Escherichia coli, Mycobacterium tuberculosis и микроорганизмы родов Salmonella и Brucella. У пациентов с серповидно-клеточной анемией чаще всего диагностируют сальмонеллёзную этиологию заболевания.
Клинические признаки остеомиелита. У пациентов отмечают гипертермию и болевой синдром, причём у некоторых из них (особенно в молодом возрасте) боль чётко не локализована. Дети часто перестают двигать поражённой конечностью (псевдопаралич). При прогрессировании заболевания наблюдают отёчность мягких тканей, сопровождающуюся образованием полостей.
При отсутствии необходимого лечения и поздней диагностики возникают патологические переломы. Кроме того, повышается риск развития хронической формы остеомиелита. Очень часто очаги острой или хронической инфекции возникают вокруг инородных тел (хирургические нитки, осколки при травме).
Диагностика остеомиелита. Изменения, определяемые при радиологических исследованиях, возникают только на поздних стадиях болезни, когда происходит деминерализация костей. Сцинтиграфия позволяет обнаружить инфекцию, но не дифференцировать инфекционный и воспалительный процессы. Наиболее чувствительный метод — позитронно-эмиссионная томография с использованием фтордеоксиглюкозы (ФДГ-ПЭТ). Большое значение имеет посев образцов крови пациента, хотя на ранних стадиях инфекции результат может быть отрицательным. Для идентификации возбудителя и определения его чувствительности к антибиотикам осуществляют посев гноя, отобранного при помощи иглы или прямой биопсии.
Лечение остеомиелита. Основной метод лечения — дренирование и иссечение секвестра. Эмпирическую антибиотикотерапию (флуклоксациллин и фузидовая кислота) необходимо начинать как можно быстрее, не дожидаясь результатов посева, так как в большинстве случаев заболевание вызывают стафилококки и стрептококки. Другие препараты (ципрофлоксацин) назначают при выделении чистой культуры сальмонелл или подозрении на сальмонеллёзную инфекцию у пациентов с серповидно-клеточной анемией. Лечение продолжают до очевидного выздоровления и исчезновения признаков воспаления (около 6 нед).
Хронический остеомиелит
При неправильном лечении, а также после хирургической операции или травмы болезнь переходит в хроническую форму. С внедрением в клиническую практику протезирования у пожилых людей всё чаще обнаруживают хронический остеомиелит, связанный с контаминацией протезов слабовирулентными микроорганизмами (коагулаза-отрицательными стафилококками).
У 50% больных возбудителем становятся Staphylococcus aureus, в остальных случаях чаще — грамотрицательные бактерии (рода Pseudomonas, Proteus и Е. coli). Основные симптомы — постоянный болевой синдром, отёк, деформация тканей и хронические выделения из свищей. Для диагностики необходимо выполнить посев гноя, отобранного в асептических условиях. Залогом эффективного лечения считают правильно подобранную антибактериальную терапию и успешное выполнение хирургического вмешательства. При возникновении инфекции в месте установки протеза его необходимо удалить (для эффективности лечения).
Гнойный артрит
Гнойный артрит обычно возникает на фоне бактериемии, при этом в 95% случаев возбудителем являются S. aureus и S. pyogenes. Кроме того, в этиологии заболевания участвуют кишечные бактерии, сальмонеллы, бруцеллы, Neisseria gonorrhoeae, Н. influenzae, Borrelia burgdorferi, Pasteurella и M. tuberculosis. Чаще происходит поражение крупных суставов (например, коленного), но нередко отмечают инфекции плечевого, тазобедренного, голеностопного, локтевого и запястного суставов.
Очень часто заболевание возникает при протезировании суставов, когда во время операции или в результате гематогенного распространения на протезе развиваются микроорганизмы, входящие в состав микрофлоры кожи (обычно S. aureus или Staphylococcus epidermidis). Источник инфекции может быть на удалённом расстоянии от места развития артрита.
Клинические признаки гнойного артрита. У детей болезнь начинается с внезапного повышения температуры, возникновения боли и отёчности, затрудняющих движения в поражённом суставе. У взрослых артрит может развиваться постепенно. В ряде случаев в анамнезе есть указания на заболевания мочевыводящих путей или сальмонеллёз. Другие характерные симптомы — развитие целлюлита или появление сыпи (например, сыпь при гонококковой инфекции).
Перед установлением диагноза необходимо исключить такие заболевания, как ревматоидный артрит, остеоартрит, подагра, псевдоподагра и реактивный артрит. Для диагностики выполняют пункцию сустава. Проводят бактериологическое исследование суставной жидкости (окраска по Граму), возможно повышение количества лейкоцитов. Результаты посева оценивают через 48 ч. При подозрении на бруцеллёз для посева отбирают образцы костного мозга пациента.
Лечение следует начинать с внутривенного введения антибиотиков, эффективных в отношении определённого или предполагаемого возбудителя. Затем продолжают курс антибактериальной терапии (приём препаратов внутрь) до 6 нед. Иногда необходима пункция и промывание сустава.
Вирусный артрит
Некоторые вирусы (например, вирус краснухи, паротита и гепатита В) могут стать причиной артрита. Артрит, вызванный вирусом краснухи (чаще наблюдается у женщин), развивается через несколько дней после возникновения сыпи. Некоторые альфавирусы способны вызывать тяжёлые заболевания костей и суставов. Иногда артрит возникает вследствие иммунной реакции на возбудителя в периоде реконвалесценции некоторых инфекционных заболеваний (например, после менингококковой инфекции, шигеллёза или хламидиоза). При хламидиозе возможно развитие синдрома Рейтера — сочетание увеита и артрита.
Инфекции суставов после протезирования
Суставные протезы могут подвергнуться микробной контаминации во время операции и при гематогенном распространении инфекции. Возбудителями обычно становятся низковирулентные микроорганизмы (например, S. epidermidis). Тяжёлые последствия наблюдают в результате инфекции, вызванной S. aureus (особенно его метициллинрезистентны-ми штаммами). Для лечения назначают внутривенное введение антибактериальных препаратов (по результатам исследования чувствительности микроорганизмов к антибиотикам).
В связи с развитием инфекции суставной протез необходимо удалить, при этом следует соблюдать меры предосторожности для недопущения распространения инфекции. Пациентам, которым предстоит протезирование суставов, назначают курс профилактической антибиотикотерапии препаратами, эффективными в отношении S. aureus.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
- Вернуться в раздел "Микробиология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

