Омертвление тканей с последующим присоединением инфекции
Обновлено: 22.04.2024

Некроз – заболевание, в результате которого вредные бактерии и микробы атакуют мягкие ткани и останавливают их жизнедеятельность. Такое состояние практически всегда является очень серьезным и требует длительного и качественного лечения в стационарной среде. Но перед тем, как приступать к терапии, необходимо провести детальное обследование больного, чтобы правильно поставить диагноз и установить причину появления заболевания.
Что собой представляет и как протекает болезнь
Некроз – одно из самых страшных заболеваний, при котором прекращается жизнедеятельность тканей, клеток и внутренних органов. Чаще всего к такому состоянию приводит деятельность вредоносных микроорганизмов, а также химические, механические и термические агенты, оказывающие разрушающее действие. Также болезнь может проявиться в результате сильных аллергических реакций или из-за проблем с кровообращением и сильным переохлаждением в этом участке. При сильном перегреве отмечается чрезмерный метаболизм, а в случае проблем с циркуляцией крови увеличивается вероятность появления некротического процесса.
Первыми признаками патологии является онемение, низкий порог чувствительности. В таком случае нужно сразу же обращаться за помощью к специалисту. Дополнительными симптомами является побледнение кожи, что связано с нарушением циркуляции крови. Спустя время кожные покровы могут стать нехарактерного оттенка – желтыми, серыми, зелеными или синими. В случае поражения ног, больной жалуется на быструю усталость при ходьбе, чувство холода и судороги. В результате этого образуются трофические язвы, которые не будут затягиваться и в скором времени приведут к омертвению тканей и кожи.
Все это в совокупности негативно отражается на работе центральной нервной системы, органов дыхания, почек и печени, общее состояние заметно ухудшается, ослабевает иммунитет, нарушается метаболизм, могут появиться заболевания крови.
Виды и формы некроза
Есть 2 основные формы патологии:
Сухой некроз. В медицине также называют коагуляционный. При нем происходит свертывание белка, который в скором времени становится похож на творожную массу. Кожа в проблемных местах станет желто-серой. При этой форме в месте, где происходит отторжение отмершей ткани, появляются язвочки, которые быстро превращаются в гнойники. После их вскрытия образуется свищ. На начальных этапах развития заболевания могут отмечаться следующие симптомы: повышенная температура тела, проблемы с функционированием проблемного органа.
Влажный некроз. Медицинский термин – колликвационный некроз. Проявляется активным увеличением мягких тканей. В местах погибших тканей происходит их разжижение, формируется гнилостная среда для распространения вредоносных микроорганизмов. В добавок появляется запах гнили, с которым невозможно ничего сделать, даже в случае проведения лечения. Такая форма болезни чаще затрагивает кожу, головной мозг и другие органы, в которых собирается много жидкости. При активном развитии болезни могут появиться осложнения. Если некроз поразил головной мозг, то не исключено, что пациент может потерять память.
Помимо форм есть и несколько видов:
пролежни – появляются у пациентов с лежачим образом жизни, которым не оказывают должного ухода;
гангрена – появляется после активно развивающегося некроза. Сопровождается омертвением кожи, слизистых оболочек, тканей мышц;
инфаркт – выявляется тогда, когда внезапно перестает поступать кровь к определенному органу;
асептический – появляется при травме головки бедренной кости. Его симптомы – нестерпимые болевые ощущения в пораженном месте, невозможность самостоятельно передвигаться. Проявляются на 2-3 день после начала болезни;
фибриноидный – выявляется в стенках кровеносных сосудов.
Как лечить заболевание
Несмотря на всю серьезность заболевания, его можно успешно вылечить. Но этим должны заниматься только опытные специалисты в медицинских учреждениях. Терапия в общих чертах выглядит следующим образом:
некроз зубов и десен выявляется весьма оперативно, так как при нем появляются нестерпимые боли и неприятный запах изо рта. Пациентам назначают определенные лекарственные препараты, оказывающие антибактериальное и дезинфицирующее действие. В некоторых случаях поврежденные мягкие ткани приходится удалять путем хирургического вмешательства;
некроз печени. Если при своевременном обнаружении заболевания еще можно ограничиться медикаментозным лечением, то на более поздних этапах без операции не обойтись;
омертвение костной ткани. В большинстве случаев лечится хирургическим путем. Если некроз поразил тазобедренный сустав, то необходимо удалить проблемную область и прибегнуть к эндопротезу. При своевременном выявлении проблемы лечение практически всегда приносит благоприятный исход.
В случае неблагоприятного течения заболевания количество гнойников увеличивается, что в итоге может привести к сильным кровопотерям, увеличении очага. В результате начнется развитие сепсиса. В случае положительного исхода ткани начнут расплавляться, соединительные ткани прорастут в остатки омертвевших участков, с дальнейшим появлением шрама.
В любом случае, при появлении тревожных признаков не стоит их игнорировать или заниматься самолечением. Своевременное обращение к врачам поможет избежать многих серьезных заболеваний и устранить их еще на начальных стадиях.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Возрастные ограничения 18+

При омертвении тканей развивается гангрена. Необратимые процессы могут быть спровоцированы различными факторами. Патология может затрагивать различные участки тела и любые органы, но, чаще всего, развивается гангрена нижних конечностей.
Причины
Нарушение кровоснабжения в тканях – это сейчас одна из самых частых причин развития гангрены. В этом случае в ткани не поступает достаточное количество кислорода и необходимых питающих веществ, что приводит к изменениям в их структуре, а впоследствии и некрозу. Патологическое состояние может возникать при развитии различных периферических артерий, а также на фоне:
Болезней эндокринной системы.
Другой распространенной причиной развития гангрены является активизация патогенных микроорганизмов, чаще всего, бактерий. На фоне этого происходит разрушение и отмирание тканей. Как правило, процессы возникают при ослаблении иммунитета и развитии различных инфекционных заболеваний. В частности, газовую гангрену вызывают анаэробные патогены клостридии.
К провоцирующим некроз тканей факторам относят физические и химические воздействия, которые приводят к повреждениям тканей. Патологическое состояние часто возникает при термическом, лучевом или химическом травмировании.
Симптоматика
Симптоматика заболевания зависит от клинической формы болезни. Но при этом существуют общие признаки, которые указывают на развитие опасной патологии. Прежде всего, в зоне поражения ухудшается чувствительность и наблюдается изменение цвета кожи. Она приобретает темно-бурый оттенок. Дополнительно возникает отек и волдыри, а также снижается температура в пораженной области.
Выделяют по проявлению дополнительных симптомов два вида гангрены:
Отдельно выделяют анаэробную газовую гангрену. При развитии патологического состояния в месте поражения возникает опухоль и при пальпации возникает характерный хруст. Это связано с тем, что внутри тканей скапливаются газы, которые являются следствием увеличения количества патогенных бактерий. Кожные покровы приобретают серо-синий оттенок. При газовой гангрене стремительно ухудшается общее состояние.
Диагностика и лечение
Диагностика гангрены предусматривает комплексный подход. Изначально выполняется общий и биохимический анализ крови. Важными являются показатели количества лейкоцитов, эритроцитов, эозинофилов. Оценивается доктором также уровень гемоглобина и сахара в крови. Также проводится исследование материала, отделяемого от раны, под микроскопом. Уточнить диагноз можно также с помощью:
Ультразвукового сканирования сосудов.
Лечение гангрены проводят исключительно в условиях стационара. В каждом конкретном случае методы терапии подбирают индивидуально. Следует понимать, что измененные, вследствие развития гангрены, ткани не восстанавливаются. Поэтому в процессе лечения всегда требуется оперативное вмешательство с целью иссечения поврежденных тканей в сочетании с медикаментозной терапией. Такой подход позволяет предотвратить распространения гангрены.
Размеры иссечения зоны некроза зависят от тяжести поражения. При гангрене нижних или верхних конечностей, в большинстве случаев, требуется ампутация. В дальнейшем в зоне здоровых тканей формируется культя и подбирается протез.
Дополнительно может проводиться оперативное вмешательство с целью восстановления кровотока. Это позволяет уменьшить размер зоны поражения и предотвратить распространение патологического процесса на жизнеспособные ткани. Может применяться шунтирование или ангиопластика. Также при необходимости выполняется удаление тромба или атеросклеротической бляшки.
При гангрене всегда показана медикаментозная противобактериальная терапия. Нужно будет обязательно купить лекарства, которые назначил доктор в аптеке или заказать их через интернет. Эффективными считаются внутривенные инъекции. Такой способ позволяет доставить лекарство в высоких дозах за короткое время к месту поражения. Для снятия интоксикационного синдрома ставят капельницы с глюкозой и плазмозаменителями. Дополнительно назначают обезболивающие препараты при необходимости.
Для положительного прогноза очень важно начать срочное лечение гангрены. В противном случае могут возникнуть опасные осложнения, что может привести к необходимости ампутации больших участков. Повышенная опасность также возникает при присоединении инфекции. Это грозит развитием сепсиса, что грозит летальным исходом.
Для профилактики гангрены необходимо своевременно лечить заболевания, которые могут спровоцировать опасные изменения в структуре тканей и привести к их некрозу. При возникновении каких-либо травм и ранений следует быстро выполнять правильную обработку ран, чтобы минимизировать риски занесения инфекции. Также нужно отказаться от вредных привычек и вести здоровый образ жизни.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Возрастные ограничения 18+

Омертвение клеточных структур в тканях или органах провоцирует по множеству причин, начиная от местных травм, нарушений процессов кровообращения. Некроз относится к серьезным болезням, требующим незамедлительного удаления мертвых тканей во избежание дальнейшего его распространения.
Общие сведения и источники развития некроза
Патология приводит к местному омертвению отдельных тканевых участков в живых организмах. Некроз формируется под воздействием внутренних или внешних факторов, в большинстве случаев его возникновению предшествуют разнообразные травмы, нарушения процесса питания клеток или нестабильное кровообращение в проблемной области.
Источники формирования некроза представлены:
механическими факторами – результатом становятся нарушения целостности тканей, их разрывы;
термическими – длительное воздействие низких температур (ниже 15 градусов) провоцирует обморожение, высоких показателей (свыше 60 градусов) – ожоги с последующим омертвением клеток;
электрическими – в зоне прохождения тока наблюдается резкое увеличение показателей температуры, формируются местные ожоги, напоминающие термические поражения;
химическими – кислотно-щелочные составы приводят к развитию влажных или сухих некрозов на фоне повреждений;
лучевыми – радиационное облуче6ние становится источником тяжелых форм патологического процесса;
токсическими – разрушения возникают на фоне влияния токсинов патогенной микрофлоры.
Указанные факторы считаются основными для появления омертвевших участков.
Дополнительные причины некроза
Заболевание может формироваться под влиянием нарушения кровообращения. Первопричиной нестабильной циркуляции крови считается:
продолжительный спазм или сдавление кровеносных сосудов;
дисфункция сердечно-сосудистого отдела;
изменения в химическом составе крови.
Небольшие отклонения в питании тканей приводят к их омертвению. Повреждения отдельных областей провоцирует появление симптоматики некроза в течении минимального времени.
Скорость развития и глубина проникновения патологического процесса связана:
с особенностями внешних условий и окружающей среды;
наличием или отсутствием патогенной микрофлоры в основном очаге разрушения;
физиологическими особенностями отдельных организмов;
общим состоянием здоровья.
При охлаждении, нагревании или проникновении болезнетворных микробов в зону омертвения может возникать ускорение процессов некроза.
Основные разновидности патологии
Специалисты подразделяют болезнь по этиологическим факторам, представленным:
Ишемическим поражением – инфаркт на клеточном уровне развивается как последствие закупорки сосудов воздухом, кровяными бляшками. Проблема встречается при спазмах артерий, повышенного напряжения органов на фоне кислородного голодания. Инфаркт повреждает ткани почек, селезенки, сердечной мышцы, мозга.
Травматическим – формируется как ответная реакция на прямое воздействие отдельных факторов на ткани. Источником некроза становится повышенная или пониженная температура, влияние радиации и электрического тока.
Трофоневротическим– образуется при нарушениях или заболеваниях, связанных с нервной системой.
Токсигенным – патологическому процессу предшествует проникновение бактериальных или небактериальных токсинов. Иногда отмечается развитие токсического некроза в периоде внутриутробного развития, связанного с влиянием патогенов или медикаментозных средств.
травматическим и токсическим (делится по механизму образования) – прямого типа;
ишемическим, аллергическим или трофоневротическим – непрямого вида.
Дополнительное деление позволяет специалистам выбирать подходящую для организма терапию.
Морфологическая классификация
Дополнительное разделение омертвения тканей помогает выделить следующие разновидности заболевания:
Патология формируется при замедленных гидролитических процессах или повышенных показателях содержащегося белка. Заболевание определяется по наличию сухих участков с плотной консистенцией. Источником проблемы становится поражение мышц при тифе, аллергии, аутоиммунной болезни и пр.
К этой форме относят и творожистый некроз, возникающий после сифилиса, туберкулеза, лимфогранулематоза. Лабораторное исследование с химическим анализом участка показывает содержание большого объема липидов в пораженной зоне.
Патологический процесс выявляется по дряблым тканям, содержащим большие объемы жидкости. Заболевание встречается в тканях, содержащих много влаги, в которых наблюдается активная деятельность гидролитических ферментов. Очагом болезни становится головной мозг и иные участки тела.
При развитии омертвения ткани становятся черного или темного оттенка. Цветовая особенность связана с наличием в клетках соединения, основанного на сероводороде и гемоглобине. Различают две основные формы патологии:
сухую – с поражением конечностей, продолжительным течением;
влажную – со стремительным развитием и присутствием инфекции.
Терапия последней разновидности дается труднее, может провоцировать формирование осложнений.
Повреждение отдельных участков тканей связано с недостаточной циркуляцией крови и нарушениями питания на клеточном уровне, постоянным сдавлением структурных единиц. Пролежни формируются у людей с ограниченной подвижностью в лопаточной, пяточной, крестцовой, локтевой, седалищной области. Некроз может возникать в самых неожиданных местах – под молочными железам у женщин, под зубным протезом на деснах.
Для каждой разновидности патологии используются собственные терапевтические методики. Места повреждений постоянно обрабатываются дезинфицирующими растворами, при необходимости производится иссечение мертвых участков с последующим антибактериальным лечением.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Раневая инфекция – это комплекс общих и местных патологических проявлений, возникающих при развитии инфекции в случайных или операционных ранах. Патология проявляется болью, ознобом, лихорадкой, увеличением регионарных лимфатических узлов и лейкоцитозом. Края раны отечные, гиперемированные. Наблюдается выделение серозного или гнойного отделяемого, в отдельных случаях образуются участки некроза. Диагноз выставляется на основании анамнеза, клинических признаков и результатов анализов. Лечение комплексное: вскрытие, перевязки, антибиотикотерапия.
МКБ-10
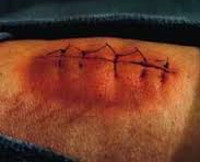
Общие сведения
Раневая инфекция – осложнение раневого процесса, обусловленное развитием патогенной микрофлоры в полости раны. Все раны, в том числе и операционные, как в гнойной хирургии, так и в травматологии считаются первично загрязненными, поскольку какое-то количество микробов попадает на раневую поверхность из воздуха даже при безукоризненном соблюдении правил асептики и антисептики. Случайные раны загрязнены сильнее, поэтому в таких случаях источником инфекции обычно является первичное микробное загрязнение. При операционных ранах на первый план выступает эндогенное (из внутренней среды организма) или внутригоспитальное (вторичное) инфицирование.

Причины
В большинстве случаев возбудителем инфекции в случайных ранах становится стафилококк. Редко в качестве основного возбудителя выступает протей, кишечная и синегнойная палочка. В 0,1% случаев встречается анаэробная инфекция. Через несколько дней пребывания в стационаре флора меняется, в ране начинают преобладать устойчивые к антибактериальной терапии грамотрицательные бактерии, которые обычно становятся причиной развития раневой инфекции при вторичном инфицировании как случайных, так и операционных ран.
Раневая инфекция развивается в случае, когда количество микробов в ране превышает некий критический уровень. При свежих травматических повреждениях у ранее здорового человека этот уровень составляет 100 тыс. микроорганизмов на 1 г ткани. При ухудшении общего состояния организма и определенных особенностях раны этот порог может существенно снижаться.
К числу местных факторов, повышающих вероятность развития раневой инфекции, относится присутствие в ране инородных тел, сгустков крови и некротических тканей. Также имеет значение плохая иммобилизация при транспортировке (становится причиной дополнительной травмы мягких тканей, вызывает ухудшение микроциркуляции, увеличение гематом и расширение зоны некроза), недостаточное кровоснабжение поврежденных тканей, большая глубина раны при малом диаметре раневого канала, наличие слепых карманов и боковых ходов.
Общее состояние организма может провоцировать развитие раневой инфекции при грубых расстройствах микроциркуляции (централизация кровообращения при травматическом шоке, гиповолемические расстройства), нарушениях иммунитета вследствие недостаточного питания, нервного истощения, химических и радиационных поражений, а также хронических соматических заболеваний. Особенно значимы в таких случаях злокачественные новообразования, лейкемия, уремия, цирроз, сахарный диабет и ожирение. Кроме того, снижение сопротивляемости инфекции наблюдается при проведении лучевой терапии и при приеме ряда лекарственных средств, в том числе – иммунодепрессантов, стероидов и больших доз антибиотиков.
Классификация
В зависимости от преобладания тех или иных клинических проявлений гнойные хирурги выделяют две общие формы раневой инфекции (сепсис без метастазов и сепсис с метастазами) и несколько местных. Общие формы протекают тяжелее местных, вероятность летального исхода при них повышается. Самой тяжелой формой раневой инфекции является сепсис с метастазами, который обычно развивается при резком снижении сопротивляемости организма и раневом истощении вследствие потери больших количеств белка.
К числу местных форм относятся:
- Инфекция раны. Является локализованным процессом, развивается в поврежденных тканях с пониженной сопротивляемостью. Зона инфицирования ограничена стенками раневого канала, между ней и нормальными живыми тканями есть четкая демаркационная линия.
- Околораневой абсцесс. Обычно соединен с раневым каналом, окружен соединительнотканной капсулой, отделяющей участок инфекции от здоровых тканей.
- Раневая флегмона. Возникает в случаях, когда инфекция выходит за пределы раны. Демаркационная линия исчезает, процесс захватывает прилежащие здоровые ткани и проявляет выраженную тенденцию к распространению.
- Гнойный затек. Развивается при недостаточном оттоке гноя вследствие неадекватного дренирования или зашивании раны наглухо без использования дренажа. В подобных случаях гной не может выйти наружу и начинает пассивно распространяться в ткани, образуя полости в межмышечных, межфасциальных и околокостных пространствах, а также в пространствах вокруг сосудов и нервов.
- Свищ. Образуется на поздних стадиях раневого процесса, в случаях, когда на поверхности рана закрывается грануляциями, а в глубине сохраняется очаг инфекции.
- Тромбофлебит. Развивается через 1-2 мес. после повреждения. Является опасным осложнением, обусловлен инфицированием тромба с последующим распространением инфекции по стенке вены.
- Лимфангит и лимфаденит. Возникают вследствие других раневых осложнений, исчезают после адекватной санации основного гнойного очага.
Симптомы раневой инфекции
Как правило, патология развивается спустя 3-7 дней с момента ранения. К числу общих признаков относится повышение температуры тела, учащение пульса, ознобы и признаки общей интоксикации (слабость, разбитость, головная боль, тошнота). В числе местных признаков – пять классических симптомов, которые были описаны еще во времена Древнего Рима врачом Аулусом Корнелиусом Сельсусом: боль (dolor), местное повышение температуры (calor), местное покраснение (rubor), отек, припухлость (tumor) и нарушение функции (functio laesa).
Характерной особенностью болей является их распирающий, пульсирующий характер. Края раны отечны, гиперемированы, в полости раны иногда имеются фибринозно-гнойные сгустки. Пальпация пораженной области болезненна. В остальном симптоматика может варьироваться в зависимости от формы раневой инфекции. При околораневом абсцессе отделяемое из раны нередко незначительное, наблюдается выраженная гиперемия краев раны, резкое напряжение тканей и увеличение окружности конечности. Образование абсцесса сопровождается снижением аппетита и гектической лихорадкой.
При раневых флегмонах выявляется существенное повышение местной температуры и резкое ухудшение состояния больного, однако рана выглядит относительно благополучно. Формирование гнойного затека также сопровождается значительным ухудшением состояния пациента при относительном благополучии в области раны. Температура повышается до 40 градусов и более, отмечаются ознобы, вялость, адинамия и снижение аппетита. Гнойное отделяемое отсутствует или незначительное, гной выделяется только при надавливании на окружающие ткани, иногда – удаленные от основного очага инфекции. При свищах общее состояние остается удовлетворительным или близким к удовлетворительному, на коже формируется свищевой ход, по которому оттекает гнойное отделяемое.
Осложнения
Осложнения обусловлены распространением инфекции. При гнойных тромбофлебитах общее состояние ухудшается, в зоне поражения определяются умеренные признаки воспаления, при расплавлении стенки вены возможно формирование флегмоны или абсцесса. Лимфангит и лимфаденит проявляются болезненностью, отечностью мягких тканей и гиперемией кожи в проекции лимфатических узлов и по ходу лимфатических сосудов. Отмечается ухудшение общего состояния, ознобы, гипертермия и повышенное потоотделение. При сепсисе состояние тяжелое, кожа бледная, наблюдается снижение АД, выраженная тахикардия, бессонница и нарастающая анемия.
Лечение раневой инфекции
Лечение заключается в широком вскрытии и дренировании гнойных очагов, а также промывании раны антисептиками. В последующем при перевязках используются сорбенты и протеолитические ферменты. В фазе регенерации основное внимание уделяется стимуляции иммунитета и защите нежных грануляций от случайного повреждения. В фазе эпителизации и рубцевания при больших, длительно незаживающих ранах выполняют кожную пластику.
Прогноз и профилактика
Прогноз определяется тяжестью патологии. При небольших ранах исход благоприятный, наблюдается полное заживление. При обширных глубоких ранах, развитии осложнений требуется длительное лечение, в ряде случаев возникает угроза для жизни. Профилактика раневой инфекции включает в себя раннее наложение асептической повязки и строгое соблюдение правил асептики и антисептики в ходе операций и перевязок. Необходима тщательная санация раневой полости с иссечением нежизнеспособных тканей, адекватным промыванием и дренированием. Пациентам назначают антибиотики, проводят борьбу с шоком, алиментарными нарушениями и белково-электролитными сдвигами.
Что такое гангрена влажная? Причины возникновения, диагностику и методы лечения разберем в статье доктора Азатяна Кярама Арутюновича, сосудистого хирурга со стажем в 7 лет.
Над статьей доктора Азатяна Кярама Арутюновича работали литературный редактор Маргарита Тихонова , научный редактор Вячеслав Подольский и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Влажная гангрена — это процесс омертвения ткани, органа или части тела, вызванный нарушением кровообращения из-за травм или патологий сосудов. Выражается в побледнении кожи, появлении длительно заживающих язв и др. Отличается обильным отделяемым из раны и отёком органа или конечности.
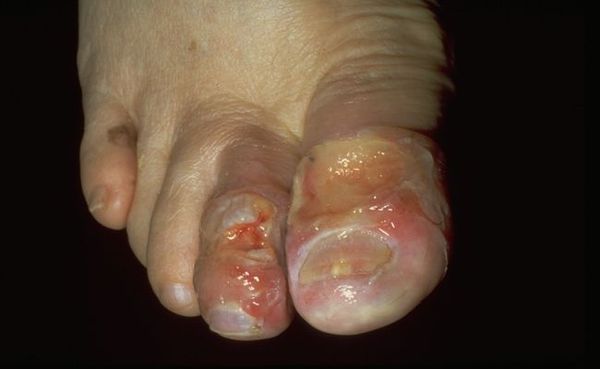
По причине возникновения патологию разделяют на две группы:
- возникшую от внутренних причин (заболеваний сосудов);
- возникшую в результате внешнего воздействия (травмы, ранения, инфекции, ожогов или обморожения).
Механизм развития гангрены связан с острой ишемией — нарушением оттока крови и/или лимфы. Это может произойти при механическом сдавлении сосудов и воспалении мягких тканей, лёгких, кишечника, кожи, матки или молочной железы. Однако основной причиной влажной гангрены является флеботромбоз — закупорка венозной системы.
Тромбоз возникает при застое крови, повреждении внутреннего слоя сосуда, тромбофилии (повышенной свёртываемости крови), сепсисе или при сочетании этих причин.
Ключевую роль в формировании тромба играет активное свёртывание крови. В ходе этого процесса образуется белок фибрин, который становится "каркасом" для строительства тромба [3] .
Развитию влажной гангрены способствуют гнилостные микроорганизмы, разлагающие и разжижающие мёртвую ткань. К таким бактериям относят анаэробы, бактероиды, дизентерийную амёбу, фузиформные бактерии, палочку путрификус, палочку спорогенес и др. Такая гангрена встречается в тканях и органах с большим содержанием крови, лимфы и тканевой жидкости [11] .
К другим факторам риска, способствующим образованию влажной гангрены, относят:
-
; ;
- декомпенсацию сахарного диабета (повышение уровня глюкозы в крови, не поддающееся коррекции);
- эндокринные и онкозаболевания; ;
- хронические заболевания вен (например, варикоз, сосудистые звёздочки, венозная мальформация);
- снижение иммунитета [11][13] .
Ежегодно острая ишемия нижних конечностей, как основная причина гангрены, развивается у 140 млн человек в мире [17] . Среди женщин такой диагноз встречается в 2 раза реже, чем среди мужчин. Причём чаще этот диагноз устанавливают мужчинам 60-64 лет и женщинам 80-84 лет. 25 % таких пациентов проводится ампутация ноги, 25 % умирают, а у оставшихся 50 % в процесс вовлекается вторая нога [12] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы влажной гангрены
Симптомы причинной болезни всегда предшествуют признакам гангрены.
Проявления тромбоза, как основной причины влажной гангрены, зависят от места расположения тромба, длительности болезни, характера и распространённости поражения венозного русла. Чаще тромб образуется в глубоких венах конечностей.
На начальных этапах тромбоза нижних конечностей симптоматика бывает стёртой или вообще не проявляется. К явным признакам болезни относят:
- отёк конечности или её части;
- синюшность кожи и выраженность подкожных вен;
- распирающую боль в ноге;
- боль по ходу магистральных сосудов [3] .
Отличительные признаки тромбоза глубоких вен верхних конечностей включают отёк руки, лица и шеи.
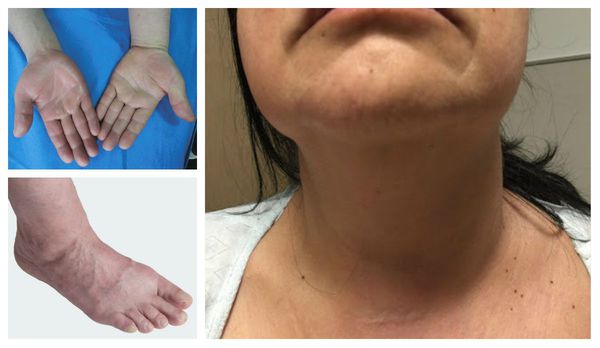
Характерные симптомы влажной гангрены:
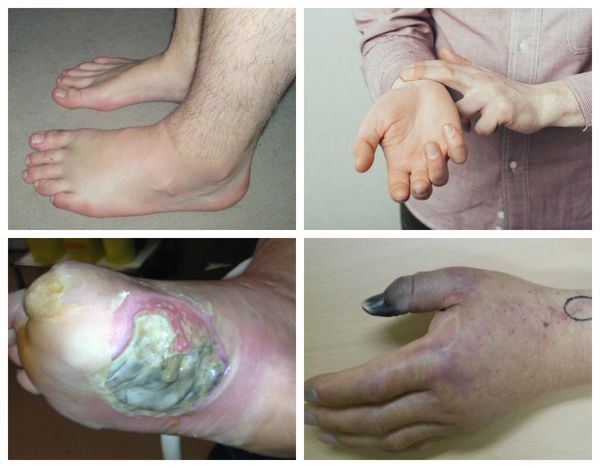
Патогенез влажной гангрены
Жизнеспособность органа и ткани зависит от работы сердечно-сосудистой системы: её основной, транспортной функции [5] .
Сердце и кровеносные сосуды снабжают организм кровью. С её притоком к органам и тканям поступает кислород и питательные вещества, а при оттоке кровь переносит углекислый газ и продукты метаболизма в лёгкие, почки, печень и другие органы-фильтры.
Нарушение транспортной функции ведёт к нарушениям микроциркуляции. Это происходит под воздействием одного или нескольких факторов. Среди них большое значение имеют:
- коллапс — внезапная сердечно-сосудистая недостаточность из-за отёка (избыточного накопления межтканевой жидкости и набухания эндотелия), повышенного слипания эритроцитов и тромбоцитов;
- образование лейкоцитарных пробок;
- повышение вязкости крови;
- формирование тромбов (сгустков крови) и эмболов (фрагментов тканей, бактерий и продуктов их жизнедеятельности);
- различные внешние факторы, например бактериальные токсины при инфицировании трофических язв.
Все эти изменения нарушают обмен веществ в органе или части тела, что ведёт к гибели клеток, некрозу (омертвению ткани) и гангрене [9] .
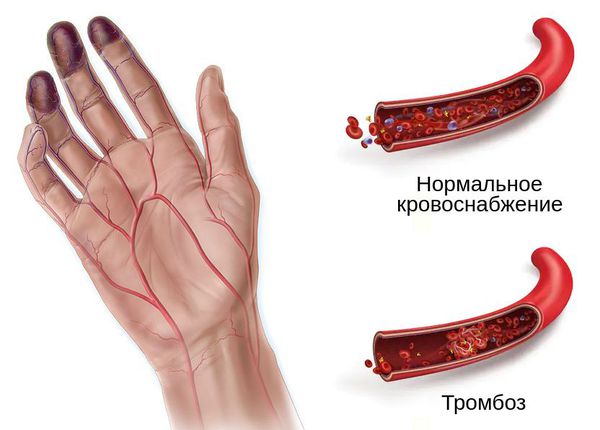
При влажной гангрене в основном нарушается механизм оттока, поэтому наблюдается отёк конечности или органа и обильные выделения из ран.
Механизм развития влажной гангрены примерно такой:
- после травмы ноги (или другого фактора) возникает тромбоз и закупорка глубоких вен, по которым кровь должна отводиться из конечности;
- возникает застой крови в ноге, отёк конечности, боль, цвет кожи или органа сначала становится бледным, потом тёмно-синим, появляются дефекты, из которых сочится жидкость, иногда присоединяется инфекция;
- отёк тканей сжимает и сдавливает артерии, нарушая приток крови и питательных компонентов;
- развивается некроз клеток, тканей и органов [6] .
Классификация и стадии развития влажной гангрены
Выделяют три типа гангрены:
-
— некроз ткани без выраженной инфекции и воспаления;
- влажная (гнилостная) — некроз с гнилостным распадом тканей;
- газовая — серьёзное осложнение, вызванное анаэробными микробами, с признаками сепсиса и интоксикации (высокой температурой и артериальным давлением, одышкой, слабостью, спутанностью сознания и др.) [2] .
Согласно классификации российского хирурга А. В. Покровского, влажная гангрена является последней стадией нарушения кровообращения конечности или органа [1] .
Фактически речь идёт о декомпенсации кровообращения, поскольку на IV стадии в поражённые ткани поступает мало кислорода, который может обеспечить нормальное потребление питательных веществ.
Классификация WIfI (Wound — язва, Ischemia — ишемия, foot Infection — инфицирование стопы) позволяет соотнести степень трофических нарушений и гангрены с ориентировочным объёмом лечения [7] .
Осложнения влажной гангрены
Влажная гангрена — опасное состояние, угрожающее жизни пациента. Промедление лечения чревато серьёзными осложнениями: увеличением раны, распространением инфекции, бактериальным эндокардитом, лёгочной недостаточностью и сепсисом.
Распространение гангрены сопровождается разрушением глубжележащих тканей. Токсины и вредные вещества, которые высвобождаются при распаде и некрозе, отравляют организм. Если процесс не остановить, пациент может лишиться конечности или органа, став инвалидом, или вовсе умереть [9] .
Тромбоз вен, как причина нарушения оттока крови, может стать причиной другого серьёзного осложнения — тромбоэмболии лёгочной артерии (ТЭЛА). Такое нарушение связано с миграцией тромба в систему лёгочных артерий. Из-за периодического изменения венозного оттока во время ходьбы, кашля или акта дефекации тромб может оторваться и закрыть просвет важных сосудов полностью или частично.
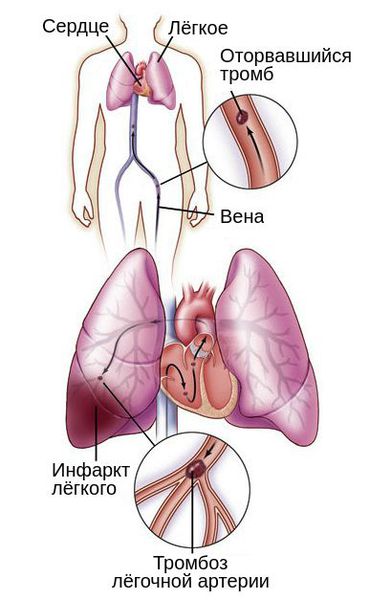
В зависимости от размера тромба закупориваются артерии различного диаметра: от сегментарных ветвей до лёгочного ствола. Тромбоз мелких веток обычно не приводит к расстройству кровообращения и дыхания, но может вызвать инфаркт участка лёгкого и пневмонию. Тромбоз лёгочного ствола заканчивается внезапной смертью.
Лёгочный инфаркт, который вызывает боль в груди, кашель, кровохарканье и образование жидкости в грудной клетке, развивается не всегда. Это осложнение относится к поздним проявлениям ТЭЛА и проявляется через несколько дней после дебюта болезни [3] .
Диагностика влажной гангрены
Диагноз влажной гангрены основывается на данных опроса, объективного осмотра, оценки распространённости процесса, состояния периферического кровотока и нервной передачи.
При опросе пациенты жалуются на длительно незаживающие раны стопы или голени с обильным выделением жидкости, образование волдырей с бурым или светлым содержимым и иногда неприятным запахом.
Важно уточнить, как давно возникли раны: они могут не заживать от нескольких недель до 2-6 лет. На скорость заживления влияют сопутствующие болезни: сердечная и дыхательная недостаточность, сахарный диабет, онкозаболевания и др. [10]
При осмотре врач обращает внимание на:
- состояние и цвет кожи (сухая или влажная, бледная, розовая или синюшная);
- объём конечностей (есть ли отёк);
- их температуру (холодные, тёплые или горячие);
- состояние ногтей — онихомикоз может являться дополнительным источником инфекции.
Периферическое кровоснабжение первично оценивается по пульсу: чем слабее удары, тем хуже состояние поражённой области.
Периферическая иннервация оценивается путём определения тактильной, вибрационной чувствительности и/или сухожильных рефлексов: чем слабее реакция пациента на раздражители, тем хуже прогноз для сохранения органа или конечности [10] .
О состоянии костных структур сложно судить без дополнительных методов исследования. Изначально можно определить только форму суставов, деформацию конечностей, объём движений и боль, возникающую в суставе.
Дополнительные методы исследования расположены в порядке значимости:
- УЗГД — ультразвуковое дуплексное сканирование артерий и вен. Безвредный метод диагностики. Позволяет выяснить, нарушено ли кровообращение в конечности или органе. Проводится в кабинете ультразвуковой диагностики. Во время процедуры пациент лежит на спине или стоит.
- Лабораторное обследование. С его помощью можно выявить системные заболевания, оценить общую тяжесть состояния и предполагаемый объём лечения. Для диагностики необходим клинический анализ крови, определение скорости оседания эритроцитов (СОЭ), развёрнутая коагулограмма (состояние свёртывающей системы крови), общий (клинический) анализ мочи и развёрнутый биохимический анализ крови. Для влажной гангрены характерны системные изменения: повышение СОЭ, лейкоцитов, D-димера и фибриногена, снижение АЧТВ, МНО, общего белка и т. д.
- Электрокардиограмма. Позволяет оценить состояние сердца. Проводится лёжа. На грудную клетку пациента накладываются специальные электроды, которые регистрируют электрическую активность сердечной мышцы — миокарда. Эта информация распечатывается на бумажной ленте в виде кардиограммы, отражающей работу сердца.
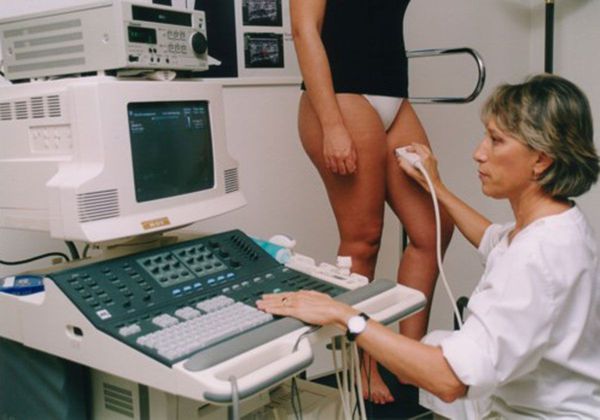
По данным этих исследований врач принимает решение о тактике лечения, его объёмах и необходимости других дополнительных методов исследования:
- МСКТ — мультиспиральная компьютерная томография. Может потребоваться для уточнения уровня и степени поражения сосудов при выявлении проблемы на УЗИ.
- Ангиография — определяет проводимость сосудов.
- Бактериологическое исследование раневой инфекции. Позволяет установить тип бактерий и их чувствительность к антибиотикам [10] .
- Рентгенография — оптимальный метод оценки состояния костей и суставов. С его помощью выявляются очаги разрушения [10] .
Дифференциальную диагностику влажной гангрены нужно проводить с другими состояниями:
- лимфатическим отёком и лимфедемой (слоновостью);
- хронической сердечной и почечной недостаточностью в стадии декомпенсации;
- острой печёночной недостаточностью и циррозом печени;
- липедемой ("жировым отёком").
Лечение влажной гангрены
Лечение влажной гангрены всегда комплексное. Оно состоит из ряда важнейших задач, которые формируются на этапах диагностики. По показаниям может потребоваться реваскуляризация — восстановление притока и оттока крови по артериям и венам. Выбор метода реваскуляризации зависит от типа сосудистой недостаточности — артериальной и/или венозной.
Одной из причин влажной гангрены является нарушение венозного оттока, а именно тромбоз глубоких вен конечности. Такая проблема чаще требует консервативной антикоагулянтной терапии — приёма таблеток, которые рассасывают тромб. Если причина в эмболизации артерий, восстановить кровоток позволяют реконструктивные операции:
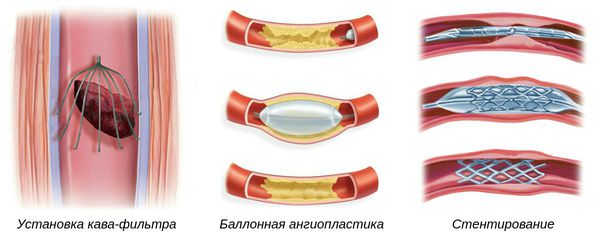
- Установка кава-фильтра — специальной системы, которая препятствует миграции тромбов из нижних конечностей к лёгким. Устанавливается в нижнюю полую вену.
- Баллонная ангиопластика — способ ликвидации суженных участков артерий, препятствующих нормальному току крови. Выполняется при помощи специальных систем.
- Стентирование — установка специальных имплантов (стентов) в область артерии, поражённой атеросклеротической бляшкой, чтобы восстановить её проходимость.
Такие операции выполняются под местной анестезией через прокол, т. е. малоинвазивным и малотравматичным способом [1] .
После восстановления кровообращения и купирования инфекционного процесса наступает восстановительный период. Он предполагает компрессионное лечение:
- Ношение трикотажа 2-3 класса компрессии в течение дня. Это могут быть бинты, чулки, перчатки, рукава и пр.
- Прерывистая пневмокомпрессия, или прессотерапия. Используется как противоотёчная терапия [3] . На пациента надеваются манжеты, в которые подаётся воздух. Манжеты постепенно нагнетают давление от периферии к центру, т. е. от пальцев стопы, усиливая отток лимфы.
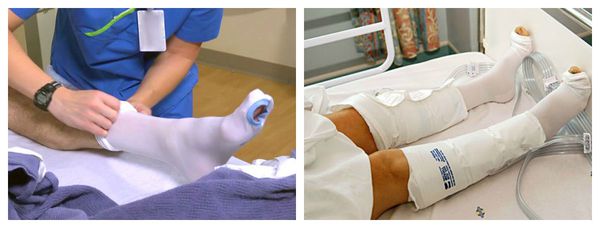
Одновременно с перечисленными мерами проводится обработка раны. Она направлена на очищение и подготовку дефекта к заживлению.
Выбор метода обработки зависит от состояния раны и организма в целом. Возможны несколько вариантов:
- хирургический метод — иссечение омертвевших тканей;
- ферментный метод — наложение препаратов, расщепляющих омертвевшие ткани, например трипсина или химотрипсина;
- ультразвуковой метод — физический способ размельчения и удаления омертвевших тканей;
- комбинация нескольких методов очищения раны [10] .
При адекватной обработке и разгрузке поражённой конечности дефект начинает заживать в течение двух недель [10] .
Правильно выбрать повязку для раны — не менее важно. Чтобы поспособствовать заживлению, она должна отвечать четырём требованиям:
- поддерживать влажную среду в ране;
- контролировать объём воспалительного выпота;
- предотвращать повреждение краёв раны;
- хорошо фиксироваться, оставаться неподвижной.
Современные многокомпонентные повязки содержат все необходимые компоненты для заживления раны:
- гидрогели для создания оптимальной влажной среды на поверхности раны;
- альгинаты для устранения избыточной жидкости;
- гидроколлоиды для очищения раны от омертвевших тканей;
- ионы серебра для обеззараживания и т. д.
Для каждой стадии заживления раны существуют свои повязки. Они накладываются на 1-5 дней. На поверхности современных повязок имеются индикаторные метки, которые сигнализируют о том, что повязку пора сменить.
Прогноз. Профилактика
Если не лечить влажную гангрену или поздно обратиться к врачу, то в течение первого года 20 % больных умирают, 25 % пациентов проводится ампутация и лишь у 55 % больных есть шанс сохранить конечность или орган. Эти показатели отражают весь драматизм ситуации: угроза здоровью и жизни больных очень высока [8] .
Ампутация, как единственно возможный способ сохранения жизни пациента, показана при неэффективности комплексного лечения, увеличении раны, невозможности проведения операции, ухудшении состояния пациента и позднем обращении к врачу — развившейся гангрене.
Во избежание осложнений, связанных с ампутацией, операцию следует выполнять в два этапа:
- первичная ампутация — удаление омертвевших тканей, попытка восстановить кровоток и сохранить конечность;
- вторичная ампутация — проводится при неэффективности мероприятий по сохранению конечности и отсутствии положительной динамики: рана после первичной ампутации не заживает [9][14] .
При наличии гнойно-некротического очага и риске заражения крови его первичная санация должна быть выполнена до операции [10] .
Другие осложнения, связанные с лечением, возможны при критической ишемии конечности. Проводить хирургическую обработку раны в этом случае опасно: это может расширить зону некроза. Перед этим требуется провести реваскуляризацию конечности, например стентирование.
При реваскуляризации возможно развитие осложнения в виде нефропатии — нарушения работы почек. Особенно рискуют пациенты с генерализованным атеросклерозом, кальцификацией почечных артерий и хронической болезнью почек II стадии и выше [8] [15] [16] . Чтобы предупредить нефропатию, накануне и после операции пациентам из группы риска необходимо отменить метформин, петлевые диуретики и по каплям внутривенно ввести 1 л физраствора.
Профилактика влажной гангрены заключается в регулярном обследовании, контроле имеющихся заболеваний и раннем обращении к врачу при первых симптомах тромбоза или ишемии конечности. Даже небольшая на первый взгляд ранка может привести к утрате конечности.
При наследственной предрасположенности к варикозной болезни необходимо каждый год выполнять УЗИ вен нижних конечностей и консультироваться с флебологом. В профилактических целях врач может назначить ношение компрессионного белья: это позволит избежать образования тромбов и прогрессирования хронических заболеваний вен.
При сахарном диабете важно корректировать уровень глюкозы в крови, ежегодно выполнять УЗИ органов брюшной полости, артерий и вен нижних конечностей, а также правильно ухаживать за кожей ног:
Читайте также:

