Организация стационара на дому при скарлатине
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гельминтоз (глистная инвазия): причины появления, симптомы, диагностика и способы лечения.
Определение
Гельминтозы - болезни человека, животных и растений, вызываемые паразитическими червями (гельминтами).
Причины появления гельминтозов
В настоящее время в России встречается более 70 видов из известных 250 гельминтов, паразитирующих в организме человека. Наиболее распространены круглые черви (аскариды, острицы, трихинеллы, власоглав), ленточные черви (свиной, бычий и карликовый цепни, широкий лентец, эхинококки), сосальщики (печеночная и кошачья двуустки).
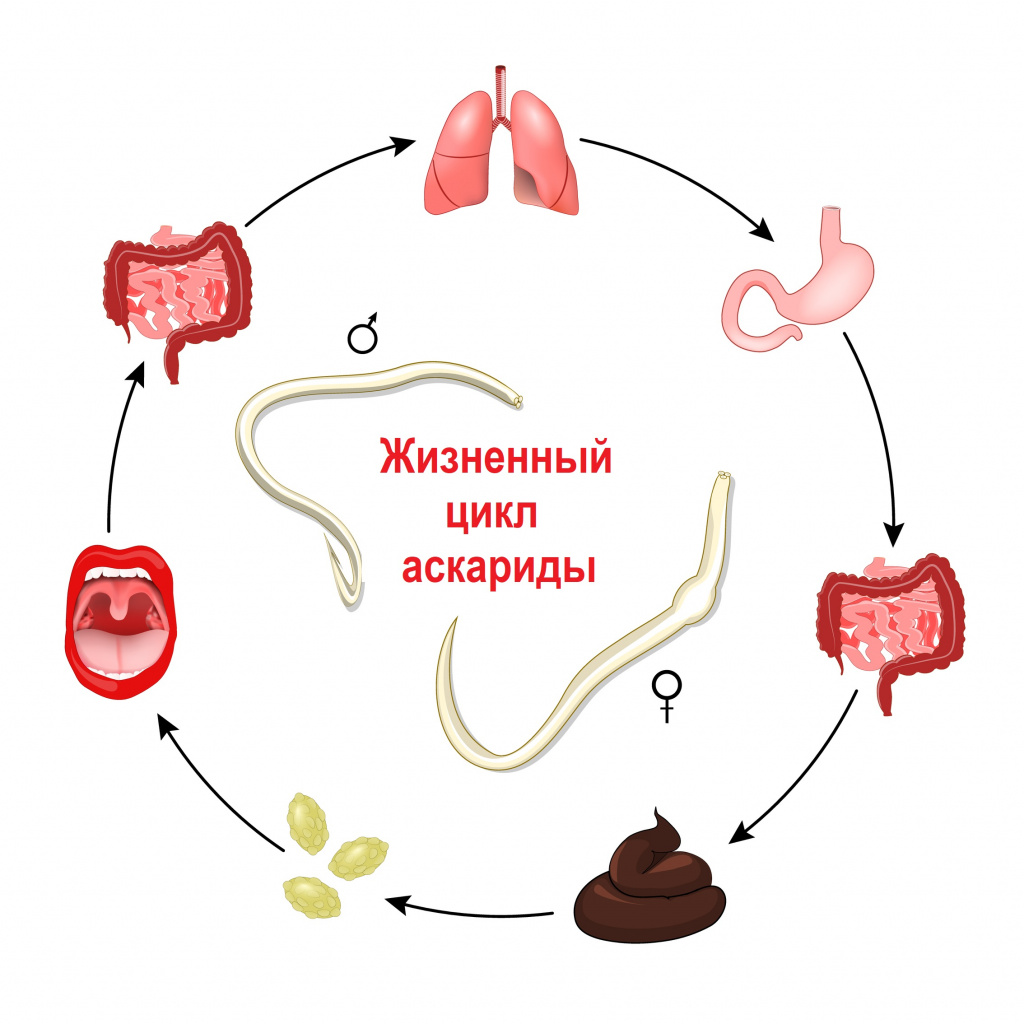
Заражение гельминтами чаще всего происходит после попадания в организм их яиц и/или личинок. В зависимости от механизма заражения и путей передачи гельминтозы подразделяются на: геогельминтозы, биогельминтозы и контактные гельминтозы. Геогельминты развиваются без промежуточных хозяев, биогельминты - с последовательной сменой одного-двух-трех хозяев, контактные гельминты передаются контактным путем.
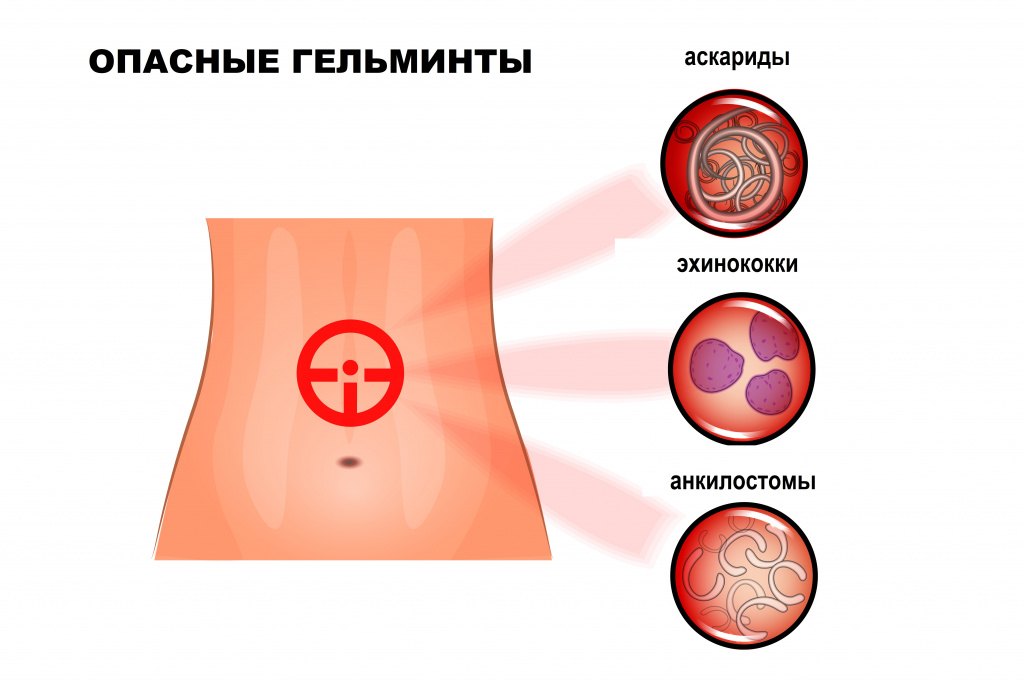
Свиной цепень, бычий цепень, эхинококк и другие виды червей развиваются с последовательной сменой одного-двух-трех хозяев. Промежуточными хозяевами могут быть рыбы, моллюски, ракообразные, насекомые. Человек заражается этими гельминтами, употребляя в пищу продукты, не прошедшие полноценную термическую обработку:
- мясо говядины, инфицированную финнами (личинками) бычьего цепня;
- свинину, пораженную финнами свиного цепня;
- малосоленую и сырую рыбу с личинками описторхиса или широкого лентеца;
- сырую воду или обработанные этой водой овощи, фрукты.
Контактным путем - то есть при личном контакте здорового человека с зараженным, при пользовании общей посудой, предметами туалета, бельем, при вдыхании пыли в помещении, где находится зараженный человек - передаются энтеробиоз (возбудитель – острица) и гименолепидоз (возбудитель – карликовый цепень). В случае энтеробиоза часто случается самозаражение.
Гельминты определенного вида паразитируют в определенных органах, вызывая различные гельминтозы:
- в толстой кишке - свиной, бычий, карликовый цепни, нематоды (анкилостомы, аскариды, стронгилоиды), острицы, власоглав. Из просвета кишки личинки свиного цепня могут попадать в кровоток и распространяться по организму, оседая в жировой клетчатке, сосудах мышц, камерах глаза, мозге;
- в печени и желчных путях - трематоды (описторхис, клонорхис, фасциола). В печени первично располагаются эхинококковые кисты, а после их разрыва дочерние пузыри можно обнаружить в брыжейке, листках брюшины, селезенке и других органах;
- в органах дыхания - эхинококки, альвеококки, легочные сосальщики, вызывающие парагонимоз;
- в нервной системе - шистосомозы, парагонимоз, эхинококкоз и альвеококкоз;
- в органах зрения - онкоцеркоз, лоаоз, осложненные формы тениоза;
- в органах кровообращения - некатороз, шистосомозы, дифиллоботриоз;
- в лимфатической системе - филяриатозы, трихинеллез;
- в коже и подкожной клетчатке - анкилостомидоз, онкоцеркоз, лоаоз, личиночная стадия шистосомозов;
- в костной системе - эхинококкоз;
- в скелетной мускулатуре - трихинеллез, цистицеркоз мышечной ткани.
Срок жизни гельминтов в организме окончательного хозяина может быть различным, зависит от вида паразита и колеблется от нескольких недель (острицы) до нескольких лет (цепни) и десятилетий (фасциолы).
Классификация заболевания
У человека паразитируют черви двух видов:
- Nemathelminthes – круглые черви, класс Nematoda;
- Plathelminthes – плоские черви, которые включают в себя классы
- Cestoidea – ленточных червей,
- Trematoda – класс сосальщиков.
- биогельминтозы;
- геогельминтозы;
- контактные гельминтозы.
На организм человека гельминты оказывают различное воздействие:
- антигенное воздействие, когда развиваются местные и общие аллергические реакции;
- токсическое действие (продукты жизнедеятельности гельминтов вызывают недомогание, слабость, диспепсические явления);
- травмирующее действие (при фиксации паразитов к стенке кишечника происходит нарушение кровоснабжения с некрозом и последующей атрофией слизистой оболочки; могут нарушаться процессы всасывания; механическое сдавление тканей гельминтами);
- вторичное воспаление в результате проникновение бактерий вслед за мигрирующими личинками гельминтов;
- нарушение обменных процессов;
- в результате поглощения крови некоторыми гельминтами возникает анемия;
- нервно-рефлекторное влияние - раздражение гельминтами нервных окончаний провоцирует бронхоспазм, дисфункцию кишечника и т.д.;
- психогенное действие, проявляющееся невротическими состояниями, нарушением сна;
- иммуносупрессивное действие.
Для гельминтозов характерна стадийность развития. Каждая стадия характеризуется своими клиническими симптомами.
Жалобы пациентов в острой стадии:
- повышение температуры от нескольких дней до двух месяцев (субфебрильная или выше 38ºС, сопровождающаяся ознобом, резкой слабостью и потливостью);
- зудящие рецидивирующие высыпания на коже;
- локальные или генерализованные отеки;
- увеличение регионарных лимфатических узлов;
- боли в мышцах и суставах;
- кашель, приступы удушья, боль в грудной клетке, длительные катаральные явления, бронхит, трахеит, симптомы, симулирующие пневмонию, астматический синдром, кровохарканье;
- боль в животе, тошнота, рвота, расстройства стула.
Для кишечных гельминтозов характерны следующие синдромы:
- диспепсический (дискомфорт в животе, чувство переполнения после еды, раннее насыщение, вздутие живота, тошнота);
- болевой;
- астеноневротический (чувство сильной усталости, повышенная нервная возбудимость и раздражительность).
Кишечные цестодозы (тениаринхоз, дифиллоботриоз, гименолепидоз, тениоз и другие) протекают бессимптомно или с малым количеством симптомов (с явлениями диспепсии, болевым синдромом, анемией).
Трематодозы печени (фасциолез, описторхоз, клонорхоз) вызывают:
- хронический панкреатит;
- гепатит;
- холецистохолангит;
- неврологические нарушения.
Мочеполовой шистомоз проявляется появлением в самом конце мочеиспускания крови, частыми позывами к мочеиспусканию, болью во время мочеиспускания.
Альвеококкоз, цистицеркоз, эхинококкоз могут длительное время протекать бессимптомно. На позднем этапе нагноение или разрыв кист, содержащих паразитов, приводит к анафилактическому шоку, перитониту, плевриту и другим тяжелейшим последствиям.
Для заболеваний, обусловленных паразитированием мигрирующих личинок зоогельминтов, когда человек не является естественным хозяином, различают кожную и висцеральную формы. Кожная форма обусловлена проникновением под кожу человека некоторых гельминтов животных: шистосоматид водоплавающих птиц (трематоды), анкилостоматид собак и кошек, стронгилид (нематоды). При контакте человека с почвой или водой личинки гельминтов проникают в кожу. Возникает чувство жжения, покалывания или зуда в месте внедрения гельминта. Может наблюдаться кратковременная лихорадка, признаки общего недомогания. Через 1-2 недели (реже 5-6 недель) наступает выздоровление.
Висцеральная форма развивается в результате заглатывания яиц гельминтов с водой и пищевыми продуктами. В начале заболевания может быть недомогание, аллергическая экзантема (кожная сыпь). В кишечнике человека из яиц гельминтов выходят личинки, которые проникают через кишечную стенку в кровь, достигают внутренних органов, где растут и достигают 5-10 см в диаметре, сдавливают ткани и нарушают функцию органов. При расположении личинок цепней (цистицерки, ценура) в оболочках и веществе головного мозга наблюдается головная боль, признаки церебральной гипертензии, парезы и параличи, эпилептиформные судороги. Личинки также могут располагаться в спинном мозге, глазном яблоке, серозных оболочках, межмышечной соединительной ткани и др.
Исходом гельминтозов может быть полное выздоровление с ликвидацией гельминтов или развитие необратимых изменений в организме хозяина.
Диагностика гельминтоза
Диагноз гельминтоза устанавливается на основании совокупности жалоб, полученных от пациента сведений о течении болезни, данных лабораторных и инструментальных методов обследования.В острой фазе гельминтозов имеется реакция крови на присутствие гельминта в организме, поэтому рекомендованы следующие исследования:
-
клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Скарлатина– острое инфекционное заболевание, проявляющееся мелкоточечной сыпью, лихорадкой, общей интоксикацией, ангиной.
![]()
![]()
Возбудитель болезни – стрептококк группы А.
Скарлатина относится к очень заразным инфекциям. Заражение происходит от больных или носителей воздушно-капельным путем (при кашле, чихании, разговоре), а также через предметы обихода (посуда, игрушки, белье),пищевым путем (в случае если пищевые продукты, например, молоко, заражённое агрессивным микробом).Особенно опасны больные как источники инфекции в первые дни болезни.
Скарлатина нередко сопровождается тяжелыми осложнениями со стороны сердца, почек, органов слуха и других органов и систем. Скарлатина гораздо опаснее кори. Во время тяжелых эпидемий без врачебной помощи возможно большое число смертельных исходов.
Основные симптомы скарлатины:
Заболевание начинается с повышения температуры до 39 С , рвоты, болью в горле. Сразу отмечается выраженная интоксикация, головная боль, слабость. Через несколько часов или на другой день появляется сыпь, обычно в виде мелких точек на фоне покрасневшей кожи. Особенно густо располагается она на щеках, которые становятся ярко-красными, не покрытый сыпью носогубный треугольник и подбородок. Далее сыпь появляется - на боках, внизу живота, в паху, подмышечных впадинах, под коленями. Сыпь держится в среднем 3-5 дней, но она может исчезать и намного раньше.
Заболеванию подвержены чаще всего дети от 2 до 10 лет, но иногда заражаются и не болевшие ранее взрослые, главным образом, ухаживающие за больным ребенком. Весной и осенью заболеваемость выше, чем в другое время года.
Меры профилактики и защиты.
Предупреждение заболеваемости скарлатиной достигается:
· рациональным выполнением санитарно-гигиенических требований в детских дошкольных учреждениях и других организованных коллективах (ежедневный фильтр детей, влажная уборка, проветривание, обработка игрушек, рациональное наполнение групп, изоляция между группами и т.п.);
· общеукрепляющие мероприятия (закаливание организма, рациональное питание, соблюдение правил гигиены, устранение запылённости, загазованности воздуха, своевременное выявление и лечение заболеваний десен и зубов, тонзиллитов, синуситов, отитов);
· соблюдениемсанитарно-гигиенических правил в жизни и быту;
· проявлениемзаботы о своем здоровье.
В случае заболеваемости скарлатиной в организованных коллективах или появления больного в семье:
· введением карантинав организованных детских коллективах;
· прекращением приемановых и временно отсутствовавших детей в группу, из которой изолирован больной скарлатиной – в течение 7 дней после изоляции больного;
· запрещением перевода детей из данной группы в другие группы в течение 7 дней после изоляции больного;
· недопущением общения с детьми других групп детского учреждения в течение такого же периода.
В квартире, где находится больной:
· исключается контакт с детьми, ограничивается число предметов, с которыми больной может соприкасаться;
· соблюдаются правила личной гигиены. Выделяют отдельную постель, полотенца, предметы ухода, посуду для пищи и питья больного; посуду и предметы ухода за больным хранят отдельно от посуды членов семьи.
· поддерживается чистота в помещениях и местах общего пользования, при этом используется раздельный уборочный инвентарь для комнаты больного и других помещений;
· проводится регулярная влажная уборка (2-3 раза в день), проветривание помещений;
· лица, ухаживающие за больным скарлатиной, должны быть одеты в халат и легко моющееся платье, на голове иметь косынку. При выходе из комнаты больного спецодежду следует снимать, вешать отдельно и прикрывать простыней;
· в квартире целесообразно использовать моющие и дезинфицирующие препараты: соду, мыло;
· регулярно осуществляется стирка и глаженье постельного и нательного белья больного.
Соблюдение вышеуказанных мер профилактики и защиты поможет уберечься от скарлатины и сохранить здоровье Ваших детей!
Скарлатина (лат. scarlatina) — острая антропонозная инфекция с аэрозольным механизмом передачи возбудителя, которой свойственны острое начало, лихорадка, интоксикация, тонзиллит (экссудативный фарингит), и мелкоточечная сыпь.
Исключая: J02.0 Стрептококковый фарингитПериод протекания
Минимальный инкубационный период (дней): 1
Максимальный инкубационный период (дней): 12
Инкубационный период чаще всего 2-5 дней. Длительность заболевания варьируется в зависимости от формы и тяжести. При нетяжёлых, неосложнённых формах все симптомы проходят через 2-4 недели.
Классификация
Единая классификация отсутствует. Существующие варианты классификации не имеют клинического преимущества друг перед другом.
Пример классификации 1.
По типу
1 Типичные.
2 Атипичные (экстратонзиллярные):
-ожоговая;
-раневая;
-послеродовая;
-послеоперационная.
По тяжести:
1.Легкая форма.
2.Среднетяжелая форма.
3.Тяжелая форма:
-токсическая;
-септическая;
-токсико-септическая.
3.1.Критерии тяжести:
-выраженность синдрома интоксикации;
-выраженность местных изменений.
По течению (по характеру)
1. Гладкое.
2. Негладкое:
- с осложнениями;
- с наслоением вторичной инфекции;
- с обострением хронических заболеваний.
Пример классификации 2.I. Типичные формы
По тяжести:
а) легкая;
б) среднетяжелая.
II. По течению
1. Без аллергических волн и осложнений.
2. С аллергическим волнами.
3. С осложнениями:
а) аллергического характера (нефрит, синовит, реактивный лимфаденит, миокардит);
б) гнойными.
4. Абортивное течение
Атипичные формы
1. Стертая
2. С агравированными симптомами (гипертоксическая, геморрагическая) при которых процесс происходит так бурно, как разовьется типичная клиника скарлатины (ангина, сыпь и т. д.).
3. Экстрабуккальная (ожоговая, раневая, послеродовая) начинаются бурно, с отсутствием ангины, либо ее слабой выраженностью.Этиология и патогенез
Возбудитель — β-гемолитический стрептококк группы А (S. pyogenes).
Возбудитель проникает в организм человека через слизистую оболочку зева и носоглотки; в редких случаях возможно заражение через слизистую оболочку половых органов или повреждённую кожу (экстрабуккальная скарлатина). В месте адгезии бактерий формируется воспалительно-некротический очаг. Развитие инфекционно-токсического синдрома обусловлено поступлением в кровоток эритрогенного токсина (токсина Дика), а также действием пептидогликана клеточной стенки стрептококков. Вследствие токсинемии происходит генерализованное расширение мелких сосудов во всех органах, в том числе в кожных покровах и слизистых оболочках, и возникает характерная сыпь. В результате выработки, накопления антитоксических антител при развитии инфекционного процесса и связывания ими токсинов ослабевают симптомы интоксикации и постепенно исчезает сыпь. Одновременно возникают умеренные признаки периваскулярной инфильтрации и отёка дермы. Эпидермис пропитывается экссудатом, и клетки эпидермиса ороговевают, что приводит к шелушению кожи после угасания скарлатинозной сыпи. Крупнопластинчатый характер шелушения в толстых слоях эпидермиса на ладонях и подошвах можно объяснить сохранением прочной связи между ороговевшими клетками в этих местах.
Компоненты клеточной стенки стрептококка (групповой А-полисахарид, пептидогликан, белок М) и внеклеточные продукты (стрептолизины, гиалуронидаза, ДНКаза и др.) обусловливают развитие реакций ГЗТ, аутоиммунных реакций, формирование и фиксацию иммунных комплексов, нарушения системы гемостаза. Во многих случаях их можно считать причиной развития миокардита, гломерулонефрита, артериитов, эндокардита и других осложнений иммунопатологического характера. Из лимфатических образований слизистой оболочки ротоглотки возбудители по лимфатическим сосудам попадают в регионарные лимфатические узлы, где происходит их накопление, сопровождающееся воспалительными реакциями с очагами некроза и лейкоцитарной инфильтрации. Последующая бактериемия может вызвать попадание микроорганизмов в различные органы и системы и формирование гнойно-некротических процессов в них (гнойный лимфаденит, отит, поражения костной ткани височной области, твёрдой мозговой оболочки, височных синусов и др.).
Эпидемиология
Резервуар и источник инфекции — больной ангиной, скарлатиной и другими клиническими формами респираторной стрептококковой инфекции, а также здоровые носители стрептококков группы А. От больных скарлатиной стрептококки начинают выделяться с первого дня заболевания. Максимальное выделение возбудителей отмечается на первой неделе заболевания, а затем по мере угасания клинических симптомов происходит уменьшение выделения стрептококков и к 3-5 неделе заразительность резко снижается, если больной не становится носителем. Носительство стрептококков группы А широко распространено в популяции (15-20% здорового населения); многие из носителей выделяют возбудитель на протяжении длительного времени (месяцы и годы). Реконвалесцентное носительство стрептококков формируется в среднем у 3-5% лиц, переболевших скарлатиной. Длительное носительство (несколько месяцев) встречается относительно редко – у 1-2% перенесших скарлатину. Период носительства может удлиняться при наличии сопутствующих заболеваний – ринита, синусита, тонзиллита и др. Наличие здорового носительства стрептококков подтверждено многочисленными наблюдениями. Особенно часто такие носители выявляются в окружении больного, а также во вновь сформированных организованных коллективах. Отмечается увеличение частоты здорового носительства в осенний период. В отдельных ситуациях здоровые носители стрептококков могут представлять реальную опасность. Однако эпидемическую значимость этой категории источников инфекции при скарлатине не следует переоценивать. Это связано с тем, что массивность выделения стрептококков у здоровых носителей значительно меньше, чем у больных скарлатиной и подавляющее большинство здоровых носителей освобождается от стрептококков уже в течение первой недели.
Механизмы передачи — аэрозольный (воздушно-капельный путь) и контактный (пищевой и контактно-бытовой). Заражение происходит при тесном длительном общении с больным или носителем.
Пол. Различий не выявлено.
Раса.Различий не выявлено.
Возраст. Основное число заболевших составляют дети (около 96%). Наиболее часто встречается в возрасте 3-8 лет. Заболеваемость детей в возрасте менее 2 лет невысока (наличие материнских антител, пребывание дома и пр.).Естественная восприимчивость людей высока. Скарлатина возникает у лиц, не имеющих антитоксического иммунитета, при их инфицировании токсигенными штаммами стрептококка, продуцирующими эритрогенные токсины типов А, В и С. Индекс контагиозности – 40% (не учитываются стертые и иннапарантные формы).
Постинфекционный иммунитет типоспецифический; при инфицировании стрептококками А другого серовара возможно повторное заболевание.Факторы и группы риска
- Детский возраст
- Пребывание в организованных коллективах
- Контакт с больным или носителем стрептококковой инфекцииКлиническая картина
Клинические критерии диагностики
лихорадка, мелкоточечная сыпь, боль в горле, фарингит, тонзиллит, лимфаденит, язык малинового цвета, шелушение кожи после исчезновения сыпи.
Cимптомы, течение
Типичным считают острое начало. В некоторых случаях уже в первые часы болезни температура повышается до высоких цифр, возникают озноб, слабость, недомогание, головная боль, тахикардия, иногда — боли в животе и рвота. При высокой лихорадке в первые дни заболевания больные возбуждены, эйфоричны, подвижны или, наоборот, вялы, апатичны, сонливы. Следует подчеркнуть, что при современном течении скарлатины температура тела может быть невысокой.
Наряду с типичной скарлатинозной сыпью можно отметить мелкие везикулы и макулопапулёзные элементы. Сыпь может возникать поздно, лишь на 3-4-й день болезни, или отсутствовать. К 3-5-м суткам самочувствие больного, улучшается, температура начинает постепенно снижаться, сыпь бледнеет, постепенно исчезает и к концу 1-2-й недели сменяется мелкочешуйчатым (на ладонях и подошвах — крупнопластинчатым) шелушением кожи.
Интенсивность экзантемы и сроки её исчезновения различны. Иногда при лёгком течении скарлатины скудная сыпь исчезает через несколько часов после возникновения. Выраженность и длительность шелушения кожи прямо пропорциональны обилию предшествующей сыпи.
Типичные формы делятся на:
-легкие;
-среднетяжелые;
-тяжелые (токсические, септические, токсико-септические)
Критерием тяжести является выраженность симптомов интоксикации и местных воспалительных явлений в ротоглотке.В современных условиях легкая форма скарлатины встречается наиболее часто (80-90%) и характеризуется:
-слабой выраженностью интоксикационного синдрома, лихорадкой не выше 38,5оС в начальном периоде
-катаральной ангиной;
-необильной, неяркой мелкоточечной сыпью, исчезающей к 3—4-му дню;
-отсутствием фазности вегетативных изменений со стороны сердечно-сосудистой системы;
-клиническое выздоровление – к концу первой недели болезни.Среднетяжелая форма (10-20%) характеризуется:
-выраженными симптомами интоксикации, лихорадкой до 39°С, повторной рвотой;
-фолликулярной или лакунарной ангиной;
-регионарным лимфаденитом;
-яркой, обильной мелкоточечной сыпью на гиперемированном фоне кожи, которая держится 5-6 суток;
-выражена фазность вететативных изменений сердечно-сосудистой системы;
-токсические изменения со стороны печени проявляются нарушениями белкового обмена и гиперферментемией;
-выздоровление наступает через 2-3 недели.Тяжелая форма (0,5%) встречается в настоящее время редко и характеризуется:
-резко выраженными явлениями токсикоза (токсическая форма);
-преобладанием септических поражений (септическая форма);
либо протекает как токсико-септическая форма (сочетанием указанных явлений).Токсическая форма характеризуется:
-гипертермией 40°С и выше, многократной рвотой, бредом, спутанностью сознания, судорогами, менингеальными симптомами;
-яркой сыпью, нередко с геморрагиями,
-быстро нарастающими расстройствами со стороны сердечно-сосудистой системы (изменения на ЭКГ, соответствуют токсическому миокардиту);
-возможным развитием симпатикопареза (резко падает АД, сыпь цианотичная);С первых часов болезни возможно развитие шока (при молниеносной гипертоксической форме), при которой гибель больного может наступить в течение нескольких часов или первых су ток на фоне развития ДВС-синдрома и ОПН.
При септической форме:
-резко выражены воспалительные (гнойно-некротические) изменения, исходящие из первичного очага, в виде глубоких некрозов в области миндалин, дужек и основания язычка;
-регионарные лимфоузлы резко болезненны, увеличены и уплотнены;
-возможно развитие некроза тканей, окружающих шейные лимфоузлы (периаденита и аденофлегмоны), а также этмоидита, отита, мастоидита, остеомиелита.Токсико-септическая форма характеризуется выраженной тяжестью общих и местных проявлений скарлатины.
К атипичным относят: стертые (легчайшие) формы со слабой и кратковременной выраженностью клинических симптомов болезни, в т.ч. с отсутствием сыпи, которые могут диагностироваться только в очаге скарлатины;
-экстрабуккальную (экстрафарингеальную) скарлатину — раневую, ожоговую, послеродовую, при которой отсутствуют симптомы ангины, нo насыщеннее сыпь в месте входных ворот инфекции;
-аггравированные формы (самые тяжелые) — геморрагическую и гипертоксическую (с развитием ДВС-синдрома и инфекционно токсического шока).По течению скарлатина может быть:
-гладкое (без аллергических волн и осложнений);
-с осложнениями (аллергическими, гнойными);
-с аллергическими волнами;
-рецидив скарлатины.Гнойные осложнения могут быть ранними (1 неделя) и поздними (2-3 неделя) - см. осложнения
Особенности течения скарлатины у детей грудного и раннего возраста
У детей грудного возраста с остаточным трансплацентарным иммунитетом заболевание протекает:
-как рудиментарная (стертая) форма с минимальной выраженностью интоксикации;
-с необильной и быстро исчезающей сыпью
-при мало заметном шелушении или без негоУ неиммунных к скарлатине детей раннего возраста заболевание может протекать:
-по типу септической формы с гнойно-некротическими осложнениями;
-редко встречаются проявления аллергического синдрома.Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Рожа: причины появления, симптомы, диагностика и способы лечения.
Определение
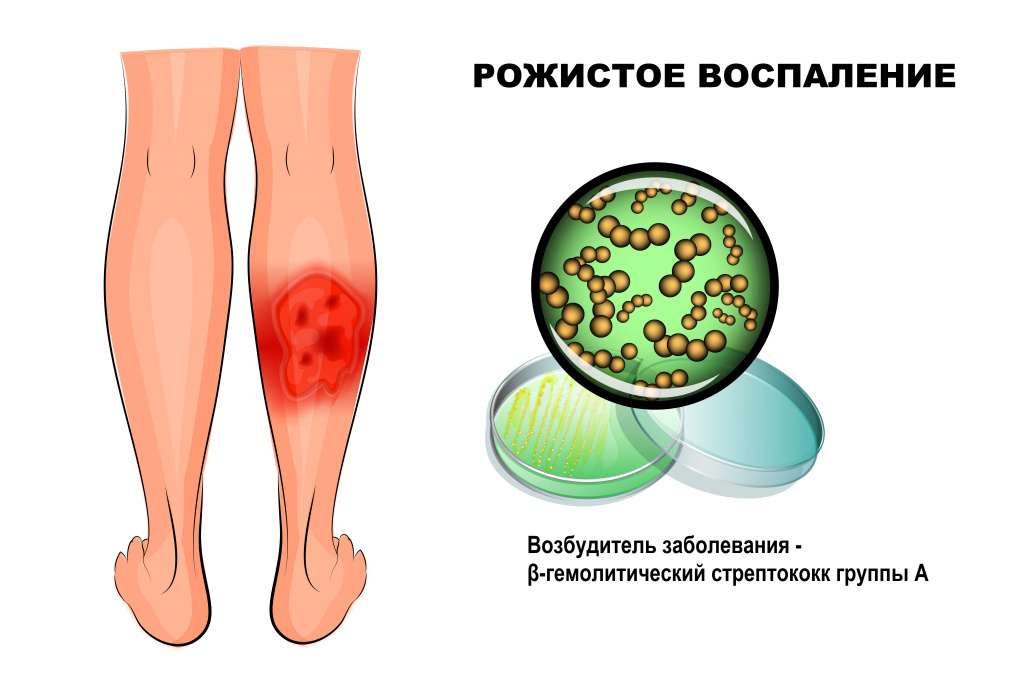
Рожа – это инфекционное заболевание, возбудителем которого чаще всего становится β-гемолитический стрептококк группы А. Болезнь протекает с выраженными симптомами интоксикации и очаговым поражением кожи.
![Рожистое воспаление.jpg]()
Причины появления рожистого воспаленияСтрептококк группы А (Streptococcus pyogenes) широко распространен в окружающем мире, может являться возбудителем инфекций мягких тканей (импетиго, рожи), верхних дыхательных путей (фарингита, тонзиллита), инфекционных заболеваний (скарлатины), ревматической болезни сердца, постстрептококкового гломерулонефрита и др.
Занос возбудителя на кожу происходит через руки из первичного источника инфекции (например, из носоглотки) при наличии любых (даже минимальных) нарушениях целостности кожного покрова. Инкубационный период составляет от 2 до 7 дней.
Из очагов стрептококковой инфекции процесс может распространяться лимфогенно (по лимфатическим путям) или гематогенно (с током крови). Наличие в крови бактерий и их токсинов приводит к интоксикации (повышению температуры тела, ознобу, слабости и др.).
Предрасполагающими факторами развития рожи могут быть:
- сопутствующие заболевания (микозы стоп, сахарный диабет, ожирение, хроническая венозная недостаточность при варикозной болезни вен, хроническая недостаточность лимфатических сосудов (лимфостаз), экзема и др.);
- наличие очагов хронической стрептококковой инфекции (тонзиллита, отита, синусита, кариеса, пародонтоза, остеомиелита, тромбофлебита, трофических язв);
- профессиональные вредности, связанные с повышенной травматизацией, загрязнением кожных покровов, ношением резиновой обуви и др.;
- хронические соматические заболевания со снижением иммунитета;
- пожилой возраст.
Классификация заболевания
По кратности течения выделяют следующие виды рожистого воспаления:
- первичное;
- повторное (через два года и более после первого случая заболевания или в более ранние сроки, но при иной локализации процесса);
- рецидивирующее (рецидивы возникают в период от нескольких дней до 2 лет при одной и той же локализации процесса).
- эритематозная рожа;
- эритематозно-буллезная рожа;
- эритематозно-геморрагическая рожа;
- буллезно-геморрагическая рожа.
- рожистое воспаление на лице;
- на волосистой части головы;
- на верхних конечностях;
- на нижних конечностях;
- на туловище;
- на половых органах.
- легкая рожа;
- средней тяжести рожа;
- тяжелая рожа.
- локализованное рожистое воспаление - местный процесс захватывает одну анатомическую область (например, голень или лицо);
- распространенное (мигрирующее) рожистое воспаление - местный процесс захватывает несколько смежных анатомических областей;
- метастатическое рожистое воспаление с возникновением отдаленных друг от друга очагов (например, голень и лицо и т.д.).
На участках кожи, где впоследствии возникают локальные поражения, некоторые пациенты ощущают расстройство чувствительности, распирание, жжение, болезненность.
Увеличиваются и становятся болезненными регионарные лимфатические узлы. Затем на коже появляется небольшое красное или розовое пятно, которое превращается в эритему – четко отграниченный участок покрасневшей кожи с неровными границами в виде зубцов, языков. Кожа в области эритемы уплотнена, напряжена, горячая на ощупь, умеренно болезненная при пальпации, напоминает кожуру апельсина.
При эритематозно-буллезной и буллезно-геморрагической форме воспаления происходит отслойка эпидермиса с образованием пузырей. При буллезно-геморрагической роже пузыри (буллы) разных размеров заполнены геморрагическим (кровянистым) или фиброзно-геморрагическим содержимым, имеются обширные кровоизлияния в кожу.
Для эритематозно-геморрагической формы рожи характерны кровоизлияния различных размеров (от небольших до обширных сливных) в кожу на фоне рожистой эритемы.
По выраженности симптомов интоксикации, распространенности и характеру местного процесса определяют тяжесть течения рожи.
Легкая форма рожистого воспаления протекает с субфебрильной температурой тела (не выше 38°С), слабо выраженными симптомами интоксикации. Температура держится 1-2 дня. Чаще всего наблюдается эритематозный характер поражения кожи.
Для тяжелого течения характерно повышение температура тела до 40°С и выше более 4 дней, выраженные симптомы интоксикации, сходные с симптомами менингита (сильная головная боль, рвота, иногда бред, спутанность сознания, судороги). Местный процесс – выраженный и распространенный, часто с наличием обширных булл и геморрагий.
При своевременно начатом лечении и неосложненном течении заболевания продолжительность лихорадки составляет не более 5 суток.
Лихорадка, длительность которой превышает 7 суток, свидетельствует о генерализации процесса и неэффективности терапии.
Выздоровление начинается с нормализации температуры и исчезновения симптомов интоксикации. Острые местные проявления рожи сохраняются при эритематозной форме до 5-8 суток, а при геморрагических - до 12-18 суток и более.
До нескольких недель и даже месяцев после выздоровления могут сохраняться застойная гиперемия, пастозность и пигментация кожи в местах поражения рожей, плотные сухие корки на месте булл, отечный синдром.
Диагностика рожистого воспаления
Рожа подозревается при наличии у пациента следующих проявлений:
- острого начала заболевания с повышением температуры тела;
- выраженной интоксикации;
- локального чувства жжения и распирания в пораженной области;
- характерного поражения кожи (эритемы с четкими границами, краевым валиком и отеком);
- регионального лимфаденита.
-
Клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов).
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Что такое ангина? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
![Александров Павел Андреевич, инфекционист, гепатолог, паразитолог, детский инфекционист - Санкт-Петербург]()
Определение болезни. Причины заболевания
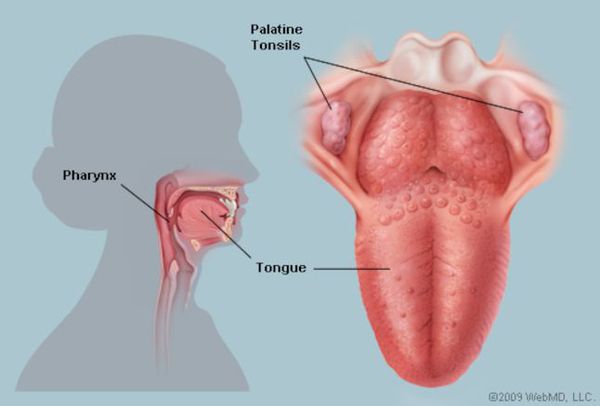
![Поражение глотки при ангине]()
Этиология (причина ангины)
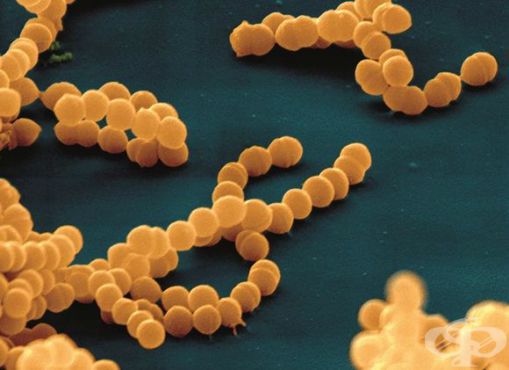
Впервые стрептококк был обнаружен т. Бильротом в 1874 году.
![Фото бета-гемолитического стрептококка, сделанное с помощью электронного микроскопа]()
Стрептококки являются неподвижными грамположительными бактериями. Они располагаются парами, цепочками. Их таксономическое деление основано на различиях строения А-липополисахарида (обеспечивает сродство к соединительной ткани).
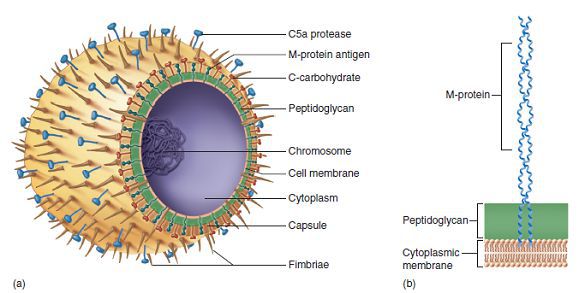
![Анатомия возбудителя ангины]()
Строение стрептококка:
- Протеины клеточной стенки:
- М — подавляет фагоцитоз, имеет сродство к соединительной ткани сердца;
- Т — фактор типоспецифичности;
- R — нуклеопротеид;
- Протеиназа — вызывает набухание соединительной ткани сердца;
- Стрептокиназа — участвует в переводе плазмина в плазминоген, т. е. вызывает фибринолиз
- Липотейхоевая кислота — обладает сродством к эпителию лимфоидного аппарата глотки, обеспечивает фиксацию стрептококка, т. е. является рецептором;
- Гиалуроновая кислота — входит в состав капсулы, препятствует фагоцитозу возбудителя и расщепляет гликозаминогликаны;
- Стрептолизины:
- S (гемолиз эритроцитов, иммуносупрессия);
- О (кардиотоксичен — воздействует на митохондрии, блокирует тканевое дыхание в сердечной мышце и нарушает проведение сердечных импульсов);
- Эритрогенный экзотоксин — т. н. токсин Дика, вызывающий типичные проявления скарлатины, а в совокупности с другими факторами патогенности поражает капилляры, вызывая точечную сыпь. Первичная инфекция, как правило, протекает по типу скарлатины, а все повторные заражения — по типу ангины, так как к токсину Дика вырабатывается иммунитет. Однако следует помнить, что проявления жизни на Земле весьма обширны и многообразны, и не всегда подчиняются правилам — иногда скарлатина не проявляется, например, при субклинической форме, когда первичное заболевание протекает скрыто, а иммунитет к токсину формируется, или конкретный штамм стрептококка является нетоксигенным, т. е. не вырабатывает токсин, и первая встреча с возбудителем будет типичной ангиной. Также возможна повторная скарлатина, вызванная различными антигенными вариантами стрептококка).
При реакции организма на разные типы стрептококков выделяют однородный иммунитет (стойкий полииммунитет), который защищает от заражения, а также моноиммунитет (обусловленный бактериальными типоспецифичными М-антигенами), который не предохраняет от заболевания другими типами.
Возбудитель чувствителен к высыханию, погибает при нагревании до 60°C за 30 минут, высокочувствителен к антибиотикам пенициллинового и цефалоспоринового рядов. Стрептококки размножаются на кровяном агаре (вызывают гемолиз эритроцитов), могут расти в молочных продуктах, мясном фарше и салатах. [2] [3] [4]
Эпидемиология
Антропоноз. Источник инфекции — больные ангиной, скарлатиной и другими формами стрептококковой инфекции (бета-гемолитический стрептококк группы А) и носители стрептококка.
Механизм передачи: аэрозольный (путь передачи воздушно-капельный), возможен алиментарный (связанный с неполноценным питанием) и контактный пути передачи, особенно у детей раннего возраста.
Восприимчивость к инфекции высокая, сезонность осенне-зимняя. Значительную роль в распространении заболевания имеет повышенная скученность населения. [1] [3] [5]
Факторы риска
Чаще всего ангиной заболевают:
- дети от 5 до 15 лет;
- родители ребёнка школьного возраста;
- взрослые, часто контактирующие с детьми.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы ангины
Инкубационный период — до 2-х суток. Начало острое.
- общей инфекционной интоксикации;
- тонзиллита (острый, гнойный);
- углочелюстного лимфаденита.
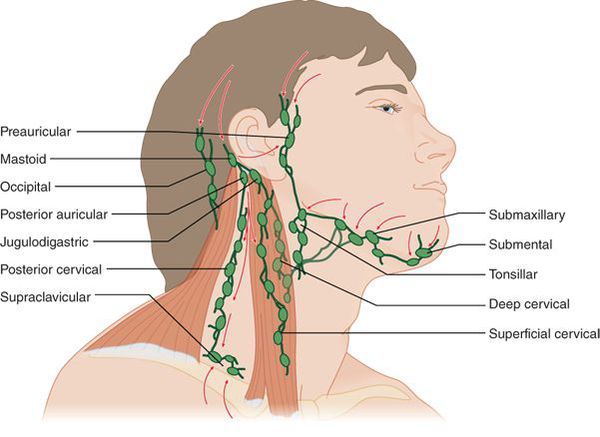
![Углочелюстные и заднешейные лимфоузлы]()
Повышение температуры, озноб и общая утомляемость
Головные боли и ломота в мышцах
При ангине появляется головная боль (тупая, без чёткой локализации) и выраженная ломота в мышцах и суставах.
Боли в горле
В первые сутки заболевания боли в горле проявляются при глотании, затем переходят в постоянное проявление и могут отдавать в ухо.
Увеличение и болезненность лимфатических узлов
Увеличиваются углочелюстные лимфоузлы, становятся очень болезненными, плотноэластической консистенции, не спаяны между собой и окружающими тканями.
Очень характерными являются данные, получаемые при фарингоскопии:
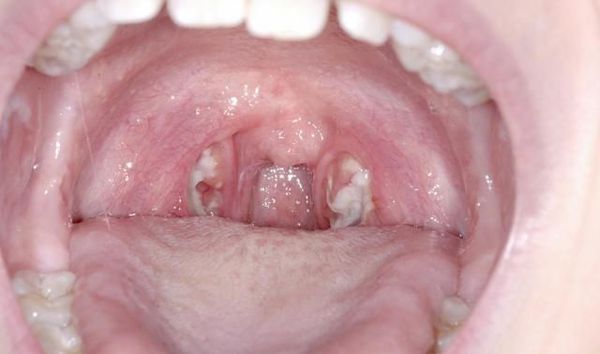
- открывание рта свободное;
- нёбные дужки, язычок, миндалины и мягкое нёбо в первые дни ярко гиперемированы.
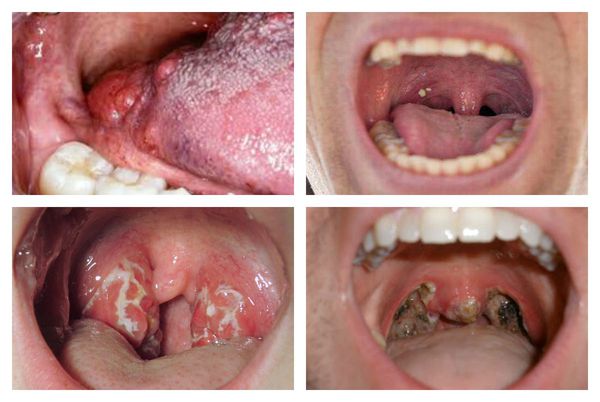
Основные проявления тонзиллитов
![Признаки фолликулярного тонзиллита]()
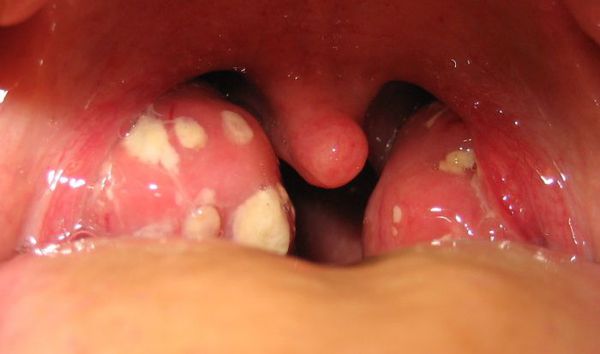
С третьего дня в лакунах появляется отделяемое жёлто-белого цвета (гной) — фолликулярно-лакунарный тонзиллит.
Как выглядит горло при ангине:
![Гнойное перерождение воспаления]()
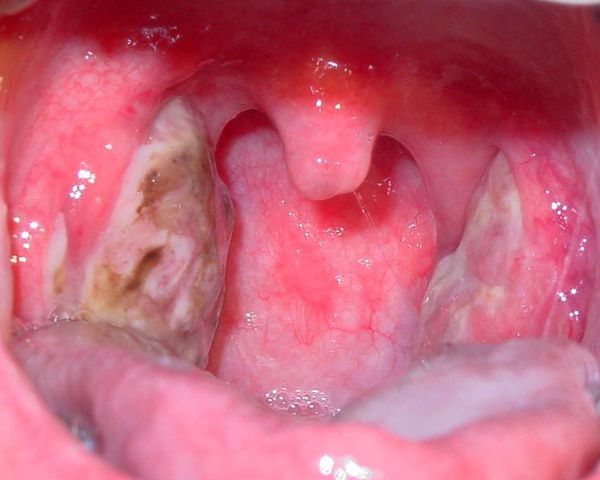
Далее при тяжёлых формах возникает некротический тонзиллит: тёмно-серый цвет миндалин, после отторжения гнойно-некротических масс остаются дефекты ткани.
![Признаки некротического тонзиллита]()
Необходимо помнить, что гнойный налёт при ангине не распространяется за пределы миндалин, легко снимается, не тонет в воде — появление каких-либо других вариантов течения является поводом для сомнения в диагнозе. [2] [3] [5] [6]
Флегмонозный тонзиллит
Флегмонозный тонзиллит — наиболее тяжёлая форма ангины. Характеризуется развитием в ткани миндалин чаще одностороннего гнойного очага без чётких границ. Резко усиливается интоксикация, возникает выраженная болезненность на стороне поражения и отёк, становится сложно открыть рот. Заболевание требует срочного хирургического лечения.
Язвенно-плёнчатая форма тонзиллита
При язвенно-плёнчатой форме ангины возникают изъязвления на поверхности ткани миндалин, сильная болезненность и налёт, который легко снимается шпателем.
Как протекает вирусная и герпесная ангина
"Вирусные ангины" не имеют ничего общего с классической стрептококковой ангиной. Они являются лишь отдельными синдромами при вирусных заболеваниях: аденовирусной, цитомегаловирусной и энтеровирусной (герпангина) инфекции и множестве других. Термин "ангина" применим только к заболеваниям, вызванным бета-гемолитическим стрептококком группы А. Все остальные воспаления ткани миндалины следует называть острым или хроническим тонзиллитом.
По этой причине выделять герпетическую ангину, ангину при дифтерии, гриппе, скарлатине и инфекционном мононуклеозе некорректно.
Как протекает ангина у детей
У детей симптомы ангины более выражены, чем у взрослых. Сильнее интоксикация, ребёнок вялый, отказывается от еды, возможны боли в животе, сильные головные боли, тошнота и рвота.
При каких симптомах ангины стоит бить тревогу
Когда обратиться к врачу:
- при подъёме температуры свыше 37,5 °C;
- сильной и мучительной боли в горле;
- выраженной интоксикации;
- болезненности углочелюстных лимфатических узлов.
Патогенез ангины
Ворота инфекции — лимфоидные образования кольца Пирогова — Лангханса. Происходит проникновение в них стрептококков, воспалительная реакция и дальнейшее распространение возбудителя, его токсинов и продуктов распада бактерий и клеток организма по лимфатическим путям в углочелюстные лимфоузлы (углочелюстной лимфаденит).
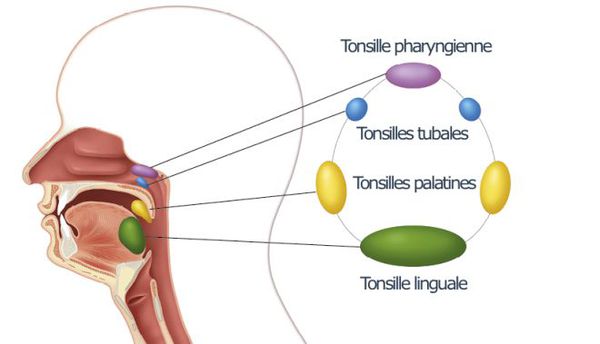
![Лимфоидное кольцо Пирогова — Лангханса]()
При благоприятном течении этим процесс ограничивается. При барьерной недостаточности стрептококки проникают в околоминдаликовую клетчатку (паратонзиллит, паратонзиллярный абсцесс), вызывают токсическое поражение всего организма. При проходе через слуховую трубу в среднее ухо возбудитель способен вызвать развитие отита и синусита. Достаточно редко при выраженном иммунодефиците развивается сепсис.
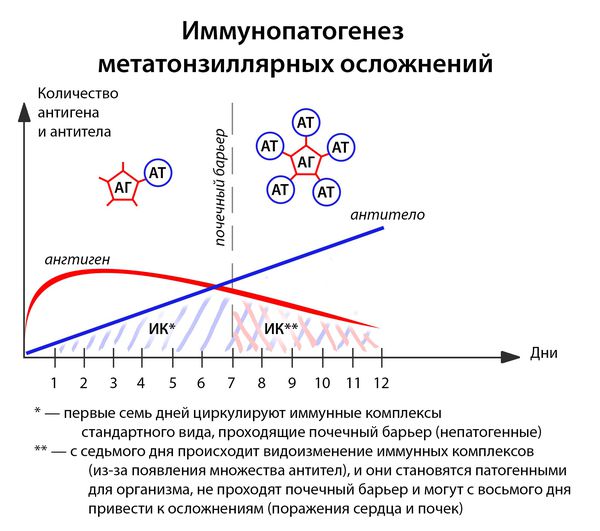
В ответ на проникновение бактериальных антигенов в организме больного образуются антитела, которые при взаимодействии с антигенами образуют циркулирующие иммунные комплексы антиген-антитело (АГ-АТ). В норме они разрушаются путём фагоцитоза, комплементом и не вызывают иммунопатологических реакций. Однако бывают ситуации, когда механизмы элиминации не срабатывают.
![Механизм метатонзиллярных осложнений]()
Иммунные комплексы оседают на базальной мембране сосудов (почек) и разрушают её. Далее происходит разрушение подлежащей соединительной ткани. Условиями для этого являются:
- большое количество образующихся иммунных комплексов (при сильном иммунитете, например, у подростков до 17 лет);
- массивная антигенемия (при несвоевременном лечении, высокой вирулентности возбудителя);
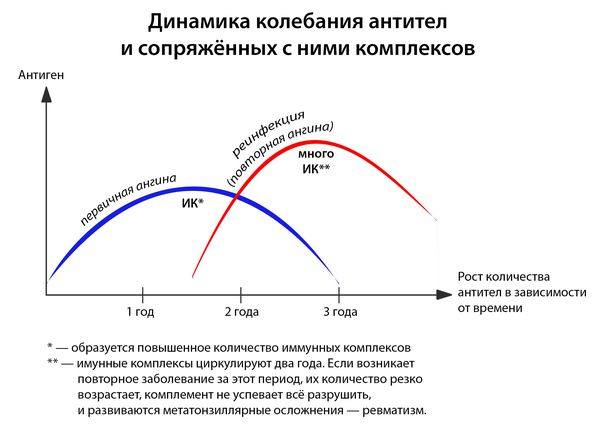
- частые повторные заболевания (2 года после перенесенной ангины — это период повышенного риска).
![Динамика колебания антител и сопряжённых с ними комплексов]()
Иммунитет развивается с третьего дня: макрофаги подготавливают антигены, образуется суперантиген, и лишь затем передают его Т- и В-лимфоцитам, вырабатывающим специфические антитела. [1] [3] [4]
Классификация и стадии развития ангины
По степени тяжести ангина бывает:
- лёгкой;
- среднетяжёлой;
- тяжёлой.
По клинической форме:
- первичная — возникшая впервые или не раньше двух лет после ангины, перенесённой ранее);
- повторная — результат реинфицирования людей с повышенной восприимчивостью в течении двух лет от первичной ангины.
По характеру воспаления миндалин:
- катаральная ангина — покраснение и отёк миндалин;
- фолликулярная ангина — фолликулы белого цвета в ткани миндалин;
- лакунарная ангина — гнойное отделяемое из лакун миндалин;
- некротическая ангина — некроз ткани миндалин;
- гнойно-некротическая ангина — некроз и гнойное расплавление ткани миндалин.
- ангина язычной миндалины;
- ангина гортанных валиков;
- ангина нёбных миндалин;
- комбинированная ангина. [3][4]
![Варианты локализации ангины]()
Осложнения ангины
Осложнения ангины включают пара и метатонзиллярные процессы.
В острый период могут возникнуть:
- паратонзиллит, паратонзиллярный абсцесс (усиление лихорадки, односторонний характер болей, гиперсаливация, болезненность при открывании рта, асимметрия язычка, односторонний отёк, выраженная гиперемия мягкого нёба);
- инфекционно-токсический миокардит (боли в сердце, перебои в его работе, изменение размеров сердца, появление шумов, одышка, повышение ЛДГ на 1-2 нормы); (воспаление придаточных пазух носа);
- медиастенит (воспаление органов средостения — появление боли за грудиной, одышка);
- заглоточный абсцесс (нагноение лимфатических узлов и клетчатки заглоточного пространства — затруднение глотания, одышка, усиление инотоксикации);
- сепсис (полиорганное заражение, циркуляция возбудителя в крови).
В период выздоровления:
Диагностика ангины
Подготовка к посещению врача
При повышении температуры свыше 37,5 °С, сильной и мучительной боли в горле, болезненности углочелюстных лимфатических узлов и выраженной интоксикации нужно как можно скорее посетить терапевта. Специальная подготовка для этого не требуется.
Лабораторная диагностика
К методам лабораторной диагностики относятся:
- клинический анализ крови (нейтрофильный лейкоцитоз со сдвигом влево, повышение СОЭ);
- общий анализ мочи (мочевой синдром при осложнениях);
- ЭКГ (выполняется в день поступления и при выписке, могут быть признаки гипоксии, нарушения проводимости);
- бактериальный посев с миндалин (мазок) на бета-гемолитический стрептококк (и дифтерию);
- биохимия крови (АСЛО, РФ, СРБ). [3][4]
Дифференциальная диагностика
Боли в горле и повышение температуры тела являются достаточно частыми симптомами множества заболеваний, поэтому вопросы отличия ангины от других патологий являются основополагающими в практике любого врача:
Как отличить ангину от ОРЗ или фарингита
При остром респираторном заболевании поражается не паренхима миндалин, а в основном слизистая оболочка ротоглотки и других отделов респираторного тракта, отсутствует углочелюстной лимфаденит. При фарингите затрагиваются поверхностные слои гортани (слизистая оболочка).
Лечение ангины
Как долго лечится ангина
Режим и диета. Рекомендации и противопоказания для заболевших
Лечение осуществляется в домашних условиях, тяжёлые и осложнённые формы ангины лечатся в стационаре.
Режим палатный, диета — общий стол, при выраженном болевом синдроме показана механически и химически щадящая пища, обильное питьё.
Народные методы терапии. Лечение ангины народными способами и средствами недоказательной медицины недопустимо — это опасно для жизни и здоровья.
Антибиотики — лекарства для лечения ангины
Несмотря на длительное и широкое применение антибактериальных препаратов первого поколения бета-гемолитический стрептококк остаётся высокочувствителен к пенициллиновой и аминопенициллиновой группе антибиотиков, которые и являются препаратами первого выбора терапии — к концу вторых суток применения антибиотиков возбудитель уже погибает. При невозможности использования препаратов данных групп возможна замена на цефалоспориновый или макролидный ряд антибиотиков.
Уход на дому
При лечении ангины на дому первые три дня показано активное ежедневное наблюдение врача в целях своевременного выявления развития осложнений и исключения дифтерии зева.
В качестве патогенетической и симптоматической терапии широко используется:
- антисептические растворы — орошение ротоглотки и миндалин;
- полоскания горла;
- антигистаминные препараты;
- общеукрепляющие средства для повышения иммунитета;
- дезинтоксикационная парентеральная инфузионная терапия — при выраженном синдроме общей инфекционной интоксикации.
Основа лечения ангины — это высокоэффективная антибактериальная терапия. Поэтому применение трав, снимающих боль в горле, и ингаляций при болезни являются лишь вспомогательными. Противогрибковые препараты и компрессы при патологии не используются.
Выписка больных
Выписка пациентов осуществляется не ранее семи дней нормализации температуры тела при условии нормальных анализов крови, мочи и ЭКГ. [2] [3] [6]
Лечение гнойной ангины
В большинстве случаев ангина — это гнойно-воспалительное заболевание, которое требует скорейшего применения антибиотиков и при необходимости нестероидных противовоспалительных и противоаллергических средств.
Лечение простой и хронической ангины
Ангина — это острое заболевание без хронических форм. Однако есть термин "стрептококковое носительство" — отсутствие болезни как таковой, чаще на фоне хронической ЛОР-патологии. В этом случае проводят санирование очага, применяют антибиотики с учётом чувствительности к ним и аппаратно промывают миндалины.
Стоит ли удалять гланды
При ангине не удаляют миндалины. Хирургическое лечение возможно лишь при флегмонозной форме ангины и при редких случаях тяжёлого течения заболевания. При развитии осложнений, например, паратонзиллярного абсцесса производится вскрытие гнойника под местной анестезией и его санация.
Прогноз. Профилактика
Прогноз обычно благоприятный. У людей с тяжёлым иммунодефицитом повышенный риск развития осложнений в острый период болезни.
Поможет ли профилактика
Методы профилактики ангины не разработаны. Основное значение при возникновении очага заболевания имеют:
- изоляция больного и его лечение;
- обследование и санация контактных лиц (бактерионосителей);
- при частых повторных заболеваниях — бициллинопрофилактика, по показаниям — удаление миндалин (решение принимает ЛОР-врач);
- здоровый образ жизни, закаливание, приём витаминов.[reference:] [4]
Кормление грудью при болезни
Грудное вскармливание при ангине можно продолжить. Однако необходимо соблюдать меры профилактики заражения ребёнка:
- не дышать и не кашлять на него;
- чаще мыть руки;
- пользоваться защитной маской, не забывать постоянно менять её;
- регулярно проветривать помещение.
Также следует принимать индивидуально подобранный антибиотик, разрешённый при грудном вскармливании.
Читайте также: