Осложнения коронавирусной инфекции
Обновлено: 18.04.2024
Клиника, течение и осложнения коронавирусной инфекции (болезни) COVID-19
Инкубационный период - считается, что инкубационный период для COVID-19 находится в пределах 14 дней после воздействия, при этом большинство случаев происходит примерно через четыре-пять дней после воздействия 33.
В исследовании 1099 пациентов с подтвержденным симптомом COVID-19 средний инкубационный период составлял четыре дня (межквартильный интервал от двух до семи дней) [34].
Спектр тяжести заболевания - спектр симптоматической инфекции варьируется от легкой до критической; большинство инфекций не являются тяжелыми [35,37-42]. В частности, в докладе Китайского центра по контролю и профилактике заболеваний, который включал приблизительно 44 500 подтвержденных инфекций с оценкой тяжести заболевания [43]:
По данным совместной миссии по сбору фактов, проводимой Всемирной организацией здравоохранения (ВОЗ) и Китаем, показатель летальности колебался от 5,8 процента в Ухани до 0,7 процента в остальной части Китая [16]. Большинство смертельных случаев произошло у пациентов пожилого возраста или сопутствующих заболеваний (включая сердечно-сосудистые заболевания, сахарный диабет, хронические заболевания легких, гипертонию и рак) [43,44].
Доля тяжелых или смертельных инфекций может варьироваться в зависимости от местоположения. Например, в Италии 12 процентов всех обнаруженных случаев COVID-19 и 16 процентов всех госпитализированных пациентов были помещены в отделение интенсивной терапии; По оценкам, в середине марта уровень летальности составил 5,8% [45]. В отличие от этого, оценочный уровень смертности в середине марта в Южной Корее составил 0,9 процента [46]. Это может быть связано с определенной демографией инфекции; в Италии средний возраст пациентов с инфекцией составлял 64 года, тогда как в Корее средний возраст составлял 40 лет. (См. "Влияние возраста" ниже.)
Влияние возраста - Лица любого возраста могут приобретать тяжелого острого респираторного синдрома коронавирус SARS (2-COV-2) инфекции, хотя взрослые среднего возраста и старше, чаще всего затронуты.
В Соединенных Штатах 2449 пациентов с диагнозом COVID-19 в период с 12 февраля по 16 марта 2020 г. имели доступную информацию о возрасте, госпитализации и отделении интенсивной терапии ( 47 ) [47]; 67 процентов случаев были диагностированы в возрасте старше 45 лет [47], и, как и в случае с данными из Китая, смертность была самой высокой среди пожилых людей, причем 80 процентов случаев смерти приходилось на людей в возрасте более 65 лет.
Симптоматическая инфекция у детей встречается редко; когда это происходит, оно обычно легкое, хотя о серьезных случаях сообщалось [48]. В большом китайском отчете, описанном выше, только 2 процента инфекций были у лиц моложе 20 лет [43]. Аналогичным образом, в Южной Корее только 6,3 процента из почти 8000 инфекций были у лиц моложе 20 лет [46]. В небольшом исследовании 10 детей в Китае клиническое заболевание было легким; У 8 была лихорадка, которая прошла в течение 24 часов, у 6 - кашель, у 4 - боль в горле, у 4 - очаговая пневмония на КТ, и ни один из них не нуждался в дополнительном кислороде [49]. В другом исследовании шесть детей в возрасте от 1 до 7 лет, которые были госпитализированы в Ухань с COVID-19, у всех были лихорадка выше 39 ° C и кашель, у четырех были визуальные признаки вирусной пневмонии, и один был помещен в палату интенсивной терапии; все дети выздоровели [50].
Бессимптомные инфекции - Бессимптомные инфекции также были описаны [35,51-53], но их частота неизвестна.
В случае вспышки COVID-19 на круизном судне, где почти все пассажиры и персонал были проверены на SARS-CoV-2, примерно 17 процентов населения на борту имели положительный результат на 20 февраля; приблизительно половина из 619 подтвержденных случаев COVID-19 была бессимптомной на момент постановки диагноза [54].
Даже пациенты с бессимптомной инфекцией могут иметь объективные клинические отклонения [22, 55]. Например, в исследовании 24 пациентов с бессимптомной инфекцией, которым все сделали компьютерную томографию (КТ), 50% имели типичные помутнения матового стекла или пятнистые тени, а еще 20% имели атипичные аномалии визуализации [22]. Через пять дней после постановки диагноза у пяти пациентов развилась лихорадка низкой степени тяжести с другими типичными симптомами или без них.
Клинические проявления коронавирусной инфекции (болезни) COVID-19
В исследовании, описывающем 138 пациентов с пневмонией COVID-19 в Ухане, наиболее распространенными клиническими признаками в начале заболевания были [40]:
- лихорадка в 99 процентов
- усталость в 70 процентов
- сухой кашель в 59 процентов
- анорексия у 40 процентов
- миалгия в 35 процентах
- одышка у 31 процента
- обилие мокроты в 27 процентов
Другие когортные исследования пациентов из Ухани с подтвержденным COVID-19 сообщили о сходном диапазоне клинических результатов [38,40,56,57]. Тем не менее, лихорадка не может быть универсальным открытием. В одном исследовании лихорадка была отмечена почти у всех пациентов, но примерно у 20 процентов была температура - ниже 38 ° C [38]. В другом исследовании 1099 пациентов из Ухани и других районов Китая лихорадка (определяемая как подмышечная температура свыше 37,5 ° C) присутствовала только у 44 процентов при поступлении, но в конечном итоге была отмечена у 89 процентов во время госпитализации [34].
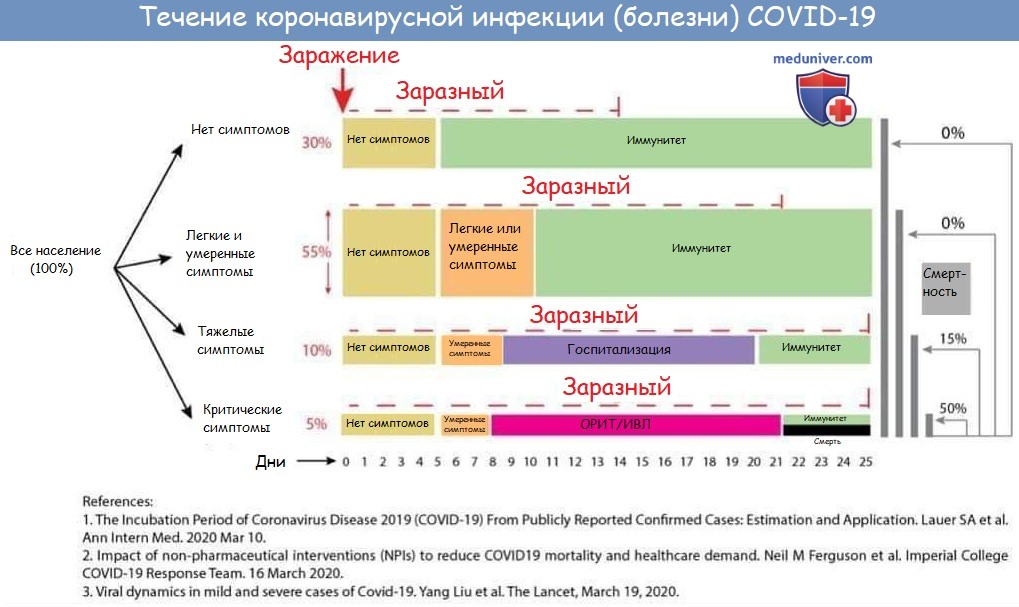
Течение и осложнения - Как и выше, симптоматическая инфекция может варьироваться от легкой до критической.
Некоторые пациенты с изначально легкими симптомами могут прогрессировать в течение недели. В одном исследовании 138 пациентов, госпитализированных в Ухане по поводу пневмонии из-за SARS-CoV-2, одышка развилась в среднем через пять дней после появления симптомов, а госпитализация произошла после медианы семи дней после появления симптомов [40]. В другом исследовании среднее время одышки составляло восемь дней [38].
Острый респираторный дистресс-синдром (ОРДС) является основным осложнением у пациентов с тяжелым заболеванием. В исследовании 138 пациентов, описанных выше, ОРДС развился у 20 процентов после медианы восьми дней, а искусственная вентиляция легких - у 12,3 процента [40]. В другом исследовании 201 госпитализированного пациента с COVID-19 в Ухане у 41 процента развился ОРДС; возраст старше 65 лет, сахарный диабет и гипертония были связаны с ОРДС [61].
По данным ВОЗ, время выздоровления составляет около двух недель для легких инфекций и от трех до шести недель для тяжелых заболеваний [4].
N!B! Учебный модуль "Коронавирусная инфекция COVID-19 и ее диагностика у пациентов ФГБОУ ДПО РМАНПО МЗ РФ" можно скачать здесь
N!B! Временные методические рекомендации МЗ РФ: "ПРОФИЛАКТИКА, ДИАГНОСТИКА И ЛЕЧЕНИЕ НОВОЙ КОРОНАВИРУСНОЙ ИНФЕКЦИИ (COVID-19). 1.10.2020 Версия 8.1" можно скачать здесь.
Видео особенности коронавирусной инфекции вызванной вирусом 2019-nCoV, д.м.н., Е.Ю. Малинникова
Редактор: Искандер Милевски. Дата публикации: 22.3.2020. Дата последнего обновления: 26.10.2020
В мае 2021 года пациентка И. обратилась на станцию скорой медицинской помощи г. Владимира с жалобами на слабость и онемение ног и рук.
Жалобы
Женщина рассказала, что из-за слабости в мышцах не может нормально стоять, ходить и удерживать предметы в руках, например мобильный телефон или стакан воды. Также у пациентки дрожали руки и ноги и кружилась голова.
На фоне выраженной слабости повысилось артериальное давление (АД): при нормальном рабочем АД 120–130/70 мм рт. ст. в последние 2–3 дня до обращения АД держалось на уровне 170–180/100 мм рт. ст. и плохо снижалось на фоне приёма Капотена (Каптоприла) и Моксонидина.
Анамнез
В середине мая 2021 года у пациентки поднялась температура тела до 39 °C, появился небольшой сухой кашель и одышка. В течение 5 дней женщина принимала нестероидные противовоспалительные средства (НПВС) и Арбидол, но температура не падала ниже 38,5 °C, при этом кашель сохранялся и нарастала одышка.
Анализ на коронавирусную инфекцию оказался положительным. Степень насыщения крови кислородом (сатурация) была в пределах 93–94 % при норме в 95–98 %. На основании этих результатов больную направили на лечение в ковидный госпиталь.
Там проводилась противовирусная терапия Фавипиравиром, инъекциями кортикостероидов, жаропонижающими препаратами и антибиотиками. На фоне лечения температура тела нормализовалась, перестала беспокоить одышка. Сатурация поднялась до 97 %.
Через несколько дней после выписки температуры тела снова поднялась до 38,7 °C. На фоне приёма НПВС снижалась до нормальной.
Спустя пять дней температура нормализовалась, состояние оставалось удовлетворительным, жалоб не было.
Через полторы недели после выписки (т. е. через 5 дней после нормализации температуры) пациентка заметила покалывание в ногах и руках. На следующий день после появления этих симптомов онемели ноги, в них появилась слабость. Вечером из-за сильной слабости женщина не смогла встать с кровати.
В этот же день к пациентке приезжал невролог из частной клиники. Врач зафиксировал парез (снижение мышечной силы) рук и ног. Пациентке рекомендована госпитализация в неврологическое отделение, однако из-за сохраняющегося положительного анализа на коронавирусную инфекцию женщину снова направили в ковидный госпиталь.
Хронические заболевания: постинфарктный кардиосклероз (инфаркт миокарда неизвестной давности), жёлчнокаменная болезнь (ЖКБ). Хронический альвеолит (воспаление лёгочных пузырьков — альвеол).
Из-за депрессии в течение последних 20 лет по рекомендации психотерапевта женщина постоянно принимает на ночь по 200 мг Сероквеля (Кветиапина).
Обследование
- При поступлении сознание пациентки ясное. Нарушений речи и ориентации в месте, времени, личности нет, речь не изменена. Нистагма (быстрых, колебательных движений глаз) нет.
- Снижена двигательная активность рук и ног: пациентка не может ходить и одеваться без посторонней помощи.
- В правой руке и ноге нарушена чувствительность.
- Состояние кожи: цвет бледно-розовый, влажность нормальная, синюшность отсутствует.
- Температура тела 36,7 °C.
- Состояние органов дыхания: сатурация 95 %, дыхание самостоятельное, ритм регулярный, частота дыхательных движений (ЧДД) 19 в минуту, при выслушивании дыхание жёсткое.
- Состояние сердечно-сосудистой системы: артериальное давление 190/100 мм рт. ст.
- Живот мягкий, безболезненный, стул и мочеиспускание контролирует.
Пациентке провели лабораторную и инструментальную диагностику. Также женщину консультировали невролог и инфекционист.
- В общем анализе крови был повышенный уровень лейкоцитов и ускорение скорости оседания эритроцитов (СОЭ). Это указывало на инфекционно-воспалительный процесс.
- В биохимическом анализе крови отмечалось повышение С-реактивного белка.
Инфекционист сделал заключение о перенесённой коронавирусной инфекции, невролог диагностировал синдром Гийена — Барре как осложнение инфекции.
Диагноз
- D43.0 Парасагиттальная менингиома средней трети верхнего сагиттального синуса.
- U07.1 Коронавирусная инфекция, реконвалесцент (выздоровление).
- I25.1 Ишемическая болезнь сердца (ИБС). напряжения, функциональный класс 2 (загрудинные боли возникают при обычной ходьбе, когда человек проходит больше 200 метров).
- Постинфарктный и атеросклеротический кардиосклероз.
- Хроническая сердечная недостаточность, функциональный класс 2 (незначительное ограничение физической активности: в покое симптомы отсутствуют, привычная физическая активность сопровождается утомляемостью, одышкой или сердцебиением).
- Недостаточность кровообращения IIА (умеренные признаки недостаточности кровообращения в покое только в одном из отделов сердечно-сосудистой системы).
Лечение
28 и 30 мая пациентке сделали плазмообмен (плазмоферез). Суть процедуры в том, что у пациента берут жидкую часть крови (плазму), очищают её от токсинов, цитокинов и обломков повреждённых клеток с помощью специального аппарата с фильтрами и возвращают больному. Процедура протекала без осложнений.
Медикаментозное лечение было направлено на восстановление нервной и сердечно-сосудистой систем, в том числе на снижение артериального давления. Пациентке назначили:
-
500 мг — подъязычно, 2 раза в сутки (утром и вечером). 4000 анти-ХА МЕ — подкожно, 2 раза в сутки (утром и вечером), для профилактики тромбоза, который может развиваться после коронавирусной инфекции. 100 мг — внутрь, 1 раз в сутки (вечером), для профилактики тромбоза. 20 мг — внутрь, 1 раз в сутки (вечером). 40 мг — внутрь, 1 раз в сутки (вечером), для снижения холестерина. Препарат входит в рекомендации по лечению коронавирусной инфекции как снижающий вирусную нагрузку. 500 мл — внутривенно капельно, 1 раз в сутки (утром) в течение 6 дней, для выведения токсинов из организма.
- Дабигатрана этексилат 110 мг — внутрь, 2 раза в сутки (утром и вечером), постоянно. Назначен в последние дни госпитализации для дальнейшей профилактики тромбоэмболических осложнений.
Также пациентка занималась лечебной физкультурой, которая рекомендована при заболеваниях верхних дыхательных путей.
На фоне терапии у пациентки улучшилась чувствительность, увеличилась сила мышц в руках и ногах, появились живые симметричные сухожильные рефлексы. Лабораторные данные указывали на снижение воспалительного процесса.
За время стационарного лечения состояние пациентки улучшилось: после проведённого плазмофереза увеличилась сила в руках и ногах, повысилась способность переносить физические нагрузки. Больная может себя обслуживать, свободно самостоятельно ходит, одевается и ест. Состояние органов дыхания и сердечно-сосудистой системы не ухудшилось.
Реабилитационный потенциал удовлетворительный, т. е. пациентка может полностью восстановиться. Прогноз благоприятный: все функции нервной системы восстановятся через 3–4 недели.
Пациентка нуждается в дальнейшей реабилитации. Необходимо провести 2–3 курса сосудистого лечения с применением таких препаратов, как Мексидол, Цераксон (Цитиколин), Церебролизин и другими, с перерывами в 1–2 месяца. Также пациентке рекомендована лечебная физкультура, массаж, физиотерапия, желательно в условиях специализированного санаторно-курортного учреждения. Противопоказаний для реабилитационного восстановительного лечения нет.
Заключение
Синдром Гийена — Барре — это острое аутоиммунное поражение периферической нервной системы, которое проявляется слабостью мышц и нарушением чувствительности. Он является частой причиной острых параличей. Без лечения синдром может привести к летальному исходу. Поэтому люди с этим заболеванием должны находиться под наблюдением врача и проходить специализированное лечение.
Уже известно, что коронавирусная инфекция может вызвать различные неврологические осложнения: искажение чувства вкуса, потерю обоняния, снижение слуха и др. Поэтому наиболее вероятно, что в этом случае именно подтверждённый вирус SARS-CoV-2 запустил начало аутоиммунного процесса. Врачи разных стран сообщают, что проблема развития синдрома Гийена — Барре на фоне перенесённой коронавирусной инфекции очень актуальна.
У пациентки болезнь заподозрили на основании симптомов и данных анамнеза. Диагноз установили по международным критериям Всемирной организации здравоохранения от 1993 года и критериям Брайтона. Правильно и своевременно установленный диагноз позволил провести эффективное лечение.

Учитывая сложность эпидемиологической ситуации, размах и скорость распространения респираторной инфекции, возникает вполне резонный вопрос: какие последствия у выздоровевших после коронавируса, и как не пропустить осложнения?
Дата публикации: 01 Сентября 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Что такое постковидный синдром и у кого он возникает?
Было предпринято множество попыток объяснить причины долгого ковида. И хотя до сих пор однозначного мнения нет, большинство специалистов считает его следствием повреждения различных структур ЦНС и/или чрезмерной реакции иммунной системы. Чаще всего осложнения развиваются при средне-тяжелом и крайне тяжелом течении болезни, на фоне имеющихся хронических патологий.
Сопутствующие заболевания – самые частые спутники проблем
Список значимых факторов риска включает ряд различных патологических состояний:
- сахарный диабет
- артериальная гипертензия
- ИБС
- сердечная недостаточность
- сосудистые патологии
- бронхиальная астма
- эмфизема
- хроническая обструктивная болезнь легких
- неврологические расстройства
- нарушение функции печени, почек
- онкология
- ВИЧ/ СПИД и другие иммунодефициты
- тяжелые психологические травмы
Еще одним немаловажным фактором, способным спровоцировать последствия коронавируса, считается генетическая предрасположенность (высокая восприимчивость к вирусам). Характерно то, что мужчины болеют гораздо дольше, а постковидный синдром чаще регистрируется у женщин.
Самые опасные последствия коронавируса
Остаточные повреждения, пролонгированный иммунный ответ и ухудшение течения имеющихся заболеваний влекут за собой серьезные проблемы со здоровьем. Какие последствия у выздоровевших после коронавируса можно считать относительно безобидными, а какие чрезвычайно опасными, однозначно ответить очень сложно. Long Covid может вызвать целый каскад патологических реакций:
- одышка
- бессонница
- потеря вкуса и обоняния
- ухудшение когнитивных функций, памяти, беглости речи
- мышечные, суставные, головные, загрудинные боли
- нарушение сердцебиения
- перикардиты, миокардиты
- резкие перепады артериального давления
- посттравматический стрессовый синдром
- панические атаки
- печеночная, почечная, сердечно-сосудистая недостаточность
- расстройства пищеварения
- тромбозы, тромбоэмболии
- длительное повышение или снижение температуры тела
- постинфекционный хронический кашель
- непереносимость яркого свет
- синдром хронической усталости и пр.
Также имеются единичные случаи острого нарушения мозгового кровообращения, судорожные состояния, энцефалит. Кроме того, возможно развитие аллергии на использующиеся в ходе лечения препараты.
Возможная причина подобного состояния, вероятнее всего, кроется в персистенции неактивного вируса в организме или связана с вирусным повреждением коры головного мозга и подкорковых структур. Появление новых симптомов является показанием для проведения дополнительной диагностики, лечения с привлечением профильных специалистов и последующей реабилитации.
Примечание: Коронавирус осложнения нередко путают с астено-невротическим синдромом. Он развивается на фоне истощения нервной системы, при полном отсутствии физиологических и функциональных нарушений.
Как помочь пациентам с постковидными синдромом?
Алгоритм ведения больных с долгим ковидом включает проведение всестороннего диагностического обследования, оценку сопутствующих патологий, социальных и психологических проблем. Таким людям показана комплексная реабилитация, ежедневная физическая активность, рациональное питание, отказ от курения, ограничение кофеин содержащих и алкогольных напитков.
Новая коронавирусная болезнь, вызванная штаммами SARS-СоV-2, тесно коррелирует с различными осложнениями со стороны системы кровообращения. При этом уязвимы не только пациенты с хроническими кардиоваскулярными патологиями, но и люди, ранее не имевшие проблем со здоровьем. Почему же страдают сосуды после ковида, с чем связаны критерии высокого риска и как их можно минимизировать?
Дата публикации: 28 Октября 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Причины сердечно-сосудистой патологии после коронавируса
Существует несколько потенциальных эффектов коронавируса, вызывающих патологические изменения в сердце и сосудах:
- для проникновения в клетку хозяина возбудитель связывается с поверхностной молекулой мембранного белка 2 (АПФ2), регулирующего сердечно-сосудистую функцию
- гиперактивация иммунной системы (цитокиновый шторм) приводит к повреждению мышечных клеток сердца, нестабильности и разрыву атеросклеротических бляшек, и, как следствие, острому тромбозу и сосудистой непроходимости
- из-за поражения легких развивается гипоксемия, из-за недостатка кислорода в крови накапливаются метаболиты и другие специфические продукты жизнедеятельности клеток, вызывающие существенную нагрузку на кровеносную систему
Сосудистые осложнения при коронавирусе чаще встречаются у пациентов с хроническими соматическими заболеваниями. Существует гипотеза, что прием гиполипидемических препаратов (статинов) увеличивает поглощение холестерина, тем самым облегчая инвазию вируса в стенку сосуда. Кроме того, некоторые лекарственные средства, использующиеся в борьбе с COVID-19, обладают кардиотоксическим эффектом. Негативные последствия у ранее здоровых людей связывают с нарушением гемостаза, внутрисосудистым свертыванием и формированием кровяных сгустков.
Наиболее распространенные кардиоваскулярные осложнения после коронавируса
У пациентов, перенесших коронавирусную болезнь, существует риск развития следующих сердечно-сосудистых нарушений:
- артериальная гипертензия
- васкулит (воспаление сосудов)
- ИБС (ишемия)
- миокардит,
- перикардит
- аритмии
- инсульт
- инфаркт
- сердечная недостаточность
- кардиогенный шок
Характерно то, что осложнения на сосуды после коронавируса чаще встречаются у пациентов с тяжелой пневмонией, нуждающихся в интенсивной терапии и искусственной вентиляции легких.
Диагностика и оценка риска кардиоваскулярных расстройств
Комплекс диагностических мероприятий, направленных на выявление нарушений со стороны системы кровообращения, включает:
- ЭКГ
- ЭхоКГ
- контроль уровня лабораторных маркеров миокардиального стресса
- УЗИ легких
- КТ сердца
- МРТ (при подозрении на тромбоз левого желудочка)
- нагрузочные тесты
Для оценки риска отдаленных сердечно-сосудистых осложнений после коронавируса выздоровевшим рекомендуется длительное диспансерное наблюдение.
Как восстановить сосуды после коронавируса
Чтобы ускорить регенерацию поврежденных тканей, стабилизировать артериальное давление и восстановить функциональность сердца и сосудов, применяется специальный комплекс реабилитационных мероприятий:
- медикаментозная коррекция
- ЛФК (поэтапные программы физических тренировок)
- диетотерапия
- дозированная ходьба на свежем воздухе
- аппаратная физиотерапия
- массаж
Обязательным условием восстановления является отказ от вредных привычек, ограничение приема соли, коррекция веса и поддержание оптимальной массы тела.

COVID-19 — вирус из группы бетакоронавирусов, преодолевших видовый барьер, передаваемых человеку от животных. Принадлежит к группе острых инфекционных заболеваний, характеризующихся резким поднятием температуры, интоксикацией, миалгией, поражением различных отделов дыхательных путей. Примерно у 80% инфицированных патология протекает бессимптомно. В ряде клинических случаев вызывает развитие тяжелого острого респираторного синдрома (ТОРС, англ. SARS).
Дата публикации: 01 Сентября 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Основные симптомы болезни
Одни из наиболее частых вопросов — инкубационный период коронавируса у человека, сколько дней длится, через сколько дней проявляется коронавирус после контакта с больным человеком, как развивается симптомокомплекс. Инкубационный период коронавируса длится от 2 до 14 суток, максимальный зафиксированный период — 27 дней. В среднем, первые признаки проявляются на пятый-восьмой день.
По последним исследованиям выделены следующие первичные симптомы:
- беспричинная усталость, быстрая утомляемость и слабость
- цефалгия, миалгия, суставные боли
- продолжительное (до семи суток) поднятие субфебрильной температуры в пределах 37-38°С
- приступы сухого кашля, сопровождающиеся болезненными ощущениями
- потливость
- утрата обоняния и вкусовых качеств
- возможно расстройство пищеварения — тошнота, диарея, рвота
Переход на следующую стадию течения болезни отмечен проявлениями дыхательной недостаточности: учащение дыхания и сердцебиения, одышка, боль в груди, понижение давления и головокружение, или низкий уровень сатурации и потеря сознания (при поражении легочной ткани).
Сколько дней заразен человек при коронавирусе? Человек становится заразным со времени попадания инфекции в организм и остается носителем некоторое время спустя исчезновения симптомов.
Коронавирус: протекание болезни по дням
Медиками выделено три стадии возможного протекания инфекционного заболевания: бессимптомная легкая, средняя и тяжелая атипичная форма. Рассмотрим график развития ковид по дням, течение болезни в каждой из стадий.
Развитие легкой формы коронавируса по дням.
- 1 день — общая слабость, заложенность носа
- 2 день — миалгия, ломота в теле
- 3 день — полная или частичная утрата обоняния
- 4-6 день — появление симптомокомплекса ОРВИ, поднятие температуры
При легкой фазе течения болезни симптомы схожи с проявлением гриппа или ОРВИ. Диагноз уточняют методом тестирования на антитела к коронавирусу.
Ковид средней тяжести: симптомы по дням
Тяжелая форма Ковид-19
При тяжелом течении больные нуждается в срочной госпитализации под постоянным контролем врачей. Начало течения проявляется симптоматикой, схожей с ковидом средней тяжести:
Как понять, что наступило выздоровление
Первый признак наступающего выздоровления — отсутствие осложненного дыхания. Сколько дней болеют коронавирусом до первых признаков выздоровления зависит от правильной диагностики и объема оказанной медицинской помощи:
- при легком течении — за 1-2 недели
- средней тяжести, наличии неосложненной пневмонии — за 3-4 недели
- при тяжелых формах — за 1-1,5 месяца
Сколько длится коронавирус и благоприятность исхода зависит от правильного обследования и лечения.
Читайте также:

