Основные факторы способствующие развитию раневой инфекции
Обновлено: 19.04.2024
шок, кровопотеря, переохлаждение, переутомление, недоедание и многие другие факторы, вызывающие ослабление организма.
Типичные местные клиническими проявлениями очага воспаления:
Calor (местный жар),
Funcio laesa (нарушение функции).
Местные проявления
Поверхностно расположенные очаги воспаления или расположенные в глубине тканей очаги, но с вовлечением в воспалительный процесс кожных покровов, характеризуются классическими признаками воспаления - покраснением , обусловленным воспалительной гиперемией, отёком, припухлостью, болью , повышением местной температуры и нарушением функций органа.
При воспалительном процессе во внутренних органах отмечаются характерные для каждого заболевания местные признаки (при гнойном плеврите, перитоните).
При клиническом обследовании больных с гнойно-воспалительными заболеваниями можно определить фазу воспалительного процесса: пальпируемое плотное болезненное образование при наличии других признаков воспаления свидетельствует об инфильтративной фазе процесса в мягких тканях и железистых органах, коже и подкожной клетчатке, молочной железе, брюшной полости. Определяемое при пальпации размягчение инфильтрата, положительный симптом флюктуации указывают на переход инфильтративной фазы воспаления в гнойную.
Местными клиническими признаками прогрессирующего гнойного воспаления служат краснота в виде полос на коже (лимфангиит), плотные шнурообразные болезненные уплотнения по ходу поверхностных вен (тромбофлебит), появление плотных болезненных уплотнений в месте расположения регионарных лимфатических узлов (лимфаденит).
Общие проявления
Клиническими признаками общей реакции организма на воспаление являются повышение температуры тела, озноб, возбуждение или вялость, в крайне тяжёлых случаях затемнение (потеря) сознания, головная боль, общее недомогание, разбитость, учащение пульса, выраженные изменения состава крови, признаки нарушения функций печени, почек, снижение АД, застой в малом круге кровообращения. Перечисленные симптомы могут носить ярко выраженный характер или быть малозаметными.
Температура тела при хирургической инфекции может достигать 40 0 C и выше, возникают повторные озноб и головная боль, резко уменьшаются уровень гемоглобина и число эритроцитов, увеличивается содержание лейкоцитов. В плазме крови увеличивается уровень глобулинов и уменьшается количество альбуминов, у больных пропадает аппетит, нарушаются функции кишечника, появляется задержка стула, в моче определяются белок и цилиндры. Развивающаяся интоксикация приводит к нарушению функций органов кроветворения, в результате чего наступают анемизация больного и значительные изменения в составе белой крови: появляются незрелые форменные элементы, отмечается сдвиг лейкоцитарной формулы влево (уменьшение числа сегментоядерных и увеличение - палочкоядерных форм нейтрофилов). Иногда увеличиваются селезёнка, печень, появляется желтушная окраска склер.
Основным отличием общей реакции организма на гнойный процесс от сепсиса является то, что в первом случае все симптомы её резко ослабевают или исчезают при вскрытии гнойного очага и создании условий для хорошего дренирования; при сепсисе симптомы после этого почти не изменяются.
Клинические признаки эндогенной интоксикации зависят от степени её тяжести: чем выраженнее интоксикация, тем значительнее её проявления. При лёгкой степени интоксикации отмечается бледность кожного покрова, при тяжёлой - кожа землистого оттенка, определяются акроцианоз, гиперемия лица. Соответственно пульс частый - до 100- 110 в минуту, в тяжёлых случаях - более 130 в минуту, снижается АД. Развивается одышка - число дыханий до 25-30 в минуту, при тяжёлой интоксикации - более 30 в минуту. Важный показатель интоксикации - нарушение функций ЦНС: от лёгкой эйфории вначале до заторможённости или психического возбуждения при развитии токсемии, при тя- жёлой интоксикации развивается интоксикационный делирий. Большое значение в оценке тяжести интоксикации имеет определение диуреза: при тяжёлой интоксикации количество мочи снижается, в крайне тяжёлых случаях развивается острая почечная недостаточность с выраженной олигурией и даже анурией.
Анаэробная инфекция. Местные и общие признаки. Показания и особенности ампутации конечности.
- отсутствие классических признаков воспаления;
- процесс не имеет явных границ распространения зловонный, гнилостный запах экссудата;
- гнилостный характер некроза - бесструктурный детрит серого, серо-зеленого или коричневого цвета;
- отделяемое раны в виде жидкого экссудата серо-зеленого или коричневого цвета с капельками жира; при микроскопии мазков раневого отделяемого, окрашенных по Граму, выявляется большое количество микроорганизмов и отсутствие лейкоцитов;
- газообразование, выявляемое при пальпации, аускультации (крепитация) и рентгенографии (ячеистый рисунок при целлюлите, перистый - при миозите).
- признаки токсикоза: бледность кожных покровов, иктеричность, выраженная тахикардия (120 уд\мин и ↑) всегда "обгоняет" температуру, эйфория сменяется заторможенностью, быстро нарастает анемияи гипотензия;
- динамика признаков: появившись, симптомы нарастают в течение одного дня или ночи (анемия, симптом "лигатуры", тахикардия, нарастание билирубина, особенно за счет прямого).
- отсутствие, особенно в начальном периоде заболевания, выраженных внешних признаков воспаления на фоне тяжелого токсикоза: умеренная гиперемия кожи, пастозность, отсутствие гноеобразования, серозный характер воспаления тканей, окружающих зоны некроза, ткани имеют тусклый, бледный вид;
- характер боли: может носить распирающий характер, отличается от боли, вызванной травмой, возникает иногда после безболевого периода, быстро нарастает, перестает снижаться анальгетиками;
Ампутация – это удаление периферического отдела конечности на протяжении кости (в промежутке между суставами).
Экзартикуляция – удаление периферического отдела конечности на уровне сустава.
К Абсолютным относятся такие показания, когда имеются необратимые процессы и консервативные методы лечения не в состоянии сохранить конечность.
Травматический отрыв конечности
Третье абсолютное показание к ампутации характеризуется триадой повреждения конечности.
А – повреждение двух третей мягких тканей
Б – повреждение и размозжение крупных сосудисто - нервынх пучков
С – повреждение костей
Относительные показания – это такие показания, когда вопрос об ампутации или экзартикуляции конечности решается с учетом состояния больного в каждом конкретном случае в индивидуальном порядке. Оперировать необходимо только в том случае если травма или заболевание конечности угражает жизни больного.
Развитие в ране острой инфекции (например, газовая флегмона, сопровождающаяся обычными явлениями интоксикации, угрожающими жизни пострадавшего).
Обширные трофические язвы, если они не поддаются консервативному лечению и длительно не заживают и прогрессируют (развиваются).
Непоправимые деформации конечности (посттравматические, паралитические, врожденные).
Повреждения конечности, когда размозжены 2/3 мягких тканей, повреждена кость на значительном расстоянии при сохранении целостности сосудисто – нервных пучков.
По Н.А. Куприянову все показания к ампутации делятся на три группы.
Первичные ампутации по первичным показаниям производятся в ранние сроки до развития инфекции, т.е. в течение первых суток.
Характер повреждения диктует проведение немедленной ампутации. Например, при травматическом отрыве конечности, при размозжении конечности. Такая ампутация заключается в удалении явно нежизнеспособной части конечности, т.е. практически является первичной хирургической обработкой раны.
Вторичные ампутации, или ампутации по вторичным показаниям производятся при развитии раневой инфекции. В начале травма не давала оснований для ампутации, пока не развился воспалительный процесс. Или для установления уровня ампутации ждут развития воспалительного процесса и некроза вследствие обширных ожогов, отморожения, электротравмы и т.д. Такие ампутации называются отсроченными и производятся через 7-8 дней.
Правила выполнения ампутаций:
1) отсечение конечности нужно проводить в пределах здоровых тканей и в то же время экономно;
2) ампутации не должны носить миопластический характер;
3) культя всегда должна оставаться открытой.
Первая врачебная помощь, ее задачи, объем неотложных мероприятий.
Анаэробная инфекция – это инфекционный процесс, вызываемый спорообразующими или неспорообразующими микроорганизмами в условиях, благоприятных для их жизнедеятельности. Характерными клиническими признаками анаэробной инфекции служат преобладание симптомов эндогенной интоксикации над местными проявлениями, гнилостный характер экссудата, газообразующие процессы в ране, быстро прогрессирующий некроз тканей. Анаэробная инфекция распознается на основании клинической картины, подтвержденной результатами микробиологической диагностики, газожидкостной хроматографии, масс-спектрометрии, иммуноэлектрофореза, ПЦР, ИФА и др. Лечение анаэробной инфекции предполагает радикальную хирургическую обработку гнойного очага, интенсивную дезинтоксикационную и антибактериальную терапию.
МКБ-10
Общие сведения
Анаэробная инфекция – патологический процесс, возбудителями которого выступают анаэробные бактерии, развивающиеся в условиях аноксии (отсутствия кислорода) или гипоксии (низкого напряжения кислорода). Анаэробная инфекция представляет собой тяжелую форму инфекционного процесса, сопровождающуюся поражением жизненно важных органов и высоким процентом летальности. В клинической практике с анаэробной инфекцией приходится сталкиваться специалистам в области хирургии, травматологии, педиатрии, нейрохиругии, отоларингологии, стоматологии, пульмонологии, гинекологии и других медицинских направлений. Анаэробная инфекция может возникнуть у пациентов любого возраста. Доля заболеваний, вызываемых анаэробной инфекцией, точно не известна; из гнойных очагов в мягких тканях, костях или суставах анаэробы высеваются примерно в 30% случаев; анаэробная бактериемия подтверждается в 2-5% случаев.

Причины
Анаэробы входят в состав нормальной микрофлоры кожи, слизистых оболочек, желудочно-кишечного тракта, органов мочеполовой системы и по своим вирулентным свойствам являются условно-патогенными. При определенных условиях они становятся возбудителями эндогенной анаэробной инфекции. Экзогенные анаэробы присутствуют в почве и разлагающихся органических массах и вызывают патологический процесс при попадании в рану извне. Анаэробные микроорганизмы делятся на:
- Факультативные. Способны выживать как в отсутствии, так и в присутствии кислорода. К ним принадлежат кишечная палочка, шигеллы, иерсинии, стрептококки, стафилококки и др.
- Облигатные. Их развитие и размножение осуществляется в бескислородной среде. Облигатные возбудители делятся на две группы:
- спорообразующие (клостридии) - являются возбудителями клостридиозов экзогенного происхождения (столбняка, газовой гангрены, ботулизма, пищевых токсикоинфекций и др.);
- неспорообразующие (неклостридиальные) анаэробы (фузобактерии, бактероиды, вейллонеллы, пропионибактерии, пептострептококки и др.). В большинстве случаев вызывают гнойно-воспалительные процессы эндогенной природы (абсцессы внутренних органов, перитонит, пневмонию, флегмоны челюстно-лицевой области, отит, сепсис и др.).
Факторы риска
Условиями, благоприятствующими развитию анаэробной инфекции, являются повреждение анатомических барьеров с проникновением анаэробов в ткани и кровеносное русло, а также снижение окислительно-восстановительного потенциала тканей (ишемия, кровотечение, некроз). Попадание анаэробов в ткани может происходить при оперативных вмешательствах, инвазивных манипуляциях (пункциях, биопсии, экстракции зуба и др.), перфорации внутренних органов, открытых травмах, ранениях, ожогах, укусах животных, синдроме длительного сдавления, криминальных абортах и т. д. Факторами, способствующими возникновению анаэробной инфекции, выступают:
- массивное загрязнение ран землей;
- наличие инородных тел в ране;
- гиповолемический и травматический шок;
- сопутствующие заболевания (коллагенозы, сахарный диабет, опухоли);
- иммунодефицит.
Кроме этого, большое значение имеет нерациональная антибиотикотерапия, направленная на подавление сопутствующей аэробной микрофлоры.
Патогенез
Основными факторами патогенности анаэробных микроорганизмов служат их количество в патологическом очаге, биологические свойства возбудителей, наличие бактерий-ассоциантов. В патогенезе анаэробной инфекции ведущая роль принадлежит продуцируемым микроорганизмами ферментам, эндо- и экзотоксинам, неспецифическим факторам метаболизма. Так, ферменты (гепариназа, гиалуронидаза, коллагеназа, дезоксирибонуклеаза) способны усиливать вирулентность анаэробов, деструкцию мышечной и соединительной тканей.
Эндо- и экзотоксины вызывают повреждение эндотелия сосудов, внутрисосудистый гемолиз и тромбоз. Кроме этого, некоторые клостридиальные токисины обладают нефротропным, нейротропным, кардиотропным действием. Также токсическое влияние на организм оказывают и неспецифические факторы метаболизма анаэробов - индол, жирные кислоты, сероводород, аммиак.
Классификация
В зависимости от локализации различают анаэробную инфекцию:
- центральной нервной системы (абсцесс мозга, менингит, субдуральная эмпиема и др.)
- головы и шеи (пародонтальный абсцесс, ангина Людвига, средний отит, синусит, флегмона шеи и т. д.)
- дыхательных путей и плевры (аспирационная пневмония, абсцесс легкого, эмпиема плевры и пр.)
- женской половой системы (сальпингит, аднексит, эндометрит, пельвиоперитонит)
- брюшной полости (абсцесс брюшной полости, перитонит)
- кожи и мягких тканей (клостридиальный целлюлит, газовая гангрена, некротизирующий фасциит, абсцессы и др.)
- костей и суставов (остеомиелит, гнойный артрит)
- бактериемию.
Течение анаэробной инфекции может быть молниеносным (в течение 1 суток с момента операции или травмы), острым (в течение 3-4 суток), подострым (более 4 суток).
Симптомы анаэробной инфекции
Независимо от вида возбудителя и локализации инфекционного очага, различным клиническим формам свойственны некоторые общие черты. В большинстве случаев анаэробная инфекция имеет острое начало и характеризуется сочетанием местных и общих симптомов. Инкубационный период может составлять от нескольких часов до нескольких суток (в среднем около 3-х дней).
Типичным признаком анаэробной инфекции служит преобладание симптомов общей интоксикации над местными воспалительными явлениями. Резкое ухудшение общего состояния больного обычно наступает еще до возникновения локальных симптомов. Проявлением тяжелого эндотоксикоза служит высокая лихорадка с ознобами, выраженная слабость, тошнота, головная боль, заторможенность. Характерны артериальная гипотония, тахипноэ, тахикардия, гемолитическая анемия, иктеричность кожи и склер, акроцианоз.
При раневой анаэробной инфекции ранним местным симптомом выступает сильная, нарастающая боль распирающего характера, эмфизема и крепитация мягких тканей, обусловленные газообразующими процессами в ране. К числу постоянных признаков относится зловонный ихорозный запах экссудата, связанный с выделением азота, водорода и метана при анаэробном окислении белкового субстрата. Экссудат имеет жидкую консистенцию, серозно-геморрагический, гнойно-геморрагический или гнойный характер, неоднородную окраску с вкраплениями жира и наличием пузырьков газа. На гнилостный характер воспаления также указывает внешний вид раны, содержащей ткани серо-зеленого или серо-коричневого цвета, иногда струпы черного цвета.
Осложнения
Анаэробная инфекция часто сопровождается развитием полиорганной недостаточности (почечной, печеночной, сердечно-легочной), инфекционно-токсического шока, тяжелого сепсиса, являющихся причиной летального исхода.
Диагностика
Для своевременной диагностики анаэробной инфекции большое значение имеет правильная оценка клинических симптомов, позволяющая своевременно оказать необходимую медицинскую помощь. В зависимости от локализации инфекционного очага диагностикой и лечением анаэробной инфекции могут заниматься клиницисты различных специальностей – общие хирурги, травматологи, нейрохирурги, гинекологи, отоларингологи, челюстно-лицевые и торакальные хирурги. С целью определения патогенного агента и тяжести инфекционного процесса используют:
- Методы детекции возбудителя. Методы экспресс-диагностики анаэробной инфекции включают бактериоскопию раневого отделяемого с окраской мазка по Грамму и газожидкостную хроматографию. В верификации возбудителя ведущая роль принадлежит бактериологическому посеву отделяемого раны или содержимого абсцесса, анализу плевральной жидкости, посеву крови на аэробные и анаэробные бактерии, иммуноферментному анализу, ПЦР.
- Другие анализы. В биохимических показателях крови при анаэробной инфекции обнаруживается снижение концентрации белков, увеличение уровня креатинина, мочевины, билирубина, активности трансаминаз и щелочной фосфатазы.
- Инструментальную диагностику. Наряду с клиническими и лабораторными исследования, выполняется рентгенография, при которой обнаруживается скопление газа в пораженных тканях или полостях.
Анаэробную инфекцию необходимо дифференцировать от рожистого воспаления мягких тканей, полиморфной экссудативной эритемы, тромбоза глубоких вен, пневмоторакса, пневмоперитонеума, перфорации полых органов брюшной полости.
Лечение анаэробной инфекции
Комплексный подход к лечению анаэробной инфекции предполагает проведение радикальной хирургической обработки гнойного очага, интенсивной дезинтоксикационной и антибактериальной терапии. Хирургический этап должен быть выполнен как можно раньше – от этого зависит жизнь больного. Как правило, он заключается в широком рассечении очага поражения с удалением некротизированных тканей, декомпрессии окружающих тканей, открытом дренировании с промыванием полостей и ран растворами антисептиков. Особенности течения анаэробной инфекции нередко требуют проведения повторных некрэктомий, раскрытия гнойных карманов, обработки ран ультразвуком и лазером, озонотерапии и т. д. При обширной деструкции тканей может быть показана ампутация или экзартикуляция конечности.
Важнейшими составляющими лечения анаэробной инфекции являются интенсивная инфузионная терапия и антибиотикотерапия препаратами широкого спектра действия, высокотропными к анаэробам. В рамках комплексного лечения анаэробной инфекции находят свое применение гипербарическая оксигенация, УФОК, экстракорпоральная гемокоррекция (гемосорбция, плазмаферез и др.). При необходимости пациенту вводится антитоксическая противогангренозная сыворотка.
Прогноз и профилактика
Исход анаэробной инфекции во многом зависит от клинической формы патологического процесса, преморбидного фона, своевременности установления диагноза и начала лечения. Уровень летальности при некоторых формах анаэробной инфекции превышает 20%. Профилактика анаэробной инфекции заключается в своевременной и адекватной ПХО ран, удалении инородных тел мягких тканей, соблюдении требований асептики и антисептики при проведении операций. При обширных раневых повреждениях и высоком риске развития анаэробной инфекции необходимо проведение специфической иммунизации и противомикробной профилактики.
Послеродовые инфекции – группа заболеваний инфекционной этиологии, развивающихся в течение 6-ти недель после родов и непосредственно связанных с ними. Включают в себя локальные раневые инфекции, инфекции органов малого таза, генерализованные септические инфекции. В диагностике послеродовых инфекций первостепенное значение имеет время их развития и связь с родами, картина периферической крови, данные гинекологического осмотра, УЗИ, бактериологического исследования. Лечение послеродовых инфекций включает антибиотикотерапию, иммуностимулирующую и инфузионную терапию, экстракорпоральную детоксикацию, санацию первичного очага и др.

Общие сведения
Послеродовые (пуэрперальные) инфекции - гнойно-воспалительные заболевания, патогенетически обусловленные беременностью и родами. Включают в себя раневые инфекции (послеродовые язвы, эндометрит), инфекции, ограниченные полостью малого таза (метрит, параметрит, сальпингоофорит, пельвиоперитонит, метротромбофлебит и др.), разлитые инфекции (перитонит, прогрессирующий тромбофлебит) и генерализованные инфекции (септический шок, сепсис). Временные рамки, в течение которых могут развиваться данные осложнения - от момента выделения последа до окончания шестой недели послеродового периода. Пуэрперальные заболевания инфекционной этиологии встречаются у 2-10% родильниц. Септические осложнения играют ведущую роль в структуре материнской смертности, что ставит их в ряд приоритетных проблем акушерства и гинекологии.

Причины послеродовых инфекций
Этиологическая структура послеродовых инфекций весьма динамична и вариабельна. Из условно-патогенных микроорганизмов преобладают аэробные бактерии (энтерококки, кишечная палочка, стафилококки, стрептококки группы В, клебсиелла, протей), однако довольно часто встречаются и анаэробы (фузобактерии, бактероиды, пептострептококки, пептококки). Велика значимость специфических возбудителей - хламидий, микоплазм, грибов, гонококков, трихомонад. Особенностью послеродовых инфекций является их полиэтиологичность: более чем в 80% наблюдений высеваются микробные ассоциации, которые обладают большей патогенностью и устойчивостью к антибиотикотерапии.
Риск развития послеродовых инфекций существенно повышен у женщин с патологией беременности (анемия, токсикоз) и родов (раннее отхождение вод, слабая родовая деятельность, пролонгированные роды, кровотечение, задержка частей плаценты, лохиометра и др.), экстрагенитальной патологией (туберкулез, ожирение, сахарный диабет). Эндогенными факторами, предрасполагающими к микробному обсеменению родовых путей, могут служить вульвовагиниты, кольпиты, цервициты, пиелонефрит, тонзиллит, синуситы у родильницы. При инфицировании высоковирулентной флорой либо значительном снижении иммунных механизмов у родильницы инфекция может распространяться за пределы первичного очага гематогенным, лимфогенным, интраканаликулярным, периневральным путем.
Классификация послеродовых инфекций
На основании анатомо-топографического и клинического подхода выделяют 4 этапа прогрессирования послеродовой инфекции (авторы - С. В. Сазонова, А. В. Бартельс).
- 1-й этап – местная инфекция, не распространяющаяся за область раневой поверхности (послеродовая язва промежности, влагалища и стенки матки, нагноение швов, нагноение гематом, послеродовой эндометрит)
- 2-й этап – послеродовая инфекция, выходящая за границы раневой поверхности, но ограниченная полостью малого таза (метроэндометрит, аднексит, параметрит, метротромбофлебит, ограниченный тазовый тромбофлебит, пельвиоперитонит)
- 3-й этап – разлитая послеродовая инфекция (перитонит, прогрессирующий тромбофлебит)
- 4-й этап – генерализованная септическая инфекция (сепсис, инфекционно-токсический шок).
В качестве отдельной формы послеродовой инфекции выделяют лактационный мастит. Тяжесть инфекционных осложнений после родов зависит от вирулентности микрофлоры и реактивности макроорганизма, поэтому течение заболеваний варьирует от легких и стертых форм до тяжелых и летальных случаев.
Симптомы послеродовых инфекций
Послеродовая язва образуется в результате инфицирования ссадин, трещин и разрывов кожи промежности, слизистой влагалища и шейки матки. В клинической картине данного послеродового осложнения преобладают местные симптомы, общее состояние обычно не нарушается, температура не превышает субфебрильных цифр. Родильница жалуется на боли в области швов, иногда зуд и дизурические явления. При осмотре родовых путей обнаруживается язва с четкими границами, локальный отек и воспалительная гиперемия. На дне язвы определяется серовато-желтый налет, участки некроза, слизисто-гнойное отделяемое. Язвенный дефект легко кровоточит при контакте.
Послеродовой параметрит развивается на 10–12 день при переходе инфекции на параметрий - околоматочную клетчатку. Типичная клиника включает озноб, фебрильную лихорадку, которая длится 7-10 дней, интоксикацию. Родильницу беспокоят боли в подвздошной области на стороне воспаления, которые постепенно нарастают, иррадиируют в поясницу и крестец. Через несколько дней от начала послеродовой инфекции в области боковой поверхности матки пальпируется болезненный инфильтрат сначала мягковатой, а затем плотной консистенции, спаянный с маткой. Исходами послеродового параметрита может быть рассасывание инфильтрата или его нагноение с формированием абсцесса. Самопроизвольное вскрытие гнойника может произойти во влагалище, мочевой пузырь, матку, прямую кишку, брюшную полость.
Послеродовые тромбофлебиты могут затрагивать поверхностные и глубокие вены. В последнем случае возможно развитие метротромбофлебита, тромбофлебита вен нижних конечностей и вен таза. Обычно проявляются в течение 2-3 недель после родов. Клиническими предвестниками послеродовых осложнений данного типа служат длительная лихорадка; стойкое ступенеобразное учащение пульса; боли в ногах при движении и надавливании на мягкие ткани; отеки в области лодыжек, голени или бедра; цианоз нижних конечностей. На развитие метротромбофлебита указывает тахикардия до 100 уд./мин., субинволюция матки, длительные кровяные выделения, пальпация болезненных тяжей по боковым поверхностям матки. Тромбофлебит вен таза опасен развитием илеофеморального венозного тромбоза и тромбоэмболии легочной артерии.
Послеродовой пельвиоперитонит, или воспаление брюшины малого таза, развивается на 3-4 день после родов. Манифестация острая: температура тела быстро нарастает до 39-40°С, появляются резкие боли внизу живота. Может возникать рвота, метеоризм, болезненная дефекация. Передняя брюшная стенка напряжена, матка увеличена. Послеродовая инфекция разрешается рассасыванием инфильтрата в малом тазу или образованием абсцесса дугласова пространства.
Диагностика послеродовых инфекций
Факторами, указывающими на развитие послеродовых инфекций, служат признаки инфекционно-гнойного воспаления в области родовой раны или органов малого таза, а также общие септические реакции, возникшие в ранний период после родов (до 6-8 недель). Такие осложнения, как послеродовая язва, нагноение швов или гематомы диагностируются на основании визуального осмотра родовых путей. Заподозрить послеродовые инфекции органов малого таза гинекологу позволяет влагалищное исследование. В этих случаях обычно обнаруживается замедленное сокращение матки, ее болезненность, пастозность околоматочного пространства, инфильтраты в малом тазу, мутные зловонные выделения из половых путей.
Дополнительные данные получают при проведении гинекологического УЗИ. В случае подозрения на тромбофлебит показана допплерография органов малого таза, УЗДГ вен нижних конечностей. При послеродовом эндометрите информативна гистероскопия; при гнойном параметрите - пункция заднего свода влагалища. По показаниям применяют лучевые способы диагностики: флебографию, гистерографию, радиоизотопное исследование.
Для всех клинических форм послеродовой инфекции характерно изменение картины периферической крови: значительный лейкоцитоз с нейтрофильным сдвигом влево, резкое увеличение СОЭ. С целью идентификации инфекционных агентов производится бакпосев отделяемого половых путей и содержимого матки. Гистологическое исследование последа может указывать на признаки воспаления и, следовательно, высокую вероятность развития послеродовых инфекций. Важную роль в планировании терапии и оценке тяжести течения осложнений имеет исследование биохимии крови, КЩС, электролитов крови, коагулограммы.
Лечение послеродовых инфекций
Весь комплекс лечебных мероприятий при послеродовых инфекциях делится на местные и общие. Постельный режим и прикладывание льда к животу помогает остановить дальнейшее распространение инфекции из полости таза.
Локальные процедуры включают обработку ран антисептиками, перевязки, мазевые аппликации, снятие швов и раскрытие раны при ее нагноении, удаление некротизированных тканей, местное применение протеолитических ферментов. При послеродовом эндометрите может потребоваться проведение кюретажа или вакуум-аспирации полости матки (при задержке в ней плацентарной ткани и других патологических включений), расширение цервикального канала, аспирационно-промывное дренирование. При формировании абсцесса параметрия производится его вскрытие через влагалище или путем лапаротомии и дренирование околоматочной клетчатки.
Местные мероприятия при послеродовых инфекциях проводятся на фоне интенсивной общей терапии. В первую очередь, подбираются антибактериальные средства, активные в отношении всех выделенных возбудителей (пенициллины широкого спектра действия, цефалоспорины, аминогликозиды и другие), которые вводятся внутримышечно или внутривенно в сочетании в метронидазолом. На время лечения целесообразно прервать грудное вскармливание. С целью дезинтоксикации и устранения водно-солевого дисбаланса используются инфузии коллоидных, белковых, солевых растворов. Возможно проведение экстракорпоральной детоксикации: гемосорбции, лимфосорбции, плазмафереза.
При послеродовых инфекциях стафилококковой этиологии с целью повышения специфической иммунологической реактивности применяется антистафилококковый гамма-глобулин, стафилококковый анатоксин, антистафилококковая плазма. С целью профилактики тромбозов назначают антикоагулянты, тромболитики, антиагреганты под контролем коагулограммы. В комплексе медикаментозной терапии широко используются антигистаминные препараты, витамины, глюкокортикоиды. На этапе реабилитации назначают лазеротерапию, местное УФО, УВЧ-терапию, ультразвук, электростимуляцию матки, бальнеотерапию и другие методы физиотерапевтического воздействия.
В отдельных случаях может потребоваться хирургическая помощь – удаление матки (гистерэктомия) при ее гнойном расплавлении; тромбэктомия, эмболэктомия или флебэктомия - при тромбофлебитах.
Прогноз и профилактика
При раневых инфекциях и инфекциях, ограниченных областью малого таза, прогноз удовлетворительный. Своевременная и адекватная терапия позволяет остановить дальнейшее прогрессирование послеродовых инфекций. Однако в отдаленном периоде прогноз в отношении репродуктивной функции может быть вариабельным. Наиболее тяжелые последствия для здоровья и жизни родильницы влекут за собой разлитой перитонит, сепсис и септический шок.
Профилактика послеродовых инфекций обеспечивается строгим и неукоснительным соблюдением санитарно-гигиенического режима в родовспомогательных учреждениях, правил асептики и антисептики, личной гигиены персонала. Важное значение имеет санация эндогенной инфекции на этапе планирования беременности.
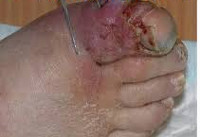
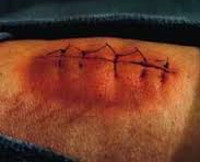
Раневая инфекция – это комплекс общих и местных патологических проявлений, возникающих при развитии инфекции в случайных или операционных ранах. Патология проявляется болью, ознобом, лихорадкой, увеличением регионарных лимфатических узлов и лейкоцитозом. Края раны отечные, гиперемированные. Наблюдается выделение серозного или гнойного отделяемого, в отдельных случаях образуются участки некроза. Диагноз выставляется на основании анамнеза, клинических признаков и результатов анализов. Лечение комплексное: вскрытие, перевязки, антибиотикотерапия.
МКБ-10
Общие сведения
Раневая инфекция – осложнение раневого процесса, обусловленное развитием патогенной микрофлоры в полости раны. Все раны, в том числе и операционные, как в гнойной хирургии, так и в травматологии считаются первично загрязненными, поскольку какое-то количество микробов попадает на раневую поверхность из воздуха даже при безукоризненном соблюдении правил асептики и антисептики. Случайные раны загрязнены сильнее, поэтому в таких случаях источником инфекции обычно является первичное микробное загрязнение. При операционных ранах на первый план выступает эндогенное (из внутренней среды организма) или внутригоспитальное (вторичное) инфицирование.

Причины
В большинстве случаев возбудителем инфекции в случайных ранах становится стафилококк. Редко в качестве основного возбудителя выступает протей, кишечная и синегнойная палочка. В 0,1% случаев встречается анаэробная инфекция. Через несколько дней пребывания в стационаре флора меняется, в ране начинают преобладать устойчивые к антибактериальной терапии грамотрицательные бактерии, которые обычно становятся причиной развития раневой инфекции при вторичном инфицировании как случайных, так и операционных ран.
Раневая инфекция развивается в случае, когда количество микробов в ране превышает некий критический уровень. При свежих травматических повреждениях у ранее здорового человека этот уровень составляет 100 тыс. микроорганизмов на 1 г ткани. При ухудшении общего состояния организма и определенных особенностях раны этот порог может существенно снижаться.
К числу местных факторов, повышающих вероятность развития раневой инфекции, относится присутствие в ране инородных тел, сгустков крови и некротических тканей. Также имеет значение плохая иммобилизация при транспортировке (становится причиной дополнительной травмы мягких тканей, вызывает ухудшение микроциркуляции, увеличение гематом и расширение зоны некроза), недостаточное кровоснабжение поврежденных тканей, большая глубина раны при малом диаметре раневого канала, наличие слепых карманов и боковых ходов.
Общее состояние организма может провоцировать развитие раневой инфекции при грубых расстройствах микроциркуляции (централизация кровообращения при травматическом шоке, гиповолемические расстройства), нарушениях иммунитета вследствие недостаточного питания, нервного истощения, химических и радиационных поражений, а также хронических соматических заболеваний. Особенно значимы в таких случаях злокачественные новообразования, лейкемия, уремия, цирроз, сахарный диабет и ожирение. Кроме того, снижение сопротивляемости инфекции наблюдается при проведении лучевой терапии и при приеме ряда лекарственных средств, в том числе – иммунодепрессантов, стероидов и больших доз антибиотиков.
Классификация
В зависимости от преобладания тех или иных клинических проявлений гнойные хирурги выделяют две общие формы раневой инфекции (сепсис без метастазов и сепсис с метастазами) и несколько местных. Общие формы протекают тяжелее местных, вероятность летального исхода при них повышается. Самой тяжелой формой раневой инфекции является сепсис с метастазами, который обычно развивается при резком снижении сопротивляемости организма и раневом истощении вследствие потери больших количеств белка.
К числу местных форм относятся:
- Инфекция раны. Является локализованным процессом, развивается в поврежденных тканях с пониженной сопротивляемостью. Зона инфицирования ограничена стенками раневого канала, между ней и нормальными живыми тканями есть четкая демаркационная линия.
- Околораневой абсцесс. Обычно соединен с раневым каналом, окружен соединительнотканной капсулой, отделяющей участок инфекции от здоровых тканей.
- Раневая флегмона. Возникает в случаях, когда инфекция выходит за пределы раны. Демаркационная линия исчезает, процесс захватывает прилежащие здоровые ткани и проявляет выраженную тенденцию к распространению.
- Гнойный затек. Развивается при недостаточном оттоке гноя вследствие неадекватного дренирования или зашивании раны наглухо без использования дренажа. В подобных случаях гной не может выйти наружу и начинает пассивно распространяться в ткани, образуя полости в межмышечных, межфасциальных и околокостных пространствах, а также в пространствах вокруг сосудов и нервов.
- Свищ. Образуется на поздних стадиях раневого процесса, в случаях, когда на поверхности рана закрывается грануляциями, а в глубине сохраняется очаг инфекции.
- Тромбофлебит. Развивается через 1-2 мес. после повреждения. Является опасным осложнением, обусловлен инфицированием тромба с последующим распространением инфекции по стенке вены.
- Лимфангит и лимфаденит. Возникают вследствие других раневых осложнений, исчезают после адекватной санации основного гнойного очага.
Симптомы раневой инфекции
Как правило, патология развивается спустя 3-7 дней с момента ранения. К числу общих признаков относится повышение температуры тела, учащение пульса, ознобы и признаки общей интоксикации (слабость, разбитость, головная боль, тошнота). В числе местных признаков – пять классических симптомов, которые были описаны еще во времена Древнего Рима врачом Аулусом Корнелиусом Сельсусом: боль (dolor), местное повышение температуры (calor), местное покраснение (rubor), отек, припухлость (tumor) и нарушение функции (functio laesa).
Характерной особенностью болей является их распирающий, пульсирующий характер. Края раны отечны, гиперемированы, в полости раны иногда имеются фибринозно-гнойные сгустки. Пальпация пораженной области болезненна. В остальном симптоматика может варьироваться в зависимости от формы раневой инфекции. При околораневом абсцессе отделяемое из раны нередко незначительное, наблюдается выраженная гиперемия краев раны, резкое напряжение тканей и увеличение окружности конечности. Образование абсцесса сопровождается снижением аппетита и гектической лихорадкой.
При раневых флегмонах выявляется существенное повышение местной температуры и резкое ухудшение состояния больного, однако рана выглядит относительно благополучно. Формирование гнойного затека также сопровождается значительным ухудшением состояния пациента при относительном благополучии в области раны. Температура повышается до 40 градусов и более, отмечаются ознобы, вялость, адинамия и снижение аппетита. Гнойное отделяемое отсутствует или незначительное, гной выделяется только при надавливании на окружающие ткани, иногда – удаленные от основного очага инфекции. При свищах общее состояние остается удовлетворительным или близким к удовлетворительному, на коже формируется свищевой ход, по которому оттекает гнойное отделяемое.
Осложнения
Осложнения обусловлены распространением инфекции. При гнойных тромбофлебитах общее состояние ухудшается, в зоне поражения определяются умеренные признаки воспаления, при расплавлении стенки вены возможно формирование флегмоны или абсцесса. Лимфангит и лимфаденит проявляются болезненностью, отечностью мягких тканей и гиперемией кожи в проекции лимфатических узлов и по ходу лимфатических сосудов. Отмечается ухудшение общего состояния, ознобы, гипертермия и повышенное потоотделение. При сепсисе состояние тяжелое, кожа бледная, наблюдается снижение АД, выраженная тахикардия, бессонница и нарастающая анемия.
Лечение раневой инфекции
Лечение заключается в широком вскрытии и дренировании гнойных очагов, а также промывании раны антисептиками. В последующем при перевязках используются сорбенты и протеолитические ферменты. В фазе регенерации основное внимание уделяется стимуляции иммунитета и защите нежных грануляций от случайного повреждения. В фазе эпителизации и рубцевания при больших, длительно незаживающих ранах выполняют кожную пластику.
Прогноз и профилактика
Прогноз определяется тяжестью патологии. При небольших ранах исход благоприятный, наблюдается полное заживление. При обширных глубоких ранах, развитии осложнений требуется длительное лечение, в ряде случаев возникает угроза для жизни. Профилактика раневой инфекции включает в себя раннее наложение асептической повязки и строгое соблюдение правил асептики и антисептики в ходе операций и перевязок. Необходима тщательная санация раневой полости с иссечением нежизнеспособных тканей, адекватным промыванием и дренированием. Пациентам назначают антибиотики, проводят борьбу с шоком, алиментарными нарушениями и белково-электролитными сдвигами.
В 1914 году Н.Н. Петров разрушил концепцию Бергмана (асептичностьогн. Раны) и доказал , что огн. Рана микробно загрязнена.
раневой канал: тканевой детрит, сгустки крови, инородные тела (особенно при миноосколочных ранениях).
зона травматического некроза. За счет мертвых тканей создается барьер для защитных сил, который может мобилизировать организм: здесь создается припятствие для включения неспецифических факторов защиты и иммунологических реакций: макрофаги-моноциты, иммуноглобулины, протеолитические ферменты (протеазы).
зона молекулярного сотрясения характеризуется повреждением клеток (паранекроз). В них снижается сопротивляемость.
Возникновение раневой инфекции является не только следствием нарушения общей защитной реакцииорганизма, но и результатом сдвигов в раневом иммунитете, результатом изменения восприимчивости тканей к микрофлоре.
Различают первичное – в момент ранения и вторичное – в период после ранения ( сползла повязка, некачественное ПХО) микробное загрязнение раны.
Раневая инфекция – это такое состояние раны при котором наличие микрофлоры осложняет течение репоративных процессов, вызывает инфекционные осложнения, как непосредственно в области раны так и за ее пределами (А.А. Вишневский,1984).
Частота: инф. Осложнений в В.О.В.: при пулевых раненияхмягких тканей – 4,9%, осколочных 7,3%, остеомиелит – 8,4%, при ранениях с повреждением костей – 21,9%. Частота гнойных осложнений в 1-ю мировую войну 45-60%, в В.О.В. – 18%.
2. Факторы способствующие развитию раневой инфекции:
1. Обширностьповр. тканей зависит от снаряда (пуля, осколок), скорости ран.снаряда.
2. Массивность загрязнения землей.
3. Наличие инородных тел и костных обломков.
4. Степень нарушения кровообращения( жгут – длительность, тугая тампонада).
5.Локализация раны (грудь, голова, живот, стопа – чаще ран.инф.).
6. Неудовлетворительная и запоздалая первая мед.помощь (поздний вынос с поля боя).
7. Запоздалая первая врачебная помощь (поздняя и не совершенная ПХО).
8. Травматический шок, кровопотеря, переохлаждение.
Среди перечисленных факторов решающие факторы:
Морфологическое и функциональное состояние тканей
Наличие в ране инородных тел
Обильность микробного обсеменения – количество микробов в 1 гр. тканей 105-106 бактерий.
Инвазивность – один из критериев патогенности: способность микробов размножатся в организме, преодолевая его иммунитет.
Виды раневой инфекции
Гнойная (стафилококк, стрептококк, пневмококк):
- общая (раневой сепсис)
Гнилостная (кишечная палочка, синегнойная палочка)
Специальные формы общей инфекции (анаэробная инфекция, столбняк)
Редкие формы инфекции (сифилис, туберкулез, актиномикоз)
Инкубационный период для грамм “+”штаммов до 12 часов, для грамм “-”>12 часов
3.Патогенез гнойного раневого процесса
Всякая инфицированная рана заживает вторичным натяжением.
Классификация раневого процесса по М.И. Кузину:
I Фаза воспаления
А) период сосудистых изменений (вазоконстриуция, затем вазоделятация сосудов в тканях, отек, лейкоцитарный инфильтрат.
Б) очищение раны от некротических тканей (активный фагоцитоз, образование гнойного инфильтрата и очищение).
II Фаза регенерации
Образование грануляционной ткани, состоящей из капиллярной сети, вокруг которой тучные клетки.
III Фаза рубцевания
Образование волокнистой соединительной ткани, ликвидация воспалительных явлений, замещение раны регенератом, состоящим из соединительной ткани, эпитеализация раны.
Местная гнойная инфекция
Морфологический субстрат инфекционного осложнения раны, когда процесс локализуется в области раны.
Для первой фазы раневого процесса воспаления характерно: 1) отечность 2)гиперемия кожи 3) болезненность при пальпации
Абсцессы – образуются по ходу или поблизости от раневого канала, когда какой нибудь отдел раны оказывается изолированным, вследствие чего отделение гноя невозможно или резко затрудненно.
Развитию абсцесса способствуют расширения по ходу раневого канала, возникающие в момент ранения, гематомы или инородные тела. Из них на первое место следует поставить свободные костные обломки; меньшее значение имеют осколки снаряда.
Абсцесс по ходу раневого канала обычно имеет неправильную форму и отделен от окружающих тканей гнойной оболочкой. Возникающие абсцессы могут опорожнятся в полости и давать затеки и свищи.
Затеки – обозначают сообщающиеся с гноящейся раной каналы, которые образуются по ходу прослоек рыхлой клетчатки, вдоль апоневрозов, фасций, сосудисто-нервного пучка. Затек – пассивное распространение гноя по тканевым щелям за пределы раневого канала. Причинами затеков является затрудненный отток и длительная задержка отделяемого в ране. При затеках отмечается местная и общая реакция организма. Они развиваются преимущественно при огнестрельных переломах костей конечностей, таза.
Околораневая флегмона – образуется в результате диффузного гнойно-инфильтративного воспаления окружающих раневой канал тканей. Развивается их флегмонозное воспаление без четких границ, переходящее в неповрежденные тканевые структуры.
Свищи – это узкие каналы, через которые очаг нагноения в глубине огнестрельной раны сообщается с внешней средой или полым органом. Они образуются тогда, когда раневое отверстие не заполняется грануляциями, а в глубине раны нагноение еще не закончилось. Это наблюдается при огнестрельных переломах костей и при наличии в глубине раневого канала инородных тел, поддерживающих нагноение. Свищи возникают также при повреждении полого органа, содержимое которого выделяясь через рану, препятствует ее заживлению (кишечные, желчные, мочевые).
Свищи образуются по ходу бывшего раневого канала, послеоперационные раны или же прокладывают путь через неповрежденные ткани.
Тромбофлебиты могут быть двоякого происхождения: как вторичный процесс, развившийся в результате распространения нагноения из раны на паравенозную клетчатку, а затем и на стенку вены и как следствие размножение микробов в тромбе с последующим воспалением стенки вены; при этом микробы попадают в тромб в момент его образования.
Лимфадениты и лимфангиты – обнаруживаются обычно при наличии плохо обработанных обширных гноящихся ран, огнестрельных переломов костей конечностей, лечение которых происходит без иммобилизации.
Как правилохарактер отделяемого из раны (вид, запах, количество, консистенция) и течение гнойного процесса зависят от вида возбудителя гнойного процесса.
Стафилококк - образует густой желтоватого цвета гной, бурное течение местного процесса.
Стрептококк – жидкий гной желто-зеленого цвета, напоминающий сукровичную жидкость, диффузное течение в виде флегмоны при слабых местных и общих проявлениях.
Палочка сине-зеленого гноя – дает соответствующую окраску, сладковатый запах, вялое затяжное течения с проявлениями интоксикации, приводящей к истощению.
Читайте также:

