Остиофолликулит стафилококковое импетиго лечение
Обновлено: 18.04.2024
Антибиотикотерапия (при распространённом характере поражения кожи, отсутствии эффекта от наружной терапии, наличии общих явлений (лихорадка, недомогание) и регионарных осложнений (лимфаденит, лимфангиит и др.)):
Антибиотики группы пенициллина
- Бензилпенициллина натриевая соль 100 000; 125 000; 200 000; 250 000; 300 000; 500 000; 1 000 000 ЕД — детям в/м 25 000 — 50 000 Ед/кг массы тела в сутки, взрослым — 2 000 000 – 12 000 000 ЕД в сутки в/м. Препарат вводят каждые 4–6 часов. Курс лечения 7–10 дней или,
- Амоксициллина тригидрат 250; 500 мг — детям в возрасте до 2 лет — 20 мг/кг массы тела в сутки, от 2 до 5 лет — по 125 мг 3 раза в сутки, от 5 до 10 лет — по 250 мг 3 раза в сутки, старше 10 лет и взрослым по 500 мг 3 раза в сутки. Курс лечения 7–10 дней или,
- Амоксициллин 125; 250; 500 мг — детям в возрасте до 3 лет — 30 мг/кг/сут в 2–3 приема, от 3 до 10 лет — по 375 мг 2 раза в сутки, детям старше 10 лет и взрослым — по 500–750 мг 2 раза в сутки. Курс лечения 7–10 дней или,
- Амоксициллин тригидрат + клавулановая кислота 250+125 мг; 500+125 мг; в форме суспензии 125+31 мг (5 мл); суспензия форте 250+62,5 мг (5 мл) — детям от 3 месяцев до года по 2,5 мл суспензии 3 раза в сутки, от 1 года до 7 лет — по 5 мл суспензии 3 раза в сутки, от 7 до 14 лет — по 10 мл суспензии или по 5 мл суспензии форте 3 раза в сутки, детям старше 14 лет и взрослым — по 375–625 мг (1 табл.) 3 раза в сутки. Курс лечения 7–10 дней.
Антибиотики группы цефалоспоринов
- Цефалексин 250; 500 мг — детям с массой тела менее 40 кг — 25–50 мг/кг/сут, взрослым по 250 — 500 мг 4 раза в сутки. Курс лечения 7–14 дней или,
- Цефадроксил 250 мг в 5 мл — детям с массой тела менее 40 кг — 25–50 мг/кг/сут, детям с массой тела более 40 кг и взрослым — 1–2 г в 1–2 раза в сутки. Курс лечения — 7–14 дней или,
- Цефазолин 500 мг; 1 г — детям 20–40 мг/кг/сут, суточная доза для взрослых — 1г. Частота введения 2–4 раза в сутки. Курс лечения 7–10 дней или,
- Цефаклор 125; 250; 500 мг — детям в возрасте до 6 лет 30 мг/кг/сут в 3 приема, от 6 до 10 лет — по 250 мг 3 раза в сутки, детям старше 10 лет и взрослым — по 500 мг 3 раза в сутки. Курс лечения 7–10 дней или,
- Цефуроксим 125, 250 мг; 750 мг, 1,5 г во флаконах в/м или в/в. При приеме внутрь — детям по 125–250 мг 2 раза в сутки, взрослым по 250–500 мг 2 раза в сутки. Кратность приема — 2 раза в сутки. При парентеральном введении — детям до 3 месяцев — 30 мг/кг/сут 2–3 раза в сутки, детям старше 3-х месяцев — 60 мг/кг/сут 3–4 раза в сутки, взрослым по 750 мг — 1,5 г 3 раза в сутки или,
- Цефиксим 100 мг (5 мл); 200; 400 мг — детям в возрасте до 12 лет — 8 мг/кг 1 раз в сутки в форме суспензии, детям старше 12 лет и взрослым — 400 мг 1 раз в сутки. Курс лечения 7–10 дней или,
- Цефотаксим 1 г в/м или в/в — детям с массой тела менее 50 мг — 50–100 мг/кг/сут с интервалом введения 6–8 часов, детям с массой тела более 50 кг и взрослым 2–6 г в сутки с интервалом введения 8–12 часов. Курс лечения 5–10 дней или,
- Цефтриаксон 250 мг; 1 г; 2 г в/м — детям в возрасте до 12 лет —50–75 мг/кг/сут 1 раз в сутки, детям старше 12 лет и взрослым — 1–2 г 1 раз в сутки. Курс лечения 7–10 дней или,
- Цефепима дигидрохлорида моногидрат 500 мг; 1 г в/м — детям с массой тела менее 40 кг — 100 мг/кг/сут, детям с массой тела более 40 кг и взрослым — 2 г в сутки. Частота введения 2 раза в сутки с интервалом 12 часов. Курс лечения 7–10 дней.
Антибиотики группы макролидов
- Эритромицин 200 мг — детям в возрасте до 3 месяцев — 20–40 мг/кг/сут, детям в возрасте от 3 месяцев до 18 лет — 30–50 мг/кг/сут, старше 18 лет — суточная доза 1–4 г. Кратность приема 4 раза в сутки. Курс лечения — 5–14 дней или,
- Азитромицин 125 (5 мл); 250; 500 мг — детям из расчета 10 мг/кг массы тела 1 раз в сутки в течение 3-х дней или в 1-й день 10 мг/кг, затем в течение 4 дней 5 мг/кг массы тела 1 раз в сутки, взрослым — 1 г в 1-й день, затем со 2-го по 5-й день 500 мг 1 раз в сутки или,
- Кларитромицин 125 (5 мл); 250; 500 мг — детям — 7,5 мг/кг/сут, взрослым — 500–1000 мг в сутки. Кратность приема 2 раза в сутки. Курс лечения — 7–10 дней или,
- Доксициклина гидрохлорид, моногидрат 100 мг — детям старше 12 лет с массой тела менее 50 кг в 1-й день — 4 мг/кг массы тела 1 раз в сутки, в последующие дни — 2 мг/кг массы тела 1 раз в сутки. Детям старше 12 лет с массой тела более 50 кг и взрослым — в первые сутки 200 мг однократно, затем по 100 мг 1 раз в сутки. Курс лечения — 10–14 дней.
Фторхинолоны
- Ципрофлоксацин 250; 500; 750 мг per os; 2 мг (1 мл) в/м — детям старше 18 лет и взрослым по 250–500 мг 2 раза в сутки. Курс лечения — 5–15 дней или,
- Левофлоксацин 250; 500 мг per os; раствор для инъекций 5 мг (1 мл) — детям старше 18 лет и взрослым — по 250–500 мг 1–2 раза в сутки per os или в/в. Курс лечения — 7–14 дней или,
- Офлоксацин 200 мг; раствор для инфузий 2 мг (1 мл) — детям старше 18 лет и взрослым по 200–400 мг 2 раза в сутки. Курс лечения — 7–10 дней.
Антибиотики группы аминогликозидов
Гентамицина сульфат раствор для инъекций 40 мг (1 мл) — детям до 2 лет — 2–5 мг/кг/сут, детям старше 2 лет — 3–5 мг/кг/сут. Кратность введения 3 раза в сутки. Взрослым 3–5 мг/кг/сут, кратность введения 2–4 раза в сутки. Курс лечения 7–10 дней.
Антибиотики группы линкозамидов
Клиндамицин 150 мг — при приеме внутрь детям по 3–6 мг/кг 4 раза в сутки, взрослым по 150–450 мг 4 раза в сутки; при парентеральном введении детям 15–40 мг/кг/сут, взрослым — 600 мг — 2,7 г в сутки, кратность введения 3–4 раза в сутки. Курс лечения — 10 дней.
Наружное лечение
Дважды в день в течение 7–14 дней на корки накладывают мази с дезинфицирующими средствами или антибиотиками:
- Гентамицина сульфат 0,1% мазь или крем или,
- Фузидовая кислота 2% крем или мазь (фуцидин) или,
- Мупироцин 2% мазь (бактробан) или,
- Эритромицин мазь (10 000 ед/г) или,
- Линкомицина гидрохлорид мазь или,
- Сульфатиазол серебра 1% крем (аргосульфан) или,
- Цинка гиалуронат раствор или гель (куриозин).
После размягчения корок, последние снимают. Образующиеся эрозии обрабатывают растворами топических антисептиков, анилиновых красителей:
- Раствор бриллиантового зеленого спиртовой 1% или,
- Фукорцин спиртовой раствор или,
- Метиленовый синий 1–3% водный раствор или,
- Калия перманганата 0,01–0,1% раствор или,
- Раствор перекиси водорода или,
- Хлоргексидин 0,5% спиртовой, 1% водный раствор или,
- Хлорофиллипт масляный раствор 2%.
Кожу вокруг высыпаний (от здоровой к поражённой) обтирают 1-2% борным (салициловым) спиртом 1 раз в день ежедневно в течение 3-4 недель.
Режим
Режим больного пиодермией предполагает рациональный уход за кожей как в очаге поражения (см. ранее), так и вне его. Запрещается мытье при диссеминированном процессе. Волосы в области расположения импетиго рекомендуется состричь. Запрещается удаление волос путем их сбривания.
Диета
При длительно текущих процессах, а также при множественных высыпаниях питание должно быть полноценным, богатым витаминами, резко ограничивают количество потребляемой соли и углеводов, полностью исключается алкоголь.
Критерии эффективности лечения
Отсутствие свежих высыпаний, разрешение существующих элементов, эпителизация эрозий.
Показания для госпитализации
Заболевания, связанные с действием токсин-продуцирующих штаммов стафилококка и стрептококка (SSSS, болезнь Риттера и др.). Распространенные высыпания, сопровождающиеся нарушением общего состояния.
Наиболее частые ошибки в лечении
Назначение топических глюкокортикостероидов при поверхностных или глубоких формах пиодермии, применение антибактериальных препаратов системного действия без проведения микробиологического посева содержимого пузырей с определением чувствительности к антибактериальным препаратам.
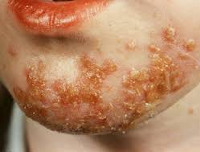
Импетиго – группа поверхностных пиодермий инфекционного генеза. Клинические проявления заболевания соответствуют разновидности импетиго, но имеют и общие черты: дебют характеризуется появлением эритемы, на фоне которой высыпают везикулы с серозно-гнойным содержимым, разрешающиеся образованием корок медово-жёлтого цвета. Со временем корочки отпадают, оставляя незначительную депигментацию или гиперпигментацию, исчезающую без следа. Иногда возникает зуд, ведущий к расчёсам с исходом в геморрагические корки. Диагностируют импетиго клинически, дерматоскопически, с помощью посева содержимого пустул определяют возбудителя. Лечение антибактериальное, общеукрепляющее.
МКБ-10
Общие сведения
Импетиго – совокупность заразных гнойничковых заболеваний поверхностных слоёв кожи, вызываемых стрептококками и стафилококками, на долю которых приходится более 15% всей кожной патологии. Каждая из поверхностных пиодермий имеет свои особенности. Стрептококковое импетиго эндемично для районов с тёплым, влажным климатом. Оно отличается сезонностью: пик заболеваемости – конец лета. Бессимптомного носительства нет. Микроб попадает на здоровую кожу извне из-за несоблюдения правил личной гигиены, сразу провоцирует развитие заболевания.
Стафилококковое импетиго характеризуется самой большой потенциальной патогенностью, при этом стафилококк долгое время может находиться на коже в стадии латентного инфекционного процесса без клинических проявлений. В результате импетиго диагностируют, как в виде спорадических случаев заболевания, не выходящих за пределы одной семьи или трудового коллектива, так и в виде эпидемиологических вспышек у новорожденных (эпидемиологическая пузырчатка). Такие случаи могут быть вызваны как самим стафилококком, так и его экзотоксином, они требуют закрытия родильного дома на карантин с тотальной дезинфекцией для предотвращения диссеминации процесса. Подобные эпидемии возможны в школах, казармах. С учётом бессимптомного носительства, в случае обнаружения стафилококка у одного заболевшего лечение проводят всем контактирующим с ним лицам, независимо от клинических проявлений.

Причины импетиго
Причина возникновения импетиго очевидна – кокковая флора, широко распространённая в природе. На коже постоянно находится большое количество стафилококков и стрептококков. Это - представители так называемой транзиторной флоры, способные заражать кожу, даже не размножаясь на её поверхности. Латентность их существования обусловлена защитной функцией кожи. При нарушении целостности кожных покровов в результате травмы, мацерации (разбухания дермы при длительном контакте с жидкостью), дисфункции потовых и сальных желёз, изменения нормальной кислотности кожи открываются входные ворота для проникновения инфекции. Усугубляется этот момент нарушением правил личной гигиены, снижением иммунитета.
Затем в дерме развивается воспаление, направленное на уничтожение инфекционного антигена с восстановлением дефекта кожи. Воспаление начинается на участке соединительной ткани – гистионе, состоит из фаз альтерации, экссудации, пролиферации. Альтерация - выброс в кожу из повреждённых клеток медиаторов воспаления. Медиаторы включают фагоцитоз, увеличивают проницаемость стенки сосудов, начинают за счёт бактерицидных свойств обеззараживать участок воспаления. Кроме того, они вызывают вторичную альтерацию (гистолиз), подключают к воспалению иммунные механизмы, регулируют пролиферацию за счёт работы макрофагов. Причём весь этот процесс действует по принципу обратной связи. Фаза экссудации наступает почти мгновенно вслед за альтерацией, включает в себя ряд процессов: изменяет вязкость крови, повышает проницаемость капилляров, вызывая миграцию составных частей крови в очаг воспаления с образованием экссудата, воспалительного клеточного инфильтрата. Пролиферация завершает процесс. В результате последовательного осуществления всех фаз воспаления кожа восстанавливается полностью или рубцуется (в зависимости от величины и глубины первоначального дефекта).
Классификация импетиго
В дерматологии принято классифицировать импетиго в зависимости от причины, вызвавшей заболевание, и клинических проявлений. Различают:
1. Стрептококковое (контагиозное) импетиго: причина возникновения – стрептококк, чаще поражающий кожу детей и женщин. Очень распространённая и контагиозная форма импетиго. Включает в себя несколько разновидностей:
2. Стафилококковое импетиго (остиофолликулит, импетиго Бокхарта) – встречается у мужчин, детей, подростков. Возникает в устьях волосяных фолликулов при несоблюдении правил элементарной чистоплотности. При длительном существовании с отсутствием лечения трансформируется в карбункул. Существует в двух вариантах:
- буллезная форма (глубокий фолликулит) – её вызывает золотистый стафилококк. Проявляется образованием узелково-пузырной сыпи (5 мм) вокруг волосяных фолликулов, первичные элементы уплотняются, имеют тенденцию к проникновению в глубокие слои кожи, сосудистое русло, поэтому в клинике присутствуют симптомы интоксикации, а исходом процесса является рубчик;
- небуллёзная форма (поверхностный фолликулит) – вызывается белым стафилококком, характеризуется мелкими (1,5 мм) гнойными пузырьками, не имеет тенденции к распространению, первичные элементы быстро подсыхают в корочки, которые, отпадая, не оставляют следа.
3. Смешанное импетиго (вульгарное импетиго) – возникает при осложнении стрептококкового импетиго стафилококком, когда появление фликтен сопровождается зудом, расчёсами, присоединением вторичной инфекции. Высыпания множественные, покрыты толстыми корками, локализуются в области лица, шеи, суставов, около сосков молочной железы, на половых органах. Буллы и эрозии болезненны, имеют тенденцию к распространению (через грязное полотенце, постельное бельё), в процесс вовлекаются регионарные лимфоузлы.
Симптомы импетиго
Клиническая картина зависит от вида возбудителя. Стрептококки вызывают появление болезненных, упругих красных пузырьков до 5 мм в диаметре с серозно-гнойным содержимым. Со временем пузырьки становятся безболезненными, вялыми, вскрываются, образуя эрозии и язвы, которые разрешаются струпьями медового цвета. Цикл жизни первичных элементов до 2-х месяцев. Типичных мест локализации нет. Болеют чаще дети из-за отсутствия навыков личной гигиены. Стрептококковые разновидности импетиго опасны своими осложнениями из-за лимфо- и гематогенного распространения инфекции (тонзиллит, сепсис, скарлатина, нефрит, ревматизм, миокардит). Банальным осложнением считается панариций.
Диагностика и лечение импетиго
Диагноз ставит дерматолог на основании анамнеза, клинических проявлений. При наличии сомнений в диагнозе проводят дерматоскопию. Дополнительно применяют специфические методы исследования: окрашивание мазков экссудата по Граму (видны кокки под микроскопом), посев отделяемого булл на флору и антибиотикограмму. Самодиагностика и самолечение с учётом контагиозности импетиго недопустимы. Дифференцируют импетиго с ветрянкой, дерматомикозом, герпесом, сикозом, контактным и герпетиформным дерматитами.
Лечение неосложнённых форм импетиго проводят в амбулаторных условиях. Терапия преследует две цели: устранить причину патологии и улучшить общее самочувствие пациента. Обычно для купирования процесса достаточно наружных средств: очаг поражения обрабатывают 2% камфорным спиртом, пузыри после вскрытия – фукорцином, мазями с антибиотиком. Фоново назначают витаминотерапию, иммуностимуляторы, натрия дезоксирибонуклеат. Запрещаются все водные процедуры. Курс лечения - 10 дней. Если заболевание продолжает распространяться, подключают антибиотики по индивидуальным схемам: внутрь или в/м в инъекциях. Назначается диета с отсутствием сахаросодержащих продуктов, так как глюкоза является благоприятной питательной средой для распространения микробов. Профилактика заключается в соблюдении правил личной гигиены и общежития. Прогноз благоприятен для жизни. Выздоровление полное.
Остиофолликулит (стафилококковое импетиго) — воспаление верхней части волосяного фолликула или сальной железы, обусловленное проникновением и размножением в них стафилококков. Проявляется мелкими единичными или множественными пустулами, не склонными к периферическому росту и слиянию. Чаще всего остиофолликулит возникает на коже шеи, лица, бедер, голеней и предплечий. Диагностика основывается на клинической картине и дерматоскопии, для подтверждения вида возбудителя проводится посев содержимого пустул. Лечение остиофолликулита заключается в местном применении различных антибактериальных средств и УФО.
Общие сведения
Остиофолликулит относится к пиодермиям — гнойно-воспалительным заболеваниям кожи. Он встречается в любой возрастной группе. Но чаще с ним сталкивается в своей практике детская дерматология. У детей остиофолликулит наблюдается, как правило, на коже открытых участков, в местах ссадин, расчесов, царапин и укусов от насекомых. У мужчин часто поражается кожа в области бороды и усов, при этом поверхностное воспаление отдельных фолликулов в виде остиофолликулита является лишь началом более распространенного процесса — сикоза.
Причины возникновения остиофолликулита
Этиологическим фактором возникновения остиофолликулита является золотистый или белый стафилококк. Наряду с другими представителями сапрофитной микрофлоры стафилококки присутствуют на поверхности кожи здорового человека, не вызывая никаких воспалительных изменений. Их проникновение в устье сальных желез и фолликулов и усиленное размножение там может быть обусловлено снижением иммунитета, которое происходит после переохлаждения, перенесенной инфекции (туберкулез, гепатит, менингит, тяжелые формы кори), на фоне частых ОРВИ или длительно протекающего соматического заболевания (бронхит, пневмония, миокардит, пиелонефрит, почечная недостаточность и др.). Снижение барьерной функции кожи при сахарном диабете также может стать причиной стафилококкового импетиго.
Развитию остиофолликулита способствует повышенное потоотделение, недостаточная гигиена, увеличение рН кожи, перегревание увеличенная выработка секрета сальными железами, травматизация кожи (трение, бритье, мацерация). Остиофолликулит может возникать, если в процессе профессиональной деятельности на кожу человека регулярно воздействуют различные вредные вещества: бензин, деготь, смазочные масла, керосин и т. п.
Симптомы остиофолликулита
Остиофолликулит начинается с покраснения в области выхода протока сальной железы или волосяного фолликула. В этом месте наблюдается некоторая болезненность, увеличивающаяся при надавливании. Затем образуется окруженная воспалительным венчиком пустула — конусовидное образование размером до 5мм и с желтой верхушкой, в которой находится гной. В центре пустулы проходит волос.
Сформировавшаяся пустула при остиофолликулите не увеличивается в диаметре. Она быстро (за 3-5 дней) подсыхает, образуется корочка бурого цвета, которая отпадает, иногда оставляя после себя незначительную временную гиперпигментацию. Без адекватного лечения воспалительный процесс, захватывающий при остиофолликулите лишь верхнюю часть фолликула, может распространиться в его глубь, приводя к развитию глубокого фолликулита, после которого на коже остаются маленькие рубчики.
При остиофолликулите высыпания носят множественный характер. Пустулы могут располагаться разрозненно или группами, формируя отдельные очаги поражения кожи. Однако, даже располагаясь рядом, они никогда не сливаются между собой. Типичной локализацией остиофолликулита являются участки кожи, наиболее подверженные внешним воздействиям и загрязнению: лицо, шея, руки до локтей, голени и бедра.
В отдельную клиническую форму остиофолликулита выделяют стафилококковое импетиго Бокхарта, при котором отмечается увеличение пустул до величины горошины и в центре каждой пустулы проходит пушковый волос. Данный вид остиофолликулита локализуется на коже тыла кистей и часто является осложнением чесотки.
У мужчин, а иногда и у женщин, поражение волосяных фолликулов в зоне роста усов и бороды носит название сикоз. Реже происходит воспаление фолликулов подмышечных впадин и бровей. Заболевание начинается как остиофолликулит, но носит рецидивирующий характер с переходом в фолликулит и слиянием отдельных участков поражения в единый воспалительный очаг.
Диагностика остиофолликулита
При появлении на коже пустул, которые носят множественный характер лучше сразу обратиться к дерматологу. Простой осмотр высыпаний и осмотр элементов под увеличением (дерматоскопия) в большинстве случаев будут достаточными для того, чтобы врач поставил диагноз остиофолликулита. Коническая форма пустул, отсутствие инфильтрации вокруг них и наличие гноя на верхушке элементов свидетельствуют о поверхностном характере воспаления и его стафилококковой природе.
Сбор анамнеза и определение рН кожи помогают выявить причину возникновения остиофолликулита. Для выделения возбудителя назначается бакпосев отделяемого пустул, для исключения генерализованности процесса проводится посев крови на стерильность. Остиофолликулит необходимо дифференцировать с глубоким фолликулитом, стрептококковым импетиго, потницей, псевдофурункулезом.
Лечение остиофолликулита
Проводят местную антибактериальную терапию остиофолликулита с применением антисептиков: раствор перманганата кальция, бриллиантовый зеленый, фукорцин, метиленовый синий и антибактериальных мазей: тетрациклиновой, гелиомициновой, колимициновой, эритромициновой. Хорошим антибактериальным эффектом обладает местная УФО-терапия в субэритемных дозах и лазеротерапия. При единичных элементах остиофолликулита возможно вскрытие пустул и очищение их от гноя.
Рецидивирующий характер остиофолликулита может быть показанием к общей антибиотикотерапии с учетом результатов бактериологических исследований. В этих же случаях проводится лечение, направленное на повышение иммунитета: ультрафиолетовое (УФОК) и лазерное (ВЛОК) облучение крови, аутогемотерапия, общая УФО-терапия.
Профилактика возникновения остиофолликулита или его рецидивов состоит в соблюдении гигиенического ухода за кожей, предупреждении ее частого травмирования, ношении защитных средств при работе с вредными веществами, своевременной коррекции снижения защитной функции иммунной системы.
Импетиго – это распространенное контагиозное гнойничковое заболевание кожи, основным морфологическим элементом которого является фликтена.
Стрептококковое импетиго – это поверхностный нефолликулярный полостной элемент (фликтена), имеющий прозрачный секрет и наклонность к периферическому росту, располагающийся на слегка гиперемированном и отечном основании.
Вульгарное импетиго – это гнойничковое поражение кожи при котором в патологический процесс вовлекается и сально–волосяной аппарат. Фликтены более крупнее и их покрышка более плотная, они быстро мутнеют и не имеют красного венчика.
Пользователи протокола: дерматовенерологи, педиатры, терапевты, врачи общей практики.
Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию.
Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+).
Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++или+), результаты которых не могут быть непосредственно распространены на соответствующую популяцию.
Классификация
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: нет.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при плановой госпитализации проводятся диагностические обследования непроведенные на амбулаторном уровне): нет.
• течение кожного процесса.
• терапевт – при наличии сопутствующей патологии внутренних органов или систем в стадии обострения и/или декомпенсации;
• педиатр – при наличии сопутствующей патологии внутренних органов или систем в стадии обострения и/или декомпенсации.
Дифференциальный диагноз
| Простой герпес | Характеризуется сгруппированными пузырьками с прозрачным, затем мутным содержимым на отечном эритематозном фоне. На месте вскрывшихся пузырьков образуются эрозии с полициклическими краями, сопровождающиеся зудом и жжением. Преимущественная локализация – губы, генитальная область. Методом ПЦР выявляют вирус герпеса. |
| Дисгидроз | Высыпания на ладонях и стопах в виде пузырьков с плотной покрышкой, напоминающих саговые зерна, существуют длительно, появляются одновременно |
| Шанкр–панариций | Проявление первичного сифилиса, чаще в результате профессионального заражения у акушеров–гинекологов, хирургов. Палец имеет булавовидную форму, синюшно–красную окраску. В основании язвы пальпируется плотный инфильтрат. Положительные специфические серологические реакции на сифилис |
| Кандидоз ногтевых валиков | Отмечается гиперемия ногтевых валиков и подушкообразное набухание, гной из–под ногтевого валика не выделяется, ногтевая пластинка буровато–коричневого цвета с поперечной полосатой исчерченностью. Микробиологические методы – обнаруживают дрожжеподобные грибы. |
Лечение
Режим больного пиодермией предполагает рациональный уход за кожей как в очаге поражения, так и вне его. Волосы в области расположения пиодермических элементов рекомендуется состричь. Запрещается удаление волос путем их сбривания.
1. Местная терапия – используется при любых формах импетиго (основной вид терапии) (УД – А) [1,2,3,4,7];
2. Системная терапия (применение антибиотиков) – оправдано только при развитии осложнений (дополнительный вид терапии) (УД – В) [1,2,3,4,7].
• Бриллиантовый зеленый 1%, наружно, наносят 2–3 раза в день в среднем, в течение 7–10 дней с учетом количества очагов поражений на коже.
• Фукорцин, наружно, наносят 2–3 раза в день в среднем, в течение 7–10 дней с учетом количества очагов поражений на коже.
• Метиленовый синий, 1–3%, наружно, наносят 2–3 раза в день в среднем, в течение 7–10 дней с учетом количества очагов поражений на коже.
• Калия перманганат, наружно, 0,01–0,1%, наносят 2–3 раза в день в среднем, в течение 7–10 дней с учетом количества очагов поражений на коже.
• Перекись водорода 3%, наружно, наносят 2–3 раза в день в среднем, в течение 7–10 дней с учетом количества очагов поражений на коже.
• Хлоргексидин, 0,5% или 1%, наружно, наносят 2–3 раза в день в среднем, в течение 7–10 дней с учетом количества очагов поражений на коже.
• Гентамицина сульфат 0,1%, наружно, наносят 2 раза в день в среднем, в течение, 7–10 дней с учетом количества очагов поражений на коже.
• Мупироцин 2%, наружно, наносят 2 раза в день в среднем, в течение, 7–10 дней с учетом количества очагов поражений на коже.
• Ретапамулин 1%, наружно, наносят 2 раза в день в среднем, в течение, 7–10 дней с учетом количества очагов поражений на коже.
• Эритромицин, наружно, (10 000 ЕД/г), наносят 2 раза в день в среднем, в течение, 7–10 дней с учетом количества очагов поражений на коже.
• Линкомицина гидрохлорид, наружно, наносят 2 раза в день в среднем, в течение, 7–10 дней с учетом количества очагов поражений на коже.
• Цинка гиалурона , наружно, наносят 2 раза в день в среднем, в течение, 7–10 дней с учетом количества очагов поражений на коже.
Глюкокортикостероидные топические средства, комбинированные с антибактериальными препаратами (УД – А) [1,7,14]:
Назначают в случае острого воспалительного процесса, сопровождающегося эритемой, отечностью, зудом, и чаще при наличии зудящих дерматозов, осложненных вторичной пиодермией.
• Тетрациклина гидрохлорид (400 мг) + триамцинолона ацетонид (10 мг), для наружного применения, пораженные участки кожи орошают струей препарата в течение 1–3 секунды, держа препарат в вертикальном положении на расстоянии около 15–20 см от поверхности кожи. Взрослым процедуру проводят 2–4 раза/сутки. через одинаковые промежутки времени. Продолжительность терапии определяется индивидуально и в среднем составляет 5–10 дней. При упорном течении болезни курс лечения может быть продлен до 25 дней. Не рекомендуется применение более 4 недель. Детям в возрасте старше 3 лет препарат назначают в течение непродолжительного периода времени, только 1 раз/сутки и распыляют на небольших участках поверхности кожи.
• Гидрокортизона ацетат (10 мг) + окситерациклина гидрохлорид (30 мг), для наружного применения. Частоту и способ применения определяет врач. Обычно наносят тонким слоем на пораженные участки кожи 2–3 раза в день (иногда применяют повязку, нанося препарат на стерильную марлю). Курс лечения 1–2 недели. У детей (особенно до 2 лет) применяют на ограниченных участках кожи коротким курсом (в течение 5–7 дней).
• Бетаметазона валерат (1 мг) + гентамицина сульфат (1 мг), для наружного применения. Частоту и способ применения определяет врач. Обычно наносят тонким слоем на пораженные участки кожи 2–3 раза в день (иногда применяют повязку, нанося препарат на стерильную марлю). Курс лечения 1–2 недели. У детей (особенно до 2 лет) применяют на ограниченных участках кожи коротким курсом (в течение 5–7 дней).
Назначают при распространенных, рецидивирующем импетиго. При отсутствии эффекта от наружной терапии, наличии общих явлений (лихорадка, недомогание) и регионарных осложнений (лимфаденит, лимфангиит).
Амоксициллин 250, 500 мг. Детям в возрасте до 3 лет – 30 мг/кг/сутки в 2–3 приема, от 3 до 10 лет – по 375 мг 2 раза в сутки, перорально. Детям старше 10 лет и взрослым – по 500–750 мг 2 раза в сутки. Курс лечения 7–10 дней.
• Цефазолин 250, 500, 1000 мг. Детям 20–40 мг/кг/сутки. Суточная доза для взрослых – 1000 мг. Частота введения 2–4 раза в сутки, в/м. Курс лечения 7–10 дней.
• Цефтриаксон 250 мг, 1000 мг. Детям в возрасте до 12 лет – 50–75 мг/кг/сутки 1 раз в сутки, в/м. Детям старше 12 лет и взрослым – 1000 – 2000 мг 1 раз в сутки.. Курс лечения 7–10 дней.
• Эритромицин 200 мг. Детям в возрасте до 3 месяцев – 20–40 мг/кг/сутки, детям в возрасте от 3 месяцев до 18 лет – 30–50 мг/кг/сутки. Старше 18 лет – суточная доза 1000 – 4000 мг. Кратность приема 4 раза в сутки, перорально. Курс лечения – 5–14 дней.
• Азитромицин 250, 500 мг, перорально. Детям из расчета 10 мг/кг массы тела 1 раз в сутки в течение 3–х дней или в –1–й день 10 мг/кг, затем в течение 4 дней 5 мг/кг массы тела 1 раз в сутки. Взрослым – 1 г в 1–й день, затем со 2–го по 5–й день 500 мг 1 раз в сутки.
• Кларитромицин 125 (5 мл); 250; 500 мг, перорально. Детям – 7,5 мг/кг/сутки. Взрослым – 500–1000 мг в сутки. Кратность приема – 2 раза в сутки. Курс лечения – 7 – 10 дней.
• Доксициклина гидрохлорид, моногидрат 100 мг, перорально. Детям старше 12 лет с массой тела менее 50 кг в 1–й день – 4 мг/кг массы тела 1 раз в сутки, в последующие дни – 2 мг/кг массы тела 1 раз в сутки. Детям старше 12 лет с массой тела более 50 кг и взрослым в первые сутки 200 мг однократно, затем по 100 мг 1 раз в сутки. Курс лечения – 10–14 дней.
• Ципрофлоксацин 250, 500 мг, перорально. Детям старше 18 лет и взрослым по 250–500 мг 2 раза в сутки. Курс лечения – 5–15 дней.
• Левофлоксацин 250, 500 мг, перорально. Детям старше 18 лет и взрослым по 250–500 мг 1–2 раза в сутки. Курс лечения – 7–14 дней.
• Офлоксацин 200 мг, перорально. Детям старше 18 лет и взрослым по 200–400 мг 2 раза в сутки. Курс лечения – 7–10 дней.
• Гентамицина сульфат 40 мг. Детям до 2 лет – 2–5 мг/кг/сутки, детям старше 2 лет – 3–5 мг/кг/сутки. Кратность введения 3 раза в сутки, в/м. Взрослым 3–5 мг/кг/сутки, кратность введения 2–4 раза в сутки. Курс лечения 7–10 дней.
Профилактические мероприятия (профилактика осложнений, первичная профилактика для уровня ПМСП, с указанием факторов риска):
• массовая профилактическая пропаганда, предусматривающая понятие личной и общественной профилактики стрепто–стафилодермии через средства массовой информации, памятки и мультимедийные программы;
• индивидуальные консультации и профилактические беседы с родителями по способам предотвращения или снижения риска инфицирования пиодермией.
• отсутствие клинических симптомов заболевания (разрешение гнойничковых элементов, эпителизация эрозий);
Препараты (действующие вещества), применяющиеся при лечении
| Азитромицин (Azithromycin) |
| Амоксициллин (Amoxicillin) |
| Бетаметазон (Betamethasone) |
| Бриллиантовый зеленый (Brilliant green) |
| Водорода пероксид (Hydrogen peroxide) |
| Гентамицин (Gentamicin) |
| Гидрокортизон (Hydrocortisone) |
| Доксициклин (Doxycycline) |
| Калия перманганат (Potassium permanganate) |
| Кларитромицин (Clarithromycin) |
| Левофлоксацин (Levofloxacin) |
| Линкомицин (Lincomycin) |
| Метилтиониния хлорид (Methylthioninium chloride) |
| Мупироцин (Mupirocin) |
| Окситетрациклин (Oxytetracycline) |
| Офлоксацин (Ofloxacin) |
| Ретапамулин (Retapamulin) |
| Тетрациклин (Tetracycline) |
| Триамцинолон (Triamcinolone) |
| Фукорцин (Fucorcin) |
| Хлоргексидин (Chlorhexidine) |
| Цефазолин (Cefazolin) |
| Цефтриаксон (Ceftriaxone) |
| Цинка гиалуронат (Zinc hyaluronate) |
| Ципрофлоксацин (Ciprofloxacin) |
| Эритромицин (Erythromycin) |
Госпитализация
Информация
Источники и литература
Информация
5. Шортанбаева Жанна Алихановна – кандидат медицинских наук, Казахский Национальный Медицинский Университет имени С.Д. Асфендиярова, доцент модуля дерматовенерологии;
Указание условий пересмотра протокола: Пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с высоким уровнем доказательности.
Читайте также:

