Острая и хроническая раневая инфекция
Обновлено: 19.04.2024
Причины развития абсцесса
В качестве основных факторов, которые оказывают влияние на ход развития инфекции служат следующие факторы:
Кроме закрытого пространства ассоциированным негативным фактором, влияющим на частоту возникновения воспалительного процесса в хирургии, является и ткань с нарушением жизнеспособности. Острая гнойная хирургическая инфекция, в таком случае, быстро растёт, особенно, в области недостаточной перфузии, или в естественных полостях человеческого тела с узким выходом (аппендикс, жёлчный пузырь, мочевая система); распространению инфекции в хирургической ране поддерживается и посторонними веществами (камни, швы, паразиты).
Распространение хирургических инфекций и инфекции в хирургии
Хирургическая инфекция острая и хроническая может распространяться:
Классификация хирургической инфекции
Хирургические инфекции можно разделить на 2 типа:
- Острая хирургическая инфекция.
- Хроническая хирургическая инфекция (или хроническая специфическая хирургическая инфекция).
Эти 2 типа отличаются длительность течения и яркостью проявлений клинической картины.
Поверхностные инфекции в месте хирургического вмешательства:
- Заражение происходит через 30 дней после операции.
- Инфекция затрагивает только часть кожу и подкожную клетчатку.
- Присутствуют гнойные выделения из поверхностного разреза.
- Присутствует, по меньшей мере, один из симптомов инфекции: боль, чувствительность, локализованный отёк, покраснение, повышение температуры кожи вокруг раны.
Глубокая инфекция в области хирургического вмешательства:
- Заражение происходит через 30 дней после операции или до 1 года в случае размещения имплантатов.
- Инфекция затрагивает глубокие мягкие ткани.
- Присутствуют гнойные выделения из глубокого разреза, но не из области органа.
- Присутствует, крайней мере, один из следующих признаков: температура около 38°C, локализованная боль (под давлением), чувствительность.
Инфекция органа/полости в месте хирургического вмешательства:
- Заражение происходит через 30 дней после операции или до 1 года в случае размещения имплантатов.
- Инфекция затрагивает любые другие анатомические части, чем те, которые были открыта во время хирургического вмешательства, или тех, с которыми проводились манипуляции.
- Присутствие гнойных выделений из дрена, который находится в теле/органе.
- Абсцесс или другие признаки инфекции органа/полости, которое было обнаружено в ходе прямого исследования, во время повторной операции, гистологического или радиологического обследования.
Виды
Любая хирургическая рана загрязняется до определённой степени. В зависимости от степени загрязнения в хирургии раны оцениваются, как:
Чистые раны, где есть мало рисков на развитие экзогенного или эндогенного загрязнения – послеоперационная грыжа, операция варикозного расширения вен и т.д.
Относительно чистые (загрязнённые) раны – характеризуются, в основном, эндогенными загрязнениями (состояния после операций жёлчного пузыря, аппендикса, без видимого воспаления этих органов).
Загрязнённые раны – где присутствуют условия для исходной загрязнённости, в основном, содержимым (операции на неподготовленном кишечнике, мочевыводящих путях).
Инфицированные или сильно загрязнённые раны, которые первоначально поражены обширной инфекцией (перитонит, торакальная эмпиема, абсцессы).
Инфекции дыхательных путей, желудочно-кишечного тракта, мочевыделительной системы, флебит, пролежни, инфекции имплантантов.
Фурункул – это поражение инфекцией волосяного фолликула; может проявляться в виде одного места, но и иметь обширную локализацию.
Карбункул представляет собой комбинацию из нескольких абсцессов под кожей.
Речь идёт о воспаление потовых желез в подмышечных впадинах, в паху или перианальной области.
Рожа является стрептококковым заболеванием кожи с типичными местными и соматическими жалобами.
Это – инфекционное заболевание Erysipelothrix rhusopathiae, характерное передачей при обработке свежего мяса, особенно, свинины.
Самой известной и наиболее опасной из этой группы является инфекция столбняка, но есть и много других клостридиевых инфекций, которые вызывают, в частности, флегмоны.
Чаще всего, речь идёт о стафилококковой инфекции в пальцах и ладони.
Паранихия представляет собой инфекцию возле ногтевого ложа.
Признаки хирургических инфекций
Признаки хирургических инфекций, в дополнение к хорошо известным симптомам, таким, как: рубор и тумор, характерны и местными симптомами вследствие воздействия в определённых локализациях. Общие симптомы включают признаки воздействия инфекционных агентов и недостаточного заживления раны. В ране вследствие инфекции возникают воспаления, которые являются патологическими связками инфекционных отложений. Кроме того, любая инфекция подавляет сопротивляемость организма к другим инфекциям, так как, фактически, действует иммунодепрессивно. Системным симптомом комплексной инфекции является сепсис и, как следствие, септический шок.
Диагностика
Диагностика хирургических инфекций руководствуется следующими критериями:
- Клинические признаками, которые всегда зависят от тяжести состояния. Они представлены общей слабостью человека, усталостью, лихорадкой, ознобом, чувством жажды, мышечными и суставными болями, психическими изменениями, апатией, а также агрессией и полным истощением.
- Результатами изображающих методов, таких, как: рентгенограмма, компьютерная томография (КТ), ультразвуковое исследование (УЗИ), ангиография, магнитно-резонансная томография (МРТ), радиоизотопные методы, диагностическая пункция.
- Результаты диагностических операций. Диагностическая операция является в настоящее время редко используемым диагностическим методом в хирургии и рекомендуется только в неопределённых и экстренных случаях.
- Гистологическими и патолого-анатомическоми исследованиями, а также традиционной биопсией.
- Результатами лабораторных исследований:
- гематологического – изменения в белых компонентах крови (не только лейкоцитоз, но также лейкопения и тромбоцитопения);
- биохимического – в основном, исследования белков острой фазы – С-реактивного белка, иммуноглобулинов, изменения минералограммы, функции печени;
- микробиологического – наиболее точно на основе изучения культуры;
- серологического и иммунологического – эти тесты редко используются в хирургии и, в частности, при отдельных сложных и редких инфекциях;
- радиоиммуноанализ – предназначен для специфической идентификации конкретных медиаторов.
Лечение хирургических инфекций
Хирургическое лечение может быть:
- Антимикробная химиотерапия и антибактериальная терапия
Эти способы являются следующими методами лечения хирургических абсцессов, всегда представляя собой часть хирургического лечения. Метод руководствуется наличием лекарств, толерантностью пациента к препаратам и резистентностью патогенных микроорганизмов.
При выборе химиотерапии или антибактериального препарата важно учитывать способность проникновения антибиотиков в различные типы ткани.
Антибиотики подразделяются на бактерицидные и бактериостатические, но при лечении хирургических инфекций, в первую очередь, выбор останавливается на бактерицидных антибиотиках. Правильное лечение антибиотиками должно быть скорректировано в соответствии с MIC – minimal inhibition concentration (минимальной концентрацией ингибирования), что является самой низкой концентрацией антибиотиков, действующих на соответствующий тип патогенного микроорганизма.
При лечении антибиотиками всегда нужно помнить о возможной токсичности различных компонентов препарата и их аффинитивность к различным тканям организма, что, фактически, определяет путь введения антибиотиков.
При антибиотической терапии следует особо обратить внимание на дозировку у детей и при нарушении функции почек – при сниженной экскреции антибиотик и его производные накапливаются в организме. Существуют специальные правила, регулирующие применение антибиотиков во время беременности.
В дальнейшем важно взаимодействие антибиотиков.
Антибиотическая профилактика, особенно, важно для того, чтобы предотвратить воспаление в хирургической ране. Она может быть одноразовой, но и введённой в несколько этапов, в разное время до операции.
Наиболее показательным примером такого лечения является профилактика и лечение столбняка, но у других хирургических инфекций этот метод не применяется, такая терапия неэффективна. Помимо специфической иммунотерапии, является предпочтительным поддерживать врождённый иммунитет, обеспечивая питание тканей кислородом, приём витамина C в качестве ликвидатора избыточных радикалов кислорода и других вспомогательных веществ.
Приём обезболивающих лекарств, антикоагулянтов, препаратов для поддержания циркуляции. Применение кортикостероидов остаётся спорным, их положительный эффект чётко не доказан.
- Другие варианты лечения:
- Физическийя отдых, общий и локальный.
- Местное применение тепла ускоряет созревание воспаления.
- Холод уменьшает боль и замедляет развитие воспаления.
- Гипербарическая оксигенация – подходит для анаэробной инфекции.
- Местное антисептическое действие.
Этиология
Повреждение кожи изменяет её способность действовать, как антибактериальный барьер. Баланс, который существует между микроорганизмами, защитными силами человека и окружающей средой, разрушается и могут возникнуть кожные воспаления. Потеря равновесия между микроорганизмами, защитными силами организма и окружающей среды возникает в том случае, если присутствует слишком высокая доза бактерий, либо защитные силы организма нарушены недоеданием или использованием определённых видов фармацевтических препаратов. Другими важными факторами являются уровень загрязнения и вирулентности микроорганизма. Непосредственно, развитию хирургического воспаления предшествует микробное загрязнение конкретного участка тела.
Было количественно подтверждено, что риск заражения значительно возрастает, когда происходит загрязнение раны более 105 микроорганизмами на 1 г ткани. Доза загрязняющих микроорганизмов, необходимых для заражения, может быть значительно ниже, если присутствует чужеродный микроорганизм, например, 100 стафилококков на 1 г ткани, прикасающейся к швам.
Микроорганизмы, вызывающие хирургические инфекции, представлены, в основном, грамположительными кокками, преимущественно, происходящими из кожи человека. Заражение могут вызывать и другие микроорганизмы, в том числе, комменсалами. Практически, каждый микроорганизм имеет потенциал для того, чтобы вызвать абсцесс, когда возникает дисбаланс между количеством бактерий и защитными силами организма.
Наиболее распространёнными изолированными микроорганизмами, вызывающими хирургические инфекции, включают:
- золотистый стафилококк;
- коагулазонегативный стафилококк;
- энтерококк;
- кишечную палочку;
- синегнойную палочку;
- энтеробактерию и др.
Внешние источники микроорганизмов, вызывающих заражение, включают в себя:
- хирургический персонал;
- окружающую среду операционных залов;
- оборудование и материалы, доставленные в стерильное поле во время операции.
Количество микроорганизмов, загрязняющих рану, непосредственно связано с заболеваемостью.
Сопротивление человеческого организма зависит от его клинического состояния перед операцией.
Увеличение риска заражения, кроме колонизации микроорганизмов и ослабления иммунного ответа, зависит также от следующих факторов:
- возраст;
- состояние питания (недостаточное питание);
- сахарный диабет;
- курение;
- ожирение;
- большее количество первичных диагнозов;
- регулярное использование стероидов;
- сосуществующая инфекция в удалённом месте тела;
- длительность предоперационной госпитализации.
Взгляд на внутрибольничные инфекции у хирургических больных
Этиопатогенез всё чаще подвергается воздействию широкого спектра микроорганизмов. Они способны выразить свою инфекционную активность в изменившихся условиях макроорганизмов и при иммуносупрессии.
Во многих случаях инфекционный процесс возникает вследствие синергетического действия нескольких микроорганизмов, которые отражаются в этом комплексе, как патогенные. Для объяснения микробного синергизма было предложено несколько гипотез. Если к этому явлению доходит в смешанной аэробной и анаэробной флоре, оно может быть инициировано взаимной защитой от фагоцитоза и внутриклеточного уничтожения микроорганизмов, производством основных факторов роста и снижения уровня окислительно-восстановительного потенциала в тканях. В этой ситуации физические условия предпочтительны для репликации и вторжения компонентов анаэробной инфекции.
Профилактика
Методы снижения заболеваемости можно разделить на:
- Предоперационные.
- Интраоперационные.
- Послеоперационные.
Предоперационная профилактика
Самая короткая госпитализация перед операцией.
Дооперационный антисептический душ уменьшает микробную колонизацию кожи до 9 раз, для достижения максимальной антимикробной активности рекомендуется душ несколько раз повторить.
При запланированных вмешательствах требуется лечение различных других инфекций.
Предоперационное бритьё хирургического участка бритвой связано со значительно более высоким риском инфицирования, чем при бритье с помощью ножниц или депиляционных средств. Результаты некоторых исследований даже предполагают возможность от удаления волос при определённых обстоятельствах полностью отказаться. Повышенный риск развития раневой инфекции объясняется микроскопическими ранками кожи, в которых микроорганизмы могут оседать и размножаться.
Антибиотическая профилактика предполагает применение определённых антибактериальных препаратов для снижения заболеваемости. Цель такой терапии состоит в том, чтобы достичь и поддерживать эффективную концентрацию выбранного антибиотика в тканях операционного поля в течение всей процедуры и в период сразу после. Следует принять во внимание, что использование антибактериальной профилактики не является заменой для асептических условий и адекватной подготовки больного.
Интраоперационная профилактика
Необходимо использовать все меры асептики и барьерные методы ухода.
Члены хирургической бригады, которые имеют непосредственный контакт со стерильным операционным полем или стерильными инструментами и материалами, используемыми в хирургической области, перед операцией должны провести дезинфекцию рук, надеть стерильный халат и перчатки.
Хирургическая бригада, в том числе, анестезиолог, должна при входе в операционную комнату надеть маску, которая полностью закрывает рот и нос, иметь её на лице на протяжении всей операции, хирургические шапочки должны покрывать весь волосяной покров.
Хирургические халаты должны соответствовать действующему законодательству (предотвращать проникновение жидкостей и микроорганизмов). Если экономическая ситуация медицинского устройства позволяет, очень выгодно использовать одноразовые халаты и маски.
Важна правильная подготовка кожи пациента в операционной комнате, особенно, соблюдение времени экспозиции дезинфицирующего средства и начало операции только после его высыхания. Антисептик наносится кругами, начиная с предусматриваемого надреза.
Послеоперационная профилактика
Разрез, который был первично закрыт, необходимо покрыть стерильной повязкой, которая должна присутствовать на ране в течение 24 до 48 часов после операции.
Важно придерживаться принципов антисептики при перевязке и при любом контакте с хирургическим участком.
При перевязке следует использовать стерильные материалы и инструменты.
При выписке больного домой, необходимо его самого и членов его семьи проинформировать о правильном уходе за раной, симптомах инфекции и необходимости немедленно сообщать о таких признаках.
Гнойно-резорбтивная лихорадка – это патологический процесс, происходящий при вторичном заживлении ран. Главными симптомами являются местные осложнения (гнойные затеки, абсцессы, флегмоны), лихорадка и общие интоксикационные проявления. При длительном течении развивается травматическое истощение, наступает летальный исход. Диагностика заболевания строится на данных анамнеза, клинических симптомах, выявлении гноеродной флоры. Лечение направлено на прекращение поступления раневых токсинов в кровь, что обычно достигается хирургическим иссечением, патогенетическим и симптоматическим лечением, назначением антибиотиков.
МКБ-10

Общие сведения
Гнойно-резорбтивная лихорадка представляет собой местные осложнения, сопровождающиеся общей реакцией организма, адекватной изменениям в зоне повреждения. О раневой инфекции известно с древних времен, однако полное описание симптомов, патогенеза и принципов лечения было сделано советским патоморфологом И.В. Давыдовским только в 1944 году. По сути, данный процесс служит предпосылкой для развития сепсиса. Важность патологии для клинической инфектологии и медицины заключается в уменьшении летальности. До 5% случаев лихорадки приходится на ранения брюшной полости и нагноения различной локализации на фоне постраневой дисфункции центральной нервной и эндокринной систем.

Причины
Специфические возбудители отсутствуют. К причинам гнойно-резорбтивной лихорадки относят сорбционное действие микроорганизмов, выделяемых ими продуктов жизнедеятельности, токсинов, всасывания экссудата из тканевого детрита, провоспалительных и защитных факторов организма. Раневая инфекция чаще всего привнесена из окружающей среды (почва, одежда, осколки снарядов, пуль), кожи, однако бактерии могут попадать в рану и эндогенным (гемато- или лимфогенным) путем из хронических воспалительных очагов – полости рта, пищеварительной, мочевыделительной, репродуктивной и других систем.
Основными факторами риска являются обширные, множественные и глубокие раны, ожоговая болезнь, синдром длительного сдавления (краш-синдром). Прогностически неблагоприятными признаками считаются вялотекущее заживление, выраженный отек, обильный экссудат и одновременное отсутствие или недостаточное дренирование раны, большая площадь некротизированных тканей, наличие системного иммунного дефицита любой этиологии, сахарного диабета, патологий ЖКТ.
Патогенез
По современным представлениям, гнойно-резорбтивная лихорадка может быть приравнена к синдрому системного воспалительного ответа (ССВО, SIRS), в основе патогенеза которого лежит активация всех компонентов цитокиновой сети. Параллельно происходит подавление каскадного протеолиза плазмы крови и ингибирование синтеза противовоспалительных интерлейкинов-10, 13. Продукты тканевого распада накапливаются и всасываются в кровеносное русло, распространяясь гематогенным и лимфогенным путями.
Основное отличие данной инфекционной патологии от сепсиса – это морфологическое ограничение местных некротических процессов путем образования демаркационного вала. Ввиду локального отека ухудшается трофика поврежденных тканей, гистологически выявляются дистрофические и некротические изменения. Особенно опасна гипоксия для фосфолипидных мембран и внутриклеточных структур: митохондрий, лизосом, цитоскелета из-за их набухания, распада, выделения ферментов и активации апоптоза.
Симптомы
Для течения нозологии типично соответствие местных симптомов и общеинтоксикационных жалоб. Патологию следует заподозрить при длительной лихорадке более 37,5°C, пульсирующих болях, отеке, покраснении в области раны. Возможно появление сероватого налета, корки, кровоточивости при перевязке или активном движении. Характерна выраженная слабость, сонливость, снижение работоспособности, ухудшение аппетита и сна. Пациентов с гнойно-резорбтивной лихорадкой беспокоят ознобы, головные боли, тошнота, срывы стула, похудание.
Важным для идентификации и прогнозирования состояния является триада клинических симптомов: уровень температуры тела, частота дыхательных движений и сердечных сокращений. Необходимо срочно обратиться за медицинской помощью, если у больного с раной наблюдается выраженная одышка, тахикардия более 90 ударов в минуту, температура свыше 38° C либо ниже 36° C при наличии локальных раневых воспалительных симптомов, а также нарушении сознания, снижении количества выделяемой мочи, появлении точечных кровоизлияний на коже и слизистых.
Осложнения
Самым частым осложнением гнойно-резорбтивной лихорадки при отсутствии лечения является сепсис с вероятным развитием такого жизнеугрожающего состояния как септический шок. К отдаленным последствиям относят травматическое истощение с формированием кахексии, хронических дистрофических процессов во внутренних органах: инфарктов, абсцессов легкого, нефрита, язвенно-некротического колита, гепатита, амилоидоза селезенки. Вероятно развитие надпочечниковой и панкреатической недостаточности, гипотиреоза.
Диагностика
Выявление гнойно-резорбтивной лихорадки осуществляется с участием врача-инфекциониста и хирурга. Специалисты иных медицинских профилей привлекаются к осмотру по показаниям. Необходим тщательный сбор информации о причине, давности и характере травмы, объеме оказанного оперативного пособия. Опорными лабораторно-инструментальными диагностическими признаками патологического процесса являются:
- Физикальные данные. Края раны отечны, грануляции легко кровоточат, сероватые, без краевой эпителизации, присутствует плотный фибринозный налет. При пальпации раневая поверхность резко болезненна, часто с флюктуацией, иногда выявляется крепитация. Экссудат различного цвета, нередко зловонный. Внутренние органы обычно без патологии; при затяжном течении формируется кахексия, атрофия скелетной мускулатуры, гепато- и спленомегалия.
- Лабораторные исследования. Общеклинический анализ крови характеризуется лейкоцитозом с выраженным сдвигом формулы влево, умеренной анемией, ускорением СОЭ. При биохимическом и иммунологическом исследовании регистрируется гипопротеинемия, гипоальбуминемия, существенный ацидоз, повышение уровня интерлейкина-6, ТНФ-альфа. В общем анализе мочи – протеинурия, увеличение плотности осадка, лейкоцитурия.
- Выявление инфекционных агентов. Обязательна микроскопия раневого или свищевого отделяемого, посев на питательные среды. При подозрении на актиномикоз проводят биопсию краев раны, соскоб грануляций, аллергическую пробу с актинолизатом, серологическое исследование – реакцию Борде-Жангу. Для исключения септического процесса выполняют трехкратный посев крови на гемокультуру и стерильность, исследование уровня прокальцитонина, пресепсина, проадреномедуллина, тропонина.
- Инструментальные методики. Рентгенография ОГК рекомендуется с целью исключения туберкулезного поражения; исследование костей и суставов лучевыми методами производится в зависимости от локализации повреждения и глубины воспалительно-некротических изменений. Назначается УЗИ опорно-двигательного аппарата, мягких тканей, при наличии – области послеоперационного шва.
Дифференциальная диагностика проводится с актиномикозом (подтверждается лабораторно), резорбтивно-токсической лихорадкой, которая возникает при закрытых повреждениях, не вызывает долговременного повышения температуры тела и выраженных местных воспалительных изменений. Для сепсиса любого генеза нехарактерно улучшение состояния больного при санации очага инфекции, первичный очаг часто не определяется либо не вызывает существенных субъективных жалоб.
Лечение гнойно-резорбтивной лихорадки
Пациенты экстренно госпитализируются в хирургический стационар. До 5-7 дня нормальной температуры тела назначается строгий постельный режим, проводится профилактика пролежней, гипостатической пневмонии. Рекомендуется высокобелковая витаминизированная диета, увеличение водной нагрузки (при отсутствии противопоказаний), желательно с применением средств для коррекции дисбаланса электролитов и ацидоза (оралит и пр.). При необходимости больные переводятся в отделение интенсивной терапии.
Консервативная терапия
Ведение пациентов с симптомами гнойно-резорбтивной лихорадки имеет много общего с лечением септических больных. Главными целями консервативной терапии после санации первичного очага являются борьба с возбудителем локального воспалительного процесса, соразмерная оксигенация, снижение системного инфламаторного эффекта организма и предотвращение развития септического ответа. Наиболее часто применяется следующая тактика терапевтической поддержки:
Нутритивная поддержка важна с целью предотвращения истощения на фоне гиперкатаболизма и гиперметаболизма, характерных симптомов системного воспаления. Для купирования нарушений системной коагуляции при тяжелом течении лихорадки рекомендовано введение активированного протеина С. Возможно внутривенное применение комбинированных препаратов иммуноглобулинов, имеющих доказанный эффект усиления действия бета-лактамных антибиотиков, ограничения эффекта провоспалительных цитокинов. Пациенты с симптомами раневой лихорадки должны получить противостолбнячную профилактику.
Хирургическое лечение
Является основным методом лечения. Объем оперативного вмешательства зависит от обширности поражения, возможно ограниченное иссечение раневых краев, некрэктомия, артротомия, резекция сустава, ампутация конечности. Обязательна ревизия раневого канала на предмет затеков и гнойных карманов, установка дренажей с активной аспирацией, промывание антисептическими растворами, регулярные перевязки с антибактериальными мазями на водной основе. После заживления при распространенном поражении выполняются различные виды дермопластики.
При обширных и глубоких некротических изменениях в ране рекомендуется последовательное иссечение при очередных перевязках, использование сорбционных повязок, протеолитических ферментов, промывание пульсирующей струей насыщенного кислородом антисептика. Вместо дренажных трубок допускается применение рыхлой тампонады инфицированной полости. Вторичные швы накладывают только после полного очищения инфицированной поверхности, при хорошем развитии грануляций.
Прогноз и профилактика
Прогноз при своевременном выявлении и лечении благоприятный, летальность ниже, чем при сепсисе. Профилактика гнойно-резорбтивной лихорадки заключается в правильной тактике первичной хирургической обработки ран, обнаружении, вскрытии и дренировании гнойных раневых осложнений, рациональной антибиотикотерапии, ранней пересадке коже при ожоговой болезни. Немаловажным считается качественное санирование очагов хронической инфекции в организме, медикаментозная компенсация метаболических заболеваний, иммунного дефицита.
3. Академик Ипполит Васильевич Давыдовский (к 50-летию со дня смерти)/ Моргошия Т.Ш., Апчел В.Я.// Вестник Российской военно-медицинской академии – 2019 - №1.
4. Bacterial Sepsis/ Benjamin Bullock, Michael D. Benham// Treasure Island (FL): StatPearls Publishing – 2019.
Патологические процессы, возникающие в тканях, различных органах в результате проникновения в них болезнетворных возбудителей (микроорганизмов), требующие применения хирургического вмешательства, и послеоперационные осложнения входят в понятие о хирургической инфекции. Воспалительные заболевания, основой которых является инфекционный процесс, составляют третью часть болезней хирургического характера.
Пути заражения
Хирургическая инфекция имеет следующие источники происхождения: внешний (экзогенный) и внутренний (эндогенный).
Заражение извне происходит несколькими путями:
- через воздух,
- имплантационным,
- через контакты,
- капельным.
Контактная инфекция развивается при бытовых травмах, производственных повреждениях кожного покрова и слизистых, при попадании в них микробов, при контакте с инфицированными животными (царапины) или с повреждающим предметом, а также от остатков инородных тел (щепки или осколки). Может произойти контактное заражение инфекцией в области хирургического вмешательства в результате использования инструментов (тампоны, шовный материал) с недостаточной стерилизацией.
Имплантационная хирургическая инфекция может развиться после наложения швов или после установки протезов. Существуют различные состояния организма (переохлаждение, сахарный диабет, ушибы тканей, авитаминоз, переутомление, вирусная инфекция), ослабляющие иммунную систему, которая в таком виде становится дополнительным источником для интенсивного развития воспалительного процесса.
Капельный путь заражения – это попадание микробов на пораженную поверхность с каплями слюны, пота или выделений из носа.
Воздушным путем микробы проникают в рану с частицами пыли в момент проведения операции.
Физические (кровопотеря, низкая или высокая температура, радиационное излучение), химические факторы также способствуют заражению и дальнейшему развитию инфекционного процесса.
Укрепление иммунитета, выявление и ликвидация до начала операции любых очагов внутренней инфекции (например, гнилостные полости или кариозные зубы – эндогенные очаги) являются обязательными условиями для предупреждения возникновения осложнений и развития различного рода инфекций в области хирургического вмешательства.
Классификация хирургической инфекции
Данные инфекции по клиническому течению делятся на острую форму и хроническую.
Острая форма, в свою очередь, имеет несколько разновидностей:
- гнойная (аэробная);
- анаэробная (газовая);
- гнилостная;
- специфическая хирургическая инфекция (дифтерия, язва сибирская, столбняк).
К хронической форме имеют отношение:
- неспецифические хирургические инфекции (серозно-гнойная и гнойная);
- специфическая (например, актиномикоз, сифилис, туберкулез).
По форме распространения:
По виду микробов (возбудителей):
- стрептококковая;
- стафилококковая;
- гонококковая;
- пневмококковая;
- колибациллярная;
- анаэробная (клостридиальная и неспорообразующая).
По количеству микроорганизмов:
- моноинфекция (один возбудитель);
- полиинфекция (смешанная форма).
По месту локализации выделяют следующие воспалительные процессы:
- заражение кожного покрова и подкожной клетчатки (флегмона, карбункул, рожистое воспаление, абсцесс);
- воспаление мозговой оболочки;
- поражение костной ткани, суставов (артрит, остеомиелит);
- воспаление железистых органов (лимфаденит, мастит);
- воспаление органов таза;
- поражения в области брюшной полости;
- воспаление слизистых оболочек (легкие, плевральная полость, грудная клетка).
Острая форма инфекции
Гнойная инфекция острой формы вызывается кишечной, синегнойной палочками и разнообразными кокками. На проникновение данных возбудителей организм проявляет реакции местного и общего видов.
Местный вид реакции
Для данной реакции характерно покраснение кожного покрова, отек, болезненность в области повреждения, повышение температуры тела. При тяжелой форме в очаге заражения происходит прогрессирование гнойного воспаления.
Параллельно с местной реакцией тканей начинается развитие общей. При высокой степени заражения организма, происходящей в результате отравления выделениями микробов, у больного развиваются следующие симптомы: боль в голове, лихорадка, общее недомогание, затемнение в глазах, учащение пульса, потеря сознания, снижение давления, возбуждение или слабость.
При проведении анализов выявляются изменения в составе крови, обнаруживаются сбои в функционировании почек, печени, которые по клинической картине аналогичны с сепсисом и другими патологиями (бруцеллез и тиф).
Сепсис относится к общей гнойной инфекции и является тяжелым заболеванием с такими клиническими проявлениями, как: температура тела от 40 и более градусов, тахикардия, озноб, возникновение галлюцинаций, желтушность кожи, кожная сыпь, увеличение объема селезенки. В качестве осложнения развивается септический шок.
При несвоевременном лечении сепсис может привести к летальному исходу, поэтому при возникновении перечисленных проявлений следует незамедлительно обратиться к специалисту для проведения комплексного терапевтического и хирургического лечения при стационаре.
Эта форма хирургической инфекции развивается при присутствии в зоне заражения различных инородных тел, нарушений оттока отделений из раны. Развитие процесса воспаления имеет вялое начало, но в дальнейшем способствует спаду работоспособности.
Реакция организма на заражение при хронической форме развивающихся инфекционных заболеваний имеет специфический характер для каждого из них, что ускоряет диагностирование. При туберкулезе суставов появляются характерные симптомы: мышцы атрофируются, суставы теряют подвижность, появляются свищи. На заражение актиномикозом указывают изменения кожного покрова и образующиеся свищи, содержащие гной.
Методы диагностики
Помимо внешних симптомов заражения для установления правильного диагноза проводят дополнительные методы исследования:
- Инструментальные (рентгенография и рентгеноскопия, ультразвуковое сканирование и компьютерная томография, диагностические пункции, торакоскопия, лапароскопия) определяют очаг воспаления, его характер, скопление гноя в органах, тканях и внутренних органах;Томография
- Лабораторные (общий, биохимический анализы крови, анализ мочи) позволяют установить глубину нарушений, уровень интоксикации и дают представление о прогнозе развития воспалительного процесса;
- Микробиологические (бактериоскопия мазка, частица ткани, спинномозговая жидкость, моча, мокрота или кровь) идентифицируют возбудителя.
- Иммунологические способы определяют состояние иммунитета пациента.
Диагностика заболеваний инфекционного характера должна проводиться с использованием всех способов исследования в комплексе.
Лечебные методы
Терапия хирургической инфекции проводится с учетом вида возбудителя, фазы воспаления и индивидуальных свойств организма пациента. Лечебные мероприятия состоят из местного, консервативного, физиотерапевтического, комбинированного и оперативного способов лечения.
Оперативное вмешательство играет основную роль в лечении, так как позволяет ликвидировать гнойный очаг, остановить распространение воспаления, снизить интоксикацию организма.
Меры профилактики
Избежать заражения и развития острых форм осложнений помогает профилактика хирургической инфекции, заключающаяся:
- в применении асептики и антисептики;
- в дезинфекции, стерилизации хирургических инструментов, постельного белья, перевязочного материала;
- в содержании в чистоте одежды, в соблюдении тщательной гигиены рук медицинского персонала;
- в систематической санитарной обработке палаты пациента, операционного блока и всего хирургического отделения.
Профилактика хирургической инфекции требует обязательного соблюдения всех правил до, во время и после проведения операции.
Сестринская помощь при хирургической инфекции
Так как хирургическая инфекция, особенно в острой форме, подлежит лечению в специализированных отделениях, то подготовка квалифицированного медицинского персонала имеет большое значение. Сестринская помощь при хирургической инфекции заключается в правильном уходе за пациентом и состоит:
- из введения инъекций, раздачи таблеток, выполнения различных процедур (измерение температуры, постановка клизм, перевязки);
- из контроля над соблюдением режима отделения, правил гигиены и режима питания;
- из стерилизации, дезинфекции хирургических инструментов. Сестринская помощь
Не только квалифицированный уход и лечебные мероприятия входят в обязанности младшего медицинского персонала, но и заполнение специальных документов:
- журнал назначений;
- тетрадь передачи дежурств;
- журнал о проведении перевязок;
- журнал учета дефицитных лекарств;
- журнал списания спирта, расхода перевязочных средств;
- журнал учета инструментария и его обработки;
- журнал кварцевания;
- журнал учета санитарной обработки всех помещений отделения;
- журнал регистрации осложнений и учета прививок от столбняка.
Медицинским сестрам необходимо постоянно повышать уровень своих знаний и навыков. Инфекция в хирургии является серьезной проблемой, поэтому изучение новейших технологий, посещение семинаров, прослушивание лекций обучающего характера являются обязательными условиями для данной специальности.
Прослушивание лекции о принципах медицинской этики необходимо для воспитания нравственного, заботливого, ответственного отношения медицинского работника к пациенту, а также для развития умения устанавливать психологический контакт с больными разных возрастных категорий.
Лекция о возможных ошибках, нарушении обязанностей в профессиональной деятельности медицинской сестры поможет избежать проступков в работе и убережет от уголовной ответственности.
Установлению атмосферы взаимопомощи, доверия, взаимоуважения между членами медицинского коллектива посвящено большое количество лекций на данную тему.
Что такое открытая рана? Причины возникновения, диагностику и методы лечения разберем в статье доктора Николенко Виталия Александровича, травматолога со стажем в 12 лет.
Над статьей доктора Николенко Виталия Александровича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
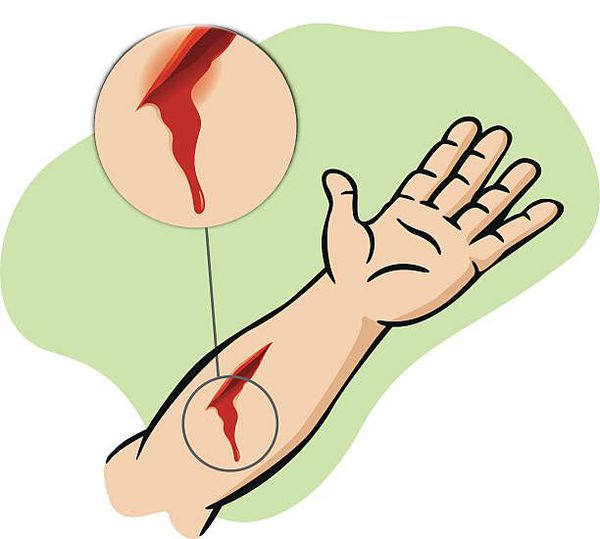
Раной называют повреждение кожных покровов или слизистых оболочек, вызванное внешним воздействием механических сил.
Исходя из приведённого определения, причиной раны, как нозологической формы, может являться исключительно травмирующий агент.

Природа раны всегда экзогенная (возникает под воздействием внешних факторов). Даже если речь идёт о травматизации мягких тканей изнутри костями или разрыве кожи от перенапряжения — всё же изначальной причиной поврежения является приложенная извне сила, которая превысила предел прочности тканей и привела к ране косвенным путём. [1]
В большинстве случаев рана — результат прямого нарушения целостности покровной ткани тем или иным ранящим объектом. Характер раны, тактика лечения, вероятные осложнения и её клинический исход напрямую зависят от изначального воздействия и свойств ранящего объекта (преимущественно его геометрии и силе соударения). [2]
Как отдельные варианты ранения рассматриваются размозжение тканей и травматические отслойки тканей в результате тупой травмы тела. Последний вариант отличается обширной зоной деструкции и дополнительными факторами, отягощающими раневой процесс в отсроченном периоде. [3]
Огнестрельные раны также рассматриваются обособленно в силу особого подхода в лечении. Ранящий источник в этом случае, обладая значительной кинетической энергией, образует вокруг раны область контузии тканей. [4]
Тяжесть раневого процесса определяется способом воздействия. В настоящее время достаточно изучен профиль осложнений, характерный для каждого вида раны. Наглядным примером комплексного раневого процесса, приводящего к общему заболеванию, служит глубокая колотая рана, осложнившаяся клостридиальной инфекцией. [5]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы открытой раны
Первым и патогномоничным симптомом, характерным для раны, является нарушение целостности кожных покровов или слизистой оболочки. Другими неотъемлемыми клиническими признаками являются:
- диастаз краёв повреждённых тканей;
- кровотечение из зоны повреждения;
- боль и функциональные расстройства.
Перечисленная тетрада, четко и академично характеризует рану. [6]
Под диастазом понимают расхождение краёв раны, неизменно возникающее при любом ранении в той или иной степени выраженности. Даже резаная рана с гладкими краями имеет диастаз, в том числе при макроскопически адаптированных краях раны.
Кровотечение из раны присутствует всегда, за исключением редких случаев коагулопатии (нарушений свёртываемости крови). [7] Собственно кровотечение может нести раннюю и непосредственную угрозу жизни. Оно явным образом даёт понять, что человек имеет дело именно с раной. Капиллярное, венозное, артериальное или смешанное кровотечение — компонент, присущий любой ране.
Боль — специфичный вариабельный признак раны. Его вариабельность обусловлена не только характером и локализацией раны, но и общим состоянием организма, индивидуальной лабильностью и уровнем болевого порога.
Диагноз можно установить при одновременном сочетании всех перечисленных выше симптомов, однако это не ограничивает спектр всех проявлений раны. Диагностирование раны не представляет особой сложности ввиду внешних очевидных признаков травмы. Кроме того, при осмотре обращает на себя внимание выраженное нарушение функции, которое следует рассматривать как симптомокомплекс. [8]
Нарушение функции проявляет себя неспецифически, то есть может быть присуще не только последствиям ранения, но и сочетанных повреждений.
Функциональные расстройства, связанные с раной, стоит разделить на локальные и системные — это упрощает диагностику и поясняет природу симптоматики раны.
- К локальным нарушениям функции относят последствия острой воспалительной и посттравматической реакций, которые характерны для отёка. [9]
- К системным функциональным расстройствам относят общие реакции организма (например, лихорадку).
Под нарушением функции в симптоматике раны, как правило, понимают не дисфункцию на тканевом уровне с патогенетическими сдвигами, а глобальные проявления анатомического характера: нарушение подвижности в сегменте, вплоть до утери опороспособности и объёма движений. [10]
Патогенез открытой раны
Патогенез ранений детально изучен. На его основе строится лечение ран. Неизменность патогенетических звеньев при ранении позволяет говорить о раневом процессе и его течении как об общем комплексе типичных проявлений, характерных для любой раны, независимо от её морфологии.
Существуют различные класификации терминологий и длительности фаз, однако классификация Росса заслужила признание повсеместно. Согласно ей, выделяют три фазы раневого процесса:
- воспалительная фаза;
- пролиферативная фаза;
- реорганизационная фаза. [11]
Воспалительная фаза
В первой фазе происходит острая сосудистая реакция, характеризующаяся:
- вазоспазмом (сужением артерий и капилляров) с целью локального гемостаза (остановки кровотечения);
- выбросом гуморальных факторов свёртывания, катализаторов местных иммунных реакций.
Задача воспалительной фазы — мобилизовать силы организма с целью локализации процесса и подготовки к успешной репарации (восстановлению) в дальнейшем. [12]
Второй этап этой фазы состоит в элиминации (устранении) организмом поврежденных структур. Длительность перечисленных процессов — от трёх до пяти суток. После чего наступает следующая стадия раневого процесса.
Пролиферативная фаза
Как видно из названия, в этот период начинается восстановление повреждённых и замещение утраченных тканей.
Как правило, эта фаза протекает от нескольких суток до нескольких недель. Существует прямая зависимость от количества утраченной ткани при ранении. В основе пролиферативной фазы лежит преобладание процессов синтеза за счёт клеток-предшественников. [14]
Реорганизационная фаза
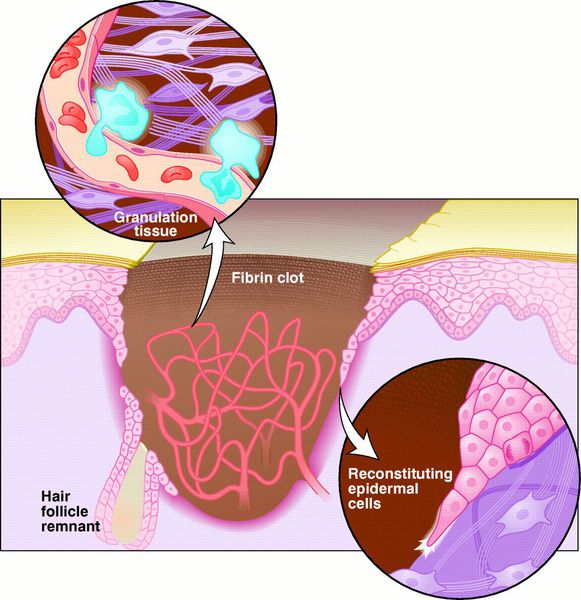
Заживление ран проходит по одному из трёх путей: первичным или вторичным натяжением, или под струпом. [19]
Первичное натяжение — самый благоприятный способ заживления. Для него, однако, требуются изначальные благоприятные условия: рана с минимальной микробной контаминацией, плотно соприкасающиеся края раны, отсутствие некротических тканей.
Вторичное натяжение — вариант заживления раны, противоположный описанного выше натяжения. Этот тип заживления характерен для инфицированных ран. [20]
Заживление под струпом — заживление, характерное для ран с большой площадью, но малой глубиной. При этом, протекает процесс, аналогичный заживлению первичным натяжением, но ориентированный в продольной плоскости. Кроме того, раневая поверхность покрывается струпом — слоем высохшей крови, тканевой жидкости и детрита. [21] Струп выполняет функцию биологической повязки до заживления и эпителизации раны.
Классификация и стадии развития открытой раны
Классификация ран обширна, в основном, за счёт обилия классифицируемых признаков.
В основную класификацию ран, радикально влияющую на способ их ведения, включают инфицированные и неинфицированные повреждения или, как их называют врачи, гнойные и чистые раны.
По способу и обстановке нанесения раны делятся на хирургические, случайные, умышленные и раны военного времени.
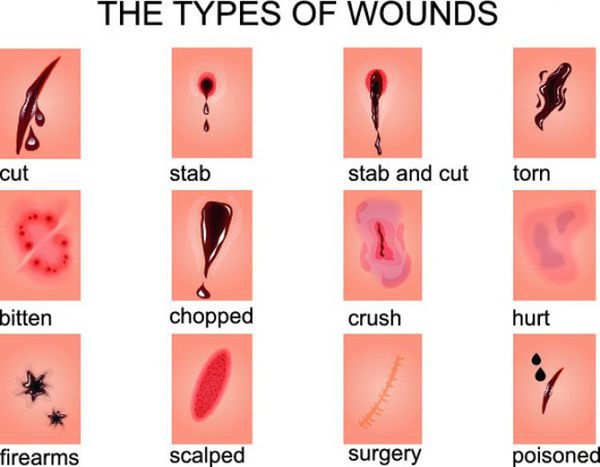
По характеру раневых ворот, что зависит от механизма нанесения раны:
- огнестрельные;
- размозженные;
- укушенные;
- резаные;
- ушибленные;
- колотые;
- рубленные;
- рваные;
- скальпированные;
- раздавленные. [16]
В классификациях по данному признаку встречаются раны смешанного характера (например, укушено-рваные или размозжено-рваные).
По обширности выделяют рану с малой зоной повреждения и обширную рану.
По количеству ран: одиночная и множественные раны. Эта классификация включает дополнительный критерий: множественные раны разделяются на сочетанные и комбинированные. [17]
По характеру раневого канала раны разделяются на слепые, сквозные, касательные, проникающие и непроникающие.
По наличию осложнений раны могут быть осложненными и неосложненными. Осложниться раны могут общими и местными процессами.
Независимо от характера раны, ей присуща клиническая стадийность, которая отражает аналогичную последовательность патогенеза.
Непосредственно после нанесения раны, возникает первичный рефлекторный спазм сосудов микроциркуляторного русла, как нейровегетативный ответ на травму. [18] Это короткий период, с характерным отсутствием кровотечения, несмотря на масштаб повреждения. После чего, развивается кровотечение.
Независимо от характера и интенсивности кровотечения, организм стремится к гемостазу сосудистым и гуморальным звеном. Если гемостаз наступил, и состояние после кровопотери стабилизировано — начинается репаративная фаза.
Осложнения открытой раны
Осложнения ран делятся на местные и общие. И те, и другие могут быть ранними и поздними, в зависимости от сроков развития.
Местные осложнения ран могут носить инфекционный и неинфекционный характер. Инфекционные местные осложнения — присоединение активного микробного заражения раны с клиническим проявлением воспалительной реакции. [22]
Инфицирование раны — бесспорное осложнение, замедляющее заживление раны, снижающее вероятность первичного заживления, приносящее риск генерализованных осложнений и ухудшающее отдалённый прогноз. [23]
Некроз — гибель тканей в зоне раны. Это вторичный процесс, развивающийся уже в отделённом времени после получения раны.
Как отдельный вид местных осложнений, рассматривают вторичное кровотечение, возникшее после изначально выполненного гемостаза раны. В случае выполненного хирургического лечения возможны осложнения раны другого характера — несостоятельность швов.
К неинфекционным местным осложнениям относят повреждение крупных нервов, магистральных сосудов, сухожилий. Это приводит к необходимости расширения объёмов оперативного пособия (и даёт абсолютные показания к нему), резко уменьшая шансы на восстановление функции сегмента. [25]
Общие или генерализованные осложнения раны опасны нарушениями жизненных функций организма. Общие осложнения ран могут стать фатальными для пациента.
Выделяют следующие неинфекционные осложнения общего характера:
- Геморрагический шок — декомпенсация витальных показателей организма, на фоне массивной кровопотери. Это раннее общее осложнение, которое встречается наиболее часто.
- Травматический шок — преобладание болевой импульсации, как ключевого компонента в нарушении гемостаза. Травматический шок включает в себя понятие массивной кровопотери, но связан с отягощением раны другой травмой либо множественными ранами. [26]
Общие осложнения инфекционной причины: сепсис, клостридиальная инфекция.
Осложнения местные и общие тесно связаны. Генерализация осложнений напрямую указывает на вероятную ошибку в подходах к лечению. Любой раневой процесс может генерализоваться даже при правильных тактических решениях врача. [16]
Диагностика открытой раны
Диагностика раны в своем большинстве — визуальна. Результатов осмотра достаточно, чтобы установить предварительный и, в большинстве случаев, полный диагноз. Нарушение целостности тканей, зияние краёв раны, кровотечение — критерии диагноза. [3]
Не стоит пренебрегать сбором жалоб пациента, уточнением деталей об обстоятельствах получения раны с целью моделирования механизма нанесения раны. Общеклинический план опроса пациента позволит дополнить диагноз сопутствующей патологией, важной для лечения раны.
В ряде случаев, определить повреждение подлежащих анатомических структур позволят клинические тесты. Оценка объёмов движений сегмента при ранении в проекции сухожилий, нагрузочные тесты выявляют полные или частичные повреждения, которые могут быть не визуализированы во время ревизии. [10]
Инструментальные методы диагностики раны направлены на исключение сопутствующего повреждения сосудов, нервов, внутренних органов. Рентген-визуализация выявляет рентгеноконтрастные инородные тела, что станет ценной информацией для хирурга перед операцией.
Лабораторный минимум — общий анализ крови, коагулограмма. Они позволят в кратчайшие сроки оценить объём кровопотери и проблемы с гемостазом.
Одним из немногих специфичных для раны лабораторных тестов является посев раневого содержимого на рост бактериальной флоры с определением чувствительности к антибиотикам.
Лечение открытой раны
Лечение ран бывает общим и местным, консервативным и оперативным.
Монотерапия (только общее или местное) раны не применятся, за редким исключением.
Показания к консервативному лечению — поверхностные и осаднённые раны, раны с адаптированными краями, отказ пациента от оперативного лечения, терминальное состояние пациента либо абсолютные противопоказания к выполнению наркоза или анестезии. [28] Условным показанием к консервативному лечению, является первичное инфицирование раны. В этом случае применимы отсроченные швы либо консервативное ведение.
Технически, лечение раны консервативным способом заключается в регулярных перевязках раны до заживления с целью минимизации риска инфекционных осложнений. Вопрос о хирургическом лечении в таком случае, может быть поставлен в ходе динамического наблюдения. [12]
Вакуум-терапия
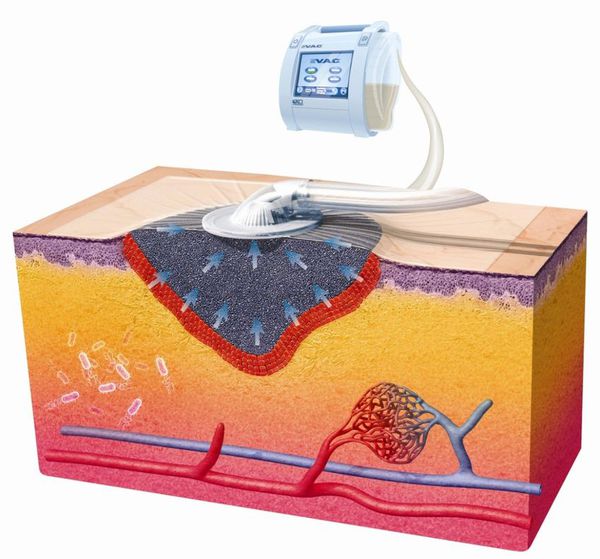
Эффективный и современный способ консервативного лечения ран — вакуум терапия, проводимая с использованием окклюзионных повязок. Отрицательное давление, импульсный и переменный режимы приводят к положительным эффектам: адекватному дренированию раны, щадящей стимуляции репаративных процессов, устранению затёков и отслойки кожи. [29]
Этот способ лечения подходит как для чистых, так и для инфицированных ран, не ограничивая способность пациента к передвижению.
Физиолечение
Как вспомогательный метод местной терапии, применяется физиолечение — ультрафиолетовое облучение раны, гипербарическая оксигенация, воздействие холодным плазменным потоком. [27]
Хирургические способы лечения
Раневой процесс может протекать таким образом, что показания к хирургической активности появляются в отдаленном периоде. [8]
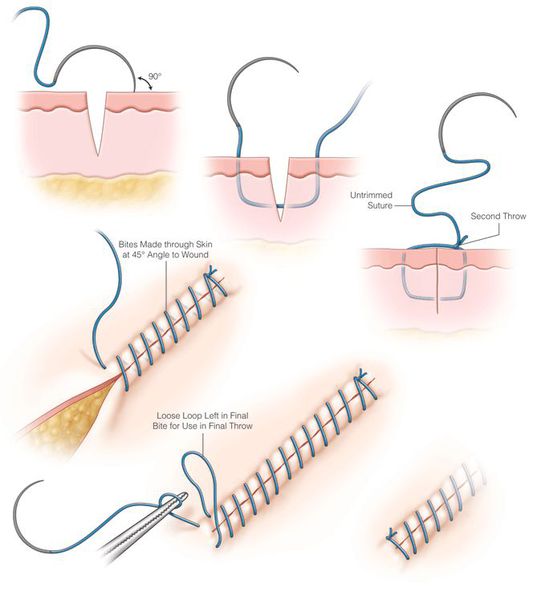
Лечение раны оперативным путём заключается в хирургической обработке: ревизии, гемостазе, иссечении нежизнеспособных тканей, анатомическом (послойном) восстановлении целостности тканей путём ушивания либо сопоставления и удержания скобами.
При ранах с дефектами тканей применима первичная пластика раны с целью реконструкции сегмента и профилактики неминуемых некротических и инфекционных осложнений.
Общая терапия
Общее лечение раны выполняется с соблюдением комплексных принципов: антибиотикотерапия, анальгетики, инфузионно-трансфузионная терапия (при показаниях), введение противостолбнячной, противогангренозной сыворотки, применение анаболических препаратов, поливитаминных комплексов, лечение сопутствующей патологии организма с целью повышения его компенсаторных возможностей. [27]
Отсутствие хирургического, местного лечения раны или его несостоятельность не компенсируется общим лечением и, в том числе, мощной антибиотикотерапией. Санация (лечение) локального очага — приоритетная. Заживление раны без адекватной хирургической обработки затягивается на недели и месяцы.
Прогноз. Профилактика
Прогноз раны определяется её характером — очевидно, что рваная рана заживает длительнее и хуже, чем резаная. [11] Обширность повреждения, сопутствующая и сочетанная патология значительно повлияют на сроки заживления.
Во многом, течение раневого процесса подвластно осложнениям. Осложнения, возникшие в отдалённом периоде, могут замедлить хорошо протекавшее ранее заживление.
Опыт врача хирурга, радикальность обработки раны, способ хирургического пособия и ошибки в его выполнении, техническая и материальная база лечебного учреждения — всё это переменные факторы, объясняющие условность прогноза. [19]
Неблагоприятный прогноз несут раны с дефектами мягких тканей, с нарушением целостности сосудов, нервов, мышц и сухожилий, а также раны, сопровождающиеся переломами.
Отдельного внимания заслуживает прогноз ран инфицированных неспецифичной и специфичной флорой. [11] Первая группа характеризуется вариабельным течением раневого процесса со сроками, превышающими время заживления неинфицированных ран. Вторая группа ран может нести инвалидизирующее влияние: анаэробная агрессивная флора вынуждает хирургов выполнять ампутации и экзартикуляции с целью спасения жизни. [16]
Получение случайных ран не подвержено контролю. Это объясняет трудность их профилактики. Производственный травматизм — единственное звено, подвластное влиянию профилактики. Соблюдение техники безопасности на рабочих местах значительно снижает риск ранений. В остальном, профилактика направлена на раннее и корректное лечение раны с целью минимизации раневых осложнений. [4]
Читайте также:

