От трихомонада может быть аденома
Обновлено: 19.04.2024
Исследована зависимость между отсутствием выделения групповых агглютиногенов системы АВ0 и предрасположенностью к хроническому течению простатита трихомонадной этиологии. Установлено, что одним из важнейших факторов хронизации и рецидивов трихомонадного простатита является временная фиксация трихомонады к групповым агглютиногенам, выстилающим поверхность клеток уроэпителия. Данная фиксация защищает трихомонаду от иммунокомпетентых клеток и делает ее нечувствительной к большинству антипротозойных препаратов. Предложены медикаментозные средства, повышающие эффективность противотрихомонадной терапии.
Kлючевые слова: трихомониаз, хронизация, выделительство, агглютиногены, тенонитрозол.
Molecular factors of chronization of trichomonada prostatitis and medicines correcting it.
Іn the article is investigated dependence of absence secretion of AB0 system agglutinogens and predisposition to chronic current of trichomonada prostatitis is revealed. It is established that one of the major factors of chronization and relapses trichomonada prostatitis is temporary fixing of the trichomonad to group agglutinogens, covering a surface of uroepitelial cells. This fixing protects the trichomonad from immune cells and makes its tolerant to the majority of preparations. The medicamen-tous methods increasing efficiency of antiprotozoan therapy are offered.
Урогенитальный трихомониаз является одной из наиболее распространенных инфекций, передающихся половым путем (ИППП). Так, по данным ВОЗ, в мире ежегодно регистрируется 170 млн больных трихомониазом [11]. Ввиду деликатности заболевания и большого числа анонимных центров лечения ИППП истинную заболеваемость трихомониазом в Украине сложно определить. Косвенные данные (о продаже в Украине антитрихомонадных препаратов, за исключением препаратов метронидазола) позволяют утверждать, что ежегодное лечение получают приблизительно 2 млн. пациентов, что составляет около 6% сексуально-активного населения Украины. Данные, полученные при скрининговом обследовании студентов некоторых Харьковских учебных заведений, свидетельствуют о широком носительстве данной инфекции (до 9,7% обследованных) среди молодежи [8].
Трихомонада играет важнейшую роль в формировании микробиоценозов на слизистых оболочках половых путей. Tank-функция трихомонады – поглощение внутриклеточных хламидий, уреаплазм, микоплазм, вирусов с неполным фагоцитозом – делает ее основным звеном формирования микст-инфекции и полирезистентной микрофлоры половых путей. Учитывая комплексное воздействие трихомонады на половые пути мужчин и женщин (прямое секреторно-токсическое влияние на герминативный эпителий, противовоспалительные пролиферативные процессы, приводящие к обтурации придатков, семявыносящих канатиков и маточных труб), широкое носительство и распространение бессимптомных форм инфекции, трихомонада является в настоящее время одним из важнейших факторов мужского и женского бесплодия [7]. Соответственно лечение трихомонадной инфекции является актуальным вопросом современной урологии и андрологии.
Основной проблемой лечения инфекций мужского полового тракта (ИМПТ) трихомонадной этиологии являются хронические, рецидивирующие случаи заболевания. Kак правило, больные с такими формами инфекций прошли несколько курсов антипротозойной терапии, в результате чего трихомонада приобрела резистентность к большинству антитрихомонадных препаратов. Факторами, способствующими хронизации урогенитального трихомониаза, являются: наличие простатовезикулита, эпидидимита, короткие или недостаточные по количеству препарата предшествующие курсы лечения. Фактором, влияющим на хронизацию трихомонадной инфекции, также является степень выделительства групповых агглютиногенов системы АВ0 с мочой, спермой и другими биологическими жидкостями [2]. Секреторство или выделительство – аутосомно-доминантно наследуемый признак, который определяется наличием и титром во всех биологических жидкостях агглютиногенов системы АВ0. Общеизвестно, что наличие данных агглютиногенов на мембранах эритроцитов отмечается у всех людей и определяет соответствующую группу крови (0, А, В, АВ). Kроме того, известно, что у 85 % людей в популяции данные аглютиногены выделяются со всеми биологическими жидкостями (пот, слюна, желчь, моча, сперма). Такие люди являются секреторами или выделителями. Люди, у которых в указанных биологических жидкостях агллютиногены системы АВ0 не определяются называются несекреторами (невыделителями).
Исходя из возможной связи типа выделительства и склонности к хроническим заболеваниям мочеполового тракта, мы проанализировали взаимосвязь типа выделительства и характера течения инфекции мужского полового тракта [2, 3]. Нами выявлено, что мужчины-несекреторы более склонны к развитию ИМПГ, для них характерно торпидное, хроническое течение с частыми рецидивами, низкий уровень эрадикации возбудителей даже при использовании современнейших антибактериальных средств. Выделители же, напротив, реже болеют ИМПТ, для них характерно острое и подострое течение воспалительного процесса, более ранние cроки выздоровления, высокий процент эрадикации при стандартной терапии [3]. Таким образом, очевидно, что выделительство является протекторным фактором, защищающим от ИМПТ или в случае заражения от хронизации данных инфекций [5]. Соответственно тип выделительства агглютиногенов системы АВ0 можно использовать в качестве прогностического фактора для определения предполагаемого типа течения воспалительного процесса и оптимизации терапии [4, 6]. Использование иммуносерологических, гистохимических и имунофлюоресцентных методов позволило нам раскрыть природу этого протекторного эффекта. Оказывается, агглютиногены системы АВ0 определяются на поверхности клеток уроэпителия как сектреторов так и несекреторов, однако у несекреторов их гораздо меньше, то есть они не выполняют свою барьерную функцию. Kроме того, сила связи агглютиногена отличается от мембраны клетки уроэпителия у секреторов и несекреторов. У несекреторов она прочная, у секреторов – непрочная. Поэтому в момент заражения инфекционный агент вначале контактирует с выстилающими поверхность клетки агллютиногенами. И если у секретора происходит образование прочного комплекса инфекционный агент – агглютиноген, с последующим отрывом его от мембраны клетки уроэпителия, то у несекретора агент лишь временно фиксируется к агглютиногену и благодаря его прочной связи с мембраной клетки лишь фиксируется на поверхности клетки, производя инфицирование. Мало того, временная фиксация трихомонады агглютиногеном у несекреторов предохраняет его от воздействия иммунокомпетентных клеток и антипротозойных препаратов, что и приводит к низким результатам лечения ИМПТ (в первую очередь простатитов) у несекреторов [4]. Так, при использовании противотрихомонадных препаратов группы нитроимидазола в норме должно происходить следующее взаимодействие. Нитрогруппа молекулы, являющаяся акцептором электронов, встраивается в дыхательную цепь трихомонады (конкурирует с электронтранспортирующими флавопротеинами), что нарушает дыхательные процессы и вызывает гибель трихомонады [9]. Однако при временной фиксации трихомонад у несекреторов сульфгидрильными группами блокируются точки приложения нитроимидазолов, что делает их использование нерациональным. Таким образом, применение препаратов группы нитроимидазола (метронидазол, тинидазол, нитазол, ниморазол (Наксоджин), орнидазол (Тиберал, Мератин), секнидазол) малоэффективно при лечении пациентов-несекреторов с хроническими ИМПТ. Соответственно для лечения таких пациентов необходимы антитрихомонадные препараты других групп (не нитроимидазолов) и содержащие сульфгидрильные или тиоловые группы. Последние, конкурентно связываясь с сульфгидрильными группами агглютиногена у несекретора, открывают точки приложения антитрихомонадных препаратов, что приводит к гибели инфекционного агента. На сегодняшний день таковым препаратом является серосодержащий тенонитрозол (Атрикан) – производное тиазолила.
Соответственно целью нашей работы явилось исследование эффективности применения серосодержащего антитрихомонадного препарата (тенонитрозола) при хроническом простатите у пациентов-несекреторов.
МАТЕРИАЛЫ И МЕТОДЫ
На базе андрологического отделения ХОKЦУН им. В.И. Шаповала было проведено комплексное обследование и лечение 96 мужчин с хроническими формами трихомонадного простатита. Все пациенты имели стаж заболевания более 2 мес, от 4 мес до 24 лет, в среднем 4,4±1,3 года. Больные до поступления в ХОKЦУН прошли, как минимум, один курс лечения, некоторые пациенты – 5 курсов антитрихомонадной терапии в различных лечебных учреждениях и анонимных кабинетах. Урогенитальный трихомониаз подтверждался рассевом на специальную среду. Пациентам выполняли клинические анализы крови, мочи, секрета предстательной железы, иммунологические анализы; УЗИ органов мочеполовой системы.
Основными жалобами пациентов были боль и дискомфорт в промежности, снижение потенции, дизурические жалобы.
У всех пациентов определяли степень выделительства. В качестве исследуемого материала использовали слюну ввиду простоты ее сдачи и высокого титра в ней агглютиногенов у секреторов.
Пациентам назначали комплексную терапию: атрикан в дозе по 1 капсуле 2 раза в день – группа А (32 человека) на 8 дней и 1 капсулу 3 раза в день при массе тела свыше 65 кг на 8 дней – группа Б (при массе тела до 65 кг атрикан в этой группе назначали по 1 капсуле 2 раза в день). Kроме того, пациентам назначали ферментую (Вобензим, Биозим), рассасывающую (Стекловидное тело, Экстракт алое), иммуномодулирующую (Циклоферон, Протефлазид, Тималин), органотропную (Витапрост, Простатилен) терапию, физиотерапию (магнитотерапия, электрофорез с лидазой). Учитывая хронический характер процесса, пациентам назначали ферменты (Вобензим, Биозим) и Ацетицилцистеин, контактирующие с сульфгидрильными группами агглютиногенов и способствующие открытию точек приложения антитрихомонадных препаратов [1, 10].
По показаниям применяли альфа-адреноблокаторы и противовоспалительные препараты.
Через 2 нед после окончания лечения пациенты после провокации (острая, соленая, жареная пища, алкоголь) сдавали повторно анализы методом культурального рассева и полимера зной цепной реакции.
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЙ И ИХ ОБСУЖДЕНИЕ
В ходе исследования мы получили следующие результаты, представленные в табл. 1.
Таблица 1. Показатели клинико-лабораторных исследований пациентов с разной степенью выделительства на момент начала терапии
| Группа | Kол-во пациентов (%) | Лейкоциты, х 10 9 | Лимфоциты, х 10 9 (%) | Нейтрофильные гранулоциты, х10 9 (%) | Лимфоцито-токсические аутоантитела,% | Т-хелперы (СД4), % | Т-супрессоры (СД-8), % |
| Секреторы | 15 (15,6%) | 8,6±1,5 | 2,4±0,16 (28%) | 5,4±0,5 (62,8%) | 6,7±0,47 | 43,4±2,8 | 20,5±1,3 |
| Слабые секреторы | 23 (24%) | 6,7±1,2 | 2,01±0,11 (31%) | 3,6±0,5 (54%) | 11,3±0,9 | 38,7±1,7 | 27,6±1,1 |
| Несекреторы | 58 (60,4%) | 4,8±1,1 | 1,82±0,13 (38%) | 2,25±0,3 (47%) | 18,1±2,4 | 33,2±1,6 | 34,3±1,2 |
| Норма | 4,0±9,0 | 1,2-3,5 (19-38%) | 2,0-5,5 (45-70%) | до 10% | 31-49% | 19-37% |
По данным табл. 1, очевидно, что среди обследованных пациентов с хроническими формами трихомонадной инфекции большинство составляют как раз люди-несекреторы – более 60%, в то время как в популяции их не более 15%. Для всех пациентов с хроническими формами характерны иммунологические признаки хронической инфекции: невысокое количество лейкоцитов в крови, относительный лимфоцитоз, высокий уровень лимфоцитотоксических аутоантител, особенно выраженный у пациентов-несекреторов (18,1%), низкий уровень Т-хелперов/Т-супрессоров (почти равный 1 у несекреторов).
Изложенные в табл. 2 данные свидетельствуют о широком распространении пролиферативных процессов (фиброз, уплотненная капсула, повышенная эхогенность) в предстательной железе у мужчин с хроническими формами трихомониаза, особенно выраженные среди пациентов-несекреторов (до 89,6%). Также среди несекреторов очень часты случаи простатовезикулита (до 74,2%), что является дополнительным фактором хронизации трихомонадной инфекции. Обратная корреляция степени выделительства и наличия везикулита (при которой среди невыделителей наибольшее количество случаев этого осложнения) свидетельствует об участии аггллютиногенов системы АВ0 в предохранении от распространения инфекции в семенные пузырьки, хотя механизмы указанной протекции еще требуют изучения.
Таблица 2. Ультразвуковые данные пациентов с простатитом с разной степенью выделительства
| Группа | Возраст, лет | Размер простаты, см3 | Эхогенность, % | Фиброз, % | Kапсула | УЗИ-заключение | ||||
| гипо | изо | гипер | четкая, % | уплотнена, % | признаки хронического простатита, % | наличие везикулита, % | ||||
| Секреторы | 32,3±2,4 | 42,3±4,9 | 22,6 | 51,1 | 26,3 | 11,4 | 86,4 | 13,6 | 32,7 | 12,3 |
| Слабые секреторы | 34,8±3,7 | 36,5±5,8 | 14,5 | 64,8 | 20,7 | 42,1 | 47,4 | 52,6 | 53,6 | 36,3 |
| Несекреторы | 35,4±2,9 | 41,7±3,4 | 10,4 | 45,8 | 43,8 | 89,6 | 14,6 | 85,4 | 89,6 | 74,2 |
Результаты лечения в группах представлены в таблице 3.
Таблица 3. Результаты клинико-лабораторных исследований пациентов из групп с различными схемами приема атрикана
| Группы | Количество пациентов | Отсутствие дискомфорта и боли в промежности, % | Восстановление потенции, % | Отсутствие дизурических явлений, % | Лабораторный контроль излеченности, % отрицательных результатов |
| Группа А | 33 | 75,7 | 60,6 | 90,9 | 84,8 |
| Группа Б | 65 | 92,3 | 76,9 | 96,9 | 95,4 |
Из данных табл. 2 видно, что рекомендуемая терапия с использованием Атрикана в обеих группах больных дает высокие результаты, однако в группе Б (1 капсула 3 раза в день) результаты клинических и лабораторных исследований существенно выше. При этом в группе Б удается достичь эрадикации трихомонад в 95,4% случаев, что является весьма высоким показателем в лечении больных с хроническими формами трихомонадной инфекции.
ВЫВОДЫ
- Пациенты-несекреторы имеют генетическую предрасположенность к хроническому течению трихомониаза с частым развитием фиброза предстательной железы и везикулита.
- Данная предрасположенность объясняется структурой и количеством агглютиногенов системы АВ0 на поверхности клеток уроэпителия.
- У несекреторов временная фиксация трихомонады сульфгидрильной группой агглютиногена на поверхности клеток предохраняет инфекционный агент от воздействия нитрогруппы препаратов группы нитроимидазолов.
- В лечении пациентов-несекреторов с хроническими формами трихомонадной инфекции следует использовать антитрихомонадные препараты с тиоловой группой, каковым является тенонитрозол (Атрикан).
- Для усиления действия тенонитрозола в схему лечения следует дополнительно включать ферменты (высвобожающие точки приложения антитрихомонадных препаратов и отрывающие комплекс агглютиноген-трихомонада от поверхности уроэпителия, способствуя удалению инфекционного агента из организма) и ацетилцистеин (донатор сульфгидрильных групп).
- Определение степени выделительства следует проводить перед терапией для отбора пациентов генетически склонных к хроническому течению трихомониаза и своевременной коррекции у них терапии.
- У пациентов с массой тела свыше 65 кг тенонитрозол следует применять в дозе 250 мг 3 раза в день.
Таким образом, мы рекомендуем проводить определение степени выделительства перед терапией для прогнозирования типа течения простатита трихомонадной этиологии. Kогда невозможно определить степень выделительства пациентов с длительным (более 2 мес) или рецидивирующим (прошедшим 1 и более курс лечения) трихомонадным простатитом следует считать невыделителями и проводить соответствующую терапию. В лечение таких пациентов необходимо включать серосодержащее антитрихомонадное средство тенонитрозол (Атрикан) в дозе 1 капсула 3 раза в день у лиц с массой тела более 65 кг, а также ферментные препараты и ацетилцистеин.
Трихомониаз является инфекционным заболеванием структур урогенитального тракта.
Оно распространяется преимущественно половым путем.
Знание того, как передаются трихомонады, способы заражения возбудителем, позволит предотвратить заболевание.
Трихомонада часто может иметь бессимптомное течение и приводить к развитию серьезных осложнений, вплоть до мужского или женского бесплодия.

Свойства возбудителя трихомониаза
Развитие трихомониаза вызывает простейший одноклеточный микроорганизм влагалищная (урогенитальная) трихомонада (Trichomonas vaginalis).
Этот патогенный микроорганизм паразитирует только в организме человека.
Он не может существовать в окружающей среде и быстро погибает под воздействием высушивания, температуры свыше +40 градусов, солнечного света.
Такие свойства определяют способы заражения, основным из которых является половой механизм передачи инфекции.

Причины заражения трихомонадой
Трихомониаз считается контактной инфекцией.
Это означает, что для заражения необходим непосредственный контакт жизнеспособного микроорганизма со слизистой оболочкой уретры или влагалища.
Именно поэтому основным механизмом передачи трихомонады является контакт слизистых оболочек половых органов во время незащищенного секса.
Существует возможность заражения при контакте со слизистой урогенитального тракта предмета, в котором есть жизнеспособные трихомонады.

Вероятность заражения трихомонадой существует для таких способов передачи:
- 1. Непосредственный контакт загрязненного белья, полотенца, средств и предметов интимной гигиены, которые содержат выделения от зараженного человека. При условии того, что они не высохли (при высушивании трихомонада погибает). Обычно такой путь может реализоваться в местах с повышенной влажностью (бани, бассейны, сауны).
- 2. Контактный путь передачи возбудителя от матери ребенку во время родов (наибольшее количество трихомонад содержится в слизистой оболочке влагалища).
Для исключения контактно-бытового механизма передачи необходимо следить за использованием только личных средств интимной гигиены, белья, полотенец.
Особенно во время посещения общественных бассейнов, саун или бань, где есть высокая влажность и возможность сохранения жизнеспособности трихомонад в течение часа.

Контактный путь передачи трихомониаза может реализоваться у детей, если в семье кто-то из родителей болен трихомониазом.

О том отчего бывает
трихомонада у женщин
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием венеролога | 900.00 руб. | |
| ДНК Chlamydia trachomatis | 1 д. | 300.00 руб. |
| ДНК Trichomonas vaginalis | 1 д. | 300.00 руб. |
Признаки заражения трихомонадами
Период времени от заражения трихомонадой до появления первых клинических симптомов может составлять 2-4 недели.
Первые признаки заражения зависят от клинической формы течения инфекционного процесса:
- 1. Острое течение больше характерно для женщин. Оно сопровождается появлением обильных слизистых выделений из влагалища, болью (усиливается во время занятия сексом), зудом области вульвы.
- 2. Торпидное течение . Бывает у мужчин, так как в уретре для развития трихомонад нет благоприятных условий в сравнении с влагалищем. Поэтому торпидное течение у мужчин характеризуется необильными выделениями и небольшими болевыми ощущениями. Они через небольшой промежуток времени могут исчезать самостоятельно. Однако сам инфекционный процесс в скрытой форме может протекать длительное время.

- 3. Хроническое течение . Характерно для людей с ослабленным иммунитетом. При этом воспалительная реакция не развивается, клинической симптоматики нет. При этом трихомонады распространяются на внутренние половые органы, что может привести к развитию осложнений.
Учитывая возможное отсутствие признаков заражения при подозрении на трихомониаз, следует обратиться к врачу венерологу и пройти лабораторное исследование.
Проявление трихомонады у мужчин
Бессимптомное течение заболевания – главная проблема трихомониаза.
О том, что мужчина инфицирован трихомонадой он может даже не догадываться.
Человек продолжает жить полноценной сексуальной жизнью, инфицируя своего полового партнера.
Если заболевание на ранних стадиях себя не проявляет, пациенты обращаются к урологу, когда болезнь прогрессирует.
Это чревато поражением органов мочевой системы.
Микроорганизмы инфицируют предстательную железу, мочевой пузырь, яички.
В остром периоде трихомониаз проявляется следующими симптомами:
- Болевыми ощущениями при мочевыделении
- Белыми выделениями
Появление пенистых выделений свидетельствует о воспалительном процессе.
Место обычной локализации - мочеиспускательный канал.
При обнаружении первых признаков заболевания, стоит обратиться к лечащему врачу.
Несвоевременный поход к урологу приводит к осложнениям.
Развивается хроническая инфекция, бесплодие.
Проявление трихомонады у женщин
Если произошло заражение трихомонадой, заболевание в течение долгого периода может не проявляться.
Связано это с состоянием иммунной системы, если она слабая – симптомы заражения появятся через несколько дней после инфицирования.
Инкубационный период трихомониаза у женщин составляет 3 - 10 дней, а может достигать и месяца.
Острую стадию заболевания трудно не заметить, а хроническая стадия протекает латентно.
Проявляется воспалительный процесс, который вызван трихомонадой:
- Чувством жжения в области половых органов, жжение может возникать и во влагалище
- Сильными желтоватыми выделениями, которые имеют неприятный запах
Если поражена мочевыводящая система, женщина может испытывать дискомфорт.
При инфицировании влагалища, шейки, могут возникать систематические тянущие боли внизу живота.
Сбивается цикл менструации, выделения становятся сильнее.
Запущенная стадия трихомониаза у женщины опасна воспалительными процессами.
Они формируются яичниках и маточных трубах, это приводит к бесплодию.
Профилактика трихомониаза
Профилактические действия всегда направлены на улучшение работоспособности организма.
В случае если человек соблюдает простые методы профилактики, он уменьшает риски заражения ИППП.
Если один из партнеров инфицирован трихомонадой, вероятность заражения здорового партнера высока.
При отсутствии средств контрацепции при половой близости, составляет практически 100 %.
К общепринятым профилактическим действиям относят:
- Соблюдение правил личной гигиены
- Исключение случайного секса с малоизвестным партнером
- Использование средств контрацепции
- Исключение стрессовых ситуаций и переутомления
- Ведение здорового образа жизни
Важно придерживаться системы правильного питания.
Профилактика необходима не только для того, чтобы исключить возможное заражение трихомонадой.
Важно избежать возникновения рецидивов, если человек вылечил заболевание.
Важно! К трихомонаде не формируется иммунитета.
После первичного заболевания, возможно и вторичное инфицирование.
В случае если у вас состоялась сексуальная близость с малознакомым человеком без презерватива, рекомендуется экстренная профилактика.
Стоит промыть половые органы раствором Мирамистина, который снизит риск заражения трихомонадой.
Женщины могут обработать Мирамистином влагалище.
Рекомендуется обработать лобок, внутреннюю сторону бедер.
Если состоялся оральный секс, обрабатывают ротовую полость.
Мужчинам необходимо ввести раствор в мочеиспускательный канал на 3-5 минуты и обязательно сходить в туалет после секса.
Для предотвращения инфицирования – экстренную профилактику проводит врач.
Следует обратиться на прием при наличии малейших подозрений.
Инстилляция позволяет значительно снизить риск инфицирования.
Если заражение уже произошло, врач назначит курс лечения.
Помните! Трихомонада передается во время незащищенного полового акта, при контакте слизистых.
Презерватив – самое действенное барьерное средство, которое исключает не только заражение трихомонадой, но и другими ИППП.
Профилактика трихомониаза при беременности
Анализы на ИППП рекомендуется сдать еще на этапе планирования беременности.
Данная процедура является стандартной.
При выявлении трихомониаза, обоим партнерам необходимо пройти курс лечения.
После этого сдают повторный анализ на инфекцию.
Только при получении отрицательного результата рекомендуется зачатие.
В случае если предварительно исследование не проводилось, при постановке на учет в гинекологии, врач выдаст направление на анализы.
Мазок берут на первом приеме.
Трихомонада при прохождении ребенка по родовым путям матери, может заразить новорожденного.
Поэтому необходимо максимально снизить риск инфицирования.
Если у беременной женщины обнаружили трихомониаз, назначается щадящее лечение заболевания.
Подбирается курс терапии с минимальным воздействием на плод.
Трихомониаз необходимо лечить в обязательном порядке, иначе ребенок может появиться на свет недоношенным.
Профилактика рецидивов трихомониаза
Если человек переболел трихомониазом, важно периодически сдавать анализы на наличие или отсутствие данной инфекции.
Заболевание склонно к рецидивам.
К основным профилактическим действиям относят:
- 1. Соблюдение правил личной гигиены
- 2. Регулярное подмывание половых органов
- 3. Ежедневная смена нижнего белья
Профилактика трихомониаза позволяет пациенту избежать инфекции.
Если инфицирование произошло, диагностировать заболевание лучше на ранних стадиях.
Это важно, для того, чтобы не допустить распространения инфекции на внутренние органы мочеполовой системы.
Трихомониаз: какие анализы сдавать
У женщин производиться забор биоматериала из мочеиспускательного канала, влагалища или из заднего прохода.
У мужчин – из уретры.
Могут брать на анализ секрет простаты.
Полученный биоматериал исследуют под микроскопом или методом ПЦР.
Нередко пациенту назначают анализ крови.
Кровь берется из вены, с утра, натощак, в ней исследуются антитела к трихомонаде.
Помните! Только комплексное обследование позволяет с точностью диагностировать наличие или отсутствие трихомониаза.
Как проводят подготовку к анализам при подозрении на трихомониаз?
При правильной подготовке к анализу, вы исключаете возможность получения ложного результата.
Подготовка к анализу на трихомонаду заключается в следующем:
- Необходимо исключить секс за 2-3 дня
- Не пить антибиотики, противовирусные средства
- Не спринцеваться антибактериальными растворами
- Подмываться без геля
- Не мочиться за 2-3 часа до забора биоматериала
Перед выполнением мазков, не стоит вставлять свечки и пользоваться мазями.
Трихомониаз: цена анализов
Прежде чем сдавать анализы, лучше проконсультироваться с венерологом.
В среднем, по Москве, стоимость первичного осмотра – 1500-3500 рублей.
В нашем кожно-венерическом диспансере – 900 рублей.
Если венеролог заподозрил наличие у пациента трихомонады, назначаются анализы.
Стоимость в столичном регионе варьируется в пределах 500-1000 рублей.
При посещении нашей клиники забор биоматериала на трихомонаду обойдется в 300 рублей.
Результат анализа будет известен в день взятия мазка.
При любом признаке заражения трихомонадами обращайтесь к автору этой статьи – венерологу, урологу в Москве с 15 летним опытом работы.
Что такое трихомониаз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Агапова Сергея Анатольевича, венеролога со стажем в 39 лет.
Над статьей доктора Агапова Сергея Анатольевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Урогенитальный трихомониаз — это передающаяся половым путём инфекция мочеполовой системы, вызванная влагалищной трихомонадой (Trichomonas vaginalis).
Насколько распространён трихомониаз
Что такое трихомониаз, трихомонады и их виды
Причиной заболевания является инфицирование мочеполовых органов влагалищной трихомонадой — одноклеточным жгутиковым простейшим организмом изменчивой формы, который в естественных условиях может существовать и размножаться только в организме человека. Помимо вагинальной трихомонады у человека могут паразитировать ещё два вида — кишечная трихомонада (Pentatrichomonas hominis) и ротовая (Trichomonas tenax), однако их роль в возникновении заболеваний мочеполовой системы не установлена.
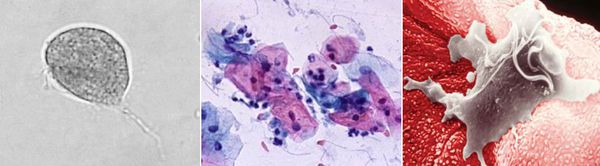
Трихомонада, так как не образует цист и других устойчивых форм, быстро погибает во внешней среде вследствие высыхания, легко разрушается при кипячении, воздействии антисептиков и этилового спирта. Однако может сохранять некоторое время жизнеспособность во влажной среде. Исследованиями установлено, что трихомонады могут выживать до 45 минут на сидениях унитазов, нижнем белье и в воде ванны. [3]
Как можно заразиться трихомониазом
Пути передачи инфекции:
Факторами риска являются:
- случайные половые связи;
- половой контакт, незащищённый барьерной контрацепцией (презервативом);
- злоупотребление алкоголем и наркомания; [7]
- атрофия шейки матки — вследствие снижения защитных свойств из-за уменьшения эстрогенов в тканях; [8]
- наличие других половых инфекций, таких как ВИЧ-инфекция, бактериальный вагиноз, вульвовагинальный кандидоз, генитальный герпес, хламидиоз. [9]
Защищает ли презерватив от трихомониаза
Использование презервативов снижает вероятность заражения. Однако микроорганизмы могут попасть на области, не закрытые ими, поэтому презервативы не могут полностью защитить от трихомониаза [52] .
Передаётся ли трихомониаз во время орального секса
Микроорганизмы способны поражать различные части тела, например, руки или рот. Оральный секс с инфицированным партнёром может привести к заражению трихомониазом ротовой полости [52] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы трихомониаза
Чаще трихомониаз диагностируется у женщин, чем у мужчин. У 10-30 % женщин и у 45-50 % мужчин отмечается асимптомное течение заболевания . [10]
Симптомы трихомониаза у женщин
У женщин трихомонады преимущественно поражают влагалище, откуда они могут проникать в уретру, бартолиновы железы, мочевой пузырь и канал шейки матки. В редких случаях трихомонады паразитируют в полости матки, маточных трубах, почечных лоханках и прямой кишке. [11]
Основными симптомами трихомониаза у женщин являются:
Редкими проявлениями трихомониаза у женщин являются:
- макулярный кольпит (клубничный цервикс) — кровоизлияния в слизистую влагалища и шейку матки, напоминающее ягоду клубники; [12]
- эрозивно-язвенные поражения вульвы и преддверия влагалища. [13]
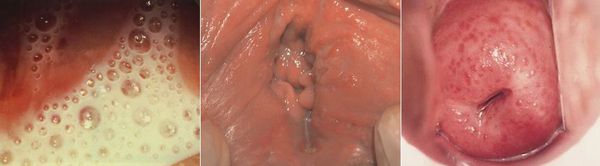
Симптомы трихомониаза у мужчин
У мужчин трихомонады поражают слизистую оболочку мочеиспускательного канала, нередко проникая в уретральные железы и лакуны. Ввиду неблагоприятных условий для существования в мужской уретре трихомонад, заболевание часто носит транзиторный (временный) характер. Этим же объясняется и большой процент асимптомных форм трихомониаза у мужчин. [14]
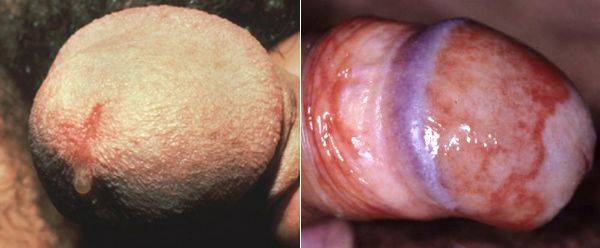
Основными симптомами трихомониаза у мужчин являются:
Редким проявлением трихомониаза у мужчин является баланопостит (воспаление головки и крайней плоти полового члена). Описаны его эрозивно-язвенные формы. [15]
Патогенез трихомониаза
Проникая в урогенитальный тракт человека, трихомонады прикрепляются к эпителиальным клеткам, что приводит к повреждению и воспалительной реакции клеток эпителия. В этой реакции важное значение имеет адгезин — белок, продуцируемый паразитом. [16]
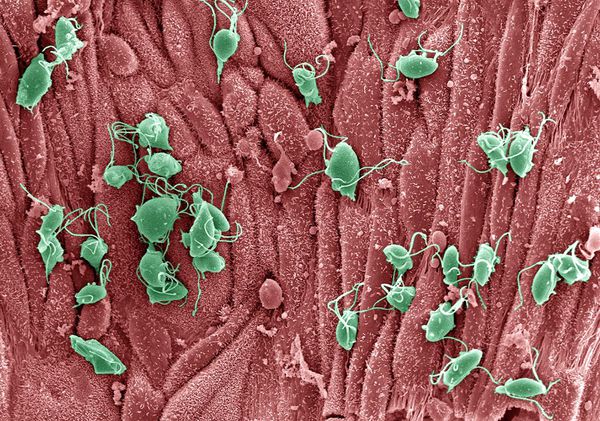
Трихомонады выделяют многочисленные протеолитические ферменты, которые участвуют в цитотоксичности, гемолизе (разрушении эритроцитов и выделении гемоглобина) и уклонении от иммунных реакций. Ферменты находятся во влагалищных выделениях инфицированных женщин вместе с антителами, которые их распознают. Важную роль играет фермент муциназа, который значительно облегчает проникновение трихомонад в слизистые оболочки. [17]
Трихомонадная инфекция вызывает клеточный, гуморальный и секреторный иммунные ответы. Однако эти реакции не способны защитить пациентов от реинфекции, поэтому повторное инфицирование встречается часто. Антитела и компоненты комплемента, присутствующие в сыворотке крови и секрете половых желез у некоторых больных, могут воздействовать на паразита путём стимуляции нейтрофилов, которые способствуют уничтожению трихомонад через классическую систему комплемента. Также антитела могут блокировать адгезию (прилипание) паразита к поверхности слизистой оболочки. [21]
Классификация и стадии развития трихомониаза
По Международной классификации болезней 10-го пересмотра трихомониаз разделяют на:
A59.0 Урогенитальный трихомониаз;
- Бели (вагинальные выделения), вызванные Trichomonas vaginalis; (N51.0), вызванный Trichomonas vaginalis;
A59.8 Трихомониаз других локализаций;
A59.9 Трихомониаз неуточнённый.
Стадии заболевания
После скрытого (инкубационного) периода, продолжающегося от 4 до 28 дней с момента заражения, приблизительно у 40-50% мужчин появляются признаки уретрита в виде слизистых выделений из уретры, а у 70-90% женщин — признаки вульвовагинита, характеризующегося зудом, жжением и наличием обильных мутных выделений из влагалища. [10] В остальных случаях болезнь протекает первоначально бессимптомно. В дальнейшем, если вовремя не получено лечение, развитие заболевания происходит по следующим сценариям:
- Длительное бессимптомное носительство, при котором нет никаких субъективных и объективных симптомов.
- Длительное рецидивирующее течение, при котором симптомы заболевания могут временно возобновляться и самопроизвольно исчезать.
- Ранее развитие осложнений может возникать как при течении заболевания с клиническими симптомами, так и при бессимптомном течении.
- Позднее развитие осложнений возникает при длительно текущем бессимптомном или хроническом рецидивирующем процессе.
Осложнения трихомониаза
В отличии от других половых инфекций – хламидийной и гонококковой — осложнения при трихомониазе встречаются гораздо реже.
Осложнения у мужчин
Эпидидимит — воспаление придатка яичка, очень редкое осложнение трихомонадной инфекции. Чаще всего это хронический процесс, хотя встречаются описания острых форм. [22]
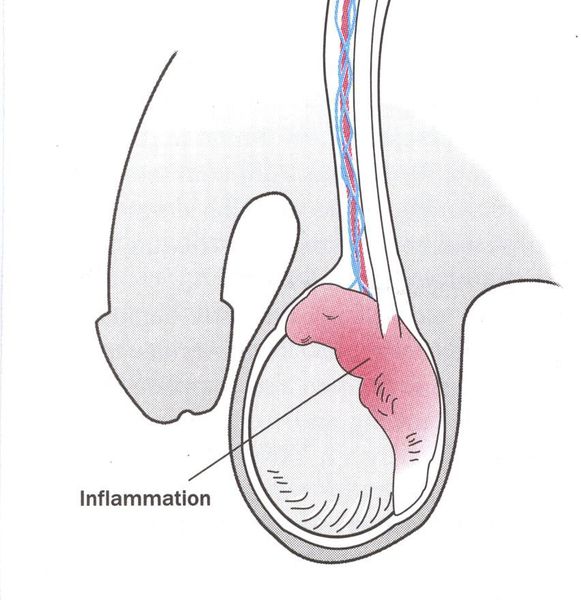
Редким осложнением трихомониаза является простатит. Сообщается о нескольких случаях хронического простатита, вызванного трихомонадной инфекцией. [23]
Нарушение фертильности. Проведенные исследования показывают негативное воздействие трихомонад на сперматозоиды мужчин в виде снижения их подвижности. [24]
Сообщается также о случае трихомонадного двухстороннего конъюнктивита. [31]
Осложнения у женщин
Воспалительные заболевания малого таза, вызванные вагинальной трихомонадной инфекцией, являющиеся причиной трубного бесплодия и синдрома хронической абдоминальной боли, описаны, в основном, у ВИЧ-позитивных женщин. [25]
Проведённые исследования указывают на повышенный риск преждевременных родов, рождения ребёнка с низким весом у инфицированных влагалищной трихомонадой женщин. [26]
Также трихомонадная инфекция в 2-3 раза увеличивает риск заражения ВИЧ. [32]
Очень редким осложнением трихомониаза является цистит. В медицинской литературе описано всего несколько случаев. [33]
Прочие осложнения
Сообщалось о паранефральном абсцессе [27] , абсцессе головного мозга [28] у новорождённого, абсцессе срединного шва полового члена [29] у мужчины, вызванных вагинальной трихомонадой.
Описаны случаи неонатальной трихомонадной пневмонии у новорождённых, успешно вылеченных метронидазолом. [30]
Диагностика трихомониаза
Для диагностики трихомониаза применяются микроскопические, цитологические, бактериологические, молекулярные лабораторные тесты и инструментальные методы обследования.
Показаниями для диагностики трихомониаза являются [2] :
- наличие признаков воспалительного процесса мочеполовых органов;
- беременность (при постановке на учёт по поводу беременности, при сроке беременности 27-30 недель и 36-40 недель, при поступлении на роды без документов о результатах обследования на половые инфекции);
- предстоящие оперативные вмешательства на половых органах и органах малого таза;
- бесплодие и выкидыши в анамнезе;
- половые контакты с больными половыми инфекциями;
- сексуальное насилие.
Микроскопическое исследование
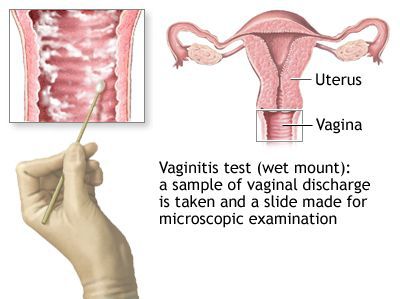
Микроскопия окрашенного препарата (окраска по Романовскому, Папаниколау) не рекомендуется из-за субъективизма при интерпретации результатов исследования. [2]
Культуральное исследование
Молекулярно-биологические методы
Материалом для исследования методом ПЦР при диагностике трихомониаза являются:
- у женщин: выделения из уретры, канала шейки матки, влагалища, первая порция мочи);
- у мужчин: выделения или соскоб из уретры, первая порция мочи, секрет предстательной железы, в редких случаях — сперма. [2]
Требования для получения достоверных результатов исследования:
- Забор материала должен осуществляться не ранее чем через месяц после полученного лечения.
- При отсутствии или скудных выделениях из уретры забор материала должен проводиться через 2-3 часа после последнего мочеиспускания, а при наличии обильных выделений — через 10-15 минут после мочеиспускания.
- Во время менструации забор материала для исследования проводить запрещается.
- Должны быть соблюдены сроки и условия доставки образцов в лабораторию.
Серологическое исследование
Метод иммуноферментного анализа (ИФА) для обнаружения антител классов IgA, IgM и IgG к антигенам T. vaginalis применять не допустимо. [2]
Применение биологических (парентеральное введение пирогенала, гоновакцины), химических (внутриуретральное введение растворов серебра) и алиментарных провокаций (приём алкоголя и острой пищи) с целью повышения выявляемости трихомонад при проведении лабораторных тестов нецелесообразно, так как эффективность этого метода не доказана. [2]
Лечение трихомониаза
Многочисленными исследованиями и клиническими испытаниями было установлено, что наиболее эффективными препаратами для лечения трихомониаза являются препараты группы 5-нитроимидазолов, а среди них — метронидазол, тинидазол и орнидазол.
Современными отечественными и зарубежными руководствами предложены следующие схемы лечения этими препаратами.
Метронидазол (Трихопол, Метрогил, Флагил) — эффективность его применения составляет 90-95%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 7 дней [36] или 2,0 г перорально однократно. [37]
Для осложнённых форм: 500 мг перорально 3 раза в сутки в течение 7 дней или 2,0 г внутрь 1 раз в сутки в течение 5 дней. [38]
Для беременных: 2,0 г однократно (лечение проводится не ранее II триместра беременности). [39]
Для детей: 10 мг на кг массы тела перорально 3 раза в сутки в течение 5 дней. [40]
Тинидазол (Фазижин, Тиниба) — эффективность применения составляет 86-100%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 5 дней или 2,0 г перорально однократно. [35]
Для осложнённых форм: 2,0 г перорально 1 раз в сутки в течение 3 дней. [37]
Орнидазол (Тиберал, Гайро, Дазолик) — эффективность применения составляет 90-100%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 5 дней [41] или 1,5 г перорально однократно. [42]
Для осложнённых форм: 500 мг перорально 2 раза в сутки в течение 10 дней. [38]
Для детей: 25 мг на кг массы тела перорально 1 раз в сутки в течение 5 дней. [39]
Другие препараты из группы 5-нитроимидазолов — менее распространены и изучены, чем вышеизложенные препараты, однако применяются в клинической практике:
- Тенонитрозол (Атрикан) — 250 мг перорально 2 раза в день в течение 4 дней; [43]
- Ниморазол (Наксоджин) — схемы применения при неосложнённом трихомониазе: 2,0 г перорально однократно или 1,0 г перорально через каждые 12 часов – три приёма, или 250 мг перорально 2 раза в день в течение 6 дней. [44]
- Секнидазол (Тагера) — 2,0 г перорально однократно (эффективность 97%). [45]
Причины неудач в лечении
В 5 % случаев трихомонады устойчивы (резистентны) к перечисленным препаратам [46] . Центры по контролю за заболеваемостью (США) в таких случаях рекомендуют увеличить дозировку и длительность применения медикаментов [47] : Метронидазол — 2,0 г перорально однократно в сутки в течении 7 дней или Тинидазол 2,0 г перорально однократно в сутки в течении 7 дней.
Дисульфирам-подобная реакция на препараты
Нитроимидазолы блокируют и снижают выработку фермента алкоголь-дегидрогеназы, что приводит к повышению уровня и накапливанию токсического ацетальдегида в крови. При приёме алкоголя в любых концентрациях во время лечения препаратами, входящими в группу нитроимидазолов, через 10-20 минут возникает реакция в виде тошноты, рвоты, головной боли, затруднения дыхания, судорог. Длительность её составляет несколько часов. Реакция наблюдается при приёме метронидазола, тинидазола [48] и орнидазола [49] .
Помимо исключения алкоголя, рекомендаций по изменению привычек или особенностям питания при лечении трихомониаза нет.
Установление излеченности трихомонадной инфекции
Проводится через две недели после окончания лечения микроскопией и культуральным посевом и через 4 недели методом ПЦР. При отрицательных результатах лабораторных тестов пациенты дальнейшему наблюдению не подлежат. [2]
Можно ли заниматься сексом при трихомониазе
Заниматься сексом можно через 7-10 дней после завершения лечения трихомониаза. Примерно каждый пятый выздоровевший заражается вновь в течение трёх месяцев после окончания лечения. Чтобы избежать повторного заражения, лечение должны пройти все сексуальные партнеры. Если симптомы возникли снова, нужно пройти повторное обследование [52] .
Прогноз. Профилактика
Прогноз при раннем выявлении и вовремя начатом лечении благоприятный. При неосложнённых формах трихомонадной инфекции после однократного курса выздоровление составляет 95-100%. Лица с осложнёнными формами и метронидазол-устойчивыми формами заболевания после проведённого лечения должны находиться под динамическим наблюдением.
Половые партнёры больных трихомониазом должны быть пролечены независимо от результатов их обследования на наличие трихомонад.
Самой эффективной мерой профилактики является использование презервативов при случайных половых контактах.
Ввиду бессимптомного течения инфекции лицам, имеющим несколько половых партнёров в год или случайные половые связи, рекомендовано ежегодное обследование на наличие трихомонад.
В настоящее время вакцины, предотвращающей заражение трихомониазом, не создано. В 80-е годы прошлого века была создана коммерческая вакцина Солкотриховак, состоящая из лиофилизата Lactobacillus acidophilus, которая по утверждению фирмы-производителя оказывает положительный эффект при рецидивирующем трихомониазе и бактериальном вагинозе. [50] Однако последующими исследованиями предположение о том, что защитный механизм действия вакцины связан на антигенном сходстве применяемых штаммов лактобацилл и вагинальной трихомонады, было отвергнуто. [51]

Врач гинеколог-онколог. Руководитель сети Университетских клиник. Эксперт по патологиям вульвы и шейки матки, ведущий консультирующий врач в Центре патологии шейки матки в Санкт-Петербурге. Стаж 20+ лет. Принимает в Университетской клинике. Стоимость приема 2500 руб.
- Запись опубликована: 16.03.2022
- Reading time: 4 минут чтения
Вульвовагинальные инфекции — одна из наиболее распространенных причин обращения женщин к гинекологу. Trichomonas vaginalis вызывает трихомониаз (вагинит, уретрит, сальпингит). Это одна из наиболее распространенных невирусных инфекций, передающихся половым путем (ИППП). Болезнь часто протекает в скрытой форме, без выраженных характерных симптомов, поэтому важно знать особенности трихомонадного вагинита, чтобы своевременно обратиться к врачу.
Краткие сведения о заболевании
Трихомониаз считается наиболее распространенным заболеванием, передающимся половым путем. У женщин диагностируется чаще, чем у мужчин. По оценкам ВОЗ, ежегодно заражаются этой болезнью около 170 млн человек. Количество инфекций, вызванных трихомониазом, составляет почти половину всех инфекций в мире.
Трихомонадный вагинит возникает только у пациентов, имеющих половые отношения. Единственный резервуар трихомониаза — человек. Инкубационный период болезни может длиться до трех недель. Как и другие заболевания, передающиеся половым путем, ТВ чаще всего встречается у пациентов, имеющих несколькими половых партнеров.
Типичные симптомы — выделения различной консистенции зеленоватого или желтого цвета, неприятный запах, кожный зуд и дизурия — возникают не всегда. Особая опасность трихомонадного вульвовагинита в том, что часто он протекает бессимптомно или со слабыми проявлениями. Однако при этом вызывает неприятные стойкие изменения у значительного числа пациентов.
У женщин нелеченый трихомониаз из-за колонизации матки и даже фаллопиевых труб может вызвать бесплодие или осложнения беременности. Инфекция может попасть в мочевой пузырь через мочеиспускательный канал, вызывая его воспаление.
С трихомонадным вагинитом связаны и другие серьезные неблагоприятные последствия — воспалительные заболевания органов малого таза и повышенный риск заражения ВИЧ.
Характеристика возбудителя трихомонадного вульвовагинита
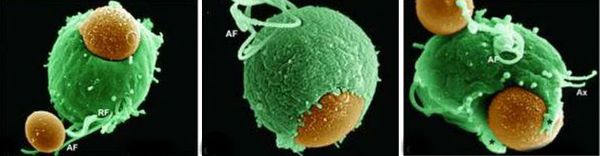
Trichomonas vaginalis была впервые обнаружена в 1836 году европейским врачом Альфредом Донне. Это одиночный, сферический, подвижный, жгутиковый паразит с колючим хвостом (так называемый аксостиль), обитающий в урогенитальном тракте человека.
Трихомонады относятся к анаэробам, размножаются бинарным делением и нуждаются в углеводах (например, вагинальном гликогене) в качестве источника энергии.
Симптомы и признаки трихомонадной инфекции связаны с прикреплением патогена к вагинальным эпителиальным клеткам зазубренным хвостом, экспрессией высокоиммуногенного поверхностного белка (P270), секрецией цистеиновых протеиназ и фактора отделения клеток. Эти события приводят к интенсивной воспалительной реакции у больного, симптомам со стороны половых путей и мочевыделительной системы, повреждению тканей и различным репродуктивным последствиям.
Trichomonas vaginalis – паразит урогенитального тракта. По статистике он становится причиной большинства инфекций мочевыводящих путей у женщин всех возрастов, особенно у молодых.
Пути передачи и факторы риска
Трихомониаз передается и приобретается при прямом половом контакте. Возбудитель способен жить в течение нескольких часов во влажной среде, поэтому косвенное заражение возможно и при несоблюдении правил гигиены: совместное использование полотенец, белья, туалетных принадлежностей. Есть случаи и передачи от матери ребенку во время родов. Но практически все случаи связаны с венерической передачей организма.
Таким образом механизма передачи трихомонадного вагинита два:
- Контактный. Половой, когда заражение вагинальной трихомонадой (Trichomonas vaginalis) происходит через секрет предстательной железы и инфицированную сперму, и контактно-бытовой;
- Вертикальный. Интранатальный — при прохождении через родовые пути, и антенатальный — во время внутриутробного развития.
Факторы риска включают:
-
в анамнезе;
- новый половой партнер или несколько партнеров;
- контакт с зараженным партнером;
- социальное неблагополучие: низкий уровень жизни, злоупотребление алкоголем и т. п;
- отсутствие барьерной контрацепции;
- женский пол — женщины болеют чаще мужчин примерно в 5 раз, особенно в молодом возрасте.
Симптомы трихомонадного вульвовагинита
Выделяют бессимптомный и симптоматический трихомонадный вульвовагинит.
Легкое заболевание может не вызывать никаких симптомов, заболевание длится годами. По статистике более 50% женщин и 75% мужчин, инфицированных трихомониазом, не имеют симптомов. При ослаблении защитных сил организма женщин периодически беспокоят раздражение и зуд во влагалище, иногда с сопутствующим жжением.
При симптоматической форме проявления трихомонадного вульвовагинита зависят от тяжести воспаления. К ним относятся:
- патологические выделения: обильные, цвет сероватый или желто-зеленый, запах неприятный, но не резкий, консистенция переменная – от жидкой до очень густой;
- зуд гениталий;
- болезненность при мочеиспускании, позывы, жжение в уретре и частые походы в туалет небольшими объемами – симптомы ИМП;
- кровянистые выделения после интимного акта;
- иногда беспокоят сильные боли.
Боль связана с отеком половых органов, иногда отек вульвы настолько велик, что делает невозможным гинекологический осмотр.
При хроническом течении патологии симптомы схожи, хотя и значительно менее выражены. Наиболее распространены характерные выделения из влагалища, особенно перед менструацией.
У мужчин это состояние проявляется воспалением крайней плоти, головки полового члена. Также могут развиваться симптомы негонококкового уретрита. Например, выделения из уретры, зуд, раздражение, дизурия, поллакиурия.
Диагностика
Сбор анамнеза. Женщины часто обращаются с основной жалобой: выделения из влагалища, болезненный половой акт, симптомы инфекции мочевыводящих путей, зуд во влагалище или боль в области таза. Естественно, определить тип и причину вульвовагинита только по симптомам невозможно, необходимо обследование.
При сборе анамнеза необходимо выяснить следующие важные вопросы: перенесенное или подозреваемое ИППП в прошлом и проведенное лечение, использование презерватива при половом акте и наличие зловонных выделений.
Гинекологический осмотр. Осмотр вульвы показывает эритему и отек измененных слизистых оболочек, особенно преддверия. Точно так же вагинальный эпителий показывает эритему, а вагинальные выделения обычно пенистые и желто-зеленые.
Исследование мазка. Диагноз ставится на основании микроскопии влажного препарата или, иногда, посева. Trichomonas vaginalis выделяют из влагалища, шейки матки, уретры, периуретральных желез, бартолиновых желез, мочевого пузыря, фаллопиевых труб, дугласова пространства, предстательной железы и почек. Микроорганизмы чрезвычайно чувствительны к холоду и высыханию, поэтому нужно немедленно исследовать выделения.
Исследование влажного препарата под микроскопом показывает:
- Специфические признаки: патогномоничные маленькие (размером с лимфоцит) овальные или круглые жгутиковые организмы (трихомонады), быстро плавающие в секрете. Поскольку трихомонады могут быть похожи по размеру и форме на лейкоциты, для их отличия и постановки диагноза необходимы резкие или вращательные движения.
- Неспецифические признаки: увеличенное количество нейтрофилов и незрелых эпителиальных клеток.
К ложноотрицательному результату теста могут привести: низкая концентрация микроорганизмов в препарате (при стертых, хронических формах), большой временной интервал между сбором образца и микроскопическим исследованием (> 10 минут).
Окрашивание мазка выделений из влагалищаможет может выявить трихомонады, но этот метод считается наименее чувствительным из доступных, поэтому не применяется.
При наличии трихомониаза pH влагалища обычно выше 4,5, но это не будет специфическим признаком. Тест на запах проводится путем добавления капель гидроксида калия к образцу выделений из влагалища. Запах становится рыбный.
Биопсия для диагностики не проводится. Исключение — подозрение на неопластические изменения.
Культуральное исследование. Посев вагинального секрета указывается в качестве стандартного критерия для диагностики трихомонадного вульвовагинита. Но этот метод требует инкубации в течение 3-5 дней и ежедневных микроскопических исследований, он достаточно трудоемкий и дорогостоящий. Сейчас в условиях клиник широко не применяется из-за нехватки времени, часто используется лишь в исследованиях.
Достоинства метода – возможность определить чувствительность к антибиотикам и назначить соответствующий препарат. Специфичность – 100%, чувствительность ниже.
Следует отметить, что эти два метода (влажный препарат и посев) позволяют поставить диагноз у пациентов с симптомами. Чувствительность посевов и влажных мазков составляет 70 и 36%.
Тестирование на антиген. Недорогой иммунохроматографический тест с высокой чувствительностью и специфичностью. В основе лежит определение липополисахаридного антигена хламидий.
МАНК. Методы амплификации нуклеиновых кислот (МАНК) наиболее популярны для диагностики Trichomonas vaginalis. Они стали золотым стандартом при тестировании на гонорею и хламидиоз. Многие из доступных МАНК обладают чувствительностью и специфичностью более 90% при тестировании на Trichomonas vaginalis.
ПЦР и транскрипционно-опосредованная амплификация (ТМА) более чувствительны, чем тесты без амплификации. ПЦР – самый широко используемый метод диагностики любой хламидийной инфекции.
- обнаружение возбудителя, даже если в исследуемом материале он находится в минимальных количествах;
- высокоспецифичный и высокочувствительный (99-100%);
- специальных условия хранения, сохранения жизнеспособности бактерий, транспортировки не требуется (по сравнению с бактериологическими методами);
- нет жестких требований к качеству материала и времени проведения (по сравнению с микроскопией);
- для исследования подходят различные образцы (эндоцервикальные и вагинальные мазки, моча, мазки из уретры, семенная жидкость).
Дифференциальная диагностика
Дифференциальный диагноз трихомонадного вульвовагинита включает все причины вагинита, особенно:
- воспалительный вагинит;
- десквамативный воспалительный вульвовагинит;
- атрофический;
- бактериальный.
Эти формы с сопутствующим покраснением и гнойными выделениями обычно имитируют трихомонадный вагинит. Иногда при тяжелом кандидозном вагините также проявляются глубокая эритема и воспалительные клетки в вагинальном секрете.
Более легкие, стертые формы трихомонадной инфекции встречаются достаточно часто, и их легко можно спутать с другими формами вагинита при осмотре. Для дифференциальной диагностики полезны в первую очередь ПЦР (точное определение возбудителя), микроскопия мазка (например, позволяет поставить диагноз десквамативного вагинита).
Читайте также:

