Отек шеи при какой инфекции
Обновлено: 15.04.2024
Причины воспаления мягких тканей шеи у ребенка
После первого подробного описания инфекций глубоких фасциальных пространств шеи в 1930-х смертность от них значительно снизилась. Тем не менее, они до сих пор регулярно встречаются, а оториноларингологу часто приходится определять источник инфекции, дифференцировать целлюлит от абсцесса, в необходимых случаях проводить хирургическое лечение. Выше уже было дано описание фасций шеи.
В этой статье будут более подробно описаны клетчаточные пространства, которые ограничиваются данными фасциями. Также будут рассмотрены вопросы этиологии, патогенеза, клинических проявлений и лечения инфекций глубоких фасциальных пространств шеи.
Обычно инфекции фасциальных пространств шеи вызываются полимикробной флорой,чаще всего — анаэробными и аэробными бактериями полости рта, реже патогенами, населяющими органы дыхания и кожу. Наиболее часто высеиваются следующие микроорганизмы: стафилококки (в том числе метициллин-резистентный золотистый стафилококк, MRSA), стрептококки (в том числе пневмококк), Fusobacterium necrophorum, бактероиды (в том числе В. fragilis), гемофильные бактерии, Escherichia coli, Enterobacter, Enterococcus, Neisseria, Klebsiella, Eikenella corrodens, Prevotella (Bacteroides melaninogenicus).
Препаратами выбора при эмпирической терапии являются клиндамицин, защищенные пенициллины, цефалоспорины третьего поколения. У детей предпочтительной альтернативой является сочетание ванкомицина и метронидазола.
Всегда следует помнить, что физиологические резервы у детей крайне ограничены, поэтому декомпенсация может наступить крайне быстро. Другими словами, ребенок, находящийся при смерти, на первый взгляд может выглядеть лишь слегка больным. Сепсис или дыхательная недостаточность могут развиться в любую минуту.
В основу описания инфекций глубоких пространств шеи положена их анатомическая локализация по отношению к конкретному фасциальному пространству; определить локализацию процесса возможно сочетанием данных клинического осмотра с результатами лучевых методов диагностики. Далее рассматриваются вопросы анатомии, путей распространения инфекции, клинических данных, возможных осложнений и рекомендуемого лечения.
Как правило, при подозрении на наличие абсцесса глубоких фасциальных пространств шеи, для уточнения его размеров, локализации и планирования хирургического лечения используются лучевые методы диагностики. Если абсцесс расположен поверхностно, ограничен лишь паратонзиллярным пространством, не угрожает жизни больного, то постановка диагноза и лечение основываются лишь на данных анамнеза и осмотра, дополнительных методов диагностики не требуется. При наличии показаний, предпочтительным методом лучевой диагностики является КТ с внутривенным контрастированием, область исследования — от основания черепа до ключиц.
В большинстве случаев, лечение инфекций глубоких фасциальных пространств шеи у детей аналогично таковому у взрослых. Оно включает в себя антибактериальную терапию, обеспечение проходимости дыхательных путей, и, при необходимости, хирургическое лечение. При наличии стеноза дыхательных путей часто используются кортикостероиды (дексаметазон 0,6 мг/кг/день внутривенно в 2-4 приема каждые 6-12 часов).
Если есть риск того, что в ближайшее время произойдет обструкция дыхательных путей, возможно выполнение профилактической интубации легких. В некоторых случаях, когда интубация трахеи невозможна, единственным методом восстановления дыхания является срочная трахеотомия. Возле таких пациентов всегда должны находиться наборы для интубации и трахеотомии. Выбор начального антибиотика осуществляется эмпирически, при этом следует учитывать полимикробный характер флоры. При возможности также необходимо отправлять содержимое абсцесса на флору и чувствительность к антибиотикам.
При отсутствии достоверного подтверждения абсцесса или небольшом размере, возможно проведение пробной антибактериальной терапии. В течение следующих 24-36 часов оценивается динамика состояния пациента (выраженность симптомов, температура и другие клинически данные). При больших или быстро увеличивающихся абсцессах показано хирургическое лечение. Выбор хирургического доступа зависит от локализации инфекции.
а) Воспаление паратонзиллярного пространства шеи. Всех чаще в клинической практике встречаются абсцессы паратонзиллярного пространства. Подозрение на паратонзиллярный абсцесс является одним из самых частых поводов, по которым за консультацией к оториноларингологу обращаются врачи по оказанию неотложной помощи и врачи общей практики. Для успешной диагностики и лечения важно уметь отличить паратонзиллярный абсцесс от банального тонзиллита или целлюлита околоминдаликовой клетчатки.
Паратонзиллярное пространство с медиальной стороны ограничено капсулой небной миндалины, с латеральной — верхним констриктором глотки. Инфекции распространяются из небной миндалины или глотки. Основными клиническими проявлениями является боль при глотании, дисфагия, приглушение голоса, тризм. Особенно характерны смещение язычка в сторону от средней линии. Небная миндалина увеличена, смещена в медиальном направлении и книзу. Абсцесс можно либо вскрыть, либо аспирировать иглой, далее следует курс пероральных или внутривенных антибиотиков. Перед выпиской следует убедиться в том, что пациент способен самостоятельно принимать жидкости. К осложнениям относится повторное формирование абсцесса и распространение его в окологлоточное пространство.
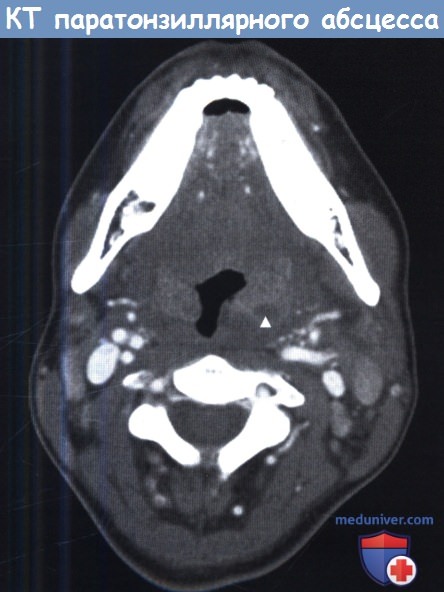
Аксиальная КТ. Паратонзиллярный абсцесс слева.
б) Воспаление окологлоточного пространства шеи. Окологлоточное пространство также называется боковым глоточным или глоточно-челюстным пространством. Оно расположено от основания черепа сверху до подъязычной кости снизу, по форме напоминает конус. Шиловидный отросток разделяет его на прешиловидный и позадишиловидный отделы. Прешиловидный отдел (мышечный) расположен кпереди от шиловидного отростка, в нем расположены жировая клетчатка, лимфатические узлы, верхнечелюстная артерия, некоторые нервы (нижний альвеолярный, язычный, ушно-височный). Позадишиловидный отдел (нервно-сосудистый) расположен кзади от шиловидного отростка, содержит внутреннюю сонную артерию, внутреннюю яремную вену, симпатический ствол, IX, X, XI, XII пары черепных нервов.
В окологлоточное пространство инфекционный процесс может распространяться от небных миндалин, глотки, зубов (особенно третьих моляров), каменистой части височной кости, глубокой доли околоушной слюнной железы, а также лимфатических узлов, дренирующих глотку и нос. Распространение инфекции возможно либо путем непосредственного проникновения через сообщающиеся фасциальные пространства, либо путем распространения паратонзиллярного абсцесса. Типичными клиническими проявлениями являются выбухание латеральной стенки глотки и небной миндалины, тризм, дисфагия, отечность мягких тканей в области околоушной слюнной железы и возле угла нижней челюсти.
Лечение может включать выполнение трахеотомии (для обеспечения проходимости дыхательных путей), а также вскрытие абсцесса в области поднижнечелюстной ямки. Внутриротовой доступ не рекомендуется, т.к. при этой локализации абсцесса (между глоткой и крупными кровеносными сосудами) повышен риск повреждения внутренней сонной артерии и внутренней яремной вены.
Возможно развитие тяжелых осложнений, наиболее частым из которых является септический тромбоз внутренней яремной вены. Самым частым осложнением, ведущим к летальному исходу, является эрозия внутренней сонной артерии. Поражение черепных нервов наблюдается при распространении инфекции в позадишиловидный отдел окологлоточного пространства. Распространение инфекции вдоль сонного влагалища может вести к развитию медиастинита.
в) Воспаление в крылонебной ямке. Крылонебная ямка сообщается с подвисочной ямкой посредством клиновидно-верхнечелюстного шва. Она содержит верхнечелюстной нерв, клиновидно-небный ганглий и верхнечелюстную артерию. Инфекционный процесс может распространяться сюда от зубов верхней челюсти (особенно третьего моляра) или при остеомиелите верхней челюсти (чаще у младенцев). Распространение происходит простым контактным путем. Клинически инфекционный процесс в крылонебной ямке проявляется болью и отеком верхних десен, отеком мягких тканей лица, шеи, височной области с пораженной стороны, симптомами со стороны глаз (отеком век, проптозом, нарушением подвижности глазного яблока, параличом отводящей мышцы глаза), выраженным тризмом, вторичным гнойным верхнечелюстным синуситом. Для лечения используются либо внутриротовой доступ через деснево-щечную борозду, либо доступ по Колдуэлла-Люку.
г) Воспаление в жевательном пространстве. Жевательное пространство расположено между костью нижней челюсти и периостом. В нем расположены нижняя челюсть, жевательная и крыловидные мышцы, сухожилие височной мышцы, нижний альвеолярный нерв и внутренняя верхнечелюстная артерия. Инфекционный процесс чаще всего имеет одонтогенную природу (нижний третий моляр). Клинически проявляется тризмом и отеком тканей у ветви нижней челюсти. Используется наружный хирургический доступ.
д) Воспаление в околоушном пространстве. Содержит околоушную слюнную железу, лицевой нерв, наружную сонную артерию, заднюю лицевую вену. Инфекционный процесс берет начало от околоушной слюнной железы. Клинически проявляется болезненной припухлостью в области угла нижней челюсти. Вскрытие производится наружным доступом через разрез для паротидэктомии. К осложнениям относится распространение инфекции в окологлоточное пространство и затем в средостение.
е) Воспаление в поднижнечелюстном пространстве. Челюстно-подъязычной мышцей подразделяется на подъязычное (над мышцей) и собственно поднижнечелюстное (под мышцей) пространства. В подъязычном пространстве расположена подъязычная слюнная железа, в поднижнечелюстном — поднижнечелюстная железа и лимфатические узлы. Инфекционный процесс чаще всего распространяется сюда от третьего моляра, а также от слюнных желез, глотки, небных миндалин и околоносовых пазух. Клинически проявляется дисфагией и болью при глотании. Выбор хирургического доступа зависит от локализации. При локализации абсцесса в подъязычном пространстве используется внутриротовой доступ, при локализации в поднижнечелюстном — наружный доступ через разрез под нижней челюстью.
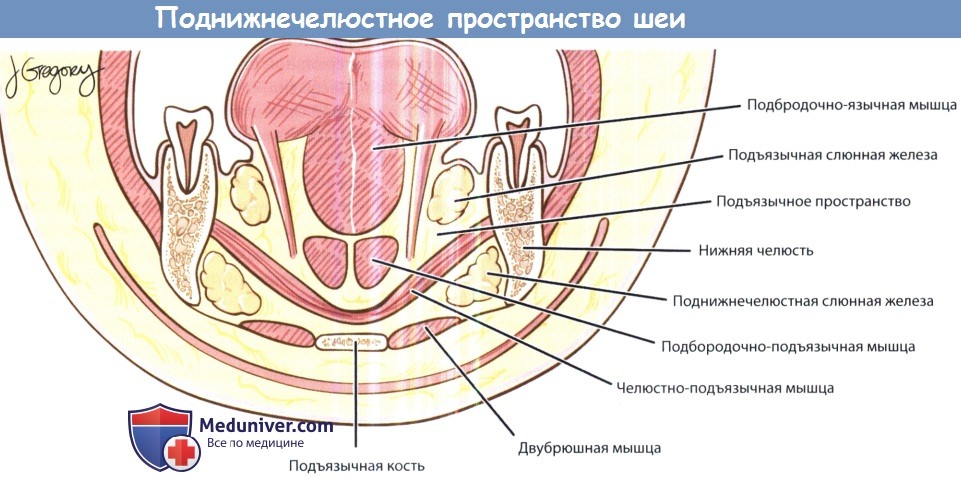
Поднижнечелюстное пространство.
Фронтальный срез шеи на уровне подъязычной кости.
е) Воспаление в сонном пространстве шеи. Сонное пространство содержит сонную артерию, внутреннюю яремную вену и блуждающий нерв. Инфекционный процесс распространяется сюда из окологлоточного, поднижнечелюстного и висцерального пространств. Клинически проявляется кривошеей и отеком мягких тканей вдоль грудинно-ключично-сосцевидной мышцы. Метод лечения хирургический. Возможно развитие опасных осложнений: септического шока, эрозии сонной артерии, эндокардита, тромбоза кавернозного синуса.
ж) Воспаление в висцеральном пространстве шеи. Содержит глотку, пищевод, гортань, трахею и щитовидную железу. Инфекционный процесс данной локализации может развиваться вследствие воспаления небных миндалин, перфорации пищевода, травмы гортани с повреждением слизистой оболочки, острого тиреои-дита; также инфекция может происходить из грудной клетки. Клинически инфекционный процесс в данной области проявляется дисфагией, болью при глотании, охриплостью и одышкой. Для лечения используется наружный доступ, разрез выполняется вдоль переднего края грудинно-ключично-сосцевидной мышцы. Возможно распространение инфекции в средостение.
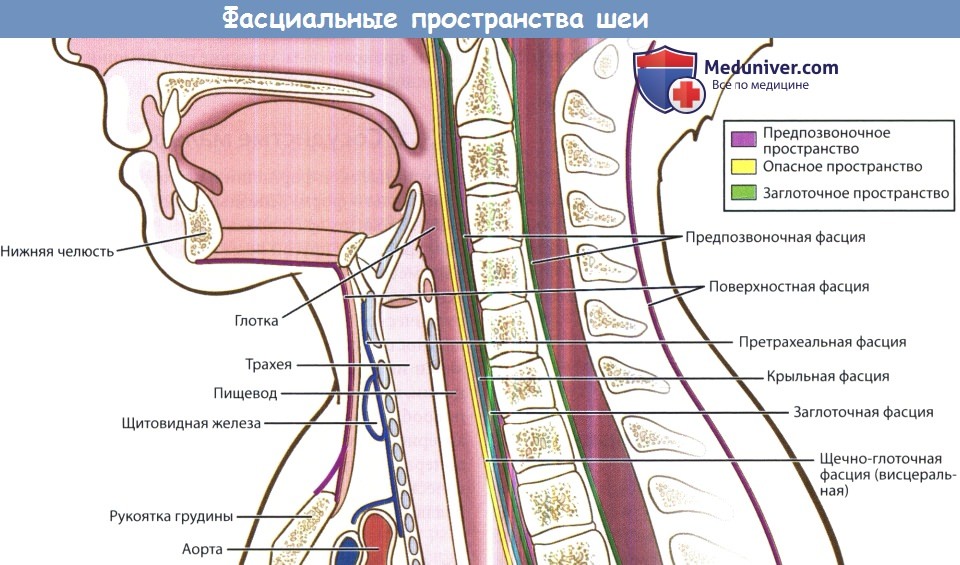
В непосредственной близости друг от друга также расположены по направлению спереди назад заглоточное, опасное и предпозвоночное пространства. Они отделены друг от друга тремя фасциальными оболочками: средним листком глубокой шейной фасции (щечно-глоточная фасция, расположенная наиболее кпереди), крыльной фасцией, предпозвоночной фасцией (расположенная наиболее кзади).
з) Воспаление в заглоточном пространстве шеи. Воспалительные процессы в заглоточном пространстве чаще всего возникают у маленьких детей как осложнение инфекций верхних дыхательных путей, т. к. в возрасте до четырех лет в заглоточном пространстве обнаруживается достаточно большое количество лимфатических узлов. Заглоточное пространство распространяется от основания черепа сверху до средостения снизу. Спереди оно ограничено средним листком глубокой шейной фасции, который также покрывает глотку и пищевод, а задней границей является крыльная фасция. Источником инфекции чаще всего служат нос, околоносовые пазухи, аденоиды, носоглотка.
Клинически воспаление в заглоточном пространстве проявляется дисфагией, болью при глотании, ригидностью мышц шеи, изменением голоса, односторонним выбуханием задней стенки глотки. Используется либо чрезротовой доступ (при ранней диагностике), либо наружный доступ. Наиболее опасным осложнением заглоточного абсцесса является медиастинит.
к) Воспаление в предпозвоночном пространстве. Предпозвоночное пространство спереди ограничено предпозвоночной фасцией, сзади — телами позвонков. Содержит рыхлую соединительную ткань. В наши дни инфекции данного пространства возникают крайне редко. Чаще всего их причиной является остеомиелит позвоночного столба.
- Вернуться в оглавление раздела "отоларингология"
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Опухание шеи возникает при инфекционных, эндокринных, аллергических, отоларингологических, стоматологических заболеваниях, травматических повреждениях, некоторых соматических патологиях. Может быть острым, хроническим, одно- или двусторонним, локальным или распространенным. Иногда сочетается с болью, локальной гиперемией, гипертермией, повышением температуры тела, симптомами интоксикации. Причина опухания устанавливается с помощью данных опроса, внешнего осмотра, УЗИ, рентгенографии, отоларингологических методик, лабораторных исследований. До постановки диагноза рекомендован покой.
Почему опухает шея
Травматические повреждения
Ушибы мягких тканей сопровождаются умеренным локальным отеком, болями, усиливающимися во время движений шеей. Опухание исчезает в течение нескольких дней. Подвывих шейного позвонка становится следствием резкого поворота головы, чаще выявляется у детей. Несимметричная отечность задней поверхности шеи дополняется вынужденным положением головы, болями, напряжением мышц. При переломах локальная припухлость определяется в проекции остистого отростка поврежденного позвонка.
У пострадавших с травмами гортани наружный отек обычно незначительный. Выраженное опухание может быть следствием тяжелых осложнений: внутреннего кровотечения в мягкие ткани, подкожной эмфиземы, возникшей на фоне разрыва либо проникающего ранения гортани. Отмечаются затруднения дыхания, афония, болевой синдром. Возможны кровохарканье, асфиксия.
При неосложненных инородных телах гортани симптом отсутствует. На фоне воспаления в зоне расположения постороннего предмета возникает опухание различной степени выраженности, сочетающееся с болями, гипертермией, симптомами интоксикации. Опасным для жизни состоянием является перфорация гортани острым инородным телом с развитием подкожной эмфиземы.
Болезни лимфатической системы
Опухание шеи часто связано с воспалением регионарных лимфатических узлов. Причиной лимфаденита могут стать следующие заболевания:
- Гнойные поражения мягких тканей: инфицированные раны, фурункулы, карбункулы, абсцессы, флегмоны лица, головы и шеи.
- Стоматологические проблемы: кариес, пульпит, флюс, стоматит, гнойный паротит, околочелюстной абсцесс, абсцессы языка, полости рта, остеомиелит челюсти.
- ЛОР-патологии: ангина, хронический тонзиллит, паратонзиллярный, парафарингеальный, внутриминдаликовый абсцессы, отиты, фарингит, ларингит.
- Детские инфекционные болезни: дифтерия, скарлатина, свинка.
- Опасные инфекции: чума, сибирская язва.
У детей с хроническими заболеваниями кожи лимфаденит шейных, подчелюстных, затылочных лимфоузлов возникает при развитии герпетиформной экземы Капоши. Увеличение лимфатических узлов также становится следствием лимфогенного распространения злокачественных опухолей: рака языка, нижней и верхней челюсти, гортани, глотки, носа, придаточных пазух.

Эндокринные патологии
Наиболее выраженное диффузное опухание шеи отмечается при микседеме. Отекает не только шея, но и лицо, в тяжелых случаях отечность распространяется по всему телу. Отличительными особенностями являются отсутствие покраснения, побледнения, ямок при надавливании на кожу, одышка, вялость, заторможенность, повышенная чувствительность к холоду. Изменение передней поверхности шеи определяется при всех формах зоба:
- Диффузный эутиреоидный зоб. Общее состояние не изменено, иногда наблюдаются слабость, головные боли. В легких случаях опухание заметно только при ощупывании, запрокидывании головы, в тяжелых достигает степени выраженного косметического дефекта.
- Диффузный токсический зоб. Обнаруживается развернутая симптоматика тиреотоксикоза. Щитовидная железа равномерно увеличена, степень опухания не всегда коррелирует с тяжестью проявлений болезни.
- Узловой зоб. Функция железы чаще сохранена, у некоторых пациентов выявляются признаки гипо- или гипертиреоза. Опухание шеи неравномерное, одна сторона больше другой.
При остром тиреоидите припухлость сочетается с болезненностью, локальной гипертермией, гипертермией. Начало гнойной формы тиреоидита знаменуется усилением болей, тяжелой лихорадкой, лимфаденитом. У больных подострым тиреоидитом температура тела субфебрильная, отмечается опухание, умеренная болезненность в проекции щитовидной железы, в половине случаев выявляются симптомы тиреотоксикоза. Хронический тиреоидит развивается постепенно. Зона поражения бугристая, безболезненная.
Челюстно-лицевая патология
Причиной припухлости нередко становятся заболевания слюнных желез, мягких тканей. Опухание наблюдается при следующих патологических состояниях:
- Сиаладенит. Чаще страдает околоушная слюнная железа, односторонняя болезненная припухлость располагается на границе шеи и нижней челюсти, рядом с мочкой ушной раковины. Реже поражаются подчелюстные слюнные железы, которые локализуются в поднижнечелюстном треугольнике шеи.
- Гнойный паротит. При гнойном воспалении опухание распространяется на шею, щеку, подчелюстную область со стороны поражения. Возникает ярко выраженная деформация. Отмечаются боли, общая гипертермия, резкая слабость, разбитость.
- Абсцесс слюнной железы. Наряду с околоушной могут страдать другие слюнные железы. В 50% случаев воспаление захватывает парный орган. Зона опухания соответствует расположению пораженной железы. Наблюдается резкая болезненность, фебрильная температура тела, выраженный синдром интоксикации.
- Околочелюстной абсцесс. Формируется как осложнение тонзиллита, фурункулеза, инфицированных ссадин кожи, слизистой полости рта. Выявляется одностороннее опухание в зоне подчелюстного треугольника. При прорыве абсцесса отечность распространяется вниз по шее.
- Флегмона шеи. Провоцируется одонтогенной либо тонзилогенной инфекцией, инородными телами гортаноглотки. Отек появляется с одной стороны, быстро нарастает, диффузно охватывает значительную часть шеи. Кожа над областью опухания красная, горячая, напряженная. Общее состояние тяжелое.
Болезни ЛОР-органов
Опухание шеи при отоларингологических заболеваниях чаще обусловлено лимфаденитом. К болезням, сопровождающимся припухлостью шеи, не связанной с увеличением лимфатических узлов, относят:
Аллергия
При ангиоотеке наблюдается опухание шеи, лица, губ, век, ушных раковин, конечностей, зоны половых органов. Отек безболезненный, сопровождается чувством напряжения и распирания, бледностью кожи. Провоцируется контактом с аллергенами: лекарственными средствами, пищевыми продуктами, ядом насекомых. Иногда возникает вследствие псевдоаллергии. Кроме того, выраженная отечность лица, шеи, стоп, кистей рук обнаруживается при отечном типе аллергии на салицилаты.
Инфекционные болезни
Наиболее распространенной инфекционной причиной опухания шеи является эпидемический паротит. Припухлость выявляется в области слюнных желез, чаще двухсторонняя, иногда несимметричная. Из-за увеличения верхних отделов шеи лицо приобретает грушевидную форму. Сильная отечность передних отделов шеи выявляется при токсической форме дифтерии. 1 степень характеризуется отеком, доходящим до середины шеи, 2 – до ключиц, 3 – распространением на лицо, грудь, спину, заднюю поверхность шеи.
У пациентов с сыпным тифом покраснение, опухание лица и шеи дополняется инъекцией конъюнктивы, появлением густой сыпи на туловище и конечностях, гепатоспленомегалией, олигурией, неврологическими нарушениями, выраженной интоксикацией.
Новообразования
Локальное опухание шеи может быть обусловлено развитием неоплазий, в число которых входят:
Доброкачественные новообразования представляют собой ограниченные безболезненные припухлости, не увеличивающиеся либо очень медленно увеличивающиеся в размере. Злокачественные неоплазии быстро прогрессируют, вызывают увеличение лимфоузлов, прорастают соседние органы, сопровождаются нарушениями дыхания и глотания, изменениями голоса.
Другие причины
Перечень других причин опухания шеи включает ряд заболеваний разнообразной этиологии:
- Ревматология, ортопедия: шейный миозит, болезнь Шульмана, склеродермия, дерматомиозит.
- Кардиология, пульмонология: экссудативный перикардит, плеврит, медиастинит, синдром верхней полой вены.
- Дерматология: фурункулез, буллезный дерматит.
- Неврология: синдром Мелькерссона-Розенталя.
- Нефрология: мембранозный гломерулонефрит.
- Неотложные состояния: цитокиновый шторм.
Диагностика
Установлением причины опухания шеи занимаются врачи-терапевты. По показаниям пациентов направляют к отоларингологам, эндокринологам, челюстно-лицевым хирургам, другим специалистам. Обследование включает объективные, инструментальные, лабораторные методики. Проводятся следующие диагностические процедуры:
- Опрос, общий осмотр. Базовое исследование, позволяющее установить предварительный диагноз, составить план дальнейшего обследования. Предполагает изучение симптомов, анамнеза заболевания, оценку внешних изменений.
- Сонография. УЗИ шеи информативно при изучении состояния органов и мягких тканей, позволяет выявлять опухоли, зоны воспаления, определять локализацию, границы патологических процессов. УЗИ щитовидной железы назначается при подозрении на эндокринную причину опухания шеи. УЗИ лимфатических узлов рекомендовано при лимфаденитах, раковых опухолях.
- Рентгенография. Для исключения подвывихов, переломов позвонков назначают рентгенографию C1 либо шейного отдела позвоночника. При симптомах поражения ЛОР-органов выполняют рентгенографию гортани.
- Другие визуализационные методики. КТ, МРТ шеи проводятся для детализации информации, полученной в ходе сонографии или рентгенографии, дают возможность уточнить локализацию, объем, характер патологического процесса.
- Радиоизотопная сцинтиграфия. Эффективна при изучении щитовидной железы, визуализирует узлы, подтверждает наличие диффузных изменений.
- Эндоскопический осмотр горла. Прямую и непрямую ларингоскопию, микроларингоскопию, фиброларингоскопию назначают при поражениях гортани. По показаниям в ходе исследования осуществляют биопсию.
- Лабораторные анализы. В зависимости имеющейся симптоматики могут выполняться общий и биохимический анализы крови, исследование уровня тиреоидных гормонов и антител к ним, микробиологический анализ смывов, пунктатов, образцов крови, цитологическое либо гистологическое исследование биоптата.

Лечение
Помощь на догоспитальном этапе
При травматических повреждениях шею необходимо зафиксировать ватно-марлевым воротником. В остальных случаях рекомендуется обеспечить шее функциональный покой, не заниматься самолечением, поскольку опухание возникает при множестве заболеваний, требующих разных подходов к терапии. При интенсивном болевом синдроме допускается использование обезболивающих средств. Греть шею нельзя – это может усилить воспалительные и другие патологические процессы.
Консервативная терапия
Схема консервативного лечения включает охранительный режим, этиопатогенетическую и симптоматическую медикаментозную терапию, физиотерапию. Используются следующие лекарственные препараты:
- НПВС. Применяются в форме таблеток, инъекций, местных средств. Оказывают обезболивающее и противовоспалительное действие.
- Антибиотики. Назначаются медикаменты широкого спектра действия, после получения результатов посева осуществляется замена препаратов с учетом чувствительности возбудителя. При обширных гнойных процессах рекомендованы комбинации из двух лекарств.
- Антитиреоидные средства. В качестве показания к применению медикаментов рассматривается гипертиреоз. При гипотиреозе осуществляется заместительная терапия.
- Антигистаминные препараты. Необходимы при опухании шеи, обусловленном аллергическими реакциями.
После устранения острых явлений используются УВЧ, лазеротерапия, электрофорез с новокаином, противовоспалительными препаратами. Пациентам с онкологическими болезнями проводят химиотерапию, лучевую терапию.
Хирургическое лечение
При острых болях производятся блокады с местными анестетиками. С учетом характера патологии выполняются следующие операции:
Отек слизистой горла возникает при механических повреждениях, ожогах, инфекционных заболеваниях, новообразованиях, воспалительных и гнойных поражениях ЛОР-органов, аллергических реакциях. Проявляется дискомфортом, ощущением инородного тела, затруднениями глотания, болезненностью при глотании и поворотах головы, набуханием, гиперемией слизистой. При поражении гортани отмечаются изменения голоса, сухой кашель, затруднения дыхания. Для диагностики используются данные опроса, физикального и эндоскопического обследования, рентгенографии, лабораторных методик. До уточнения диагноза применяют противоаллергические и противовоспалительные средства.
Почему отекает слизистая горла
Механические повреждения
Отек слизистой горла вследствие травмы наблюдается при повреждении твердыми предметами, кусочками пищи, рыбьими костями. Мелкие инородные тела могут застревать между валиками, дужками, миндалинами в задних отделах ротоглотки. Пациент жалуется на сильную локальную боль, першение, ощущение постороннего предмета. При осмотре выявляются отек, гиперемия пораженной зоны. При глубоко расположенных инородных телах явные визуальные изменения отсутствуют. Если предмет располагается в гортаноглотке, возможно удушье.
Термические ожоги слизистой глотки, как правило, поверхностные. Развиваются при приеме слишком горячей пищи, вдыхании горячего пара во время проведения ингаляций. Отмечается жжение, усиливающееся при глотании. Химические повреждения горла варьируются по степени тяжести, сопровождаются резкой болью, образованием белых либо серых струпов. Кроме того, отек наблюдается после операций в зоне ротоглотки, гортаноглотки.
Инфекционные заболевания
Острые инфекции – одна из самых частых причин отека слизистой горла. Симптом выявляется при следующих патологиях:
Отечность и другие признаки воспалительного поражения слизистой горла, напоминающие локальную симптоматику при ОРВИ, могут определяться на начальной стадии гепатита А, вторичного сифилиса, туберкулеза. Также наблюдаются признаки интоксикации, кожные высыпания, мышечно-суставные боли, другие симптомы.
Воспалительные ЛОР-патологии
Отеком слизистой сопровождаются наиболее распространенные острые и хронические воспалительные заболевания глотки и гортани:

Гнойные осложнения ЛОР-заболеваний
В отличие от неосложненных отоларингологических патологий, для которых характерно диффузное симметричное поражение структур горла, при гнойных осложнениях симптомы чаще выражены с одной стороны. При осмотре определяется локальный очаг, распространенность отека зависит от тяжести процесса. Отечностью горла сопровождаются следующие патологические состояния:
- Паратонзиллярный абсцесс. Отмечается резкая односторонняя боль при глотании, в 10% случаев обнаруживается двухстороннее поражение. Отек быстро нарастает, боль становится разрывающей, иррадиирует в ухо. Из-за отечности, накопления гноя миндалина и язычок могут отклоняться в сторону.
- Заглоточный абсцесс. Симптомы определяются локализацией. Наряду с отеком, болью в горле при расположении гнойника в верхних отделах глотки нарушается носовое дыхание. Абсцессы средних и нижних отделов сопровождаются охриплостью, огрублением голоса, затруднениями дыхания, иногда – удушьем.
- Внутриминдаликовый абсцесс. Чаще наблюдается у взрослых людей, страдающих хроническим тонзиллитом, тяжелыми соматическими заболеваниями. Одна миндалина становится резко болезненной, увеличивается, приобретает шарообразный вид. При холодных абсцессах на фоне лейкемии интенсивные боли отсутствуют.
- Абсцесс корня языка. Отек слизистой оболочки глотки возникает вторично, является реакцией на наличие гнойника в близлежащих тканях. Превалирует резкая боль, гиперемия в зоне корня, увеличение языка.
- Абсцесс надгортанника. Преобладает сильная боль в нижней части горла, ощущение инородного тела, затруднения дыхания, гнусавость голоса. Зона максимального отека располагается в области гортани.
У больных ангиной Людвига воспаление диффузное, начинается в подчелюстном пространстве, переходит на дно полости рта. Оттуда отек распространяется на глотку, что сопровождается нарушением глотания. При вовлечении гортани меняется или исчезает голос. Еще одна разновидность диффузного гнойного воспаления – флегмонозный ларингит. Максимальная отечность и болезненность отмечаются в зоне гортани, возможны потеря речи, острый стеноз гортани.
Аллергические реакции
Отеком слизистой горла сопровождаются многие аллергические реакции. Симптом появляется внезапно, сочетается с першением в горле, заложенностью носа, чиханием, слезотечением, кожным зудом. Чаще всего причиной становится контакт с пыльцой растений, животными или домашней пылью. Особенно ярко данное проявление выражено при отеке Квинке, который дополняется отеком лица, других частей тела, нарушениями речи, свистящим стридорозным дыханием.
Опухоли
При доброкачественных опухолях глотки симптом появляется в случае травматизации образований. Рак глотки сопровождается отечностью тканей при распаде неоплазии и развитии воспаления окружающих тканей. Отек слизистой гортани и глотки может возникать при радиотерапии органов шеи по поводу онкологических поражений гортани, глотки, щитовидной железы, других анатомических образований этой зоны.
Другие причины
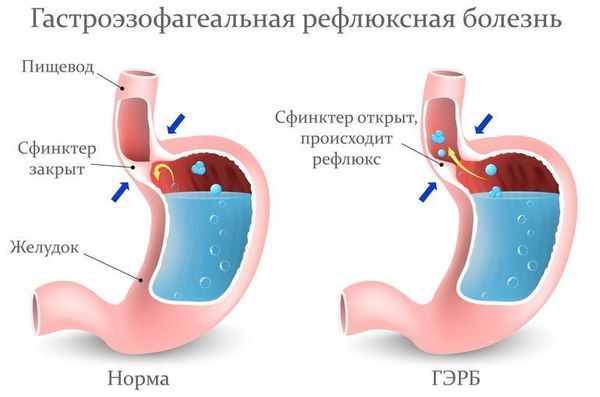
Из-за реактивного воспаления на фоне заброса желудочного содержимого отечность горла может наблюдаться при гастроэзофагеальной рефлюксной болезни. Особенно часто симптом обнаруживается в случаях длительного течения болезни с развитием ларингита, ГЭРБ при беременности.
Отечность, першение, гиперемия горла типичны для некоторых острых отравлений с поражением дыхательной системы, в том числе – бериллиоза, токсического отека легких. Признак появляется на начальном этапе, затем присоединяются проявления со стороны бронхолегочной системы, миалгии, гипертермия.
Диагностика
Диагностические мероприятия осуществляет врач-отоларинголог. При выявлении соответствующих показаний пациента направляют на консультацию к аллергологу, онкологу, гастроэнтерологу. План диагностики включает следующие мероприятия:
- Опрос, общий осмотр. Врач уточняет время и обстоятельства появления симптома, выясняет другие жалобы, устанавливает динамику заболевания. В ходе физикального обследования специалист осматривает горло, обращает внимание на специфические признаки: повышение температуры, сыпь, увеличение лимфоузлов, отек других областей тела.
- Экспресс-диагностика. Производится во время консультации, позволяет сократить время на проведение лабораторной диагностики, определить часто встречающиеся инфекции. Может осуществляться стрептатест, тест на грипп. При аллергии выполняются аллергопробы.
- Эндоскопические исследования. В зависимости от имеющейся симптоматики отоларинголог проводит фарингоскопию, прямую или непрямую ларингоскопию, эндоскопию гортани. При инфекционных патологиях и новообразованиях производится забор материала для последующих лабораторных исследований.
- Лабораторные анализы. Наряду с общим анализом крови, подтверждающим наличие воспалительного процесса в организме, чаще всего при отеке слизистой горла выполняется микробиологическое исследование мазка для определения микрофлоры и ее чувствительности к антибиотикам. Биоптаты при подозрении на опухолевые процессы изучают в ходе гистологического либо цитологического исследования.
В некоторых случаях показаны рентгенография носоглотки, гортани или трахеи, рентгенологическое исследование легких. При ГЭРБ производятся эзофагоскопия, гастроскопия. Для выявления специфических инфекций выполняются соответствующие анализы.

Лечение
Помощь до постановки диагноза
При появлении отека следует обеспечить достаточный приток свежего воздуха, комфортную влажность и температуру в помещении, отказаться от приема слишком холодной, слишком горячей, раздражающей слизистую горла пищи и напитков. При отечности инфекционного и воспалительного генеза можно полоскать горло растительными отварами, применять местные средства. При аллергических реакциях необходимо использовать противоаллергические препараты.
Повышение температуры тела, признаки интоксикации являются поводом для обращения к терапевту либо отоларингологу. Самостоятельное проведение антибиотикотерапии запрещено из-за неэффективности этого вида лечения без учета особенностей патологии, возможного развития побочных эффектов и неблагоприятных последствий.
Консервативная терапия
Схема лечения может включать медикаментозные и немедикаментозные методы. При заболеваниях с отеком горла применяются:
- Препараты местного действия. Спреи, леденцы, пастилки, другие местные лекарственные формы с обезболивающим и противовоспалительным действием являются эффективными симптоматическими средствами при вирусных и бактериальных инфекциях, помогают уменьшить отек и дискомфорт в горле.
- Противоаллергические медикаменты. Для быстрого устранения отека горла, других симптомов аллергии используют антигистаминные препараты, стабилизаторы мембран тучных клеток.
- Антибиотики. Антибиотикотерапия показана только при бактериальной природе заболевания, неэффективна при вирусных инфекциях. Вначале назначают средства широкого спектра действия, затем осуществляют коррекцию схемы лечения с учетом антибиотикочувствительности возбудителей, установленной по результатам посева мазка.
- Физиолечение. При болезнях горла назначают ингаляции, УФО, УВЧ, лазеротерапию, ультрафонофорез, лекарственный электрофорез, другие методики.
- Интубация. Необходима при развитии тяжелого отека горла, угрозе асфиксии.
Хирургическое лечение
С учетом особенностей патологии проводятся следующие оперативные вмешательства:
- Механические повреждения: удаление инородных тел, пластические операции после тяжелых ожогов горла.
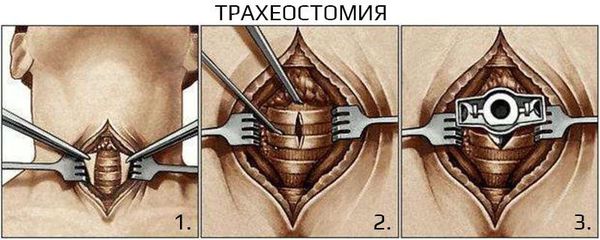
- Непроходимость дыхательных путей: трахеостомия.
- Тонзиллит: тонзиллэктомия, тонзиллотомия, лакунотомия, криодеструкция небных миндалин.
- Фарингит: радиоволновое туширование, лазерная коагуляция гранул глотки.
- Гнойные осложнения: вскрытие паратонзиллярного, заглоточного, парафарингеального абсцесса, абсцесса надгортанника или корня языка.
- Объемные процессы: удаление папиллом глотки либо гортани, удаление новообразований гортани, ларингэктомия, гемиларингэктомия, ларингофарингэктомия.
После радикальных операций при злокачественных опухолях для восстановления голосовой функции осуществляется установка голосового протеза. Некоторым больным выполняется реконструктивное вмешательство – ларингопластика.
2. Инфекционные болезни и эпидемиология/ Покровский В.И., Пак С.Г., Брико Н.И., Данилкин Б.К. – 2009.
Что такое острый ларингит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Столяровой Елены Александровны, аллерголога со стажем в 16 лет.
Над статьей доктора Столяровой Елены Александровны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Острый ларингит — острое воспалительное заболевание слизистой оболочки гортани длительностью до трёх недель. Проявляется болями в горле при глотании и попытке говорить, изменением голоса (осиплостью, хрипотой), лающим кашлем, затруднённым дыханием (стридором), а также возможным повышением температуры тела и ухудшением самочувствия [1] .
Причины острого ларингита могут быть инфекционными (связанными с патогенными микроорганизмами) и неинфекционными (асептическими).
Инфекционные причины:
- Вирусы (70 % случаев ларингита) — чаще всего риновирусы, респираторно-синцитиальный вирус (RSV), аденовирус, грипп A или B, вирус парагриппа типа 1 и 2. Гораздо реже ларингит вызывают вирусы герпеса, Эпштейна — Барр, Коксаки, ВИЧ — эти возбудители, как правило, поражают людей с ослабленным иммунитетом [8] .
- Бактерии — чаще всего гемофильная палочка типа В (22-35 %). Этот же возбудитель вызывает опасное для жизни заболевание — эпиглоттит ( воспаление области надгортанника и окружающей его клетчатки) . Также причиной ларингита могут быть бета-гемолитический стрептококк, мораксела катаралис (2-10 %) и золотистый стафилококк (MRSA) — до 33 %. Другие бактериальные инфекции гораздо реже вызывают острый ларингит: респираторные хламидии и микоплазмы, коклюш, сифилис, туберкулёз, дифтерия[10] .
Неинфекционные причины:
- Травма (физическая или фонотравма). Фонотравма может быть вызвана криком или пением, а также интубацией трахеи. К физической относится тупая или проникающая травма гортани и аспирация (вдыхание) инородного тела. Очень важно исключать аспирацию инородного тела, особенно у детей. Инородные предметы часто не замечают, пропускают и ошибочно диагностируют рецидивирующий хронический ларингит [9] .
- Аллергия. Острый аллергический ларингит (в виде анафилаксии и ангионевротического отёка) возникает после повторного воздействия причинно-значимого аллергена и может быстро стать опасным для жизни. Чаще всего причинами аллергического отёка гортани являются:
- пища (молоко, орехи, морепродукты, рыба, соя, пшеница);
- пыльца различных растений;
- лекарства;
- косметика, парфюмерия, бытовая химия;
- укусы насекомых;
- животные.
Если острый ларингит вызван вирусной инфекцией, то больной заразен для окружающих примерно 3-7 дней.
Факторы риска острого ларингита:
В Великобритании частота встречаемости острого ларингита в 2011 году составляла 5,9 случаев на 100 тыс. человек в неделю, независимо от возраста [30] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы острого ларингита
- дисфония — хрипота, осиплость, которая может иметь форму напряжённого либо слабого голоса или афонию (полное отсутствие голоса);
- сухой лающий кашель (американцы говорят "как у тюленя");
- одышка из-за нарушения проходимости дыхательных путей (встречается в тяжёлых случаях заболевания);
- дисфагия (нарушение глотания);
- одинофагия (ощущение боли во время прохождения пищи по пищеводу);
- сухость, боль и ощущение комка в горле;
- зуд горла.
При инфекционном процессе возможно сочетание с лихорадкой, насморком и нарушением общего самочувствия [3] .
Патогенез острого ларингита
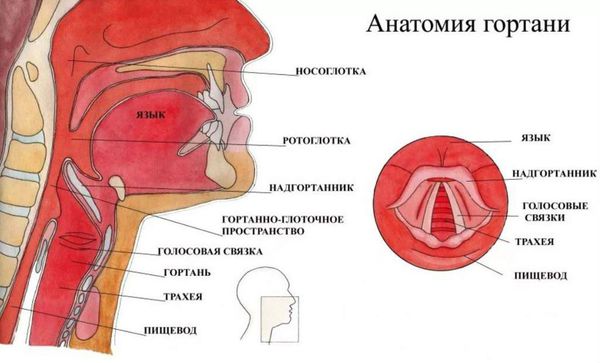
Гортань (Larynx) — это условная граница, разделяющая верхние и нижние дыхательные пути. Это своеобразный музыкальный инструмент в человеческом организме, дарующий голос. Он построен по принципу аппарата движения — в нём есть скелет (хрящи гортани) и его соединения (связки и суставы). На этом каркасе есть две полосы мышц (голосовые связки), которые тянутся вдоль верхней части дыхательной трубки (трахеи). Движения и вибрации этих мышц позволяют говорить, петь и шептать.
Кроме голосообразующей функции гортань выполняет ещё и защитную функцию. Когда мы глотаем, гортань закрывает свой вход, чтобы пища и жидкости попадали в пищевод, а не в дыхательные пути [4] .
Вне зависимости от причины, воспаление вызывает отёк голосовых связок и сужение просвета между ними. Возникает распад белков, что приводит к повышению осмотического и онкотического давления в повреждённых тканях. Из-за разницы в давлении в область повреждения устремляется жидкость, что приводит к появлению отёков. В слизистой оболочке гортани появляются изменения:
- Катаральные (связанные с воспалением слизистых оболочек): гиперсекреция слизистых желёз, отёк, покраснение. Наблюдаются п ри вирусных инфекциях.
- Выраженные отёчные — при аллергии.
- Инфильтративные (скопление в тканях организма клеток с примесью крови и лимфы) — характерны для новообразований и химических поражений (при воздействии кислот, щёлочей и других едких жидкостей);
- Гнойные — при бактериальных инфекциях [5] .
В ответ на раздражители слизистая оболочка гортани начинает продуцировать слизь, которая также может закупоривать дыхательный просвет, как пробка. Слизь образуется специальными клетками, которые называются бокаловидными. Они располагаются в слизистой оболочке и подслизистых железах. Слизь служит для защиты эпителиальных клеток от инфекционных агентов, аллергенов и раздражающих веществ. Именно поэтому курильщики страдают постоянным кашлем с отхождением мокроты. Увеличение секреции слизи в дыхательных путях — это маркер многих распространённых заболеваний, таких как ОРВИ или аллергия.
Голосовые связки из-за отёка слизистой утолщаются и не могут колебаться, голос меняется, становится осипшим или вовсе исчезает. В тяжёлых случаях связки могут практически смыкаться, вызывая одышку, шумное сиплое дыхание из-за невозможности сделать вдох. Такое состояние называется стенозом гортани, другое название — ложный круп (от шотландского "croup" — каркать). Это жизнеугрожающее состояние, которое характеризуется лающим кашлем, часто сопровождается инспираторной одышкой (затруднённым вдохом) и охриплостью голоса. Обычно наблюдается у детей в возрасте 6-36 месяцев, чаще всего на фоне переносимой вирусной инфекции: парагриппа — 50 %, гриппа — 23 %, аденовирусной инфекции — 21 %, риновирусной инфекции — 5 % [6] .
Классификация и стадии развития острого ларингита
По характеру возбудителя:
- бактериальный;
- вирусный;
- грибковый;
- специфический.
Виды острого ларингита:
- Флегмонозный ларингит — острый ларингит с образованием абсцесса (скоплением гноя) . Проявляется резкими болями при глотании и попытке говорить, лихорадкой, а также образованием инфильтрата в тканях гортани.
- Острый хондроперихондрит гортани — острое воспаление хрящей гортани.
Формы острого ларингита:
- Катаральный. Проявляется дисфонией, охриплостью голоса, першением, саднением и сухостью в горле при нормальной или субфебрильной температуре (37,1-38,0 °C). Иногда больные жалуются на сухой кашель, который в дальнейшем сопровождается отхаркиванием мокроты.
- Отёчный. Процесс не ограничивается слизистой оболочкой, а распространяется на глубжележащие ткани (мышечный аппарат, связки, надхрящницу). Пациенты жалуются на боль, усиливающуюся при глотании, выраженную хрипоту и осиплость голоса, высокую температуру, плохое самочувствие. Характерно появление кашля с отхаркиванием густой слизисто-гнойной мокроты. Возможно нарушение дыхания. Регионарные лимфатические узлы уплотнены, болезненны при пальпации (прощупывании).
- Флегмонозный. Боль становится сильнее, нарастает температура, ухудшается общее состояние, затрудняется дыхание, вплоть до асфиксии.
- Инфильтративный. Определяют значительную инфильтрацию, покраснение, увеличение в объёме и нарушение подвижности поражённого отдела гортани. Часто обнаруживается фибринозный налёт.
- Абсцедирующий — острый ларингит с образованием абсцесса. Проявляется резкими болями при глотании и фонации, которые распространяются на ухо. Также характерно повышение температуры тела и наличие плотного инфильтрата в тканях гортани [7] .
Осложнения острого ларингита
- Жизнеугрожающая обструкция верхних дыхательных путей, требующая неотложного врачебного вмешательства в дыхательные пути, такого как трахеотомия или интубация.
- Распространение воспалительных изменений на здоровые дыхательные пути — трахею, бронхи и лёгкие.
- Хронический ларингит. Развивается из-за повторяющегося острого ларингита или длительных воспалительных процессов в носу, его придаточных пазухах или глотке. Хронический ларингит может негативно повлиять на физическое здоровье, качество жизни, психологическое благополучие и профессиональную деятельность, если не будет должным образом лечиться. Такие пациенты обязательно должны наблюдаться у отоларинголога и фониатра, т. к. практически все хронические ларингиты являются предраковыми состояниями [22][30] .
- Стойкое нарушение голоса, особенно при хроническом ларингите.
- Гнойные осложнения в виде флегмоны шеи и абсцессов [21] .
Диагностика острого ларингита
Диагностика основывается на жалобах пациента на осиплость голоса, лающий кашель и хрипоту. Врач обязательно должен подробно опросить больного и выяснить, есть ли у него одышка, была ли травма незадолго до обращения и др.
Далее следует провести физикальный осмотр и определить, нет ли воспаления соседних участков — миндалин, глотки или носа. Воспаление часто говорит о наличии инфекционного заболевания.
Возможно проведение вокальной оценки с использованием специальных шкал, например шкалы GRBAS:
- Grade — общая тяжесть имеющихся нарушений.
- Roughness — грубость/изломанность голоса.
- Вreathiness — одышка.
- Asthenia — астеничность, слабость голоса.
- Strain — напряжение.
Каждый симптом оценивается отдельно:
- 0 класс — нормально;
- 1 класс — лёгкая степень;
- 2 класс — средняя степень;
- 3 класс — высокая степень.
Есть более простая шкала:
- 1 класс — субъективно нормальный голос;
- 2 класс — лёгкая дисфония;
- 3 класс — умеренная дисфония;
- 4 класс — тяжёлая дисфония;
- 5 класс – афония (полное отсутствие голоса).
Проведение ларингоскопии — внешнего осмотра гортани и дыхательных путей зеркалом.
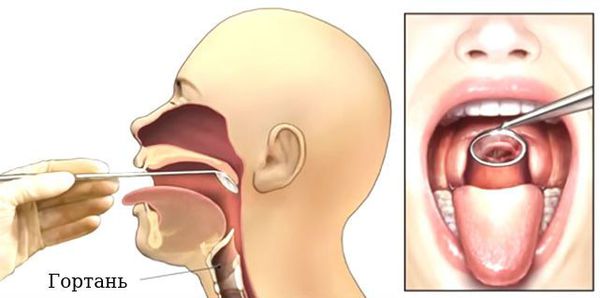
При необходимости используется ларингоскоп — эндоскопический прибор, позволяющий оценить отёк голосовых связок, скопление слизи, покраснение слизистой оболочки гортани и различные образования [17] [18] .
Ларингоскопия обязательна к выполнению, если:
- симптомы сохраняются более трёх недель;
- есть настораживающие признаки, такие как стридор (свистящее, шумное дыхание), курение, потеря веса, нарушение акта глотания [19] ;
- недавняя операция на шее, эндотрахеальная интубация, проведение лучевой терапии.
Жёсткая ларингоскопия (под общим наркозом) проводится в случае подозрения на атипичное поражение (узелки, полипы, предраковые или злокачественные новообразования), а также когда необходима биопсия.
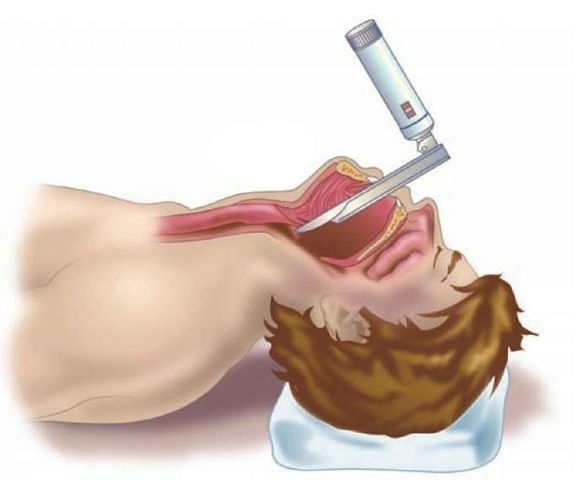
Возможно обнаружение при биопсии гортани эозинофилов (клеток, часто участвующих в реализации аллергического воспаления). В этом случае необходимо проведение комплексного обследования — эндоскопии дыхательных путей в сочетании с аллергологическими тестами и обследованием желудочно-кишечного тракта [20] . У 33 % больных с выявленными эозинофилами в гортани обнаруживали эозинофильный эзофагит — воспаление пищевода с преобладанием эозинофилов.
Пациентам с подозрением на ГЭР (гастроэзофагиальный рефлюкс) и ГЭРБ (гастроэзофагеальную рефлюксную болезнь) необходимо проконсультироваться у гастроэнтеролога и провести дообследование (ФГДС и пр.).
Лабораторное обследование назначается по показаниям, чаще всего это клинический анализ крови и анализ на С-реактивный белок для уточнения причины заболевания, возможно проведение аллерготестирования. КТ и МРТ являются вспомогательными методами, используются в случае неясного диагноза.
Лечение острого ларингита
Лечение зависит от причины, выявленной в ходе сбора анамнеза, а также от результата ларингоскопии. Как будет проходить лечение, амбулаторно или стационарно, в каждом случае решается индивидуально. Это напрямую зависит от степени тяжести, длительности заболевания и выраженности дыхательной недостаточности.
Лечение любого ларингита обычно включает в себя гигиену голоса:
- Голосовой отдых (молчание от нескольких часов до нескольких дней, исключая шепот).
- Системное увлажнение — использование в помещениях увлажнителей воздуха. Локальное увлажнение слизистых оболочек — проведение ингаляций физиологическим 0,9 % раствором через небулайзер [24] .

Вирусный ларингит обычно не требует специфического лечения, так как часто проходит самостоятельно через несколько дней. Рутинное назначение антибиотиков для лечения ларингита не рекомендуется [25] .
При появлении острого стенозирующего ларинготрахеита на фоне ОРВИ показано проведение ингаляций суспензией будесонида из расчёта 0,5-2 мг через компрессорный небулайзер [28] .
Чтобы предотвратить пересушивание гортани, рекомендовано обильное питьё, жевательная резинка без сахара. Парацетамол или ибупрофен помогут облегчить боль и сбить высокую температуру. Полоскания горла, таблетки и спреи для местного применения не облегчают болезненность в гортани и будут полезны лишь при сопутствующем фаринготонзиллите. Необходимо избегать всего, что раздражает гортань: сигаретного дыма, кофеина, алкоголя, сухого жаркого воздуха и др.
Лечение бактериального ларингита требует назначения антибиотикотерапии (как местной — ингаляционной, так и системной). Желательно подбирать лекарства после уточнения возбудителя и определения его чувствительности к препаратам.
Лечение грибкового ларингита. Выбор лекарственного средства зависит от возбудителя и его чувствительности, возможно использование нистатина, кетоконазола, флуконазола, итраконазола, амфотерицина B.
Лечение острого аллергического ларингита с анафилаксией должно оказываться немедленно. Доврачебная помощь больному:
- Необходимо убрать причину (аллерген).
- Уложить больного на спину, приподняв ноги, беременных женщин стоит укладывать на левый бок.
- Вызвать неотложную скорую помощь.
- Оценить функцию дыхательных путей, кровообращения и уровень сознания.
- Ввести адреналин внутримышечно, если это необходимо для контроля симптомов и стабилизации артериального давления.
- По возможности наладить венозный доступ и начать инфузионную терапию с помощью физиологического раствора.
- Антигистаминные препараты являются дополнительной терапией.
Лечение рефлюкс-ларингита включает комплекс мероприятий:
- изменение в питании (исключение кислых и других раздражающих продуктов) и образе жизни (отказ от курения и употребления алкоголя);
- налаживание режима дня и отдыха;
- применение антацидных препаратов (снижают кислотность в верхних отделах пищеварительного тракта);
- применение ИПП (ингибитора протонной помпы) один или два раза в день [26] .
Хирургическое лечение не рекомендовано при неосложнённом течении ларингита. Проведение экстренных хирургических вмешательств необходимо при осложнённых формах и жизнеугрожающих состояниях, например при крайне выраженном стенозе гортани, эпиглоттите и абцессе. Проводят трахеостомию или инструментальную коникотомию [27] .
Прогноз. Профилактика
Острый ларингит без осложнений имеет благоприятный прогноз и проходит в течение 1-2 недель. При осложнённых формах (стенозах, гнойных процессах) необходимо оказание экстренной помощи и проведение хирургического лечения для спасения жизни. В некоторых случаях острый ларингит может перейти в хронический из-за индивидуальных особенностей патофизиологии пациента, сопутствующих заболеваний (например, сахарного диабета) или не проведённого своевременно лечения.
Читайте также:

