Отравление не могу вырвать зуб
Обновлено: 22.04.2024
В прошлом веке на вопрос, больно ли удалять корень зуба, если коронка полностью разрушена, многие стоматологи дали бы утвердительный ответ. Боль в процессе и после процедуры, осложнения от анестезии и неприятные ощущения преследовали многих пациентов. Но сегодня ситуация изменилась – больной зуб и его корень можно вырвать абсолютно безболезненно.
Кому придется расстаться с зубом
После удаления зуба в кабинете врача осложнения возникают крайне редко. Гораздо чаще печальные последствия наступают при его самопроизвольном выпадении вследствие разрушения или травмы. В таких случаях есть два выхода: реставрация дентина и эмали или удаление зубного корня.
Удалить корень зуба придется при следующих симптомах:
- постоянный дискомфорт в десне;
- резкая боль при жевании;
- опухшие мягкие ткани;
- кровотечение;
- появление гноя.
Верный признак воспалительного процесса в десне – повышение температуры тела при отсутствии симптомов другой болезни.
Важно! Откладывать визит в стоматологию нельзя, даже если появился только один из этих симптомов. Любые подозрения на то, что корень зуба остался в десне и начал гнить, должны стать причиной срочного обращения к врачу.
Какими бывают корни зубов, смотрите на фото:
Временные противопоказания
Оперативное удаление корня разрушенного зуба противопоказано в период:
- рецидива сложного психического расстройства;
- острой фазы ОРВИ;
- обострения неврологического заболевания;
- реабилитации после инфаркта.
Доктора стоматологических клиник осведомлены обо всех противопоказаниях к экстракции. Но не все состояния имеют яркие клинические признаки, поэтому во избежание неприятных последствий необходимо предупредить врача о недомогании.
Обобщенная схема удаления зубов
Процесс удаления любого зуба включает такие этапы:
- Обследование и сбор анамнеза (аллергический статус, сведения о состоянии здоровья и зубочелюстного аппарата).
- Подготовка операционного поля: обработка места укола, полоскание рта антисептиком.
- Анестезия.
- Отслоение десны от зуба с помощью гладилки.
- Расшатывание зуба щипцами.
- Извлечение зуба из лунки.
- Обработка лунки антисептиком.
- Остановка кровотечения с помощью тампонады.
По такой схеме проводится простое удаление. В некоторых ситуациях, к примеру, при вырывании зуба мудрости или сильно разрушенного коренного зуба, требуется проведение сложной экстракции. Ее основное отличие в том, что помимо щипцов, стоматолог применяет бормашину для выпиливания костной ткани или распиливания корня на части, долото, молоток и другие стоматологические инструменты.
Схема удаления зуба мудрости
Особенно сложным бывает избавление от зуба мудрости. Из-за нахождения в заднем квадранте челюсти доступ к нему осложнен. При анатомически неверном расположении или искривленных корнях, которые часто встречаются у третьих моляров, стоматолог бывает вынужден сделать надрезы на деснах, выдернуть корень по частям, а затем наложить швы.
Как происходит удаление разрушенного зуба
Процесс удаления зуба – простая стоматологическая операция. Сложность возрастает, когда нужно удалить корень зуба, который полностью разрушен. Факторы, требующие вмешательства опытного специалиста:
- небольшой размер оставшейся коронки;
- состояние окружающих тканей;
- расположение оставшихся твердых тканей зуба под верхним краем десны;
- дефекты десен, корней.
Влияет на сложность операции и принадлежность позиции верхней или нижней челюсти. На верхней челюсти стенки лунок длиннее и толще, соответственно, зубы удаляются из них с большим трудом – для выполнения манипуляции нужна высокая квалификация дантиста.
Зубы мудрости, от которых остался только корень, удаляют так же, как и обычные моляры, но у некоторых пациентов заживление после такого вмешательства проходит очень болезненно.
Обследование и подготовка
Процедура начинается с тщательного обследования и подготовки больного. При его первом обращении в клинику врач сделает рентген и произведет осмотр ротовой полости.
- определить состояние зуба, оценить масштаб разрушения;
- уточнить наличие аллергии, противопоказаний, воспаления;
- выбрать способ обезболивания;
- составить план операции;
- подготовить инструменты.
В качестве инструментов для удаления гнилого корня зуба используют бормашину, щипцы, набор элеваторов (фото).
Обязательное условие – гигиеническая обработка расположенных рядом тканей. Вырывание возможно только после снятия камней и налета с окружающих операционное поле коренных зубов, резцов или клыков. Непосредственно перед экстракцией ротовая полость обрабатывается раствором Хлоргексидина.
Обезболивание
Бывают случаи, когда дентин разрушается постепенно, без воспаления, без появления гнили. В таких ситуациях возможно безболезненное удаление корня без применения обезболивающих средств, однако, чаще приходится использовать анестезию.
Выбор препарата осуществляется с учетом:
- возраста;
- аллергического статуса;
- наличия соматических заболеваний;
- индивидуальной непереносимости лекарственных препаратов;
- наличия хронических заболеваний: эпилепсии, сахарного диабета;
- сложности предстоящей операции.
Обо всех отклонениях пациент должен предупредить стоматолога до начала процедуры. В большинстве случаев корень зуба удаляют при местной анестезии – один или два укола для резцов, от 2 до 4 уколов в десну для моляров. Но если разрушились два зуба, или предстоит вскрытие челюсти, больной получает общий наркоз – будет спать, пока врач не закончит выдергивать зуб.
Особенности обезболивания зуба с гнилым корнем
Обезболивающий укол делается в место проекции зубных корней. Но если лекарство будет введено в область гнилого участка, оно может не подействовать, и человеку будет больно в процессе экстракции.
Лечение пациентов с гнилыми корнями выполняется в два этапа. В первый визит стоматолог обезболивает десну, препарирует ее и очищает от гноя. Во время второго посещения анестезия выполняется повторно, и врач убирает корень, который сгнил внутри десны.
Удаление
Как удалить зуб, если остался только корень, решает врач. Обычно начинают с применения щипцов. Даже если разрушенные корни остаются под десной, лунки полностью не зарастают – стоматолог может аккуратно подцепить остатки твердых тканей и легко их вырвать.
Если зуб раскрошился до самого основания, его вырывают элеватором. Введя инструмент между десной и дентином, доктор давит на ручку и совершает вращательные движения небольшой амплитуды. В результате волокна пародонта сдвигаются, а корень выдавливается из лунки.
Бормашина используется, когда перед удалением нужно раздробить твердые ткани коренного зуба. При правильно выполненной анестезии такая процедура проходит безболезненно, неприятные ощущения возможны лишь тогда, когда десна уже заживает.
Снятие воспаления
При удалении гнилого корня довольно часто обнаруживается воспалительный процесс. Чтобы ранка благополучно заросла и не загноилась, принято делать обработку антисептиком. Но одна обработка не обеспечит должной профилактики, поэтому в свежую лунку закладывают противовоспалительный препарат. С ним лунка заживет быстрее, а у пациента будет меньше шансов заболеть альвеолитом.
Наложение швов
Для извлечения корневой системы врач отделяет и поднимает лоскуты мягких тканей, прикрепить их обратно можно только посредством наложения швов. Стягивать нитями края лунок принято при двойном или тройном удалении, когда препарированию подверглась значительная часть десны. Делается это для того, чтобы пострадавший участок быстрее зарос и не причинял больному дискомфорт.
Если в лунке остались осколки корня
Если стягивание краев раны было выполнено кетгутом, лечение пациента можно считать оконченным. Если применялся нерассасывающийся материал, пациенту придется вернуться в стоматологию для снятия швов через неделю. За это время необходимо отследить состояние десен, собственные ощущения и поставить врача в известность, если:
Это значит, что в лунке сгнивают небольшие осколки тканей зуба, которые могли остаться незамеченными во время экстракции. Врач должен назначить пациенту повторный рентген-снимок, проверить качество проведения операции и выяснить причину недомогания. Бездействие чревато развитием альвеолита (воспаления лунки), остеомиелита, флегмоны и других серьезных заболеваний.
Как происходит удаление гнилого корня зуба с сохранением коронки
Зуб, в котором остался только корень, не всегда вырывают целиком. К примеру, если на верхушке корня развивается воспалительный процесс, но сам зуб еще можно спасти, проводится резекция верхушки корня – частичное удаление.
Процедура осуществляется после пломбирования каналов, под местной анестезией. Операция несложная и длится не более получаса. Основные ее этапы:
Что делать после удаления
После любого хирургического вмешательства следует соблюдать все рекомендации дантиста, а также:
- не есть в течение 2 часов после манипуляции;
- охлаждать мягкие ткани лица в проекции удаленного корня;
- отказаться от курения на два дня;
- принимать прописанное обезболивающее;
- делать антисептические аппликации;
- следить, не крошатся ли другие зубы.
Иногда после сложной экстракции стоматологи назначают пациентам антибиотики. Игнорировать это назначение нельзя – после того, как из лунки вырывают зуб, в ней образуется очаг инфекции, который можно погасить только с помощью лекарств.
В следующем видео схематично показаны разные методы удаления резцов, клыков, моляров и премоляров нижней и верхней челюсти.
Процесс удаления коренных зубов из альвеолы в стоматологии принято называть экстракцией. Решение о проведении этой неприятной процедуры принимает не пациент, а только стоматолог. Делает он это только после детального изучения состояния коренного зуба.
Показания и противопоказания к удалению коренного зуба
Причинами для удаления коренного зуба могут быть:
- гнойный периостит;
- абсцесс;
- флегмона;
- большая опухоль в районе зуба;
- гнойное заболевание периодонта;
- наличие кисты в районе больного зуба;
- обнаженная пульпа;
- продольный перелом зуба;
- критичное разрушение зуба;
- критичное искривление зуба;
- заболевание костной ткани зуба;
- синусит.
Противопоказаниями к удалению коренных зубов являются следующие причины:
- острые сердечные заболевания;
- острые вирусные заболевания;
- грипп;
- ангина;
- почечная недостаточность;
- панкреатит;
- гепатит;
- острые заболевания нервной системы;
- онкологические заболевания
- начальная и конечная стадии беременности;
- стоматит;
- гингивит
- общая дистрофия организма;
- алкогольное отравление.
Технология удаления коренных зубов
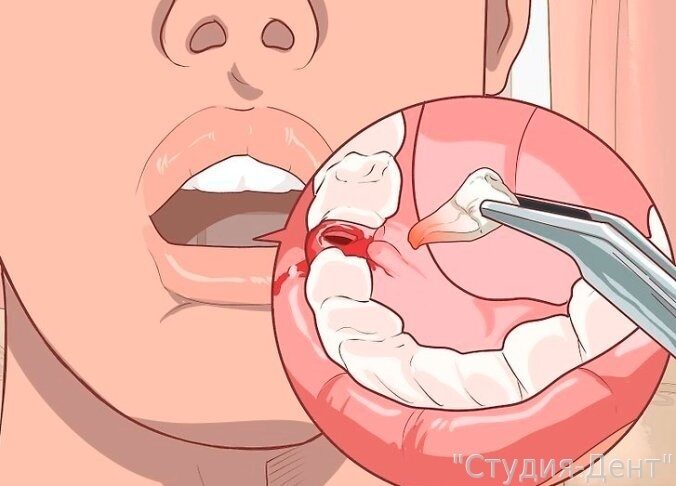
Прежде чем приступить к удалению коренного зуба, врач должен удостовериться в отсутствии искривления корней. Для этого делается рентгеновский снимок. Если корни не искривлены, то пациенту делается обезболивающий укол. Через 10 минут зуб можно удалять.
Сначала стоматолог осторожно отделяет десну от тела зуба. Затем он щипцами захватывает зуб и начинает его раскачивать и одновременно прокручивать. После нескольких таких манипуляций врач вытаскивает зуб из альвеолы.
В такой последовательности удаляются как верхние, так и нижние корневые зубы. Однако захватить щипцами верхние коренные зубы несколько труднее.
Иногда при удалении коренного зуба врачу приходится предварительно его разрезать на две или три части и потом каждую часть вырывать отдельно. Такое обычно случается при искривлении корней.
При сильном искривлении корней, когда они переплетаются с корнями соседних зубов, удаление приходится делать фрагментарно и под общим наркозом. В таком случае врач полностью оголяет десну вокруг больного зуба.
При наличии кисты в районе больного коренного зуба от врача требуется высокая квалификация. Такое удаление делается как под местным, так и под общим наркозом.
Через два дня после удаления коренного зуба пациент должен обязательно снова посетить стоматолога для того, чтобы сделать рентгеновский снимок. Он не обходим для того, чтобы удостовериться, что все корни зуба были удалены.
Больно ли удалять коренные зубы
Жуткую боль во время удаления коренных зубов сегодня помнят лишь люди преклонного возраста. В наше время качество обезболивающих препаратов настолько высокое, что пациент вообще не чувствует боли даже при сложном удалении. В то же время после того, как действие анестезии прекращается, боль, конечно же, возникает, но она вполне терпимая и зависит от того, насколько сильно была потревожена десна под зубом.
Если боль все-таки сильная, то в таком случае стоматолог рекомендует принять таблетку обезболивающего средства. Тот же анальгин успешно и на продолжительное время притупляет боль.
В редких случаях пациент может испытывать пульсирующую и все нарастающую боль. Это досадное явление возникает по причине воспаления лунки. Если быстро не принять меры, то в лунке начинается гноение ткани. Заглушить этот процесс можно медикаментозным лечением, но иногда приходится вскрывать десну и очищать лунку от гноя.
Удаление коренных зубов во время беременности
Скажем сразу, что любое хирургическое вмешательство во время беременности крайне нежелательно. Если в это время заболел коренной зуб, то в идеале было бы лучше всего просто залечить его. Увы, но иногда это сделать уже невозможно и больной зуб приходится удалять.
Крайне нежелательно удалять коренные зубы на первом и последнем месяцах беременности. Именно в это время плод наиболее уязвим.
Если есть возможность отложить удаление коренного зуба до рождения ребенка, то именно так и следует поступить.
Ни в коем случае нельзя скрывать свою беременность от стоматолога. Наоборот, об этом следует сразу же сказать. В таком случае врач подберет безвредный анестетик, который не преодолеет плацентарный барьер.
Если беременной женщине предстоит сложное удаление коренного зуба, то делать это нужно только в условиях стационара. После удаления пациентка должна находиться под наблюдением врача не менее двух - трех дней. Связано это с тем, что весьма часто после удаления коренного зуба у беременных женщин возникает резкое повышение температуры тела, а это крайне вредно для плода.
Удаление коренного зуба у детей
К великому сожалению, нередко у маленьких детей заболевают как молочные, так и постоянные коренные зубы. Хуже того, не всегда удается их залечить. Постоянные зубы стоматологи удаляют детям только в том случае, когда не остается ни какой возможности их сохранить.
Молочные коренные зубы как лечат, так и удаляют. Если под молочным коренным зубом начинает вырастать постоянный зуб, то в таком случае всегда удаляется молочный зуб, так как он препятствует нормальному формированию постоянного зуба.
В то же время на досрочное удаление молочных коренных зубов стоматологи никогда не идут. Такие зубы обязательно залечиваются. Если же удалить молочный зуб досрочно, то потом у малыша возникнет искривление прикуса.
Есть ситуации, когда коренной зуб ребенка подлежит обязательному удалению. К таким ситуациям относятся:
- киста корня коренного зуба;
- наличие гранулемы;
- воспаление корня зуба;
- воспаление нерва нижней челюсти;
- сильное разрушение целостности зуба.
Какие осложнения могут возникнуть после удаления коренного зуба
Удаление коренного зуба может вызвать негативные последствия в виде опухоли щеки, появления боли в горле и даже воспаления ткани в лунке. Кроме того, в первые минуты после удаления у пациента может возникнуть обморок. Правда, такое случается крайне редко.
Можно ли самостоятельно удалить коренной зуб
Пытаться удалить коренной зуб самостоятельно крайне опасно. Единственным исключением является очень сильное шатание зуба. При этом следует иметь в виду, что полного удаления даже в этой ситуации не получится. Вы просто отломаете тело зуба от корня, и не более того. В любом случае, после такого вот самостоятельного удаления нужно посетить стоматолога, который определит, что следует предпринять дальше. Иногда в корень устанавливают искусственный зуб, и он может прослужить не один год. Если же корень имеет дефекты, то его приходится удалять.
Бывают ситуации, когда приходится в домашних условиях удалять сильно шатающийся молочный зуб ребенка. В таком случае надлежит хорошо почистить зубки малышу и продезинфицировать ротовую полость. Затем следует обмотать пальцы стерильной марлей, хорошенько расшатать зуб и только после этого попробовать его вырвать. Если со второй попытки этого сделать не удалось, то ребенка в любом случае нужно доставить в стоматологическую клинику.
Если же вы благополучно извлекли зуб из лунки, то нужно обязательно плотно разместить в лунке марлевый тампон и оставить его там минут на 30 - 40. В последующие два часа ребенку нельзя давать есть и пить.
Даже если удаление прошло успешно, малыша все равно нужно показать стоматологу. Только так вы убережете ребенка от возможных осложнений.
Неудачный поход в кафе или вечеринка с большим количеством алкоголя могут стать причиной недомогания и расстройства пищеварения. Рассказываем, как облегчить состояние при отравлении и когда стоит обратиться к врачу. О том, как их избежать, мы поговорили с кандидатом медицинских наук, гастроэнтерологом GMS Clinic Алексеем Головенко.

Пищевое отравление может быть связано со многими факторами: блюда, зараженные бактериями или их токсинами, избыток алкоголя, различные токсические вещества в продуктах. Что бы ни стало причиной, вначале симптомы заболеваний очень похожи и отличить, что происходит, достаточно сложно.
Первая помощь: нормализовать водный баланс
При рвоте и диарее мы теряем большое количество жидкости, которую нужно восполнять. Когда потери не очень обильные, достаточно просто пить воду.
При обильных потерях жидкости начинают проявляться признаки обезвоживания: сухость во рту и сухость кожных покровов, слабость, головокружение, снижение количества мочи или ее потемнение, учащение сердцебиения или частоты дыхания. В этом случае понадобится возмещать покинувшие организм глюкозу и электролиты — необходимые для поддержания водно-солевого баланса калий и натрий.
Самым надежным решением будет купить в аптеке регидрирующие препараты — порошки, которые содержат все необходимые микроэлементы в сбалансированном составе. Можно приобрести любые ОРС (оральные регидрирующие солевые препараты), или ORS, oral rehydration solution, если вы за границей.
Детям специальные растворы иногда заменяют на разбавленный в два раза яблочный сок — при таком лечении ребенку будет проще выпить больше жидкости.

Какие лекарства нужны
В первые часы после отравления будут полезны любые энтеросорбенты: они помогают вывести токсины и быстрее очистить кишечник от продуктов жизнедеятельности бактерий. Если прошло уже больше суток от отравления, принимать эти препараты не нужно.
Важно! Лучше воздержаться от привычного нам активированного угля: он окрашивает стул и рвотные массы в темный цвет, что может замаскировать следы крови и помешать вовремя обратиться к врачу.
Еще одно важное правило: не нужно принимать противорвотные или противодиарейные препараты, не посоветовавшись с врачом. Во-первых, блокируя рвоту или стул, мы мешаем организму выводить токсины, а во-вторых, эти препараты обладают рядом серьезных побочных эффектов. Противодиарейные препараты, например, могут усугубить течение некоторых видов диареи и даже привести к повреждению стенки кишечника.
Что можно есть в первые дни
Принимать пищу можно спустя несколько часов от последнего эпизода рвоты или жидкого стула. Строгих рекомендаций нет: скорее всего, вы сами почувствуете, когда захочется есть. Начинать лучше с легких продуктов: риса, хлеба, соленых крекеров или бананов.
В первые дни стоит воздержаться от продуктов, усиливающих моторику желудочно-кишечного тракта: напитков, содержащих кофеин или алкоголь, молочных продуктов, а также острых, жареных или жирных блюд.
Когда стоит обратиться к врачу?
- если отравление связано с употреблением грибов, морской рыбы или консервов (возможные источники нейротоксичных веществ);
- при угнетении сознания — если человек впал в бред, у него начались галлюцинации;
- при онемении в конечностях или судорогах;
- если температура выше 38°С держится более суток;
- при появлении прожилок крови в стуле или рвоте;
- если состояние не улучшается по прошествии 2–3 суток;
- если у вас маленький ребенок, которого не удается напоить.
- пищевая токсикоинфекция;
- алкогольное отравление;
- лекарственная интоксикация;
- отравление нитритами, тяжелыми металлами и пр.
- продукты нормального обмена веществ, которые скапливаются в чрезмерно высоких концентрациях: кетоновые тела, молочная кислота, мочевина и пр.;
- продукты нарушения обменных процессов: спирты, карбоновые кислоты, альдегиды и др.;
- вещества, образующиеся в результате клеточного распада из патологических очагов (фактор некроза опухолей) или из желудочно-кишечного тракта (липаза, катионные белки и пр.);
- биологически активные вещества: серотонин, интерфероны и т. д.
- тошнота, рвота;
- подъем температуры тела;
- ломота в мышцах;
- головная боль;
- расстройства пищеварения;
- нарушения функции нервной системы: сонливость, возбуждение, нарушения координации и пр.
- тяжесть и боль в правом боку;
- увеличение размеров печени;
- сниженный аппетит;
- тошнота и горечь во рту;
- повышенное газообразование;
- диарея, кожный зуд, высыпания;
- субфебрилитет (температура тела до 37–37,5 °С);
- повышенная утомляемость;
- непереносимость привычных нагрузок.
- По возможности убрать отравляющие вещества. Основная задача — профилактика осложнений со стороны различных органов и систем, возникающих при длительном воздействии токсинов. Например, при реакции на медикаменты нужно обсудить с врачом перспективу временной отмены лекарственной терапии или возможность подбора другого средства.
- Выполнить промывание желудка. У этого метода есть строгие противопоказания: бессознательное состояние, подозрение на желудочное кровотечение.
- Употребить большой объем жидкости — щелочной минеральной воды без газа, чистой воды, отвара ромашки или шиповника. Для выведения токсинов необходимо пить не менее 35 мл воды на 1 кг веса. В жаркое время года доза должны быть выше — 40−45 мл.
- Принять энтеросорбенты. Лучше отдать предпочтение препаратам на основе натуральных компонентов, не повреждающих ЖКТ.
- При выраженных симптомах — провести инфузионную терапию для коррекции водно-электролитных нарушений. Выполняется в условиях стационара квалифицированными специалистами.
Как правило, специфического лечения отравления не требуется. Важно соблюдать постельный режим, восполнять потерянные объемы жидкости и постепенно возвращаться к привычному рациону. Если же принятые меры не приносят облегчения и самочувствие ухудшается — не стесняйтесь вызвать скорую помощь.
Ротавирусная инфекция — участившееся инфекционное заболевание, с которым сталкивается большинство родителей. Однако о лечении своего ребенка знает далеко не каждый.

Анастасия, что такое Ротавирус?
Это кишечная инфекция, которая вызывается вирусом семейства Реовирусы. Инфицирование происходит из-за попадания ротавируса на слизистую ротовой полости, вирус проникает дальше в пищеварительный тракт и начинает размножаться в тонком кишечнике, вызывая неблагоприятные последствия.
У ротавируса есть восемь видов, но человек может заразиться лишь тремя из них, при этом болезнь протекает абсолютно одинаково. Чаще всего в нашей стране заражаются ротавирусом вида А.
Ротавирусная инфекция характеризуется сезонностью, вирус активен при высокой влажности и устойчив к низким и высоким температурам. Чаще всего дети болеют в зимне-весенний и осенне-зимний период.
Какие симптомы характерны при заболевании ротавирусной инфекцией?
Характерно острое начало — рвота, жидкий стул, боли в животе, повышение температуры.
Как передается заболевание?
Через грязные руки инфекция попадает в рот, то есть фекально-оральным путем. Воздушно-капельным путем ротавирус не передается.
В каком возрасте дети наиболее подвержены заболеванию?
До пяти лет практически каждый ребенок хотя бы раз в жизни переболевает ротавирусом, в той или иной степени. Данная инфекция поражает все возрастные слои населения.
Как происходит массовое заражение детей в школе?
Дети не соблюдают простых правил личной гигиены — после посещения туалетной комнаты не моют руки. Дальше происходят рукопожатие, игры, съели яблочко, поделились яблоком с другом, откусили шоколадку у друга и так далее. Таким образом распространяется инфекция.
Чем опасен ротавирус?
Главная опасность — это потеря жидкости. Обезвоживание и интоксикация ведут к нарушению функций организма.
В течение какого времени после инфицирования проявляются симптомы заболевания?
Инкубационный период — от нескольких часов до нескольких суток. Чаще всего симптомы проявляются на первые — вторые сутки.
Сколько длится острый период заболевания?
Это индивидуально для каждого случая. Чаще всего — от трех до пяти суток. Первые трое суток — самое тяжелое течение заболевания.
Что делать, если у ребенка высокая температура?
Если температура выше, чем 38,5 °C, то ее нужно сбивать жаропонижающими средствами. При преобладании рвоты — лучше ректальные свечки, при превалировании диарейного синдрома — суспензия через рот. Препаратами выбора могут быть парацетамол и ибупрофен.
Существует ли особая опасность для маленьких детей до года?
Как я уже говорила, мы боимся потери жидкости, соответственно, чем меньше человечек, тем меньший объем жидкости находится в его организме. Если у ребенка будет многократная рвота и обильный жидкий стул, значит ребенок быстрым темпом дойдет до обезвоживания. Поэтому в тяжелых случаях — однозначно стационар.
Можно ли лечить заболевание самостоятельно?
При первых симптомах заболевания необходимо обратиться к доктору, чтобы он посмотрел ребенка, сделал необходимые анализы и назначил правильное лечение. До осмотра у врача нужно начать отпаивать ребенка водой — небольшими порциями. Заниматься самостоятельным лечением ребенка не следует.

Нужно ли кормить ребенка до назначения лечения врачом?
Во время болезни ротавирусной инфекцией дети чаще всего от еды отказываются, так как превалирует рвота. Но если ребенок просит есть, то это должна быть еда не жирная, не содержащая большого количества клетчатки. Прекрасно подходит рисовая каша, которая закрепляет стул и является сорбентом.
В народе принято при заболевании ротавирусом давать детям Регидрон. Нужно ли это делать?
Регидрон — это солевой раствор, он является лекарственным препаратом. Принимать его или нет — решает только врач.
Можно ли осуществлять лечение на дому?
Все зависит от степени тяжести заболевания. Если форма легкая — лечение можно проводить на дому. Если заболевание средне-тяжелое или тяжелое — стационар. В любом случае, это определяет врач.
Что делать, если у ребенка в классе много случаев заболевания?
Необходимо объяснить ребенку, что очень важно соблюдать правила личной гигиены.
Какие меры предосторожности принимать в квартире, если болеет ребенок?
В этом случает также необходимо соблюдать правила гигиены. Если рвотные или каловые массы попадают на поверхность, это место нужно обрабатывать дезинфицирующими средствами. Мыть руки чаще.
Какая должна быть восстановительная терапия после того, как спали основные симптомы заболевания?
Соблюдение элиминационной диеты (от англ. Elimination — исключение, устранение — это диета с исключением некоторых продуктов из рациона) — необходимо на время исключить из рациона жирные продукты и продукты с повышенным содержанием клетчатки, а также продукты, вызывающие послабление кишечника, с постепенным расширением диеты.
Какая существует профилактика этого заболевания?
Профилактика — соблюдение правил личной гигиены и вакцинация. Вакцинация проводится для детей в возрасте до 32 недель, то есть в грудничковом возрасте. Это вакцина Ротатек. Существует еще вторая вакцина — Ротарикс — она делается до 24 недели. Если ребенку сделали прививку в этом возрасте, то вакцина защитит от заболевания, если в более позднем возрасте, то вакцинация уже не будет иметь положительного эффекта. Во время заболевания вакцинация также не принесет результата.

137945


Интоксикация организма
Интоксикация организма - признаки, симптомы | Фитомуцил Сорбент Форте
Интоксикация - это отравление организма токсичными веществами. Что делать при интоксикации организма, как срочно ее убрать, о симптомах и лечении - узнаем в статье. Фитомуцил Сорбент Форте.
Фитомуцил Сорбент Форте
Интоксикация организма— общее понятие, которое характеризует отравление психоактивными и другими веществами. Оно подразумевает целый комплекс симптомов, развивающихся на фоне отравления. Интоксикацию можно определить как по внешним проявлениям и симптомам, так и по данным лабораторных исследований в ряде случаев.
Существует множество токсических компонентов и видов интоксикаций, не связанных с приемом спиртных напитков. Поэтому была разработана классификация, определяющая путь попадания вредных веществ в организм и механизмы развития отравления.
Классификация интоксикаций
Выделяют две обширные группы интоксикаций. Экзогенная предполагает попадание токсинов в организм извне. Лечением таких состояний занимаются врачи-токсикологи, реже — инфекционисты в случаях, когда заболевание вызвано вырабатывающими экзотоксины возбудителями (например, столбняк). Симптомы интоксикации в этом случае специфические. Терапия подразумевает обязательное применение анатоксинов или антидотов. Экзогенная интоксикация, вызванная внешними факторами, развивается при попадании в организм природных или синтетических токсинов. К экзогенной интоксикации относят следующие виды:
При эндогенной интоксикации токсины вырабатываются непосредственно в организме больного. В этом случае синдромы различаются по степени тяжести. Интоксикация возникает в результате того, что в организме накапливаются токсичные вещества. Есть несколько видов таких субстанций:
К причинам интоксикации собственными продуктами и веществами относятся нарушения механизмов адаптации организма: ослабление защитных сил, газообмена и др. В этом случае теряется баланс реакции тканей. Это сбивает обменные процессы и гомеостаз (постоянство внутренней среды). При этом вещества становятся эндотоксинами, не являясь таковыми в условиях нормального здоровья человека.
Интоксикации классифицируются по степени тяжести признаков, а также давности развития синдрома. Выделяют следующие виды:
Острая. Это состояние, которое возникает в результате однократного, кратковременного воздействия токсинов. Симптомы острой интоксикации выраженные, нарастают быстро. К экзогенной (внешней) интоксикации относятся: пищевое отравление, употребление большого количества алкоголя, лекарственных средств, попадание в организм растительных ядов и пр. Важно как можно быстрее получить медицинскую помощь. Несвоевременное лечение может повлечь фатальные последствия.
Хроническая. Это состояние обусловлено длительным воздействием токсинов в организм, обычно в малых дозах и с перерывами. Такая интоксикация может быть результатом поступления отравляющих веществ из внешней среды. Например, при курении, работе с ядохимикатами, а также во время приема медикаментов. Токсины часто вырабатываются в организме из-за болезни или нарушения метаболизма. Отравление может протекать со скрытыми симптомами или проявляться в выраженной форме.
Синдром интоксикации классифицируют по степени тяжести на легкий, средней тяжести, тяжелый и смертельный.
Симптомы и проявления
Признаки интоксикации организма очень разнообразны. Они зависят от конкретного токсина и пути его попадания в организм, длительности воздействия, исходного состояния здоровья человека и других факторов. Обычно острая интоксикация приводит к появлению следующих симптомов:
У хронической интоксикации чаще встречаются общие признаки нарушения работы печени и почек, ЖКТ, нервной системы. Интенсивность их проявлений зависит от состояния выделительных систем организма. Как правило, развивается токсический гепатит, характеризующийся такими проявлениями:

При хронической интоксикации любого происхождения симптомы чаще всего стертые. Но по мере накопления токсинов симптоматика становится более явной. Основными признаками выступают анемии, дерматиты, снижение сопротивляемости инфекциям, склонность к аллергии, нарушения функции пищеварительной системы.
Особенности терапии острой и хронической интоксикации
Важно правильно определить вид интоксикации, оценить степень тяжести отравления, выявить сопутствующие заболевания и общее состояние здоровья. Большинство хронических интоксикаций лечится на дому путем изменения режима питания и отказа от пагубных привычек. Работникам вредных производств стоит задуматься о смене места труда. Первый этап —очищение организма. Второй этап — восстановление нормального функционирования ЖКТ, который можно рассматривать как единую фабрику, отвечающую за наше здоровье. В качестве медикаментозной терапии назначают гепатопротекторы, чтобы усилить детоксикационную функцию печени и защитить ее от негативного воздействия; альгинаты для связывания и выведения химических элементов и токсических соединений, жидкий хлорофилл, сорбентыи другие средства для детоксикации.
Помощь при острой интоксикации:
Важно понимать, что при любом недомогании, связанном с интоксикацией, нужно незамедлительно проконсультироваться с врачом.

Интоксикации у беременных женщин — довольно частое явление. Помощь при токсикозах и гестозах включает прием энтеросорбентов. Подбирать препарат, рассчитывать дозу и разъяснять правила приема должен врач.
Метод энтеросорбции широко применяется при интоксикациях различного типа. Энтеросорбенты помогают связать и вывести токсические продукты— эндотоксины и экзотоксины, при этом не меняя состава кишечной микрофлоры. Кроме того, эти препараты способны не только впитывать токсические вещества, образующиеся в кишечнике, но и связывать токсические продукты, которые в него поступают. Некоторые средства способны фиксировать на своей поверхности бактерии и вирусы, являющиеся причиной отравления.
Впитывание и выведение ядов и токсинов такими препаратами позволяет получить сразу несколько терапевтических эффектов:
снизить нагрузку на органы выделительной системы;
предупредить развитие нарушений;
восстановить целостность слизистых оболочек кишечника и улучшить его кровоснабжение;
ослабить аллергические реакции.
При выборе энтеросорбента лучше отдавать предпочтение препаратам, которые не повреждают слизистую ЖКТ. Угольные сорбенты и лекарства на основе волокон древесины действуют довольно жестко. Поэтому врачи редко назначают их при интоксикациях.
Среднетяжелое и тяжелое течение заболевания предусматривает госпитализацию. В этом случае проводится инфузионная терапия — ставятся капельницы по показаниям. Капельницы снижают концентрацию вредных веществ в крови и ускоряют естественную детоксикацию организма за счет усиления диуреза. Для инфузионного введения чаще всего используют физрастворы, растворы глюкозы и другие вещества.
В ряде случаев врач может назначить препараты с мощным антиоксидантным и антигипоксическим эффектом. Препараты янтарной кислоты обладают в том числе нейропротекторным, дезинтоксикационным, гепатопротекторным действием.
Иногда в медицинской практике применяются иммуномодуляторы. Такие средства стимулируют защитные механизмы и обладают цитопротекторным (противонекрозным) действием.
Статья имеет ознакомительный характер. Авторы не несут ответственности за качество оказания услуг третьими лицами и за возможные осложнения.
Читайте также:

