Отравление после моря у детей симптомы и лечение
Обновлено: 19.04.2024
Времена Гамлета, Распутина и Клеопатры давно канули в Лету, а тема острых отравлений не теряет своей актуальности по сегодняшний день. Ежегодно на планете их жертвами становятся более 400 тысяч. Что же это такое — острое отравление — и почему так важно знать его симптомы?
Трагедия может обрушиться на человека по нелепой случайности или по воле несчастного случая — такое отравление медики называют непреднамеренным. Бывают, к сожалению, и преднамеренные отравления — они издавна использовались, чтобы свести счёты с собственной жизнью или избавиться от конкурентов.
Какие отравления встречаются наиболее часто? Какие симптомы и признаки укажут на отравление? Как должна оказываться первая помощь? Попробуем разобраться.
Несколько слов о ядах
По мнению учёных, любое вещество, попадающее в организм, может вызвать отравление — ведь многое зависит не только от концентрации яда, но и от его количества. Обычные и необходимые для нормальной жизнедеятельности организма вещества могут стать ядовитыми в чрезмерных количествах.
При определённых обстоятельствах опасной может стать даже обыкновенная вода: если за сутки выпить около 7 литров, можно получить острое отравление и даже погибнуть от интоксикации. Симптомы водного отравления связаны с нарушением водно-электролитного обмена в организме: отёки, судороги, рвота, перебои в работе сердца, понос.
Ядовитые вещества могут поступать в организм человека всеми возможными путями: через рот, кожу, органы дыхания, путём введения в прямую кишку, вену или слуховой проход. Тяжесть отравления, симптомы и лечение, неотложные мероприятия по удалению яда из организма зависят от вида и количества ядовитого вещества, и, конечно же, от путей его проникновения.
Алкогольное отравление
Будьте осторожны!
Для того, чтобы возникло отравление спиртом, взрослому достаточно в среднем около 200 мл 40% этанола, отравление спиртом у ребёнка возникает при употреблении 30 мл 40% этанола (водки).
Пищевое отравление. Симптомы
Пищевое отравление у взрослого (ребёнка) может быть:
- микробным, то есть связанным с болезнетворными бактериями (сальмонеллёз);
- немикробным — связанным с ядами животного или растительного происхождения. Например, отравление грибами или отравление японским деликатесом — ядовитой рыбой фугу.
Также симптомы пищевого отравления у взрослых возникают при употреблении продуктов, содержащих пестициды и соли тяжёлых металлов.
Самые частые симптомы отравления продуктами:
При отравлении грибами возникают ещё и судороги, галлюцинации, желтуха, боли в правом боку.
Начиная лечение в домашних условиях, не забудьте промыть желудок от недоброкачественной пищи и принять сорбент Энтеросгель, а лучше не рискуйте и обратитесь к врачу!
Отравление кислотами (щелочами)
Интоксикация этими химическими веществами возможна при вдыхании паров, попадания на кожу или в желудок.
Отравление парами кислот проявляется ожогом слизистых оболочек, кровотечением, сухим кашлем, кровавой рвотой, болью во рту и в грудной клетке.
Отравление парами бытовой химии сопровождаются головной болью, кашлем, болью в животе, тошнотой, неприятным привкусом во рту.
Покраснение глаз, жжение, насморк, головная боль, тошнота — типичные симптомы при отравлении парами лаков и красок и традиционные спутники домашнего ремонта!
Отравление хлором. Симптомы
Сухой кашель, приступ удушья, першение в горле, слюнотечение, слезотечение, рвота — так выглядят признаки отравления хлором.
В зависимости от степени выраженности интоксикации организма, отравление хлором может быть лёгкой, средней и тяжёлой степени тяжести. Отравление у детей любой степени лечится только в условиях больницы!
После проведения первых неотложных мероприятий (промывание желудка и приём сорбента Энтеросгель) пострадавший госпитализируется для оказания врачебной помощи.
Отравление угарным газом
К сожалению, никто из нас не застрахован от отравления угарным газом, ведь это вещество образуется при процессах горения. Отравление газом (СО) иногда случается в загородных домах при неисправном печном отоплении, в гаражах с плохой вентиляцией, при пожаре и на вредных производствах.
Симптомы отравления угарным газом
У пациента наблюдаются сонливость, головная боль, покраснение кожи, боль в груди, слезоточивость, сухой кашель, галлюцинации. При тяжёлой форме отравление газом может вызвать обморок или полную потерю сознания.
Отравление мышьяком
Мышьяк получил своё название из-за применения для борьбы с крысами и мышами. Отравление мышьяком возможно в результате несчастного случая на производстве, случайного проглатывания, самоубийства или убийства.
Симптомы отравления крысиным ядом
- Сердцебиение;
- Тошнота;
- Одышка;
- Рвота;
- Общая слабость;
- Понос;
- Судороги;
- Потеря сознания;
- Боли в животе.
Острое отравление мышьяком может закончиться острой почечной недостаточностью. При хроническом отравлении возникают нарушения нервной системы, развиваются рак кожи и рак лёгкого.
Симптомы отравления ртутью
Интоксикация организма соединениями ртути может быть острой и хронической. Отравление парами ртути возможно на вредном производстве. Встречаются отравления при повреждении люминесцентной лампы, или отравление ртутью из градусника.
Симптомы, возникающие при вдыхании паров ртути, включают: слюнотечение, сухой кашель, рвота, головную боль и боль в животе, частое мочеиспускание. Отравление у детей часто происходит из-за родительской небрежности: запомните, нельзя оставлять аптечку в доступном для малыша месте — это чревато не только разбитым градусником, но и отравлением лекарствами!
При хронической интоксикации ртутью возникают депрессия, бессонница и другие расстройства центральной нервной системы, кожные высыпания, потливость, выпадение волос.
Отравление таллием
Таллий — яд высокой токсичности, попадающий в организм через кожу, органы дыхания и органы пищеварения. Отравление таллием редко встречается в быту, этот яд чаще используется в криминальных целях.
Через сколько часов развиваются признаки отравления? Симптомы у взрослых возникают в течение 3 часов и напоминают острую вирусную инфекцию: насморк, сухой кашель, понос, рвота, боль в животе. Среди поздних проявлений интоксикации: выпадение волос, нарушение памяти, параличи.
Отравления у животных
- Симптомы отравления у кошек и собак возникают при интоксикации различными химическими веществами, недоброкачественной пищей, лекарствами, от укусов насекомых;
- Симптомы отравления у собак и других домашних животных: вялость, слюнотечение, отказ от пищи, рвота, нарушение координации, понос, расширение зрачков, судороги.
При появлении признаков отравления обратитесь к ветеринару!
Энтеросгель и лечение отравлений
Способность углеродных (уголь) и кремниевых (глина) сорбентов впитывать вредные вещества была известна давно. Наши предки интуитивно поняли, что раны лучше заживают, если их посыпать пеплом или обмазать глиной. Пепел и глину применяли при болях в животе, лихорадке и других болезнях.
Однако небольшая впитывающая способность и таблетированные формы энтеросорбентов до недавнего времени ограничивали их лечебные свойства. Изобретение в конце ХХ века Энтеросгеля — гелеобразного сорбента нового поколения — открыло дополнительные возможности для спасения жизни и лечения больных при отравлениях.
Особенно эффективен Энтеросгель при пероральных отравлениях. Часто его своевременное применение снимает все симптомы отравления пищей, поскольку он поглощает и выводит не только токсины, но и патогенные бактерии, не нарушая нормальную флору кишечника. Токсины не успевают всосаться в кровь, а бактерии размножиться и проявить агрессию. Энтеросгель удаляет из ЖКТ продукты вторичного воспаления и интоксикации, которые сопутствуют отравлениям едкими веществами.
Каким бы способом яд не попал в организм, через слизистую кишечника он попадает в просвет кишки, а затем подвергается обратному всасыванию. Поэтому Энтеросгель применяется практически при всех видах острых отравлений.
Энтеросгель применяется и для профилактики хронических отравлений у людей, занятых на вредном производстве.
Ротовирус у ребенка - как правильно лечить? Частый понос и рвота у детей
Еще недавно основным сезоном развития инфекции считался период с октября по март месяцы, а сейчас более 25% родителей, отдыхавших на морских курортах вместе с детьми, надолго запоминают летний отдых как неприятный период, когда их ребенок капризничал и плакал из-за болей в животе, сильного поноса и рвоты во время поездки. Размножению вирусов кишечной инфекции способствует массовое скопление людей на пляжах, зараженность микробами морской воды и несоблюдение правил гигиены.
Ротовирус - самая распространенная разновидность острой кишечной инфекции, который был открыт лишь в 1973 году. До этого любое заболевание, сопровождаемое сильным поносом, рвотой, насморком и высокой температурой называли кишечным гриппом. Поэтому некоторые педиатры до сих пор называют ротовирусную инфекцию "кишечный" или "желудочный" грипп, несмотря на то, что вызывается это заболевание совсем другим видом вируса, чем известный всем грипп.
Ротавирус есть везде, не только в жарких странах, но и в холодных. Отличается он высокой заразностью. Стоит заболеть одному ребенку, как в опасности оказывается весь детский сад. Передается ротавирус не только воздушно-капельным путем, как вирусы гриппа, но и через посуду, игрушки и продукты. Он легко переносит горячие температуры, замораживание и хлорирование, поэтому летом заражаются им чаще всего во время купания в бассейнах, несмотря на то, что вода в них подвергалась дезинфекционной обработке. Кстати, устойчив ротовирус и к мылу, поэтому вопреки убеждению многих считать его "болезнью грязных рук" неправильно.

Заболеть ротовирусной инфекцией могут не только дети, но и взрослые. Достаточно выпить или съесть что-то зараженное или пообщаться с инфицированным человеком. Часто вместе с ребенком заболевают и родители, несмотря на уже имеющийся иммунитет. Причём, если для взрослого человека эта болезнь хоть и неприятна, но не опасна, то дети переносят его очень тяжело. Особенно опасно заражение ротовирусом для грудных детей, последствия обезвоживания из-за сильной диареи для них могут быть катастрофическими.
Из-за острой диареи, рвоты и, как следствия, обезвоживания, дети могут потерять более 15% веса, что указывает на то, что лечение ротовирусной инфекции проводилось неправильно. Зачастую педиатры, выслушав жалобы родителей о том, что ребенок ночью поносил, утром встал вялый, отказывался есть и пить, а после того, как он выпил стакан воды, его сразу вырвало, привычно ставят ему диагноз отравление и назначают лечение, которое может быть неэффективным при ротовирусной инфекции.
Ротавирус попадает через желудок в кишечник и поражает его клетки, в результате чего снижается их способность расщеплять и всасывать питательные вещества. Продукты жизнедеятельности микробов, пораженные клетки и токсины, оккупируют желудочно-кишечный тракт и приводят к интоксикации, что и становится причиной многократного поноса в дуэте с частой рвотой, отсутствия аппетита и слабости.
На протяжении 3-8 суток после заражения ротовирус изматывает ребенка приступами рвоты и жидкого поноса до 3-15 раз в сутки, схваткообразными болями в животе, общим недомоганием и слабостью. У детей при ротовирусе часто наблюдается повышение температуры до 39°C и выше, тогда как у взрослых жара обычно не бывает.

Если врач назначил для лечения ротовирусной инфекции антибиотики, то это говорит о его некомпетентности. Антибиотики при вирусных инфекциях не помогут. Ни в коем случае нельзя поить ребенка и слабым раствором марганцовки, как советуют многие бабушки и народные целители. Кристталлы марганцовки разъедают желудок и могут привести к необратимым последствиям. Правильное лечение ротовируса у детей состоит из следующих этапов:
1. Регидратация. Обычно для регидратации используют слабый солевой раствор или препараты типа Регидрона. В домашних условиях готовят этот раствор следующим образом: на 1 литр кипяченной воды добавляют 4 столовых ложки сахара, одну чайную ложку соли и одну чайную ложки соды. При этом детям младше 1 года разрешается пить этот раствор не более полстакана за один раз во избежание усиления рвоты.
2. Прием сорбентов. Сорбенты - препараты, удаляющие из организма возбудителей инфекции и продукты их жизнедеятельности. К ним относятся Активированный уголь, Энтеросгель и Смекта. Дозы приема сорбентов для детей должен назначить врач или они указываются на упаковке. Активированный уголь принимают обычно из расчета 1 таблетка на 10 кг веса человека.
3. Применение лекарственных препаратов. Боли в животе и высокую температуру при ротовирусе терпеть не стоит. При слишком сильных болях в животе можно дать ребенку таблетку Но-шпы, а для маленьких малышей её применяют в растворе. Сбивать температуру ниже 38 градусов, если ребенок переносит ее нормально, не следует. Дело в том, что вирусы погибают лучше и хуже размножаются в нагревшем организме. В случае, когда ребенок не может спать и есть из-за высокой температуры, необходимо ему дать привычные жаропонижающие средства. Например, Парацетомол, Панадол, детский сироп Нурофен или свечи Цефекон.
4. Обильное питье. Принимать препараты от поноса при ротовирусной инфекции неправильно. Ведь частые поносы - это жизненно необходимая реакция организма, с помощью которой из организма выводятся продукты интоксикации. Жидкий стул способствует естественному очищению организма, однако он может вызвать обезвоживание. В этом и заключается основная опасность кишечного гриппа. Чтобы не допустить обезвоживания, поить ребенка при ротовирусной инфекции надо часто и понемногу. Большой объем жидкости спровоцирует рвоту. Лучше всего давать ребенку пить крепкий чай, минеральную воду без газа или простую воду. Газированные напитки, соки, молоко и молокосодержащие продукты употреблять при кишечной инфекции не рекомендуется.
5. Прием пробиотиков. Выздоровление при ротовирусе наступает через 5-12 дней. После болезни вырабатывается иммунитет к штампу вируса, но непродолжительный. От повторного заражения ротовирусной инфекцией никто не застрахован, хотя следующее заболевание уже будет переноситься легче. Поэтому очень важно своевременно подготовить организм ребенка к дальнейшим атакам вирусов. Для этого после снижения основных симптомов болезни надо принимать пробиотики, чтобы восстановить микрофлору кишечника. Обычно для этого назначают Линекс, Бифиформ, Аципол и Бактисубтил. Они обладают противомикробным и противовоспалительным действием, и в короткое время восстанавливают полезную микрофлору в кишечнике. Во время болезни принимать пробиотики бесполезно, при частых поносах они выводятся из организма транзитом.
Отравление водой - водная интоксикация
а) Водная интоксикация — нечастое клиническое состояние, возникающее при избыточном парентеральном или энтеральном введении воды силами медицинского персонала, принудительном поении ребенка, многократном погружении в воду (уроки плавания для младенцев) и добровольном приеме внутрь ледяной воды для облегчения зубной боли.
Такое отравление возможно во время марафонского бега, при клинических испытаниях лекарств (добровольцы пьют много воды для скорейшего выведения их с мочой) или как одно из проявлений психоза. Важнейший предрасполагающий к нему фактор у младенцев — голод при отсутствии адекватного питания. Механизмы развития гипонатриемии обобщены в таблице ниже.
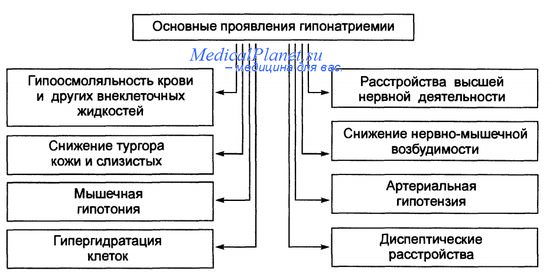
Механизмы гипонатриемии:
I. Уменьшение клиренса свободной воды, вызванное АДГ: - Введение вазопрессина или его аналогов
- Неадекватная секреция АДГ (злокачественные опухоли, поражения центральной нервной системы, туберкулез легких, пневмония и искусственная вентиляция с перемежающимся положительным давлением)
- Адекватная секреция в ответ на снижение объема внеклеточной жидкости
- Секреция в ответ на "снижение эффективного внеклеточного объема" (например, при застойной сердечной недостаточности, циррозе и нефротическом синдроме)
- Секреция в ответ на повышение активности симпатической нервной системы
- Стимуляция барорецепторов
- "Стресс"
II. Уменьшение клиренса свободной воды, вызванное другими средствами (например, окситоцином, диуретиками)
III. Задержка воды, вызванная болезнью почек
IV. Уменьшение клиренса свободной воды, вызванное местными обратимыми причинами в почках:
- Уменьшение поступления растворенных веществ в зону разведения из-за ослабления почечного кровотока, снижения скорости клубочковой фильтрации и усиления реабсорбции натрия в проксимальных канальцах
- Изменение проницаемости для воды петли Генле и собирательной трубочки, вызванное не АДГ (например, дефицитом стероидов)
V. Переход воды из внутриклеточного компартмента во внеклеточный:
- Истощение запасов калия
- Инфузия (например, маннитола и декстрана)
- Гипергликемия
Finberg обобщил процессы, происходящие при водной интоксикации. Чтобы развилось такое расстройство, должна быстро понизиться внеклеточная концентрация растворенных веществ (осмоляльность), создав градиент концентрации между внеклеточным и внутриклеточным пространством, в том числе и между внутрисосудистой жидкостью в головном мозге и прочими находящимися там растворами.
Мозг поражается в первую очередь, поскольку в отличие от других тканей эндотелиальные клетки церебральных капилляров соединены между собой плотными контактами, что создает так называемый гематоэнцефалический барьер.
Возникающий градиент осмоляльности не может быстро компенсироваться путем поступления в сосуды ионов натрия и хлорида из внеклеточной жидкости мозга, поэтому равновесие достигается за счет проникновения воды во внеклеточную жидкость, а оттуда — и в клетки мозга. В результате он "всасывает" по сравнению с другими органами непропорционально много воды. Его разбухание приводит к конвульсиям, но только если разбавление происходит за считанные часы.
Если снижение осмоляльности крови идет медленно (примерно на несколько миллимолей за каждые 12 ч), диффузия хлорида натрия через гематоэнцефалический барьер успевает компенсировать возникающий градиент, поддерживая тем самым постоянство соответствующих объемов и предупреждая развитие судорог. Таким образом, скорость разбавления для клинической картины гипонатриемии важнее, чем амплитуда изменения концентрации.

б) Грудные дети. У одного младенца развилась водная интоксикация, поскольку он пил слишком много водопроводной воды из детской бутылочки емкостью около 240 мл. Доза составляла примерно 7,5 л/м2 в сутки, а период потребления — обычно от 2 до 8 ч в сутки. Иногда ему давали не просто воду, а детскую смесь, разведенную в 3—4 раза сильнее, чем рекомендовано. Это объяснялось недостатком питания, желанием спровоцировать понос или успокоить ребенка. Часто младенца кормили разные люди, не сообщавшие друг другу о содержимом предыдущих бутылочек.
в) Острая симптоматическая гипонатриемия. Острая симптоматическая гипонатриемия у младенцев проявляется генерализованными тонико-клоническими припадками, гипотермией и дыхательной недостаточностью. Припадки продолжительные и слабо поддаются лечению обычными дозами противосудорожных средств. Обычно они начинаются при сывороточной концентрации натрия ниже 125 ммоль/л.
Гипонатриемию следует подозревать у младенцев, которые впервые демонстрируют эпилептическую активность в отсутствие других ее предполагаемых причин.
У пациентов с гипонатриемическими припадками высок риск развития эпилептического статуса и дыхательной недостаточности, а противосудорожные препараты действуют на них слабо.
г) Психогенная водная интоксикация. В 1938 г. Barabal описал первый случай водной интоксикации у больного шизофренией. В 1974 г. Raskind сообщил о летальном исходе самостоятельно вызванной водной интоксикации. Такая патология наблюдается исключительно (80 % случаев) у людей с психиатрическими расстройствами.
От 7 до 18 % пациентов, содержащихся в психиатрических клиниках разных штатов США, испытывают компульсивную тягу к потреблению воды; половина из них страдают от осложнений водной интоксикации. За 2 года наблюдений смертность от такого самоотравления составила 10 %. Двумя важнейшими этиологическими факторами являются первичная полидипсия (называемая также компульсивным питьем воды, или психогенной полидипсией) и неадекватное антидиуретическое состояние организма.
д) Компульсивное питье воды (синонимы: психогенная полидипсия, первичная полидипсия). Компульсивное питье воды (КПВ) обычно означает непрерывное или привычное питье ее в количестве, превышающем нормальное, а психогенная полидипсия — ее избыточное потребление за относительно короткий период; в последнем случае вероятность водной интоксикации выше.
- Предполагаемые причины расстройства. КПВ наблюдается, как правило, среди пациентов психиатрических лечебниц. К предполагаемым его причинам относятся полидипсия как неотъемлемая составляющая психоза (дофаминергическая аберрация); жажда, индуцируемая нейролептиками; феномен нейролептической гиперчувствительности; реакция на ятрогенную ксеростомию; реакция на бред отравления, навязчивую идею и т. п.; скука в сочетании с доступностью воды в клинике, где ее питье рассматривается как дешевый способ развлечения.
По тяжести симптомов больных можно разделить на 4 группы. У первой, самой тяжелой группы в анамнезе присутствует тяжелое поражение головного мозга (эпилептические припадки, делирий и кома), плотность утренней и вечерней мочи не превышает 1,003, а потребление воды, вероятно, соответствует более 10 л/сут. Во второй группе нарушения водного баланса и церебральной функции в общем слабее, а плотность вечерней мочи не превышает 1,005. Эти пациенты, вероятно, пьют в день от 5 до 10 л воды. В третьей группе полидипсия слабая (3—5 л воды в сутки), а лабораторные аномалии наблюдаются редко. У представителей четвертой группы при слабо выраженной полидипсии осложнения и лабораторные аномалии отсутствуют.
е) Синдром неадекватной секреции антидиуретического гормона (СНАДГ). Banter и Schwartz в 1967 г. описали характерные признаки СНАДГ следующим образом:
1) гипонатриемия с гипоосмоляльностыо сыворотки;
2) продолжающаяся почечная экскреция натрия, несмотря на гипонатриемию;
3) отсутствие клинических симптомов обезвоживания;
4) разведение мочи ниже максимального, т. е. она гипер-тоничнее плазмы;
5) нормальная функция почек и надпочечников.
Среди факторов, сочетающихся со СНАДГ, указываются стресс, табакокурение, травма головы, прием психотропных средств (например, амитриптилина, флуфе-назина, галоперидола, хлорпромазина и тиотексина), противосудорожных лекарств (например, карбамазепи-на), диуретиков, противораковых средств и различные патологические состояния (в первую очередь злокачественные опухоли).
СНАДГ сходен с психогенной полидипсией в том, что уровень натрия в сыворотке, ее осмоляльность и концентрация мочевинного азота крови низки из-за избытка внеклеточной воды, возникающего вследствие ее усиленной реабсорбции почками. Следовательно, моча при СНАДГ концентрированная, с высокой осмоляльностью, тогда как при психогенной полидипсии она разбавлена из-за избытка воды по всему организму.
ж) Водное самоотравление. Самоиндуцированную водную интоксикацию, или водное самоотравление, диагностируют по неврологическим симптомам в сочетании с низким уровнем натрия в сыворотке и/или ее осмоляльности и недавней полидипсией в анамнезе при отсутствии других предполагаемых причин неврологических расстройств и гипонатриемии.

- Клиническая картина. К ранним признакам водной интоксикации относятся головная боль, затуманенное зрение, полиурия, рвота, тремор и обострение психоза. Более серьезные симптомы включают мышечные спазмы, атаксию, делирий, ступор, кому и судороги. У психиатрических пациентов наиболее распространенным проявлением водного самоотравления являются большие эпилептические припадки, наблюдаемые примерно в 80 % случаев.
Таким образом, эту интоксикацию следует учитывать при дифференциальной диагностике недавно начавшихся эпилептических припадков, особенно у пациентов психиатрических лечебниц.
- Лечение. Лечение водного самоотравления основано на выявлении его причины, ограничении приема воды на ранних стадиях и применении фуросемида. СНАДГ, сочетающийся с полидипсией, можно лечить антидиуретическим гормоном, демеклоциклином (600—1200 мг/сут) или карбонатом лития (900—1200 мг/сут). Судя по данным одного предварительного контролируемого исследования, инъекции налоксона могут ослабить компульсивную тягу к воде у психиатрических пациентов с психозом, перемежающейся гипонатриемией и полидипсией.
з) Центральный понтинный миелинолиз. Клинические проявления этой патологии могут включать в себя снижение ясности сознания, поведенческие отклонения без очаговых симптомов, спастическую квадриплегию и надъядерный паралич нервов ромбовидного мозга, что сочетается с повышением сывороточного уровня натрия более чем на 0,5 ммоль/л в 1 ч. По-видимому, наибольший риск осложнений, связанных с быстрой коррекцией гипонатриемии, испытывают пациенты, у которых она соответствует концентрации натрия ниже 105 ммоль/л.
Arieff и соавт. считают, что ЦПМ редко сочетается с гипонатриемией, и такой диагноз часто ставят ошибочно в результате неправильной оценки рентгенологических данных. На сегодняшний день однозначно связать лечение гипонатриемии с развитием ЦПМ нельзя. Этот вопрос требует дальнейшего изучения.
Тем не менее пациентам показана диета, исключающая избыточное потребление воды.
Центральный понтинный миелинолизис - клинические признаки:
• Тетрапарез: обычно спастический, хотя бывает и вялый, особенно вскоре после наступления
• Псевдобульбарный паралич: дизартрия, дисфагия, слабая подвижность языка и неба, усиленный подбородочный рефлекс и эмоциональная лабильность
• Раннее уменьшение ясности сознания
• Прогрессирование до синдрома "изоляции"
• Другие связанные со стволом головного мозга симптомы в зависимости от масштабов миелинолизиса; невозможность двигать глазами, отсутствие зрачковых реакций
• Мозжечковая атаксия, если поражаются ножки или полушария мозжечка
• Если одновременно присутствует гипонатриемическая энцефалопатия, возможны эпилептические припадки
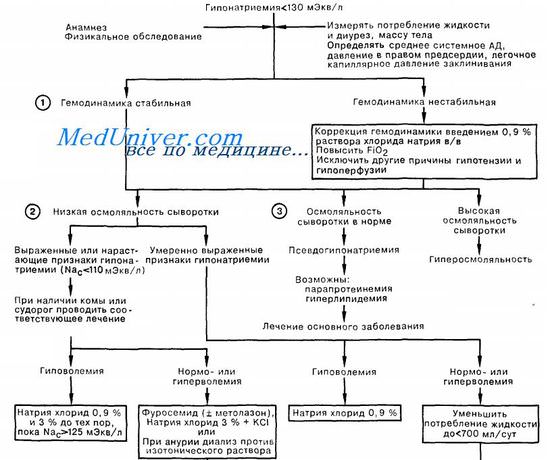
Лечение отравления водой (водной интоксикации)
Swales предложил следующий подход к лечению острой и хронической гипонатриемии.
При хронической гипонатриемии (например, вследствие мочегонной терапии или синдрома неадекватной секреции АДГ), если симптомов нет, неотложное лечение не обязательно. Оно должно быть направлено в первую очередь на устранение причины патологии.
При наличии симптомов назначения определяются тяжестью клинической картины. Если симптоматика слабая (например, летаргия, спутанность сознания), следует устранить причину расстройства и ограничить потребление воды.
Ударные дозы калия перорально (если его сывороточная концентрация ниже нормы или у ее нижнего предела) повышают сывороточный уровень натрия, увеличивая главным образом внутриклеточную осмоляльность.
Острая гипонатриемия обычно возникает вследствие ятрогенной перегрузки организма жидкостью в послеоперационный период или избыточного ее потребления в результате психиатрического расстройства. В течение 24 ч после начала опасность, связанная с ее коррекцией, вероятно, невелика.
И напротив, сама по себе тяжелая гипонатриемия сравнительно опасна. Необходимо экстренное повышение уровня натрия до 120—130 ммоль/л путем ограничения поступления воды и вливания рассчитанного количества солевого раствора. Сывороточную концентрацию натрия надо увеличивать не более чем на 10 ммоль/л в сутки.
По-видимому, вполне адекватен инфузионный раствор с осмолярностью, вдвое превышающей изотоническую. Резких скачков осмоляльности сыворотки, вызываемых более высокой его концентрацией, надо избегать. Сывороточные уровни электролитов измеряют с интервалом 2—3 ч. Если гипонатриемия связана с перегрузкой жидкостью, вливание следует сочетать с внутривенным введением фуросемида.
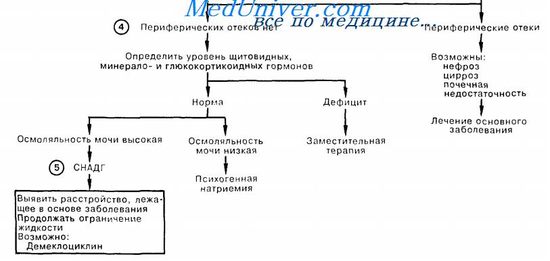
Схема первой помощи при гипонатриемии
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Наши дети очень любознательны и любопытны. Они познают мир и стараются всё оценить на вкус. К сожалению, детское любопытство и родительская невнимательность часто становится предвестником беды — отравления у ребёнка.
Пищевое отравление у ребёнка возникает при употреблении некачественной еды или продуктов, обсеменённых микроорганизмами или грибками.
В детских коллективах случаются и массовые отравления, например, сальмонеллёз.
Отравление у ребёнка делится на периоды:
- бессимптомный период — время с момента попадания ядовитого вещества в организм до начальных проявлений отравления (температуры, рвоты, поноса); — период с момента, когда яд уже всосался в кровь, до полного удаления токсичного вещества из организма. Именно на этом этапе важно оказать своевременную и правильную помощь ребёнку. В противном случае возможны нарушения функции различных внутренних органов и мозга.
После отравления у ребёнка могут возникнуть коварные последствия — осложнения: почечная или печёночная недостаточность, нарушения со стороны нервной системы, сердца, лёгких.
После пищевого отравления работа внутренних органов восстанавливается. Продолжительность периода зависит от степени тяжести интоксикации, своевременности лечения и сопутствующих заболеваний ребёнка.
Признаки отравления

Внезапное ухудшение состояния здоровья ребёнка – рвота и понос, врачи расценивают как возможное отравление детей.
- рвота без поноса может быть признаком отравления никотином;
- расширение зрачков бывает при отравлении спиртом;
- нистагм или косоглазие — при отравлении мухоморами;
- суженные зрачки — признак отравления опиатами;
- нарушение восприятия цвета — отравление угарным газом;
- паралич, двоение в глазах — симптомы ботулизма;
- слепота — отравление метиловым спиртом;
- понос, боль в области живота и рвота сопровождают отравление пищей. При обсеменении продуктов бактериями повышается температура. При отравлении у ребёнка наблюдаются головная боль, сонливость, плохой аппетит.
Как лечить отравление у ребёнка?

Терапия состоит из основных направлений:
- Предотвратить всасывание яда в кровь;
- Применение противоядия (антидота);
- Выведение ядовитого соединения из организма;
- Лечение симптомов отравления.
Трудности лечения детей до года связаны с недостаточной функцией почек и печени — органов, отвечающих за обезвреживание токсинов и их выведение из организма.
Важно знать
Не зависимо от вида растительного яда, начинать лечить отравление у детей необходимо с промывания желудка.
Объем воды, необходимой для промывания: 3 года - 6 лет: берётся 16 мл воды на килограмм веса ребёнка, 7 лет и старше — 14 мл на килограмм веса. После очищения желудка от остатков пищи дать ребёнку сорбент Энтеросгель.
Лечить отравление у детей надо как можно быстрее. До прихода врача необходимо компенсировать утерянную со рвотой и диареей жидкость — отпаивать малыша. Это также позволит быстро вывести токсины из организма. Питье даётся по несколько чайных ложек каждые 5-10 минут.
Применяются аптечные растворы (регидрон и другие), кипячёная вода, морковно-рисовый или изюмный отвары.
Температура при отравлении у ребёнка ликвидируется приёмом жаропонижающих средств.
Если кроха находится на грудном вскармливании, помимо молока следует поить его кипячёной водой. А спустя какое-то время после пищевого отравления, можно вернуться к обычному режиму кормления.
Пищевое отравление у ребёнка грибами, ядовитыми растениями, химическими веществами лечится в условиях стационара.
Диета при отравлении у ребёнка
Начать диетотерапию нужно с голодания. У ребёнка до 1 года, находящегося на естественном вскармливании, пропускаются несколько кормлений. Детям постарше пища предлагается после исчезновения рвоты.
Чем кормить ребёнка при отравлении?
Пища должна щадить желудок и кишечник — это обязательное требование к диетическим блюдам.
Педиатры знают, чем кормить ребёнка при отравлении, чтобы обеспечить организм питательными веществами и дать возможность восстановиться после интоксикации. Детям, которые раньше получали прикорм, дают рисовую или гречневую кашу, приготовленную на молоке с водой в равных пропорциях. Каши протирают и разбавляют горячим молоком. Через несколько суток можно давать пюре из овощей. Через 3-4 дня — детский творог. Постепенно в диету вводятся рыба и мясо в виде суфле.
Детям старше года можно дать биокефир или биойогурт: они обеспечат восстановление микрофлоры толстого кишечника после интоксикации. Диета расширяется быстрее. Супы, пюре, мясо, рыба, каши протираются через сито.
Что можно есть при отравлении ребёнку во время рвоты?
Для поддержания водно-солевого равновесия, малыша следует поить чаем, отваром плодов шиповника, подсоленной или минеральной водой, компотом из сухофруктов. Кормить только после устранения рвоты.
Педиатр Комаровский считает, что не стоит насильно кормить ребёнка. Блюда в детском меню должны содержать витамины и легко усваиваться, а питье должно быть насыщенным.
Что можно кушать при отравлении в период диареи?
В меню не должны входить продукты, оказывающие слабительный эффект и усиливающие газообразование. В этот период нельзя: выпечку, цельное молоко, чёрный хлеб.
В зависимости от диагноза, основных симптомов, и лечение диетой может существенно отличаться. В некоторых случаях рекомендуется лечебное голодание. После него постепенно вводятся домашние сухарики, овсяная и рисовая каши. Первые сутки ребёнка кормят часто маленькими порциями.
- Что кушать разрешается? Можно картофельное пюре, рисовую кашу, белые сухари, чай.
- Что есть категорически запрещено: свежая выпечка, макароны, шоколад, мороженое, чипсы.
Диета должна соблюдаться около двух недель, далее ребёнок постепенно возвращается к обычному меню.
Чем кормить ребёнка после отравления?

Блюда тёплые, протёртые или подаются в измельчённом виде — протираются через сито или обрабатываются в блендере.
Что можно есть после отравления? Для этого прекрасно подходят готовые детские продукты: мясные и рыбные суфле, пюре из овощей, каши или блюда домашнего приготовления в отварном виде или на пару. Напротив, следует исключить: огурцы, помидоры, капусту, пшеничную, перловую каши.
Что можно кушать после периода интоксикации? В восстановительном периоде меню состоит из: отварного куриного мяса, гречневой каши, натурального йогурта, нежирной рыбы, кефира.
Период диеты — 2-3 недели с момента отравления у детей.
Лечение в домашних условиях с помощью диетического питания поможет избежать хронических заболеваний органов пищеварения и других осложнений.
Теперь поговорим о то, что делать, пока вы ждёте врача. Итак.
Первая помощь при отравлении ребёнка
При отравлении грибами, ягодами или лекарствами необходимо вызвать у ребёнка рвоту, надавливая на корень языка. Промыть желудок тёплым раствором поваренной соли (на 1 стакан воды 2 - 4 чайные ложки соли) до чистых промывных вод. Объем жидкости для промывания желудка не должен быть больше 3 литров.
Что дать ребёнку при отравлении?
После промывания желудка для поглощения оставшегося яда внутрь вводятся энтеросорбенты.
Их нужно применять, как средство первой помощи при любом пищевом отравлении! Но при этом необходимо знать допустимые дозировки и предпочтительную лекарственную форму сорбента. Например, традиционный активированный уголь может повредить слизистую желудка маленьких детей.
Современные кремнийсодержащие сорбенты (например, Энтеросгель) обладают высокой сорбционной активностью, выпускаются в форме геля и с успехом применяются в педиатрии. Энтеросгель впитывает не только патогенные бактериальные клетки, но и их токсины, вторичные медиаторы воспаления, не задерживается в пищеварительной системе, не всасывается, подходит для длительной терапии и не окрашивает стул, что особенно важно при диагностике.
Как принимать Энтеросгель детям?
Детям рекомендуется принимать Энтеросгель 3 раза в сутки:
- 5 - 14 лет — десертная ложка;
- 2 года - 5 лет — чайная.
- При тяжёлых острых отравлениях врачи допускают двукратное увеличение дозировки.
Энтеросгель должен быть в каждой домашней аптечке, особенно летом!
Через несколько часов, уже в больнице, врачи повторяют ребенку промывание желудка, после чего дают солевое слабительное (магния сульфат в дозе 15 - 20 г в 100 мл воды).
Если причина интоксикации достоверно известна — в раннем периоде отравления проводится антидотная терапия — в организм вводится противоядие. Например, этиловый спирт применяется при отравлении древесным спиртом, грибной яд бледной поганки обезвреживается липоевой кислотой, при укусах ядовитых змей вводится специфическая противозмеиная сыворотка.
Удаление всосавшегося в кровь яда проводят с помощью форсированного диуреза (введение жидкостей на фоне мочегонной терапии), гемосорбции, плазмафереза, гемодиализа.
При нарушениях жизненно важных функций организма проводится лечение судорожного синдрома, комплекс противошоковых мероприятий и т.д.
Вот и наступило время летних отпусков, оно же — долгожданный сезон свежих ягод, овощей и фруктов, купаний в ласковых водах рек и морей, и. кишечных инфекций. К сожалению, пик заболеваемости инфекционными болезнями кишечника приходится как раз на тёплую пору года. Высокая влажность воздуха, жара, загрязнённые микробами продукты, несоблюдение личной гигиены и нарушение правил хранения продуктов способствуют распространению возбудителей инфекции. Самые распространённые среди населения болезни, называемые кишечными инфекциями, это дизентерия и сальмонеллёз.
Что следует знать о дизентерии? Как уберечь себя и своих близких от этой инфекции? Об этом и многом другом мы расскажем сегодня в этой статье.
Дизентерия — это инфекционное заболевание, протекающее с поражением кишечника и явлениями интоксикации.
Пути передачи заболевания
Источник кишечной инфекции — больные дизентерией или бактерионосители, то есть люди, у которых нет проявлений заболевания, но они заразны для окружающих.
Возбудители этой острой кишечной инфекции попадают в организм с пищей, водой, через загрязнённые предметы обихода, посуду, игрушки и немытые руки.
Заразиться дизентерией можно и при купании в загрязнённых водоёмах.
Довольно часто причиной заболевания становится наша беспечность. Доели йогурт с истёкшим сроком годности или купили шаурму на пляже — казалось бы, что тут такого? Кому-то может и ничего, а для кого-то подобный эксперимент со своим здоровьем может вылиться в лечение.
Дизентерийная география
Бактериальная дизентерия чаще встречается в европейских странах, амебная дизентерия — в Индии и Мексике.
Об этом не стоит забывать туристам, планирующим путешествие и сделать прививку от дизентерии.
Замечено, что дети, подростки и люди с хроническими заболеваниями более восприимчивы к бактериальной дизентерии.
Кроме того, возбудитель дизентерии переносится тараканами и мухами.
Врачи-инфекционисты предупреждают, что самое опасное блюдо в летнее время — салаты, заправленные майонезом! Угрозу здоровью могут нести практически все продукты, которые не подвергались термической обработке — например, сырые яйца, моллюски, суши, молоко, овощи и зелень.
Как распознать дизентерию?
Шигеллёз сопровождается поражением слизистой оболочки желудка и кишечника. Дизентерийные токсины попадают в кровь, вызывая интоксикацию организма, от которой страдают печень, почки, сердце и головной мозг, благодаря чему клиническая картина заболевания очень разнообразна.
Формы дизентерии
- бактерионосительство (может выявляться случайно);
- острая дизентерия длится до трёх месяцев;
- хроническая дизентерия длится больше трёх месяцев.
Дизентерия у взрослых, как острая, так и хроническая, может иметь лёгкое, средней тяжести и тяжёлое течение болезни. У детей признаки дизентерии сопровождаются сильной интоксикацией и обезвоживанием организма.
Острая дизентерия
Как любое инфекционное заболевание, острая дизентерия имеет определённый инкубационный период, то есть промежуток времени, за который бактерии попадают в организм и размножаются там, как в инкубаторе. В среднем, инкубационный период можется длиться около 1-2 суток.
Чаще всего острая дизентерия протекает с поражением толстого кишечника, но встречаются варианты болезни, когда в воспалительный процесс вовлекаются желудок и тонкий кишечник.
При воспалении верхних отделов ЖКТ беспокоят тошнота, водянистый понос, рвота.
В зависимости от тяжести течения болезни, этот период длится около недели.
Симптомы у детей развиваются на фоне сильной интоксикации. Частые позывы в туалет изнуряют ребёнка, он вялый, отказывается от пищи, не может проглотить жидкость. Имеются признаки тяжёлого обезвоживания: нет мочеиспускания, пота, слёз, сухие кожа и язык. Малыш может жаловаться на озноб, боли в области живота, головную боль.
В результате проводимого лечения острые проявления заболевания постепенно угасают, наступает выздоровление. Реже процесс переходит в хроническую форму.
Хроническая дизентерия
Хроническая дизентерия у взрослых имеет, рецидивирующее течение, как говорят врачи, то есть состоит из периодов обострения и относительного благополучия. Обострение болезни вызывают сезонные острые инфекции верхних дыхательных путей и погрешности в диете. Тяжесть симптомов в период обострения меньше, чем при острой форме. Интоксикация выражена меньше, беспокоит повышение температуры тела до 37,5°С, диарея, дефекация менее болезненна, кровь в кале бывает не всегда.
Хроническая дизентерия у детей и взрослых может сопровождаться анемией, гиповитаминозом, дисбактериозом, снижением веса, бессонницей, анорексией.
Дизентерия у детей часто осложняется инфекцией мочевыводящих путей, бронхитом и пневмонией.
Болеют ли дизентерией новорождённые?
К сожалению, да. Дети первого года жизни также могут этим недугом. В группу риска входят:
- недоношенные дети;
- малыши с малым весом;
- с анемией;
- рахитом; ;
- дети, находящиеся на искусственном вскармливании.
Нетипичные проявления дизентерии
- стёртая форма болезни — характерны незначительные кишечные симптомы и отсутствие интоксикации, поэтому больные редко обращаются за врачебной помощью;
- молниеносная форма — резко выражена интоксикация, острая почечная недостаточность;
- гастроэнтероколитическая форма — по своим проявлением напоминает пищевую токсикоинфекцию.
Симптомы и лечение зависят от вида возбудителя. Шигелла Зонне чаще вызывает бактерионосительство и болезнь, вызванная этим возбудителем, протекает в виде пищевой токсикоинфекции. Шигелла Григорьева-Шига вызывает дизентерию тяжёлой формы, с выраженной интоксикацией и кишечными симптомами, а для шигеллёза Флекснера характерно более лёгкое течение заболевания.
Осложнения заболевания
При позднем обращении больного за медицинской помощью или самолечении возможны осложнения заболевания:
- кровотечение из кишечника;
- хроническая почечная недостаточность;
- истощение;
- обезвоживание.
- в тяжёлых случаях при дизентерии у детей — выпадение прямой кишки.
При своевременно начатом лечении прогноз болезни благоприятный.
Симптомы воспаления толстого кишечника:
Диагностика
Важную роль играют лабораторная диагностика и инструментальные методы исследования толстого кишечника: колоноскопия, рентгеноскопия.
Самым достоверным методом лабораторного исследования считается бактериологический анализ на дизентерию: он заключается в исследовании кала на наличие возбудителя — шигелл.
Наряду с ним используется серологический анализ на дизентерию — определяются антитела к бактериям.
С какими болезнями следует дифференцировать заболевание?
Лечение дизентерии у взрослых начинается после того, как исключены другие заболевания: бактериальные и вирусные кишечные инфекции, амебиаз, неспецифический язвенный колит, рак толстой кишки.
При сальмонеллёзе испражнения не сопровождаются болезненными или ложными позывами, а кал похож на болотную тину.
Холера сопровождается обильным поносом и обезвоживанием, а кал при ней имеет вид рисового отвара. Не типичны боли в животе, лихорадка и ложные позывы.
При брюшном тифе увеличены печень и селезёнка, на коже имеются высыпания.
При неспецифическом язвенном колите и раке толстого кишечника имеются характерные изменения слизистой оболочки толстого кишечника. Диагноз устанавливается после инструментального исследования.
Лечение
Главный принцип — как можно более раннее начало терапевтических мероприятий.
Лечение дизентерии у детей проводится в инфекционном отделении. Взрослые с лёгкой формой заболевания могут проходить лечение дома, а лечение у взрослых с тяжёлыми и среднетяжёлыми формами дизентерии проводится в стационаре. Какие лечебные мероприятия медики используют против дизентерии?
Лечебное питание
Большую роль играет диетотерапия. В острой стадии воспалительного процесса назначается лечебная диета с низким содержанием углеводов и жиров. Пища принимается больными 5-6 раз в сутки маленькими порциями. Нежелательны продукты, вызывающие вздутие живота.
Рекомендуемые диетологами продукты:
- протёртые овощные супы;
- пшеничные сухари;
- рыбные супы;
- омлет, яйца всмятку;
- сухари из белого хлеба;
- отварное нежирное мясо или рыба;
- каши на воде (овсяная, рисовая).
Продукты, которые врачи советуют исключить из рациона:
- жирные сорта мяса и наваристые бульоны;
- мучные изделия;
- свежий хлеб;
- солёную рыбу;
- колбасу;
- перловую и пшенную каши;
- макароны;
- фасоль, горох;
- варенье, компоты;
- свежие овощи и фрукты;
- молоко;
- кофе.
Медикаментозная терапия
Основными препаратами против дизентерии являются антибиотики. В некоторых случаях назначается и поливалентный бактериофаг. Продолжительность курса антибиотиков — до 7 дней.
Для выведения бактериальных токсинов из организма больным назначается сорбент Энтеросгель.
Приём противодиарейных лекарств больному противопоказан! Эти лекарства замедляют удаление возбудителя из кишечника.
После курса антибиотикотерапии проводится лечение дисбактериоза кишечника и восстановление нормальной бактериальной картины кишечника. При необходимости назначаются витамины, антигистаминные препараты и иммуностимуляторы. При нарушении переваривания пищи назначаются пищеварительные ферменты.
Комплексное лечение дизентерии у детей включает:
- борьбу с обезвоживанием — обильное питье, солевые растворы;
- постельный режим;
- борьбу с интоксикацией (Энтеросгель);
- лечебную диету;
- антибактериальную терапию;
- ферменты;
- для уменьшения кишечного дискомфорта рекомендуется Энтеросгель;
- пребиотики и пробиотики для восстановления микрофлоры кишечника.
Детям в стадии выздоровления назначаются витамины, отвары лекарственных трав, лекарства, повышающие защитные силы организма, санаторно-курортное лечение.
Профилактические мероприятия
Предупредить заражение возможно при соблюдении основ гигиены. Профилактика дизентерии включает в себя:
- мытье рук перед приёмом пищи;
- правильное хранение и соблюдение технологии приготовления блюд;
- обязательное кипячение молока и воды перед употреблением;
- изоляцию больного дизентерией, тщательная дезинфекция его белья и посуды;
- профилактическое обследование работников общепита для исключения бактерионосительства;
- изоляцию больных детей, запрет посещать детские сады и школы до полного выздоровления и отрицательных результатов бакпосева кала.
Прививка от дизентерии
Самым эффективным способом предупреждения заболевания является прививка от дизентерии взрослым и детям. В РФ чаще используется вакцина от дизентерии Зонне, иммунобиологические препараты для других видов шигелл.
Прививка от дизентерии взрослым и малышам старше 3 лет позволяет выработать иммунитет, но полностью исключить риск заражения другим видом шигелл нельзя.
Поэтому не стоит забывать о личной гигиене, тщательном мытье овощей и фруктов горячей водой, регулярной ревизии холодильника.
Следуйте этим простым правилам и кишечным инфекциям будет до вас не добраться.
Читайте также:




