Овечий стул у ребенка и глисты
Обновлено: 15.04.2024
Существует множество видов паразитов, проникающих в организм человека и живущих в нем. У детей чаще всего встречаются аскариды, вызывающие аскаридоз (кишечные и легочные проявления), и острицы, вызывающие энтеробиоз (кишечные и иммунные проявления). Основной вид диагностики — визуальный, то есть обнаружение червей в испражнениях. Дополнительный и достоверный вид диагностики - исследование крови на напряженность иммунитета к паразитам.
Как ребенок может заразиться глистами?
Заражение может произойти внутриутробно, а также через домашних животных; через некачественные продукты питания (мясо, рыба, молоко, овощи и др.) Причиной заражения может быть нарушение личной и бытовой гигиены.
Каковы симптомы глистной инвазии, признаки глистов у детей?
Чем опасно наличие глистов?
Глисты - это мощный многоклеточный возбудитель инфекции. В отличие от бактерий и вирусов, паразит - это организм или группа организмов, тело человека им нужно как "дом", и они будут "обустраиваться" в нем.
Какие анализы нужно сделать, чтобы определить наличие глистов?
Наличие глистной инвазии можно определить методом анализа испражнений на визуализацию и микроскопию, а также с помощью анализа крови на напряженность иммунитета к паразитам.
Чтобы выяснить, какие именно глисты у вашего ребенка, необходим анализ кала. Однако, велика вероятность, что результат исследования будет отрицательным – в этом случае специалисты рекомендуют прибегнуть к анализу крови на напряженность иммунитета к глистам. Этот иммуноферментный анализ выявляет 15 разновидностей паразитов и делается за один день.
Как бороться с глистами?
В случае, если анализ подтвердил глистную инвазию, начать лечение необходимо, прежде всего, с наведения порядка и чистоты в доме – изолировать от ребенка прихожую и места, где стоит уличная обувь; чаще стирать и проглаживать с двух сторон постельное и нательное белье.
Медикаментозное лечение глистной инвазии должен рекомендовать врач.
Можно ли лечить детей от глистов народными средствами?
Часто для лечения глистов в народной медицине используют тыквенные семечки, но ребенку довольно сложно съесть достаточное количество семечек со шкурками (примерно 100 грамм неочищенных семечек на 10 кг веса в день, в течение нескольких недель). Поэтому этот способ не рекомендуется детям.
Также хорошим глистогонным средством считается свежевыжатый морковный сок, который можно применять и в качестве профилактики заболеваний гельминтами (глистами). Для этого можно давать ребенку 50 - 100 грамм свежевыжатого морковного сока ежедневно.
Можно ли заразиться глистами от других детей?
Если ребенок здоров, то вероятность того, что он заразится глистами, весьма мала. В здоровом теле нет условий для развития гельминтов. Почвой для глистных заболеваний является недоедание, экстремальная нехватка белков и витаминов в пище. В реальности, в желудочно-кишечный тракт человека почти постоянно попадают яйца разных паразитов, но заражения и развития болезни не происходит. Существуют классические рекомендации проводить профилактику заражения дошкольников глистами 2 раза в год, но так как глистогонные препараты высокотоксичны, а яйца существуют в природе повсеместно (то есть их можно подцепить где угодно), то эти рекомендации достаточно спорные. Для профилактики глистных заболеваний достаточно полноценно питаться, тщательно мыть руки перед едой, регулярно проводить влажную уборку и следить за чистотой нательного и постельного белья.
Может ли ребенок заразиться глистами от домашних животных?
Если собака или кошка гуляет по улице, а потом немытыми лапами ходит по дому, то она может приносить в дом те яйца паразитов человека, что находятся в уличной грязи. Те глисты, которыми болеют сами собаки и кошки, человеку не передаются, но кошки и собаки могут быть источником иных, не глистных, паразитических заболеваний, например, от кошки можно заразиться токсоплазмозом. При наличии в доме домашних животных необходимо регулярно проводить в доме влажную уборку.
Рассмотрены факторы риска паразитозов у детей, действие паразитов на организм ребенка, подходы к диагностике паразитарной инвазии и принципы комплексного лечения паразитозов с тем чтобы предотвратить дальнейшее развитие функциональных нарушений с формиров
Risk factors of parasitosis in children was considered, as well as the influence of parasites on a child's body, approaches to the diagnostics of parasitic invasions and principles of integrated treatment of parasitic diseases in order to prevent the further development of functional disorders of the formation of organic pathology.
.jpg)
Паразитарное заболевание — развитие болезненных симптомов в результате жизнедеятельности гельминта или простейших в организме человека [1]. Основной фактор выживания и распространения паразитов — их необычайно высокая репродуктивная способность, а также постоянно совершенствующиеся механизмы приспособления к обитанию в теле человека. К сожалению, настороженность медицинских работников в отношении паразитарных заболеваний у населения в настоящее время чрезвычайно низка, а профилактика гельминтозов сведена к лечению выявленных инвазированных пациентов [12, 13]. Вместе с тем многие исследователи отмечают связь широкой распространенности паразитозов у детского населения с развитием функциональной патологии органов пищеварения на фоне нарушений регуляции и высокий риск формирования хронических заболеваний даже при условии естественной санации ребенка с течением времени.
Самые распространенные и изученные заболевания — аскаридоз, энтеробиоз (рис. 1) и лямблиоз — регистрируются повсеместно. В России ежегодно выявляется более 2 млн больных нематодозами. При оценке территориального распределения лямблиоза по России установлено, что самый высокий средний уровень показателей заболеваемости в течение многих лет отмечен в Санкт-Петербурге, причем пораженность детей, посещающих детские учреждения, составляет 35% [2].
Каждый человек в течение жизни неоднократно переносит различные паразитарные заболевания [9]. В детском возрасте паразитозы встречаются чаще. У детей раннего возраста (до 5 лет) этому способствует широкая распространенность репродуктивного материала паразитов (цисты, яйца, личинки (рис. 2)) в окружающей среде и недостаточное развитие гигиенических навыков.
.jpg)
Значимость определенных факторов риска меняется в соответствии с возрастом ребенка. Доказано, что для детей младшего возраста более значимы санитарно-гигиенические условия проживания, а для подростков при сборе анамнеза необходимо уделить внимание социально-экономическим и географическим факторам (пребывание в лагере, туристическая поездка, наличие младшего брата или сестры) (рис. 3).
.jpg)
Транзиторное снижение противоинфекционного иммунитета как фактор риска возникновения паразитоза у детей регистрируется также в период реконвалесценции после вирусных заболеваний, вызываемых вирусами герпетической группы (цитомегаловирус, вирус простого герпеса I и II, вирус Эпштейна–Барр), может возникать в результате ятрогении (применение иммуносупрессивной терапии при аллергических и аутоиммунных заболеваниях). В настоящее время значимая доля детей находится в состоянии дезадаптации, которое также сопровождается снижением иммунной защиты.
Иммунную защиту желудочно-кишечного тракта (ЖКТ) ребенка можно условно разделить на специфическую и неспецифическую. К неспецифической защите относят комплекс условий нормального пищеварения: зрелость ферментативных систем, обеспечение кислотно-щелочного градиента в различных отделах ЖКТ, деятельность нормальной микрофлоры, адекватную моторику.
Отдельно необходимо отметить, что для такого заболевания, как лямблиоз, предрасполагающим фактором инвазии является нерегулярное и недостаточное отделение желчи в кишечник при аномалиях развития желчного пузыря (перетяжки, перегибы). Лямблиоз, выявленный у пациентов педиатрического отделения МОНИКИ, в 100% случаев сопровождался дисфункцией билиарного тракта.
.jpg)
У детей в восстановительном периоде после острых кишечных инфекций, после массивной антибиотикотерапии, а также у пациентов с хронической патологией органов пищеварения сопутствующие нарушения ферментного обеспечения, нормофлоры и моторики кишечника также делают ЖКТ более уязвимым для паразитов (рис. 4).
Специфическая защита слизистой оболочки органов пищеварения зависит от возраста ребенка и его зрелости. Механизм специфической иммунной защиты является одной из наиболее древних систем организма, так как гельминтозы сопровождают человечество в течение многих тысячелетий. Этот механизм представлен прежде всего эозинофилами крови и иммуноглобулином Е.
Классический развернутый антипаразитарный ответ может быть сформирован у ребенка не ранее достижения им 4 лет и тесно связан с качеством и количеством IgE, созревающего к этому возрасту. При контакте организма с паразитом в первую очередь выделяются медиаторы воспаления: интерлейкин, лейкотриен С4, D4, простагландины, тромбоксаны. Увеличивается количество лимфоцитов, продуцирующих IgM и IgG. В клиническом анализе крови отмечается рост уровня эозинофилов и базофилов, связанный с увеличением содержания этих клеток в тканях инвазированного органа. Встречаясь с личинками паразита, тканевые базофилы выделяют гепарин и гистамин, которые в сочетании с лейкотриенами и другими медиаторами воспаления вызывают общие проявления: зуд, реактивный отек, гиперемию, а также могут спровоцировать общие проявления: бронхоспазм, проявления крапивницы или диарею. Аллергическое воспаление при паразитозах развивается по классическому пути и призвано создать условия, приводящие к гибели и/или элиминации паразита [5].
Вместе с тем эозинофилы обладают выраженным цитотоксическим потенциалом, превышающим возможности других клеток крови, что объясняет первостепенное значение эозинофилов в антипаразитарных реакциях и их повреждающую роль при аллергии. Основное действие эозинофилы оказывают в барьерных тканях. В очаге инвазии они дегранулируют, оказывая гельминтотоксическое и цитотоксическое действие. Белки эозинофильных гранул (большой основной протеин, эозинофильная пероксидаза, эозинофильный катионный протеин, эозинофил-производный нейротоксин) токсичны не только для паразита, но и для клеток организма ребенка. Еще одной из важных причин системных и органных поражений, сопутствующих паразитозам, является образование иммунных комплексов [9, 10].
Действие паразитов на организм ребенка осуществляется с вовлечением многих систем. Практически все их виды могут вызывать сдвиг соотношения Th1/Th2 клеток в направлении, благоприятном для их выживания. Описаны случаи, когда продукты выделения паразита оказывали гормоноподобное действие на организм хозяина [5].
Местное влияние паразиты осуществляют, вызывая контактное воспаление слизистой оболочки и стимулируя вегетативные реакции. При этом нарушаются процессы кишечного всасывания, адекватная моторика ЖКТ и его микробиоценоз.
Системное влияние оказывается за счет использования паразитом энергетического и пластического потенциала пищи в ущерб организму ребенка, индукции аллергии и аутоиммунных процессов, целенаправленной иммуносупрессии и эндогенной интоксикации. Проведенными исследованиями показано, что аллергический синдром сопутствует аскаридозу и энтеробиозу в 71,3% случаев. Среди детей с атопическим дерматитом паразитозы выявляются у 69,1%, при этом лямблиоз из числа всех инвазий составляет 78,5% [4].
Особенно узнаваемую клиническую картину формирует токсокароз (рис. 5). Клиническими маркерами этой инвазии являются лейкемоидная реакция эозинофилов (от 20% и выше эозинофилов в формуле крови), сопровождающая ярко и упорно протекающий аллергический синдром в виде атопического дерматита с выраженным зудом и резистентностью к традиционной терапии или тяжелую бронхиальную астму с частыми приступами.
В 75,3% случаев паразитозы сопровождаются разнообразными функциональными нарушениями со стороны ЖКТ. Рядом работ доказано, что паразитарная инвазия способна вызывать нарушения углеводного обмена, а также дисахаридазную недостаточность за счет снижения уровня лактазы [7, 9].
У большинства детей нарушения адаптации являются одним из важных звеньев патогенетического процесса при паразитозе. Следует отметить, что состояние дезадаптации затрагивает в первую очередь лимфоцитарное звено иммуногенеза, что не может не сказываться на созревании и дифференцировке специфического иммунитета.
Диагностика паразитозов
До настоящего времени ведется поиск простого, доступного и надежного метода диагностики паразитозов. Разработанные методики прямого визуального обнаружения требуют минимальной экспозиции диагностического материала, многократных повторных исследований. Известные способы диагностики глистных инвазий и протозоозов, такие как метод толстого мазка фекалий по Като, метод формалин-эфирного осаждения, перианальный соскоб, микроскопия пузырной и печеночной желчи, имеют ряд недостатков, связанных как с особенностями развития паразита, так и с состоянием макроорганизма и его реактивностью.
Непрямые методы исследования (определение специфических антител) обладают недостаточной специфичностью и достоверностью. Известно, например, что, проходя сложный цикл развития от яйца до взрослого состояния, гельминты меняют свой антигенный состав. Антитела в организме хозяина вырабатываются в основном в ответ на поступление экскретов и секретов гельминта, тогда как в иммунодиагностических реакциях используются соматические антитела. Возникающая неспецифическая сенсибилизация организма, общность некоторых антигенов трематод, простейших и человека создают высокий удельный вес ложноположительных серологических реакций в титрах ниже достоверно диагностических. Таким образом, исследование методом иммуноферментного анализа (ИФА) на гельминты является высокочувствительным, но низкоспецифичным методом. Определение паразитов методом полимеразной цепной реакции (ПЦР) является высокоспецифичным и высокочувствительным методом, но из-за дороговизны и сложности не может быть скрининговым, когда, например, нужно обследовать группу детей из детского учреждения.
Не теряет своей актуальности клинический осмотр ребенка и внимательный учет косвенных признаков паразитоза. Важно отметить возможность течения паразитоза при аллергическом и астеническом синдроме, полилимфаденопатии неясного генеза, при нарушениях кишечного всасывания, углеводного обмена, при затяжном и хроническом течении болезней пищеварительного тракта, гепатоспленомегалии неясного генеза. Течение паразитарной инвазии имеет клинические особенности: обычно признаки поражения минимизированы, заболевание носит стертый характер, обострения полиморфны и неярки. Особенностью обострений заболеваний данной группы является их цикличность с периодом в 11–15 дней.
Косвенными лабораторными признаками паразитоза могут быть анемия, базофилия, эозинофилия, увеличение уровня аспартатаминотранферазы (АСТ).
Кроме того, признаки возможной паразитарной инвазии следует учитывать при оценке результатов инструментального исследования. При ультразвуковом исследовании органов брюшной полости у ребенка старше 3 лет косвенными признаками паразитоза являются гепатоспленомегалия, неравномерность паренхимы печени и селезенки за счет мелких гиперэхогенных сигналов, увеличенные лимфатические узлы в воротах селезенки.
Лечение гельминтозов
Лечение гельминтозов должно начинаться с применения специфических антигельминтных препаратов. Современный арсенал лекарственных средств, используемых для лечения кишечных паразитозов, включает значительное количество препаратов различных химических классов [11]. Они применяются как в клинической практике для лечения выявленных больных, так и с целью массовой профилактики.
Определяя препарат для специфической противопаразитарной терапии, следует понимать, что спектр действия этих препаратов не особенно широк. Практически все препараты этой группы применяются многие десятки лет и целесообразно предположить, что паразиты выработали системы приспособления и заболевание может быть резистентным к проводимой терапии. По данным Г. В. Кадочниковой (2004), эффективность такого традиционного препарата, как Декарис, в современных условиях не достигает 57%. Кроме того, эта группа противопаразитарных средств, к сожалению, имеет ряд побочных эффектов: тошноту, рвоту, абдоминальный синдром.
Таким образом, в современных условиях следует отдавать предпочтение более современным препаратам, которые, во-первых, являются универсальными для лечения как нематодозов, так и смешанных глистных инвазий и активны в отношении такого распространенного паразита, как лямблия. Во-вторых, использование одного противопаразитарного препарата, а не их комбинации, ощутимо снижает риск неприятных побочных эффектов. На сегодняшний день единственный представитель этой группы в нашей стране — альбендазол (Немозол).
Для лечения аскаридоза у детей старшего возраста или при рецидивировании заболевания в настоящее время под наблюдением врача может быть применен комбинированный прием антигельминтных средств (например, альбендазол в течение трех дней, затем — Вермокс в течение трех дней). Непременным условием успешной дегельминтизации больных энтеробиозом являются одновременное лечение всех членов семьи (коллектива) и строгое соблюдение гигиенического режима для исключения реинвазии. Следует отметить, что важное значение имеет ежедневная влажная уборка, так как были описаны казуистические случаи распространения репродуктивного материала остриц на частичках пыли на высоту до 1,5 метра.
В педиатрической клинике МОНИКИ разработаны принципы терапии паразитозов, учитывающие особенности патогенеза инвазии и позволяющие качественно и надежно вылечить данную группу заболеваний. Благодаря применению разработанной схемы терапии удается эффективно предотвратить реинвазию и развитие функциональных нарушений органов пищеварения у детей.
Принципы терапии больных паразитозами
1. Прием антипаразитарных препаратов проводится с учетом вида возбудителя инвазии.
Препараты, применяемые в лечениии аскаридоза:
- Вермокс (мебендазол) (для детей с 2 лет) — по 100 мг 2 раза в сутки в течение 3 дней;
- Пирантел — 10 мг/кг однократно;
- Немозол (альбендазол) (для детей с 2 лет) — 400 мг однократно.
Препараты, применяемые в лечении энтеробиоза:
- Вермокс (мебендазол) (для детей с 2 лет) — 100 мг однократно;
- Пирантел — 10 мг/кг однократно;
- Немозол (альбендазол) (для детей с 2 лет) — 400 мг однократно.
Препараты, применяемые в лечении лямблиоза:
- орнидазол 25–30 мг/кг (если масса тела больше 35 кг — 1000 мг) в два приема в течение 5 дней, 1 день — 1/2 дозы, повторный курс через 7 дней;
- Макмирор (нифурател) — по 15 мг/кг 2 раза в сутки в течение 7 дней;
- Немозол (альбендазол) — по 15 мг/кг однократно в течение 5–7 дней.
2. Лечение паразитоза предусматривает измененные в результате жизнедеятельности паразитов свойства пищеварительного тракта ребенка (функциональные нарушения органов пищеварения, ферментопатия, изменение микробиоценоза) и их коррекцию курсами ферментных препаратов и синбиотиков (табл. 1).
3. Обязательное применение энтеросорбентов и комплекса поливитаминов с микроэлементами (табл. 2 и 3).
Таким образом, разработанные в клинике педиатрии МОНИКИ принципы комплексной терапии паразитозов у детей предусматривают поэтапное восстановление функционального состояния ЖКТ, нарушенного в результате местного и системного влияния паразитов. Применение комплексной терапии позволяет предотвратить дальнейшее развитие функциональных нарушений с формированием органической патологии, а также избежать реинвазии.
Литература
Л. И. Васечкина 1 , кандидат медицинских наук
Т. К. Тюрина, кандидат медицинских наук
Л. П. Пелепец, кандидат биологических наук
А. В. Акинфиев, кандидат медицинских наук
Глистные инвазии (гельминтозы) широко распространены во всем мире. По данным ВОЗ, ежегодно заражаются глистами около одного миллиарда людей. В нашей стране наибольшее распространение имеют нематодозы - паразитарные заболевания, вызванные круглыми червями (нематодами). Самыми известными представителями этой группы гельминтов являются аскариды (Ascaris lumbricoides), острицы (Enterobius vermicularis) и власоглавы (Trichocephalus trichiurus). Есть несколько важных аспектов течения нематодозов у детей, на которые необходимо обратить внимание для оказания максимально эффективной помощи.
ЭПИДЕМИОЛОГИЯ
Нематоды являются геогельминтами, то есть созревание яиц происходит в почве. Заражение ребенка нематодами происходит фекально-оральным путем (через рот) при непосредственном контакте с землей, песком (на даче, в песочнице), через загрязненные предметы (игрушки, одежду, обувь, постельное белье, пол), через продукты питания (ягоды, овощи, фрукты), посредством насекомых (мух, тараканов, муравьев), при контактах с животными (собаки, кошки). В детских коллективах (детские сады) возможно заражение ребенка от других детей через игрушки, постельное белье. Также возможно аутозаражение гельминтами.
Заражение яйцами глистов возможно с того возраста, когда ребенок "выходит" за пределы детской кроватки, т.е. с 6-7 месяцев. Наличие дома животных, особенно бывающих на улице (они приносят яйца глистов на лапах и на шерсти), увеличивает вероятность заражения гельминтами, при этом подвергнуться заражению могут дети еще более раннего возраста, 1-2 месяцев. Особо вероятно заражение детей, имеющих непосредственные контакты с землей и песком.
Вероятность заражения детей дошкольного возраста глистами равна почти 100%. У детей этой возрастной категории еще недостаточно развиты гигиенические навыки, а познание окружающей среды идет во многом через рот. Кроме того, у малышей слабо развиты защитные механизмы против инвазии (недостаточно кислая среда желудка, недостаточно силен иммунитет). Надо отметить, что у детей старше 7 лет вероятность заражения гельминтами не намного меньше, чем у дошкольников.
КЛИНИКА
Наиболее частым клиническим синдромом при глистной инвазии является дисфункция ЖКТ. У детей могут быть: неустойчивый стул (чаще запоры, но может быть и неоформленный стул); болевой абдоминальный синдром (от "летучих" болей в животе без определенной локализации, проходящих за несколько минут, до упорных сильных болей, имитирующих симптомы острого живота); метеоризм; явления диспепсии верхних отделов ЖКТ (отрыжка, тошнота, быстрое насыщение). Проявлениями интоксикации при гельминтозах являются: снижение аппетита, нарушение ночного сна (беспокойство, звуки во сне или частые пробуждения); скрипение зубами (бруксизм); раздражительность, капризность, агрессивность. Токсическое воздействие паразитов на центральную нервную систему может быть причиной судорог. Кроме того, при нематодозах, особенно при энтеробиозе и аскаридозе, возникают гиперемия и раздражение области ануса, промежности и наружных половых органов. У девочек часто возникают инфекции наружных половых органов, например рецидивирующие вульвовагиниты.
Глисты могут сами создавать проблемы со здоровьем и усугублять уже имеющуюся патологию. Так, гельминты являются мощным фактором сенсибилизации организма. На фоне нематодозов усиливается атопический дерматит и ухудшается течение других аллергических заболеваний (в том числе бронхиальной астмы, поллинозов). Глистные инвазии могут быть причиной впервые возникшей аллергии, особенно если она появилась в летне-осенний период. Аллергические реакции при гельминтозах протекают торпидно и почти резистентны к традиционной противоаллергической терапии. Эозинофилия в общем анализе крови является одновременно и признаком аллергии, и признаком паразитарных заболеваний, но при гельминтозах встречается не очень часто (всего в 3-5% случаев). В некоторых ситуациях гельминты приводят к значительному росту уровня общего IgE.
Гельминты ослабляют работу иммунной системы, вследствие чего ребенок страдает частыми респираторными заболеваниями, у него могут возникать гнойничковые или грибковые поражения кожи и слизистых оболочек, кариес, Нередки при гельминтозах неадекватные реакции ребенка на профилактические прививки.
Гельминты вызывают дисбактериоз кишечника, угнетая нормальную кишечную микрофлору и ослабляя местный иммунитет ЖКТ. Характерными особенностями микробиоценоза при глистных инвазиях являются уменьшение общего количества кишечной палочки и повышение количества неферментирующих бактерий, снижение числа лактобактерий, рост кокковой флоры. На фоне дисбактериоза усугубляются функциональные нарушения ЖКТ и аллергическая патология, развиваются вторичные (реактивные) изменения печени, желчевыводящих путей и поджелудочной железы.
ДИАГНОСТИКА
Имеются многочисленные данные, свидетельствующие о том, что выявить глистные инвазии достаточно сложно. Трудности диагностики гельминтов связаны с особенностями их жизненного цикла. У всех нематод имеется личиночная фаза от 1 до 6 месяцев, когда яйца они еще не откладывают, поэтому в ходе лабораторной диагностики их не обнаруживают. Яйцекладки могут происходить нерегулярно, с интервалом от 1 до 14 дней и в относительно небольших количествах (10 3 -10 5 , при том, что они находятся в окружении бактерий, частиц пищи и прочего, измеряющегося числами 10 8 -10 12 ). Соответственно, чтобы обнаружить яйца гельминтов в фекалиях, нужно попасть в период зрелости, в тот самый день, в то самое место кала и плюс еще их там "разглядеть". При этом вероятность выявления гельминтов составляет от 0 до 10-20%, и практически не зависит от возможностей лаборатории.
Другие методы исследования тоже имеют свои минусы. Определение антител в крови к нематодам актуально только в первые 1-2 месяца их присутствия в организме, когда глисты находятся в личиночной стадии. Затем, антитела исчезают из системного кровотока, сосредотачиваясь в просвете кишечника и вырабатываясь непосредственно в кишечной стенке. Определять уровень иммуноглобулинов в просвете ЖКТ для диагностики кишечных гельминтозов пока не научились, хотя ведутся разработки в этом направлении. Сейчас же гельминтозы являются одной из самых недиагностируемых лабораторными методами болезней.
Знание разнообразной клинической картины, сопровождающей глистные инвазии, очень важно для педиатра, поскольку часто приходится решать вопрос о противоглистном лечении на основании косвенных признаков болезни, что связано с вышеуказанными трудностями лабораторной диагностики. Следует отметить, что чем больше симптомов, которые можно связать с глистной инвазией, присутствует у ребенка, тем более вероятно, что инвазия есть. Чаще всего, собирая анамнез, врач обнаруживает различные сочетания отклонений от нормы. Но не будем забывать, что глистная инвазия может протекать с одним синдромом (например, только атопический дерматит), а может быть и вовсе практически скрытой.
ЛЕЧЕНИЕ
Учитывая высокую эпидемиологическую вероятность глистных инвазий, их способность нарушать различные функции организма ребенка и сложности диагностики, рекомендуется независимо от результатов анализов проводить профилактически-лечебные противоглистные курсы с учетом косвенных признаков (клиническая картина) патологии. ВОЗ рекомендует проведение профилактических антигельминтных курсов детям дошкольного возраста дважды в год - весной и осенью.
Эта тактика оправданна, но можно добавить, что при необходимости (неблагоприятная эпидемиологическая ситуация или явные клинические признаки гельминтоза у ребенка) возможно внеплановое проведение дегельминтизации.
Многолетний опыт показывает, что наиболее эффективно применение не монотерапии, а комплексного использования двух или более антигельминтиков. Сначала лучше всего назначить однократно Декарис (левамизол) в возрастной дозировке. Этот препарат ослабляет гельминтов, а на ослабленных паразитов хорошо действует Вермокс (мебендазол) или Немозол (альбендазол). Второй антигельминтик назначается через 3 дня после Декариса. Все эти препараты нетоксичны. Эффективность комплексного лечения в 2-3 раза лучше, чем при монотерапии. Пирантел, который также является антигельминтным препаратом, может быть использован при энтеробиозе, но его эффективность уступает эффективности мебендазола, а безопасность не превышает безопасность других антигельминтных средств.
Следует отдельно сказать о безопасности противоглистных средств, поскольку в этом вопросе существуют разные мнения и некоторая настороженность среди врачей. Левамизол при однократном приеме (на ночь) в терапевтической дозе (2,5 мг/кг) не вызывает серьезных побочных действий: об этом четко написано в справочниках по лекарственным средствам (в том числе РЛС, Видаль). Упомянутые в инструкции побочные влияния на органы и системы могут возникнуть в исключительных случаях, когда препарат применяется в существенно большей дозировке, как иммуномодулятор. Мебендазол является невсасывающимся препаратом с высокой избирательностью действия против гельминтов. При отсутствии паразитов в кишечнике он выходит в неизмененном виде, не вступая ни с чем во взаимодействие. Наконец, альбендазол (в России есть только Немозол) на протяжении более 20 лет является самым популярным антигельминтным препаратом во всем мире, что само по себе является отличной рекомендацией, если знать, насколько серьезно на Западе относятся к безопасности лекарственных средств и токсичности.
Но на фоне антигельминтных курсов могут быть побочные действия, связанные с разрушением паразитов под воздействием лекарств (это не токсическое действие препарата на организм, а токсическое действие продуктов разрушения гельминтов). Признаки интоксикации, развившейся на фоне приема антигельминтных препаратов, таковы: тошнота, головокружение, разжижение стула, боли в животе, очень редко -подъем температуры тела, крапивница. Может быть усиление тех симптомов, которые были связаны с глистной инвазией. Эти побочные действия кратковременны и уменьшаются приемом сорбентов (Лактофильтрум, Энтеросгель и т.п.). Сорбент можно назначить заранее, если предполагается, что вероятность побочных действий велика. Врач должен рассказать о безопасности антигельминтного курса, но при этом предупредить пациента или его родителей о возможных побочных действиях, рассказав о механизме этого эффекта.
ГРУППЫ ПАЦИЕНТОВ, КОТОРЫМ ПЕРЕД ПРИМЕНЕНИЕМ АНТИГЕЛЬМИНТНЫХ СРЕДСТВ, РЕКОМЕНДУЕТСЯ НАЗНАЧИТЬ СОРБЕНТ:
Что такое запор у ребёнка? Причины возникновения, диагностику и методы лечения разберем в статье доктора Данилейченко Н. А., педиатра со стажем в 33 года.
Над статьей доктора Данилейченко Н. А. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Всё чаще причиной обращения за помощью к детскому гастроэнтерологу становятся жалобы на задержку стула у детей.
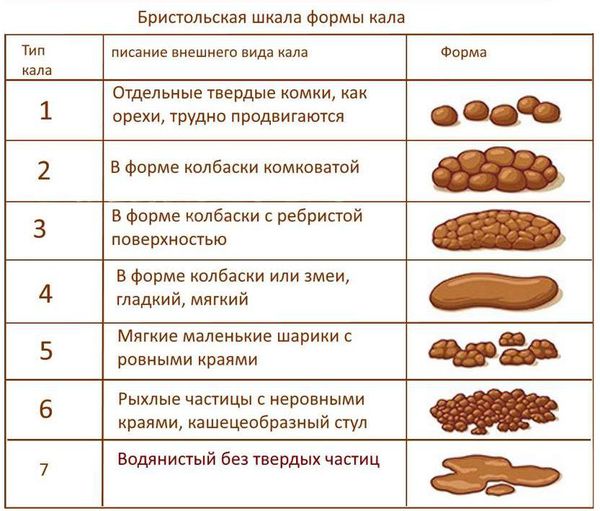
Запор (копростаз) — это нарушение очищающей функции кишечника, при котором увеличиваются интервалы между актами дефекации, изменяется консистенция стула, возникает систематически неполное опорожнение кишечника.
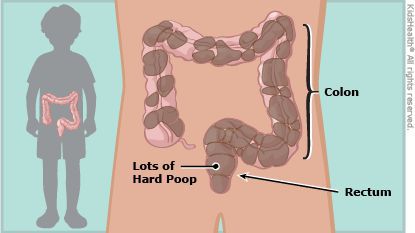
У здорового малыша частота дефекаций может быть разнообразной. Она зависит от возраста малыша, качества питания, количества выпитой воды и других моментов. К примеру, у детишек на первых месяцах жизни, которые питаются только грудным молоком, частота дефекаций составляет от 1 до 6-7 раз в день. С введением прикормов частота дефекаций снижается, стул становится более густым. При искусственном вскармливании стул реже, чем при грудном. Если анализировать детей более старшего возраста, то норма частоты их стула может варьироваться от 3 раз в день до 3 раз в неделю.
Беспокоит то обстоятельство, что родители зачастую поздно начинают бить тревогу — ребёнок чувствует себя хорошо, играет, кушает, терпит. [3] [4] И если маленькие дети всё же находятся под контролем, то подростки часто могут стесняться рассказать о нарушении стула. [2] Зачастую это выясняется на приёме у гастроэнтеролога по поводу другой проблемы.
Причины запоров:
- Нейрогенная этиология — проявления нарушений вегетативной нервной системы и вертебральной иннервации, психоэмоциональные расстройства.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы запора у ребёнка
Частота дефекаций у детей разного возраста
Количество дефекаций в грудном возрасте зависит от вида вскармливания. На грудном вскармливании в первые месяцы жизни дефекация происходит 2-3 раза в сутки, на искусственном — 1-2 раза. После шестимесячного возраста — 1-2 раза в день, после 4-5 лет — один раз в день. Несмотря на вариабельность частоты стула у детей раннего возраста, отсутствие стула более суток должно насторожить родителей. При этом нужно учитывать, что стул один раз в 2-3 дня, если он мягкий и безболезненный, может быть вариантом нормы.
Запор может выражаться как кишечными проявлениями, так и общеклиническими симптомами.
При копростазе появляются разлитые боли в животе разной локализации, проходящие после опорожнения кишечника, вздутие, беспокойство и боль при дефекации.
Общеклинические проявления характеризуются утомляемостью, снижением аппетита, головной болью, капризностью (каловая интоксикация). На кожных покровах могут появиться высыпания, гнойнички, акне.
При осмотре отмечается увеличение объёма живота из-за скопившихся газов, при пальпации обнаруживаются плотные каловые массы в сигмовидной и прямой кишке.
Задержка стула может сопровождать и другие патологии желудочно-кишечного тракта — гастродуодениты, холециститы, панкреатиты, функциональные нарушения гепатобилиарной системы.
Основываясь только на клинических данных, не всегда возможно установить механизм запоров: гипер- или гипотонический. Однако гипотонические запоры отличаются большей тяжестью и упорством, имеют прогрессирующий характер, могут сопровождаться каломазанием и образованием каловых камней.
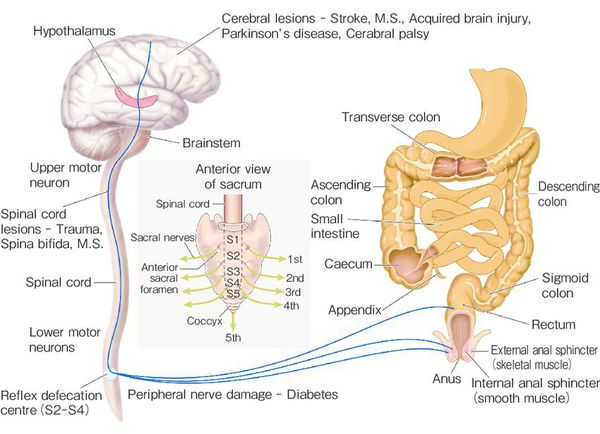
Патогенез запора у ребёнка
При длительном нахождении каловых масс в толстой кишке происходит повышенное всасывание их жидкой части и уплотнение, что приводит к повреждению слизистой и боли при дефекации. [8] [9] Это заставляет ребёнка принудительно сдерживать позыв к опорожнению.
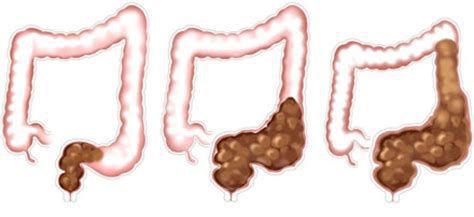
При частых задержках сигмовидная и прямая отделы толстой кишки дилатируются (расширяются), восприимчивость нервных окончаний снижается [8] [9] , что ведёт к прогрессированию запоров и их хронизации.
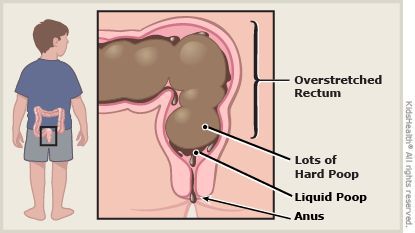
На фоне повышенного расширения прямой кишки тонус анального сфинктера понижается [1] [8] , в результате чего жидкость обтекает уплотнённый кал и без дефекации протекает через гипотоничный сфинктер (каломазание) [1] [8] .
По мере увеличения частоты запоров развивается нарушение микробиоты кишечника, что усиливает патологическое состояние. [7] [10]
Классификация и стадии развития запора у ребёнка
В данное время нет единой общепринятой классификации запоров.
По происхождению выделяют:
- Первичные запоры — обусловлены врождёнными аномалиями развития;
- Вторичные запоры — появившиеся в результате заболеваний, травм, действия лекарственных препаратов и т.д.;
- Идиопатические запоры — нарушения моторики кишечника вследствие разных причин, в том числе и алиментарных (в связи с неполноценным питанием). [1][4]
По времени возникновения различают:
Согласно МКБ-10 (Международной классификации болезней десятого пересмотра), принято различать синдром раздражённой кишки и функциональные запоры разной этиологии. [2]
Кроме того, по типу нарушения двигательной функции запоры подразделяются на:
- гипертонические — являются следствием перенесённых инфекций или психологических перегрузок, а также возникают при неврозах, патологических нарушениях, способствующих сохранению тонуса сфинктеров заднего прохода, употреблении пищи, богатой целлюлозой;
- гипотонические — могут сопровождать такие состояния, как рахит, гипотрофия, эндокринная патология (гипотиреоз), а также малоподвижный образ жизни. [2][4]
Функциональные запоры — более 90 % всех случаев запоров. [4] [6] [8] [9]
Очень важно различать запоры по степени компенсации:
- Компенсация — дефекация 1 раз в 2-3 дня, сохранение позывов, боли в животе не тревожат, отсутствует метеоризм, запоры легко корректируются питанием;
- Субкомпенсация — дефекация 1 раз в 3-7 дней (только после приёма слабительного), могут тревожить боли в животе и вздутие;
- Декомпенсация — запоры более недели, отсутствие позывов к дефекации, боли и вздутие живота, общие проявления каловой интоксикации, дефекация после клизмы.
Эта классификация по степени компенсации необходима врачу для определения тактики лечения или направления на консультацию к проктологу или хирургу. [1]
Осложнения запора у ребёнка
При частом натуживании может происходить выпадение прямой кишки.
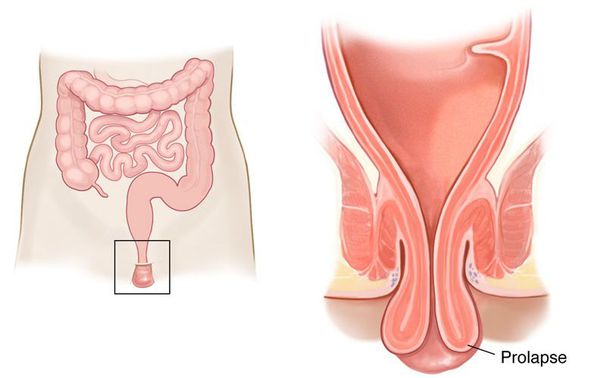
Запоры провоцируют и усиливают дисбаланс микробиоты кишечника, что выражается в изменении соотношения полезной и условно патогенной микрофлоры и проявляется у ребёнка снижением иммунитета, признаками недостаточности микроэлементов и витаминов, вздутием живота и плохим запахом изо рта.
Каловый застой приводит к усилению всасывания токсинов и продуктов метаболизма микрофлоры. Об этом свидетельствуют признаки интоксикации: утомляемость, снижение аппетита, нарушение сна, кожные проявления.
Заболевания других органов желудочно-кишечного тракта, такие как рефлюкс-энтерит, стоматиты, желчекаменная болезнь, гастрит и другие, тоже могут возникнуть в результате стойких запоров.
Когда запор угрожает жизни пациента
Угрожающие признаки при запоре:
- тошнота, рвота (проявление интоксикации);
- задержка мочи (сдавливание мочевыводящих путей каловыми массами);
- общая слабость, рвота, повышение температуры, тошнота, тахикардия — признаки непроходимости кишечника, перитонита, которые требуют незамедлительного хирургического вмешательства.
Диагностика запора у ребёнка
Когда нужно обратиться к врачу
- стула нет дольше трёх дней, при этом болит живот;
- при дефекации выпадают прямая кишка и геморроидальные узлы; возникает трещина прямой кишки;
- с калом выделяется кровь и слизь;
- наблюдается вздутие живота, нарушено отхождение газов;
- температура тела повышена, болит живот, рвота;
- дефекация затруднена более трёх недель.
Сбор анамнеза
При сборе анамнеза врач задаст следующие вопросы:
- Чем ребёнок питается, кушает ли овощи и фрукты, достаточно ли выпивает жидкости?
- Насколько ребёнок физически активен, играет ли в подвижные игры?
- Нет ли у ребёнка сопутствующих проблем с эндокринной или нервной системой?
- Как долго ребёнок страдает от запора, какие меры принимались до этого, были ли они эффективны?
Физикальное обследование
Обследование проводится с целью выяснения причины и механизма развития запора, а также исключения врождённой или приобретённой органической патологии.
Начинается осмотр с пальцевого обследования. При этом определяется заполненность ампулы прямой кишки, состояние тонуса сфинктера, наличие анатомических повреждений (трещин, стеноза), наличие кровянистых выделений. При болезни Гиршпрунга тонус сфинктера повышен, при хронических запорах, каломазании — снижен.
- копрограмма;
- анализ кала на дисбактериоз;
- общий и биохимический анализ крови.
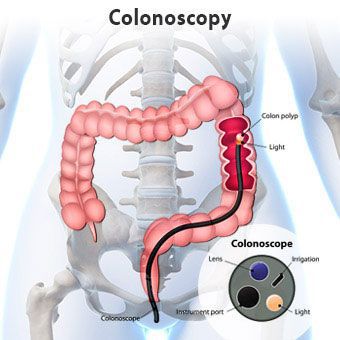
Эндоскопическое обследование (колоноскопия, ректороманоскопия) выполняется с целью оценки состояния слизистой оболочки кишечника и исключения воспалительных процессов.
С помощью рентгенографии органов брюшной полости и ирригографии можно увидеть структурные и функциональные особенности кишечника. Если при гипертоническом запоре просвет кишки сужен, гаустры усилены, опорожнение нормальное, то при гипотоническом наблюдается расширение сигмовидной и прямой кишки, опорожнение сильно замедлено.
Нарушения аноректальной зоны у детей выявляются с помощью манометрии и сфинктерометрии.
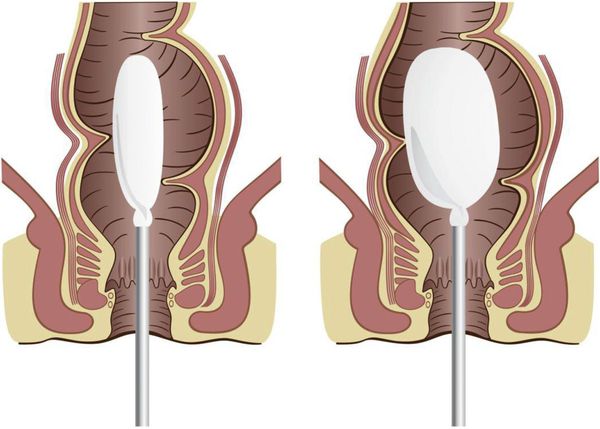
В комплексном исследовании применяется УЗИ-диагностика состояния кишечника, гепатобилиарной системы, поджелудочной железы и желудка. Учитывая неврологическую природу запоров, необходима консультация невропатолога.
Дифференциальный диагноз
При постановке диагноза очень важно провести сравнительный анализ заболеваний и состояний, схожих по клинике с запором.
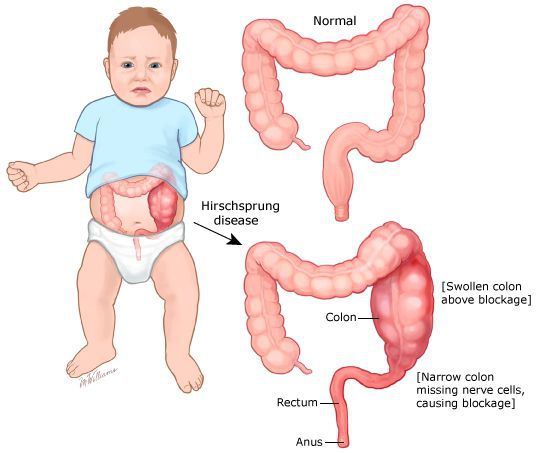
В первую очередь необходимо исключить заболевания, имеющие органическую патологию (болезнь Гиршпрунга или аганглиоз). При данном заболевании нарушена иннервация участка толстой кишки, что может быть врождённой или приобретённой патологией. Врождённый аганглиоз проявляется с первого года жизни, приобретённый может возникнуть после какого-либо инфекционного заболевания кишечника. Чем больше протяженность участка с нарушенной иннервацией, тем раньше и более тяжело протекает заболевание. При болезни Гиршпрунга консервативное лечение малоэффективно. Идёт прогрессирование запоров с образованием каловых камней, увеличением размеров живота, развитием колита. Лечение заболевания — оперативное.
Лечение запора у ребёнка
- смена образа жизни, поведения;
- диетические рекомендации;
- лечение медикаментозными препаратами;
- лечение травами;
- бальнеотерапия;
- БОС-терапия (биологически обратная связь);
- физиотерапия, ЛФК (лечебная физкультура).
Увеличение двигательной активности
Основа лечения запоров — изменение образа жизни: прогулки, посещение спортивных мероприятий, активные игры на свежем воздухе. В особенности, это необходимо детям, длительно сидящим за компьютером или перед телевизором. Эти изменения должны стать привлекательной альтернативой их обыденному времяпрепровождению. [1] [7]
Диетические рекомендации
Увеличение объёма потребляемой жидкости
При лечении запоров важно контролировать водный режим. Вода необходима для формировании каловых масс и облегчения прохождения их по кишечнику. Если воды недостаточно, то кал становится более плотным. Пить жидкость лучше за полчаса до еды или через два часа после приёма пищи.
Препараты
При применении слабительных следует помнить о следующих правилах:
БОС-терапия заключается в обучении ребёнка сознательной регуляции тонуса мышц тазового дна.
К физиопроцедурам относятся электрофорез, СМТ (синусоидальные модулированные токи) и рефлексотерапия.
Что нельзя делать, когда у ребёнка запор
Когда у ребёнка запор, его нельзя ругать и заставлять насильно садиться на горшок. Нельзя давать некоторые продукты питания, тормозящие моторику кишечника: айву, грушу, хурму. Следует уменьшить количество мучной и мясной пищи.
Срочные меры
До обращения к врачу ребёнка можно дать слабительный препарат, поставить свечку или сделать микроклизму.
Как сделать ребёнку клизму
Очистительная клизма проводится для освобождения нижних отделов кишечника от каловых масс.
Техника выполнения клизмы не сложная, её можно сделать в домашних условиях. Но, желательно, чтобы в первый раз проведение процедуры контролировал медработник.
Помещение, где проводится процедура, не должно быть холодным. Нужно заранее приготовить грушу нужного объёма. Температура вводимой жидкости должна быть от 22 до 26 ℃ . Если ребёнок младше года, то его следует положить на спину. Старшие дети ложатся на левый бок. Грушу нужно наполнить жидкостью, выпустить воздух, наконечник смазать вазелином или детским кремом. Верхнюю ягодицу приподнять и ввести кончик груши в анальный проход на 3-5-7 см (в зависимости от возраста). Сжимая грушу, ввести содержимое. После изъятия груши, сжать ягодицы ребёнка на несколько минут.
Обучение опорожнению кишечника
При нарушенном функционирования мышц тазового дна эффективным методом является БОС-терапия. Цель терапии — научить пациента управлять мышцами малого таза и запирательного аппарата прямой кишки. Пациентами могут быть дети старшего возраста, способные понять поставленную задачу.
Позиция: лёжа на боку, в анальное отверстие вставляется датчик, соединённый с компьютером.
Задача ребёнка: усилить напряжение мышц для появления или увеличения какого-либо анимационного эффекта на экране.
Продолжительность терапии: один раз в неделю в течение пяти недель.
Народные средства
При запоре будет полезно употребление смесей сухофруктов (инжир, курага, чернослив), запечённых яблок, йодсодержащих фруктов (киви, фейхоа).
Прогноз. Профилактика
При устранении предрасполагающих причин и корректировке дефектов питания можно добиться беспроблемной дефекации и изменения характера испражнений. Самостоятельно проводить лечение, используя только послабляющие препараты и клизмы, нельзя, так как это может привести к усилению тяжести и хронизации состояния. [10] [11]
Для профилактики задержки стула необходима физическая активность, массаж, рациональное питание и благоприятная психологическая обстановка.
Читайте также:

