Палочка туберкулеза в мазке
Обновлено: 18.04.2024
Туберкулез – это инфекционное заболевание, возникающее по причине проникновения в организм микобактерий. Генитальный туберкулез в подавляющем большинстве является вторичным и развивается в связи с тем, что патогенная микрофлора попадает в мочеполовой тракт либо из легких, либо из кишечника.
Пути заражения генитальным туберкулезом
Среди путей переноса инфекции преобладает гематогенный, иными словами, палочки Коха переносятся с кровью. Происходит это обычно в детском или подростковом возрасте при первичном распространении mycobacterium из первичного очага заражения по другим органам и системам организма. В том случае, если поражена брюшина, микроорганизмы могут достичь фаллопиевых труб либо с током лимфы, либо контактным путем. При генитальном туберкулезе практически во всех случаях выявляется поражение фаллопиевых труб, а примерно у каждой третьей пациентки с этим диагнозом – поражение эндометрия.
Формы генитального туберкулеза
Данная классификация основана на степени выраженности клинических проявлений, а также наличии морфологических изменений, происходящих в пораженных органах:
- Продуктивная (чаще всего в этом случае выявляется сальпингит, то есть патологический процесс в маточных трубах, на которых обнаруживаются люпозные бугорки)
- Экссудативно-продуктивная (у пациенток с этой формой заболевания выявляется аднекстумор – единое тубоовариальное образование, развивающееся вследствие гнойного процесса в маточной трубе и яичнике. Также может быть выявлен эндометрит)
- Казеозная форма с инкапсуляцией
- Казеозная форма без инкапсуляции (наиболее тяжелая форма генитального туберкулеза )
Имеет место также классификация, в основе которой лежит активность инфекции. Выделяют:
- Активный генитальный туберкулез
- Затихающий
- Неактивный
В зависимости от того, какой отдел мочеполового тракта оказался поражен микобактериями, выделяют туберкулезный аднексит, туберкулезный сальпингит, туберкулезный эндометрит, туберкулезный оофорит, туберкулезный цервицит.
Симптомы генитального туберкулеза
Как правило, клинические проявления заболевания впервые появляются у пациенток в репродуктивном возрасте (преимущественно от двадцати до тридцати лет). Реже это происходит в подростковом возрасте или после наступления менопаузы. Совершенно не обязательно присутствуют все признаки, которые будут перечислены ниже. Более того, во многих случаях единственной жалобой, с которой женщины обращаются к гинекологу-репродуктологу, является бесплодие. Тем не менее, могут присутствовать и другие симптомы, к которым относятся:
- Различные нарушения менструального цикла. У больных генитальным туберкулезом могут наблюдаться сокращение длительности менструации (олигоменорея) или полное их прекращение (аменорея), болезненность менструаций (альгодисменорея), увеличение объема выделений (меноррагия) и появление дисфункциональных кровотечений, не связанных с менструацией (метроррагия).
- Боли в нижней части живота, которые, как правило, имеют ноющий или тянущий характер
- Туберкулезная интоксикация (субфебрильная температура тела, ухудшение аппетита, потеря веса, потливость в ночное время)
- Острые боли в животе
Диагностика
- УЗИ органов малого таза
- Диагностическая лапароскопия
- Гистеросальпингография
- Туберкулиновая проба, которая вызывает как общую, так и местную реакцию. В частности, при гениальном туберкулезе после введения туберкулина отмечается усиление болевых ощущений и отечность органа при пальпаторном исследовании яичников, появление более интенсивных болей в нижней части живота.
- Исследование методом ПЦР (в качестве предмета исследования могут выступать выделяемое из влагалища, менструальная кровь, соскобы слизистой оболочки матки и т.д.)
Лечение генитального туберкулеза
Лечение заболевания осуществляется в специализированных медицинских учреждениях. Рекомендована химиотерапия, которая включает в себя прием трех и более лекарственных препаратов и продолжается от полугода до двух лет.
В некоторых случаях (например, при выраженном спаечном процессе в малом тазу) может потребоваться оперативное вмешательство.
В дальнейшем пациенткам потребуется нормализовать свой режим дня таким образом, чтобы они могли достаточно времени посвящать отдыху. Полноценный сон, прием витаминов и правильное питание также являются важной составляющей при лечении генитального туберкулеза. Пациенткам рекомендовано санаторно-курортное лечение и физиотерапия.
Беременность при генитальном туберкулезе
Как мы уже писали выше, нарушения менструального цикла и бесплодие являются одним из самых частых симптомов генитального туберкулеза. После проведения лечения, согласно статистическим данным, восстановление фертильности происходит примерно в 6% случаев. Каковы шансы на наступление беременности при генитальном туберкулезе, сможет ответить лечащий врач на очной консультации поле проведения тщательного обследования.
Лабораторная диагностика туберкулеза. Выявление бактерий туберкулеза.
В распознавании и дифференциальной диагностике туберкулеза, а также в определении эффективности проводимого лечения важную роль играют лабораторные методы исследования. Среди них большое значение имеют прежде всего способы обнаружения микобактерии туберкулеза в различных выделениях, воспалительных экссудатах, жидкостях и тканях организма больного.
При туберкулезе легких микобактерии находят прежде всего в мокроте. Частота, массивность и постоянство бацилловыделения зависят от формы процесса. Оно часто имеет место при инфильтративном и особенно деструктивном туберкулезе легких. Реже или периодически выделяют микобактерии больные очаговыми, диссеминированными и цирротическими формами туберкулеза без явного распада легочной ткани. Существенное значение имеет при этом состояние бронхов. При их специфическом поражении, но сохраненной дренажной функции микобактерии выявляются с мокротой сравнительно чаще и с большим постоянством, чем при нормальном состоянии бронхов или при их стенозе, вызывающем блокаду каверны.
Микобактерии туберкулеза находят в большом количестве в обильно выделяющейся мокроте, а в скудном отделяемом, наоборот, они встречаются реже и в виде единичных экземпляров. У больных, не выделяющих мокроту, лучшие результаты дает применение раздражающих аэрозольных ингаля пий 10—15% раствора поваренной соли в 1% растворе питьевой соды Н. М. Рудой и соавт. (1971) применяют с этой целью смесь, состоящую из 5 мл 10% раствора хлорида натрия, 1 мл химопсина, растворенного в физиологическом растворе, и 20 капель солутана.
Второе место по эффективности выявления бацилловыделения у больных, не выделяющих мокроту, занимает исследование промывных вод трахеи и бронхов, которое предложил Я. С. Зобин (1939). В настоящее время для анестезии гортани у взрослых применяют 0,25% раствор дикаина, разведенный в 10% растворе новокаина. Этот раствор наливают во время фонации на голосовые связки в количестве 0,5—1 мл. У больных с повышенным глоточным рефлексом этим раствором смазывают заднюю стенку глотки. Затем в трахею шприцем с напаянной канюлей вводят 10—20 мл физиологического раствора комнатной температуры.
При этом в результате раздражения слизистой оболочки бронхов возникает кашель, при котором из глубоких дыхательных путей вместе с введенной жидкостью выделяются слизь и мокрота. Это отделяемое исследуют на присутствие микобактерии туберкулеза или другой микробной флоры.
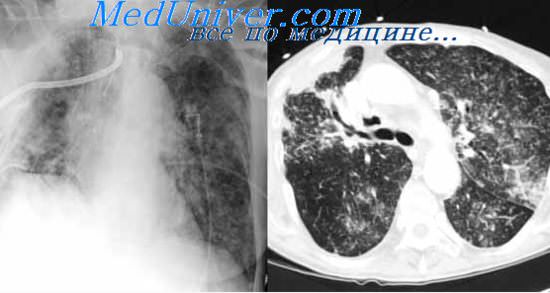
Исследование промывных вод бронхов редко сопровождается серьезными осложнениями. Только при сильном, длительном и приступообразном кашле иногда появляется кровохарканье, может аспирироваться инфекционный материал в здоровые участки легочной ткани, нарастает сердечная недостаточность. Такие явления отмечаются главным образом у больных с сопутствующей бронхиальной астмой, пороком сердца, гипертонией. В подобных случаях, очевидно, не следует прибегать к данному методу исследования. При отсутствии таких противопоказаний, особенно у больных с ограниченными формами процесса, у которых чаще всего и возникает необходимость в исследовании промывных вод бронхов, обычно не наблюдается каких-либо осложнений, и поэтому его можно производить не только в клинических, но и в амбулаторных условиях.
Менее эффективно производимое натощак исследование промывных вод желудка, в которых может содержаться бациллярная мокрота или бронхиальная слизь, чаще заглатываемая детьми, а иногда и взрослыми (Аrmand-Dellille, 1927). Кроме того, микобактерии могут проникать в желудок через его слизистую оболочку при гематогенном распространении инфекции в организме, а также при забрасывании бациоллосодержащей желчи (М. Д. Розанова, 1950). Пользоваться этим методом рекомендуется в тех случаях, когда не удается получить мокроту при раздражающих ингаляциях, при противопоказаниях к применению промывания бронхов или при невозможности их проведения по другим причинам.
Наименее информативно определение бацилловыделения с помощью исследований мазков слизи из гортани, а также промывания только верхних отделов дыхательных путей.
У части больных можно выделить микобактерии из крови. По наблюдениям 49 авторов, обобщенным в 1954 г. Dalencour, бациллемия отмечалась в среднем у 5,3% больных различными формами туберкулеза. П. И. Беневоленский (1945) установил ее у 3,7% больных туберкулезом легких (исключая страдающих гематогенным процессом). Чаще обнаруживают микобактерии в крови при туберкулезе кожи, обширных гематогенных диссеминациях в легких, при менингите. Однако, по сводным данным Kallos (1937). основанным на изучении гемокультур, выделенных от 14 502 больных, туберкулезная бациллемия имела место всего лишь у 1,13% из них.
Частота выявления микобактерии зависит не только от формы заболевания, метода получения материала, но и от способа его исследования (бактериоскопия, посев, заражение животных). Микобактерии туберкулеза обнаруживают при прямой бактериоскопии мазков мокроты, окрашенных по Цилю—Нельсену, при микроскопии с использованием метода обогащения — флотации и люминесцентного способа исследования. Методы обогащения повышают частоту обнаружения микобактерии туберкулеза в мокроте, промывных водах желудка и бронхов, в экссудате, спинномозговой жидкости, в каловых массах на 10—20% по сравнению с результатами прямой бактериоскопии.
Среди бактериоскопических методов выявления бацилловыделения наиболее чувствительным является люминесцентная микроскопия, повышающая возможность обнаружения в мокроте микобактерии на 15—20% по сравнению с обычной бактериоскопией, а при исследовании мазков из флотационных колец — на 8—10%. При этом облегчается изучение некоторых биологических свойств возбудителя — старения культур, аутолиза клеток и др.
Некоторые авторы утверждают, что при флюоресцентной (люминесцентной) микроскопии микобактерии туберкулеза можно выявить даже чаще, чем при посевах мокроты и других материалов на различные питательные среды. Kolbel (1955) обнаружил их при простой бактериоскопии у 39,7% больных, при бактериологическом методе — у 52,1%, а при люминесцентной микроскопии — у 73,6%. На преимущество последнего метода указывают Т. Н. Ященко и И. С. Мечева (1973), Н. С. Страхов и соавт. (1973).
Для суждения об эффективности проводимой антибактериальной терапии придают прогностическое значение уменьшению (или сохранению) в динамике массивности бацилловыделения. Поэтому целесообразно не только констатировать бацилловыделение, но и оценивать его количественный показатель. При этом при бактериоскопии бацилловыделение оценивается как обильное, если находят микобактерии в каждом поле зрения, умеренное — при наличии «единичных микробов в 40—50 полях зрения и скудное — при нахождении их единичных экземпляров в препарате.
Диагностика туберкулеза. Принципы микробиологической диагностики туберкулеза. Выделение возбудителя туберкулеза.
Для диагностики туберкулёза применяют бактериоскопические, бактериологические, биологические, серологические и аллергологические методы, входящие в обязательный диагностический минимум. Материалом для исследований служат мокрота, отделяемое свищей, моча, СМЖ, испражнения.
Микроскопия возбудителя туберкулеза в патологическом материале. В мазках, окрашенных по Цилю-Нильсену, обнаруживают кислотоустойчивые палочки возбудителя туберкулеза.
Нередко материал содержит мало бактерий туберкулеза и для повышения вероятности их обнаружения используют методы обогащения: центрифугирование и флотацию. В первом случае исследуемый материал обрабатывают смесью растворов NaCl и NaOH, центрифугируют и микроскопируют осадок. Второй метод включает обработку материала смесью NaOH, дистиллированной воды и ксилола (или бензола). Образец энергично встряхивают; образующаяся пена всплывает и захватывает микобактерии. Пену отсасывают и готовят мазки.
Наиболее результативна люминесцентная микросколия возбудителя туберкулеза. Материал обрабатывают аурамин-родамином и бактерии окрашиваются в бело-жёлтый цвет. Для выявления L-форм применяют AT, меченные флюорохромами.
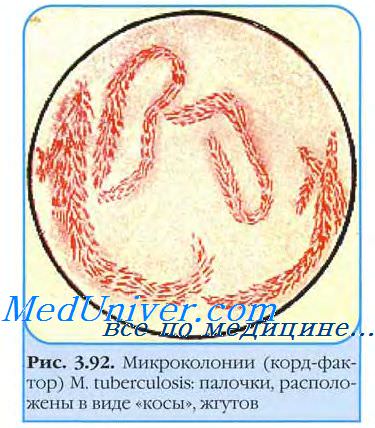
Выделение возбудителя туберкулеза
Достоинство метода — возможность получения чистой культуры туберкулеза, позволяющая её идентифицировать, оценить вирулентные свойства и определить чувствительность к ЛС. Материал засевают, тщательно втирая, на твёрдые питательные среды.
Для повышения эффективности выделения возбудителя туберкулеза и уничтожения контаминирующей микрофлоры применяют методы обогащения или обрабатывают материал 6-12% серной кислотой. Основной недостаток бактериологического метода — длительность получения результата (от 2 до 12 нед). В связи с этим разработаны ускоренные микрометоды выделения возбудителя туберкулеза.
Один из распространённых методов выделения возбудителя туберкулеза, метод Прайса, заключается в следующем. Материал помещают на предметное стекло, обрабатывают серной кислотой, отмывают физиологическим раствором и вносят в питательную среду, дополненную цитратной лизированной кровью.
Стекло вынимают через 3-4 сут и окрашивают но Цилю-Нильсену. При микроскопии обнаруживают микроколонии микобактерии возбудителя туберкулеза. Вирулентные бактерии образуют змеевидные (рис. 22-2), а невирулентные — аморфные микроколонии. Культуры L-форм выделяют посевом в столбик полужидкой среды и инкубируют при 37 °С 1-2 мес.
Рост проявляется в виде облачка помутнения с мелкими вкраплениями. Вирулентность выделенной культуры возбудителя туберкулеза определяют заражением лабораторных животных и по наличию корд-фактора. Последний легко идентифицируют по способности микобактерии связывать нейтральный красный и нильский голубой и удерживать их после добавления щелочи. Вирулентные штаммы возбудителя туберкулеза удерживают красители, авирулентные — нет.
Свойства туберкулезной палочки и передача возбудителя. Инфекционность туберкулеза.
В какой мере эти особенности возбудителя отражаются на частоте заражения и заболевания туберкулезом, а также на характере его течения? Отдельные авторы утверждают, что снижение инфицированности и заболеваемости туберкулезом и особенности его течения в последнее время отчасти обусловлены понижением вирулентности и малой патогенностью изониазидоустоичивых и каталазоотрицательных микобактерии, которыми заражаются теперь некоторые взрослые и дети при контакте с больными, лечившимися без достаточного эффекта препаратами ГИНК. Эта гипотеза основывается, с одной стороны, на результатах экспериментальных исследований, установивших слабую патогенность таких штаммов микробов для некоторых видов лабораторных животных, а с другой — па отдельных клинических наблюдениях о якобы меньшей зараженности и заболеваемости лиц, соприкасающихся с больными, в мокроте которых находят тубазидоустойчивые микобактерии туберкулеза (А. Ш. Шерман, 1962).
Однако такая точка зрения не имеет достаточных обоснований. Установлено, например, что микобактерии туберкулеза, даже высокоустойчивые к препаратам ГИНК, характеризующиеся отрицательной каталазной и пероксидазной активностью, а также слабопатогенные и маловирулентные для морских свинок, вызывают генерализованный туберкулез у белых мышей, золотистых хомяков и патогенны для человека.
Gerbeaux и соавт. (1962) обнаружили в спинномозговой жидкости у нескольких детей, больных туберкулезным менингитом, микобактерии, устойчивые к изониазиду и вместе с тем обладавшие различной степенью вирулентности при испытании на морских свинках. У части привитых животных они вызывали генерализованный туберкулез, у других — слабо выраженные специфические изменения; у третьей группы морских свинок не только отсутствовали морфологические признаки процесса, но оставались отрицательными туберкулиновые пробы, а из внутренних органов не удавалось высеять возбудителя.
Аналогичные данные получили Ж. К. Кантарбаева и соавт. (1963) при изучении первично устойчивых к фтивазиду микобактерий, выделенных из мокроты больных фиброзно-кавернозным, инфильтративным и дис-семинированным туберкулезом легких. У 80% привитых этими микробами морских свинок развились ограниченные специфические изменения во внутренних органах, а у остальных образовался генерализованный туберкулез.
Вместе с тем наблюдения показали, что формы туберкулеза легких у больных, выделяющих первично устойчивые микобактерий, не отличаются от таковых у лиц, в мокроте которых были обнаружены лекарственночувствительные микробы (Canetti е. а., 1967).
На материале нашей клиники и диспансера № 13 мы в свою очередь смогли убедиться, что характер и частота различных форм туберкулеза легких среди 54 детей и взрослых, в мокроте которых были обнаружены микобактерий, первично устойчивые к основным туберкулостатическим препаратам, были такими же, как и среди больных, выделявших с мокротой чувствительные штаммы микобактерий.
В то же время хорошо известно, что течение различных форм туберкулеза при наличии лекарственнорезистентных микобактерий нередко оказывается неблагоприятным из-за недостаточной эффективности в этих случаях химиотерапии. Следует, наконец, указать, что некоторые данные о меньшей инфицированности и заболеваемости лиц, состоящих в контакте с больными, выделяющими микобактерий, устойчивые к изониазиду, не подтверждаются большинством авторов и, в частности, наблюдениями Н. Ю. Маргулис, Т. И. Виноградовой и др. (1971), Н. М. Рудого (1969, 1975).
Клиническое значение лекарственной зависимости микробов недостаточно выяснено вследствие ограниченности наблюдений. Кроме того, лекарственная зависимость — нестойкий признак, так как быстро теряется при пересевах таких штаммов. Тем не менее, по некоторым данным, применение препаратов, к которым развилась лекарственная зависимость, неблагоприятно отражается на течении болезни и состоянии организма больного. Таким образом, следует признать, что как лекарственная устойчивость, так и лекарственная зависимость микобактерий отрицательно отражаются на течении туберкулеза.
Известную роль в клинических проявлениях туберкулеза играет заражение микобактериями различного типа. Как известно, патогенными для человека являются главным образом микобактерий млекопитающих, т. е. человеческий, бычий и в меньшей степени птичий типы. Наибольшее этиологическое значение из них имеет первый тип возбудителя. По сводным данным Gervois (1966), на протяжении 1954—1966 гг. в различных странах он был обнаружен в среднем у 96,6% взрослых и детей, больных туберкулезом органов дыхания, и у 85% — при других локализациях процесса. По обобщенным материалам отечественных авторов за 1934— 1968 гг., микобактерий бычьего типа были выделены у 6,4% больных туберкулезом легких и у 14,8% — при кожном и костно-суставном процессах. При всех формах заболевания этот вид возбудителя у детей и подростков встречается чаще, чем у взрослых.
Таким образом, при заражении микобактериями бычьего типа чаще, чем при инфицировании человеческим типом возбудителя, развиваются различные внелегочные формы процесса: волчанка, периферический лимфаденит, костно-суставной и мочеполовой туберкулез, менингит. Тем самым структура клинических форм туберкулеза в какой-то мере зависит от эпидемической ситуации, т. е. от степени распространенности туберкулеза среди рогатого скота и других видов домашних животных и от условий контакта с ними человека.
Вот почему раньше, когда инфицированность домашних животных была высокой, у больных туберкулезом, особенно у детей, в мокроте и другом материале сравнительно часто обнаруживали микобактерии бычьего типа. С тех пор как во многих странах, особенно за последние 15— 20 лет, инфицированный и больной туберкулезом рогатый скот был забит, этот тип возбудителя стали реже находить у больных людей, в особенности у детей и подростков. Об этом свидетельствуют, например, данные, накопленные в ФРГ, где на протяжении 1952—1962 гг. был забит рогатый скот, больной туберкулезом, и осталось лишь 0,3% инфицированных животных. В результате этого мероприятия, указывает Meissner (1974), резко уменьшилась частота обнаружения микобактерии бычьего типа у больных туберкулезом легких, внутригрудных и наружных лимфатических узлов, а у детей, кроме того, — кожи, костей и суставов.
Однако и теперь, даже в тех странах и районах, где проводится энергичная борьба против туберкулеза у рогатого скота, встречаются больные, которые выделяют микобактерии бычьего типа. Такое явление наблюдается чаще среди сельских жителей. Так, в Саксонии этот тип возбудителя был обнаружен в среднем у 5,2% всех бацилловыделителей. Но среди проживавших в сельских местностях его находили у 17,2%, между тем как среди больных в небольших городах — у 1,4%, а в крупных городских центрах — всего у 0,2%. Надо полагать, что выделение больными в этих случаях микобактерии бычьего типа было обусловлено обострением туберкулезного процесса, который возник в свое время в результате заражения от больных животных.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Генитальный туберкулез – инфекция женских половых органов, вызываемая Mycobacterium tuberculosis. Генитальный туберкулез проявляется нарушением менструальной функции, бесплодием, субфебрилитетом, интоксикацией, хроническими тазовыми болями. Диагностика основывается на данных анамнеза, результатах туберкулиновых проб, исследования мазков и соскобов эндометрия, УЗИ, лапароскопии, гистеросальпингографии. Лечение генитального туберкулеза включает специфическую лекарственную терапию, физиотерапию, по показаниям – оперативное лечение.
МКБ-10
Общие сведения
Генитальный туберкулез чаще всего является вторичным поражением, обусловленным заносом инфекции из первичных очагов поражения (при туберкулезе легких или туберкулезе кишечника). Туберкулезное поражение мочеполовой системы занимает первое место по частоте встречаемости среди внелегочного туберкулеза и составляет среди этих форм 6,5 %. На первый план в структуре туберкулеза гениталий выходит поражение фаллопиевых труб (у 90-100% пациенток), за ним следует поражение эндометрия (у 25–30% женщин). В редких случаях диагностируются такие формы генитального поражения, как туберкулез яичников, шейки матки, влагалища и вульвы.
Причины генитального туберкулеза
Снижение иммунологической резистентности вследствие хронических инфекций, стрессов, недостаточного питания и др. факторов приводит к гематогенному или лимфогенному заносу либо контактному попаданию микобактерий из первичного очага в органы половой системы. Инфицирование при сексуальном контакте с партнером, страдающим генитальным туберкулезом, возможно лишь теоретически, т. к. многослойный эпителий, выстилающий вульву, влагалище и влагалищную часть шейки матки, устойчив по отношению к микобактериям.
Классификация
Генитальный туберкулез характеризуется развитием в половых органах типичных для инфекции морфогистологических изменений. По клинико-морфологической характеристике выделяются:
- хроническая форма генитального туберкулеза, характеризующаяся продуктивным воспалением, нерезко выраженной симптоматикой
- подострая форма генитального туберкулеза, протекающая с явлениями экссудации и пролиферации, выраженными проявлениями
- казеозная форма генитального туберкулеза, сопровождающаяся острыми и тяжелыми процессами
- завершенный туберкулезный процесс, инкапсулирование очагов обызвествления.
В зависимости от пораженного отдела может развиваться туберкулезный сальпингит, сальпингоофорит, эндометрит. По степени активности генитальный туберкулез может быть активным (в течение 2-х лет), затихающим (от 2-х до 4-х лет), неактивным или характеризоваться как последствия перенесенного туберкулезного процесса. При утяжелении клинического течения в первые 4 года состояние расценивается как обострение генитального туберкулеза, в более поздние сроки - как рецидив. По выделению микобактерий генитальный туберкулез классифицируется на МБТ(-) и МБТ(+).
Симптомы генитального туберкулеза
Манифестация генитального туберкулеза чаще наступает в возрасте 20–30 лет; реже – в период полового созревания и в постменопаузе. Течение генитального туберкулеза чаще стертое и вариабельное, что объясняется разнообразием морфологических изменений. Часто ведущим и даже единственным симптомом генитального туберкулеза служит бесплодие, обусловленное поражением эндометрия и маточных труб. У большей части женщин изменяется менструальная функция: развивается олигоменорея, аменорея, нерегулярные месячные, альгодисменорея, реже — метроррагия и меноррагия. Менструальные нарушения при генитальном туберкулезе обусловлены вовлечением паренхимы яичников, эндометрия, интоксикацией.
Течение генитального туберкулеза сопровождается болями внизу живота тянущего и ноющего характера вследствие развития спаечного процесса в малом тазу, склероза сосудов, поражения нервных окончаний. Характерна туберкулезная интоксикация - субфебрилитет, потливость по ночам, слабость, похудание, нарушение аппетита. При вовлечении брюшины генитальный туберкулез нередко манифестирует с клиники острого живота, в связи с чем пациентки попадают на операционный стол с подозрениями на апоплексию яичника, внематочную беременность, аппендицит.
Осложнения
Туберкулезное поражение маточных труб часто приводит к их облитерации, развитию пиосальпинкса, образованию туберкул в мышечном слое. При туберкулезе придатков могут поражаться брюшина и кишечные петли, что приводит к асциту, спайкообразованию, образованию фистул. Туберкулезный эндометрит также характеризуется наличием туберкул, участков казеозных некрозов. При генитальном туберкулезе нередко отмечается поражение мочевыводящих путей.
Диагностика
Подозрение на туберкулезную этиологию воспаления гениталий может возникнуть при указании в анамнезе на плеврит, пневмонию, бронхоаденит, туберкулез легких или иной локализации. У юных пациенток, не живущих половой жизнью, на генитальный туберкулез может указывать аднексит, сочетающийся с аменореей и длительным субфебрилитетом. Для подтверждения генитального туберкулеза проводятся:
- Туберкулиновые пробы. Подкожное введение туберкулина с оценкой общей и очаговой реакции. Общий ответ при генитальном туберкулезе проявляется температурной реакцией, тахикардией (>100 уд. в мин.), изменениями формулы крови. Местная реакция в очаге туберкулезного поражения включает усиление болей в животе, увеличение болезненности и отечности придатков матки при пальпации, увеличение температуры в области шейки матки.
- Гинекологическое исследование. При влагалищном исследовании могут определяться признаки воспаления придатков, спаечных процессов в малом тазу. УЗИ малого таза и УЗ-гистеросальпингоскопия при генитальном туберкулезе носят вспомогательное диагностическое значение.
- Лабораторные тесты. Наиболее точными методами диагностики генитального туберкулеза в гинекологии считаются бактериологическое исследование выделений из половых путей, менструальной крови, аспирата из полости матки, соскобов эндометрия, ПЦР-выявление микобактерии туберкулеза, иммунологические методы (T-SPOT и квантифероновый тест).
- Диагностическая операция. В ходе проведения диагностической лапароскопии обнаруживаются специфические изменения в малом тазу – туберкулезные бугорки на брюшине, спаечные процессы, казеозные очаги, воспаление придатков. Лапароскопия позволяет произвести забор материала для гистологического исследования, выполнить хирургическую коррекцию последствий генитального туберкулеза: лизис спаек, восстановить проходимость маточных труб или произвести удаление придатков.
- Морфологическое исследование. Гистология тканей, полученных в результате биопсии эндометрия или раздельного диагностического выскабливания, при генитальном туберкулезе обнаруживает наличие в образцах периваскулярных инфильтратов, туберкул с явлениями казеозного распада или фиброза. При цитологическом анализе аспирата из полости матки, соскобов шейки матки выявляются многоядерные клетки Пирогова-Лангханса.
- ГСГ. Рентгенограммы, полученных при генитальном туберкулезе в ходе гистеросальпингографии, указывают на смещение матки вследствие спаечного процесса, наличие внутриматочных синехий, облитерацию и изменение контуров труб, кальцинаты в яичниках, трубах, лимфоузлах. Подозрение или выявление генитального туберкулеза требует привлечения специалиста-фтизиатра.
Лечение генитального туберкулеза
Терапия генитального туберкулеза проводится в специализированных диспансерах, больницах, санаториях. Основу медикаментозного лечения генитального туберкулеза составляет химиотерапия с назначением не менее 3-х специфических препаратов. К противотуберкулезным средствам основного ряда причисляют рифампицин, стрептомицин, изониазид, этамбутол, пиразинамид; также используются канамицин, амикацин, офлоксацин и др. Курс медикаментозной терапии генитального туберкулеза длится 6-24 месяца.
Пациенткам показано полноценное питание, витаминотерпия, отдых, физиотерапия (ультрафонофорез гидрокортизона, электрофорез, амплипульстерапия), курортотерапия. В некоторых случаях требуется коррекция нарушений менструальной функции. При наличии тубоовариальных образований, неэффективности противотуберкулезного лечения, образовании свищей и внутриматочных синехий, выраженных рубцовых процессах в малом тазу показана хирургическая тактика.
Прогноз
Рецидивы генитального туберкулеза отмечаются у 7% пациенток. Заболевание может осложняться спаечной болезнью, свищевыми формами генитального туберкулеза. Восстановление репродуктивной функции наблюдается у 5-7% женщин. Ведение беременности у пациенток, перенесших генитальный туберкулез, сопряжено с рисками самопроизвольного прерывания беременности, преждевременных родов, развития гипоксии плода. При лекарственноустойчивых формах туберкулеза лечение затягивается.
Профилактика
К специфической профилактике первичного туберкулеза относится вакцинация новорожденных вакциной БЦЖ, ревакцинация детей и подростков, проведение реакции Манту, профилактической флюорографии, изоляция пациентов с активными формами. Мерами неспецифической профилактики служат общеоздоровительные мероприятия, полноценный отдых и питание. Длительные, вялотекущие и плохо откликающиеся на обычное лечение воспаления половых органов, сочетающиеся с нарушениями менструальной функции и бесплодием, требуют обследования на генитальный туберкулез.
Читайте также:

