Панкреатит при ротавирусной инфекции у детей
Обновлено: 19.04.2024
Острые кишечные инфекции (ОКИ) — это большая группа инфекционных заболеваний человека с энтеральным механизмом заражения, вызываемых патогенными и условно-патогенными бактериями, вирусами или простейшими
Острые кишечные инфекции (ОКИ) — это большая группа инфекционных заболеваний человека с энтеральным (фекально-оральным) механизмом заражения, вызываемых патогенными (шигеллы, сальмонеллы и др.) и условно-патогенными бактериями (протеи, клебсиеллы, клостридии и др.), вирусами (рота-, астро-, адено-, калицивирусы) или простейшими (амеба дизентерийная, криптоспоридии, балантидия коли и др.).
Ведущим компонентом терапии ОКИ является рациональное лечебное питание, адаптированное к возрасту ребенка, характеру предшествующего заболевания и вскармливания.
Цель диетотерапии — уменьшение воспалительных изменений в желудочно-кишечном тракте, нормализация функциональной активности и процессов пищеварения, максимальное щажение слизистой оболочки кишечника.
Основные требования к диете при ОКИ:
включение в диеты низко- и безлактозных продуктов и кисломолочных продуктов, обогащенных бифидо- и лактобактериями;
снижение объема пищи в первые дни болезни на 15–20% (при тяжелых формах до 50%) от физиологической потребности;
Из диеты исключаются стимуляторы перистальтики кишечника, продукты и блюда, усиливающие процессы брожения и гниения в кишечнике: сырые, кислые ягоды и фрукты, соки, сырые овощи, сливочное и растительные масла (в чистом виде), сладости, свежая выпечка. Не следует давать бобовые, свеклу, огурцы, квашеную капусту, редис, апельсины, груши, мандарины, сливы, виноград. Не рекомендуется овсяная крупа, так как она усиливает бродильные процессы. Должны быть исключены из питания жирные сорта мясных и рыбных продуктов (свинина, баранина, гусь, утка, лосось и др.).
Цельное молоко в остром периоде кишечных инфекций назначать не следует, так как оно усиливает перистальтику кишечника и бродильные процессы в результате нарушения расщепления молочного сахара (лактозы), что сопровождается усилением водянистой диареи и вздутием живота.
В первые дни заболевания исключается также черный хлеб, способствующий усилению перистальтики кишечника и учащению стула.
При уменьшении проявлений интоксикации, прекращении рвоты и улучшении аппетита вводится творог, мясо (говядина, телятина, индейка, кролик в виде котлет, фрикаделек, кнелей), рыба нежирных сортов, яичный желток и паровой омлет. Разрешаются тонко нарезанные сухари из белого хлеба, каши на воде (кроме пшенной и перловой), супы слизистые, крупяные с разваренной вермишелью на слабом мясном бульоне.
В остром периоде заболевания рекомендуется использовать молочнокислые продукты (кефир, ацидофильные смеси и др.). Молочнокислые продукты за счет активного действия содержащихся в них лактобактерий, бифидобактерий, конечных продуктов протеолиза казеина (аминокислот и пептидов, глутаминовой кислоты, треонина и др.), увеличенного количества витаминов В, С и др. способствуют улучшению процессов пищеварения и усвоению пищи, оказывают стимулирующее влияние на секреторную и моторную функции кишечника, улучшают усвоение азота, солей кальция и жира. Кроме того, кефир обладает антитоксическим и бактерицидным действием на патогенную и условно-патогенную флору за счет наличия молочной кислоты и лактобактерий. Однако длительное применение только кефира или других молочнокислых смесей нецелесообразно, поскольку эти продукты бедны белками и жирами. Лечебным кисломолочным продуктом является Лактофидус — низколактозный продукт, обогащенный бифидобактериями.
При лечении детей с ОКИ в периоде выздоровления необходимо широко использовать плодово-овощные продукты (яблоки, морковь, картофель и др.), так как они содержат большое количество пектина. Пектин — коллоид, обладающий способностью связывать воду и набухать, образуя пенистую массу, которая, проходя по кишечному тракту, адсорбирует остатки пищевых веществ, бактерий, токсических продуктов. В кислой среде от пектина легко отщепляется кальций, оказывая противовоспалительное действие на слизистую оболочку кишечника. Фрукты и овощи содержат органические кислоты, обладающие бактерицидным действием, а также большое количество витаминов, глюкозу, фруктозу, каротин и др. Применение вареных овощей и печеных фруктов уже в остром периоде кишечных инфекций способствует более быстрому исчезновению интоксикации, нормализации стула и выздоровлению.
Питание детей грудного возраста
В последнее время в клинике кишечных инфекций предпочтение отдается назначению детям, находящимся на искусственном вскармливании, низко- и безлактозных смесей (Низколактозный Нутрилон, Фрисопеп, Хумана ЛП+СЦТ, соевые смеси). При тяжелых формах ОКИ и развитии гипотрофии широко используются гидролизованные смеси (Нутрилон Пепти ТСЦ, Нутримиген, Алфаре, Прегестимил и др.), способствующие быстрому восстановлению процессов секреции и всасывания в кишечнике и усвоению белков, жиров и углеводов, что предупреждает развитие ферментопатии в исходе кишечной инфекции (табл).
По нашим данным, в результате клинико-лабораторной оценки влияния низколактозных смесей на клиническую картину и состояние микробиоценоза кишечника при вирусных диареях у детей раннего возраста был получен положительный эффект стимуляции функциональной активности нормальной и, в первую очередь, сахаролитической микрофлоры (по стабилизации показателей уксусной, масляной и пропионовой кислот), а также регулирующее влияние на процессы метаболизма углеводов и жиров в острый период заболевания. Клинический эффект заключался в быстром и стойком купировании основных проявлений болезни: рвоты, диареи, абдоминального синдрома и эксикоза, что наряду с хорошей переносимостью позволило рекомендовать низколактозные смеси для использования в качестве лечебного питания у детей раннего возраста в острый период кишечных инфекций вирусной этиологии.
При разгрузке в питании ежедневно объем пищи увеличивается на 20–30 мл на одно кормление и соответственно изменяется кратность кормлений, то есть увеличивается интервал между кормлениями. При положительной динамике заболеваний и улучшении аппетита необходимо довести суточный объем пищи до физиологической потребности не позднее 3–5 дня от начала лечения.
Детям 5–6 месяцев при улучшении состояния и положительной динамике со стороны желудочно-кишечного тракта назначается прикорм кашей, приготовленной из рисовой, манной, гречневой круп на половинном молоке (или воде при ротавирусной инфекции). Кашу назначают в количестве 50–100–150 г в зависимости от возраста ребенка и способа вскармливания до заболевания. Через несколько дней добавляют к этому прикорму 10–20 г творога, приготовленного из кипяченого молока, а затем — овощные пюре, ягодный или фруктовый кисель в количестве 50–100–150 мл, соки.
Питание детей 7–8 месяцев должно быть более разнообразным. При улучшении состояния им назначают не только каши, творог и кисели, но и овощные пюре, желток куриного яйца на 1/2 или 1/4 части, затем бульоны, овощной суп и мясной фарш. В каши и овощное пюре разрешается добавлять сливочное масло. Желток (яйцо должно быть сварено вкрутую) можно давать отдельно или добавлять его в кашу, овощное пюре, суп.
Питание детей старше года строится по такому же принципу, как и у детей грудного возраста. Увеличивается лишь разовый объем пищи и быстрее включаются в рацион продукты, рекомендуемые для питания здоровых детей этого возраста. В остром периоде болезни, особенно при наличии частой рвоты, следует провести разгрузку в питании. В первый день ребенку назначают кефир по 100–150–200 мл (в зависимости от возраста) через 3–3,5 часа. Затем переходят на питание, соответствующее возрасту, но с исключением запрещенных продуктов. В остром периоде заболевания всю пищу дают в протертом виде, применяется паровое приготовление вторых блюд. Крупу для приготовления каши и гарнира, овощи разваривают до мягкости. Набор продуктов должен быть разнообразным и содержать кисломолочные смеси, кефир, творог, сливки, сливочное масло, супы, мясо, рыбу, яйца, картофель, свежие овощи и фрукты. Можно пользоваться овощными и фруктовыми консервами для детского питания. Из рациона исключают продукты, богатые клетчаткой и вызывающие метеоризм (бобовые, свекла, репа, ржаной хлеб, огурцы и др.). Рекомендуются арбузы, черника, лимоны, кисели из различных ягод, желе, компоты, муссы, в которые желательно добавлять свежевыделенный сок из клюквы, лимона.
Правильно организованное питание ребенка с кишечной инфекцией с первых дней заболевания является одним из основных условий гладкого течения заболевания и быстрого выздоровления. Неадекватное питание и погрешности в диете могут ухудшить состояние ребенка, равно как и длительные ограничения в питании. Важно помнить, что на всех этапах лечения ОКИ необходимо стремиться к полноценному физиологическому питанию с учетом возраста и функционального состояния желудочно-кишечного тракта ребенка.
Значительные трудности в диетотерапии возникают у детей с развитием постинфекционной ферментопатии, которая развивается в разные сроки заболевания и характеризуется нарушением переваривания и всасывания пищи вследствие недостатка ферментов.
При ОКИ, особенно при сальмонеллезе, кампилобактериозе, протекающих с реактивным панкреатитом, наблюдается нарушение всасывания жира и появление стеатореи — стул обильный с блеском, светло-серый с неприятным запахом. Диетотерапия при стеаторее проводится с ограничением жира в рационе, но не более 3–4 мг/кг массы тела в сутки для детей первого года жизни. Это достигается путем замены части молочных продуктов специализированными низкожировыми продуктами (Ацидолакт) и смесями зарубежного производства, в состав которых в качестве жирового компонента входят среднецепочечные триглицериды, практически не нуждающиеся в панкреатической липазе для усвоения (Нутрилон Пепти ТСЦ, Хумана ЛП+СЦТ, Алфаре, Прегестимил, Фрисопеп и др.). При появлении признаков острого панкреатита из рациона исключают свежие фрукты, ягоды, овощи, концентрированные фруктовые соки на срок до 1 мес.
При лактазной недостаточности рекомендуется использование адаптированных низколактозных смесей (Низколактозный Нутрилон, Фрисопеп, Хумана ЛП+СЦТ и др.) или соевых смесей (Нутрилон Соя, Фрисосой, Хумана СЛ, Симилак Изомил, Энфамил Соя и др.). При их отсутствии — 3-суточный кефир; детям первых трех месяцев жизни можно давать смесь типа В-кефир, состоящую из 1/3 рисового отвара и 2/3 3-суточного кефира с добавлением 5% сахара (глюкозы, фруктозы), 10% каши на воде, овощных отварах.
В качестве прикорма этим больным дают безмолочные каши и овощные пюре на воде с растительным или сливочным маслом, отмытый от сыворотки творог, мясное пюре, печеное яблоко. Схемы введения прикормов могут быть индивидуализированы, следует обратить внимание на раннее назначение мясного (суточная доза в 3–4 приема). Избегают применения сладких фруктовых соков, продуктов, повышающих газообразование в кишечнике и усиливающих перистальтику (ржаной хлеб, белокочанная капуста, свекла и другие овощи с грубой клетчаткой, кожура фруктов, чернослив, сухофрукты). Длительность соблюдения низколактозной диеты индивидуальна — от 1,5–2 до 6 месяцев.
После тяжелых кишечных инфекций может возникнуть непереносимость не только лактозы, но и других дисахаридов, реже — полная углеводная интолерантность (глюкозо-галактозная мальабсорбция), при которой у больных отмечается выраженная диарея, усиливающаяся при применении смесей и продуктов, содержащих дисахариды, моносахариды и крахмал (молочные и соевые смеси, крупы и практически все фрукты и овощи). Это чрезвычайно тяжелое состояние, приводящее к обезвоживанию и прогрессирующей дистрофии, требует строгого безуглеводного питания и парентерального введения глюкозы или полного парентерального питания. В отдельных случаях возможно пероральное введение фруктозы. При индивидуальной переносимости в диете сохраняются белок и жиросодержащие продукты: нежирное мясо — индейка, конина, говядина, кролик, растительное масло, ограниченный ассортимент овощей с низким содержанием сахарозы и глюкозы — цветная и брюссельская капуста, шпинат, стручковая фасоль, салат.
Дефицит белка возникает за счет нарушения утилизации, всасывания либо за счет потери эндогенного белка, особенно у детей с исходной гипотрофией. Коррекция потерь белка проводится путем назначения гидролизованных смесей (Нутрилон Пепти ТСЦ, Нутримиген, Алфаре, Прегестимил, Фрисопеп и др.).
При длительных постинфекционных диареях, особенно у детей, получавших повторные курсы антибактериальных препаратов, возможно развитие вторичной пищевой аллергии, сопровождающейся сенсибилизацией к белкам коровьего молока, реже — к яичному протеину, белкам злаковых культур. Такие нарушения могут возникать не только у детей с аллергическим диатезом, но и у больных без отягощенного преморбидного фона. Клинически постинфекционная пищевая аллергия проявляется гиперчувствительностью к ранее хорошо переносимым продуктам — молочным смесям, молочным кашам, творогу и др. У детей отмечаются боли в животе, вздутие после кормления, срыгивания, жидкий стул с мутной стекловидной слизью, иногда с прожилками крови, при копрологическом исследовании в кале обнаруживаются эозинофилы. Характерна остановка прибавки массы тела, вплоть до развития гипотрофии.
При выявлении аллергии к белкам коровьего молока в питании детей первого года жизни используются смеси на соевой основе (Нутрилак Соя, Нутрилон Соя, Фрисосой, Хумана СЛ, Энфамил Соя и др.) и на основе гидролизатов белка (Нутрилон Пепти ТСЦ, Нутримиген, Прегестимил, Фрисопеп и др.).
Отсутствие специализированных продуктов не является непреодолимым препятствием в организации безмолочного рациона. Элиминационная диета в этом случае составляется на основе безмолочных протертых каш (рисовой, гречневой, кукурузной), фруктовых и овощных пюре, картофеля, кабачков, цветной капусты, тыквы, из печеного яблока, банана, растительного и сливочного масла, мясного пюре. При этом необходимо учитывать физиологические потребности ребенка в основных пищевых веществах и энергии. Мясное пюре, как основной источник белка, при отсутствии специализированных смесей можно назначать с 2–3-месячного возраста. Предпочтительно использовать конину, мясо кролика, птицы, постную свинину, а также диетические мясные консервы — Конек-Горбунок, Чебурашка, Петушок, Пюре из свинины и др.
У детей старше года принцип составления рациона тот же. При назначении безмолочной диеты необходимо полностью компенсировать недостающее количество животного белка протеинами мяса, соевых смесей, а также исключить из диеты продукты, обладающие повышенной сенсибилизирующей активностью (шоколад, рыба, цитрусовые, морковь, свекла, красные яблоки, абрикосы и другие плоды оранжевой или красной окраски, орехи, мед). При постинфекционной пищевой аллергии срок соблюдения указанной диеты составляет не менее 3 месяцев, а чаще — от 6 до 12 месяцев. Эффект от элиминационной диеты оценивается по исчезновению симптомов заболевания, прибавке массы тела, нормализации стула.
Л. Н. Мазанкова, доктор медицинских наук, профессор Н. О. Ильина, кандидат медицинских наук Л. В. Бегиашвили РМАПО, Москва

Если говорить кратко, то Креон ® при ротавирусной инфекции может оказать определенную помощь, но основным лекарственным препаратом он являться не должен. Узнаем подробней про ротавирусы, их влияние на желудочно-кишечный тракт и помощь Креон ® .
Ротавирусная инфекция может поразить человека в любом возрасте. Но именно дети страдают от ротавирусов чаще всего. Около половины всех детей до трех лет переносят подобное заболевание 9 . В дальнейшем организм вырабатывает антитела к данной группе вирусов, и риски заболеть значительно снижаются.
Действие ротавируса знакомо большинству родителей, у ребенка может начинаться тошнота, рвота, диарея. Именно жидкий стул часто является главным симптомом заболевания. Заболевание, которое развивается из-за ротавируса, носит название гастроэнтерит. Нередко ротавирус называют кишечным гриппом, так как на фоне развития заболевания проявляются типичные симптомы – повышенная температура (чаще всего не более 39 °С), тошнота и рвота, общая интоксикация организма (слабость, головные боли), вздутие, метеоризм, боли в районе живота. Дети становятся вялыми, физическая активность снижается, изменяется состав и частота стула 1 .
Зачастую к ротавирусу, в результате ослабления иммунитета, присоединяются острые респираторно-вирусные заболевания (ОРВИ). В таком случае появляются знакомые признаки – насморк, кашель, боль в горле и конъюнктивит.
При появлении ротавирусной инфекции важно быстро среагировать и начать лечение. Продолжительная диарея чревата обезвоживанием детского организма. Особенно опасен ротавирус в самом раннем возрасте, когда организм ребенка полностью беззащитен.

Лечение ротавируса носит симптоматический характер, то есть упор идет на избавление от симптомов заболевания, жидкий стул и рвота. Связано подобное с тем, что до сих пор против ротавируса не изобретено действенное противовирусное средство. Неизменным элементом лечения является лечебная диета, которую назначают практически всегда. Также необходимо пить достаточно воды, чтобы снизить последствия обезвоживания вследствие диареи.
Когда в кишечнике идет воспаление, это может приводить к повышенному разрушению пищеварительных ферментов (в особенности ферментов поджелудочной железы) и уменьшению их выработки 8 . Из-за этого может страдать пищеварительный процесс, и даже после победы над инфекцией могут сохраняться неприятные симптомы: тяжесть и дискомфорт после еды, вздутие, бурление, нарушения стула (диарея) и т.д. Поэтому при нехватке ферментов поджелудочной железы после ротавирусной инфекции могут понадобиться препараты панкреатина 7 .
Креон ® содержит ферменты аналогичные тем, что вырабатывает организм и тем самым восполняет их нехватку, поэтому его могут прописать в качестве средства для нормализации пищеварения. Для детей обычно применяется Креон ® 10000. Дозировка подбирается в зависимости от веса ребенка 2 . Подробнее о приеме Креон ® у детей можно узнать здесь.
Лекарственное средство выпускается в форме капсул, внутри которых находятся очень маленькие частицы действующего вещества – минимикросферы панкреатина. На сегодняшний день минимикросферы — это уникальная форма выпуска панкреатина 3 . Многочисленные исследования ферментных препаратов показали, что уменьшение размера частиц препарата может приводить к повышению его эффективности 4,5,6 . Как это связано?
Маленький размер частиц позволяет Креон ® равномерно перемешиваться с едой 2,4 . Это важно, потому что ферментные препараты работают только в контакте с пищей и, чем больше пищи охвачено их частицами, тем больший ее объем препарат поможет полноценно переварить, а организм впоследствии усвоить. Каждая из минимикросфер Креон ® покрыта кишечнорастворимой оболочкой, что делает их устойчивыми к кислой среде желудка. Таким образом, минимикросферы Креон ® могут оказываться в нужном месте (в кишечнике) в нужное время (одновременно с пищей) 2,4 .
Если ребенок еще маленький или ему неудобно принимать капсулы, то ее можно вскрыть и смешать частицы препарата – минимикросферы, с мягкой едой или напитком 2 . Креон ® необходимо принимать с каждым приемом пищи или сразу после него 2 , чтобы это соответствовало физиологии пищеварительного процесса.
Здоровое пищеварение — залог крепкого иммунитета, гармоничного роста и развития с первых минут жизни малыша. В первые месяцы жизни пищеварительная система только формируется, поэтому мамы могут сталкиваться с коликами и другими проблемами с животиком у грудного ребёнка. В подростковом возрасте проблемы с пищеварением также могут встречаться довольно часто.
Преимущества Креон ® Для детей

Поддерживает собственное пищеварение, а организм не перестает сам переваривать пищу 1,2

Начинает работать в кишечнике уже через 15 мин 3

Не содержит глютен, сою, лактозу 4

Разрешен детям с рождения 1
КРЕОН ® ДЛЯ ДЕТЕЙ
КРЕОН ® ДЛЯ ПОДРОСТКОВ
Как устроено пищеварение у детей
Процесс пищеварения – сложный, многокомпонентный механизм, который зависит не только от состояния органов желудочно-кишечного тракта, но и от пищевых привычек.
Основными причинами проблем с перевариванием пищи у детей и подростков зачастую могут становиться 5 :
пищевые аллергические реакции,

Пищеварение у малышей
В первые месяцы жизни у детей нарушения пищеварения нередко могут происходить из-за не налаженной работы ферментов, в том числе поджелудочной железы, которая отвечает за выработку специальных веществ — ферментов, помогающих расщеплять и переваривать компоненты пищи. Это может приводить к коликам, вздутию животика, появлению в кале частиц непереваренной пищи, дискомфорту малыша 5 .

Аллергические реакции при введении в рацион прикорма могут стать еще одной причиной нарушения пищевар ения у малышей. Покраснение и аллергические высыпания на коже могут сопровождаться воспалением в кишечнике, приводящим к разрушению пищеварительных ферментов, снижению их выработки и, как следствие, сбою пищеварения 5 .
Воспаление, которое возникает в кишечнике при пищевом отравлении или кишечных инфекциях, также может приводить к повышенному разрушению ферментов, снижению их выработки и, как следствие, нарушению расщепления и усвоения пищи 5 . Даже после победы над самой инфекцией со стороны желудочно-кишечного тракта могут сохраняться неприятные симптомы: вздутие, бурление, дискомфорт, нарушения стула (как правило, диарея) и т.д.
У детей грудного и младшего возраста, которые не могут точно объяснить, что именно их беспокоит, обращайте внимание на 5 :
Проблемы со стулом
Отказ от пищи, которую раньше ребенок ел с удовольствием
Проблемы со сном

Для воздействия на неприятные симптомы, связанные с нехваткой пищеварительных ферментов, могут применяться ферментные препараты.
Креон ® — оптимальный выбор для приема малышами 8 . В состав препарата входят пищеварительные ферменты, идентичные тем, что вырабатывает организм, тем самым Креон ® помогает восполнять нехватку собственных пищеварительных ферментов и улучшать пищеварение.
Креон ® разрешен детям с рождения и из противопоказаний имеет только индивидуальную непереносимость 1 . Креон ® не содержит сою, глютен, лактозу, что снижает возможность аллергической и нежелательной реакции 4 .
В состав препарата входят ферменты, необходимые для расщепления основных компонентов пищи:

Липазa
для расщепления жиров

Амилаза
для обработки углеводов

Протеаза
для переваривания белков

Узнать цену
Креон ® выпускается в форме капсул, внутри которых содержатся сотни маленьких частиц – минимикросфер. При приёме у малышей капсулу можно вскрыть, и добавлять гранулы к небольшому количеству мягкой пищи 1 .
Кроме того, наличие маленьких частиц позволяет более точно подобрать индивидуальную дозу, что необходимо для новорождённых и детей младшего возраста. Препараты в таблетированной форме нельзя делить и размельчать, поскольку это может нарушить защитную оболочку. Такие препараты, как правило, противопоказаны детям до 3-х лет.
Гранулы Креон ® можно добавлять к яблочному пюре, йогурту или фруктовому соку.
Не рекомендуется добавлять гранулы в горячую пищу.
Любая смесь гранул с пищей или жидкостью не подлежит хранению, и ее следует принимать сразу же после приготовления, не разжёвывая, запивая достаточным количеством жидкости (водой или соком) 1 .
Дозировка препарата рассчитывается индивидуально, исходя из массы тела ребёнка.
Расчет дозировок Креон ® 10 000 при применении у детей 5
Ферментные препараты стандартизируются по содержанию липазы, которое измеряется в единицах. Таким образом, 10 000 ЕД, указанные на упаковке Креон ® – это 10 000 единиц фермента липаза.

| Дети до 1 года, масса тела | Естественное вскармливание | Искусственное вскармливание |
|---|---|---|
| Доза препарата, единиц (ЕД) на одно кормление (в сутки) | ||
| 4 кг | 1200 (≈ 10 000) | 1800 (≈ 10 000) |
| 7 кг | 2500 (≈ 12 500) | 3750 (≈ 12 000) |
| 10 кг | 3500 (≈ 17 500) | 3500 (≈ 17 500) |
| Возраст | Примерная масса тела | Доза препарата (ЕД липазы/кг в сутки) | Доза препарата из расчета 10 000 ЕД липазы в одной капсуле |
|---|---|---|---|
| 1 год - 5 лет | 10 - 20 кг | 1000 - 1500 | 1/3 - 1/2 капсулы х 4 раза в день |
как делить капсулу Креон ® для ребенка
Делить капсулу Креон ® можно “на глаз”, поскольку незначительные отклонения в количестве гранул допускаются, если учитывать нормальную физиологию поджелудочной железы и количество выделяемых панкреатических ферментов в сутки (до 2млн ЕД. липазы) 6 .
как делить капсулу Креон ® для ребенка
Делить капсулу Креон ® можно “на глаз”, поскольку незначительные отклонения в количестве гранул допускаются, если учитывать нормальную физиологию поджелудочной железы и количество выделяемых панкреатических ферментов в сутки (до 2млн ЕД. липазы) 6 .
Для улучшения пищеварения важно давать ребенку Креон ® с каждым приёмом пищи, включая перекусы 1 .
Это важно, потому что физиологически ферменты выделяются организмом, а точнее поджелудочной железой, при каждом поступлении пищи 5 .
О пищеварении ПОДРОСТКОВ
С возрастом питание ребёнка становится контролировать все сложнее. Психогенный фактор также играет большую роль. Перекусы в школе, фастфуд, различные снеки, жирная, сладкая или острая пища, сладкие газированные напитки могут приводить к появлению гастрита и такой проблемы, как гастродуоденит – воспалительному процессу не только в желудке, но и в кишечнике, который, в свою очередь, может стать причиной нарушения работы пищеварительных ферментов.

Пищеварительные ферменты - это особый вид соединений, предназначенных для расщепления углеводов, белков и жиров для их последующего усвоения в организме.
Возможные жалобы при нехватке пищеварительных ферментов 5 :
Чувство переполнения в желудке
Вздутие живота, бурление, урчание
Тяжесть или дискомфорт в животе после еды
Слабость, повышенная утомляемость
Склонность к диарее

Такая проблема как гастродуоденит может становиться причиной нехватки пищеварительных ферментов. По некоторым научным данным, дуодениты могут сопровождаться нехваткой ферментов в ≈60% случаев 9 . Гастродуоденит сопровождается воспалительным процессом в кишечнике, а любое воспаление может приводить к повышенному разрушению ферментов организма и уменьшению их выработки 5 . Таким образом, получается, что даже при достаточной выработке ферментов в организме может возникать их нехватка.
Устранение воспаления как первопричины, а также поддержка пищеварения ребенка ферментными препаратами могут стать оптимальной тактикой.
Пищевые аллергические реакции могут становиться еще одной причиной воспаления в кишечнике, где начинают действовать ферменты 5 . Воспаление может нарушать работу ферментов, и в результате сказываться на качестве переваривания и усвоения пищи.
Как помочь пищеварению у детей и подростков
Лечение расстройств пищеварения у детей должно быть комплексным.
Оно включает в себя 5 :
Коррекцию рациона, составление диеты
Ликвидацию провоцирующих факторов и лечение сопутствующих заболеваний
Приём панкреатических ферментов
(при их нехватке) для устранения неприятных симптомов

По мере взросления ребенка родители относятся к нему как к взрослому и, при появлении проблем с пищеварением, могут применять те же препараты, которые используют сами или которые есть в домашней аптечке. Как правило, это таблетки, привычка принимать которые передавалась из поколения в поколение.
Однако мало кто знает, что изучение пищеварительных ферментных препаратов не стоит на месте. Прошло уже несколько этапов эволюции препаратов для улучшения пищеварения, содержащих панкреатин: от таблетки до маленьких гранул – минимикросфер, в форме которых выпускается препарат Креон ® 7 .
Как это произошло? В ходе многолетнего изучения ферментных препаратов ученые выяснили, какие условия должны соблюдаться, чтобы ферментный препарат был эффективным 10,11 .
Иметь мелкие частицы 6,7
Наука доказала, что размер частиц определяет эффективность ферментного препарата 7,8 . Именно по этой причине препараты в форме таблеток считаются устаревшими и почти не применяются в Европе и мире.
Не разрушаться в желудке 6
Желудочный сок губителен для фермента. Если у препарата нет защитной оболочки или она разрушена (например, при размельчении таблетки), то активное вещество может попросту погибнуть в желудке и не оказать никакого действия.
Равномерно перемешиваться с пищей в желудке 6,7
Именно для этого и нужны мелкие частицы. Попадая в желудок, они могут равномерно распределяться среди всего объема пищи, чтобы в дальнейшем помогать в ее переваривании. Чем больше объема охватывает препарат своими частицами, тем больший объем помогает организму переработать.
Попадать в кишечник одновременно с пищей 6,7
Дело в том, что ферментные препараты работают в кишечнике, а не в желудке, как многие думают. Именно в кишечнике происходит ключевой этап пищеварения. За счет равномерного распределения в пище, частицы препарата сопровождают пищу из желудка в кишечник.
Быстро активироваться в кишечнике 6,7
Если препарат быстро активируется, то процесс пищеварения проходит полноценно, и, по мере продвижения вдоль кишечника, пища может отдавать организму все необходимые питательные элементы.
Креон ® 10000 помогает устранять симптомы “несварения” и нормализовать процесс переваривания пищи. Применять лекарство детям можно с первых дней жизни 1 .
Действующее вещество Креон ® — панкреатин, содержащий следующие пищеварительные ферменты:

Липазa
для расщепления жиров

Амилаза
для обработки углеводов

Протеаза
для переваривания белков

Содержание каждого фермента измеряется единицами. Самым главным ферментом является липаза, потому что она отвечает за переваривание жиров – более сложного для переваривания компонента пищи. Дозировка Креон ® 10 000 ЕД – означает, что в препарате содержится 10 000 единиц липазы. Бояться этой цифры не стоит, поскольку поджелудочная железа ребенка может вырабатывать до 720 000 единиц липазы во время каждого приёма пищи 6 !
Получаемая извне доза - лишь небольшая помощь организму. Препарат не угнетает деятельность собственной поджелудочной железы (которая является поставщиком пищеварительных ферментов в организме), поэтому организм не перестает сам переваривать пищу даже при длительном применении Креон ® 2,5 .
Среди противопоказаний препарата – только индивидуальная непереносимость. Креон ® не содержит сою, глютен, лактозу, что снижает возможность аллергической реакции 4 .
Если ребенку сложно проглотить капсулу, то ее можно раскрыть и добавить минимикросферы Креон ® к мягкой пище. Дозировка препарата рассчитывается индивидуально, исходя из массы тела ребёнка (см. таблицу).
Ферментные препараты стандартизируются по содержанию липазы, которое измеряется в единицах. Таким образом, 10 000 ЕД, указанные на упаковке Креон ® – это 10 000 единиц фермента липаза.
| Возраст | Примерная масса тела | Доза препарата (ЕД липазы/кг в сутки) | Доза препарата из расчета 10 000 ЕД липазы в одной капсуле |
|---|---|---|---|
| 5 - 17лет | 20 - 50 кг | 500 - 1000 | 1/2 - 1 капсулы х 4 раза в день |
читайте также
Проблемы с животом у ребенка. В чем может быть прична
О продукте
Отличие Креон ® 10 000 от других панкреатинов
История создания препарата
ВАМ МОЖЕТ БЫТЬ ИНТЕРЕСНО
Креон ® 25000
Как работает Креон ®
Креон ® для детей
Статья написана при участии экспертов Abbott
18+ Информация, представленная на сайте, предназначена для просмотра только совершеннолетними лицами.
Материал разработан при поддержке компании ООО "Эбботт Лэбораториз" в целях повышения осведомлённости пациентов о состоянии здоровья. Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу.
На сервисе СпросиВрача доступна консультация педиатра онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Доброе утро.
Для ротавирусной, да и длю любой ОКИ характерно волнообразное течение, поскольку патогенное действие оказывают не только вирусы но и бактерии, вызвавшие заболевание , но и токсины, которые они продуцируют+электролитный дисбаланс,дефицит жидкости в организме ,который неизбежно будет.
Вам не надо кушать сейчас молоко и мол кашу в том числе, опять будет понос.
Ваша еда безмолочная каша, галетное печенье и вода.
Нельзя овощи, фрукты, яйца, бульоны( поджелудочная и так уязвима, не надо заставлять ее сейчас активно работать ).
Боли в животе указывают на вовлечение в воспаление лимфоузлов брыжейки, поэтому любая еда, вызывая перистальтические сокращения кишечника, может вызвать боль( +острый гастрит, который имеет место быть тоже), поэтому еда макс аскетичная и облегченная.Не использовать нпвс( ибупрофен и прочее)
При сохраняющихся жалобах показать хирургу.
В лечении , да, экофурил ( энтерол. ), пробиотики( максилак), энтеросгель по 1 стол ложке 3 раза в сутки.Вода -1.7-1.8 литров в сут.
Ирина, спасибо большое.
у нас вообще никак не усваивается полисорб/энторосгель… я не знаю, как дать его ему.. сразу рвёт от него

Смекта, неосмектин? Регидрон 50 мг/кг в сут тоже давать , чтобы восполнить электролиты. И вода поить , поить и поить.
подскажите ещё пожалуйста, есть такие продукты : немолоко. В составе вода, овсяная мука, рапсовая масло,витамин б12, кальций, соль.
Такое тоже нельзя? И так же на его основе есть каши с добавками банана и тд.
Ещё вопрос, можно ли давать сейчас витамины?
Витамины у нас из Нью Йорка, хорошие
Мы пьём сейчас лактобаланс кидс жевательные. Так же есть дома флувир. Что лучше?

Пока ребенок ее выздоровит, не стоит ему давать сейчас дополнительные препараты, не от того, что они плохи или хорошо, а потому что всасываются они из кишечника, где полностью не купирован воспалительный процесс.
Касательно не молока и прочего-еда должна быть максимально простой, чтобы ребенок получил максимум калорий, при минимуме энернозатрат.
Да, будет сложновато -каша, печенье, галет, вода, потом тощий суп, может быть котлета на пару, бакалея.
Внешний вид вирусных частиц напоминает колесо с широкой ступицей, короткими спицами и четко очерченным ободком, поэтому их стали называть ротавирусами (лат. rotа — колесо). Рисунок 1. Слизистая оболочка толстой кишки при ротавирусном гаст
Внешний вид вирусных частиц напоминает колесо с широкой ступицей, короткими спицами и четко очерченным ободком, поэтому их стали называть ротавирусами (лат. rotа — колесо).
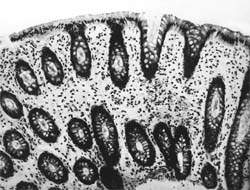 |
| Рисунок 1. Слизистая оболочка толстой кишки при ротавирусном гастроэнтерите. Минимально выраженный катаральный колит. х 100. |
Ротавирусы представляют собой род семейства Reoviridae, который объединяет большое количество сходных по морфологии и антигенной структуре вирусов, вызывающих гастроэнтерит у человека, млекопитающих и птиц. Систематическое изучение ротавирусов человека началось с 1973 года, когда они были обнаружены при электронной микроскопии ультратонких срезов биоптатов слизистой оболочки двенадцатиперстной кишки, полученных от больных острым гастроэнтеритом детей Австралии (Р. Бишоп и соавторы). В том же году Т. Флеветт обнаружил сходный вирус в копрофильтратах больных гастроэнтеритом методом электронной микроскопии при негативном контрастировании препаратов.
Вирусные частицы имеют диаметр от 65 до 75 нм. При проникновении контрастирующего вещества в вирион выявляется электронно-плотный центр диаметром 38 — 40 нм, который представляет собой так называемую сердцевину, окруженную электронно-прозрачным слоем. Внешний вид вирусных частиц напоминает колесо с широкой ступицей, короткими спицами и четко очерченным ободом, поэтому их стали называть ротавирусами (лат. rota — колесо).
Ротавирусы имеют две белковые оболочки — наружный и внутренний капсиды. Сердцевина содержит внутренние белки и генетический материал, представленный двунитчатой фрагментированной РНК. Геном ротавирусов человека и животных состоит из 11 фрагментов, которые могут быть разделены при электрофорезе в полиакриламидном геле (ПААГ) или агарозе. В составе ротавирусов обнаружено четыре антигена; основной из них — это групповой антиген, обусловленный белком внутреннего капсида. С учетом группоспецифических антигенов все ротавирусы делятся на пять групп: A, B, C, D, E. Ротавирусы одной группы имеют общий групповой антиген, который выявляется иммунологическими реакциями: иммуноферментный анализ, иммунофлюоресценция, иммунная электронная микроскопия и др. Большинство ротавирусов человека и животных относятся к группе A.
| Источником инфекции при ротавирусном гастроэнтерите является инфицированный человек — больной манифестной формой заболевания или бессимптомно выделяющий ротавирусы с фекалиями |
Источником инфекции при ротавирусном гастроэнтерите является инфицированный человек — больной манифестной формой заболевания или бессимптомно выделяющий ротавирусы с фекалиями. Вирусы в фекалиях заболевших появляются одновременно с развитием клинических симптомов, наибольшая концентрация их в кале (до 109 — 1011 вирусных частиц в 1 г) регистрируется в первые 3 — 5 дней болезни. В эти дни больные представляют наибольшую эпидемиологическую опасность для лиц, контактирующих с ними. Наиболее частым источником заболевания для детей первого года жизни являются инфицированные ротавирусом матери; для взрослых и детей более старшего возраста — дети, в основном из детских коллективов. Возможность заражения человека от животных не доказана.
Патогенез ротавирусной инфекции характеризуется проникновением вируса в эпителиоциты слизистой оболочки желудочно-кишечного тракта, преимущественно тонкой кишки, что приводит к их повреждению и отторжению от ворсинок. Вследствие этого на ворсинках тонкой кишки появляются функционально и структурно незрелые энтроциты с низкой способностью синтезировать пищеварительные ферменты. При ротавирусном гастроэнтерите это проявляется снижением уровня дисахаридаз, развивается вторичная дисахаридазная недостаточность, при которой в просвете тонкой кишки накапливаются нерасщепленные дисахариды, что создает повышенное осмотическое давление и приводит к выводу в просвет кишечника воды и электролитов из тканей организма. Это является основной причиной диареи и дегидратации и определяет основные клинические проявления болезни.
Ротавирусный гастроэнтерит как инфекционное заболевание имеет циклическое течение. Инкубационный период продолжается чаще всего от 12 — 24 часов до двух суток. Клиническая картина ротавирусного гастроэнтерита характеризуется в основном острым началом, однако в ряде случаев может иметь место продромальный период длительности от 12 до 48 — 72 часов. В этот период больные отмечают недомогание, общую слабость, повышенную утомляемость, снижение аппетита, головную боль, познабливание, урчание и неприятные ощущения в животе, умеренно выраженные катаральные явления: заложенность носа, першение в горле, легкий кашель.
В клинической картине ротавирусного гастроэнтерита в период развернутых клинических проявлений ведущими являются синдромы гастроэнтерита и интоксикации. Выраженность диареи и обусловленной ею той или иной степени дегидратации организма, а также токсикоза, продолжительность этих симптомов в значительной мере определяет тяжесть течения заболевания.
Синдром гастроэнтерита характеризуется развитием диареи, снижением аппетита, появлением урчания и болей в животе, тошноты и рвоты. Наиболее типичен для ротавирусного гастроэнтерита обильный водянистый пенистый стул желтого или желто-зеленого цвета. У больных с легким течением заболевания стул может быть кашицеобразным. Как правило, патологические примеси в стуле отсутствуют. Боль локализуется преимущественно в верхней половине живота или является диффузной, она может быть разной интенсивности. Почти всегда она сопровождается громким урчанием в животе.
Синдром интоксикации появляется в самом начале заболевания. Слабость, зачастую резкая, является наиболее частым проявлением этого синдрома; реже отмечается головная боль. При более тяжелом течении имеют место головокружение, обморочное состояние, коллапс. Обращает на себя внимание следующая особенность ротавирусного гастроэнтерита: два ведущих в клинической картине болезни синдрома развиваются в процессе заболевания не всегда однонаправленно; у некоторых больных на фоне сравнительно слабо выраженных диспепсических явлений могут наблюдаться резко выраженные симптомы общей интоксикации, особенно слабость.
Повышение температуры тела не всегда может отмечаться при ротавирусном гастроэнтерите, особенно у взрослых. У некоторых больных может быть озноб без повышения температуры. В то же время нередко в разгар заболевания выраженность лихорадочной реакции варьируется от субфебрильных цифр и выше и может достигать 38 — 39°С как у детей, так и у взрослых.
Важным в диагностическом плане для ротавирусного гастроэнтерита считается сочетание двух ведущих клинических синдромов с симптомами поражения верхних дыхательных путей. Катаральный синдром встречается приблизительно у 50% больных и проявляется в виде гиперемии и зернистости слизистых оболочек мягкого неба, небных дужек, язычка, задней стенки глотки, а также насморка, заложенности носа, кашля, болей в горле. В ряде случаев катаральные симптомы наблюдаются уже в продромальном периоде, до проявления симптомов гастроэнтерита.
В разгар болезни отмечается изменение функционального состояния сердечно-сосудистой системы, чаще у пациентов с более тяжелым течением и при наличии сопутствующих заболеваний органов кровообращения. У большинства пациентов отмечается тенденция к артериальной гипертензии, тахикардия, определяется глухость сердечных тонов при аускультации. У больных с тяжелым течением заболевания, как правило, возникают обмороки и коллапсы из-за выраженных расстройств гемоциркуляции, в генезе которых наряду с токсическими воздействиями существенное значение имеет гиповолемия. Потери жидкости и электролитов вследствие рвоты и диареи могут быть значительными и приводят к развитию дегидратации. Клинические проявления дегидратации зависят от ее степени. При легком и среднетяжелом течении ротавирусного гастроэнтерита отмечается жажда, сухость во рту, слабость, бледность (дегидратация I — II степени), при тяжелом течении наряду с этими симптомами наблюдаются также осиплость голоса, судороги мышц конечностей, акроцианоз, снижение тургора кожи, уменьшение диуреза (дегидратация III степени).
В связи с развитием при ротавирусном гастроэнтерите возможных осложнений, главным образом циркуляторных расстройств, острой сердечно-сосудистой недостаточности, нарушений гомеостаза, выделяют группы больных повышенного риска, в которые включают новорожденных, детей младшего возраста, лиц пожилого возраста, а также больных с тяжелыми сопутствующими заболеваниями. Описанные в литературе и наблюдавшиеся нами случаи ротавирусного заболевания с летальным исходом относятся именно к этим группам.
Выделяются две основные клинические формы ротавирусного заболевания — гастроэнтерическая и энтерическая. Симптомы только острого гастрита (гастритический вариант) встречаются в 3 — 10% случаев. Функциональные и морфологические нарушения со стороны желудочно-кишечного тракта, возникающие при ротавирусном гастроэнтерите в случае наличия у пациентов фоновой гастроэнтерологической патологии, нередко способствуют развитию таких осложнений основного заболевания, как обострение сопутствующих болезней: хронического гастрита, энтероколита, панкреатита, часто в сочетании с выраженными явлениями дисбактериоза кишечника, требующими коррекции при лечении.
Методы диагностики ротавирусной инфекции
При ротавирусном гастроэнтерите гемограмма изменяется следующим образом: в остром периоде заболевания с высокой частотой выявляются лейкоцитоз с нейтрофилезом и повышенная СОЭ. В периоде реконвалесценции картина крови обычно нормализуется полностью. Изменения урограммы у большинства больных имеют кратковременный характер и проявляются чаще всего небольшой протеин-, лейкоцит- и эритроцитурией; в редких случаях в моче появляются гиалиновые цилиндры в незначительном количестве. При тяжелом течении заболевания нарушения функции почек могут быть более выраженными, с повышением уровня мочевины крови, олигоурией или анурией, снижением клубочковой фильтрации. На фоне проводимой терапии указанные изменения быстро исчезают и при повторных обследованиях не отмечаются.
В качестве примера, иллюстрирующего особенности клинического течения ротавирусного гастроэнтерита, приводим выписку из истории болезни.
Лечение: обильное питье солевых растворов, парентеральная регидратационная и дезинтоксикационная терапия — трисоль 1000 мл внутривенное капельное введение, внутрь ферментные препараты: абомин, панкреатин, тансол, карболен. Течение заболевания без осложнений. На третий день болезни — субфебрильная температура, оставалась слабость; боли в животе прекратились. Стул кашицеобразный до пятого дня от начала заболевания. Полное выздоровление наступило на седьмой день болезни.
Дифференциальный диагноз у больных ротавирусным гастроэнтеритом проводят с другими острыми кишечными инфекциями как вирусной так и бактериальной этиологии, прежде всего в тех случаях, когда в клинической картине на первый план выступает синдром гастроэнтерита: с вирусными диареями различной этиологии (аденовирусы, коронавирусы, астровирусы, калицивирусы, вирус Норфолк, энтеровирусы Коксаки и ЕСНО); с гастроинтестинальной формой сальмонеллеза, с гастроэнтеритическим и гастроэнтероколитическим вариантами острой дизентерии, с пищевыми токсикоинфекциями, вызванными условно-патогенными бактериями; с холерой.
Обнаружение специфических антител и нарастание их титра в сыворотке крови больных и переболевших ротавирусным гастроэнтеритом при помощи серологических реакций с целью текущей диагностики на практике в настоящее время широкого распространения не получило и используется в основном для ретроспективного анализа различных эпидемиологических ситуаций.
Методы обнаружения вирусспецифической РНК, которые можно назвать высокочувствительными и специфичными, имеют, однако, ряд недостатков, ограничивающих их практическое применение (необходимость наличия специальной аппаратуры, реактивов, квалифицированного персонала и др.) Наиболее простой метод в этой группе — электрофорез ротавирусной РНК в полиакриламидном геле. Этот метод, позволяющий идентифицировать штаммы вирусов, вызвавшие заболевание, и дать характеристику штаммов, циркулирующих на данной территории, в основном применяется при эпидемиологических исследованиях.
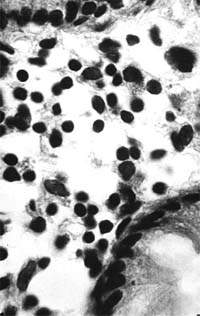 |
| Рисунок 2. Слизистая оболочка толстой кишки при ротавирусном гастроэнтерите. Минимальное содержание плазматических клеток в собственной пластинке, увеличение в ней числа макрофагов. х 400 |
В клинической практике врач нередко сталкивается с обстоятельствами (сомнительные результаты вирусологических и серологических исследований, случаи микст-инфекций), когда возникает необходимость в применении дополнительных методов для верификации диагноза. С этой целью может быть использован доступный для практического здравоохранения интрументальный метод исследования — ректороманоскопия с аспирационной биопсией слизистой оболочки толстой кишки. При гистологическом, морфометрическом и гистохимическом исследованиях биоптатов при ротавирусном гастроэнтерите выявляются характерные изменения в виде поверхностного минимально выраженного катарального колита с незначительной дистрофией эпителия (рис. 1), снижения числа серотонинсодержащих желудочно-кишечных эндокриноцитов (ЕС-клетки) в эпителиальном пласте кишечных желез, умеренной инфильтрацией собственной пластинки плазматическими клетками и увеличением в ней числа макрофагов (рис. 2). Эти особенности имеют дифференциально-диагностическое значение, поскольку отличаются указанным показателем от других острых кишечных инфекций, что может быть использовано в диагностически сложных случаях.
Здравоохранение в настоящее время не располагает препаратами, обладающими специфическим антиротавирусным действием, поэтому терапия ротавирусного гастроэнтерита является патогенетической. Основные ее цели — борьба с дегидратацией, токсикозом и связанными с ними наиболее часто встречающимися при ротавирусном гастроэнтерите нарушениями функции жизненно важных органов — сердечно-сосудистой системы и органов мочевыделения, степень выраженности которых во многом определяет тяжесть течения заболевания и его прогноз.
Для правильного выбора характера и объема проводимой регидратационной терапии в первую очередь необходимо установить степень дегидратации у того или иного пациента. При эксикозе I — II степени следует ограничиваться пероральной регидратационной терапией (препараты регидрон, глюксолан и др.). При дегидратации III степени целесообразно прибегать к комбинированной парентеральной и пероральной регидратации. Для парентеральной регидратации применяют растворы трисоль, квартасоль, ацесоль и др. С целью дезинтоксикации и улучшения гемодинамики при среднетяжелом и тяжелом течении заболевания показаны коллоидные растворы (гемодез, полиглюкин и др.).
| Для ротавирусной инфекции характерно сочетание гастроэнтерита, интоксикации и симптомов поражения верхних дыхательных путей |
Современными представлениями о патогенезе диарейного синдрома при ротавирусном гастроэнтерите обусловлено и назначение соответствующих средств, способствующих нормализации состояния пищеварительного тракта, а также диеты. Учитывая нарушения активности ряда пищеварительных ферментов, в частности лактазы, рекомендуется исключить в острый период заболевания из пищевого рациона больных молоко и молочные продукты. Кроме того, по этой же причине целесообразно ограничивать и пищу, богатую углеводами. В связи с вышеизложенным, в острый период необходимы энзимные препараты (панзинорм-форте, фестал и др). Кроме того, в остром периоде заболевания могут быть использованы адсорбирующие и вяжущие средства, способствующие ускоренному формированию стула (смекта, карболен и др.) также возможно применение хилака-форте. Высокой частотой дисбактериозов кишечника различной степени выраженности у больных ротавирусным гастроэнтеритом обусловлена необходимость применения в комплексной терапии бактерийных биологических препаратов. Лучшая терапевтическая эффективность при ротавирусном гастроэнтерите отмечена при применении лактосодержащих бактерийных биологических препаратов (ацилакт, лактобактерин и др.), что, по-видимому, связано с заместительным действием бактериальной лактазы, содержащейся в лактобактериях. В последние годы в комплексной терапии ротавирусного гастроэнтерита начал применяться комплексный иммуноглобулиновый препарат (КИП), который разработан и выпускается в МНИИЭМ им. Г. Н. Габричевского. Это первый отечественный иммуноглобулиновый препарат для энтерального применения. КИП характеризуется повышенной концентрацией антител к микроорганизмам, возбудителям острых кишечных инфекций, в том числе ротавирусам, сальмонеллам, шигеллам, эшерихиям и др. Применение КИП в комплексной терапии больных ротавирусным гастроэнтеритом оказывает отчетливый положительный терапевтический эффект, существенно сокращая продолжительность интоксикации и диареи, что открывает новые возможности в лечении этого заболевания.
Литература
1. Букринская А. Г., Грачева Н. М., Васильева В. И. Ротавирусная инфекция. М., 1989.
2. Дроздов С. Г., Покровский В. И., Шекоян Л. А., Машилов В. П. и др. Ротавирусный гастроэнтерит. М., 1982.
3. Новикова А. В. и др. Архив патологии, 1989, №6.
4. Щербаков И. Т. и др. Архив патологии, 2995, №3.
5. Юшук Н. Д., Царегородцев А. Д.. Лекции по инфекционным болезням. М., 1996.
Читайте также:

