Паралич дыхательной мускулатуры развивается при отравлении тест
Обновлено: 22.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Нарушение ритма дыхания: причины, заболевания, при которых развивается, методы диагностики и лечения.
Определение
Дыхание – это совокупность физиологических процессов, конечной целью которых является доставка и потребление кислорода, а также вывод углекислого газа.
К органам дыхания относятся дыхательные пути и легкие. Кроме того, в процессе дыхания принимают участие мышечная и нервная системы. Благодаря диафрагме, межреберным и некоторым другим мышцам выполняются дыхательные движения, происходит изменение объема грудной клетки, что является необходимым условием для расправления и спадания легочной ткани на вдохе и выдохе. В центральной нервной системе, а именно в продолговатом мозге, расположен дыхательный центр. Ключевая особенность функционирования дыхательного центра состоит в автоматическом зарождении в нем импульсов – то есть человек не задумывается о том, что ему нужно сделать вдох. В то же время активность дыхательного центра может быть подавлена вышерасположенными отделами головного мозга, например, человек может произвольно задержать дыхание при нырянии.
Разновидности нарушения ритма дыхания
Выделяют следующие виды дыхания:
- эупноэ – нормальный ритм дыхания (у здорового взрослого составляет около 14–18 дыхательных движений в минуту);
- гиперпноэ – глубокое и частое дыхание, отмечается при мышечной работе, эмоциональном напряжении, тиреотоксикозе, анемии, ацидозе, снижении содержания кислорода во вдыхаемом воздухе;
- тахипноэ – повышение частоты дыхательных движений вследствие выраженной стимуляции дыхательного центра при гиперкапнии, гипоксемии; наблюдается при повышении температуры тела, застое в легких и т.п.;
- брадипноэ – снижение частоты дыхательных движений, которое возникает при поражении и угнетении дыхательного центра на фоне гипоксии, отека, ишемии и воздействия наркотических веществ;
- апноэ – временная остановка дыхания (считается крайней степенью выраженности брадипноэ);
- дыхание по типу Чейна–Стокса - характеризуется чередованием групп дыхательных движений с нарастающей амплитудой и периодов апноэ;
- дыхание по типу Биота - характеризуется чередованием периодов апноэ с группами дыхательных движений равной амплитуды;
- дыхание Куссмауля – шумное и глубокое дыхание, для которого характерны отдельные судорожные сокращения основной и вспомогательной дыхательной мускулатуры. Этот тип дыхания свидетельствует о значимой гипоксии головного мозга.
На дыхательный центр могут напрямую воздействовать некоторые токсичные для головного мозга вещества, циркулирующие в крови.
Нарушения работы дыхательного центра происходят в результате структурных изменений в соответствующей области мозга при инсультах, отеке головного мозга и т.д.
Заболевания, вызывающие нарушение ритма дыхания
Среди заболеваний, приводящих к накоплению в крови токсичных веществ, которые впоследствии могут раздражать или поражать дыхательный центр, стоит упомянуть следующие:
- сахарный диабет в стадии декомпенсации, когда в крови накапливаются продукты углеводного обмена; встречается в дебюте ранее не диагностированного сахарного диабета или при недостаточном контроле заболевания при инсулинотерапии и сахароснижающей терапии;
- печеночная недостаточность, развивающаяся остро на фоне гепатитов (вирусной, алкогольной, аутоиммунной этиологии и др.), токсического поражения печени (например, при отравлении парацетамолом), а также хроническая интоксикация при печеночной недостаточности на фоне цирроза. Токсическое поражение головного мозга при заболеваниях печени связано в первую очередь с тем, что патологически измененная печень не способна выполнять барьерную функцию (задерживать и нейтрализовать вредные вещества), в связи с этим токсины накапливаются в крови;
- почечная недостаточность, которая может манифестировать остро или иметь длительное хроническое течение, развивается на фоне воспалительных заболеваний (гломерулонефрита, тубулоинтерстициального нефрита и др.), токсического поражения почки (например, канальцевого некроза) и других заболеваний;
- тяжело протекающие инфекционные заболевания могут вызывать выраженную интоксикацию или приводить к непосредственному поражению головного мозга, например при вирусных или бактериальных энцефалитах.
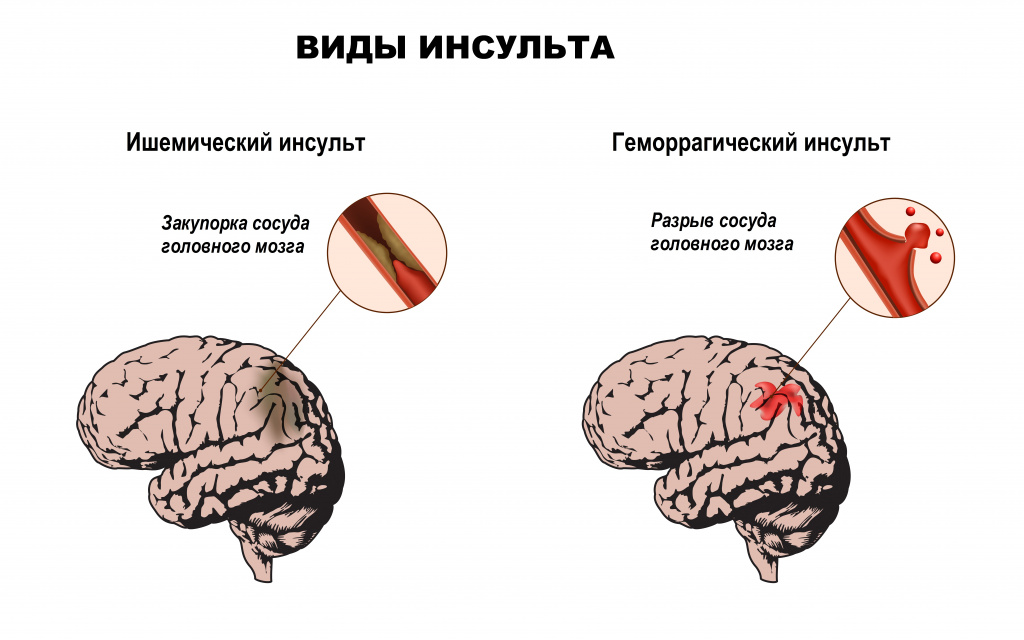
Структурные изменения в головном мозге отмечаются при инсультах (остром нарушении мозгового кровообращения по причине кровоизлияния или закупорки сосудов головного мозга тромбом), при новообразованиях, отеке головного мозга.
Отдельно стоит упомянуть синдром Пиквика, развивающийся у пациентов с выраженным ожирением, одним из проявлений которого являются эпизоды остановки дыхания во время сна.
К каким врачам обращаться при нарушении ритма дыхания
Нарушение ритма дыхания является грозным симптомом, поэтому часто первым специалистом, оказывающим помощь пациенту, становится врач скорой помощи или врач-реаниматолог.
Если нарушение ритма дыхания не несет угрозы жизни, то диагностические мероприятия проводит терапевт , педиатр или врач более узкой специальности: эндокринолог , гепатолог (специалист по заболеваниям печени), нефролог (специалист по заболеваниям почек), токсиколог, инфекционист и др.
Диагностика и обследования при нарушении ритма дыхания
Диагностика начинается с опроса пациента, в ходе которого врач устанавливает возможные причины и факторы риска развития аритмичного дыхания.
Лабораторные исследования включают определение уровня глюкозы в крови, газов артериальной крови и кислотно-основного состояния КОС крови.
Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазмы от клеток, пробу берут в специальную пробирку, содержащую ингибитор гликолиза (флюорид натрия). Синони.
Паралич дыхательных мышц (ПДМ) — это симптом острых неврологических заболеваний, который выражается в нарушении функций органов дыхания. Возникает вследствие повреждения нервных клеток позвоночника, ЦНС и головного мозга, а также из-за слабости дыхательной мускулатуры. В отличие от пареза, паралитическая форма симптома представляет собой полное отключение способности дышать. В случае появления первых признаков необходимо сразу вызвать скорую помощь. Лечением ПМД занимается врач-невролог, а также специалист, в компетенции которого находится лечение причины патологии.
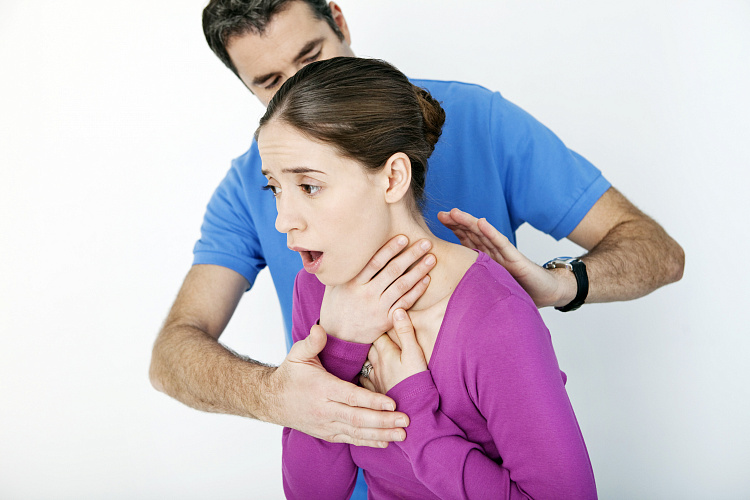
Причины паралича дыхательных мышц
Паралич мышц дыхательных путей — это не самостоятельная болезнь, а характерный симптом, который вторично развивается на фоне заболевания или его осложнений. Выражается в полном отсутствии силы мышечной системы лёгких, диафрагмы, гортани и других органов. Причины ПМД:
- острые нарушения кровообращения в головном или спинном мозге;
- травмы, опухоли, абсцесс головного или спинного мозга;
- воспалительные мозговые патологии — энцефалит, миелит;
- распад белка (миелина), ускоряющего импульсы в нервных волокнах;
- рассеянный склероз, рассеянный энцефаломиелит;
- острая интоксикация нервно-паралитическими ядами;
- иммуновоспалительные заболевания органов дыхания;
- отсутствие рефлексов и слабость мышечного тонуса органов дыхания;
- болезни моторных нервных клеток, способствующих движению мышц;
- прогрессирующие заболевания нервно-мышечного аппарата;
- инфекции дыхания, пищеварения, желудочно-кишечного тракта;
- вегетативные и трофические расстройства;
- нарушения чувствительности;
- ферментные дефекты ЦНС и органов дыхания;
- поражения периферических и спинномозговых корешков;
- аллергические реакции на вакцинацию;
- нарушение мышечного обмена веществ;
- полинейропатия, полинейромиозит, полирадикулоневрит;
- дегенерации нервной системы;
- дефицит витаминов группы B;
- полиомиелит;
- ботулизм, миастения;
- туберкулёз;
- менингит;
- эпилепсия;
- аллергии.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 22 Апреля 2022 года
Содержание статьи
Типы паралича дыхательных мышц
За любую двигательную или мышечную активность в организме отвечают центральная и периферическая нервная система. ЦНС и ПНС имеют различное строение, функции и особенности деятельности, поэтому проявления симптомов отличаются. Также паралич дыхания классифицируется по локации симптомов.
Спастический паралич дыхательных мышц
Выражается в нарушениях центральной нервной системы и двигательной активности грудной клетки, рёбер, диафрагмы. При этом сохраняется целостность корешков волокон и рефлексов органов дыхания. При развитии спастического типа могут появиться спазмы и судороги в мышцах.
Периферический паралич дыхательных мышц
Периферическое поражение функций дыхания выражается в полном отсутствии мышечного тонуса и естественных рефлексов органов дыхания, мышечной атрофии и дегенерации, снижении чувствительности, отсутствии реакции на внешние раздражители.
Типы паралича дыхательных мышц по локации поражения
- Коллатеральный. Развивается как вторичный симптом нарушений и болезней, сосредоточенных вдали от места поражения дыхательных мышц.
- Ипсилатеральный. Локализуется в месте повреждения мышечной группы и становится первым признаком патологии.
Типы паралича дыхания по локации мышц
Симптоматика патологии проявляется в зависимости от поражённой мышцы и её расположения:
- Диафрагма. Могут сохраняться рефлексы межрёберных мышечных тканей.
- Часть диафрагмы. Может сохраняться способность дышать.
- Межрёберная область. Характер вдохов и выдохов может меняться наоборот.
- Мозаичное поражение. Частично атпофируются мышечные функции разных органов.
Методы диагностики
При диагностике патологии врач собирает анамнез на основании жалоб больного или его близких и истории болезни. Проводит опрос — характер и длительность симптомов, схожие проявления в генетике, вероятность отравления на производстве. После опроса доктор осматривает пациента, оценивает его состояние и выявляет другие признаки неврологических расстройств.
Лабораторные анализы мочи и крови предназначены для определения уровня белка, эритроцитов, продуктов обмена веществ и токсинов. Другие методы диагностики:
Отравление - патологическое состояние, обусловленное воздействием ядов на организм. Причинами отравлений могут быть недоброкачественные пищевые продукты и ядовитые растения, различные химические вещества, применяемые в быту и на производстве, лекарственные препараты и т. д. Яды оказывают на организм местное и общее воздействие, которое зависит от характера яда и пути его попадания в организм.
Каковы основные принципы оказания больному первой помощи?
При всех острых отравлениях неотложная помощь должна преследовать следующие цели: 1) максимально быстрое выведение яда из организма; 2) обезвреживание остающегося в организме яда с помощью противоядий (антидотов); 3) борьба с нарушениями дыхания и кровообращения.
Каковы особенности оказания неотложной помощи пострадавшему в зависимости от способа попадания отравляющего вещества?
При попадании яда через рот необходимо немедленное промывание желудка, которое проводят там, где произошло отравление (дома, на производстве); целесообразно очистить кишечник, для чего дают слабительное, ставят клизму.
При попадании яда на кожу или слизистые оболочки надо немедленно удалить яд механическим путем. Для дезинтоксикации по назначению врача подкожно и внутривенно вводят растворы глюкозы, хлорида натрия, гемодеза, полиглюкина и др. При необходимости применяют так называемый форсированный диурез: одновременно вводят 3-5 л жидкости и быстродействующие мочегонные средства. Для обезвреживания яда используют специфические антидоты (унитиол, метиленовый синий и др.) в зависимости от характера отравления. Для восстановления функции дыхания и кровообращения применяют кислород, сердечно-сосудистые средства, дыхательные аналептики, искусственное дыхание, включая аппаратное.
ОТРАВЛЕНИЯ ПИЩЕВЫЕ
Каковы отличительные признаки пищевых отравлений?
Пищевые отравления начинаются остро - через несколько часов после еды появляются тошнота, резкая слабость, чувство распирания и боль в подложечной области; вскоре присоединяется обильная рвота, которая приносит больному некоторое облегчение. Рвота сочетается с поносом. Стул частый, обильный, жидкий, иногда с примесью слизи, может сопровождаться схваткообразными болями в животе. Нередко наблюдаются повышение температуры, головная боль, ломота в теле.
Какая неотложная помощь необходима больному при пищевых отравлениях?
Неотложная помощь должна начинаться с промывания желудка при помощи толстого зонда до полного очищения от остатков пищи, т. е. до чистой воды. В тех случаях, когда невозможно ввести зонд, больному дают пить стаканами воду с последующим механическим раздражением пальцами зева до появления рвоты. После рвоты следует дать солевое слабительное (20-30 г сульфата магния или натрия в 400-500 мл воды). Больного следует уложить в постель, поместить на живот грелки. При болях можно дать 5-7 капель 0,1 % раствора сульфата атропина или 0,015 г белладонны, иногда атропин (0,5-1 мл 0,1 % раствора) можно ввести подкожно.
При пищевых отравлениях в первые 1-2 дня больному рекомендуют воздержаться от еды: можно давать негорячий чай. В дальнейшем пищевой режим постепенно расширяется по указанию врача.
Как осуществляется борьба с различными осложнениями, возникающими при пищевых отравлениях?
При коллапсе вводят сердечно-сосудистые средства: 2 мл кордиамина, 2 мл 20 % раствора камфоры, 2 мл 10 % раствора сульфокамфокаина, 1 мл 10 % раствора кофеина, 1 мл 1 % раствора мезатона подкожно. При обезвоживании и потере электролитов следует наладить капельное введение 500-1000 мл изотонического раствора натрия хлорида подкожно или внутривенно. Одновременно необходимо ввести внутривенно 10-20 мл 10 % раствора хлорида натрия. Сочетание симптомов интоксикации, обезвоженности с признаками коллапса требует обязательного внутривенного капельного введения жидкостей (изотонический раствор натрия хлорида с 5 % глюкозой) и сердечно-сосудистых средств (кофеин, мезатон; 0,5-1 мл 0,2 % раствора норадреналина добавляют в капельницу).
ОТРАВЛЕНИЯ БЫТОВЫЕ И ПРОИЗВОДСТВЕННЫЕ
Какова клиническая картина при отравлении алкоголем?
При отравлении алкоголем (наркотическим ядом) наблюдаются различные степени расстройства сознания вплоть до развития комы. Изо рта и от рвотных масс - характерный запах алкоголя.
Зрачки вначале узкие, реакция их на свет и роговичный рефлекс сохранены, при более глубокой интоксикации зрачки широкие, реакция на свет и роговичный рефлекс отсутствует. Отмечается глубокое дыхание, частый пульс, при тяжелой интоксикации падение артериального давления.
Какая неотложная терапия назначается пострадавшему при отравлении алкоголем?
Неотложная помощь включает промывание желудка при помощи толстого зонда, введение кофеина (1-2 мл 20 % раствора) подкожно, а также 400-600 мл 4 % свежеприготовленного раствора гидрокарбоната натрия внутривенно для нейтрализации продуктов распада алкоголя. Для предупреждения западания языка и асфиксии на язык больного, находящегося в алкогольной коме, накладывают языкодержатель. При падении артериального давления и обезвоживаний следует ввести в вену 1- 2 л изотонического раствора натрия хлорида или 5 % раствора глюкозы.
Что характерно для отравления окисью углерода?
Окись углерода содержится в угарном, светильном, генераторном газах. Отравление характеризуется симптомами поражения центральной нервной системы: шум в ушах, головная боль, головокружение, тошнота, рвота, резкая слабость, нарушение сознания, а затем глубокая кома.
Как оказывается неотложная помощь при отравлении окисью углерода?
Первая помощь: немедленное удаление пострадавшего из зараженной атмосферы, ингаляции кислорода, карбогена, при показаниях - искусственное дыхание, включая аппаратное. Антидотом является метиленовый синий, который вводится внутривенно в виде препарата хромосмона (раствора метиленового синего в глюкозе в ампулах) в количестве 50-100 мл.
Каковы симптомы отравления уксусной эссенцией?
Симптомы отравления обусловлены ожогом слизистой оболочки полости рта, глотки, гортани, пищевода, желудка и общей интоксикацией в результате всасывания уксусной эссенции. Ожог сопровождается нарушением глотания и резкой болью во рту и по ходу пищевода. Всасывание кислоты ведет к гемолизу, поражению печени и выраженному ацидозу. Моча в первые же минуты отравления вследствие примеси продуктов распада эритроцитов приобретает вишневый цвет. Может развиться анурия.
Какая неотложная помощь необходима больному при отравлении уксусной эссенцией?
Неотложная помощь начинается с промывания желудка, которое следует проводить в первые 1-2 часа после приема эссенции. Для промывания используют толстый зонд, обильно смазанный вазелиновым или растительным маслом, холодную воду (12-15 л и более). Для борьбы с ацидозом вводят внутривенно капельно 500-600 мл 4 % раствора гидрокарбоната натрия, для усиления диуреза повторно вводят 10 мл 2,4 % раствора эуфиллина и другие мочегонные средства, при болях - промедол. Питание проводится парентерально.
Какие симптомы наблюдаются при отравлениях фосфорорганическими соединениями (хлорофос, тиофос, карбофос и др.)?
Широкое применение этих веществ на производстве и в быту обусловило возросшую частоту отравлений ими. Как правило, симптомы отравления проявляются в течение первого часа после контакта с ядом: слюнотечение, рвота, понос, сужение зрачков; затем развивается удушье в результате спазма бронхов и резкого усиления секреции бронхиальных желез. В поздних стадиях отравления возникает паралич мускулатуры, в том числе дыхательной, что ведет к смерти от асфиксии.
Как оказывается неотложная помощь пострадавшему?
Неотложная помощь: введение атропина, промывание желудка (с активированным углем или карболеном), при необходимости искусственное дыхание. В тех случаях, когда диагноз не вызывает сомнений, необходимо сразу ввести 3-5 мл 0,1 % раствора атропина.
ОТРАВЛЕНИЯ ЛЕКАРСТВЕННЫЕ
Что характерно для отравления препаратами из группы барбитуратов?
Отравления снотворными из группы барбитуратов наблюдаются наиболее часто. Через 30-60 минут после приема большой дозы снотворного появляются сонливость, слабость, пошатывание, нарушается речь, зрачки становятся узкими. В дальнейшем наступают глубокий сон и кома.
Какая неотложная помощь необходима пострадавшему при отравлении препаратами из группы барбитуратов?
Неотложная помощь: промывание желудка при помощи толстого зонда с последующим введением солевого слабительного, очистительная клизма, активированный уголь. При коме с нарушением дыхания - искусственное дыхание. Для удаления всосавшегося яда применяют форсированный диурез. При отравлениях барбитуратами особенно важна ранняя профилактика пролежней, пневмоний.
Каковы симптомы при отравлении препаратами и растениями, содержащими атропин (белладонна, беллоид, белласпон и др.)?
При отравлении препаратами и растениями (красавка, белена, дурман), содержащими атропин, появляются расширение зрачков с нарушением зрения, резкая сухость во рту, сердцебиение, гиперемия лица, охриплость голоса, психические расстройства (возбуждение, сменяющееся сном, зрительные галлюцинации, бред). При тяжелых отравлениях больной впадает в кому и может погибнуть от нарушений дыхания и кровообращения.
Какая неотложная помощь необходима больному при отравлении препаратами и растениями, содержащими атропин?
Неотложная помощь: дать пить теплую соленую воду (1 столовая ложка соли на 1 стакан), крепкий чай. Промыть желудок водой с помощью толстого зонда, обильно смазанного вазелиновым маслом; после промывания ввести в желудок раствор сульфата натрия и взвесь активированного угля. Осуществить подкожное повторное введение 1 мл 0,05 % раствора прозерина; для снятия возбуждения и судорог внутримышечно ввести 2 мл 2,5 % раствора аминазина, а также седуксен, промедол, анальгин, для удаления всосавшегося яда применить форсированный диурез.
Каковы симптомы при отравлении нейролептиками (аминазин, трифтаэин, тизерцин и др.)?
После приема токсических доз появляются слабость, сонливость, головокружение, лицо приобретает маскообразность; наступающий вскоре сон может длиться более суток. Зрачки узкие. Иногда наблюдаются мышечные подергивания. Тяжелые отравления ведут к, развитию коматозного состояния, нарушениям дыхания, которые могут стать причиной смерти.
Как оказывают неотложную помощь пострадавшим при отравлении нейролептиками?
Неотложная помощь: промывание желудка при помощи толстого зонда в максимально ранние сроки. После промывания через зонд вводят солевое слабительное. Делают очистительную клизму. Проводят кислородотерапию. По назначению врача применяют форсированный диурез, внутривенно вводят 4 % раствор гидрокарбоната натрия для ощелачивания плазмы; при нарушениях дыхания - искусственное дыхание, включая аппаратное.
Какие симптомы наблюдаются при отравлении антигистаминными препаратами (димедрол, дипразин, супрастин и др.)?
Симптомы отравления могут появиться через 10 минут - 1,5 часа после приема препарата: вялость, сонливость, пошатывание, бессвязная речь. Оглушенность может смениться двигательным и психическим возбуждением с галлюцинациями; затем наступает сон, который длится 10-12 часов. Отмечаются покраснение лица и туловища, сухость кожи, видимых слизистых оболочек, дыхание и пульс учащаются. Тяжелые отравления ведут к коме.
Как оказывается неотложная помощь пострадавшим при отравлении антигистаминными препаратами?
Неотложная помощь: промывание желудка при помощи толстого зонда с последующим введением солевого слабительного; очистительная клизма; кислородотерапия. По назначению врача парентерально вводят жидкость и применяют форсированный диурез. При судорогах проводится противосудорожная терапия.
Какова клиническая картина при отравлении транквилизаторами (элениум, диазепам, оксазепам)?
Через 30-60 минут после приема токсической дозы лекарства появляются нарастающая мышечная слабость, сонливость, головокружение, нарушения походки, речи. В тяжелых случаях развивается кома, которая может закончиться смертью больного.
Как оказывается неотложная помощь при отравлении транквилизаторами?
Неотложная помощь: повторное промывание желудка при помощи толстого зонда. По назначению врача - форсированный диурез. При нарушении дыхания - искусственное дыхание.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Приступы удушья: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Удушье, или асфиксия, – мучительное, жизнеугрожающее, патологическое состояние, которое характеризуется нехваткой кислорода и накоплением углекислого газа в тканях.
Удушье является крайней степенью одышки, когда человек ощущает внезапную нехватку воздуха, учащение сердцебиения и страх.
Удушье является симптомом тяжелых заболеваний и состояний, для которых характерно нарушение проходимости дыхательных путей, наблюдается при некоторых патологиях сердечно-сосудистой, костно-мышечной и нервной системы.
Разновидности удушья
По механизму возникновения и развития выделяют следующие виды асфиксии:
- механическая асфиксия – это удушье, возникающее вследствие ограничения или прекращения притока воздуха в дыхательные пути при их сужении (например, из-за отека подсвязочного пространства при развитии ложного крупа у детей), обтурации (или иначе закупорке) дыхательных путей и их сдавлении (например, при опухолях).
- травматическая асфиксия – это удушье, возникающее из-за сильного сдавления грудной клетки. Часто происходит во время дорожно-транспортных происшествий.
- токсическая асфиксия – удушье, которое развивается в результате угнетения дыхательного центра, паралича дыхательной мускулатуры (диафрагмы) или при нарушении транспортной функции крови (при отравлении угарном газом).
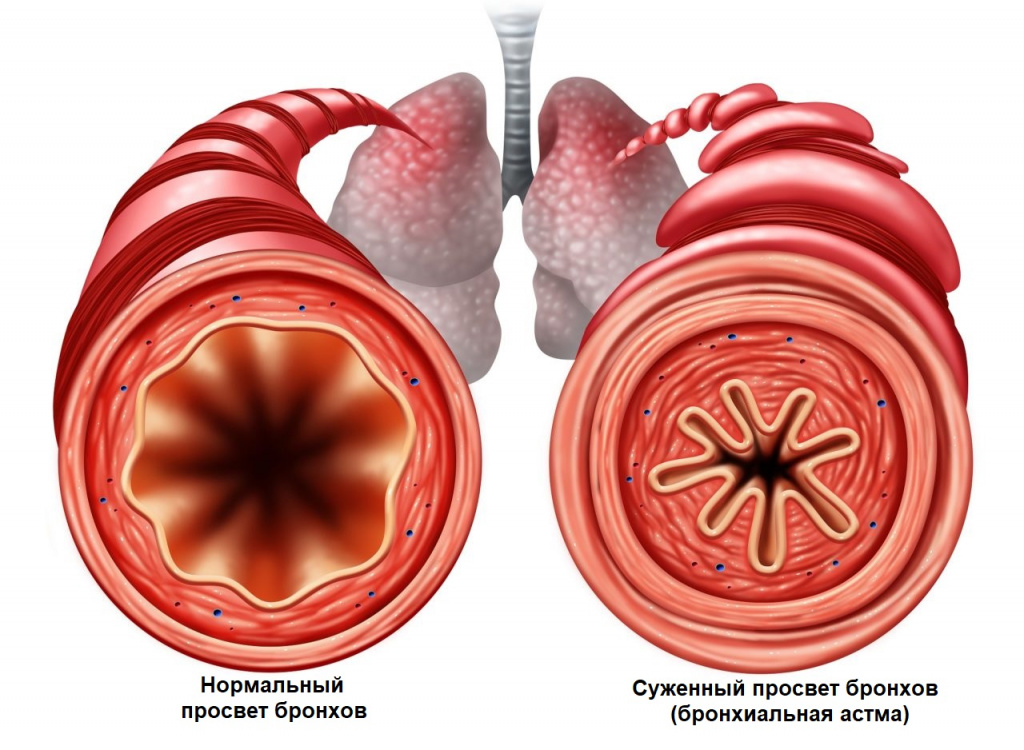
При развитии бронхиальной обструкции (уменьшении диаметра мелких бронхов вследствие спазма или отека) приступ развивается внезапно, может сопровождаться предвестниками: чувством давления за грудиной, беспокойством, а также кожным зудом.
Приступы бронхиальной астмы часто возникают после контакта с аллергеном, при острых респираторных заболеваниях.
Удушье постепенно нарастает, и человеку становится тяжело дышать, увеличивается частота дыхания, выдох удлиняется. Состояние несколько облегчает принятие специфической позы: сидя или стоя, упершись руками в стол, кровать или в подоконник. Так восстанавливается дыхание за счет вовлечения вспомогательной дыхательной мускулатуры. Приступ удушья может сопровождаться выраженными хрипами, которые слышны на расстоянии, цианозом (цвет кожи принимает синеватый оттенок) и набуханием вен. Продолжительность приступа может варьироваться от нескольких минут до нескольких часов. По окончании приступа появляется кашель с последующим отхождением бесцветной мокроты.
Удушье может быть проявлением развивающегося отека легких при болезнях сердечно-сосудистой системы. Образуется застой в кровеносной системе легких из-за снижения насосной функции сердца, поэтому ткань легких пропитывается жидкой частью крови. Скопившаяся жидкость попадает в дыхательные пути, затрудняет движение воздуха, вызывая удушье, и выходит в виде розовой пены.
Причиной удушья у детей часто становится попадание инородного тела в верхние дыхательные пути. Это случается из-за невнимательности и спешки при приеме пищи, смехе, кашле и чихании во время еды. Дети, оставленные без присмотра, могут проглотить мелкие игрушки или их части. У взрослых инородные тела нередко попадают в дыхательные пути при алкогольном опьянении. Для пожилых людей опасность представляют зубные протезы.
Удушье у детей может стать следствием развития ложного крупа. Из-за воспаления слизистой оболочки гортань отекает и просвет дыхательных путей значительно сужается. Сопутствующими симптомами являются лающий кашель, осиплость, грубый голос, небольшой подъем температуры тела и участие вспомогательной мускулатуры в процессе дыхания.
При термическом или химическом ожоге дыхательных путей возникает рефлекторный спазм (сужение) бронхов, вследствие чего человек не может сделать полноценный вдох.
Заболевания, при которых могут наблюдаться приступы удушья
Основной группой заболеваний, при которых возникают приступы удушья, являются болезни системы органов дыхания:
- бронхиальная астма,
- хроническая обструктивная болезнь легких (ХОБЛ),
- пневмоторакс (попадание воздуха в плевральную полость, вследствие чего легкое сжимается),
- опухоли органов средостения и дыхательных путей (гортани, трахеи, бронхов),
- острый стенозирующий ларинготрахеит, или ложный круп (характерен для детского дошкольного возраста),
- эпиглоттит (воспалительное заболевание надгортанника),
- рак легкого.
- тромбоэмболия легочной артерии (закупорка тромботическими массами сосуда, по которому кровь попадает в легкие. Тромбы чаще всего образуются в венах нижних конечностей, а когда отрываются, попадают в легочную артерию);
- отек легкого;
- черепно-мозговая травма;
- отек Квинке (аллергическая реакция);
- ожоги верхних дыхательных путей;
- эпилепсия;
- передозировка некоторых лекарственных и наркотических средств;
- панические атаки.
Подбор основного лечения для профилактики дальнейших эпизодов удушья и одышки осуществляет врач-терапевт или педиатр . В зависимости от сопутствующих симптомов может потребоваться консультация узких специалистов, например, кардиолога , пульмонолога, врача-эндоскописта, аллерголога, токсиколога, невролога .
Диагностика и обследования при приступах удушья
В зависимости от сопутствующих симптомов могут быть назначены следующие обследования:
-
клинический анализ крови;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Паралич: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Паралич – полная утрата движений в одной или нескольких частях тела, потеря мышцей или группой мышц мышечной силы, неспособность к выполнению движений. В некоторых случаях термин используется для описания нарушений сократительной способности мышц. Паралич не является самостоятельным заболеванием, но лишь одним из симптомов многих органических патологий нервной системы.
Разновидности паралича
Любое повреждение нервной системы может привести к нарушению двигательной функции. Различают органические, функциональные и рефлекторные параличи.
Органические параличи формируются из-за того, что на нервную систему (на любом ее уровне) воздействуют опухоли, травмы, инфекции или какие-либо другие факторы.
Функциональные параличи в большинстве случаев возникают в результате образования так называемой застойной области торможения в головном мозге, из-за чего к мышцам не поступает команда, чтобы те сокращались. В процессе развития заболевания не возникает патологических изменений, рефлексы остаются в норме, мышечный тонус поддерживается на должном уровне.
Рефлекторные параличи обусловлены поражением периферического двигательного нейрона, могут быть вызваны поражением любого участка нервного проводящего пути.
С анатомической точки зрения различают параличи, вызванные поражением центральной нервной системы (головного или спинного мозга), и параличи, связанные с поражением периферических нервов.
Многообразие причин параличей отражается на патоморфологических изменениях, которые могут иметь самые разные характер и локализацию.
Паралич подразделяют по степени выраженности, стойкости и распространенности. Он может быть полным или частичным, необратимым или преходящим, локализованным или распространенным.
Ни один из этих клинических типов не является самостоятельной патологией, однако существуют отдельные виды паралича, представляющие самостоятельные заболевания. К ним относятся болезнь Паркинсона (дрожательный паралич), полиомиелит (детский паралич), паралич Белла, бульбарный паралич, псевдобульбарный паралич, семейный периодический паралич, паралич вследствие поражения плечевого сплетения, детский церебральный паралич и другие.
Разрушение, дегенерация, воспаление, образование очагов (бляшек), склероз, демиелинизация – наиболее типичные варианты патологических изменений нервной ткани, выявляющихся при параличе. По своему развитию различают острый и вялый паралич. В первом случае симптоматика нарастает очень быстро, во втором обездвиживание развивается постепенно.
Выделяют следующую классификацию паралича, основанную на распространенности процесса:
- моноплегия – паралич одной конечности с одной стороны тела;
- параплегия – паралич двух конечностей одного типа, например, обеих рук;
- гемиплегия – паралич развивается в конечностях с одной стороны;
- тетраплегия – одновременно поражаются все четыре конечности;
- офтальмоплегия – паралич мышц, которые обеспечивают двигательную активность глаз.
При поражении периферических двигательных нейронов вместо повышения мышечного тонуса происходит его снижение. Поражаются отдельные мышцы, в которых выявляются атрофия и электрофизиологическая реакция перерождения. В парализованной конечности глубокие рефлексы снижаются или совсем пропадают, клонусы отсутствуют.
Психогенный паралич, не имеющий в своей основе органического поражения, может имитировать один из этих вариантов либо сочетать черты того и другого. Центральный паралич может проявляться в чистом виде или сочетаться с чертами периферического паралича. Как правило, ему сопутствуют сенсорные и трофические расстройства, а также изменения сосудистого тонуса.
Возможные причины паралича
Существуют разные причины паралича, но все они сводятся к поражению нервной системы, вызванному травмой, опухолью, абсцессом или воспалением. Кроме того, паралич может возникнуть как результат демиелинизирующих заболеваний, связанных с разрушением белка, который обеспечивает проведение нервного импульса по волокнам, – миелина. К таким заболеваниям относятся: рассеянный склероз, рассеянный энцефаломиелит и др.
Причинами паралича также могут являться:
Чтобы установить причину паралича, следует обратиться к врачу-терапевту , врачу общей практики или врачу-неврологу . При детском параличе необходимо срочно показать ребенка врачу-педиатру. Врач проведет необходимое обследование, консультации с профильными специалистами, назначит необходимое лечение.
Диагностика и обследования при параличах
Первым и самым частым проявлением паралича обычно является невозможность перемещаться и управлять опорно-двигательным аппаратом из-за отсутствия силы в мышцах или целой группе мышц, а именно:
- полное отсутствие мышечной силы в мышцах верхних конечностей, в результате чего становится невозможным выполнить такие действия, как захват предмета, поднятие, сгибание и разгибание руки;
- полное отсутствие мышечной силы в мышцах нижних конечностей, что сопровождается отсутствием активных движений в пораженной конечности;
- свисание головы вперед, что наблюдается при параличе задних мышц шеи.
При некоторых параличах нарушается функция тазовых органов, что сопровождается автоматическим рефлекторным опорожнением мочевого пузыря и недержанием кала.
Симптоматика паралича зависит и от его разновидности:
После общего осмотра назначаются лабораторные и инструментальные методы исследования. Для обнаружения признаков отравления необходим токсикологический анализ крови. Общий анализ крови позволяет выявить признаки воспаления.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

