Паразитарные заболевания органов брюшной полости
Обновлено: 22.04.2024
Категории МКБ: Инвазия другой локализации и множественный эхинококкоз, вызванные echinococcus multilocularis (B67.6), Инвазия другой локализации и множественный эхинококкоз, вызванный echinococcus granulosus (B67.3), Инвазия печени, вызванная echinococcus granulosus (B67.0), Инвазия печени, вызванная echinococcus multilocularis (B67.5), Инвазия, вызванная echinococcus granulosus, неуточненная (B67.4), Эхинококкоз других органов и неуточненный (B67.9), Эхинококкоз печени неуточненный (B67.8)
Общая информация
Краткое описание
Название протокола: Эхинококкоз у взрослых (эхинококкоз органов брюшной полости)
Эхинококкоз (
лат.Echinococcosis ) – гельминтоз из группы цестодозов , вызванное личиночной или пузырной стадии развития ленточного гельминта рода Echinococcusgranulosus, характеризующийся образованием в печени, лёгких или других органах и тканях паразитарных кист. Однокамерный эхинококкоз, вызванный Echinococcus granulosus во многом напоминает и часто объединяется в литературе с альвеококкозом (многокамерный эхинококкоз), возбудителем которого является Echinococcus multilocularis .
Альвеококкоз ( лат. Alveococcosis ; альвеолярный эхинококкоз , многокамерный эхинококкоз ) – гельминтоз из группы цестодозов , характеризующийся тяжелым хроническим течением, первичным опухолевидным поражением печени, нередко с метастазами в головной мозг и лёгкие, а также во многие другие органы.
Код протокола:
Код(ы) МКБ-10:
B67 – Эхинококкоз
B67.0 – Инвазия печени, вызванная Echinococcus granulosus
B67.3 – Инвазия другой локализации и множественный эхинококкоз, вызванный Echinococcus granulosus
B67.4 – Инвазия, вызванная Echinococcus granulosus, неуточненная
B67.5– Инвазия печени, вызванная Echinoccus multilocularis
B67.6 – Инвазии другой локализации и множественный эхинококкоз, вызванный Echinococcus multilocularis
B67.8 – Эхинококкоз печени, неуточненный
B67.9 – Эхинококкоз других органов, неуточненный
Сокращения, используемые в протоколе:
АЛТ – аланинаминотрансфераза
АСТ – аспартатаминотрансфераза
АЧТВ – активированное частичное тромбопластиновое время
БАК – биохимический анализ крови
в/в – внутривенно
в/м – внутримышечно
ВИЧ – вирус иммунодефицита человека
ЖКТ – желудочно-кишечный тракт
ИФА – иммуноферментный анализ
КТ – компьютерная томография
МНО – международное нормализованное отношение
МРТ – магнитно-резонансная томография
МРХПГ – магнитно-резонансная холангиопанкреатография
ОАК – общий анализ крови
ОАМ – общий анализ мочи
ПВ – протромбиновое время
п/к – подкожно
ПТИ – протромбиновый индекс
РПГА – реакция прямой гемагглютинации
СОЭ – скорость оседания эритроцитов
УЗИ – ультразвуковое исследование
ФЭГДС – фиброэзофагогастродуоденоскопия
ЭБП – эхинококкоз брюшной полости
ЭКГ – электрокардиограмма
ЭхоКГ – эхокардиография
ЭП – эхинококкоз печени
Дата разработки/пересмотра протокола: 2015 год.
Категория пациентов: взрослые.
Пользователи протокола: врачи общей практики, хирурги, терапевты, гастроэнтерологи, инфекционисты, трансплантологи, анестезиологи.
Примечание: в данном протоколе используются следующие классы рекомендаций и уровни доказательств ссылку:
Уровень I – Доказательства, полученные в ходе по крайней мере от одного должным образом разработанного случайного контролируемого исследования или мета-анализа
Уровень II – Доказательства, полученные в ходе по крайней мере от одного хорошо разработанного клинического испытания без надлежащей рандомизации, от аналитического когортного или исследования типа случай-контроль (предпочтительно из одного центра) или от полученных драматических результатов в неконтролируемых исследованиях.
Уровень III – Доказательства, полученные от мнений авторитетных исследователей на основе клинического опыта.
Класс А – Рекомендации, которые были одобрены по согласованию по крайней мере 75% процентов мультисекторной группы экспертов.
Класс B – Рекомендации, которые были несколько спорны и не встречали согласие.
Класс C – Рекомендации, которые вызвали реальные разногласия среди членов группы.
Классификация
Классификация:
Эхинококкоз печени.
Неосложненный:
а) перипаразитарный неспецифический гранулематоз;
б) очаговый перипаразитарный фиброз;
в) обызвествление фиброзной капсулы;
г) перипаразитарный реактивный (антигенный) гепатит.
Осложненный:
· гнойно-деструктивный холангит и перихолангит;
· хронический персистирующий гепатит;
· паразитарный цирроз;
· желтуха (компрессионная, обтурационная, смешанная);
· портальная гипертензия;
· прорыв кисты с генерализацией процесса;
· нагноение кисты;
· сепсис;
· системный амилоидоз.
По стадиям клинического течения болезни
1-я – бессимптомная стадия;
2-я – стадия начальных проявлений;
3-я – стадия выраженных проявлений;
4-я – стадия осложнений.
Альвеококкоз печени.
• Стадия бессимптомного течения.
• Стадия неосложненного течения.
• Стадия осложнений.
Механическая желтуха.
Портальная гипертензия.
Прорастание ворот печени.
Прорастание соседних органов.
Распад паразитарной опухоли.
Прорывы полостей распада в соседние полости.
Желчно-бронхиальные свищи.
Метастазы.
Атипичные формы-маски.
Клиническая картина
Cимптомы, течение
Диагностические критерии постановки диагноза:
Жалобы:
· при неосложненном течении - заболевание протекает бессимптомно, возможна дискомфорт и/или боль различной интенсивности в брюшной полости, в области грудной клетки, кашель, чувство тяжести в эпигастрии, правом подреберье, субфебрилитет, тошнота (периодически), вздутие и увеличение живота, наличие пальпируемого опухолевидного образования в правом подреберье и/или брюшной полости;
· при осложненном течении - боль различной интенсивности в области живота, в области грудной клетки, кашель с мокротой, одышка, тахикардия, гипертермия, иктеричность склер и кожных покровов, кожный зуд, аллергическая реакция, при разрыве эхинококковой кисты могут наблюдаться анафилактический шок, гидроторакс со смещением органов средостения в противоположную сторону.
Анамнез:
· эпидемиологическое окружение;
· профессия;
· тесный контакт с сельскохозяйственными или дворовыми животными.
Физикальное обследование:
· при неосложненном течении эхинококкоза печени возможно определение увеличение границы печени (гепатомегалия), пальпируемого опухолевидного образования в верхних отделах брюшной полости;
· при разрыве кисты в брюшную полость отмечаются симптомы раздражения брюшины на фоне выраженного болевого синдрома, аллергическая реакция, кожная сыпь;
· при нагноении эхинококковой кисты отмечается повышение температуры тела, изменения характерные для локального гнойного процесса, симптомы интоксикации;
· при сдавлении или прорыве кисты в желчные протоки могут быть иктеричность склер и желтушность кожных покровов, кожный зуд, повышение температуры тела, озноб и симптомы интоксикации.
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические мероприятия, проводимые на амбулаторном уровне:
· ОАК;
· ОАМ;
· БАК: (мочевина, креатинин, общий белок, АСТ, АЛТ, общий билирубин, прямой и непрямой билирубин, глюкоза), электролиты крови (калий, натрий, хлор, кальций);
· РПГА на эхинококковые антитела;
· ИФА на эхинококковые антитела;
· ЭКГ;
· УЗИ органов брюшной полости;
· обзорная рентгенография грудной клетки или флюорография.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне(определения тактики лечения):
· КТ брюшной полости;
· МРТ брюшной полости (по показаниям);
· МРХПГ (по показаниям);
· КТ головного мозга (по показаниям);
· КТ грудной клетки (по показаниям);
· ЭхоЭКГ.
Минимальный перечень обследования, необходимый для плановой госпитализации: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования, непроведенные на амбулаторном уровне):
· ОАК;
· ОАМ;
· коагулология (АЧТВ, ПВ, ПТИ, МНО, фибриноген А, фибриноген Б, время свертываемости);
· БАК; (общий белок, альбумин, мочевина, креатинин, общий и прямой билирубин, АЛТ, АСТ, глюкоза, K, Na, Ca, C-реактивный белок);
· определение группы крови, резус-фактора;
· анализ крови на RW;
· анализ крови на ВИЧ;
· анализ крови на вирусов гепатита В и С;
· ЭФГДС.
Дополнительные диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования непроведенные на амбулаторном уровне и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО):
· КТ органов брюшной полости с болюсным контрастированием (ангиография) - для оценки взаиморасположения кистозных структур с кровеносными и инкреторными сосудами печени;
· МРХПГ - для оценки взаиморасположения кистозных структур с билиарной системой;
· диагностическая лапароскопия с гистологическим исследованием биологического материала;
· интраоперационное УЗИ– для определения проекции внутрипаренхиматозных кровеносных и инкреторных сосудов;
· интраоперационная холангиография - для определения уровня проходимости желчных протоков, оценки характера пассажа желчи в ЖКТ.
Диагностические мероприятия на этапе скорой неотложной помощи:
· сбор жалоб и анамнеза;
· физикальное обследование;
· термометрия;
· анальгетическая терапия;
· борьба и профилактика анафилактического шока;
· транспортировка в стационар.
Инструментальные исследования:
Инструментальные методы исследования являются основными при диагностике эхинококкоза органов брюшной полости, их чувствительность составляет 85-99%.
Ультразвуковое исследование (УЗИ) органов брюшной полости: выявляются одиночные или множественные эхогенные образования, с четкими контурами. Отмечается усиление акустической тени. В ряде случаев, в структуре образований может определяться неоднородное содержимое.
Рентгенография органов грудной клетки: позволяет исключить или выявить сопутствующий эхинококкоз легких, где может отмечаться высокое стояние диафрагмы, ограничение ее подвижности, который является важным для планирования комплексного лечения пациента и обеспечения благоприятного исхода.
Компьютерная томография (КТ) органов брюшной полости: позволяет уточнить наличие эхинококковой кисты, их размеры и локализацию кист, визуализировать кисты небольших размеров, не определяющиеся на УЗИ. Проведение КТ с болюсным контрастированием позволяет оценить взаиморасположение кистозных структур с кровеносными и инкреторными сосудами печени.
Магнитно-резонансной холангиопанкреатикографии (МРХПГ) позволяет уточнить взаиморасположение кистозных структур с билиарной системой.
Магнитно-резонансная томография (МРТ) органов брюшной полости: позволяет уточнить размеры и локализацию кист, визуализировать кисты небольших размеров, не определяющиеся на УЗИ.
Компьютерная томография (КТ) головного мозга: позволяет исключить и/или выявить сопутствующий эхинококкоз головного мозга.
Компьютерная томография (КТ) органов грудной клетки: позволяет исключить и/или выявить наличие эхинококковой кисты в легких;
Диагностическая лапароскопия: при этом в печени обнаруживаются кистозные образования, а также брюшной полости могут отмечаться наличие жидкости с частицами хитиновой оболочки и картина перитонита.
Показания для консультации специалистов:
· Кардиолог – с целью коррекции стойкой артериальной гипертензии, хронической сердечной недостаточности, нарушений ритма сердечной деятельности.
· Невропатолог – для исключения сопутствующего эхинококкоза головного мозга; для своевременного выявления энцефалопатии, периферической нейропатии, синдрома карпального туннельного синдрома.
· Гастроэнтеролог – для исключения или выявления сопутствующих заболеваний ЖКТ и печени (неспецифический, вирусный или аутоиммунные гепатиты).
· Эндокринолог – для своевременной диагностики и лечения заболеваний эндокринной системы (сахарный диабет, первичный и вторичный гиперальдостеронизм, гиперпаратиреоидизм и др.).
· Онколог - при подозрении на онкологический процесс органов брюшной полости (печени).
· Анестезиолог – для планирования анестезиологического обеспечения во время операции; при необходимости катетеризации центральной вены для проведения предоперационной подготовки.
Лабораторная диагностика
Лабораторные критерии:
· ОАК: умеренный лейкоцитоз, эозинофилия, повышение СОЭ; при осложненных формах – гиперлейкоцитоз, нейрофилез со сдвигом влево, эозинофилия;
· РПГА: повышение титра антител к антигенам эхинококка;
· ИФА: повышение титра антител класса Ig G к антигенам эхинококка;
· БАК: умеренная гипербилирубинемия, повышение АСТ и АЛТ.
Дифференциальный диагноз
Дифференциальная диагностика:
Диагноз эхинококкоза основывается на анализе эпиданамнеза, данных клинических, лабораторных и инструментальных исследований. Рентгенологические, ультразвуковые методы, компьютерная томография, магнитно-резонансной томография позволяют оценить степень поражения органов.
Дифференциальная диагностика эхонококкоза печени проводится с другими очаговыми заболеваниями печени кистозного характера: абсцессом печени, непаразитарными кистами печени, опухолями печени с распадом.
Для дифференциальной диагностики альвеококкоза от эхинококкоза пригоден только высокоспецифичный иммуноферментный метод. А также морфологическое (гистологическое) подтверждение послеоперационного биопсийнного материала фиброзной капсулы или гидатидной кисты эхинококкоза.
Таблица 1. Дифференциальная диагностика очаговых образований печени
| Симптомы | Эхинококковые кисты | Абцесс печени | Непаразитарные кисты печени | Опухоли печени |
| Болевой синдром | тупая ноющая | распирающая, усиливающаяся | нет | тупая ноющая |
| Температуратела | – | + | – | +/– |
| Интоксика-ция | – | + | – | – |
| ОАК -эозинофилия | + | – | – | – |
| Рентгеноло-гическая картина | + | + | – | + |
| УЗИ печени: наличие дочерних пузырей и хитиновой оболочки | + | – | – | – |
| КТ/МРТ: наличие дочерних пузырей и хитиновой оболочки | + | – | – | – |
| Антитела класса Ig G к антигенам эхинококка | + | – | – | – |
Лечение
Цели лечения:
· устранение очагового (паразитарного) поражения органов брюшной полости (печени)с нормализацией лабораторных показателей;
· достижение удовлетворительных характеристик по данным инструментальных методов исследования органов брюшной полости (печени).
Тактика лечения:
Немедикаментозное лечение:
Режим: в преодперационном периоде – свободный (III)
в раннем послеперационном периоде – полупостельный (II)
Диета: в преодперационном периоде – 15
накануне и дня операции, в день операции и день после операции – 0
в раннем послеоперационном периоде – 1а, 1б
в послеоперационном периоде – 5
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое на этапе скорой медицинской помощи: не проводится.
Медикаментозное лечение:
Медикаментозное лечение, оказываемое на амбулаторном уровне:
Консервативное лечение больных ЭП и брюшной полости должно включать в себя комплексное специфическое медикаментозного лечения.
При обнаружении эхинококковых (гидатидных) кист размером менее 3,0 см в диаметре необходимо провести антигельминтное консервативное лечение и препаратом выбора является альбендазол, 15 мг/кг/сут при массе тела менее 60 кг и 400 мг 2 раза/сут при массе тела более 60 кг, в течение 28 дней, до 3 курсов с двух-недельными перерывами между курсами.
При динамическом наблюдение и контрольном обследовании при отсутствии положительной динамики и эффекта лечения, то дальнейшая тактика должна быть определена в пользу оперативного лечения.
Медикаментозное лечение, оказываемое на стационарном уровне:
Перечень основных лекарственных средств:
Другие виды лечения:не проводятся.
Индикаторы эффективности лечения:
· регресс симптомов болезни;
· отсутствие патологических образований по данным лучевых методов исследования;
· нормализация показателей ОАК и БАК;
· нормализация физикальных показателей организма.
Паразитарные заболевания печени – группа разнородных болезней, вызываемых паразитами и гельминтами. Самые распространенные паразитозы печени: аскаридоз, эхинококкоз, амебиаз, описторхоз и др. К общим симптомам относят истощение, дистрофические изменения кожи и волос, повышенную утомляемость, нарушения сна, неприятный запах изо рта. В диагностике используют дуоденальное зондирование, исследование дуоденального содержимого, анализ кала на яйца гельминтов, УЗИ, КТ, сцинтиграфию печени. Лечение консервативное, заключающееся в назначении антипаразитарного препарата (специфического либо широкого спектра действия), либо оперативное.
Общие сведения
Паразитарные заболевания печени вызываются протозоозами и глистными инвазиями. Всемирная организация здравоохранения считает, что не менее 25% населения Земли заражено теми или иными паразитами. Паразитозы и гельминтозы занимают четвертое место среди заболеваний, приносящих наибольший вред здоровью человека. На данный момент не существует исследований, которые бы отражали истинную заболеваемость паразитарными болезнями и гельминтозами в России. По мнению экспертов в области инфекционных заболеваний и гастроэнтерологии, паразитарные инвазии могут быть выявлены не менее чем у двадцати миллионов россиян. Учитывая тот факт, что паразиты и глисты могут персистировать в организме долгие годы, заболевание нередко накладывает отпечаток на всю жизнь: вызывает задержку роста и развития в детском возрасте, ухудшает умственные способности школьников, провоцирует снижение работоспособности и активности взрослого населения.
Причины паразитарных заболеваний печени
Все паразитарные заболевания печени возникают либо при протозойном инфицировании, либо в результате глистной инвазии. Поражение печени в этой ситуации выступает одним из проявлений генерализованной инфекции. Среди протозойных инфекций печень чаще всего поражается при токсоплазмозе, амебиазе, лейшманиозе, малярии. Гельминтозы представлены нематодозами, цестодозами, трематодозами. Нематодозы вызываются круглыми червями (аскаридоз, стронгилоидоз, токсокароз, трихинеллез); трематодозы – сосальщиками (фасциолез, клонорхоз, описторхоз); цестодозы – ленточными глистами (альвеококкоз, эхинококкоз).
Разнообразие клинических проявлений паразитарных заболеваний печени обусловлены не только видом паразита либо гельминта, но и их жизненным циклом, местом внедрения в организм, локализацией различных жизненных форм, реакцией иммунитета на возбудителя.
Сосальщики обычно локализуются в желчевыводящих протоках, желчном пузыре. Присосками сосальщиков повреждается эпителий протоков, в которых образуются кисты, воспалительная реакция, формируется холангит и холестаз. При фасциолезе личинки с током крови проникают в ткань печени, затем мигрируют в желчевыводящие пути и там превращаются в половозрелого паразита. В дальнейшем гельминты повреждают ткань печени, формируя микроскопические гнойники в паренхиме и желчных ходах. Схожий патогенез заболевания имеет и аскаридоз.
При эхинококкозе и амебиазе в печени формируются объемные образования. Шистосомозы приводят к фиброзированию паренхимы печени. Заражение малярийным плазмодием, трипаносомами, шистосомами приводит к значительному увеличению размеров печени, воспалительному процессу, печеночной недостаточности.
Главную роль в поражении печеночной паренхимы играют патологические иммунные реакции. Паразиты и гельминты выделяют антигены, которые провоцируют избыточные иммунные реакции, приводящие к значительному поражению клеток и микрососудов печени. Личинки и взрослые особи глистов, находящиеся в ткани печени, выделяют ряд ферментов, повреждающих гепатоциты и стимулирующих синтез фибрина. Хроническое персистирование паразитов рано или поздно приводит к фиброзированию печени, хронической печеночной недостаточности. Ниже рассмотрены основные виды паразитарных заболеваний печени, встречающиеся в России.
Виды паразитарных заболеваний печени
Эхинококкоз печени
Эхинококкоз занимает ведущее место среди всех паразитарных заболеваний печени. В подавляющем большинстве случаев поражается правая половина печени, практически у половины пациентов эхинококковых кист несколько. У людей эхинококкоз печени может быть гидатидным (личиночная стадия, кистозная форма, человек является промежуточным хозяином) и альвеококковым. Основным хозяином являются псовые, в организме которых эхинококк созревает, а его терминальные членики с огромным количеством яиц попадают в окружающую среду, вызывая заражение человека фекально-оральным либо контактным путем. Попадая в желудок, оболочка яиц растворяется и гельминты проникают через стенку желудка или кишечника в кровь. С током крови возбудители мигрируют в печень, а затем и в другие органы, формируя в них кисты (изначально – около 1 мм диаметром). Эхинококковая киста печени имеет две оболочки, внутренняя продуцирует жидкую составляющую кисты, образует дочерние пузыри. Наружная оболочка может кальцифицироваться, содержимое ее может нагнаиваться. Кисты огромных размеров сдавливают паренхиму печени и сосуды, желчевыводящие пути.
Гидатидный эхинококкоз. В первые годы после заражения эхинококкоз может никак не проявляться. Первые клинические проявления обычно возникают по достижению кистой больших размеров – боли в правом боку, тошнота и рвота, слабость, исхудание, хроническая диарея, аллергические высыпания на коже, ломкость волос. Размеры печени увеличиваются, при поверхностном расположении кисты ее можно даже пропальпировать. Желтуха развивается только при сдавлении кистой протоков печени. Возможен прорыв кистозного образования в брюшную или грудную полость, сопровождающийся сильной болью, анафилактическим шоком (реакция на всасывание содержимого кисты). Нагнаивание содержимого кисты сопровождается болезненностью печени, лихорадкой, ухудшением общего состояния.
Диагностика эхинококкоза включает сбор анамнеза (контакт с собакой), пальпацию печени и выявление эхинококковой кисты. Специфическим методом диагностики является реакция Казони (положительна в 85% случаев), латекс-агглютинации (90%). Визуализировать паразита помогут УЗИ печени и желчного пузыря, ангиография чревного ствола, МРТ печени и желчевыводящих путей, статическая сцинтиграфия печени, диагностическая лапароскопия.
Лечение только оперативное. Производится иссечение эхинококковых кист печени, предварительно в кисту вводят формалин и отсасывают ее содержимое. Полость кисты ушивают наглухо. В последующем может сформироваться непаразитарная киста, гнойник. При маленьких размерах и краевом положении кисты возможна резекция печени вместе с кистой.
Альвеолярный эхинококкоз. Является более редкой формой паразитарного заболевания печени, вызываемого эхинококком. Возбудитель альвеококкоза отличается своей личиночной стадией. Заражение происходит при обработке шкур основного хозяина (лисы и др.), употреблении зараженных продуктов. Особенностью альвеококкоза является образование множества мелких кист, которые инфильтрируют паренхиму печени, плотно прилегая друг к другу и образуя опухолевидный узел в ткани печени. Пузырьки паразита способны прорастать в паренхиму печени, сосуды, желчные пути, соседние органы. В центре очага альвеококкоза формируется некроз, в дальнейшем альвеококковый очаг может обызвествляться. Дифференцировать заболевание следует с раком печени, циррозом печени.
Клиническая картина альвеококкоза сходна с гидатидной формой заболевания, однако имеет большую частоту механической желтухи. Лечение альвеококкоза печени имеет определенные особенности. Проведение операции затруднено инфильтративным ростом паразитов, прорастанием сосудов, желчных путей, круглой связки печени. Обычно операция назначается при значительном поражении печени, нагноении и прорыве кист. Чаще всего производится частичная резекция печени, оставшиеся кисты обрабатываются химиопрепаратами или формалином, подвергаются криодеструкции.
Аскаридоз печени и желчных путей
На сегодняшний день аскаридоз печени встречается достаточно редко. Человек заражается при употреблении в пищу зараженных яйцами аскарид продуктов. Попадая в кишечник, возбудители через кишечную стенку проникают в кровеносное русло, с током крови попадают в печень. В печени из-за персистирования паразитов формируются некрозы, микроабсцессы. В дальнейшем возбудители могут мигрировать по организму, попадая в другие органы и системы, а в кишечнике превращаясь в половозрелые формы.
Основными проявлениями аскаридоза являются холангиты, холестаз, абсцессы печени. Специфических симптомов аскаридоза не существует. Диагноз аскаридоза печени устанавливается на основании обнаружения аскарид и их яиц в рвотных массах, кале; также возможна визуализация гельминтов при УЗИ, КТ печени.
Лечение аскаридоза желчевыводящих путей только хирургическое. Применение противоаскаридозных средств при закупорке желчных путей противопоказано, так как приводит к кратковременной активизации паразитов и их дальнейшему проникновению в желчные пути и паренхиму печени. Для уточнения степени поражения протоков во время операции проводят РХПГ. Для профилактики персистирования аскаридоза, образования конкрементов желательно провести холецистэктомию. В послеоперационном периоде по дренажам вводят антиаскаридозные препараты для уничтожения оставшихся гельминтов.
Описторхоз печени
Данное паразитарное заболевание печени встречается достаточно редко, заражение человека происходит через сырую рыбу, зараженные водоемы. Размножение гельминта в желчных путях приводит к их расширению. Ткань печени становится очень плотной, расширенные внутрипеченочные протоки видны сквозь капсулу печени. Персистирование инвазии приводит к утолщению стенок желчных путей, формированию грубых рубцовых изменений вокруг них, которые напоминают цирроз печени, часто приводят к перфорации желчных протоков и перитониту. Закупорка желчных ходов благоприятствует застою и воспалительным изменениям в них. У пациентов с описторхозом часто в будущем развивает рак печени.
Описторхоз, как и другие паразитарные заболевания печени, не имеет специфической клиники. Частыми проявлениями являются увеличение и уплотнение печени, боли в правом подреберье, жидкий стул. В случае присоединения инфекции пациента беспокоят лихорадка, озноб, липкий пот.
Диагноз ставится на основании выявления особей и яиц гельминтов в кале и дуоденальном соке, полученном при зондировании. Лечение описторхоза печени хирургическое, заключается в дренировании протоков, введении антипаразитарных препаратов в дренажи.
Амебиаз печени
Заболевание часто встречается в тропических странах. Характеризуется преимущественным поражением толстого кишечника, диссеминацией возбудителя в паренхиматозные органы. Цисты амеб попадают в организм человека с зараженной водой, фруктами и овощами, зеленью.
Амебы вызывают образование язв в кишечнике, через которые возбудители попадают в кровоток, а затем в печень, приводя к формированию абсцессов печени примерно в 10% случаев. Особенность амебных абсцессов в том, что они не имеют капсулы, содержат в себе расплавленные ткани, кофейного цвета гной. Состояние пациентов обычно очень тяжелое, печень увеличена и болезненна. Кожные покровы иктерично-серые, сухие.
В диагностике абсцесса печени используют УЗИ гепатобилиарной системы, сцинтиграфию печени, КТ, пункционную биопсию печени (с целью выявления амеб). Лечение амебиаза обычно комплексное: антиамебные, антибактериальные и дезинтоксикационные препараты. Хирургическое лечение проводится при неэффективности консервативных мероприятий, возникновении осложнений.
Прогноз и профилактика паразитарных заболеваний печени
Прогноз при паразитарных заболеваниях печени зависит от многих факторов: длительности паразитарной инвазии, обширности поражения печени, наличия осложнений. При длительном течении паразитарного поражения печени с формированием фиброза, развитием печеночной недостаточности прогноз неблагоприятный.
Профилактика всех паразитарных заболеваний печени заключается в соблюдении правил личной гигиены (мыть руки после контакта с животными, пить только кипяченую воду, тщательно мыть овощи и фрукты перед употреблением в пищу, проводить термическую обработку мяса и рыбы), контроле за состоянием водоемов, из которых производится забор питьевой воды.
Нематодозы – это гельминтозы, которые вызваны круглыми червями класса Nematoda. Они возникают при заражении паразитами фекально-оральным или трансмиссивным способом. К самым распространенным представителям этой группы заболеваний относят энтеробиоз, аскаридоз, стронгилоидоз. Симптомы нематодозов включают токсико-аллергический синдром, диспепсические расстройства, органные поражения с учетом мест паразитирования половозрелых особей. Для диагностики глистной инвазии используют микроскопию кала, серологические реакции, инструментальную визуализацию органов грудной и брюшной полости. Лечение проводится этиотропными противогельминтными средствами.
МКБ-10



Общие сведения
В микробиологии описано более 24000 видов нематод, среди которых более половины способны вызывать паразитарные заболевания. Круглые черви поражают практически все отделы тела: внутренние органы, кровеносные и лимфатические сосуды, мышцы и другие соединительные ткани. В развитых странах удельный вес гельминтозов в инфектологии составляет около 4%. По данным Росстата, энтеробиоз и аскаридоз – типичные представители нематодозов – занимают 1-е и 4-е места в структуре паразитарных заболеваний в России. Число ежегодно выявляемых случаев составляет 222,7 тыс. и 18,6 тыс. соответственно.

Причины нематодозов
Представители класса Нематода имеют удлиненное веретеновидное тело с круглым поперечным сечением. Их размеры варьируются от нескольких миллиметров до 6-8 м. Наиболее крупные особи встречаются у паразитических червей, поражающих человека и позвоночных животных. Паразиты покрыты кожно-мускульным мешком, имеют первичную полость тела (схизоцель). Пищеварительная система представлена трубкой, кровеносная и дыхательная системы отсутствует.
Самыми распространенными у человека признаны такие нематодозы:
- аскаридоз (Ascaris lumbricoides);
- энтеробиоз (Enterobius vermicularis);
- стронгилоидоз (Strongyloides stercoralis);
- разнообразные филяриатозы (Filariata).
К более редким представителям этой группы гельминтозов относят трихинеллез (Trichinella), дракункулез (Dracunculus medinensis), трихоцефалез (Trichocephalus trichiurus), токсокароз (Toxocara canis).
Группы риска
Наиболее уязвимой группой риска по развитию нематодозов считаются дети дошкольного и младшего школьного возраста. Высокая частота глистных инвазий в этом периоде обусловлена неразвитостью навыков гигиены, играми в песочницах и на земле, привычкой облизывать пальцы и грызть ногти. Также к группам риска относят людей, которые посещают экзотические страны, проживают в условиях скученности и антисанитарии.
Патогенез
Заражение большинством видов нематодозов происходит по фекально-оральному механизму. Факторами передачи выступают загрязненная вода, зараженные продукты питания, немытые руки. Инвазионной стадией для круглых червей являются яйца или личинки, которые после заглатывания попадают в ЖКТ, где начинают паразитировать и/или внедряются через стенку кишечника в кровеносные сосуды, разносятся с током крови к другим органам.
У большой группы филяриатозов наблюдается особый жизненный цикл. Это трансмиссивные паразитозы, которые передаются человеку от мошек, москитов, слепней и других кровососущих насекомых. По системе кровеносных сосудов они достигают лимфатических узлов, подкожной клетчатки и полостей тела, где паразитируют долгие годы. Срок жизни некоторых видов филярий достигает 20 лет.
В патогенезе нематодозов выделяют иммунные реакции организма в ответ на проникновение круглых червей и локальные патоморфологические изменения в месте их паразитирования. При длительной инвазии присоединяется нарушение обменных процессов, поскольку гельминты потребляют питательные вещества хозяина. Ситуация усугубляется на фоне нервно-рефлекторного влияния нематодозов – раздражения нервных окончаний, стимулирующего вегетативные расстройства.

Симптомы нематодозов
Большинство видов гельминтозов имеют раннюю и позднюю клиническую фазу. На начальном этапе симптоматика обусловлена общим аллергическим и токсическим влиянием круглых червей на организм. Поздние стадии характеризуются синдромами поражения желудочно-кишечного тракта, гепатобилиарной системы, ЦНС и других органов. Длительность этих фаз зависит от вида паразитирующего гельминта и согласуется с его жизненным циклом.
Для ранней фазы аскаридоза, стронгилоидоза, филяриатозов и токсокароза характерны кожные высыпания по типу крапивницы, повышение температуры тела, мышечные и суставные боли. Нередко развивается бронхолегочный синдром, который проявляется сухим кашлем, одышкой, болями в груди. При нематодозах возникают головные боли, нарушения сна, повышенная раздражительность и снижение работоспособности. Подобная симптоматика продолжается несколько недель.
При переходе болезни во вторую фазу все нематодозы с фекально-оральным путем передачи проявляются расстройствами ЖКТ. Пациенты жалуются на схваткообразные боли в животе, частый и жидкий стул, урчание в кишечнике. Характерна тошнота, рвота, снижение аппетита. Вследствие мальдигестии и мальабсорбции развиваются авитаминозы, белково-энергетическая недостаточность. При энтеробиозе симптомы сопровождаются мучительным анальным зудом.
Осложнения
Тяжелым формам нематодозов подвержены пациенты с иммуносупрессией. Такая закономерность особенно типична для стронгилоидоза, гиперинвазивные и генерализованные формы которого встречаются в основном у людей с ВИЧ/СПИД. Вероятность тяжелой формы гельминтоза повышается при сочетанном заражении, например, при одновременном паразитировании власоглава и аскарид в кишечнике. Усугубить ситуацию способны присоединившиеся бактериальные кишечные инфекции.
При нелеченых нематодозах с массивной глистной инвазией есть риск развития кишечной непроходимости, механической желтухи, острого панкреатита и перитонита. При аскаридозе возможна дыхательная недостаточность и асфиксия в легочной фазе миграции возбудителя. При длительном существовании болезни наблюдаются поражения нервной системы, бессонница, менингизм и эпилептиформные судороги.
Диагностика
Основой для постановки диагноза служат клинико-анамнестические данные. На первичном приеме инфекциониста уточняется время появления симптомов и возможные факторы риска, собирается информация о недавних путешествиях пациента, выполняется стандартный физикальный осмотр. Чтобы подтвердить паразитирование конкретного вида гельминта, назначаются следующие методы диагностики:
Дифференциальная диагностика
Раннюю фазу нематодозов необходимо дифференцировать с аллергическими бронхитами, пневмонией, обострением легочного туберкулеза. Также исключают острые бактериальные инфекции, новообразования легких и средостения. В поздней фазе проводят дифференциальную диагностику с другими видами паразитозов: амебиазом, балантидиазом, тениозом и тениаринхозом. Обязательно исключают НЯК и болезнь Крона, хронический гепатит, нейроциркуляторную дисфункцию.

Лечение нематодозов
Консервативная терапия
Неосложненные формы глистной инвазии лечат в амбулаторных условиях, остальным пациентам требуется госпитализация в инфекционный стационар. Немедикаментозные меры включают щадящий режим, диету согласно степени нарушения пищеварения, поддержание водного баланса. Основу терапии при нематодозах составляют медикаменты следующих групп:
- Этиотропные средства. Для уничтожения и удаления из организма паразитов используются противогельминтные препараты, которые нарушают нервно-мышечную передачу у круглых червей либо негативно влияют на их энергетические процессы. Конкретное лекарство и схема его приема подбираются индивидуально.
- Патогенетические препараты. С учетом клинических особенностей нематодоза используют дезинтоксикационные растворы, антигистаминные препараты, глюкокортикостероиды. Для устранения дисфункции ЖКТ в поздней фазе используются энтеросорбенты, спазмолитики, пробиотики и ферментные препараты. При многократной рвоте применяются прокинетики.
При лимфедеме, вызванной филяриатозами, показана комплексная консервативная терапия. Из лекарственных средств пациентам назначают диуретики, лимфокинетики и венотоники, медикаментозную симпатэктомию раствором прокаина. Проводится эластическое бинтование конечности, медицинский лимфодренажный массаж, специальные комплексы ЛФК. Чтобы предупредить фиброзирование тканей, выполняются инъекции фибролитических ферментов.
Хирургическое лечение
Прогноз и профилактика
При своевременном и адекватном лечении у большинства пациентов достигают дегельминтизации, после чего нарушенные функции организма восстанавливаются. За выздоровевшими пациентами устанавливают диспансерное наблюдение сроком до 3 лет. Для профилактики нематодозов необходимо соблюдать стандартные меры: следить за личной гигиеной, избегать употребления воды из неизвестных источников, тщательно мыть и по возможности термически обрабатывать продукты.
Абсцесс брюшной полости – это ограниченный гнойник в брюшной полости, заключенный в пиогенную капсулу. Особенности клиники зависят от локализации и величины гнойного очага; общими проявлениями абсцесса брюшной полости служат боль и локальное напряжение мышц живота, лихорадка, кишечная непроходимость, тошнота и др. Диагностика абсцесса включает обзорную рентгенографию органов брюшной полости, УЗИ и КТ брюшной полости. Лечение заключается во вскрытии, дренировании и санации гнойника; массивной антибактериальной терапии.
МКБ-10


Общие сведения
В широком смысле к абсцессам брюшной полости в абдоминальной хирургии относят внутрибрюшинные (интраперитонеальные), забрюшинные (ретроперитонеальные) и интраорганные (внутриорганные) абсцессы. Внутрибрюшинные и забрюшинные гнойники, как правило, располагаются в области анатомических каналов, карманов, сумок брюшной полости и клеточных пространствах ретроперитонеальной клетчатки. Внутриорганные абсцессы брюшной полости чаще образуются в паренхиме печени, поджелудочной железы или стенках органов.

Причины
В 75% случаев абсцессы располагаются внутри- или забрюшинно; в 25% - внутриорганно. Пиогенная флора абсцессов чаще полимикробная, сочетающая аэробные (кишечную палочку, протей, стафилококки, стрептококки и др.) и анаэробные (клостридии, бактероиды, фузобактерии) микробные ассоциации. Причины абсцесса:
- Перитонит. В большинстве случаев формирование абсцессов брюшной полости связано с вторичным перитонитом, развивающимся вследствие попадания в свободную брюшную полость кишечного содержимого при перфоративном аппендиците; крови, выпота и гноя при дренировании гематом, несостоятельности анастомозов, послеоперационном панкреонекрозе, травмах и т. д. Типичными местами локализации служат большой сальник, брыжейка, малый таз, поясничная область, поддиафрагмальное пространство, поверхность или толща тканей паренхиматозных органов.
- Инфекционные процессы в малом тазу. Причиной абсцесса могут выступать гнойные воспаления женских гениталий – острый сальпингит, аднексит, параметрит, пиовар, пиосальпинкс, тубоовариальный абсцесс.
- Заболевания органов ЖКТ. Встречаются абсцессы брюшной полости, обусловленные панкреатитом: в этом случае их развитие связно с действием ферментов поджелудочной железы на окружающую клетчатку, вызывающим выраженную воспалительную реакцию. В некоторых случаях абсцесс брюшной полости развивается как осложнение острого холецистита или прободения язвы желудка и 12-перстной кишки, болезни Крона.
- Инфекции забрюшинного пространства. Псоас-абсцесс может являться следствием остеомиелита позвоночника, туберкулезного спондилита, паранефрита.
Классификация
По ведущему этиофактору различают микробные (бактериальные), паразитарные и некротические (абактериальные) абсцессы брюшной полости.
В соответствии с патогенетическим механизмом выделяют посттравматические, послеоперационные, перфоративные и метастатические гнойники.
По расположению относительно брюшины абсцессы делятся на забрюшинные, внутрибрюшинные и сочетанные; по количеству гнойников - одиночные или множественные.
По локализации встречаются:
- поддиафрагмальные,
- межкишечные,
- аппендикулярные,
- тазовые (абсцессы дугласова пространства),
- пристеночные
- внутриорганные абсцессы (внутрибрыжеечные, абсцессы поджелудочной железы, печени, селезенки).
Симптомы
В начале заболевания при любом виде абсцесса брюшной полости превалирует общая симптоматика: интоксикация, интермиттирующая (перемежающаяся) лихорадка с гектической температурой, ознобами, тахикардией. Часто отмечается тошнота, нарушение аппетита, рвота; развивается паралитическая кишечная непроходимость, определяется выраженная болезненность в зоне гнойника, напряжение брюшных мышц.
Симптом напряжения мышц живота наиболее выражен при абсцессах, локализующихся в мезогастрии; гнойники поддиафрагмальной локализации, как правило, протекают со стертой местной симптоматикой. При поддиафрагмальных абсцессах может беспокоить боль в подреберье на вдохе с иррадиацией в плечо и лопатку, кашель, одышка.
Симптомы тазовых абсцессов включают абдоминальные боли, учащение мочеиспускания, понос и тенезмы вследствие рефлекторного раздражения мочевого пузыря и кишечника. Для забрюшинных абсцессов характерна локализация боли в нижних отделах спины; при этом интенсивность боли усиливается при сгибании нижней конечности в тазобедренном суставе. Выраженность симптоматики связана с величиной и локализацией гнойника, а также с интенсивностью проводимой противомикробной терапии.
Диагностика
Обычно при первичном осмотре абдоминальный хирург обращает внимание на вынужденное положение пациента, которое он принимает для облегчения своего состояния: лежа на боку или спине, полусидя, согнувшись и т. д. Для подтверждения диагноза проводятся следующие диагностические процедуры:
- Объективное обследование. Язык сухой, обложен сероватым налетом, живот незначительно вздут. Пальпация живота обнаруживает болезненность в отделах, соответствующих локализации гнойного образования (в подреберье, глубине таза и др.). Наличие поддиафрагмального абсцесса характеризуется асимметрией грудной клетки, выпячиваем межреберий и нижних ребер.
- Рентгенологические исследования. Обзорная рентгенография брюшной полости позволяет выявить дополнительное образование с уровнем жидкости. При контрастном исследовании ЖКТ (рентгенографии пищевода и желудка, ирригоскопии, фистулографии) определяется оттеснение желудка или петель кишечника инфильтратом. При несостоятельности послеоперационных швов контрастное вещество поступает из кишечника в полость абсцесса.
- Другие визуализационные методики. УЗИ брюшной полости наиболее информативно при абсцессе верхних ее отделов. При сложностях дифференциальной диагностики показано проведение КТ, диагностической лапароскопии.
- Лабораторные исследования. В общем анализе крови обнаруживаются лейкоцитоз, нейтрофилез, ускорение СОЭ.
Лечение абсцесса брюшной полости
Хирургическое лечение проводится под прикрытием антибактериальной терапии (аминогликозидов, цефалоспоринов, фторхинолонов, производных имидазола) для подавления аэробной и анаэробной микрофлоры. Принципы оперативного лечения всех видов абсцессов заключаются во вскрытии и дренировании, проведении адекватной санации. Доступ определяется локализацией гнойника: поддиафрагмальные абсцессы вскрывают внебрюшинно или чрезбрюшинно; абсцессы дугласова пространства – трансректально или трансвагинально; псоас-абсцесса – из люмботомического доступа и т. д.

При наличии множественных абсцессов выполняется широкое вскрытие брюшной полости. После операции оставляют дренаж для активной аспирации и промывания. Небольшие одиночные поддиафрагмальные абсцессы могут быть дренированы чрезкожно под ультразвуковым наведением. Однако при неполной эвакуации гноя велика вероятность рецидива гнойника или его развития в другом месте субдиафрагмального пространства.
Прогноз и профилактика
При одиночном абсцессе прогноз чаще благоприятный. Осложнениями абсцесса может явиться прорыв гноя в свободную плевральную или брюшную полость, перитонит, сепсис. Профилактика требует своевременного устранения острой хирургической патологии, гастроэнтерологических заболеваний, воспалительных процессов со стороны женской половой сферы, адекватного ведения послеоперационного периода после вмешательств на органах брюшной полости.
Что такое лямблиоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Лямблиоз — это острое и хроническое паразитарное заболевание человека в виде манифестных форм или носительства, вызываемое кишечными лямблиями, которые колонизируют слизистую оболочку преимущественно тонкого кишечника, нарушают процессы пристеночного пищеварения и способствуют развитию и усугублению поражения желудочно-кишечного тракта и других заболеваний.
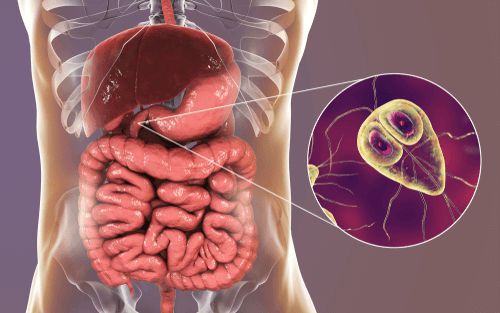
Этиология
Возбудитель — лямблия. Данный род паразитов включает в себя шесть типов, но заболевание человека вызывает только один тип — кишечная лямблия (Giardia duodenalis, Giardia lamblia, Giardia intestinalis). Это жгутиковое микроскопическое простейшее, впервые описанное чешским медиком-анатомом Д.Ф. Лямблем в 1859 году. Оно имеет до восьми генетических подтипов, но для человека патогенны только А и В (также имеют подтипы).
Вид — Giardia lamblia
Возбудитель лямблиоза (кишечная лямблия) существует в виде двух жизненных форм:
- вегетативная (трофозоиты) — стадия активного размножения внутри организма;
- цистная — образуется при неблагоприятных условиях среды.
Трофозоиты — это анаэробные, грушевидные микроорганизмы размерами 9-18 мкм. Они обитают в верхних отделах тонкого кишечника. Подвижны (имеют характерное движение в виде вращения вокруг продольной оси — боковое движение), тело спереди расширено и закруглено, сзади сужено и заострено. Имеют в составе два ядра (между ними пролегают опорные нити — аксостили) и парные органоиды — четыре жгутика и два медиальных тела.
Трофозоиты не имеют цитостома — органа заглатывания пищи и пищеварительной вакуоли, поэтому они всасывают пищу, переваренную хозяином (в основном, углеводы), всей поверхностью тела. Это называется осмотическим питанием.
Как выглядят лямблии:
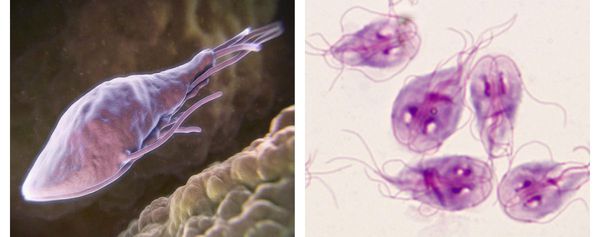
В передней их трети тела расположен присасывательный диск в виде специального углубления. С его помощью лямблии прикрепляются к ворсинкам слизистой оболочки тонкого кишечника. Цитоплазматическая мембрана задней поверхности имеет по краям булавовидные выросты, что также создаёт дополнительную прикрепляющую составляющую.
Размножаются путём продольного деления. Слабо устойчивы в условиях окружающей среды при покидании организма хозяина: при комнатной температуре даже в отсутствии агрессивных факторов быстро погибают.
Цистная форма неподвижна. Паразиты имеют овальную форму, лишены свободных жгутиков (сложно свёрнутые), их размеры достигают 10-14 мкм, окружены толстой, несколько отделённой от тела оболочкой (данная особенность имеет значение при распознавании вида).
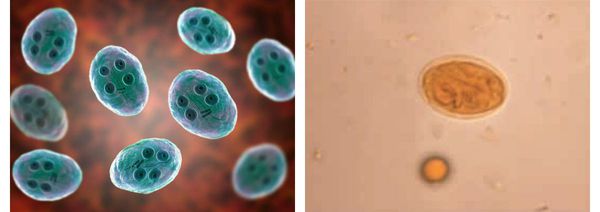
Зрелые цисты внутри имеют четыре ядра, незрелые — два ядра. Образуются в нижних отделах кишечника в процессе выхода из организма с фекалиями. Очень устойчивы во внешней среде: могут сохраняться месяцами в воде при температуре 4-20°C, при хорошей влажности способны сохраняться на контаминированных (обсеменённых) продуктах питания до недели. При кипячении цисты погибают мгновенно, а при высушивании и низкой влажности гибель наступает в течении суток. Устойчивы к бытовому хлорированию воды, действию щелочей и кислот, ультрафиолетовому излучению. Низкие температуры переносит относительно хорошо, но при этом снижая свою жизнеспособность. [1] [3] [6] [9]
Эпидемиология
Распространение заболевания повсеместное, преимущественно в странах с влажным тёплым климатом. Только официально выявляемые случаи в России приближаются к 150 тысячам в год.
Сезонность выражена неярко, некоторый всплеск заболеваемости отмечается в тёплое время года. Возрастной состав больных склоняется в сторону детей.
Источник заражения — люди (больные различными формами лямблиоза и паразитоносители), причём наибольшая заразность наблюдается в подостром периоде заболевания, когда в 1 г фекалий может содержаться до нескольких десятков миллионов цист. Лямблии животных (нечеловеческие типы паразитов) не имеют доказательной базы в плане распространения и заражения человека.
Факторами передачи паразитов выступает загрязнённая цистами термически не обработанная питьевая вода, пища, грязные руки (возможна прямая передача от человека к человеку). Определённую роль в передаче лямблий играют насекомые (тараканы, мухи) и животные (собаки, кошки) — они являются механическими переносчиками (паразиты располагаются на их теле, шерсти, лапках, транзитом в кишечнике).
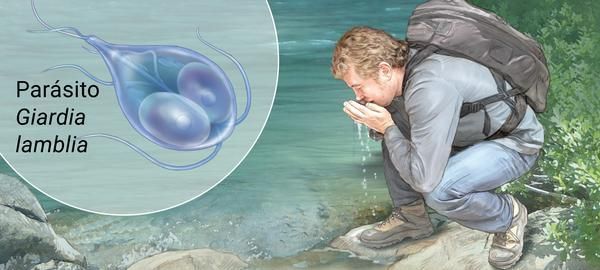
Механизм передачи — фекально-оральный (водный, пищевой и контактно-бытовой пути). Наиболее часто передача осуществляется:
- через водопроводную воду;
- при употреблении плохо промытых зелени и овощей (или промытых под водопроводной водой без последующей термической обработки);
- при нарушении правил санитарной гигиены, особенно в детских коллективах.
Доза заражения — от 10 до 100 цист (в зависимости от индивидуальных свойств иммунной реактивности кишечника). Возможны случаи невосприимчивости к паразитам: цисты лямблий, встречая агрессивно настроенную среду кишечника, проходят транзитом и выделяются в окружающую среду в неизменённом виде.
Иммунитет после лямблиоза нестойкий и ненапряжёный, возможно повторное заражение. Повышенный риск заболевания имеют лица с патологией иммунитета кишечника и дефицитом IgA. [2] [3] [5] [8] [10]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы лямблиоза
Инкубационный период длится от нескольких дней до месяца и более. Чаще всего при заболевании не наблюдается вообще никаких клинических проявлений, особенно у взрослых.
К основным возможным симптомам лямблиоза относятся:
- Симптомы интоксикации и вегетативных изменений — повышенная утомляемость, плаксивость, раздражительность, нарушение ритма сна, головокружения, аритмии, субфебриллитет и другие.
- Симптомы поражения ЖКТ — дискомфорт и боли различной интенсивности и характера в различных отделах живота, тошнота, снижение аппетита, появление чувства горечи во рту, нарушения стула (запоры и поносы), налёт на языке и неприятный запах изо рта, снижение массы тела и другое.
- Симптомы поражения кожи — аллергические высыпания различного характера и локализации, атопический дерматит, бледность и шероховатость кожи, повышенная сухость покровов, хейлит (воспалительные изменения кожи губ и их слизистой), заеды (трещинки в уголках рта), нетипичное/неконтролируемое течение хронических патологий кожи.
- Усиление развития и обострения заболеваний, прямо не связанных с лямблиозом — бронхиальная астма, псевдоаллергические явления, гастриты, язвы желудка и двенадцатиперстной кишки, холецистит, неспецифический язвенный колит, артриты и другое.
- Симптомы мальабсорбции (потери питательных веществ) — авитаминозы, отставание в физическом и умственном развитии, дистрофия (эти проявления более характерны для детей).
Лямблиоз у детей
Как правило, у детей первыми симптомами лямблиоза становится появление субфебрильной или фебрильной температуры (37,1–38,0°C или 38,0–39,0°C), болей в животе, тошноты, иногда рвоты, метеоризма, жидкого стула. Живот при этом болезнен, вздут, урчит по ходу кишечника. Грудные дети становятся беспокойными, кричат, нарушается сон, симптомы лямблиоза усиливаются во время и после кормления, возможно появление аллергодерматозов и опрелостей. В динамике при отсутствии лечения это может приводить к нарушению роста и психоэмоционального развития, частым простудным или аллергическим заболеваниям, развитию хронических проблем органов ЖКТ.
У детей более позднего возраста и взрослых яркие симптомы лямблиоза наблюдаются редко — на первый план выходит постепенное развитие диспепсических явлений со стороны ЖКТ умеренного характера:
- метеоризм;
- дискомфорт и боли в животе преимущественно в околопупочной области и правом подреберье;
- нарушения стула в различных сочетаниях;
- появление налёта на языке;
- иногда горечь во рту и кожные проявления (усиление выраженности угревой сыпи, хронических полиэтиологических заболеваний, например, псориаза и дерматитов);
- возможны вегетативные расстройства, головные боли, головокружения, неустойчивость артериального давления, повышения температуры тела, чувствительность лимфоузлов.
Лямблиоз у беременных
Лямблиоз у беременных не имеет каких-либо специфичных отличий от лямблиоза у остальных людей, но может приводить к повышению риска развития у беременной В-12 дефицитной анемии и снижению веса плода (гипотрофии). [1] [3] [5] [7] [10]
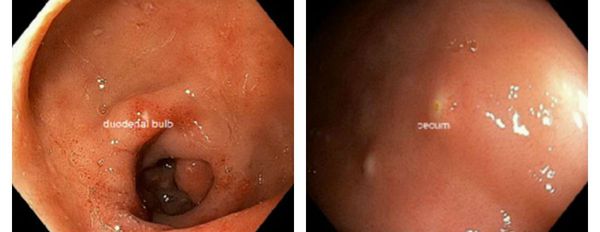
Патогенез лямблиоза
Характерен так называемый "симптом манной крупы" — белёсые полусферические выбухания слизистой оболочки двенадцатиперстной кишки, представляющие собой зоны очагового отёка со скоплением увеличенного количества лейкоцитов.
Посредством механического раздражения и выделения паразитами продуктов жизнедеятельности (токсическое влияние) происходит стимуляция образования слизи, повышение регенераторной функции кишечника, нарушение выработки факторов нейрогуморальной регуляции пищеварения (холецистоцикин и других) и двигательной активности гепатогастродуоденальной области. Это ведёт к дезорганизации висцеро-висцеральных связей области двенадцатиперстной кишки, поджелудочной железы и желчевыводящей системы, а также к нарушению функционирования органов ЖКТ, нарушению микробиоценоза кишечника, активизации анаэробной флоры, расстройствам расщепления и всасывания белков, жиров, углеводов, витаминов и микроэлементов.
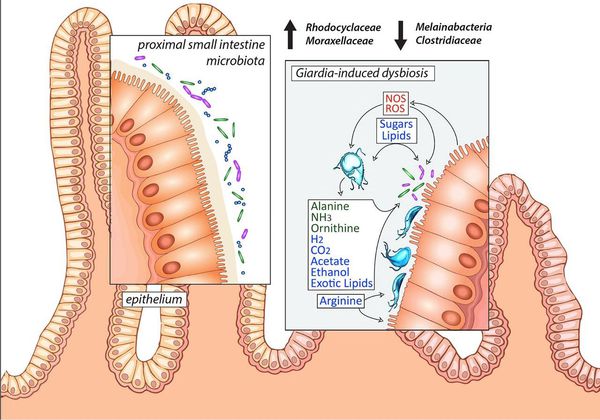
Возникает воспаление слизистой кишечника по типу реакций гиперчувствительности замедленного типа, происходит воздействие на иммунорегуляторные белки (мимикрия), снижение выработки иммуноглобулинов (в частности IgA) из-за нарушения всасывания белков и снижение фагоцитарной активности. Всё это в совокупности со всасываемыми продуктами жизнедеятельности лямблий становится причиной истощения иммунной системы (как кишечника, так и общего иммунитета), развития хронического поражения кишечника, провоцирует длительное обострение имеющихся хронических заболеваний и усугубление ряда аллергозависимых дерматозов. [1] [4] [7] [8]
Классификация и стадии развития лямблиоза
По клинической форме лямблиоз бывает:
- бессимптомным (носительство);
- кишечным — преимущественно симптомы кишечной формы, но можгут быть и гастритические проявления (дискомфорт в животе, неустойчивый стул, тошнота);
- билиарно-панкреатическим (рефлекторный) — дискомфорт в эпигастрии и правом подреберье, привкус горечи во рту, повышенная частота развития плохо контролируемых гастродуоденитов и панкреатитов;
- астено-невротическим — слабость, вялость, повышенная утомляемость, раздражительность, эмоциональная неустойчивость;
- токсико-аллергическим — периодические высыпания на теле, обострение хронических кожных заболеваний и бронхиальной астмы, эозинофилия;
- смешанным.
Течение лямблиоза бывает трёх типов:
- острым — до одного месяца;
- подострым — 1-3 месяца;
- хроническим — более трёх месяцев.
По наличию осложнений лямблиоз бывает:
Выделяют три степени заболевания:
Осложнения лямблиоза
Возможны специфические и неспецифические осложнения лямблиоза.
К специфическим относятся:
-
— зудящие обширные высыпания на теле;
- отёк Квинке — выраженный отёк подкожной клетчатки, иногда сопровождающийся зудоим и чувством удушья;
- офтальмопатия — нарушения восприятия органом зрения;
- артрит — дискомфорт и боли в суставах;
- гипокалиемическая миопатия — слабость определённых групп мышц.
К неспецифическим осложнениям относятся:
- наслоение интеркуррентных заболеваний (вторичная флора);
- белково энергетическая недостаточность (гипо- и авитаминоз, снижение веса, анемия и другие). [1][2][8][10]
Диагностика лямблиоза
Лабораторная диагностика лямблиоза включает в себя:
- Клинический анализ крови — в остром периоде наблюдается эозинофилия, базофилия и повышение СОЭ; в последующие периоды — умеренная эозинофилия или нормальное значение эозинофилов, иногда незначительная базофилия.
- Биохимический анализ крови — иногда отмечается повышение уровня общего билирубина и амилазы.
- Копроовоскопическое исследование кала — "золотой стандарт" диагностики. Оно позволяет выявить цисты (наиболее часто) и вегетативные формы лямблий (в редких случаях). В виду прерывистого цистообразования показано неоднократное исследование с некоторым интервалом (семь дней). Существует широко распространённое заблуждение о том, что кал нужно сдавать "тёплым" (свежим). На самом деле, в этом нет никакой необходимости. Так как данное исследование предполагает обнаружение цист лямблий, которые очень устойчивы во внешней среде, период от дефекации до исследования никоим образом не влияет на информативность результата анализа.
- Иммунохроматографический метод и ПЦР-диагностика кала (выявление антигенов и нуклеиновых кислот паразита) — имеет хорошую информативность и вполне может применяться в комплексе с другими методами исследований.
- ИФА-диагностика — малоинформативное исследование, так как локализация лямблий в просвете кишечника не создаёт условий для полноценного иммунного ответа, который наблюдается в основном у детей при остром заболевании, что создаёт значительное число ошибочных результатов как гипо-, так и гирпедиагностики.
- Дуоденальное зондирование (выявление вегетативных форм лямблий в двенадцатиперстной кишке) — может применяться в сложных диагностических случаях и при подозрении на коинвазирование (например, описторхами при описторхозе).
- УЗИ органов брюшной полости и ФГДС — позволяют выявить признаки нарушения моторики гепатобилиарной области. [2][3][5][6][9]
Дифференциальная диагностика предполагает исключение следующих заболеваний:
- паразитарные заболевания другой этиологии (как кишечной, так и внекишечной локализации);
- хронический гастродуоденит (симптомосходная симптоматика);
- кишечные инфекции (сальмонеллёз, дизентерия, ротавирус и другие);
- дисбиоз кишечника (сборное понятие, характеризующееся неустойчивостью стула, дискомфортом в животе различного характера, снижением веса и другими симптомами). [1][5][9]
Лечение лямблиоза
Лечение острой формы лямблиоза, которая возникает в основном у детей, должно осуществляться в стационаре и включать в первую очередь дезинтоксикационную и дегидратационную терапию, а также щадящее питание.
Медикаментозная терапия
При подтверждении диагноза проводится этиотропное лечение одним из противолямблиозных препаратов (нитрогруппа) в сочетании с желчегонными средствами, и лекарствами, улучшающими микрофлору кишечника.
При длительном хроническом течении в виду персистирующей колонизации лямблиями слизистой оболочки тонкого кишечника и местным иммунодефицитом курс лечения должен быть комплексным, включающим:
- диета (потреблять меньше углеводов);
- средства этиотропного воздействия (химиопрепарат);
- приём желчегонных препаратов;
- иммунотерапию (усиление фагоцитоза и восполнение дефицита IgA);
- устранение дисбиоза кишечника (пробиотики).
К сожалению, в последнее время всё чаще встречаются штаммы лямблий, устойчивых к различным видам противопаразитарной терапии, поэтому средняя вероятность успешной эрадикационного лечения не превышает 85%.
Гигиена при лечении лямблиоза
Лямблиоз редко передаётся между членами семьи, если соблюдать простейшие гигиенические правила: мыть руки после посещения уборной, перед едой и после контакта с животными.
Лечение народными средствами
Эффективность и безопасность методов народной медицины научно не доказана. Без адекватного лечения лямблиоз может привести к различным осложнениям: крапивнице, отёку Квинке, нарушениям зрения, артриту и слабости мышц.
Лечение лямблиоза у детей
Новорождённых от лямблиоза, как правило, не лечат, так как нет подходящих препаратов. В основном рекомендуется улучшать микрофлору и работу кишечника.
Детей старшего возраста лечат так же, как и взрослых, но подбирают необходимую дозировку и форму препарата.
Лечение лямблиоза у беременных
Беременным лечение, как правило, противопоказано (потенциальный вред препаратов превышает пользу от лечения), в основном предпочтение отдаётся улучшению флоры и работы кишечника.
Контроль излеченности
После курса лечения проводится паразитологический контроль методом копроовоскопии или ПЦР не ранее двух недель после завершения курса лечения длительностью в три месяца со сдачей анализа раз в месяц. [1] [3] [4] [5]
Прогноз. Профилактика
При назначении адекватного лечения прогноз благоприятен, осложнения редки.
Специфической профилактики не разработано. Основной упор следует делать на меры соблюдения санитарных норм:
Читайте также:

