Парестезии при инфекционных заболеваниях
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Онемение, или парестезия – это расстройство чувствительности тканей тела, которое возникает вследствие поражения периферической нервной системы.
Оно может сопровождаться различными ощущениями: от покалывания, мурашек по коже до общего снижения чувствительности какого-либо участка тела, чаще всего конечностей.
Любые тактильные воздействия пациент ощущает, как через слой ваты.
Разновидности
В зависимости от продолжительности и локализации различают несколько видов парестезий. Временная, или преходящая парестезия может быть обусловлена ослаблением кровотока (ишемическая). Такой тип онемения возникает при спазме или пережатии сосудов конечности. Возможна также постоянная парестезия при пересечении либо сдавлении нервных волокон во время операции, травмы, при онкологических заболеваниях и дегенеративных изменениях опорно-двигательного аппарата.
Причины появления
При этом следует отметить, что клиническая симптоматика криза может наблюдаться даже при невысоких значениях давления, основную роль играет внезапность и разность перепада систолического и диастолического давления.
Синдром Рейно – эпизодическое нарушение циркуляции крови в конечностях из-за резкого спазма периферических сосудов в ответ на холодовое воздействие или эмоциональный стресс, достаточно часто служит причиной потери их чувствительности. Чаще всего поражаются пальцы рук, которые от воздействия холода приобретают практически белый или синевато-фиолетовый оттенок и теряют чувствительность. После прекращения спазма (обычно через 15-20 минут) кровоток в конечностях восстанавливается, о чем свидетельствует нормализация окраски и чувствительности кожи.
Туннельные, или компрессионные синдромы относятся к наиболее частым причинам развития онемения конечностей. Компрессия (сжатие) нервного волокна, располагающегося в узком пространстве между костью и мышцами конечности, происходит вследствие отека, который возникает при травмах суставов и связочного аппарата.
Первыми симптомами такого состояния бывают боль, иногда ощущение прохождения тока (электрический прострел), онемение, слабость и нарушение функции, которые впоследствии приводят к атрофии мышц и потере двигательной способности конечности.
Сдавление нервных корешков (радикулопатия) вследствие грыжи межпозвонковых дисков, опухолей также сопровождается онемением конечности. В зависимости от того, на каком уровне позвоночника происходит защемление нерва, могут возникать боль и онемение на определенных участках конечности, нарушение рефлексов, мышечная слабость, скованность в позвоночнике, боль в проекции пораженного корешка при кашле или чихании.
Вызывать онемение конечностей могут полинейропатии различного генеза. Признаком полинейропатии служит симметричное поражение конечностей. Множественное поражение периферических нервов происходит из-за снижения питания нервных волокон (метаболическая полинейропатия). Типичным примером поражения периферических нервов является диабетическая полинейропатия. Она отличается медленным прогрессированием и постепенным развитием двигательных и чувствительных расстройств. Гораздо быстрее развивается алкогольная полинейропатия.
К ее характерным симптомам относятся онемение и потеря чувствительности в нижних конечностях, начиная со стоп, болезненность икроножных мышц. В дальнейшем к этим симптомам присоединяются слабость и парез (снижение мышечной силы) конечностей.
Дефицит цианокобаламина (В12) приводит к дегенеративным изменениям спинного мозга, которые сопровождаются чувством онемения, покалывания в конечностях, нарушением походки, потерей памяти и выпадением сухожильных рефлексов.
Точно так же при гипокальциемии (недостатке кальция в крови) парестезии и судороги являются ведущими клиническими проявлениями заболевания. Дефицит кальция может развиваться на фоне панкреатита, сепсиса, гормональных нарушений (в частности, при гипопаратиреозе), кровопотери при массивных операциях и травмах.
К числу демиелинизирующих поражений, которые вызывают онемение конечностей, относят рассеянный склероз.
При этом заболевании в различных участках центральной нервной системы происходит демиелинизация (разрушение миелиновой оболочки) нервных волокон, что в значительной степени нарушает проведение импульсов по нейронам.
Нарушение чувствительности в конечностях, онемение возникают при ревматической полимиалгии. Это воспалительное заболевание костно-мышечной системы, которое развивается в возрасте после 50 лет. Выраженные боли в симметричных мышцах плеч, бедер, шеи при этом сочетаются с острым воспалительным процессом. Боли усиливаются при движении и не стихают даже ночью. Характерна мышечная скованность и в утренние часы, и после длительной неподвижности. Поражение мышц сочетается с периферическим артритом, чаще с одной стороны, что сопровождается незначительным нарушением чувствительности и парестезиями.
Профессиональные вредности, воздействие ультразвука также приводят к чувствительным и сосудистым расстройствам. У людей, длительно подвергающихся воздействию вибрации, развивается повышенная чувствительность рук к холоду, периодически возникает онемение пальцев. Кожа приобретает цианотичную, мраморную окраску, становится холодной и влажной на ощупь. Со временем дистрофические изменения распространяются на нервные волокна, мышцы, кости.
Диагностика и обследование
Диагностику заболевания, сопровождаемого онемением, начинают с опроса пациента, что позволяет уточнить локализацию и характер нарушения чувствительности. Для исключения метаболической природы заболевания необходимы анализы крови (общий клинический и биохимический), определение уровня гликированного гемоглобина, мочевины в крови, печеночных ферментов), содержания кальция, витамина В12 и метилмалоновой кислоты, С-реактивного белка и общий анализ мочи.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Мурашки по телу – это один из вариантов парестезии. Возникают при миелопатиях, полинейропатиях, поражении отдельных нервов, некоторых других неврологических заболеваниях. Наблюдаются при варикозе, облитерирующем эндартериите, синдроме Рейно, психических расстройствах, обменных и эндокринных патологиях. Причину симптома определяют на основании данных опроса, физикального обследования, инструментальных и лабораторных диагностических методик. Лечение включает обезболивающие, сосудистые средства, гормоны, спазмолитики, физиотерапию, иногда – хирургические вмешательства.
Общая информация
Для патологических мурашек на фоне заболеваний характерно наличие сопутствующих неврологических расстройств. В рамках парестезий, наряду с мурашками, наблюдаются покалывание и жжение. Возможны снижение или потеря чувствительности, слабость мышц, парезы. При длительном течении болезни нередко отмечаются трофические нарушения: истончение и сухость кожи, выпадение волос. При некоторых патологиях в тяжелых случаях образуются язвенные дефекты.
Почему возникают мурашки по телу
Миелопатии
Обусловлены дистрофическими изменениями тканей спинного мозга на фоне различных патологий. Локализация и распространенность мурашек и других симптомов определяются уровнем и тяжестью поражения. Парестезии могут сочетаться с парезами, параличами, тазовыми расстройствами. Выделяют следующие миелопатии и причины их развития:
- Спондилогенные: остеохондроз, спондилолистез, спондилоартроз, спондилез, межпозвонковая грыжа (дискогенная миелопатия).
- Ишемические: хронические нарушения спинномозгового кровообращения, тромбоз, атеросклероз, кровоизлияние в спинной мозг.
- Посттравматические: подвывихи, вывихи, компрессионные переломы позвонков, позвоночно-спинномозговые травмы.
- Карциноматозные:паранеопластический синдром у больных раком легкого, лимфогранулематозом, лимфомой, лейкемией и другими онкологическими заболеваниями.
- Инфекционно-воспалительные:болезнь Лайма, нейросифилис, нейроСПИД, остеомиелит, туберкулез.
- Другие: токсические воздействия, последствия лучевой терапии, осложнение люмбальной пункции.
С учетом механизма повреждения наиболее распространенными являются компрессионные миелопатии, которые могут возникать на фоне травм, сосудистых патологий, опухолей, грыж диска и пр.

Полиневропатии
- Метаболические: печеночная, уремическая, диабетическая, полинейропатия беременных.
- Аутоиммунные: некоторые васкулиты (например, узелковый панартериит), синдром Миллера-Фишера, полиневропатия при паранеопластическом синдроме, в том числе – при POEMS-синдроме.
- Наследственные: синдром Дежерина-Сотта, амиотрофия Шарко-Мари-Тута, болезнь Рефсума.
- Другие: алкогольная, алиментарная, инфекционно-токсическая полинейропатии.
Поражение отдельных нервных стволов и сплетений
Может быть обусловлено травмой, сдавлением нерва в узком костном канале, другими причинами. При невропатии большого затылочного нерва ощущение мурашек наблюдается в зоне затылка. При невропатии шейного сплетения парестезии с шеи и затылка распространяются на надплечье, иногда – верхнюю часть тела. Для синдрома лестничной мышцы типичны жжение и покалывание в руке на стороне поражения.
У больных с проксимальным параличом на фоне плечевого плексита сенсорные расстройства распространяются по наружной стороне плеча и предплечья, с дистальным параличом – по внутренней. При других невропатиях локализация мурашек определяется пораженным нервом:
- Локтевой: мизинец, часть безымянного пальца и область гипотенар.
- Срединный: половина ладони, частично пальцы.
- Лучевой: при сдавлении в подмышечной впадине – задняя поверхность плеча, тыльная сторона предплечья, частично пальцы; при вовлечении нерва в нижней трети плеча, верхней части предплечья и в проекции запястья – тыл кисти и пальцев.
- Седалищный: задняя и наружная поверхность голени, почти вся стопа.
- Наружный кожный нерв бедра: наружная и частично передняя поверхность бедра.
- Бедренный: передневнутренняя часть голени, внутренний край стопы.
- Большеберцовый: задняя поверхность голени, подошва, частично пальцы.
- Малоберцовый: передненаружная часть голени, тыльная поверхность ступни.
Другие неврологические патологии
Мурашки могут становиться следствием черепно-мозговых травм. Иногда возникают после нейрохирургических операций. Наблюдаются при таких патологиях, как:
- Рассеянный склероз. Манифестирует слабостью в ногах, реже – парестезиями и онемением в разных отделах тела. В дальнейшем обнаруживаются мозжечковые и пирамидные нарушения, поражение черепных нервов, парезы, параличи.
- Синдром Гийена-Барре. В дебюте отмечаются слабость мышц, мурашки, жжение и онемение ног. Через несколько часов или дней расстройства распространяются на руки. В тяжелых случаях формируются тетраплегия и дыхательная недостаточность.
- Инсульт. Гемиплегия или гемипарез сочетаются с сенсорными нарушениями в пораженных участках тела. Выявляются тошнота, рвота, цефалгия, нарушения сознания, перекос лица, сглаживание носогубной кладки. Очаговая симптоматика зависит от локализации инсульта.
- Опухоли мозга. Мурашки и другие парестезии определяются при поражении пирамидной системы, наблюдаются у 25% больных. Возможны головные боли, рвота, системные головокружения, спастические парезы, судороги, нарушения психики.
Мурашки, зуд, давление, онемение и покалывание считаются постоянными проявлениями синдрома беспокойных ног. Чаще возникают в области обеих голеней, иногда асимметричные. Беспокоят в ночные часы. Со временем распространяются на бедра, реже – на нижнюю часть тела. Кроме того симптом наблюдается в начальной фазе мигрени с аурой, предшествует некоторым приступам эпилепсии.
Болезни сосудов
У больных варикозом мурашки в ногах, как правило, появляются на стадии субкомпенсации или декомпенсации. Беспокоят после длительного пребывания на ногах, сочетаются с ощущением тяжести, болью, отеком. Симптом также присутствует при облитерирующих заболеваниях нижних конечностей: эндартериите, атеросклерозе, тромбангиите. Возникает уже на начальной стадии, дополняется онемением пальцев, зябкостью, быстрой утомляемостью, судорогами в мышцах.
Синдром Рейно
Пароксизмы при синдроме Рейно включают мурашки, онемение, побеление и похолодание дистальных отделов конечностей, сменяющиеся распиранием, болью и жжением. Вначале приступы длятся несколько минут, потом могут удлиняться до 1 часа. Вызываются следующими патологическими состояниями:
- Ревматические заболевания:ревматоидный артрит, СКВ, склеродермия, васкулиты.
- Иные патологии: сдавление сосудов и нервов, поражение симпатических ганглиев, гематологические и гормональные проблемы.
- Повторяющиеся внешние воздействия: вибрация, охлаждение.
Другие причины
Причиной мурашек по всему телу или в его отдельных областях могут стать:
- Инфекционные болезни. При гриппе, ОРВИ и других острых общих инфекциях симптом обусловлен выраженной гипертермией. При опоясывающем герпесе наблюдается в начальной стадии, сочетается с жжением и зудом по ходу пораженных нервов.
- Изменения эндокринного фона. Парестезии могут свидетельствовать о развитии гипопаратиреоза. Характерны судорожные сокращения мышц, диспепсия, ухудшение сумеречного зрения. Некоторых женщин мурашки по телу беспокоят в период ПМС, беременности и климакса.
- Обменные нарушения. При гиповитаминозе В1 отмечаются мурашки, одышка, сердцебиение, кардиалгии, головная боль, раздражительность. При дефиците кальция обнаруживаются симптомы, схожие с гипопаратиреозом. Низкий уровень магния проявляется парестезиями, тремором, тошнотой, слабостью, снижением аппетита.
- Психические расстройства. При вегето-сосудистой дистонии мурашки могут появляться в любых частях тела, дополняются головокружениями, сердцебиением, одышкой, нарушениями деятельности ЖКТ и другими проявлениями. При неврастении и депрессии определяются на фоне психологического истощения и соматизации переживаний.
- Прием лекарств. Иногда мурашки возникают в ходе лечения противоэпилептическими и антигипертензивными препаратами, изониазидом, офлоксацином, некоторыми другими средствами.
Диагностика
Установление характера патологии находится в ведении врачей-неврологов. При наличии показаний пациентов направляют на консультации к ревматологам, флебологам, сосудистым хирургам, другим специалистам. В рамках опроса устанавливают время первого появления мурашек, частоту возникновения симптома, наличие других проявлений. Программа обследования предусматривает проведение таких процедур, как:
- Общий осмотр. Позволяет обнаружить признаки варикоза (расширенные извитые вены, пастозность, отеки) трофических нарушений (сухость и истончение кожи, потеря волос, дефекты кожного покрова), ухудшения кровоснабжения (ослабление или исчезновение пульсации). При облитерирующих заболеваниях сосудов выполняют специальные функциональные пробы.
- Неврологический осмотр. Специалист оценивает силу мышц, проверяет рефлексы. Определяет распространенность и характер сенсорных расстройств. Выявляет парезы, признаки поражения мозжечка, пирамидной системы, другие нарушения, которые могут указывать на патологию, провоцирующую появление мурашек.
- Электрофизиологические исследования.Электромиография, электронейрография и вызванные потенциалы применяются для диагностики миелопатий, невропатий, полинейропатий, других неврологических болезней. Дают возможность уточнить уровень повреждения, тяжесть поражения нерва.
- Визуализационные методики. В зависимости от предполагаемого заболевания назначают МРТ позвоночника или головного мозга, рентгенографию позвоночного столба, дискографию, миелографию. При подозрении на сосудистые патологии рекомендованы допплерография или дуплексное сканирование сосудов пораженной зоны.
- Другие методы. При миелопатиях выполняют люмбальную пункцию. При подозрении на амилоидную полиневропатию проводят биопсию нерва. При облитерирующих болезнях сосудов информативны капилляроскопия, термография, иные методики.
- Лабораторные анализы. Исследование спинномозговой жидкости помогает установить причину миелопатии, определить наличие воспаления или кровоизлияния. При инфекционной природе болезни выполняют ПЦР-тесты, посев на питательные среды. Для верификации аутоиммунных полинейропатий осуществляют анализ на антитела к GM1-гангликозидам.

Лечение
Консервативная терапия
Лечебную тактику определяют с учетом причины появления необычных ощущений в теле. Применяют следующие методы:
- Миелопатии. Наличие ишемического компонента является показанием к назначению спазмолитиков, сосудорасширяющих средств, препаратов для улучшения микроциркуляции. При инфекционной этиологии показаны антибиотики, при токсической – детоксикационные мероприятия. При всех формах рекомендованы нейрометаболиты и витаминные препараты.
- Полиневропатии. Осуществляют лечение причинной патологии. Для устранения болевого синдрома используют анальгетики, НПВС, трициклические антидепрессанты. В рамках симптоматической терапии применяют витамины группы В, нейротрофические средства. При отдельных формах болезни могут быть показаны введение человеческого иммуноглобулина, прием гормонов, проведение плазмафереза.
- Варикоз. На начальной стадии полезны флеботоники, уменьшение статических нагрузок, использование эластичных бинтов и компрессионного трикотажа. При отсутствии рефлюкса из глубоких вен в поверхностные проводят компрессионную склеротерапию, криосклеротерапию, Foam-form-склеротерапию.
- Облитерирующие поражения сосудов. Необходим отказ от курения. Медикаментозное лечение включат антиагреганты, антикоагулянты, НПВС, антибиотики, глюкокортикоидные средства, спазмолитики. Отмечается эффективность бальнеологического лечения, гипербарической оксигенации.
- Синдром Рейно. Нужно исключить провоцирующие факторы, проводить терапию провоцирующего заболевания. Рекомендованы селективные блокаторы кальциевых каналов, антагонисты кальция, ингибиторы АПФ, антиагреганты. Развившиеся приступы устраняют путем согревания конечностей, при неэффективности вводят спазмолитики.
При большинстве заболеваний с парестезиями в теле показаны физиотерапевтические мероприятия. Могут применяться УВЧ, электрофорез, электростимуляция. Иногда эффективны парафинотерапия, гальванизация, СМТ. Больным назначают рефлексотерапию, массаж, ЛФК. При выраженном нарушении функции конечностей практикуют механотерапию.
Хирургическое лечение
Для устранения парестезий и других симптомов в теле и конечностях проводят следующие операции:
Дизестезия – это аномальное ощущение боли, зуда, жжения или иного дискомфорта, возникающее самопроизвольно или под действием раздражителей. Наблюдается при невропатиях, полиневропатиях, фибромиалгии, корешковом синдроме, поперечном миелите, некоторых других заболеваниях. Причину возникновения устанавливают на основании жалоб, истории болезни, данных электрофизиологических, визуализационных и лабораторных методов. Лечение – НПВС, антибактериальные средства, нейрометаболиты, физиотерапия. Некоторым больным показаны хирургические вмешательства.
Общая информация
Почему возникает дизестезия
Полиневропатии
Наиболее распространенной причиной дизестезии в этой группе болезней является диабетическая нейропатия, которая диагностируется у 10% от общего количества больных и у половины пациентов с частой гипергликемией. Страдают преимущественно стопы. Характерны жалобы на покалывание, онемение, жжение, мышечную слабость. Возможна аллодиния. Симптомы усиливаются по ночам.
Алкогольная полиневропатия, как правило, манифестирует с парестезий. В последующем присоединяются дизестезия, гипестезия, аллодиния. Прогрессирует онемение, из-за которого больным кажется, как будто на конечности надеты носки и перчатки, препятствующие восприятию сенсорных сигналов. Чувствительные и двигательные расстройства постепенно распространяются от периферии к центру. В число других полинейропатий, способных вызвать дизестезию, включают:
- полиневропатию беременных;
- поражение нервных стволов после лучевой терапии;
- наследственные, аутоиммунные, метаболические и инфекционно-токсические полинейропатии.
Невропатии
Дизестезия в зоне глазницы и окологлазничной области возникает при синдроме Чарлина – состоянии, развивающемся на фоне невралгии назоцилиарного нерва. Болезнь проявляется приступами боли, которые, как правило, провоцируются раздражением боковой поверхности носа, длятся до 1 часа. В период пароксизма отмечаются блефароспазм, фотофобия, слезотечение, выделения из носа, жжение в верхневнутреннем углу глазницы.
Другой распространенной невропатией, сопровождающейся дизестезией, является синдром запястного канала. Онемение, боли и парестезии наблюдаются в 1-4 пальцах кисти, уменьшаются при движениях, растирании, размахивании руками. Со временем затрудняются точные движения пальцами. Кроме того, дизестезия выявляется при следующих невропатиях:
- Верхней конечности:лучевого, локтевого и срединного нерва.
- Проксимальных отделов нижней конечности: седалищного, бедренного, наружного кожного нерва бедра.
- Дистальной части нижней конечности:большеберцового, малоберцового.
Фибромиалгия

Корешковый синдром
Развитие корешкового синдрома сопровождается мышечными подергиваниями, расстройствами чувствительности. Дизестезии представляют собой ощущение жара или холода. Боли жгучие, пекущие, стреляющие. Локализация сенсорных и двигательных нарушений определяется уровнем поражения. При вовлечении корешков на уровне верхнего шейного отдела страдает голова, нижнего – шея и надплечье.
При поражении в грудном отделе симптомы возникают в области груди и живота, в поясничном и крестцовом – в зоне поясницы и нижних конечностей. Причиной патологии становятся:
- Компрессия: остеохондроз, межпозвоночная грыжа, спондилез, спондилоартроз.
- Травмы: переломы и подвывихи позвонков, травматический спондилолистез.
- Воспаление: туберкулез, сифилис, остеомиелит, спинальный менингит.
- Новообразования: неоплазии спинного мозга, опухоли позвонков, невриномы спинномозговых корешков.
Острый миелит
Дизестезия на фоне острого поперечного миелита наблюдается у половины больных рассеянным склерозом. Реже ОПМ осложняет такие патологические состояния, как:
- Аутоиммунные болезни: ревматоидный артрит, СКВ, болезнь Бехчета, иногда – оптикомиелит, болезнь Шегрена, саркоидоз.
- Инфекционные заболевания: микоплазменная инфекция, болезнь Лайма, туберкулез, сифилис.
- Травматические повреждения: осложненная позвоночно-спинномозговая травма, посттравматический отек спинного мозга.
- Врачебные воздействия: лучевая терапия, токсическое поражение при медикаментозном лечении, поствакцинальный миелит.
Первым симптомом становится боль в спине или теле по линии соответствующего дерматома. Положительные сенсорные нарушения включают аллодинию, дизестезию, гиперестезию, жжение, отрицательные – гипестезию или анестезию. Распространяются по телу ниже уровня поражения. Выявляются тонические мышечные спазмы, другие двигательные расстройства.
Синдром Гийена-Барре
Это воспалительное аутоиммунное заболевание манифестирует слабостью мышц и нарушениями чувствительности в ногах. Через несколько часов или дней симптомы распространяются на руки. Больные СГБ жалуются на онемение, парестезии, дизестезии. Развиваются парезы различной степени тяжести. Иногда выявляется поражение черепно-мозговых нервов. Возможно формирование дыхательной недостаточности.
Тромбоз кавернозного синуса
Дизестезия и гипестезия в зоне века являются одним из признаков тромбоза кавернозной пазухи. Дополняются косоглазием, офтальмоплегией или экзофтальмом. Появлению симптомов предшествуют головная боль, тошнота. Лицо на стороне поражения отекает. Наблюдаются нарушения сознания, очаговая неврологическая симптоматика, реже – менингеальный синдром. ТКС осложняет следующие патологические процессы:
- Локальные инфекции: фурункулы, абсцессы, флегмона глазницы.
- ЛОР-заболевания: хронический риносинусит, мастоидит, отит.
- Нейроинфекции: энцефалиты, бактериальный менингит.
- Неинфекционные поражения ЦНС:черепно-мозговые травмы, первичные и метастатические опухоли.
- Коллагенозы: болезнь Бехчета, синдром Шегрена, СКВ.
- Тромбозы: тромбофлебит глазничных или лицевых вен.
- Болезни крови: полицитемия, серповидно-клеточная анемия.
Другие причины
Температурная дизестезия наблюдается при сигуатере – инфекционном заболевании, которое возникает после употребления некоторых видов рыб и сопровождается неврологическими расстройствами. На неприятные ощущения в области вульвы и входа во влагалище жалуются женщины с вестибулитом и вульвовестибулитом. Иногда дизестезия развивается при психических болезнях: ипохондрии, генерализованном тревожном и паническом расстройстве.
Диагностика
Установление причин дизестезии находится в сфере компетенции врачей-неврологов. По показаниям пациентов направляют на консультации к эндокринологу, ревматологу, наркологу и другим специалистам. В рамках опроса выясняют, когда впервые появился симптом, какими иными проявлениями сопровождался, как заболевание развивалось в динамике. Программа обследования включает следующие диагностические методики:
- Неврологический осмотр. Предусматривает определение зоны сенсорных расстройств, их характера и степени выраженности, оценку силы мышц, исследование рефлексов. Полученные данные используются для постановки предварительного диагноза и составления перечня дополнительных процедур.
- Электрофизиологические методы. Показаны при невропатиях и полинейропатиях, корешковом синдроме и других неврологических заболеваниях. Остроту патологического процесса, уровень и тяжесть повреждения нерва уточняют с помощью электронейрографии и электромиографии. В дальнейшем исследования проводят повторно для оценки эффективности лечебных мероприятий.
- Рентгенологические методики. Рентгенография и КТ лучезапястного сустава помогают установить причину сдавления срединного нерва в запястном канале. При тромбозе венозных пазух на КТ головного мозга с контрастным усилением просматривается тромб в области кавернозного синуса. В ходе рентгенографии и КТ позвоночника при корешковом синдроме визуализируются признаки остеохондроза, спондилолистеза и другие изменений твердых структур.
- Магнитно-резонансная томография.МРТ головного мозга информативна при венозном тромбозе, рассеянном склерозе, синдроме Чарлина. При фибромиалгиях выполняется для исключения опухолей, внутричерепной гипертензии и других патологических процессов в ЦНС. МРТ спинного мозга показательна при оценке состояния мягкотканных структур у больных острым миелитом и корешковым синдромом.
- Офтальмологические исследования. При синдроме Чарлина офтальмоскопия свидетельствует о наличии кровоизлияний, признаков поражения увеального тракта. В ходе биомикроскопии определяются гиперемия конъюнктивы и дегенеративные изменения роговицы. У пациентов с тромботическим поражением венозного синуса при осмотре выявляется гемианопсия, при офтальмоскопии – расширение вен глазного дна, нечеткость границ и выстояние диска зрительного нерва.
- Лабораторные анализы. Рекомендованы для установления причины полиневропатий. Могут назначаться генетические и токсикологические тесты, исследования на антитела, биохимический анализ крови. Подозрение на инфекционный генез дизестезии является показанием к проведению ИФА, ПЦР, посева на питательные среды.

Лечение
Консервативная терапия
План лечения составляют с учетом причин дизестезии:
- Полиневропатии. Осуществляют терапию основного заболевания, провоцирующего поражение периферических нервов. При сахарном диабете корректируют схему инсулинотерапии, при токсических воздействиях выполняют детоксикационные мероприятия, при почечной недостаточности назначают гемодиализ. В рамках симптоматической терапии применяют антидепрессанты для уменьшения болевого синдрома и нормализации психоэмоционального состояния, нейротрофические и витаминные препараты для улучшения метаболизма и стимуляции восстановления нервной ткани.
- Невропатии. По возможности устраняют причины патологии: травматический и воспалительный отек, обменные и эндокринные нарушения и пр. В ходе противовоспалительной терапии используют НПВС, в тяжелых случаях – глюкокортикоиды. При синдроме Чарлина рекомендованы противоэпилептические средства, местные анестетики, иногда – ганглиоблокаторы и блокаторы кальциевых каналов. Физиолечение при невропатиях включает электрофорез, фонофорез, гальванизацию, грязелечение. Показаны ЛФК, массаж.
- Фибромиалгия. При борьбе с острым болевым синдромом эффективны центральные анальгетики. В процессе лечения хронических болей, нарушений сна и настроения применяют антидепрессанты и антиконвульсанты. Болезненные участки орошают местными анестетиками. Проводят блокады триггерных зон. Назначают акупунктуру, водолечение, лечебную физкультуру, работу с психологом.
- Корешковый синдром. Показаны обезболивающие средства, нейрометаболиты, медикаменты для улучшения кровообращения, паравертебральные блокады. При хронических болях применяют антидепрессанты, при нейротрофических нарушениях – ганглиоблокаторы. В остром периоде эффективны ультрафонофорез, УВЧ, рефлексотерапия. После улучшения состояния проводят ЛФК, тепловые процедуры, массаж, радоновые ванны.
- Поперечный миелит. Специфическая терапия не разработана. При инфекционных болезнях используются противомикробные средства. При демиелинизирующих патологиях требуются гормональная пульс-терапия, иммуноглобулины, цитостатики. При недостаточной эффективности рекомендовано экстракорпоральное очищение крови путем плазмафереза.
- Тромбоз венозного синуса. В остром периоде осуществляют инъекционную антитромботическую терапию с последующим переходом на антикоагулянты для перорального приема. Для борьбы с инфекцией вводят антибиотики широкого спектра действия. Перечень симптоматических лекарств включает осмотические диуретики и антиконвульсанты. При тяжелых дыхательных расстройствах проводят ИВЛ.
Хирургическое лечение
Оперативная тактика определяется этиологией дизестезии. Возможно проведение следующих вмешательств:
- Кавернозный тромбоз: удаление тромба, при нарастающем смещении внутримозговых структур с риском вклинения ствола – декомпрессионная гемикраниотомия.
- Невропатии:невролиз, декомпрессия или пластика нерва.
- Корешковый синдром:дискэктомия, микродискэктомия, нуклеопластика, стабилизирующие операции на позвоночнике.
- Поперечный миелит: декомпрессионные вмешательства, санация гнойного очага с использованием широкой ламинэктомии.
1. Методические рекомендации по диагностике и лечению невропатической боли/ под ред. Яхно Н.Н. – 2012.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ощущение ползания мурашек по коже: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Нервная система человека при помощи рефлекторных импульсов влияет на органы и ткани, способствуя приспособлению организма к меняющимся условиям среды. Под рефлексом понимают опосредованный нервной системой ответ на какой-либо раздражитель (внешний или внутренний).
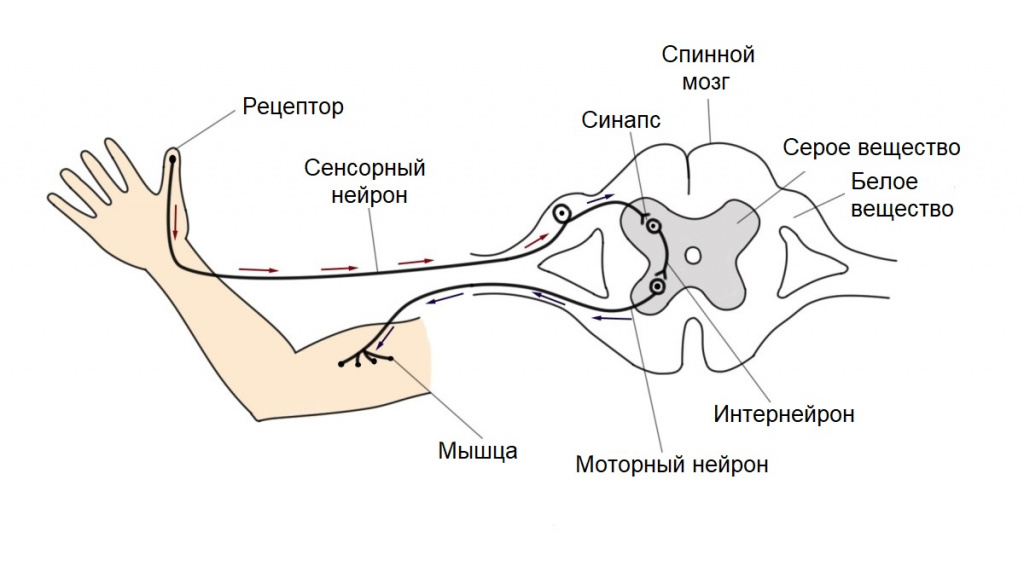
На протяжении жизни человек приобретает одни рефлексы и утрачивает другие. Однако есть группа рефлексов, с которыми мы рождаемся и живем. К их числу относится так называемое ползание мурашек по коже, или пиломоторный рефлекс.
Пиломоторный рефлекс – это непроизвольное сокращение гладкомышечных структур основания волосяного фолликула, в результате которого поднимаются волоски, покрывающие поверхность кожи.
Эволюционно у животных данный рефлекс способствует минимум двум вещам. Во-первых, созданию дополнительной воздушной прослойки между кожей животного и окружающей средой, что дает возможность сохранить тепло и защититься от переохлаждения. Во-вторых, при помощи пиломоторного рефлекса животное принимает более устрашающий вид, что помогает в устрашении врагов.
Под парестезиями понимают необычное, вычурное чувство, создаваемое тактильными рецепторами при отсутствии их реального раздражения. К другим видам парестезий относят необъяснимое чувство покалывания, жжения и т.д.

Разновидности мурашек по коже
Ощущение мурашек на коже может охватывать всю поверхность тела или возникать лишь на определенном участке, т.е. быть локализованным. В одних случаях оно может быть преходящим, ситуационно обусловленным и не приносящим в связи с этим особого дискомфорта. В других - парестезии длительные и стойко сохраняющиеся, тогда они могут снижать качество жизни и становиться поводом для беспокойства и обращения к врачу.
Возможные причины появления мурашек по коже
В основе возникновения мурашек лежит рефлекторный ответ нервной системы. Рефлекс может запускаться как при раздражении рецепторов – периферических нервных окончаний (например, холодовых рецепторов под действием холодного воздуха или холодной воды), так и при возбуждении структур, находящихся в центральной нервной системе, например в головном мозге.
Это характерно для появления мурашек на коже при возникновении чувства эстетического и иного удовольствия или страха.
При неадекватном возбуждении тех или иных нервных структур у человека также развивается пилоэрекция (поднятие волосков), что характерно для различных заболеваний, сопровождающихся поражением нервной системы. Чаще поражаются периферические нервы, причем, как правило, патологический процесс распространяется от мельчайших ветвей нервов вверх, захватывая все более и более крупные нервные структуры. Поэтому появление парестезий может быть первым симптомом заболевания.
При каких заболеваниях может развиваться чувство ползания мурашек по коже?
В первую очередь, стоит выделить группу заболеваний, сопровождающихся первичным поражением нервных волокон (нейропатии). К ним относятся:
- диабетическая полинейропатия, возникающая при неконтролируемом стойком подъеме уровня глюкозы в крови;
- полинейропатия, вызванная недостатком витаминов и питательных веществ в организме, например железа, витаминов группы В, С;
- токсическая полинейропатия, возникающая под действием токсинов, поступающих в организм извне или являющихся продуктами обмена;
- алкогольная полинейропатия – поражение периферических нервов продуктами обмена этилового спирта, является частным случаем токсической нейропатии;
- аутоиммунные заболевания, сопровождающиеся повреждением нервов за счет аномальной активации клеток иммунной системы против тканей собственного организма;
- демиелинизирующие заболевания, например, рассеянный склероз, характеризующийся разрушением оболочек нервов;
- посттравматическая нейропатия, возникающая вследствие механического воздействия на нервные волокна;
- нейропатия, связанная с дегенеративными изменениями позвоночника, приводящими к сдавлению нервов и нарушению их функционирования;
- наследственные дегенеративные заболевания нервной системы, например, болезнь Шарко–Мари–Тута, одним из симптомов которой являются различные парестезии.
Ряд психических заболеваний имеет одним из своих симптомов появление парестезий.
К другим причинам появления мурашек относится, например, нарушение кровообращения в том или ином отделе тела, приводящее к кислородному голоданию тканей.
К каким врачам обращаться при появлении чувства ползания мурашек?
Традиционно диагностикой и лечением парестезий, разновидностью которых является чувство ползания мурашек по коже, занимается врач-невролог , т.к. данный феномен напрямую связан с особенностями функционирования нервной системы. Тем не менее, если причиной поражения нервов является соматическое заболевание, т.е. заболевание внутренних органов, то помимо невролога такой пациент наблюдается у терапевта , эндокринолога , сосудистого хирурга и других специалистов – в зависимости от основного заболевания.
Диагностика и обследования при чувстве ползания мурашек по коже
Причины появления парестезий крайне многообразны, поэтому, придя на прием, нужно быть готовым к тому, что врач будет интересоваться давностью появления чувства ползания мурашек, изменениями в диете, образом жизни, приемом лекарственных средств и добавок, перенесенными инфекционными заболеваниями, путешествиями в другие страны и т.д. После проведения всестороннего клинического исследования будет определена наиболее вероятная причина появления чувства ползания мурашек по коже, и в зависимости от нее пациента направят на дополнительные лабораторно-инструментальные исследования.
-
Общий анализ крови с лейкоцитарной формулой для исключения анемии, инфекционно-воспалительных процессов и др.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также:

