Патологическая анатомия при бешенстве
Обновлено: 24.04.2024
Бешенство (rabies, от лат. rabere - бесноватый), водобоязнь, гидрофобия (от греч. hydor - вода, phobos - боязнь) - острое инфекционное заболевание, которым болеют люди и животные (антропозооноз), характеризуется поражением центральной нервной системы.
Этиология и патогенез
Возбудителем болезни является вирус бешенства из семейства рабдовирусов, патогенный для человека и большинства теплокровных животных. Заражение человека происходит при укусе больным животным. Кожная рана считается входными воротами инфекции. Из раны вирус, обладающий нейротропностыо, распространяется по периневральным пространствам, достигает нервных клеток головного и спинного мозга, внедряется в них и репродуцируется. Инкубационный период длится 30-40 дней. Продолжительность болезни -5-7 дней. В течение заболевания различают стадию предвестников, возбуждения и паралитическую. В момент начала заболевания в области укуса, который к этому времени заживает рубцом, нередко вспыхивает экссудативное воспаление, а в периферических нервах той же области обнаруживаются воспалительные инфильтраты и распад миелиновых оболочек.
Патологическая анатомия
Характерные для бешенства изменения выявляются главным образом в головном мозге, который становится отечным, полнокровным, иногда с мелкими кровоизлияниями в области продолговатого мозга. Характерные изменения, которые находят лишь при микроскопическом исследовании, касаются нервных клеток стволовой части головного мозга, стенок III желудочка мозга и гиппокампа. В результате репродукции вируса бешенства в нервных клетках развиваются хроматолиз, гидропия, завершающиеся некрозом. Вокруг погибших нервных клеток, мелких сосудов обнаруживаются скопления микроглиальных и лимфоидных клеток, образующих узелки бешенства. Их особенно много в продолговатом мозге, области водопровода большого мозга (сильвиев водопровод), но они встречаются и в других отделах нервной системы. Иногда появляются мелкие кровоизлияния. Описанные изменения в головном мозге соответствуют картине энцефалита. Аналогичные изменения встречаются и в спинном мозге, особенно шейном утолщении. В узлах вегетативной нервной системы также происходит гибель нервных клеток, вокруг них отмечается усиленная пролиферация сателлитов, клеток лимфоидного типа - образуются узелки бешенства. Особенно резко эти изменения выражены в тройничном (так называемом гассеровом) и верхних шейных симпатических узлах.
Большое диагностическое значение имеет обнаружение в нервных клетках гиппокампа, реже в других отделах головного мозга так называемых телец Бабеша - Негри, представленных эозинофильными округлыми образованиями (включениями) в цитоплазме.
В слюнных железах при бешенстве встречаются круглоклеточные инфильтраты вокруг сосудов, в нервных узлах желез - узелки бешенства. В других органах наблюдаются дистрофические изменения.
Смерть при нелеченом бешенстве и без применения антирабической сыворотки наблюдается в 100% случаев. Больные, прошедшие курс антирабических прививок, остаются здоровыми. Однако возможно развитие прививочных осложнений: менингоэнцефалита, восходящего паралича Ландри, параличей отдельных нервов, психических расстройств.
Патоморфологические изменения при бешенстве животных немногочисленны и неспецифичны, приобретают диагностическое значение лишь при учете клинических признаков болезни.
При внешнем осмотре трупа отмечают истощение, следы укусов и расчесов, часто шерсть на шее и груди пропитана слюной.

Рисунок 13. Повреждение тканей конечности собаки при самопогрызании

Рисунок 14. Инородное тело (ветка ели) в желудке собаки 7

Рисунок 15. Вскрытый желудок собаки с большим количеством заглоченных камней.

Рисунок 16. Пятнистые кровоизлияния в слизистой оболочке желудка собаки

Рисунок 17. Кровоизлияния под эпикардом коровы. 9
В головном и спинном мозге, в их оболочках гиперемия, отечность и кровоизлияния; точечные кровоизлияния в мозжечке, продолговатом мозге и на дне четвертого желудочка (рисунок 18).

Рисунок 18. Геморрагический энцефалит серого вещества спинного мозга. Ярко выраженное кровоизлияние не является характерным, однако может наблюдаться при длительном тяжелом течении.
Гистологические изменения при бешенстве выражены в головном и спинном мозге, нервных ганглиях и периферических нервах. Поражение головного мозга характеризуется наличием диссеминированного негнойного полиэнцефалита, наиболее выраженного в аммоновых рогах и продолговатом мозге (рисунок 19).
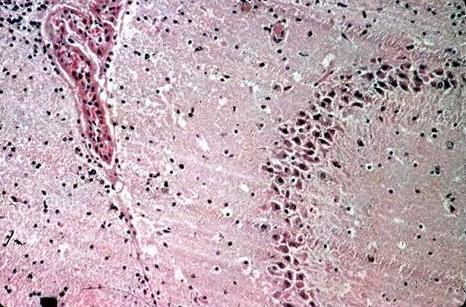
Рисунок 19. Гистологическая картина энцефалита при бешенстве, минимальная реакция (рассеянные красные тельца в ткани).
В белом веществе обычно димиелинизация и распад осевых цилиндров. В коре головного мозга и мозжечка также наблюдают картину острого разрушения нейронов. Частый признак бешенства — поражения, проявляющиеся вакуолизацией клеток, особенно в таламусе и в коре головного мозга. В цитоплазме ганглиозных клеток обнаруживают специфические тельца-включения Бабеша—Негри, имеющие резко очерченные базофильные структуры овальной или удлиненной формы диаметром от 2 до 10 мкм; в настоящее время их обнаруживают только у 24,5. 73 % инфицированных животных (Рисунок 20, 21). В периферических нервах отмечают воспалительно-дистрофические процессы и лимфоидные инфильтраты по ходу нервных волокон (Рисунок 22, 23, 24). 10

Рисунок 20. Замещение ганглиозных клеток клетками-стеллитами в ганглии переферической нервной системе собаки (окраска гемотоксилин-эозином).

Рисунок 21. Тельца Бабеша-Негри в ганглиозных клетках амонова рога головного мозга собаки (окраска по Туревичу). 11

Рисунок 22. Тельца Бабеши-Негри различимые в световой микроскоп. Разрез через волокна Пуркинье мозжечка. (тельца в цитоплазме).

Рисунок 23. Тельца Бабеши-Негри в крупных нервных клетках аммоновых рогов (окраска по Ленцу).

Рисунок 24. Тельца Бабеши-Негри – отчетливо видны внутренние базофильные структуры (окраска по Муромцеву).
Остро протекающая вирусная болезнь человека, животных и птиц. Характеризуется возбудимостью, агрессивностью, косоглазием, водобоязнью, парезом и параличами, заканчивается смертью.
Патогенез: укус, слюна — размножение в мышечных клетках — нервные окончания — ЦНС. Инфицируется головной мозг и спинной мозг — распределяется по други нервам. Вирус находится в слюнных железа (дольках) и нервной системе.
Инкубационный период 15-90 дней.
I. Буйная фома: 1 стадия — меланхолическая 1-3 дня (лай без причины, в темном месте, не откликается, глотает с трудом, извращенный аппетит, водобоязнь, аппатия)
2 стадия — возбуждение 3-4 дня (приступы ярости, пасть постоянно открыта, самопогрызание (аутофогия)
3 стадия — параличи (мышцы гортани (хриплый лай, вой), языка (выпадает), дыхательные мышцы.
На первых стадиях Т повышается на 1-3 градуса, затем нормализуется. Смерть от удушья при параличе дыхательного центра. Длится 5-7 дней.
II. Тихая. Нет буйства.
III. Атипичная. У лошадей в виде колик. КРС атония преджелудков, травматический ретикулоперикардит, кашель.
IV. Абортильная. У мелких животных в экзотических странах. У летучих мышей, болеют и выздоравливают, но носят вирус еще несколько месяцев.
V. Возвратная. Мнимое выздоровление, буйство проходит на 1-2 дня — паралич и смерть.
Общий венозный застой и отек легких из-за асфиксии. Нет существенных патологических изменений. След самопогрызения, инородные тела в ЖКТ и кровоизлияния, в глотке. Селезенка не увеличена.
Тельце Бабеша-Негри: круглое/овальное 2-8 мкм, в одной клетке м.б. 5-10кл (узелок бешенства. Образуются в дендритах клеток Пуркинье (мозжечке)
Воспаление околопозвоночных нервных узлов. Морфологические изменения в ганглиях — дистрофия ганглиозных клеток + пролиферацией клеток капсулы, образованием узелков из клеток микроглии.
Диагноз: комплексно. МФА (метод флюоресцирующих антител), биопроба.
67. Патанатомия болезни Ауески.
Псевдо бешенство, бешеная часотка. Возбудитель — герпесвирус, не является спецефическим какого-либо вида.
Патогенез: Заражение через поедания мяса или внутренних органов больных свиней. Возможно через поврежденную кожу. Вирус попадает в ЦНС (по нервам/гематогенно), через плаценту.
Клинические признаки: Инкубационный период 1-5,10 дней. Характерные признаки — сильный зуд, от раздражения нервов, отходящих от головного мозга и спинного мозга, Т повышается на 0,5-1 градус, рвота, понос. Смерть через 1-2 дня после появления первых признаков. Выздоровление редко.
Пат. Изменения: повреждения кожи, мягких тканей от самопогрызания, отек легких, гиперимия и отек головного мозга, реже серозный менингит, точечные кровоизлияния в слизистой оболочке желудка, иногда — миокардит.
Микроскопия: Ацидофильные внутриядерные тельца-включения( могут быть зернистые,небольшие ,несколько в одной кл)в нейронах и клеток астроглии.
Поражение там где внедрился вирус. + воспаление околопозвоночных ганглиев, негнойный миокардит: сосуд. реакция скопления мононуклеаров, некробиоз мышечных волокон.
Бешенством может заразиться любое млекопитающее, и в большинстве районов, где существует бешенство, резервуаром болезни служат дикие животные. В Европе бешенство обнаруживают главным образом у лис, в то время как собаки, крупный рогатый скот, лошади и человек являются необычными, или тупиковыми, хозяевами. Оральной вакцинацией за 12 лет удалось добиться уменьшения заболеваемости бешенством лис и кроликов на 65% (Мюллер, 1997). В других частях света, особенно в Индии, Азии, Африки и Центральной и Южной Америке, основным резервуаром бешенства являются собаки. Турция является единственной европейской страной, где резервуаром служат собаки. 10-летнее наблюдение за летучими мышами в Великобритании не выявило ни одного случая бешенства (Уайтби и др., 1996). 1
1.1. Эпизоотология
Восприимчивы все виды животных, в том числе птица. Регестрируют бешенство на всех континентах. Основным резервуаром вируса в природе служат лисицы, волки, собаки, шакалы, барсуки, еноты, хорьки, куница, летучие мыши, дикие кошки. Передается вирус, как правило, через укус, но возможно аэрогенное и алиментарное заражение. 2

Рисунок 1. Основные резервуары вируса на континентах

Рисунок 2. Распространение бешенства (начало 2001 г.)
Спектр патогенности вируса бешенства тесно связан с его экологией, которая имеет свои особенности. Так, имеются две формы эпизоотии бешенства: городская и лесная. При второй форме возбудитель циркулирует среди диких плотоядных по типу природно-очаговой инфекции. С 60-х гг. бешенство диких плотоядных стало преобладающим.
2. Характеристика возбудителя
Бешенство – острая высококонтагеозная вирусная болезнь животных и человека, протекает с признаками поражения центральной нервной системы, характеризующимися необычным поведением, непровоцируемой агрессивностью, параличами (полиэниефаломиелитом).
Вирус бешенства принадлежит к семейству Rhabdoviriае (от греч. rhabdos — стержень, палочка) и роду Lyssavirus (от греч. lyssa — бешенство). Возможными представителями этого рода являются 44 вируса, выделенные от позвоночных и беспозвоночных животных.
Рабдовирусы позвоночных и беспозвоночных имеют пулевидную форму. Вирионы состоят из нуклеокапсида спиральной симметрии и липопротеидной трехслойной оболочки, на поверхности которой расположены выступы длиной 5. 10 нм и диаметром около 3 нм. Средний размер вирионов составляет 75. 180 нм, длина спирали нуклеокапсида в вытянутом состоянии 4,2. 4,6 мкм. Часто встречаются укороченные вирионы (0,1. 0,5 длины нормальных), а иногда необычно длинные. Молярная масса вириона 300. 1000 МДа, коэффициент седиментации 550. 1000 5.
Геном представлен единой односпиральной линейной негативной молекулой (минус) РНК с молярной массой 3,5. 4,6 МДа и состоит из 11 932 «уклеотидов. Вирионная РНК рабдовирусов не обладает инфекционностью. В вирионах рабдовирусов обнаружено пять полипептидов, три из которых (L, NS, N) связаны с нуклеокапсидом, а два других (G, М) входят в состав липопротеидной оболочки. Белок G гликозилирован, образует на поверхности вириона выступы, индуцирует синтез вируснейтрализующих антител и обеспечивает развитие иммунитета. Белки нуклеокапсида N и NS имеют группоспеци-фические антигенные детерминанты. В вирионах содержится (по массе) 65. 75 % белка, 15. 25 липидов, 3 углеводов и 1. 2 % РНК.
Гены расположены в следующем порядке: 3'-N-NS-М-G-L-5' [гликопротеин G, матриксный белок М, нуклеопротеин N, фос-фопротеин NS, обратная транскриптаза L (РНК-зависимую РНК-полимеразу)]. Первые два белка входят в состав вирусной оболочки, а остальные формируют нуклеокапсид. Белки нуклеокапсида L и NS являются компонентами траскриптазы.
Рабдовирусы размножаются в цитоплазме клеток восприимчивого организма или в тканевой культуре. Вначале вирионная РНК транскрибируется вирионассоциированной транскриптазой с образованием нескольких информационных РНК, обеспечивающих синтез вирусспецифических белков, а затем она реплицируется. На матрице вирионной минус-РНК синтезируется полная копия плюс-РНК, которая, в свою очередь, служит матрицей для синтеза дочерних геномных минус-РНК. Синтезированные минус-РНК связываются с белком с образованием нуклеокапсидов. Созревание вирионов происходит почкованием нуклеокапсидов через модифицированные участки клеточной оболочки, в которой находятся вирусспецифические белки G и М.
Устойчивость. Вирус бешенства устойчив к низким температурам и месяцами сохраняется в замороженном мозге; в гниющем материале остается жизнеспособным в течение 2. 3 нед. При 60 °С инактивируется через 10 мин и при 100 °С — мгновенно. Стабилен при рН 5. 10. Эффективными дезинфицирующими средствами при бешенстве являются 2. 3%-е растворы щелочей, формалина и лизола. Быстро инактивируются при УФ-облучении.
Классификация. Классификация вариантов вируса уличного бешенства основана на эволюционно-экологическом принципе (М. А. Селимов, 1978):
вирус лисьего природного бешенства;
вирус американского бешенства летучих мышей;
лиссавирус, выделенный из мышевидных грызунов в Центральной Европе;
вирус ликования песцов, или арктического бешенства;
лиссаподобные вирусы, выделенные от землеройки и летучих мышей и насекомых в Африке.
На основе различий гликопротеидного компонента, выявляемого в реакции нейтрализации, в группе бешенства выявлено 7 серотипов. К серотипу 1 принадлежит абсолютное большинство уличных и фиксированных штаммов из разных частей света, в том числе и классический стандартный — СVS. Лиссаподобные вирусы остальных серотипов выделены первоначально на африканском континенте от летучих мышей — Lagos bat вирус (серотип 2), от землеройки и человека — Mocola вирус (серотип 3), также человека и летучей мыши — Duvenhage вирус (серотип 4). Позднее вирус Duvenhage был выделен на территории ФРГ и России. К серотипам 5 и 6 относят вирусы европейских летучих мышей.
Антигенные различия между штаммами вируса бешенства и родственными вирусами изучают с помощью полной и сокращенной панели антинуклеокапсидных (НК) и антигликопротеиновых (ГП) моноклональных антител (МКА). Таким образом была составлена антигенная характеристика полевых штаммов вируса бешенства, выделенных от животных и человека из разных регионов бывшего СССР с помощью полного набора из 36 антинуклеокапсидных моноклональных антител. Оказалось, что циркулирующие на территории нашей страны штаммы вируса бешенства по нуклекапсидной структуре неоднородны и принадлежат к штамму классического вируса, серотип 1. А вирус Юли, выделенный от человека, покусанного летучей мышью, был идентифицирован как лиссаподобный вирус типа Дювенхаж (Duvenhag), серотип 4 — это первый лиссаподобный вирус, обнаруженный на территории России. В последующем было обнаружено еще два штамма на территории Западной Украины. Штамм Араван, выделенный от летучей мыши в Киргизии, оказался лиссавирусом с оригинальным антигенным профилем, не имеющим аналогов среди известных серотипов.
В 2002 г. в России были изолированы два новых rabies-rilated лиссавируса от летучих мышей в Восточной Сибири около озера Байкал и на Западном Кавказе. После предварительного антигенного и генетического анализа эти вирусы были выделены в новый генотип. Вирус Ircut был выделен от летучей мыши вида большой трубконос в Восточной Сибири. В городе Иркутске в сентябре 2002 г. летучая мышь залетела в квартиру. Животное было поймано и находилось под наблюдением. Сначала в ее поведении не было отмечено никаких отклонений от нормы, но через несколько дней появилась вялость, затем отказ откорма и воды. Через 10 сут летучая мышь погибла.
Другой лиссавирус был выделен от клинически здоровой летучей мыши, отловленной на Кавказе. 4
Строение вируса бешенства показано на рисунке 3 и 4.

Рисунок 3. Строение вириона Rabdovirus

Рисунок 4. Строение вириона Rabdovirus

Рисунок 5. Вирус бешенства (метод негативной электронной микроскопии)
Согласно данным некоторых исследователей, вирус бешенства, попадая в организм, не всегда вызывает заболевание бешенством у животных. По данным Ф.Гутира и И. Марек (1937), после укуса, нанесенного больным бешенством животным, болезнь развивается не больше, чем в половине случаев экспериментального заражения животных. Обратите внимание, что здесь и далее речь идет именно о животных. О "заражаемости" людей данных нет, ибо подобные эксперименты не проводились.
По результатам исследований Гертвинга, из животных, укушенных бешеными собаками, впоследствии заболевали 5% укушенных, по данным Гаубнера - 40%, по Реллю (1977-1987гг) в Австрии из укушенных лошадей заболели 40%, из рогатого скота и овец - 50%, из свиней - 36%, из коз - 20%. Таким образом, с грубым приближением процент заболеваемости можно признать равным 30%, но у крупного рогатого скота и овец - до 50% укушенных заболевают бешенством.
Крысы и другие грызуны очень восприимчивы к вирусу бешенства, что способствует распространению вируса в дикой среде через покусы дикими крысами друг друга.
Кроме выше описанного, на заболеваемость бешенством влияет также возраст животных. Молодняк заболевает гораздо чаще, чем взрослые особи. Инкубационный период у молодых особей значительно короче, чем у взрослых.
Порода и пол животных, равно как и климатические условия, никак не влияют на восприичивость животных к вирусу.
69 изолятов вируса бешенства из различных частей мира пренадлежат к серотипу 1, причем идентифицировано по крайней мере 12 филогенетических линий в соответствии с географической локализацией хозяина.
Спектр патогенности в естественных условиях очень широк. Эпизоотические штаммы вируса бешенства различают по вирулентности и другим свойствам. Описанные варианты разделяют на 5 групп. К первой группе относятся так называемые усиленные штаммы (или вирусы ремфорс), характеризующиеся высокой вирулентностью, коротким инкубационным периодом болезни (1-2 дня) и постоянным образованием телец Бабеша-Негре.
Во вторую группу входят следующие варианты: а) вирус, выделенный от собак (Улу-Фато). Характерный признак – внезапное изменение поведения и развитие параличей; б) вирус, оказывающий сходную с чумой клинику, но так же наблюдается развитие параличей.
К третьей группе отнесены штаммы, выделенные от песцов и собак при заболевании, называемым дикованием, которое встречается в северных районах России и Канады. Симптомы дикования несколько отличаются от течения истинного бешенства.
В четвертую группу включен вирус штамма Флури. Вирус вызывает у собак, кошек, морских свинок, мышей болезнь, проявляющуюся параличами. Болезнь очень сходна с заболеванием, вызываемое фиксированным вирусом. В мозге больных животных данный штамм не индуцирует образования телец Бабеша-Негри.
Бешенство - вирусная зоонозная инфекция, передающаяся через укусы и слюну плотоядных, сопровождающаяся дегенерацией нейронов головного и спинного мозга. Характерны симптомы глубокого расстройства нервной системы: возбуждённость, агрессивность, деменция, приводящая к параличу и летальному исходу.
Краткие исторические сведения
Впервые клиническую картину бешенства описал Авл Корнелий Цельс (I век н.э.), он же назвал это заболевание водобоязнью. До этого было известно, что заболевание возникало у людей после укусов животных. В 1885 г. Л. Пастер разработал антирабическую вакцину, полностью предохраняющую человека от развития заболевания. С 1906 г. в России начали функционировать пастеровские станции, где делали прививки против бешенства. В конце XIX - начале XX столетия В. Бабеш и А. Негри описали специфические эозинофильные включения в нейронах погибших от бешенства животных.
Этиология
Возбудитель бешенства - РНК-геномный вирус рода Lissavirus семейства Rhabdoviridae. Он имеет палочковидную или пулевидную форму, содержит два антигена: растворимый S-антиген, общий для всех лиссавирусов, и поверхностный V-антигенr, ответственный за развитие противовирусных иммунных реакций. Вирус образует эозинофильные тельца-включения (тельца Негри, или Бабеша-Негри) в клетках аммонова рога, коры, мозжечка и продолговатого мозга. Известно два варианта вируса: уличный (дикий), циркулирующий в природе среди животных, и фиксированный, применяемый для изготовления вакцин против бешенства. Варианты близки по антигенному строению, поэтому вакцинация фиксированным штаммом создаёт невосприимчивость к уличному вирусу.
Возбудитель бешенства хорошо переносит низкие температуры, но быстро погибает при кипячении, высыхании, под действием ультрафиолетовых лучей, 2% растворов хлорамина, лизола и карболовой кислоты.
Эпидемиология
природные очаги, в которых циркуляция вируса происходит в популяции красной лисицы, передаваясь волкам, енотовидным собакам, барсукам и др.;
природные полярные, или арктические, очаги, где вирус существует в популяции песцов, передаваясь леммингам и др.;
антропургические очаги, где вирус циркулирует в популяции бродячих собак, передаваясь кошкам и сельскохозяйственным животным.
Больной бешенством человек в естественных условиях эпидемиологической опасности не представляет. Описаны внутрибольничные случаи заражения, связанные с пересадкой роговицы глаза умерших от бешенства людей.
Механизм передачи - контактный, заражение человека обычно происходит при укусах, реже при ослюнении больными бешенством животными. В последние годы доказано, что помимо контактного возможны аэрогенный (в пещерах, населённых летучими мышами, внутрилабораторные заражения), алиментарный и трансплацентарный пути передачи вируса.
Естественная восприимчивость людей, по-видимому, не является всеобщей и во многом определяется тяжестью нанесённых повреждений и локализацией укуса. В среднем при укусах в лицо и шею заведомо бешеными животными бешенство развивается в 90% случаев, при укусах в кисти рук - в 63%, а при укусах в проксимальные отделы рук и ног - лишь в 23% случаев.
Основные эпидемиологические признаки. Бешенство регистрируют на всех континентах, исключая Австралию и Антарктиду. Некоторые островные государства (Великобритания, Мальта, Австралия, Япония, Новая Зеландия) практически свободны от бешенства благодаря строгим карантинным мерам для ввозимых собак, кошек и других животных. В мире ежегодно более 50 тыс. человек умирают от бешенства, из них около 60% не обращались за медицинской помощью. В целом около 1/3 случаев заболевания связано с заражением от диких животных (чаще всего лисы и волки) и более 70% - от домашних животных. За медицинской помощью по поводу укусов животными обращаются 300-450 тыс. человек. Заболевания бешенством становятся следствием позднего обращения укушенных за медицинской помощью, нарушения режима во время прививок или незавершённости цикла иммунизации. Жители сельских районов болеют значительно чаше, чем горожане. Среди заболевших практически отсутствуют дети раннего возраста и, напротив, преобладают лица активного возраста. Большинство заболевших - мужчины. Летне-осенняя сезонность связана с увеличением контактов с бродячими и дикими животными в это время. Преобладают повреждения опасной локализации: лицо, голова, пальцы рук и кисти.
Патогенез
Возбудитель бешенства проникает в организм человека через повреждённые кожные покровы или слизистые оболочки от заражённых животных при укусе или ослюнении. Центростремительно по периневральным пространствам и нервным волокнам вирус бешенства достигает ЦНС, а затем по тем же нервным стволам центробежно направляется на периферию. Возможны гематогенный и лимфогенный пути распространения возбудителя в организме. Вирус способен избирательно связываться с ацетилхолиновыми рецепторами, что объясняет селективное поражение некоторых групп нейронов и приводит к повышению рефлекторной возбудимости, а затем к развитию параличей. В головном мозге формируются отёк, кровоизлияния, дегенеративные и некротические изменения. Процесс захватывает кору головного мозга, мозжечок, зрительный бугор, подбугорную область, ядра черепных нервов. Аналогичные изменения развиваются в среднем мозге, базальных ганглиях и в мосту мозга. Максимальные поражения наблюдают в области IV желудочка. С изменениями в ЦНС связаны судорожные сокращения дыхательных и глотательных мышц, повышение отделения слюны и пота, дыхательные и сердечнососудистые расстройства. В цитоплазме клеток мозга обнаруживают эозинофильные включения (тельца Бабеша-Негри). В дальнейшем из ЦНС вирус попадает в различные органы и системы: скелетные мышцы, сердце, лёгкие, печень, почки, надпочечники. Проникая в слюнные железы, он выделяется со слюной.
Клиническая картина
Клиническая картина бешенства варьируется в зависмости от периода болезни.
Инкубационный период
Длительность зависит от места укуса или ослюнения, Если входные ворота инфекции локализуются на лице или голове, инкубационный период укорачивается (в среднем 2 нед - 1 мес). Наиболее длительным он бывает при поражении нижних конечностей (от 1-3 мес до 1 года).
В клинической картине выделяют три периода: начальный (депрессивный), периоды возбуждения и параличей.
Начальный период (период депрессии)
Характерно постепенное развитие заболевания, что существенно затрудняет диагностику, так как к этому времени факт укуса или ослюнения животным больной часто забывает. Только в некоторых случаях могут появляться предвестники заболевания, выражающиеся тянущими болями, жжением и зудом в месте уже давно зажившей раны. В ещё более редких случаях в месте укуса вновь появляются краснота и отёчность. Температура тела нормальная или субфебрильная. Обращает на себя внимание изменение психики больного. Он подавлен, замкнут, иногда раздражителен, отказывается от еды, жалуется на общее недомогание, головную боль, плохой сон со сновидениями устрашающего характера. Появляются апатия, угнетённость, чувство страха и тревоги, боязнь смерти. В некоторых случаях больные отмечают чувство стеснения в груди, возможны диспептические явления (чаще запоры).
Период возбуждения (стадия разгара заболевания)
Приступы возбуждения во второй период болезни учащаются, следуют друг за другом. Больной худеет, отмечают повышенное потоотделение. Развиваются слуховые, зрительные и обонятельные галлюцинации. Сознание, как правило, сохранено и становится спутанным лишь к концу заболевания. Второй период болезни длится 2-3 дня, редко до 6 сут.
Паралитический период
Читайте также:

