Патоморфология туберкулеза при вич
Обновлено: 24.04.2024
Туберкулёз — одна из главных оппортунистических инфекций у ВИЧ-инфицированных лиц. У больных, сначала инфицировавшихся М tuberculosis, а затем вирусом иммунодефицита человека (ВИЧ), риск развития туберкулёза составляет 5-10% в год. Если эти инфекции развиваются в обратном хронологическом порядке, их сочетание протекает более драматично: обычно более чем у 50% ВИЧ-инфицированных туберкулёз возникает в течение нескольких месяцев, сразу вслед за первичным инфицированием. По данным на 1997 год на Украине уровень заболеваемости туберкулёзом среди ВИЧ-инфицированных почти в 5 раз превышает таковой среди обычного населения.
Исследования второй половины 90-х годов свидетельствует о том, что в США 3-4% больных туберкулёзом ВИЧ-серопозитивны. В Нью-Йорке 42% госпитализированных мужчин с туберкулёзом были ВИЧ-серопозитивны, большинство из них были наркоманами, вводившими наркотики внутривенно. В Африке туберкулёз — единственная ведущая инфекция, осложняющая СПИД, в Уганде 66% пациентов, госпитализированных по поводу туберкулёза, были ВИЧ-серопозитивными.
ВИЧ разрушает лимфоциты и моноциты — главные клетки защиты, противостоящие туберкулёзной инфекции.
Недостаточность противотуберкулёзного иммунитета проявляется рано, до существенного снижения количества CD4+-T-лимфоцидов. У ВИЧ-инфицированных лиц без клинических проявлений СПИДа кожная туберкулиновая чувствительность может быть утрачена, хотя ? ВИЧ-инфицированных пациентов, больных туберкулёзом, имеют положительные туберкулиновые пробы. Для ВИЧ-серопозитивных больных туберкулёзом типичное количество CD4+-T-лимфоцитов находятся в диапазоне от 150 до 200 клеток в 1 мл, хотя возможны значительные индивидуальные вариации.
До появления СПИДа более 80% случаев туберкулёза локализовалось в легких. Однако до ? ВИЧ-инфицированных больных туберкулёзом имеют легочное и внелегочное поражение, либо только внелегочный туберкулёз. Примерно половина больных СПИДом имеют внелегочные формы с туберкулёзным лимфаденитом преимущественно передних шейных лимфатических узлов. Среди больных СПИДом и легочным туберкулёзом около половины имеют атипичную рентгенологическую картину с диффузными нежными легочными инфильтратами, аденопатией корней и прикорневой инфильтрацией. Плевральный выпот — довольно частая находка. Некоторые больные СПИДом с микробиологически доказанным наличием микобактерий в мокроте могуг иметь нормальную рентгенограмму органов грудной клетки.
У больных СПИДом часто выявляют другие микобактериозы. В США примерно у 50% больных диагностируют диссеминированный процесс, вызванный М. avium, развивающийся на поздних этапах течение СПИДа. В то же время в Африке (район Сахары) среди больных СПИДом практически не отмечено случаев поражения М. avium.
Эпидемия ВИЧ увеличила ущерб, причиняемый туберкулёзом, особенно в популяциях, где распространённость туберкулёзной инфекции является высокой среди молодых взрослых. По оценкам экспертов ВОЗ, во всем мире около двух миллиардов людей инфицировано МТБ, 16 миллионов ВИЧ-инфицированных. ВИЧ-инфекция является наиболее мощным фактором, повышения риска прогрессирования туберкулёзной инфекции.
У лиц одновременно инфицированных ВИЧ и микробактерией туберкулёза риск развития туберкулёза в течение жизни составляет 50%. Такое сочетание становится непосильной нагрузкой для служб здравоохранения многих стран.
По мере прогрессирования ВИЧ-инфекции лимфоциты CD4 уменьшаются в количестве и в функциях. Иммунная система становится менее способной предупреждать рост и локальное распространение МТБ. Диссеминированный и внелегочный туберкулёз являются наиболее частой формой заболевания у больных инфицированных ВИЧ.
Туберкулёз лёгких
У ВИЧ инфицированных больных туберкулёз лёгких является наиболее распространенной формой туберкулёза. Проявления зависят от степени иммунодепрессии.
В различных публикациях сообщается об увеличении случаев БК-отрицательного туберкулёза легких при сочетанной туберкулёз+ВИЧ эпидемии. В связи с чем, часто трудно отличить патологические проявления, обусловленные ВИЧ от туберкулёза легких.
Внелегочный туберкулёз
Наиболее частыми формами внелегочного туберкулёза являются: лимфоаденопатия, поражение плевры, перекардит, милиарный туберкулёз, менингит.
Туберкулёз в сочетании с ВИЧ-инфекцией у детей
Как и у взрослых, естественная история туберкулёза у детей, инфицированных ВИЧ-инфекцией, зависит от стадии развития ВИЧ-инфекции. В ранней фазе ВИЧ-инфекции, когда иммунитет ещё хороший, то проявление туберкулёза очень схоже с таковыми, как у ребенка, не инфицированного ВИЧ. По мере того, как ВИЧ-инфекция прогрессирует, иммунитет снижается, диссеминация микобактерий туберкулёза становится более частой. При этом чаще всего наблюдаются: туберкулёзный менингит, миллиарный туберкулёз, распространённая лимфоаденопатия.
Противотуберкулёзное лечение ВИЧ-инфицированных больных туберкулёзом. Используются одни и те же критерии для установления групп лечения для больных туберкулёзом вне зависимости от статуса ВИЧ-инфекции. В общем, противотуберкулёзная химиотерапия одинакова как у ВИЧ-инфицированных, так и не инфицированных ВИЧ больных туберкулёзом, за исключением использования тиоацетозона. Тиоацетозон связан с повышенным риском тяжёлых, иногда фатальных кожных реакций, у ВИЧ-инфицированных индивидов. В связи с этим следует назначать этамбутол вместо тиоацетозона пациентам с установленной или подозреваемой ВИЧ-инфекцией. Там, где невозможно исключить тиоацетозон от использования, важно предупредить больного относительно риска тяжёлых кожных реакций. Важно дать советы больному не принимать тиоацетозон, как только он обнаруживает у себя появление зуда и других кожных реакций.
Стрептомицин остаётся полезным препаратом в некоторых странах, где есть возможность надёжной стерилизации игл и шприцов.
Смертность
Смертность туберкулёз+ВИЧ больных в течение одного года после противотуберкулёзного лечения составляет около 20%. Этот показатель выше, по сравнению с туберкулёзными больными, не инфицированными ВИЧ. Смертность ниже у туберкулёз+ВИЧ больных, леченных стандартными схемами DOTs. Особенно эффективен при лечении туберкулёза рифампицин, поскольку он наряду с противотуберкулёзной активностью имеет широкий спектр антибактериальной активности. Это может способствовать снижению смертности от ВИЧ-обусловленной бактериальной инфекцией, в период противотуберкулёзного лечения.
Эффективность лечения
В нескольких исследованиях сделана попытка оценить клинические, рентгенологические и микробиологические реакции на DOTs у ВИЧ-инфицированных и ВИЧ-отрицательных больных туберкулёзом. Исключая умерших больных, эффективность химиотерапии оказалась одинаковой, как у ВИЧ-инфицированных, так и ВИЧ-отрицательных больных туберкулёзом.
Рецидивы туберкулёза после окончания антибактериального лечения
Частота рецидивов у ВИЧ-инфицированных и ВИЧ-отрицательных больных, закончивших DOTs, не отличаются.
Негативное влияние ВИЧ-инфекций на эффективность борьбы с туберкулёзом
- ложно-положительная диагностика туберкулёза легких БК-;
- ложно-отрицательная диагностика туберкулёза легких БК+;
- неадекватный контроль антибактериальной терапии;
- низкий уровень излечения;
- высокая частота смертности на фоне лечения;
- высокий процент неэффективного лечения из-за токсических реакций на препараты;
- высокая частота рецидивов туберкулёза;
- увеличенная частота устойчивости к противотуберкулёзным препаратам.
Негативное влияние туберкулёз+ВИЧ-эпидемии на эффективность национальных противотуберкулёзных программ
Распространение ВИЧ-инфекции выявляет недостатки любой национальной противотуберкулёзной программы. Эпидемия ВИЧ-инфекции определяет необходимость концентрировать усилия на выявлении и лечении больных туберкулёзом. Принципы борьбы с туберкулёзом такие же, как и для большинства больных туберкулёзом и ВИЧ-инфицированных. Однако бороться приходится с большим количеством и постоянно увеличивающимся числом больных.

Центральный научно-исследовательский институт туберкулеза, Москва
Туберкулезная больница №11
Туберкулезная больница №11
Кафедра нервных болезней лечебного факультета Московского государственного медико-стоматологического университета
Особенности течения туберкулезного менингоэнцефалита у больных с поздними стадиями ВИЧ-инфекции
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. 2013;113(12): 13‑18
Корнилова З.Х., Савин А.А., Вигриянов В.Ю., Зюзя Ю.Р., Алексеева Л.П., Савин Л.А. Особенности течения туберкулезного менингоэнцефалита у больных с поздними стадиями ВИЧ-инфекции. Журнал неврологии и психиатрии им. С.С. Корсакова. 2013;113(12):13‑18.
Kornilova ZKh, Savin AA, Vigriianov VIu, Zyuzya YuR, Alekseeva LP, Savin LA. The tuberculous meningoencephalitis in patients with later stages of HIV infection. Zhurnal Nevrologii i Psikhiatrii imeni S.S. Korsakova. 2013;113(12):13‑18. (In Russ.).
Центральный научно-исследовательский институт туберкулеза, Москва
На основании обследования и лечения 120 больных туберкулезным менингоэнцефалитом (ТМ) на поздних стадиях ВИЧ-инфекции выявлены его различия по сравнению с туберкулезным менингитом у больных без ВИЧ-инфекции. У больных с ТМ и ВИЧ-инфекцией отмечено более острое начало заболевания, преобладание симптомов энцефалита, подтвержденное данными нейровизуализации, более частое выявление микобактерий туберкулеза в ЦСЖ, более высокий уровень множественной лекарственной устойчивости микобактерий туберкулеза. При патоморфологических исследованиях выявлено доминирование некротических и экссудативных реакций без элементов туберкулезного гранулематозного воспаления с очагами деструкции в веществе мозга по типу абсцессов. Летальность у больных с ТМ и ВИЧ-инфекцией более чем в 2 раза выше по сравнению с больными без таковой.
Центральный научно-исследовательский институт туберкулеза, Москва
Туберкулезная больница №11
Туберкулезная больница №11
Кафедра нервных болезней лечебного факультета Московского государственного медико-стоматологического университета
До 2005 г. туберкулезный менингит (ТМ) являлся достаточно редким заболеванием и характеризовался преимущественным поражением оболочек основания головного мозга [4, 6]. За счет роста доли поздних стадий ВИЧ-инфекции с 2006 г. по настоящее время отмечается значительное увеличение числа больных ТМ, что вызвало необходимость введения в статистические отчеты нового показателя [5, 9], отражающего заболеваемость ТМ. Так, в 2010 г. она составила 0,13 на 100 000 населения [5, 8].
Цель настоящей работы - изучение особенностей клиники, диагностики и патоморфологии туберкулезного менингоэнцефалита (ТМЭ) на поздних стадиях ВИЧ-инфекции.
Материал и методы
За период 2007-2010 гг. были проанализированы результаты наблюдения за 140 больными. Основную группу составили 120 больных с ТМЭ на поздних стадиях ВИЧ-инфекции (IVВ стадия). В группу сравнения вошли 20 больных ТМ без ВИЧ-инфекции.
Средний возраст больных был 30,5±8,5 года, мужчины составили 84,5%, женщины - 15,5%.
У 93,3% больных основной группы одновременно выявлялась другая локализация туберкулеза - поражение легких, всех групп лимфатических узлов, печени, селезенки, почек, реже других органов. У 6,7% больных было тотальное поражение органов и систем. Туберкулез органов дыхания обнаружен практически у всех больных.
ТМ без ВИЧ-инфекции протекал, в основном, как изолированное поражение ЦНС, лишь у 6 (30%) больных был диагностирован диссеминированный туберкулез легких.
Изучали рентгенологические данные, результаты исследования мокроты и цереброспинальной жидкости (ЦСЖ) на наличие микобактерий туберкулеза методами бактериоскопии, посева и ПЦР, иммунный статус (СD4, СD8, СD4/СD8, вирусная нагрузка), определение в ЦСЖ содержания белка, глюкозы, хлоридов, клеточного состава. Проводили также КТ и МРТ головного мозга.
При летальных исходах проводили в полном объеме в соответствии с установленным протоколом патоморфологическое исследование. При вскрытии фрагменты внутренних органов фиксировали в 10% нейтральном формалине, обрабатывали по стандартной методике, гистологические срезы толщиной 3-5 микрон окрашивали гематоксилином и эозином, по Ван Гизону, Цилю-Нильсену. Цитологические препараты изучали с окрасками по Романовскому-Гимзе, Цилю-Нильсену, Граму. Иммуногистохимическое исследование (ИГХ) проводили с использованием моноклональных антител к Myc. tuberculosis mouse, clone 1.1/3/1, Vector.
Результаты и обсуждение
У 80 (66,7%) больных основной группы течение ТМЭ в поздних стадиях ВИЧ-инфекции характеризовалось острым началом без четкого продромального периода, гектической лихорадкой с развитием острого нарушения сознания в течение 2-3 дней от начала заболевания, с последующим развитием менингеального синдрома и симптомов поражения черепно-мозговых нервов. У 40 (33,3%) больных начало ТМЭ было бессимптомным или проявлялось минимальной симптоматикой и стойким изменением поведения - апатией, неадекватной реакцией на окружающее, дезориентированностью в месте и времени, частично в собственной личности, нарушением навыков самообслуживания, иногда проявлением агрессии, выраженным снижением когнитивных функций. В 20,2% случаев отмечался умеренно выраженный цефалгический синдром диффузного или локального характера.
ТМ без ВИЧ-инфекции характеризовался наличием четкого продромального периода с постепенным развитием интоксикационного синдрома, повышением температуры тела до фебрильных цифр (90,2% случаев), нарастающей головной болью, вплоть до нестерпимой (80,0%), часто сопровождающейся тошнотой и не приносящей облегчения рвотой. Менингеальный синдром в начале заболевания у больных основной группы чаще отсутствовал или был слабо выражен в отличие от ТМ без ВИЧ-инфекции (25,1 и 93,0% соответственно).
Поражение черепно-мозговых нервов у больных основной группы наблюдалось в 2,5 раза реже, чем в группе сравнения, что, очевидно, было обусловлено конвекситальной локализацией поражения мозговых оболочек и вещества головного мозга. С этим, вероятно, связаны и более частая общемозговая и пирамидная симптоматика, и менее выраженный менингеальный синдром.
У больных основной группы имела место выраженная иммуносупрессия: количество CD4-лимфоцитов составляло 100 кл/мкл и менее, соотношение СD4/CD8 - от 0,01 до 0,5, вирусная нагрузка - от 500 000 коп/мл и выше. Чем более острым было течение заболевания, тем ниже - содержание CD4-лимфоцитов; соотношение CD4/СD8 и выше - вирусная нагрузка. В летальных случаях уровень CD4-лимфоцитов составлял 0-50 кл/мкл, соотношение CD4/CD8 - 0,02-0,1.
У больных основной группы в ЦСЖ, как правило, выявляли умеренное повышение белка (1-2 г/л), небольшой плеоцитоз (в среднем 92±36 кл в мкл) с преобладанием нейтрофилов (70-80%). У больных группы сравнения уровень белка в ЦСЖ был значительно выше (от 3 до 10 г/л), плеоцитоз достигал 400-600 кл, преимущественно за счет лимфоцитов. Уровень глюкозы в основной группе снижался менее значительно (1,3-1,9 мМ/л), чем в группе сравнения (0,7-0,9 мМ/л). Содержание хлоридов в ЦСЖ в обеих группах существенно не различалось. У больных основной группы в ЦСЖ достаточно часто обнаруживали микобактерии туберкулеза - методами микроскопии в 18 (15,0%) случаев, посева - в 37 (30,8%), ПЦР - в 46 (38,3%), что является наиболее важным критерием диагностики ТМ. Чрезвычайно важно обнаружение лекарственной устойчивости микобактерий туберкулеза в ЦСЖ у 17 (45,9%) бактериовыделителей, из них множественная лекарственная устойчивость микобактерий туберкулеза к препаратам имелась у 9 (24,3%) и обширная лекарственная устойчивость - у 3 (8,1%).
Как вспомогательный диагностический критерий поражения головного мозга и оболочек у 21 (17,5%) больного были использованы КТ и МРТ: очаги демиелинизации были выявлены у 13 (61,9%) больных, ликворные кисты - у 10 (47,6%), смещение срединных структур - у 5 (23,8), снижение плотности вещества мозга - у 17 (81%), утолщение мозговых оболочек - у 2 (9,5%), нарушение ликвородинамики - у 18 (85,7%).
Изучение особенностей течения ТМЭ у больных основной группы позволило выявить отличия от группы сравнения (см. таблицу).
Патологоанатомически ТМ без ВИЧ-инфекции характеризовалась поражением преимущественно базальных отделов головного мозга. Мягкая мозговая оболочка была желеобразной, набухшей, с просовидными сероватыми милиарными бугорками. При ТМЭ в веществе мозга выявлялись очаги казеозного некроза (рис. 1). Рисунок 1. Туберкулезный менингоэнцефалит при отсутствии ВИЧ-инфекции. Казеозно-некротический очаг в веществе головного мозга, бугорковые высыпания мягкой мозговой оболочки. Нефиксированный макропрепарат. Микроскопически при ТМ у больных с относительно сохранным иммунным статусом мягкая мозговая оболочка была отечной, с умеренным фиброзом, полнокровием сосудов, лимфоидной инфильтрацией различной выраженности, милиарными туберкулами, состоящими из эпителиоидных клеток, гигантских клеток Пирогова-Лангханса, с лимфоидным валом по периферии. В составе воспалительного инфильтрата могли определяться лейкоциты. Туберкулезные гранулемы иногда сливались очагами центрального казеозного некроза (рис. 2). Рисунок 2. Туберкулезный менингит (без ВИЧ-инфекции). Фиброз, выраженная лимфоидная инфильтрация оболочки мозга, отдельно расположенные и сливающиеся эпителиоидно-гигантоклеточные гранулемы с некрозом в центре. Окраска гематоксилином и эозином. Ув. 200.
При ВИЧ-ассоциированом ТМЭ мягкая мозговая оболочка была отечная, резко полнокровная, с диффузной лейкоцитарной, реже лимфоидно-лейкоцитарной инфильтрацией. Периваскулярно располагались гнойно-некротические очажки мономорфного строения с отсутствием признаков продуктивного воспаления (эпителиоидные и гигантские многоядерные клетки в подавляющем большинстве случаев не выявлялись) (рис. 5, 6). Рисунок 5. ВИЧ-ассоциированный туберкулезный менингит. Обилие кислотоустойчивых бактерий в мазке-отпечатке мягкой мозговой оболочки. Окраска по Цилю-Нильсену. Ув. 1000. Рисунок 6. Микобактерии в гнойно-некротическом очаге мягкой мозговой оболочки. Иммуногистохимическое исследование с Myc. Tuberculosis mouse monoclonal antibody, clone 1.1/3/1, Vector. Ув. 1000.
В веществе мозга также обнаруживали гнойно-некротические очаги по типу острых абсцессов. Характерным было развитие васкулитов, в том числе тяжелых деструктивных форм, тромбоваскулитов, что еще более усиливало некротические процессы. В цитологических препаратах мазков-отпечатков мягкой мозговой оболочки и участков деструкции головного мозга, а также гистобактериоскопически при окраске по Цилю-Нильсену в некротических массах и цитоплазме нейтрофилов обнаруживалось большое количество кислотоустойчивых бактерий (см. рис. 5).
С помощью дополнительных гистологических окрасок была подтверждена туберкулезная этиология васкулитов. Иммуногистохимическая реакция с использованием моноклональных антител Myc. Tuberculosis mouse monoclonal antibody позволила установить родовую принадлежность возбудителя и идентифицировать его как микобактерии туберкулеза (см. рис. 6).
Таким образом, по данным патологоанатомического исследования 56 умерших от ТМЭ с ВИЧ-инфекцией установлены следующие особенности туберкулезного поражения мозга при поздних стадиях этой инфекции: генерализованное поражение тканей мозга и мозговых оболочек с множественными очагами некроза и деструкцией мозговой ткани у 51 (91,1%) больного; отсутствие классического базального лептоменингита и специфического туберкулезного воспаления, формирования бугорков и гранулем, специфического вала эпителиоидных клеток и клеток Пирогова-Лангханса у 48 (85,7%). При микроскопии материала из очагов некроза у 40 (71,4%) больных было выявлено большое количество микобактерий туберкулеза.
Приводим одно из наших наблюдений.
Больной, К., 30 лет, поступил в туберкулезную больницу №11 12.12.08 с диагнозом: ВИЧ-инфекция, стадия IVB (СПИД). Генерализованный туберкулез с поражением головного мозга и мозговых оболочек (ТМЭ с правосторонним пирамидным синдромом), легких (диссеминированный туберкулез легких), поражением внутригрудных лимфатических узлов.
Социальный статус: безработный без определенного места жительства (проживает на съемной квартире), уровень достатка низкий. Рост 175 см. Вес 54,0 кг. Индекс массы тела 17,6 кг/м 2 . Вредные привычки: курит 1 пачку сигарет в день, опийная наркомания.
Анамнез заболевания: туберкулез выявлен в июне 2008 г., проходил лечение в туберкулезной больнице №11 с июня по ноябрь 2008 г., был выписан с положительной динамикой заболевания. После выписки продолжал употреблять опиаты. Антиретровирусной терапии не получал. Состояние ухудшилось в декабре 2008 г., когда на фоне общего недомогания появилась высокая лихорадка, нарушилось сознание. 07.12.08 был экстренно госпитализирован в инфекционную клиническую больницу №2, где выявлен инфильтративный туберкулез нижней доли правого легкого, внутригрудных лимфатических узлов. Затем был диагностирован ТМЭ с правосторонним пирамидным синдромом, инфильтративный туберкулез нижней доли правого легкого, внутригрудных лимфатических узлов, по поводу чего 12.12.08 был переведен в туберкулезную больницу №11.
Жалобы при поступлении отсутствуют в связи с угнетением сознания (сопор). Ригидность мышц затылка умеренно выражена. Выраженные симптомы Кернига, Брудзинского. Реагирует открыванием глаз на громкую речь и болевые раздражители. Глазные щели D>S. Зрачки округлой формы, D=S, реакции на свет, аккомодация снижены. Движения глазных яблок ограничены кнаружи, спонтанного нистагма нет. Глоточный рефлекс снижен. Правосторонняя гемиплегия с низким тонусом. Сухожильные и периостальные рефлексы средней живости, S
Рентгенография легких 15.12.08: справа в нижней доле ограниченный участок инфильтрации с обеих сторон, усиление легочного рисунка, корни деформированы, справа плевродиафрагмальные сращения, правый купол диафрагмы на V ребре.
МРТ головного мозга от 11.12.08 - множественные очаги гиперинтенсивного МР-сигнала в режимах Т2 и TIRM, расположенные справа в лобной и затылочных долях, слева в лобной, наиболее выражено в височной (поражение подкорковых ядер), теменной и затылочной долях. В левой височной доле отмечается понижение МР-сигнала в режиме Т1 от патологически измененного вещества. В очаге слева на уровне прецентральной извилины - очаг центрального некроза. Левый боковой желудочек значительно компримирован. Дислокация срединных структур на уровне III желудочка вправо на 7,8 мм, щели субарахноидального пространства расширены.
Общий анализ крови: гемоглобин Hb 108 г/л, эритроциты 3,05·10 12 /л, лейкоциты 6,9·10 9 /л, тромбоциты 37·10 9 /л, моноциты 69, лимфоциты 27, СОЭ 65 мм/ч. Биохимический анализ крови от 08.12.08: общий белок 80 г/л, общий билирубин 4,0 мМ/л, аспартаттрансаминаза 23 Ед/л, аланинтрансаминаза 16 Ед/л, мочевина 8,1 мМ/л, креатинин 64 мкМ/л, щелочная фосфатаза 86 Ед, глюкоза 5,1 мМ/л.
Общий анализ ЦСЖ: мутная, бесцветная, белок 2,32 г/л, глюкоза 1,2 мМ/л, хлориды 115 мМ/л, цитоз 32 (51% - нейтрофилы, 49% - лимфоциты) кл в мкл.
Исследование биологических материалов больного на микобактерии туберкулеза: бактериоскопия мокроты и ЦСЖ отрицательна. Посев мокроты, ЦСЖ на микобактерии туберкулеза - роста нет. Методом ПЦР обнаружены микобактерии туберкулеза в ЦСЖ.
Иммунный статус: СD4 - 54 кл (12%), СD8 - 341 кл (57%), СD4/СD8 - 0,15.
Клинический диагноз: ВИЧ-инфекция стадия IVВ (СПИД). Туберкулез множественной локализации: туберкулезный менингоэнцефалит; инфильтративный туберкулез нижней доли правого легкого, МБТ(-); туберкулез внутригрудных лимфатических узлов в фазе инфильтрации. Кандидоз ротовой полости.
Осложнения: отек и набухание головного мозга. Кахексия. Дыхательная недостаточность 3-й степени. Легочно-сердечная недостаточность 3-й степени. Сопутствующие заболевания: токсико-метаболическая энцефалополинейропатия. Цирроз печени смешанной этиологии (вирусный и токсический).
Больному была проведена противотуберкулезная терапия - таваник, рифадин, изониазид, пиразинамид, этамбутол, противоотечная - маннитол, дексаметазон, дезинтоксикационная - реоглюман, гепатопротекторная - карсил, а также сосудистая, ноотропная и антиоксидантная - кавинтон, пирацетам, мексидол.
Несмотря на проводимую терапию состояние больного продолжало ухудшаться. На фоне нарастающих явлений отека и набухания головного мозга 15.12.08 наступила смерть.
Патологоанатомический диагноз: ВИЧ-инфекция стадия IVB. Генерализованный туберкулез с поражением внутригрудных и парааортальных лимфатических узлов, легких (диссеминированный туберкулез), головного мозга (туберкулезный менингоэнцефалит с участками нагноения), селезенки (милиарный), кислотоустойчивые микобактерии туберкулеза выявляются всеми методами. Микотический эзофагит. Отек головного мозга с дислокацией стволовых структур. Отек легких. Легочно-сердечная недостаточность 3-й степени. Наркомания. Хронический вирусный гепатит С. Кахексия.
Особенностью данного случая явилось значительное преобладание явлений энцефалита с наличием грубой очаговой симптоматики и развитием дислокационного синдрома. Заболевание протекало на фоне выраженного иммунодефицита.
В современных условиях в связи с ростом поздних стадий ВИЧ-инфекции отмечается значительное увеличение числа больных ТМЭ, который из-за иммунносупрессии имеет тяжелое клиническое течение с высокой летальностью. У больных ТМЭ ВИЧ-инфекцией по сравнению с больными ТМЭ без таковой отмечены более острое начало заболевания, преобладание симптомов энцефалита, подтвержденного данными нейровизуализации, более частое обнаружение микобактерий туберкулеза в ЦСЖ и высокая частота их множественной лекарственной устойчивости. Микроскопическая картина ТМЭ у больных на поздних стадиях ВИЧ-инфекции не имеет черт специфичности, характерных для туберкулезного воспаления. Преобладают альтеративно-экссудативные реакции при отсутствии признаков гранулематозного воспаления, что требует проведения морфологической дифференциальной диагностики между туберкулезным поражением мозга и бактериальным воспалением неспецифического характера.
Привалихина А.В. 1 Спицын П.С. 1 Архипов Д.О. 1 Рутковский В.С. 1 Винжега Д.Ю. 1 Лепилов А.В. 1 Гервальд В.Я. 1 Пашков А.Ю. 1

2. Бабаева И.Ю. Туберкулез у больных ВИЧ-инфекцией в новых эпидемиологических условиях : автореф. дис. . док. мед. наук. – М., 2007. – 45 с.
3. Быхалов Л.С. Медико-социальная характеристика умерших от туберкулеза в сочетании с ВИЧ-инфекцией // Сибирский медицинский журнал. – 2013. – № 8. - С. 94-97.
4. Быхалов Л.С. Патоморфологические изменения в легких при туберкулезе на разных стадиях ВИЧ-инфекции / Л.С. Быхалов, А.В. Смирнов // Вестник ВолгГМУ. – 2014. – № 2 (50). – С. 27-31.
5. Быхалов Л.С. Эпидемиологические, медико-социальные и психологические аспекты ко-инфекции ВИЧ/туберкулез в Волгоградской области по материалам социологического исследования / Л.С. Быхалов, В.В. Деларю, Ю.А. Быхалова, Д.И. Ибрагимова // Медицина и здравоохранение. – 2014. – № 5. – С. 1-8.
6. Зимина В.Н. Совершенствование диагностики и эффективности лечения туберкулеза у больных ВИЧ-инфекцией при различной степени иммуносупрессии : автореф. дис. … док. мед. наук. – М., 2012. – 46 с.
7. Причины смерти и патоморфологическая характеристика органов при туберкулезе, ассоциированном с ВИЧ-инфекцией / Л.С. Быхалов, Н.Н. Седова, В.В. Деларно, Н.В. Богомолова и др. // Вестник ВолгГМУ. – 2013. – № 3 (47). – С. 64-68.
8. Свистунов В.В. Туберкулез: этиология и характеристика форм структурных изменений, вызванных различными генотипами бактерий // Сибирский медицинский журнал. – 2011. – № 7. – С. 114-17.
9. Цинзерлинг В.А. Важнейшие проблемы морфологической диагностики при ВИЧ-инфекции // ВИЧ-инфекция и иммуносупрессия. – 2009. – Т. 1. - № 2. – С. 31-37.
10. The rise and fall of tuberculosis in Malawi: associations with HIV infection and antiretroviral therapy / Henry Kanyerere, Anthony D. Harries, Katie Tayler-Smith et al. // TMIH. – 2016. – Vol. 21 (1). – P. 101–107.
При этом растет и количество смертей от ВИЧ-инфекции и ассоциированных с ней заболеваний [9]. ВИЧ-инфекция на стадии вторичных заболеваний 4 (А, Б, В) резко увеличивает риск развития туберкулезного процесса. Активный туберкулез может развиться на любой из стадий ВИЧ-инфекции и имеет множество клинико-рентгенологических, морфологических особенностей, которые зависят от выраженности иммунодефицита. Значительная распространенность ВИЧ-инфекции в сочетании с туберкулезом, частота развития и тяжесть осложнений при двойной инфекции определили ее как социально значимое заболевание, приводящее к инвалидизации, снижению качества жизни и высокой смертности, что требует мультифакторного анализа и подхода в контексте этой проблемы. Остаются мало изученными причины смерти и особенности морфологических изменений в органах при туберкулезе на фоне ВИЧ-инфекции с учетом медико-социальных параметров [7].
Одной из основной причиной смерти ВИЧ-инфицированных лиц остается туберкулез, осложняющий течение ВИЧ-инфекции [7; 9], диагностика которого при таком сочетании до сих пор остается затрудненной [2; 6]. ВИЧ-инфекция на стадии вторичных заболеваний в IV стадию (А, Б, В) значительно увеличивает количество форм активного туберкулеза у таких пациентов. По данным российских и зарубежных авторов, доля больных туберкулезом среди ВИЧ-инфицированных достигает 75% [7; 10].
Следует отметить, что наряду с количественными изменениями в структуре аутопсий умерших от туберкулеза произошли и качественные изменения. Стали преобладать генерализованные формы заболевания с нетипичной микроскопической картиной и преимущественно альтеративным характером воспаления в туберкулезных очагах, отсутствием эпителиоидных и гигантских клеток, сомнительными, а зачастую отрицательными результатами окрашивания по Циль-Нильсену при выявлении кислотоустойчивых бактерий на срезах. Появление и доминирование данных атипичных форм туберкулеза связывают с увеличением числа больных с иммунодефицитными состояниями на фоне наркомании и ВИЧ-инфекции, которые сопровождаются резким снижением уровня СD4+-лимфоцитов, играющих важную роль в механизме противотуберкулезной защиты [8].
Все это позволяет нам вынести туберкулез, ассоциированный с ВИЧ-инфекцией, в группу довольно значимых социальных заболеваний, которые, несмотря на довольно обширное освещение в научных трудах как в отечественной, так и в зарубежной литературе, требуют более комплексного анализа и подхода для правильного понимания истинных причин смертности в данной группе пациентов.
Цель исследования – изучить особенности морфологической картины ВИЧ-ассоциированного туберкулеза у пациентов, не получающих противовирусную терапию, с определением основных причин смерти у данной категории лиц.
Материалы и методы исследования. Было изучено 20 случаев протоколов вскрытия ВИЧ-инфицированных с клиникой туберкулеза, по той или иной причине не получающих противовирусную терапию (в большинстве случае отказ самих больных), и 20 больных с туберкулезом без ВИЧ-инфекции. Критериями включения в исследование были: ВИЧ-инфекция с положительным иммуноблотом и подтвержденный туберкулез методами морфологического и гистологического исследования. В I группу вошли больные ВИЧ-ассоциированные с туберкулезом, среди которых мужчины составили 12 (60%) человек, а женщины 8 (40%) человек. Средний возраст среди мужчин – 32±5 лет, среди женщин 36±4 года. Все умершие были жители города. Среди них 15 (0,75%) умерших последние несколько месяцев не употребляли наркотики, оставшиеся утверждали, что не принимали наркотики в течение 1-2 лет. В группу II вошли больные с туберкулезом без ВИЧ-инфекции (ограниченные формы). Средний возраст в этой группе составил 51±6 лет, мужчин было 11 (55%) человек, женщин – 9 (45%).
При анализе клинико-морфологических особенностей в исследовании учитывали возраст, пол умерших и количество клеток CD4+/мкл. При этом все умершие имели IV Б – IV В и V стадию ВИЧ-инфекции, согласно классификации, утвержденной Приказом МЗ СР РФ № 166 от 17 марта 2006 года, с количеством клеток CD4+ 100-200/мкл и менее 100 клеток/мкл. У всех умерших в анамнезе имелся факт употребления инъекционных наркотических средств.
При изучении микроскопической картины стеклопрепаратов, окрашенных гематоксилином и эозином и методом по Циль-Нильсену, для морфометрического анализа применяли программу UTHSCSA Image Tool 3.0 (разработанную в University of the Texas Health Science Center of San Antonio, Tеxas, USA, 2007 и свободно доступную в Интернете). С каждого случая делали по 10 снимков. Определяли площадь казеозного некроза в туберкулезных очагах, а также толщину лимфоцитарно-макрофагального вала клеток.
Результаты исследования и их обсуждение.
В I группе встречался генерализованный туберкулез с поражением головного мозга, лимфатических узлов, легких, почек, селезенки, печени, а также диссеминированные и милиарные формы туберкулеза, казеозная пневмония 1 (5%). В патологический процесс при туберкулезе были вовлечены следующие органы: двусторонние поражения легких – 20 (100%), печень – 9 (45%), селезенка – 12 (60%), мозг – 7 (35%), позвоночник – 2 (10%), миокард – 7 (35%). Генерализованные формы туберкулеза сопровождались выраженной интоксикацией, что нашло отражение в увеличении печени и селезенки. Масса печени была зафиксирована в пределах средних цифр – 3200±140 г, желтого цвета с поверхности с субкапсулярными бугорками серо-белого цвета по 2 мм. На разрезе гладкая, имеет сальный блеск, при микроскопировании отмечена диффузная крупнокапельная жировая дистрофия гепатоцитов. Масса селезенки достигала 720 г, среднее значение составило – 520±50 г, дрябловатой консистенции, капсула слабой напряженности. Субкапсулярно и на разрезе определяются мелкие очаги (бугорки) белесого цвета по 1-2 мм, в 5 (10%) случаях отмечено их слияние до 1 см. При гистологическом исследовании отмечена атрофия лимфоидных фолликулов, гемосидероз, утолщение и склероз синусов.
Во II группе у 11 (55%) человек были выявлены милиарные и диссеминированные формы туберкулеза, у 9 (45%) человек процесс был локализован только в легких с одной стороны, не затрагивая другие органы. Селезенка в процесс не вовлекалась, а печень в 12 (60%) случаях была увеличена – 2500±85 г. Морфологическая картина туберкулеза во II группе была классической, с типичными формами течения туберкулезной инфекции. В туберкулезных очагах выявлены типичное продуктивное воспаление и типичные клеточные реакции. Площадь казеозного некроза в определяемых туберкулезных очагах составила 210,4±12,2 мкм2, толщина вала клеточной популяции на периферии казеозного некроза составила 67,1±11,2 мкм, среди клеток определялись в большом количестве эпителиоидные клетки и классические клетки Пирогова-Лангханса.
В морфологической картине I группы преобладали распространенные формы туберкулеза легких, миллиарные и диссеминированные формы, с поражением других внутренних органов. Отмечены обширные очаги казеозного некроза, не отграниченные коллагеном, размером до 1 см, со снижением количества эпителиодных клеток и клеток Пирогова-Лангханса, экссудативными компонентом, диссеминацией процесса и генерализованными формами. Площадь казеозного некроза широко варьировала от 257 до 410 мкм2, средняя площадь составила – 350±36,7 мкм2, вал клеток был меньше и составил 32-49 мкм в среднем – 41,5±5,3 мкм. Во многих очагах (легкие, печень, селезенка) преобладали экссудативные реакции с лейкоцитарной инфильтрацией в центре казеозного некроза, что свойственно ВИЧ-ассоциированному туберкулезу при многих других исследованиях [8]. Гигантские клетки были единичные, мелких размеров и с наименьшим количеством ядер в клетке, их малым диаметром. Эпителиоидные клетки были также единичными, в очагах выявлено большое количество микобактерий туберкулеза, что совпадает с данными ряда других исследователей [9]. Корреляционной анализ выявил взаимосвязь между клетками СD4+ и толщиной клеточного вала в туберкулезных очагах в группе I – r=0,58, р=0,0000. Корреляция CD4+ клеток с площадью некроза казеозного – r=-0,7, р=0,0000 (рисунок). На течение заболевания неблагоприятное влияние оказывает нерегулярное лечение, а порой и полный отказ от противовирусной терапии, а при сочетании с туберкулезом прием до 5 препаратов приводит к более тяжелому токсическому повреждению печени, что неблагоприятно сказывается на течении ВИЧ-ассоциированного туберкулеза [3].
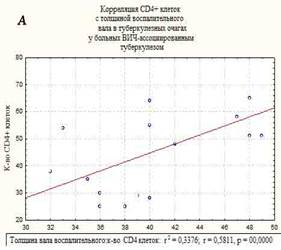
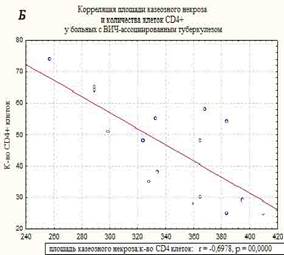
Корреляционные взаимосвязи CD4+-клеток и толщины воспалительного вала в очагах казеозного некроза (А), и с площадью казеозного некроза (Б) у больных ВИЧ-ассоциированным туберкулезом
В терминальной стадии также отмечены диссеминированные и генерализованные формы туберкулеза. Встречаются очаги различных размеров, от милиарных до 1 см. Поражения легких носят двусторонний характер, плевра тусклая, иногда с фибрином, спайки между листками междолевой плевры, висцеральной и костальной плевры. Микроскопически отмечена многочисленность фокусов казеозного некроза с поражением мелких бронхов и бронхиол.
По мере прогрессирования иммунодефицита на стадиях IVБ-В преобладают альтеративно-экссудативные изменения над продуктивными. В терминальной стадии - только альтерация с экссудацией, нередко с экссудацией по типу гнойного воспаления в центре некротических очагов.
Теоретическое обоснование содержания лимфоцитов и их участия в дифференцировке клеток в туберкулезных очагах и выраженность продуктивных реакций, возможно, связано с тотальной иммунной анергией и дисбалансом между Th1 и Th2 лимфоцитами, которые не способны активировать клетки моноцитарного ряда в очаге воспаления и обеспечить нужную продуктивную тканевую реакцию с формированием гранулем и фиброза. Все эти клеточные реакции рассматриваются как проявление гиперчувствительности немедленного типа с потерей биологического смысла реакции гиперчувствительности замедленного типа, что связано с иммунносупрессией и лимфогенной диссеминацией микобактерий туберкулеза по типу туберкулезного сепсиса Ландузи [4].
В большинстве наших наблюдений диагностика ВИЧ-инфекции была только посмертной со скудным анамнезом болезни и жизни, что не позволяло в полной и должной мере оценить и выявить основные и непосредственные причины смерти с большой долей вероятности. Эти трудности свойственны многим другим специалистам, занимающимся проблемой ВИЧ-инфекции, ассоциированной с туберкулезом. Причины смерти в I группе – это, как правило, туберкулез генерализованный или диссеминированный с его интоксикационными проявлениями в виде глубоких дистрофических изменений во внутренних органах, отеком легких. В некоторых случаях доминировали признаки сердечной и легочно-сердечной недостаточности, отека мозга (при менингоэнцефалите). Непосредственная причина смерти у ВИЧ-инфицированных с туберкулезом в стадии IV Б-В и V – это генерализованные и диссеминированные формы туберкулеза, основная причина смерти – ВИЧ-инфекция, подвергающаяся кодированию по МКБ-10. При определении основной и непосредственной причины смерти при стадии менее IVА – это, как правило, туберкулез, кодируемый по МКБ-10. У всех умерших этой группы было диагностировано второе конкурирующее заболевание – гепатит C, а у 9 (45%) была диагностирована двусторонняя бактериальная полисегментарная пневмония.
Заключение. ВИЧ-ассоциированный туберкулез характеризуется атипичной морфологической картиной с преобладанием альтеративно-экссудативных тканевых реакций над продуктивными, склонностью к генерализации и диссеминации туберкулезного процесса с преобладанием его среди мужчин трудоспособного возраста. На данный процесс оказывают влияние отсутствие, отказ или нерегулярный прием противовирусных препаратов, а также наличие конкурирующего заболевания в виде гепатита С. Снижение содержания количества СD4+ клеток находит свое отражение в полном отсутствии и снижении степени выраженности продуктивных тканевых реакций.
Одним из факторов, объясняющих закономерность сочетания туберкулёза и ВИЧ-инфекции, является особенность механизма патогенеза обоих заболеваний. Как доказано, ВИЧ поражает и приводит к гибели преимущественно Т-лимфоциты, и особенно - популяцию Т-хелперов (СD4-лимфоциты), которые также играют ключевую роль в противотуберкулёзном иммунитете. Снижение их количества в организме человека серьезно нарушает клеточный иммунитет. Снижается выработка СD4-лимфоцитами опсонизирующих антител, интерлейкина-2, интерферона-L, что неблагоприятно сказывается на реакциях других клеток. При этом ВИЧ влияет также на альвеолярные макрофаги, моноциты и полинуклеары, снижая их способность мигрировать в лёгкие (Фаучи Э. и др., 2002).
ВИЧ-инфекция существенно влияет на состояние иммунореактивности при туберкулёзе, вызывая абсолютное и относительное снижение количества СD4-лимфоцитов, изменяя взаимоотношение в системе клеточного иммунитета, нарушая дифференцировку макрофагов и формирование специфической грануляционной ткани. В то время как на ранних стадиях ВИЧ-инфекции морфология туберкулёзного воспаления существенно не изменяется, на поздней стадии СПИДа специфические гранулёмы даже не формируются.
Более частое развитие туберкулёза у ВИЧ-инфицированных может происходить как из-за снижения сопротивляемости к первичному или повторному заражению микобактериями туберкулёза (экзогенное заражение), так и в результате реактивации старых остаточных посттуберкулёзных изменений и ослабления противотуберкулёзного иммунитета (эндогенная реактивация). Спор между сторонниками экзогенного и эндогенного генеза туберкулёза продолжается.
Большинство случаев туберкулёза у ВИЧ-инфицированных больных в развитых странах представляет собой впервые развившееся заболевание, о чём свидетельствует генетическая идентичность штаммов микобактерий туберкулёза у ВИЧ-инфицированных больных, развившегося в условиях тесного семейного и внутрибольничного контакта (Покровский В.В. и др., 2002).
В то же время высокая инфицированность туберкулёзом населения стран, наиболее поражённых СПИДом, позволяла предполагать, что большинство случаев этого заболевания, развивающегося у ВИЧ-инфицированных, связано с реактивацией ранее существовавшей у них латентной туберкулёзной инфекции. Это подтверждается частым обнаружением при вскрытиях трупов ВИЧ-инфицированных пациентов старых фиброзных или обызвествленных туберкулёзных изменений в лёгких и во внутригрудных лимфатических узлах, содержащих жизнеспособные микобактерии туберкулёза, послужившие источником реактивации туберкулёза.
Тяжесть клинических проявлений туберкулёзного процесса бывает тем большей, чем меньшее количество СD4-лимфоцитов циркулирует в периферической крови. Например, частота микобактериемии возрастает с 4 % у больных с числом СD4-лимфоцитов свыше 200 в 1 мм3 до 49 % при числе этих клеток около 100 или менее в 1 мм3.
Мононуклеарные клетки периферической крови больных с двойной инфекцией продуцируют более высокие количества фактора некроза опухоли-L (ФНО-L) под воздействием туберкулина, чем у больных только туберкулёзом или только ВИЧ-инфекцией.
Микобактерии туберкулёза и их растворимые продукты активируют репликацию ВИЧ, а моноциты больных туберкулёзом обладают повышенной чувствительностью к продуктам ВИЧ in vitro. Кроме того, больные туберкулёзом, инфицированные также и ВИЧ, отличаются более высоким содержанием в сыворотке крови 2-микроглобулина - косвенного маркёра активности ВИЧ-инфекции; встречаются, а затем исчезают типичные туберкулёзные гранулёмы, в них отсутствуют характерные клетки Пирогова - Лангханса. При этом значительно уменьшается количество эпителиоидных клеток, число макрофагов может увеличиваться, но неполноценность их функции выражается в неспособности формировать гранулёмы.
Читайте также:

