Переливание крови новорожденному при инфекции
Обновлено: 24.04.2024
Подготовка к обменному переливанию крови у новорожденных детей
Меры предосторожности для обменного переливания крови:
1. Необходимо стабилизировать состояние новорожденного перед началом процедуры обменного переливания.
2. Не начинают процедуру обменного переливания (ОП) без персонала, осуществляющего мониторинг жизненно важных функций, а также для других экстренных целей.
3. Используют препарат крови в соответствии с клиническими показаниями. Вводят наиболее свежую кровь из доступной, предпочтительно взятую не позже чем за 5-7 дней.
4. Проверяют концентрацию калия в донорской крови при гиперкалиемии или почечной недостаточности у пациента.
5. Тщательно следят за состоянием новорожденного во время и после процедуры.
6. Не ускоряют проведение процедуры:
а. Может потребоваться повторное ОП в связи со снижением эффективности в результате ускорения процедуры.
б. Останавливают или замедляют проведение процедуры в случае нестабильного состояния пациента.
7. Используют только термостатические управляемые устройства для согревания крови, прошедшие поверку на предмет поддержания температуры и тревоги. Следует проверить работу и безопасность отдельных устройств для согревания крови. Нельзя перегревать кровь (температура не должна быть выше 38 °С).
8. В случае трудностей с забором крови из катетера не применяют чрезмерное разрежение для аспирации. Меняют положение катетера или заменяют шприц, запорный краник и любые другие коннекторы.
9. Оставляют кровь с антикоагулянтом в катетере или промывают катетер гепаринизированным физиологическим раствором при прерывании процедуры.
10. Промывают катетер гепаринизированным физиологическим раствором при введении препарата кальция.
Подготовка к обменному переливанию крови
1. Препарат крови и его объем.
а. Связываются с учреждением, имеющим банк крови, трансфузиологом для определения наиболее подходящего препарата крови для переливания:
(1) В целях коррекции анемии и гипербилирубинемии используют цельную кровь с уменьшенным содержанием плазмы или эритроциты, восстановленные плазмой, с объемным содержанием клеток, доведенным до 0,5-0,6.
(2) В качестве антикоагулянта в кровь могут быть добавлены цитрат или глюко-зофосфат или гепарин. Дополнительных антикоагулянтных растворов следует избегать. Если доступны эритроциты только в дополнительном растворе, то его можно удалить путем отмывания или центрифугирования и удаления надосадочной жидкости до восстановления эритроцитов плазмой.
(3) Препараты крови должны быть приготовлены не позднее чем за 7 дней до введения.
(4) Следует использовать облученную кровь во всех случаях ОП для предотвращения реакции трансплантат против хозяина. Во время хранения облученных единиц крови значительно возрастает концентрация калия, поэтому облучение необходимо проводить непосредственно перед переливанием (не позднее 24 ч).
(5) Стандартный скрининг, проводимый банком крови, должен включать исследования на серповидноклеточную анемию, ВИЧ, гепатит В и цитомегаловирус.
(6) В эндемичных популяциях необходимо проверять донорскую кровь на недостаточность глюкозо-6-ФДГ и HbS.
б. При аллоиммунизации, например, по антигенам резус-фактора, АВО группе, необходимо уделить особое внимание исследованиям на совместимость:
(1) В случаях, когда предполагают рождение ребенка с тяжелой ГБН, до родов заготавливают резус-отрицательную кровь 0 (I) группы и проверяют на совместимость с кровью матери.
(2) Донорская кровь, заготовленная до рождения ребенка, должна быть отрицательна по антигену, вызвавшему гемолитическую болезнь, а также перекрестно проверена на совместимость с кровью новорожденного.
(3) При ГБН по системе АВО кровь должна быть 0 (I) группы и резус-отрицательной либо совместимой по резус-фактору с материнской кровью или кровью новорожденного. Кровь должна быть отмыта от свободной плазмы или иметь низкий титр анти-А- или анти-В-антител. Эффективность процедуры выше при использовании эритроцитов 0 (I) группы с плазмой AB(IV), но в таком случае необходимо применять компоненты крови от двух доноров при проведении одного ОП.
(4) При ГБН по системе резус-фактора кровь должна быть резус-отрицательной и 0 (I) группы или той же группы, что у новорожденного.
в. У новорожденных с полицитемией оптимальной средой для разведения при частичном ОП является изотонический раствор натрия хлорида, а не плазма или альбумин.
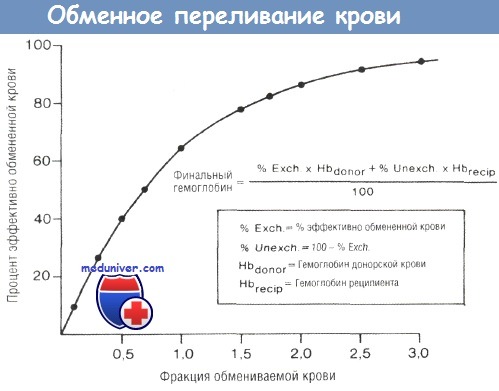
График, отражающий эффективность обменного переливания по сравнению с фракционным обменом крови.
По формуле возможно произвести расчет гемоглобина после окончания операции.
Объем необходимой донорской крови
а. Во всех возможных случаях используют не более одной целой единицы крови на каждую процедуру для уменьшения побочных эффектов введения донорской крови.
б. На всю процедуру обменного переливания (ОП) необходимо обычно 25-30 мл. Расчет проводят по формуле:
Общее количество = объем для текущего ОП + объем мертвого пространства трубок и нагревателя крови.
в. Двухобъемное обменное переливание для удаления билирубина, антител и т.д.:
2 х объем крови новорожденного = 2x80-120 мл/кг.
(1) Объем циркулирующей крови у недоношенных менее 100-120 мл/кг, у доношенных — менее 80-85 мл/кг.
(2) Во время ОП заменяют приблизительно 85% объема крови новорожденного.
г. Однообъемное обменное переливание. Заменяют примерно 60% объема крови новорожденного.
д. Частичное обменное переливание для коррекции тяжелой анемии:
Объем (мл) = [объем крови новорожденного х (Hb желаемый - Hb начальный)]/НЬЭМ -Hb начальный.
е. Однообъемное или частичное обменное переливание для коррекции полицитемии:
Объем (мл) = [объем крови новорожденного х желаемое изменение Ht]/начальный Ht.
2. Подготовка новорожденного:
а. Укладывают новорожденного в инкубатор с доступами со всех сторон и контролируемой средой. ОП у недоношенных новорожденных с низкой массой тела можно выполнять в согревающем инкубаторе при возможности обеспечения стерильности операционного поля и легкого доступа к катетерам.
б. Фиксируют новорожденного. Введение седативных и обезболивающих препаратов обычно не требуется. Новорожденным в сознании можно дать соску-пустышку на время процедуры.
в. Присоединяют монитор для слежения за жизненно важными функциями и устанавливают значение базального уровня (температура, ЧДД и ЧСС, оксигенация).
г. Опорожняют желудок новорожденного:
(1) Прекращают кормление за 4 ч до процедуры, если это возможно.
(2) Устанавливают орогастральный зонд и удаляют содержимое желудка. Оставляют зонд открытым.
д. Начинают внутривенное введение глюкозы и лекарственных препаратов:
(1) Если операция обменного переливания прервана прежде, чем достигнут необходимый уровень инфузии.
(2) Если появляются симптомы гипогликемии.
(3) Может понадобиться дополнительный внутривенный катетер для введения лекарственных средств по экстренным показаниям.
е. Перед началом процедуры обмена стабилизируют состояние новорожденного. Для этого выполняют, например, переливание препаратов форменных элементов крови при тяжелой гиповолемии и анемии или изменяют параметры вентиляции или концентрацию кислорода в случаях, где имеется декомпенсация функции дыхания.
3. Венозный доступ для обменного переливания:
а. Методика извлечения-вливания. Центральным доступом служит обычно катетер пупочной вены.
б. Изоволюметрический обмен с одновременным введением донорской крови через венозный катетер и удаление крови ребенка через артериальный катетер. При данной методике обменное переливание лучше переносят новорожденные в состоянии средней тяжести и в нестабильном состоянии, потому что в этом случае уменьшается колебание АД и церебрального кровотока. Также отдают ей предпочтение, когда доступен или предпочтителен только периферический венозный доступ:
(1) Инфузию донорской крови можно проводить через катетер пупочной вены или периферический внутривенный катетер.
(2) Забирать кровь новорожденного можно из катетера пупочной артерии, или венозного катетера, или периферического артериального катетера (обычно лучевой артерии).
4. Лабораторные исследования крови новорожденного перед обменным переливанием (проводят в соответствии с клиническими показаниями):
а. Диагностические исследования перед операцией обменного переливания. Перед ОП проводят серологические исследования крови новорожденного (например, исследования для определения причины гемолиза, титра антивирусных антител), метаболический скрининг или генетические исследования.
б. Определение гемоглобина, гематокрита, количества тромбоцитов.
в. Исследование концентрации электролитов, кальция, газов крови.
г. Определение уровня глюкозы.
д. Определение уровня билирубина.
е. Коагулограмма.
5. Подготовка крови.
а. Контролируют исследование препарата крови:
(1) Тип и данные перекрестной пробы.
(2) Срок годности.
(3) Идентификацию донора и реципиента.
б. Присоединяют набор для введения крови к трубке обогревателя и к пакету с донорским препаратом.
в. Дают крови протечь через обогреватель.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Показания и противопоказания для обменного переливания крови у новорожденных детей
Снижение частоты постнатальных обменных переливаний (ОП) в 90-х гг. XX в. привело к значительному уменьшению опытного персонала, выполняющего процедуру. Однако возвращение проблемы ядерной желтухи в медицинскую практику подчеркнуло важность обменного переливания (ОП) — метода лечения, потенциально предотвращающего серьезные осложнения со стороны нервной системы и развития новорожденного.
Обменное переливание — замещение крови новорожденного кровью донора путем повторных заменных инфузий небольшого объема в течение короткого периода времени.
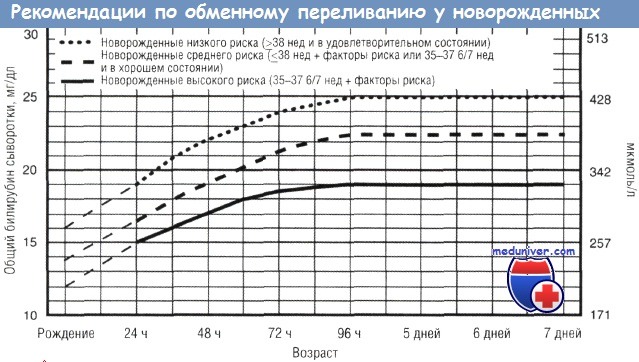
• Пунктирные линии в течение первых 24 ч указывают неопределенность из-за широких вариаций клинических условий и разного ответа на фототерапию.
• Немедленное обменное переливание рекомендуется, если у новорожденного имеются признаки острой билирубиновой энцефалопатии (гипертонус, опистотонус, запрокидывание головы, лихорадка, пронзительный плач) или если общий билирубин сыворотки выше 5 мг/дл (85 мкмоль/л).
• Факторы риска: изоиммунная гемолитическая болезнь, недостаточность глюкозо-6-ФДГ, асфиксия, выраженная сонливость, нестабильность температуры, сепсис, ацидоз.
• Измерение билирубина сыворотки и расчет отношения билирубина к возрасту.
• Используют общий билирубин. Не вычитают прямо реагирующий или конъюгированный билирубин.
• Если новорожденный в удовлетворительном состоянии, а возраст 35-37 6/7 нед (средний риск), можно индивидуализировать уровень общего билирубина сыворотки для пересчета на основании текущего гестационного возраста
Показания для обменного переливания крови:
1. Значительное увеличение концентрации неконъюгированного билирубина вне зависимости от причины при неэффективности интенсивной фототерапии или риске ядерной желтухи. Немедленное ОП показано при появлении ранних признаков острой билирубиновой энцефалопатии. Значения концентрации общего билирубина сыворотки для начала ОП, рекомендуемых для детей, рожденных в 35 нед или более, представлены на рисунке.
2. Показания для ОП у более недоношенных новорожденных различны и индивидуальны. Для достижения длительного снижения концентрации общего билирубина у новорожденных с негемолитической желтухой выполнение ОП при низкой концентрации билирубина менее эффективно по сравнению с фототерапией.
3. Аллоиммунная гемолитическая болезнь новорожденных (ГБН):
а. Коррекция тяжелой анемии и гипербилирубинемии.
б. Замена покрытых антителами эритроцитов новорожденного антигеннегативными эритроцитами (должны иметь нормальную выживаемость in vivo), а также удаление свободных материнских антител из плазмы.
4. Тяжелая анемия с застойной сердечной недостаточностью или гиповолемией.
5. Полицитемия. Частичное обменное переливание с кристаллоидными и коллоидными растворами уменьшает объем донорской крови и повышенную вязкость у новорожденных с полицитемией, однако отсроченные преимущества процедуры не доказаны.
6. Диссеминированное внутрисосудистое свертывание.
7. Врожденный лейкоз.
8. Метаболические токсины:
а. Гипераммониемия.
б. Органические кислоты.
в. Отравление свинцом.
9. Передозировка или отравление лекарственными препаратами.
10. Удаление антител и аномальных белков.
11. Сепсис новорожденных или малярия.
Противопоказания для обменного переливания крови:
1. Альтернативные методы лечения, например простое переливание или фототерапия, сопоставимы по эффективности, но сопряжены с меньшим риском.
2. Пациент находится в нестабильном состоянии, а риск процедуры перевешивает возможные преимущества. У новорожденных с тяжелой анемией, сердечной недостаточностью или гиповолемией частичное обменное переливание может быть эффективно для стабилизации состояния пациента перед выполнением процедуры с замещением одного или двух объемов циркулирующей крови.
3. Противопоказания для катетеризации сосудов являются более серьезными, чем показания к обменному переливанию (ОП). Следует найти альтернативный доступ в случае абсолютных показаний к ОП.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Переливание свежезамороженной плазмы (СЗП) у новорожденных детей - показания, методика
Показания для переливания свежезамороженной плазмы (СЗП). Клинически значимое кровотечение или для коррекции дефектов гемостаза перед инвазивными процедурами при наличии следующих проявлений.
1. Комплексной недостаточности факторов свертывания, невосприимчивой к витамину К.
2. Изолированной врожденной недостаточности факторов свертывания, для которых нет вирус-инактивированных препаратов плазмы или рекомбинантных концентратов.
3. Врожденной или приобретенной дис- или гипофибриногенемии (криопреципитат предпочтительнее).
Противопоказания для переливания свежезамороженной плазмы (СЗП):
1. Абсолютных противопоказаний нет.
2. С осторожностью при возможности перегрузки объемом.
3. Некротизирующий энтероколит (используют с осторожностью). Может усиливать гемолиз у новорожденных с некротизирующим энтероколитом и Т-активацией.
4. Не показана при гиповолемическом шоке при отсутствии кровотечения, искусственного питания, лечения иммунодефицита или для профилактики внутрижелудочкового кровоизлияния.
Оборудование и методика для переливания свежезамороженной плазмы (СЗП)
Шприцевый набор для новорожденных с фильтром. (Фотография любезно предоставлена Charter Medical Ltd., Winston-Salem, NC, USA.).
Эта система, при условии использования со стерильной методикой соединения, обеспечивает закрытый способ введения, который поддерживает постепенное опорожнение крови.
Шприц, заполненный компонентом крови (ЭМ, плазмой) должен быть введен пациенту в течение 24 ч, а шприц, заполненный разведенными тромбоцитами, — в течение 4 ч.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.

При обсуждении такой темы, как гемолитическая болезнь плода и новорожденного, в центре внимания стоит вопрос о пролонгировании беременности и улучшении показателей крови. На данный момент единственным методом коррекции тяжелой анемии является заменное переливание крови (ЗПК). Однако к моменту рождения уровень гемоглобина и билирубина может достигать критических значений, что значительно усложняет лечение и побуждает искать альтернативные методы. Одним из таких методов является внутриутробное переливание крови, о котором мы и поговорим в этой статье.
Гемолитическая болезнь новорожденных (ГБН) — состояние, обусловленное иммунологической несовместимостью крови плода и матери по эритроцитарным антигенам. Несоответствие приводит к выработке материнским организмом антител к эритроцитарным антигенам плода, которые проникают через плацентарный барьер и вызывают гемолиз его эритроцитов. Как известно, повышенное разрушение эритроцитов приводит к усилению билирубинового обмена и снижению гематокрита и уровня гемоглобина. В дальнейшем нарастает повреждение печени, снижается синтез альбуминов, что приводит к развитию отечного синдрома, а большое количество неконъюгированного билирубина оказывает повреждающее воздействие на ЦНС и почки, вызывая билирубиновую энцефалопатию и билирубиновый инфаркт почек соответственно.
Лечение ГБН начинается сразу после рождения, но к этому моменту организм накапливает достаточно билирубина, чтобы он начал оказывать токсическое действие на ткани и органы ребенка, в то время как уровень гемоглобина и гематокрит падают до критических цифр, что приводит к тяжелой анемии.
Для успешного проведения манипуляции ЗПК необходимо соблюдать ряд условий:
- Оптимальный срок беременности для проведения данного вмешательства — промежуток между 18 и 35 неделями гестации, так как до 18 недели пуповина еще слишком мала для безопасного проведения кордоцентеза, а после 35 недели риск, связанный с проведением кордоцентеза, выше, чем риск осложнений после преждевременных родов.
- По результатам кордоцентеза, показатели гемоглобина для проведения трансфузии должны быть на два стандартных отклонения ниже нормальных показателей для данного срока гестации.
- Пиковая систолическая скорость кровотока (ПССК) в средней мозговой артерии плода (по результатам допплерографии) должна быть выше 1,50 МоМ (Multiples of the Median).
Таблица 1. Нормальные значения гемоглобина плода на сроке 18–34 недели.
Срок гестации, недели
Показатель гемоглобина г/л
Два стандартных отклонения от нормального гемоглобина, г/л
Таблица 2. Сравнение показателей ПССК в средней мозговой артерии плода и степени тяжести анемии.
Показатель ПССК, МоМ
Степень тяжести анемии
После выполнения всех диагностических мероприятий и подтверждения необходимости в ЗПК производится подбор донора с учетом всех требований к компонентам крови для внутриутробного переливания, согласно приказу 183н. Кровь для переливания 0(I), резус-D-отрицательная смешивается с материнской кровью, чтобы уменьшить риск сенсибилизации к новым антигенам эритроцитов. Единицы крови отмывают и плотно упаковывают до конечного гематокрита от 75 до 85 процентов, чтобы уменьшить объем, вводимый плоду.
Процедура кордоцентеза проводится под контролем УЗИ в условиях операционной, чтобы в случае кровотечения провести экстренное кесарево сечение. Потенциальные места доступа к плоду включают пупочную вену, брюшную полость, пупочную артерию и сердце, но наиболее оптимальное место пункции — пупочная вена в области ее выхода из плаценты, так как пуповина в этом месте достаточно хорошо фиксирована.
Объем переливания зависит от фактического и целевого гематокрита, а также размера плода. Целевой гематокрит у плода составляет 37 ± 4 % в 17 недель, повышаясь до 43 ± 7 % к концу срока гестации. Однако достижение целевого гематокрита при тяжелой анемии за одно переливание может привести к увеличению постнагрузки на сердце, поэтому целесообразно проводить несколько процедур переливания, прежде чем будет достигнут целевой уровень.
После завершения процедуры производится повторный забор крови для определения гематокрита и гемоглобина плода. На протяжении 24 часов производится контроль сердцебиения и УЗИ плода.
Возможные осложнения при внутриутробном переливании крови не отличаются от рисков при проведении стандартного кордоцентеза: кровотечение из пунктированной пупочной вены, брадикардия плода, амнионит, разрыв плодных оболочек, преждевременные роды. Однако стоит учитывать, что польза проводимой процедуры выше, чем риски осложнений.
Говоря о преимуществах, выживаемость после процедуры составляет около 80–90 %, в то время как перинатальная потеря — 1–3 %. Исход зависит от срока первого переливания и выраженности отечного синдрома, но, в целом, это достаточно хороший результат, по сравнению с высокой смертностью детей с тяжелой степенью анемии в результате ГБН.

Поскольку, как правило, ГБН проявляется в первые дни жизни ребёнка, лечение назначают сразу, пожалуйста, доверяйте и не препятствуйте действиям врачей!
Итак, что же это за заболевание — ГБН? Это разрушение эритроцитов новорожденного ребенка антителами его матери. И причина его — несовместимость материнской и детской крови по антигенам красных кровяных клеток (эритроцитов), как правило, по резус-фактору и системе групп крови, и, иногда, по другим факторам крови.
В чем же причина?
Если у матери резус-отрицательная кровь, а у ребёнка резус-положительная, то возникает резус-несовместимость. Из-за этого иммунная система матери эритроциты плода может определить как потенциально опасные, инородные, и начнет вырабатывать антитела против резус-фактора, расположенного на них. Прикрепившись к эритроцитам ребёнка, антитела разрушают их. Причем начинается этот процесс еще в период внутриутробного развития плода и после рождения ребенка продолжается. Если же у плода кровь резус-отрицательная, а у мамы — резус-положительная, то это ситуации не возникает.
Как не пропустить симптомы гемолитической болезни
Пока мама беременна, признаки несовместимости крови никак себя не проявляют ни у матери, ни у плода. А уже после рождения ГБН клинически проявляется по-разному, в зависимости от того, какую форму примет: анемическую, желтушную и отёчную. Бывают также случаи сочетания этих форм. Давайте рассмотрим их отдельно.
1. Анемическая форма. Считается наиболее лёгкой. Ее проявления — бледность кожных покровов, неврологические нарушения, например, слишком продолжительный сон, вялость, апатичность, плохой аппетит, вялый сосательный рефлекс. Кроме того, присутствуют признаки увеличения селезёнки и печени, наблюдающиеся в динамике.
2. Желтушная форма. Наиболее часто встречающаяся форма. Она диагностируется почти в 90 % случаев. При этой форме желтуха самый главный симптом. Желтый оттенок буквально в первые часы жизни приобретает кожа, слизистые оболочки, возможны увеличения печени и селезёнки. От распространенности по телу и интенсивности желтухи определяют степень тяжести желтушной формы. Это определяется визуально по шкале Крамера. Всего степеней пять, при первой поражены лицо и шея, при пятой — уже все тело. Зависит интенсивность желтухи от уровня билирубина, который придает коже жёлтый. Критический уровень этого фермента способен поразить нейроны головного мозга, его структуры, и вызвать серьезного грозного осложнения, биллирубиновой энцефалопатии.
Сразу после рождения детям, особенно из группы риска, важно определить группу крови. Дети, у которых не совпали группы крови или резус-принадлежности с мамой, первые сутки жизни должны быть осмотрены врачом несколько раз.
Мама может и сама заметить желтушность, также как и чрезмерную бледность слизистых и кожи. В этом случае необходимо незамедлительно сообщить врачу.
ГБН нельзя путать с другими заболеваниями новорождённых:
- наследственные гемолитические или постгеморрагические анемии;
- неиммунная водянка плода;
- различные инфекции и др.
Точную диагностику может провести только врач, не пытайтесь сами поставить диагноз или преуменьшить его важность.
Как лечат ГБН?
В лечении используются два подхода — консервативный и оперативный. К первому относят фототерапию и инфузионную терапию с внутривенными иммуноглобулинами, ко второму — заменное переливание крови. Формы лечения в зависимости от степени тяжести определяют врачи.
Конечно, фототерапия самый эффективный и безопасный метод лечения. В его основе — лечебное воздействие ультрафиолетовых лучей с определенной длиной волны, проникающих через кожу малыша и помогающих образовываться нетоксичной водорастворимой форме билирубина, которая в последствии легко выводится из организма. Как следствие, уровень билирубина в крови ребёнка падает, и организм не страдает от его токсического воздействия.
В качестве побочных эффектов от лечения могут наблюдаться мелкоточечная сыпь и окрашивание мочи, кала и кожи в бронзовый цвет, все это не требует специального лечения, и проходят через некоторое время.
Операция заменного переливания крови проводится при тяжёлых формах гемолитической болезни новорождённых, и выполняется в условиях реанимационного отделения.
Читайте также:

