Переливание крови от лишая
Обновлено: 22.04.2024
Поражения вирусом ветряной оспы у гематологических больных (VZV-инфекции) - диагностика, лечение
Подавляющее большинство населения Земли переносит ветряную оспу в детстве, поэтому первичная инфекция вирусом Varizella zoster (VZV) у больных с гематологическими заболеваниями наблюдается редко.
В то же время практически всеобщая контаминация вирусом и клинически значимые проявления вторичной реактивации латентного вируса (опоясывающий лишай) позволяют считать контроль VZV-инфекции серьезной проблемой у некоторых групп больных. Как и для других герпес-вирусов, доминирующим механизмом иммунологического контроля латенции вируса является достаточная функция специфических цитотоксических эффекторов, поэтому риску реактивации VZV подвержены пациенты с подавлением клеточного иммунитета.
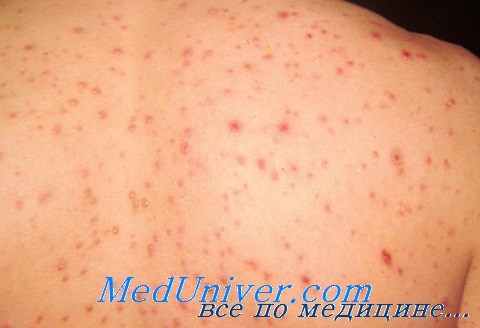
У иммунокомпетентного хозяина ветряная оспа характерезуется малоспецифическим продромальным периодом, умеренно повышенной температурой тела и появлением розовых пятнисто-папулезных элементов сыпи, на поверхности которых быстро образуются пузырьки размером 1—4 мм. У иммунокомпрометированных детей мы наблюдали необычно крупные (диаметром около 10 мм) вялые пузыри, появление которых на 5—7 дней предшествовало массовому высыпанию типичных ветряночных элементов.
Характерна центробежная динамика сыпи: вначале сыпь появляется на голове, лице, животе, груди, а затем распространяется на конечности.
В отличие от иммунокомпетентного хозяина средняя длительность периода высыпания у иммунокомпрометированных пациентов значительно дольше (7 против 3 дней) и сыпь значительно обильнее.
Главным отличием течения ветряной оспы у иммунокомпрометированных больных является склонность к генерализации с развитием тяжелых органных поражений. В доацикловировую эпоху примерно у трети больных ветряной оспой развивались тяжелые висцеральные формы болезни с вовлечением легких, печени и ЦНС.
Риск висцеральных поражений резко возрастает при количестве лимфоцитов менее 0,5•10 9 /л, достигая 71 % при лимфопении ниже 0,1•10 9 /л. Смертность при висцеральных формах ветряной оспы высока — около 7 % и достигает 25 % при развитии ветряночной пневмонии.
Особенность ветряночной пневмонии — несоответствие между тяжелой, быстро прогессирующей гипоксемией и скудостью физикальной и рентгенологической симптоматики. Ветряночное поражение печени, часто выявляемое у иммунокомпетентных пациентов при лабораторных тестах, у больных с тяжелой иммуносупрессией сопряжено с риском фуль-минантного гепатита с развитием коагулопатии и печеночной энцефалопатии. Ветряночный менинго-энцефалит обычно ассоциирован с другими висцеральными поражениями и не имеет специфичной клинической картины.
Висцеральные поражения развиваются в сроки от 2 до 7 сут после появления первых элементов сыпи, что, с одной стороны, является запасом времени для клинициста, с другой — повышает значение оценки кожных изменений. Кроме собственно ветряночного поражения, необходимо отметить склонность ветряночных элементов к суперинфекции и развитию фульминантных бактериальных (стрептококковых, стафилококковых, синегнойных) инфекций.
Лечение у иммунокомпрометированных пациентов ветряной оспы надо начинать немедленно после установления предположительного диагноза. Препаратом выбора является ацикловир. Чувствительность VZV к ацикловиру по сравнению с вирусами простого герпеса в 5—10 раз меньше, поэтому препарат необходимо вводить только внутривенно в дозе 500 мг/м 2 каждые 8 ч.
Длительность курса терапии 7 дней. Интересно, что лечение ацикловиром не влияет на длительность периода высыпания, но снижает интенсивность высыпаний, ускоряет заживление элементов и, что самое главное, надежно предупреждает висцеральную диссеминацию. Важно еще раз подчеркнуть необходимость раннего начала лечения, поскольку при уже развившемся диссеминированном поражении эффективность ацикловира значительно ниже.
Реактивация инфекции, вызванной VZV. Наиболее часто вторичная инфекция, обусловленная VZV, проявляется локализованным опоясывающим лишаем. Высыпаниям обычно предшествует (за 1—5 дней) развитие болевого синдрома в области вовлеченного дерматома, что нередко служит причиной ошибочного диагноза плеврита, панкреатита, инфаркта миокарда и т. д.. Морфологически высыпания идентичны таковым ветряночной сыпи с тенденцией к слиянию и образованию эрозированных поверхностей, которые легко могут суперинфицироваться.
Самая частая локализация опоясывающего лишая — торакальные дерматомы, они поражаются примерно в 50 % случаев. Крестцовые дерматомы инфицируются в 20 %, шейные — в 16 %, краниальные—в 17 % случаев. Это соотношение не различается у иммунокомпетентных и иммуносупрессированных пациентов. Длительность периода высыпания примерно 8 дней, полное заживление элементов наступает через несколько недель. Примерно у 25 % взрослых иммуносупрессированных пациентов, перенесших опоясывающий лишай, развивается постгерпетическая невралгия, боли при которой могут быть настолько интенсивными, что часто вызывают инвалидизацию. У детей частота этого осложнения крайне низка.
Самым тяжелым осложнением опоясывающего лишая является висцеральная диссеминация, которая, подобно диссеминированной ветряной оспе, поражает легкие, печень и головной мозг и сопровождается высокой летальностью. В группах риска вероятность висцеральной диссеминации весьма высока. Например, после трансплантации костного мозга нелеченый опоясывающий лишай диссеминирует в 13 % случаев. Опасной особенностью является возможность висцеральной диссеминации еще до появления характерных кожных элементов.
У иммунокомпрометированных пациентов последствия опоясывающего лишая тяжелые. В связи с этим необходимо рано начинать лечение, аналогичное терапии ветряной оспы у всех больных группы риска. Ацикловир назначают в дозе 500 мг/м2 или 10 мг/кг каждые 8 ч в течение 7 дней. Лечение ацикловиром не только является профилактикой висцеральной диссеминации, но также сокращает период высыпания и предупреждает развитие постгерпетической невралгии. В последние годы появились данные о высокой эффективности орального фамцикловира в дозе 500 мг каждые 8 часов в лечении и профилактике постгерпетической невралгии.
Предупреждение первичной и вторичной VZV-инфекции
Если не болевший ветряной оспой пациент с нарушением клеточного иммунитета находился в контакте с больным ветряной оспой, то риск развития болезни у него крайне высок. Таким пациентам следует вводить либо специфический ветряночный иммуноглобулин, либо обычный поливалентный внутривенный иммуноглобулин (100 мг/кг). Эта мера, если она предпринята в первые 96 ч после контакта, может предотвратить развитие тяжелой ветряной оспы, но эффективность ее далеко не абсолютна. Контактных лиц необходимо тщательно наблюдать, чтобы своевременно назначить терапию ацикловиром и не пропустить появление типичных высыпаний.
Больные опоясывающим лишаем должны быть изолированы от неболевших, однако нет необходимости переводить их в инфекционные боксы.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Стригущий лишай — грибковое заболевание, которое поражает кожу, ногти и волосы человека. Возбудитель заболевания — грибок Microsporum. Стригущий лишай очень заразен, может возникать в любом возрасте, но чаще всего поражает детей и подростков. Пик заболеваемости наблюдается в конце осени.

Особенности заболевания. Причины возникновения и развития
Грибок рода Microsporum очень заразен. Он выживает в условиях внешней среды. Особенности его строения обеспечивают устойчивость и к различным препаратам с противогрибковым действием. Гриб может сохранять жизнеспособность в волосах до 10 лет и в кожных чешуйках — до 7.
Источники заражения — почва, животные, человек. Среди животных носителями этого грибка чаще всего выступают коты, особенно котята, реже — собаки.
В большинстве случаев заражение микроспорией происходит при контакте с больным животным: игре, купании. Если зараженный кот или собака спят на постели человека, то риск повышается почти до 100%. Также инфицирование происходит при прикосновении к предметам, на которых остались шерсть или чешуйки кожи зараженного животного.
Микроспория передается от человека к человеку при непосредственном близком контакте, а также при совместном использовании предметов, на которых есть чешуйки кожи или перхоть инфицированного (головные уборы, маникюрные принадлежности, мочалки, постельное белье).
При простом попадании на кожу грибок не вызывает серьезного поражения: если иммунитет и микрофлора в норме, он будет уничтожен и просто смыт с поверхности при гигиенических процедурах. Риск заражения повышается при:
- наличии повреждений на коже (раны, царапины, ожоги);
- снижении общего и местного иммунитета;
- размягчении кожи, вызванном длительным воздействием воды;
- гормональных сбоях;
- игнорировании гигиенических процедур.
Дети в наибольшей степени подвержены развитию этого грибкового заболевания, так как чаще контактируют с бездомными животными, которые могут оказаться инфицированными. Кроме того, у детей рН кожи более щелочной, а не кислый, а это создает благоприятные условия для развития грибка.
Проявления
После попадания грибка в организм он некоторое время остается в скрытом состоянии. Инкубационный период при микроспории составляет 1-2 недели.
Симптоматика грибкового поражения зависит от того, на каком участке кожи паразитирует микроспория.
В зависимости от локализации различают грибок гладкой кожи и волосистой части головы.
На коже вначале образуется небольшое красное пятно. Этот участок чешется, но в большинстве случаев не беспокоит человека. Если не начать лечение на этом этапе, то пятно постепенно увеличивается, по его краям образуется граница из мелких прыщей. Далее вокруг первичного пятна образуются новые очаги поражения. Они чаще всего возникают на лице, шее, руках.
Если стригущий лишай поражает волосистую часть головы, то на участке, куда попал грибок, портятся волосы. Вначале они становятся тусклыми, теряют объем. Со временем они обламываются из-за разрушения структуры на уровне 5-8 мм. Эта область выглядит как пятно, слегка присыпанное мукой.
Ногти поражаются микроспорией гораздо реже. Если это происходит, то на поверхности пластин появляются белые пятна. Со временем они становятся мягкими и крошатся.
Формы стригущего лишая
Организм каждого человека по-разному реагирует на микроспорию. В зависимости от этого различают такие формы стригущего лишая:
- Папулезно-сквамозную. На коже груди и лица образуются пузырьки, из-за чего поверхность становится бугристой. Элементы сыпи покрываются чешуйками и вызывают сильный зуд.
- Абортивную. Симптоматика выражена слабо. Пятна не слишком яркие, не имеют четких границ.
- Эритоматозно-отечную. На месте пятен лишая возникает сильный воспалительный процесс. Поверхность очагов поражения слегка шелушится. Чаще всего эта форма наблюдается у детей и молодых женщин.
- Глубокую. Под кожей формируются узлы диаметром до 3 см. Они локализуются в области голеней, чаще всего возникают у женщин.
- Нагноительно-инфильтративную. Это наиболее тяжелая форма микроспории. Ярко-красные бляшки диаметром до 10 см отекают и уплотняются, из пор кожи выделяется гной.
При появлении симптомов стригущего лишая, вне зависимости от формы, необходимо немедленно обращаться к врачу для диагностики и определения схемы лечения.
Диагностика
При подозрении на стригущий лишай вначале проводят визуальное обследование пациента. Для подтверждения диагноза назначают такие исследования:
- анализ соскоба кожи из очага поражения;
- осмотр пораженных участков кожи или волосистой части головы под лампой Вуда (люминесцентным фильтром);
- посев на определение типа возбудителя.
Микроспорию необходимо дифференцировать от красного плоского лишая, псориаза и экземы. Если заболевание протекает в нетипичной глубокой форме, то проводят дифференциальную диагностику с флегмоной, стафилококковым импетиго и стафилококковым сикозом. Поражение грибком волосистой части головы дифференцируют от алопеции.
Лечение
Единственным эффективным способом борьбы со стригущим лишаем является консервативная терапия. Пациенту назначают противогрибковые и противозудные препараты местного и внутреннего применения.
Дополнительно в схему лечения включают иммуномодуляторы для укрепления защитных сил организма, витаминные комплексы.
Для системного лечения назначают антимикотики узкого спектра действия, направленные против грибов, поражающих кожу, включая микроспорию.
Если грибок поражает кожу головы, избавиться от него сложнее. На участке активности микроспории нужно сбривать волосы не реже раза в неделю. Иногда требуется удалить волосы вместе с волосяными луковицами, чтобы на их месте выросли новые, здоровые. Для этого используют специальные пластыри, которые наклеивают и оставляют на несколько дней. При снятии пластырь легко удаляет волосы вместе с луковицами.
Лечение обычно проводится в домашних условиях. Комнату, в которой находится больной, нужно ежедневно убирать с использованием дезинфицирующих средств. Все предметы, которыми он пользуется, также нужно дезинфицировать.
Профилактика стригущего лишая
Чтобы не заразиться грибком, поражающим кожу и волосы, нужно соблюдать простые меры профилактики:
- не контактировать с бездомными животными;
- отказаться от использования чужих предметов личной гигиены и одежды;
- систематически осматривать кожные покровы и волосистую часть головы на предмет высыпаний и покраснений.
Если у ребенка или взрослого был выявлен стригущий лишай, его белье (постельное и нательное) нужно стирать отдельно от других вещей. Предварительно его нужно замочить в дезинфицирующем растворе. После стирки все белье нужно тщательно прогладить.
Красный плоский лишай — кожное воспалительное заболевание хронического течения, которое сопровождается высыпаниями на коже, слизистой оболочке ротовой полости и половых органов, а также на красной кайме губ. В некоторых случаях воспаление распространяется на волосы и ногти. При типичной форме красного плоского лишая заболевание легко диагностируется, но при атипичных, видоизмененных, формах этого процесса установить патологию сложнее.

Особенности заболевания. Факторы, провоцирующие его развитие
Точная причина развития красного плоского лишая до сих пор не установлена. Существуют мнения о том, что воспаление имеет вирусную, неврогенную, инфекционно-аллергическую или генетически обусловленную природу. Также красный плоский лишай ассоциируют с аутоиммунными заболеваниями, при которых иммунитет атакует клетки собственного организма, воспринимая их как чужеродные.
Установлено, что чаще от красного плоского лишая страдают люди в возрасте 45-60 лет, хотя патология может проявляться и раньше.
К факторам, которые повышают риск развития воспалительного процесса, относят:
- наличие заболеваний желудочно-кишечного тракта (язва желудка, хронический гастрит, билиарный цирроз печени);
- эндокринные нарушения (ожирение, сахарный диабет);
- сопутствующие вирусные инфекции, в частности — гепатит С;
- контакт с аллергенами (металлами, красителями);
- трансплантацию внутренних органов в анамнезе;
- частые продолжительные стрессы.
Главным толчком к развитию воспалительного процесса является серьезное нарушение иммунитета.
Характерные симптомы красного плоского лишая
При таком воспалительном процессе образуется сыпь, представленная плоскими высыпаниями с блестящей поверхностью розово-фиолетового или малиново-красного цвета. Диаметр каждого элемента сыпи — 2-3 мм. Появление сыпи сопровождается выраженным кожным зудом.
При кожной форме красного плоского лишая высыпания локализуются:
- на сгибательных поверхностях предплечий;
- на внутренних поверхностях бедер;
- в паховых и подмышечных областях;
- на слизистой оболочке полости рта.
Сыпь при таком воспалительном заболевании обычно не распространяется на кожу лица, волосистую часть головы, ладони и подошвы.
В 25% случаев пациенты жалуются на поражение только слизистых оболочек. В этом случае речь идет не только о полости рта, но и о головке полового члена у мужчин и преддверии влагалища у женщин.
Если воспалительный процесс распространился только на кожу, говорят о благоприятном течении заболевания и о благоприятном прогнозе.
Формы воспалительного процесса
Красный плоский лишай на коже может протекать в нескольких формах:
- Типичной. Это наиболее распространенный вид воспалительного процесса. На поверхности кожи (туловище, коленные и локтевые сгибы) образуются характерные бляшки, вызывающие зуд.
- Гипертрофической. Мелкие бляшки склонны к слиянию в отдельные крупные образования. Они имеют четкие границы. Наиболее частый вариант локализации высыпаний — передняя часть голеней.
- Фолликулярной. Сыпь образуется на волосистой части головы, в паховой области и подмышечных впадинах. Элементы сыпи — возвышающиеся над поверхностью кожи узелки.
- Эрозивно-язвенной. Малораспространенная форма, при которой сыпь представлена язвами и эрозиями. Области поражения небольшие, болезненные.
- Атрофической. Это редкая форма красного плоского лишая. Для нее характерны высыпания в виде узелков или небольших бляшек, которые образуются на спине, груди, животе. Элементы сыпи имеют нетипичную бурую или синеватую окраску. Фолликулярная форма красного плоского лишая может вызывать выпадение волос и облысение.
Поражение красным плоским лишаем слизистых оболочек также имеет свои типы. В этом случае воспалительный процесс представлен такими формами:
- Типичной.Как и в случае с поражением кожи, это самая распространенная форма. Сыпь представлена скоплениями мелких узелков, которые склонны к слиянию и образованию пятен, линий. Других симптомов (боли, раздражения) нет.
- Гиперкератотической. Элементы сыпи — бляшки. На их поверхности образуется ороговевший слой, из-за чего, при поражении слизистой полости рта, больного беспокоит ощущение сухости.
- Экссудативно-гиперемической. Слизистые оболочки отекают и краснеют, возникают узелки. При приеме пищи возникает боль.
- Эрозивно-язвенной. На поверхности слизистой оболочки образуются язвы, которые при повреждении кровоточат, и эрозии.
- Атипичной.Поражение распространяется на верхнюю губу. Она отекает и краснеет.
Если плоский красный лишай распространяется не только на кожу, но и на слизистые оболочки, то это довольно опасное проявление. Такое состояние может быть предраковым и в дальнейшем перерождаться в плоскоклеточный рак. Это наиболее тяжелое последствие такого воспалительного процесса.
Менее опасные, но также представляющие угрозу для здоровья и состояния человека последствия красного плоского лишая, — поражение всего кожного покрова, выраженное снижение иммунитета, необратимая потеря волос, образование рубцов и шрамов на слизистых оболочках.
Диагностика
Пациентов с подозрением на красный плоский лишай осматривает дерматолог или дерматовенеролог. Для подтверждения диагноза проводят такие исследования:
- общий и биохимический анализ крови;
- соскоб с пораженной кожи или слизистых оболочек на участке поражения для изучения под микроскопом.
Красный плоский лишай необходимо дифференцировать от псориаза, вторичного сифилиса, атопического дерматита, отрубевидного волосяного лишая.
Лечение
Тактика лечения при воспалительном процессе зависит от того, насколько распространено поражение, а также от локализации очагов поражения.
В состав терапии красного плоского лишая входят такие препараты:
- Седативные, для устранения нервного напряжения и подавления тревожности.
- Антигистаминные, для устранения зуда.
- Средства для десенсибилизации,то есть снижения чувствительности организма к аллергену.
- Топические глюкокортикостероиды наружного применения. Они подавляют иммунитет, чтобы снизить его активность относительно самого себя (при аутоиммунных процессах), и оказывают противоаллергическое действие.
- Разнозаживляющие средства.
- Витаминные комплексы. Они помогают ускорить процесс восстановления поврежденных кожных покровов и слизистых оболочек.
Если очаги поражения не имеют признаков инфильтрации, возможно назначение узкополосной средневолновой фототерапии. В случае инфильтрации проводят ПУВА-терапию с применением фотосенсибилизатора (перорально или наружно).
Специфических мер по предотвращению развития красного плоского лишая нет. Болезнь не заразна, не передается от человека к человеку. При своевременном начале лечения прогноз воспалительного процесса благоприятный.

Герпес может быть причиной синдрома хронической усталости
Врач дополняет, что инфекция развивается быстрыми темпами и ее появление может провоцировать такое состояние как синдром хронической усталости.
— Что касается типов вируса, то 6, 7 и 8 изучены плохо и, соответственно, сложно поддаются лечению.
Около 60-80% населения инфицировано вирусом герпеса
Врач рассказывает, что инфицирование чаще всего происходит в раннем возрасте — до 5 лет. Преимущественно заражение организма вирусом герпеса в более зрелом возрасте происходит у тех, кто не бережет себя. Например, с ранних лет начинает вести половую жизнь, курить и пить. Организм просто не выдерживает такой нагрузки и становится уязвимым к заражению. Сегодня около 60-80% населения инфицировано вирусом герпеса.

— Ко мне на прием из 10 пациентов около 3-4 обращаются с проблемой герпеса. Недавно, например, это была молодая женщина (31 год). Она в течение 8 лет после рождения первого ребенка страдает герпесом. Сейчас ждет второго малыша и опасается, чтобы частый герпес не повлиял на его развитие.
Еще одна проблема — воспалительные заболевания урогенитального тракта. Они также нередко связаны с герпесом. Если рецидивирующий цистит не лечится антибиотиками, самое время обратиться к инфекционисту.
О типах герпеса
Вирус простого герпеса 1 типа обычно поражает человека выше пояса. Т.е. высыпания образуются на губах и в носу. Вирус простого герпеса 2 типа обычно располагается ниже пояса. Сюда относится в том числе генитальный герпес.
— 3 тип вируса — это инфекция ветряной оспы и опоясывающего лишая. Есть также цитомегаловирус, который может протекать как ангина или гриппоподобный синдром. Это также герпес. Вирус герпеса человека 4 типа (по-другому, Эпштейна-Барр) сегодня часто связывают с появлением аутоиммунных и онкологических заболеваний. К сожалению, более всех сегодня изучены лишь инфекции первых типов. Против них есть действенные методы лечения.
В более серьезных случаях типы вируса герпеса могут вызывать поражения головного мозга, глаз, нейроинфекции.
Почему может активироваться герпес 1 и 2 типов
У некоторых обострения герпеса проходят чуть ли не ежемесячно, у других, наоборот, проявлений нет. Люди часто объясняют себе это тем, что ослаблен иммунитет.

— Это не совсем верное мнение. Американцы провели исследование и установили, что прямой закономерности между обострением герпеса и ослабленным иммунитетом нет. Ведь он может подводить человека тогда, когда в организме уже есть инфекция. Как правило, это вирус иммунодефицита человека (ВИЧ).
Вот почему если у молодых людей рецидивирующий вирус герпеса появляется более 6-10 раз в год, в первую очередь необходимо сдать кровь на ВИЧ-инфекцию.
Если все в норме, значит, проблема на уровне генетики. Плюс, как правило, накладываются факторы извне. К ним относятся: перегревание или переохлаждение, стресс, длительный прием препаратов (например, антибиотиков или гормонов), острые заболевания, физические травмы, операции.
— Даже некоторые косметологические процедуры могут способствовать рецидиву вируса простого герпеса (глубокая чистка лица или мезотерапия). Поэтому тем, у кого вирус герпеса живет в организме, до похода в косметический кабинет, желательно принимать препараты против герпеса.
Прививки от герпеса не существует
Что касается генетики, то если у родителей (или у одного из них) вирус герпеса есть, то у ребенка он также может быть. Передача происходит контактно-бытовым путем, а потому следует быть особенно осторожным дома. Кроме того, необходимо объяснить ребенку, как можно заразиться герпесом в детском саду или школе.
— Вакцины против вируса герпеса 1, 2 типа и всех остальных вирусов нет. В мире есть вакцина только против ветряной оспы и опоясывающего лишая (показана людям после 50 лет).
Врач считает, простой вирус герпеса необходимо лечить таблетками в том случае, если он мешает жить. В других случаях достаточно местной мази с ацикловиром.
— Если человек знает, что инфекция иногда рецидивирует, достаточно носить с собой тюбик с мазью и при первых симптомах смазывать пораженный участок (желательно каждые 3-4 часа).
Особенно это актуально для тех, кто любит выезжать на горнолыжные курорты или на море. Смена климата — стресс для организма. Вот почему не помешает брать с собой мазь с ацикловиром.
Отрубевидный лишай (разноцветный лишай). Диагностика и лечение
а) Пример из истории болезни. Молодой темнокожий мужчина обратился к врачу по поводу белых пятен на туловище, наблюдающихся у нею в течение пяти лет. Несмотря на то, что другие симптомы отсутствуют, пациент обеспокоен тем, что может заразить свою девушку. Он сообщил, что пятна никогда не исчезают полностью, и их состояние ухудшается в летние месяцы. После осмотра был установлен диагноз отрубевидного лишая, и назначено соответствующее лечение. Пациент успокоился, узнав, что данное заболевание редко передается контактным путем.
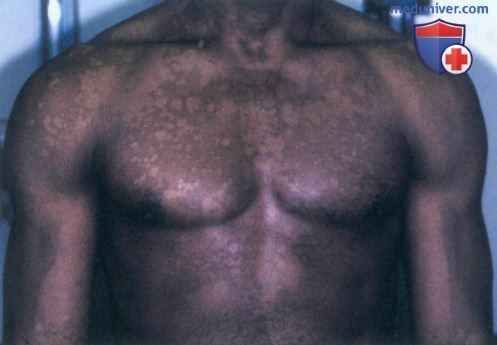
Отрубевидный лишай с участками гипопигментации
б) Распространенность (эпидемиология):
• Распространенная поверхностная кожная инфекция, которую вызывает диморфный липофильный дрожжеподобный организм Pityrosporum (Malassezia furfur).
• Как и другие дерматофитные инфекции, заболевание чаще наблюдается у мужчин.
• Наиболее часто возникает в летние месяцы.
в) Этиология (причины), патогенез (патология):
• Отрубевидный лишай вызывается организмом Pityrosporum (Malassezia furfur), который является липофильным дрожжевым грибом и может быть составной частью нормальной кожной флоры.
• Pityrosporum существует в двух формах: Pityrosporum ovale (овальной) и Pityrosporum orbiculare (округлой).
• Отрубевидный лишай развивается, если дрожжевой гриб, в норме колонизирующий кожу, меняет свою округлую форму на патологическую мицелиальную, внедряясь в роговой слой1.
• Pityrosporum также сопутствует себорее и Pityrosporum-фолликулиту.
• Белый и коричневый цвета пораженной кожи обусловлены повреждением меланоцитов микроорганизмом Pityrosporum, в то время как розовый цвет указывает на воспалительную реакцию организма.
• Pityrosporum предпочитает развиваться во влажной среде при наличии кожного сала, размножаясь на участках кожи, содержащих сальные фолликулы, выделяющие сальный секрет.
Пятна гипопигментации на спине у молодого латиноамериканца, вызванные отрубевидным лишаем Розовые шелушащиеся бляшки, вызванные отрубевидным лишаем. Хотя себорея может наблюдаться на этих участках кожи, наиболее сильно она выражена в парастернальной области Обширные розовые участки отрубевидного лишая на плече, по форме напоминающие пелерину
д) Типичная локализация на теле. Отрубевидный лишай локализуется на груди, животе, плечах и спине, в то время как себорейный дерматит наблюдается на волосистой части кожи головы, лице и передней слепке грудной клетки.
ж) Дифференциация разноцветного лишая:
• Очаги розового лишая имеют воротничок мелких чешуек по периферии и часто наблюдаются в сочетании с материнской бляшкой. Тест с КОН отрицательный.
• Очаги вторичного сифилиса обычно не шелушатся, а пятна наблюдаются на ладонях и подошвах. Тест с КОН отрицательный.
• При витилиго гипопигментация выражена в большей степени, и расположение очагов обычно иное - как правило, на кистях и лице.
• При белом лишае отмечаются слегка гипопигментированные участки с незначительным шелушением на лице и туловище, обычно у детей с атопией. Такие бляшки часто меньшего размера и более округлые, чем очаги отрубевидного лишая.
• Pityrosporum-фолликулит вызывается тем же микроорганизмом, но проявляется розовыми или коричневыми папулами на спине. Пациент жалуется на зуд и шершавость кожи, при этом тест с КОН положительный.
з) Лечение отрубевидного лишая (разноцветный лишай):
1. Местное лечение:
• Поскольку отрубевидный лишай протекает бессимптомно, лечение проводится, в основном, по косметическим соображениям.
• Основным методом лечения является местная терапия с использованием шампуня против перхоти, поскольку отрубевидный лишай вызывают микроорганизмы, являющиеся также причиной себореи и перхоти.
• Пациенты могут применять на пораженные участки лосьон или шампунь с 2% сульфида селена или шампунь с питирионом цинка ежедневно в течение 1-2 недель. Для достижения эффекта требуется раз личное время, однако исследования, позволяющие установить необходимое для действия препарата минимальное время, не проводились. Лосьон или шампунь обычно наносится на пораженные участки на 10 минут, затем препарат смывается под душем.
• В одном исследовании была подтверждена безопасность и высокая эффективность шампуня кетоконазола 2% (низорала) как метода лечения отрубевидного лишая при однократном или ежедневном применении в течение трех дней.
• При небольших участках поражения применяются местные противогрибковые препараты - кремы кетоконазола и клотримазола.
Отрубевидный лишай (разноцветный лишай) Отрубевидный лишай (разноцветный лишай) Отрубевидный лишай (разноцветный лишай)
2. Системное лечение отрубевидного лишая:
• Однократный пероральный прием 400 мг флюконазола давал наилучшие показатели клинического и микологического излечения с отсутствием рецидивов в течение 12 месяцев.
• Однократная доза флюконазола 300 мг в неделю в течение двух недель равна по эффективности однократному приему 400 мг кетоконазола в неделю в течение двух недель. Различий в эффективности, безопасности и переносимости лекарственного средства между этими двумя схемами лечения не обнаружено.
• Однократная доза 400 мг кетоконазола для лечения отрубевидного лишая безопасна и экономически эффективна по сравнению с приемом более дорогих противогрибковых препаратов нового поколения, таких как итраконазол'.
• Пероральный прием итраконазола в дозе 200 мг два раза в день в течение одного дня в месяц является эффективным и безопасным профилактическим лечением отрубевидного лишая.
• Данные о том, что для повышения эффективности лечения отрубевидного лишая после приема системных противогрибковых препаратов необходимо пропотеть, отсутствуют.
и) Консультирование врачом пациента. Пациентов следует предупредить о том, что измененный цвет кожи не восстановится сразу. Первым признаком успешного лечения является исчезновение шелушения. Дрожжевой микроорганизм в пятнах гипопигмеитации действует как солнцезащитный экран. Воздействие солнечного облучения ускорит нормализацию цвета кожи у пациентов с гипопигментацией.
к) Наблюдение пациента врачом. >Наблюдение после лечения не требуется за исключением торпидных и рецидивирующих случаев. При рецидивах проводится ежемесячная местная или системная терапия.
Читайте также:

