Пересадка почки если туберкулез почки
Обновлено: 18.04.2024
Ведение реципиента с пересаженной почкой – комплекс диагностических лечебных мероприятий, направленных на поддержание функций органов и систем организма реципиента донорской почки, а также профилактику, раннее выявление и лечение осложнений в раннем посттрансплантационном периоде (до трех месяцев после операции).
Соотношение кодов МКБ-10 и МКБ-9
| МКБ-10 | МКБ-9 | ||
| Код | Название | Код | Название |
| N 18 | Хроническая почечная недостаточность | N 18 | Хроническая почечная недостаточность |
| N 18.0 | Терминальная хроническая почечная недостаточность | N 18.0 | Терминальная хроническая почечная недостаточность |
| Z 94.0 | Наличие трансплантированной почки | Z 94.0 | Наличие трансплантированной почки |
Дата разработки протокола: 2016 год.
Пользователи протокола: врачи скорой медицинской помощи, врачи общей практики, педиатры, детские нефрологи, анестезиологи-реаниматологи, трансплантологи, урологи.
Категория пациентов: дети
Шкала уровня доказательности:
| A | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| B | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| C | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Классификация

Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ [1,2,5]
Лабораторные исследования:
· Общий анализ крови: анемия диагностируется если концентрация Hb ниже 110 г/л у детей от 6 мес. до 5 лет, ниже 115 г/л - у детей 5-12 лет, ниже 120 г/л – старше 12 лет [5]. Анемия может иметь различные причины: токсическое действие лекарственных препаратов, инфекции, снижение почечных функций;
· Лейкоцитоз или лейкопения, эозинофилия, тромбоцитопения, повышение СОЭ;
· Биохимический анализ крови: гиперкреатининемия, повышение мочевины, гиперкалиемия, снижение СКФ, повышение ЛДГ, СРБ;
· Определение базовой концентрации такролимуса/циклоспорина в крови (С₀);
· Исследование крови на ЦМВ, ВПГ, ВЭБ, BК-вирус методом ПЦР. Количественное определение вирусов при обнаружении инфекции;
· Проведение глюкозо-толерантного теста, гликемического профиля, гликированный Hb, инсулин, при нарушении толерантности к глюкозе/сахарном диабете;
· Общий анализ мочи: протеинурия, лейкоцитурия, микрогематурия, цилиндрурия;
· Бактериологический посев мочи.

Диагностический алгоритм:
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ [2]
Диагностические критерии
Жалобы и анамнез:
· утомляемость;
· уменьшение количества мочи;
· боли в области трансплантата;
· повышение АД;
Необходимо уточнить причину, приведшую к конечной стадии хронической болезни почек. Установить время после трансплантации почки, трансплантация от живого, родственного донора или от кадавра. Провести анализ иммуносупрессивной терапии, оценить осложнения терапии, приверженность терапии, динамику почечных функций после пересадки почки.
Лабораторные обследования:
· Общий анализ крови: анемия диагностируется, если концентрация Hb ниже 110 г/л у детей от 6 мес до 5 лет, ниже 115 г/л - у детей 5 - 12 лет, ниже 120 г/л-12 - 15 лет, ниже 130 г/л – старше 15 лет [2]. Анемия может иметь различные причины: токсическое действие лекарственных препаратов, инфекции, снижение почечных функций;
· Лейкоцитоз или лейкопения, эозинофилия, тромбоцитопения, повышенное СОЭ;
· Определение группы крови и резус-фактора;
· Биохимический анализ крови: гиперкреатининемия, повышение мочевины, гиперкалиемия, гипокальциемия, гипонатриемия, снижение СКФ, повышение ЛДГ, СРБ;
· Определение базовой концентрации такролимуса/циклоспорина в крови (С₀);
· Кислотно-щелочное состояние крови;
· Иммунограмма (CD3, CD19);
· Определение донорспецифических антител (DSA);
· Исследование крови на ЦМВ, ВПГ, ВЭБ, BК-вирус методом ПЦР. Количественное определение вирусов при обнаружении инфекции;
· Проведение глюкозо-толерантного теста, гликированный Hb, инсулин при нарушении толерантности к глюкозе/сахарном диабете;
· Кровь на прокальцитонин, кровь на стерильность при тяжелых инфекционных осложнениях.
· Общий анализ мочи: протеинурия, лейкоцитурия, микрогематурия, цилиндрурия;
· Бактериологический посев мочи.
Диагностический алгоритм: не применимо.
Перечень основных диагностических мероприятий:
· общий анализ крови (развернутый);
· коагулограмма (АЧТВ, ПТВ, МНО, фибриноген);
· определение базовой концентрации иммуносупрессивного препарата - С₀ (циклоспорин А, такролимус) в крови;
· биохимический анализ крови (определение общего белка, альбумина, креатинина, мочевины, калия, натрия, магния, фосфора, кальция, хлора, глюкозы, билирубина, АлТ, АсТ, холестерина, мочевой кислоты, билирубина, α-амилазы, С-реактивного белка, ЛДГ);
· определение цитомегаловируса, вируса простого герпеса 1 и 2 типа, вируса Эпштейн-Барра в крови методом ИФА (IgM и IgG);
· определение цитомегаловируса, вируса простого герпеса 1 и 2 типа, BК- вируса (полиомавирус), парвовируса, пневмоцисты, вируса Эпштейн-Барра в крови методом ПЦР (качественный метод, при наличии инфекции - количественный метод);
· определение донорспецифических антител (DSA) методом ИФА и ПЦР;
· определение КЩС и газов крови;
· определение паратгормона, витамина Д, ферритина в крови;
· общий анализ мочи;
· УЗИ трансплантата;
· УЗДГ сосудов почечного трансплантата;
Перечень дополнительных диагностических мероприятий:
· биохимический анализ крови (определение щелочной фосфатазы, ГГТП, сывороточного железа, НЖСС, С3-компонента комплемента, АСЛО);
· определение группы крови и резус фактора;
· ИФА крови на ВИЧ IgG/IgM;
· тест на толерантность к глюкозе, определение гликированного Hb, инсулина, гликемического профиля;
· определение маркеров гепатитов В и С методом ИФА;
· определение вирусов гепатитов В и С методом ПЦР (качественное, количественное - при наличии вирусного гепатита В или С);
· иммунограмма (определение иммуноглобулинов классов А, М, G, количества субпопуляций Т- и В-лимфоцитов) методом ИФА;
· определение прокальцитонина методом ИФА;
· определение анти-ГБМ антител;
· определение суточной протеинурии;
· определение decoy-клеток в моче;
· бактериологическое исследование биоматериалов (мочи, крови, мокроты, мазка из зева, промывных вод, отделяемого из раны, с катетера) с определением чувствительности;
· исследование биоматериалов (мочи, крови, мокроты, мазка из зева) на грибы с определением чувствительности);
· УЗИ органов брюшной полости (почки, печень, желчный пузырь, селезенка, поджелудочная железа) и плевральных полостей, мочевого пузыря;
· рентгенография обзорная органов грудной клетки (одна проекция);
· микционная цистография;
· цистоскопия (лечебно-диагностическая);
· ЭКГ;
· Эхокардиография;
· ФЭГДС;
· радиоизотопная ренография трансплантата;
· МРТ/КТ трансплантата, грудного, абдоминального сегментов, малого таза (по показаниям);
· биопсия почечного трансплантата с гистологическим исследованием биоптата;
· фибробронхоскопия;
· плевральная пункция с цитологическим исследованием пунктата;
исследование мокроты (пунктата) на микобактерию туберкулеза.
Туберкулёз — одно из наиболее распространённых в мире инфекционных заболеваний, способных привести к смертельному исходу. В настоящее время число людей с латентным туберкулёзом составляет до 1,7 миллиардов в мире. Большинство из них никогда не заболеют туберкулёзом в острой форме. Однако в 10 % случаев латентная инфекция переходит в активную форму. Как правило, реактивация инфекции происходит под влиянием различных факторов, оказывающих подавляющее воздействие на иммунную систему. Среди них недостаточное питание, диабет, ВИЧ-инфекция и употребление препаратов-иммуносупрессоров. Последний из этих факторов наиболее важен, когда речь идёт о риске реактивации туберкулёзной инфекции среди пациентов, переживших пересадку органов.
Трансплантация почки стала сегодня обычной операцией, которую проводят во многих странах мира. Проводится она и в странах, неблагополучных по туберкулёзу. Из-за того, что латентные формы туберкулёза нередки, они выявляются, в том числе, и у пациентов, нуждающихся в пересадке почки. Часты случаи, когда после операции у таких пациентов развиваются тяжёлые формы туберкулёза, а также происходит отторжение пересаженного органа. До трети случаев отторжения пересаженной почки связаны с реактивацией туберкулёзной инфекции. Препараты, подавляющие иммунный ответ против пересаженного органа, повышают риск развития инфекции.
Как правило, латентный туберкулёз у пациентов с пересаженными органами развивается до пересадки органа, однако известны случаи латентного туберкулёза, развившегося в результате переноса возбудителя с донорским органом. При этом инфекция могла на протяжении лет не давать знать о себе. Также у пациентов, перенесших пересадку почки, повышается риск развития латентных форм туберкулёза уже после пересадки и его реактивации в дальнейшем. Это также объясняется подавленным состоянием иммунной системы таких пациентов.
В ряде стран осуществляются программы обследования населения на предмет туберкулёзной инфекции с помощью различных методов, в том числе путём флюорографического обследования, однако этот метод не выявляет случаи латентной инфекции. В странах, где туберкулёз менее распространён, чем в России, обследованию подлежат только люди, входящие в группы риска, в том числе уже перенесшие заболевание или контактирующие с больными.
Сегодня врачи разных стран рекомендуют проводить обследование пациента при включении в лист ожидания трансплантации и проводить лечение, пока идёт очередь на операцию. План терапии должен, в этом случае, составляться учётом длительности ожидания и индивидуальных особенностей пациента. При этом лечение туберкулёза, с учётом рекомендаций ВОЗ, длиться не менее полугода, а часто растягивается и на больший срок. Лечение туберкулёза у пациентов, нуждающихся в пересадке почки — задача, требующая особого подхода. Применяемые при этом антибиотики токсичны, и полноценное функционирование почек является важным для их выведения из организма. Также сегодня точно не известно, как необходимые для лечения туберкулёза антибиотики взаимодействуют с иммунодепрессантами, приём которых обязателен для пациентов после пересадки. Для этого требуются дополнительные клинические исследования. Поэтому терапию в этой группе нужно проводить индивидуально, с учётом особенностей каждого пациента.

В настоящее время ВОЗ уделяет большое внимание эпидемической обстановке по туберкулёзу в мире. Эта организация создаёт и регулярно обновляет рекомендации по предотвращению распространения туберкулёза. Следование рекомендациям ВОЗ и других профессиональных сообществ при организации пересадки почки — важная составляющая успеха операции и восстановления пациента.
Krishnamoorthy S, Kumaresan N, Zumla A. Latent Tuberculosis Infection and renal transplantation - diagnosis and management // Int J Infect Dis. 2019 pii: S1201-9712(19)30062-1.
Что такое нефроптоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Скатова Бориса Валерьевича, уролога со стажем в 28 лет.
Над статьей доктора Скатова Бориса Валерьевича работали литературный редактор Елена Бережная , научный редактор Кирилл Лелявин и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Нефроптоз (опущение почки, подвижная почка, гипермобильность почки) — избыточная патологичная подвижность, при которой почка может смещаться в живот и таз, а затем возвращаться на своё привычное место.
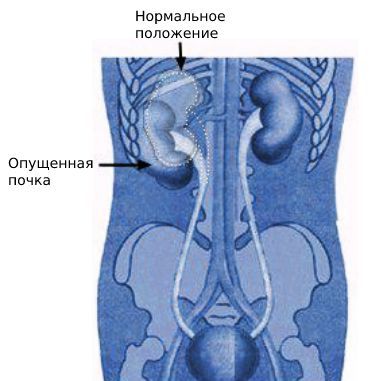
Нефроптоз наиболее распространён среди молодых людей в возрасте 20-40 лет, большую часть пациентов составляют женщины. В 73 % случаев нефроптоз поражает правую почку [11] .
Различают нефроптоз с плотной фиксацией почки в изменённом местоположении и патологическую подвижность, когда орган легко перемещается в разных проекциях.
Причины развития нефроптоза:
- врождённая неполноценность связочного аппарата почки;
- перенесённые инфекционные заболевания, которые привели к тяжёлым повреждениям соединительной ткани;
- повреждение связочного аппарата почки в результате травмы с разрывом или отрывом связок, например при сильном ударе или падении с высоты;
- повреждение при операции на почках;
- резкое снижение веса с сокращением околопочечной жировой клетчатки ;
- ослабление тонуса передней брюшной стенки после продолжительных родов или многократных беременностей;
- силовые упражнения, связанные с резкими изменениями положения тела и "прыжками" внутрибрюшного давления при бесконтрольном занятии спортом: баскетболом, волейболом, футболом и лёгкой атлетикой [11] ;
- фибромускулярная дисплазия почечной артерии (неатеросклеротические и невоспалительные изменения) — нефроптоз выявляется у 64 % пациентов с этим нарушением [7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы нефроптоза
Клинические симптомы нефроптоза зависят от степени нарушения уродинамики (процесса выделения мочи) и гемодинамики (движения крови по сосудам).
Симптомы нефроптоза:
- тупая боль в пояснице, усиливающаяся в положении стоя и отдающая в паховые органы и нижние конечности;
- быстрая утомляемость;
- депрессивное изменчивое настроение;
- диспепсия (тошнота, метеоризм, понос);
- гематурия (кровь в моче).
В 2-5 % случаев нефроптоз сочетается с выраженным спланхноптозом (синдромом Гленара), который проявляется потерей аппетита, изжогой, тошнотой, рвотой, запорами, вздутием живота и тяжестью в желудке [11] .
Интенсивность боли при нефроптозе различна: от тупой постоянной до приступообразной, по типу почечной колики. Именно тупая боль — специфический признак подвижной почки. Все остальные проявления, такие как приступы боли по типу почечной колики, кровь в моче, артериальная гипертензия, а также появление в моче белка, лейкоцитов и бактерий (альбуминурия, лейкоцитурия, бактериурия) относятся к симптомам осложнений нефроптоза.
Нефроптоз является частой причиной реноваскулярной гипертензии — повышения давления из-за нарушения проходимости почечных артерий или их ветвей [8] .
Патогенез нефроптоза
В основе патогенеза нефроптоза лежит нарушение нормального кровообращения и изменения соединительной ткани, приводящие к поражению связочного аппарата и тканей капсулы почки. Правая почка сильнее подвержена патологическому процессу, поскольку диафрагмальный свод слева гораздо более крутой и высокий, чем справа. Женщины страдают нефроптозом чаще, потому что почечное ложе у них более плоское, цилиндрическое и расширяется книзу.
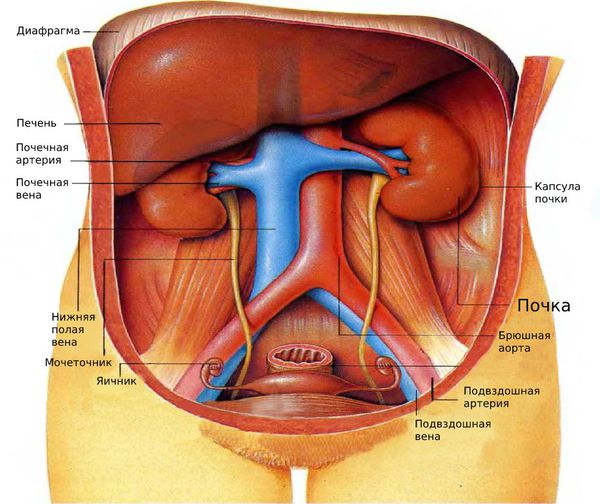
При нарушениях питания и истощении уменьшается удельный вес жировой ткани, образующей почечную капсулу, — в результате почка смещается. При травме может происходить разрыв связок с образованием сгустков крови в почечных сегментах, что приводит к выходу почки из привычного ложа.
При развитии патологического процесса происходит ротация почки вокруг сосудистой ножки. Физиологическая подвижность почки составляет около 3,5 см, ротация — в пределах 15°. При нефроптозе почечные сосуды деформируются и растягиваются. При смещении или ротации почки возникает перегиб и натяжение кровеносных сосудов, в результате чего нарушается почечное кровообращение. За счёт перегиба почечной вены развивается артериальное полнокровие (увеличение притока артериальной крови к почке), которое приводит к растяжению капсулы и увеличению почки в объёме, что проявляется болевым синдромом.
Длительная ишемия почки становится причиной постепенного развития нефросклеротических процессов (замещение тканей почки соединительной тканью) и нефрогенной гипертензии. Также при опущении нарушается выделение мочи, что ведёт к развитию вторичных пиелонефритов, появлению спаек в околопочечной жировой клетчатке и камнеобразованию [2] .
Классификация и стадии развития нефроптоза
Согласно классификации Н. А. Лопаткина (1988), различают три стадии нефроптоза:
- I стадия — на вдохе прощупывается нижний полюс почки, но при выдохе она уходит в подреберье;
- II стадия — когда пациент стоит, почка целиком выходит из подреберья, почка перекручивается вокруг сосудистой ножки, при этом её сосуды растягиваются, перегибаются и скручиваются; в горизонтальном положении почка возвращается на обычное место;
- III стадия — почка полностью выходит из подреберья, смещается в большой или малый таз; может возникнуть фиксированный перегиб мочеточника, приводящий к расширению чашечно-лоханочной системы [11] .
- нефроптоз І степени — без жалоб и объективных изменений почечной гемодинамики и пассажа мочи, постоянно прощупывается нижний полюс почки;
- нефроптоз II степени — общие жалобы без изменения почечной гемодинамики и пассажа мочи, вся почка пальпируется;
- нефроптоз III степени — локализованные синдромы, лабораторно-инструментальные признаки нарушения почечной гемодинамики и пассажа мочи, почка опускается в подвздошную область.

Осложнения нефроптоза
При вытеснении почки из своего физиологического пространства её кровеносные сосуды сжимаются и растягиваются, что вызывает нарушение циркуляции крови. Кроме того, смещение почки приводит к появлению изгиба мочеточника, что угрожает острой задержкой мочи в организме. Все эти аномалии создают предпосылки для развития серьёзного воспалительного заболевания почек — пиелонефрита.
Среди прочих осложнений нефроптоза:
- злокачественная гипертония; ;
- кровотечение;
- расширение почки;
- почечная недостаточность;
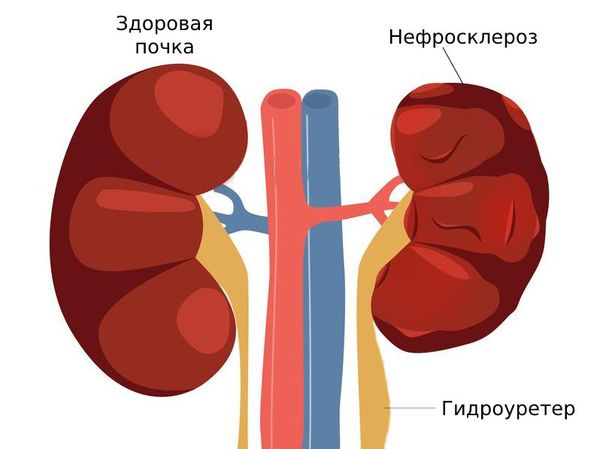
- гидроуретер — скопление жидкости в расширенном мочеточнике;
- нефросклероз — почка уменьшается в размерах, её ткань замещается соединительной тканью [3] .
Нефроптоз часто возникает у женщин во время беременности. Если заболевание было до беременности, но не проявлялось клинически, то после родов состояние пациентки может ухудшиться. Даже если нефроптоза ранее не было, то он может развиться после родов на фоне растяжения связочного аппарата почек и ослабления мышц брюшного пресса.
Опущение почек не угрожает жизни плода, но последствия смещения органов могут отрицательно повлиять на течение беременности в целом. По этой причине беременные женщины регулярно проходят ультразвуковое исследование органов малого таза и забрюшинного пространства и сдают анализ мочи и крови. Обследования позволяют выявить отклонения от нормы, а своевременное лечение — устранить риск осложнений, угрожающих здоровью женщины и плода.
Прогрессирование патологии мочевыделительной системы при беременности — показание для срочной госпитализации, поскольку развитие почечной недостаточности опасно для жизни.
Диагностика нефроптоза
Большинство людей с нефроптозом не испытывают никаких симптомов и не нуждаются в лечении.
Диагностика нефроптоза не представляет труда.
Сбор анамнеза
При сборе анамнеза врач обратит внимание:
- на резкое похудение (на 5 – 8 кг);
- перенесённые травмы;
- инфекционные заболевания;
- характер работы пациента — долгое нахождение на ногах, вибрации, вынужденные наклоны;
- наличие болей в области почки в положении стоя и их усиление при нагрузке;
- появление крови в моче.
Визуальный осмотр
При визуальном осмотре важны:
- конституция — как правило, опущение почки возникает при гипостеническом типе строения тела (узкие кости, слабо развитые мышцы и тонкая прослойка подкожного жира);
- состояние подкожно-жировой клетчатки, мышц спины и передней брюшной стенки.
При осмотре кожных покровов у больных нефроптозом часто обнаруживается гиперэластичность кожи.
Ручное исследование почек
Важную роль в диагностике нефроптоза играет ручное исследование почек. Манипуляцию проводят двумя руками в трёх положениях пациента — стоя, лёжа на спине и на боку.
Инструментальные методы
Кроме общеклинических лабораторных методов и рентгенологического обследования, проводят ультразвуковые исследования в сочетании с допплерографией, радиоизотопную ренографию и нефросцинтиграфию, компьютерную томографию, артерио- и веноангиографию.
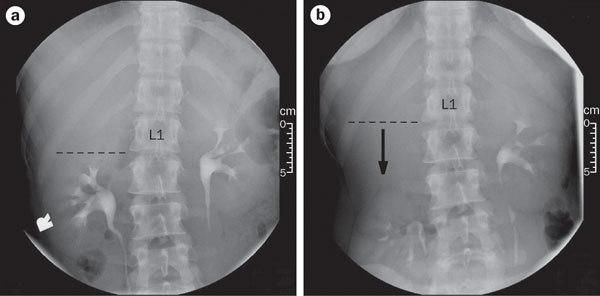
При диагностике нефроптоза важны рентгенологические и ультразвуковые исследования, а именно экскреторная контрастная урография, выполняемая в горизонтальном и вертикальном положениях пациента.
Для уточнения диагноза проводят мультиспиральную компьютерную томографию с контрастированием (МСКТ) и артериографию почечных сосудов. Они позволяют выявить сосудистые проблемы при нефроптозе, исключить врождённые пороки развития мочевыделительной системы и обнаружить камни в почках [4] .
Лечение нефроптоза
Большинство людей с нефроптозом не нуждаются в лечении. Медицинская помощь требуется только пациентам с симптомами.
Консервативное лечение
- первичное обращение, первая и вторая степень нефроптоза;
- опущение почки при беременности;
- нефроптоз, сопровождающийся лейкоцитурией, сахарным диабетом, дыхательной и сердечной недостаточностью.
Консервативная терапия включает:
- Ограничение тяжёлых физических нагрузок.
- Ношение бандажного пояса — носить корсет нужно лишь при серьёзных физических нагрузках, особенно связанных с наклонами, вибрацией, при длительных путешествиях на автотранспорте. Продолжительное ношение бандажного пояса приводит к атрофии мышц спины и брюшного пресса и, соответственно, к прогрессированию заболевания.
- Лечебную физическую культуру (ЛФК) — например, упражнения по методике доктора Бубновского, восстанавливающие тонус глубоких мышц спины и брюшного пресса.
- Высококалорийные диеты для увеличения массы тела.
- Гидротерапию (холодные компрессы, души, купания).
- Мануальную терапию.
- Медикаментозное лечение осложнений. При нефроптозе, осложнившемся пиелонефритом и артериальной гипертонией, проводится соответствующая антигипертензивная и антибактериальная терапия..
К сожалению, консервативное лечение малоэффективно. Положительные результаты наблюдаются только у 13 % пациентов [11] .
Оперативное лечение
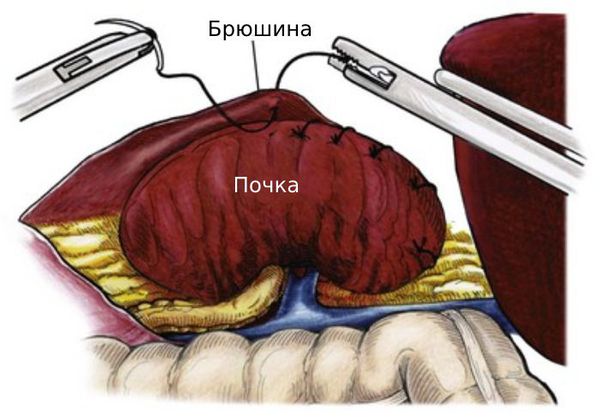
Хирургические методы для лечения нефроптоза применяются редко. При операции почка фиксируется к забрюшинным тканям с помощью открытого либо лапароскопического доступа.
- опущение почки ниже 4-го поясничного позвонка;
- невыносимые боли, мешающие нормальной жизни;
- прогрессивное ухудшение функции почки;
- злокачественная гипертония;
- расширение почечных лоханок ;
- отсутствие эффекта от консервативных мероприятий.
Цель оперативного лечения — фиксация почки в нормальном положении (нефропексия). Применение миниинвазивной технологии при нефропексии снижает травматичность вмешательства и облегчает течение послеоперационного периода в сравнении с традиционным рассечением. Малотравматичными методами хирургического лечения нефроптоза являются перкутанная нефропексия и эндовидеохирургические методы нефропексий (ретроперитонеоскопические и лапароскопические).
В современной урологической практике наиболее популярна лапароскопическая нефропексия. По сравнению с открытой операцией при лапароскопии меньше повреждаются ткани, быстрее восстанавливается трудоспособность пациента и уменьшается срок его нахождения в больнице [5] .
Реабилитация после операции
В день после лапароскопической операции пациент уже может ужинать. В зависимости от состояния на следующий день или через сутки больному разрешают подняться с постели, а на третий-четвертый день — выписывают из стационара. В некоторых клиниках выписывают на вторые сутки.
В послеоперационном периоде пациентам рекомендуется принимать обезболивающие препараты в форме таблеток, а нтибактериальную терапию проводят по показаниям. Диета после операции не показана. После открытых операций следует носить поддерживающий бандаж. В течение месяца после хирургического вмешательства запрещены серьёзные физические нагрузки: подъём тяжёлого и силовые тренировки .
Пациентам с симптоматическим нефроптозом, отказавшимся от оперативного лечения, рекомендуется:
- динамически наблюдаться у врача-уролога;
- заниматься лечебной физкультурой и делать массаж;
- ограничить физические нагрузки;
- носить бандаж при выполнении физической работы или длительных поездках;
- сбалансированно питаться;
- медикаментозно лечить осложнения.
Прогноз. Профилактика
Для профилактики опущения почек следует:
- избегать травм поясницы и незамедлительно обращаться к урологу при появлении после травм малейших болевых ощущений;
- не допускать резкие скачки веса в любую сторону;
- поддерживать иммунитет подходящими способами: закаливанием, курсами витаминов, умеренными занятиями спортом, ЛФК, плаванием;
- не реже раза в год посещать уролога для профилактического осмотра, сдавать анализ мочи и проходить УЗИ почек.
Для профилактики нефроптоза женщинам после беременности необходимо внимательно наблюдать за своим состоянием и при ухудшении обращаться к врачу, а также выполнять ежедневные лёгкие физические упражнения, направленные на развитие мышц брюшного пресса.

После полученных травм (удара в живот или поясничную область, ушиба, падения) следует быть внимательным к своему состоянию. При появлении тянущих болей в пояснице, особенно в положении стоя, следует незамедлительно обратиться к врачу.
1. Паспортные данные:
дата рождения;
место жительства;
контактные телефоны.
2. Данные анамнеза.
ПЕРЕЧЕНЬ ДАННЫХ АНАМНЕЗА, ОБЯЗАТЕЛЬНЫХ МЕТОДОВ ОБСЛЕДОВАНИЯ, НЕОБХОДИМЫХ ДЛЯ ВНЕСЕНИЯ РЕЦИПИЕНТА В ЛИСТ ОЖИДАНИЯ ДОНОРСКОЙ ПОЧКИ
4. Паспортные данные:
дата рождения;
место жительства;
контактные телефоны.
5. Данные анамнеза:
длительность заболевания (указать дату установления диагноза);
длительность нахождения на диализе (указать дату первого диализа); число гемотрансфузий.
6. Обязательные методы обследования:
определение групп крови по системам АВО и резус;
HLA-типирование I класса (HLA-A, B) и II класса (HLA-DR);
регулярное определение предсуществующих HLA антител с периодичностью 1 раз в 3 месяца;
общий анализ крови;
общий анализ мочи (если есть моча);
биохимическое исследование крови: определение концентрации мочевины, креатинина, глюкозы, холестерина, кальция, фосфора, калия, натрия, хлора, билирубина, трансаминаз; определение активности щелочной фосфатазы;
исследование показателей гемостаза: определение АЧТВ, ПВ с расчетом МНО;
определение суточной потери белка с мочой (если есть моча);
бактериологическое исследование мочи на уреапатогенную флору и грибы (если есть моча);
бактериологическое исследование мокроты на аэробные и факультативно-анаэробные микроорганизмы;
ФГДС;
ЭКГ (для пациентов старше 50 лет и/или для пациентов с сахарным диабетом - ЭКГ с нагрузкой);
профиль АД;
эхокардиография;
УЗИ органов брюшной полости и почек;
допплер-УЗИ подвздошных сосудов;
рентгенография органов грудной полости;
вирусологическое обследование: методом ПЦР-ДНК ВЭБ, ВЗВ, методом ИФА(Ig G и Ig M) - токсоплазма, ЦМВ, ВПГ 1 и 2-тип;
антиген вируса гепатита В (далее-HBsAg), антитела к вирусу гепатита С (далее-анти-НСV);
комплекс серологических реакций на сифилис;
обнаружение антител к ВИЧ;
кожный туберкулиновый тест (реакция Манту);
консультации: врача-кардиолога, врача-гастроэнтеролога (для больных вирусным гепатитом В, и/или С), врача-эндокринолога (для больных сахарным диабетом), врача-стоматолога (санация очагов кариеса).
КРИТЕРИИ ОТБОРА ПОТЕНЦИАЛЬНЫХ ТРУПНЫХ ДОНОРОВ ПОЧЕК ДЛЯ ТРАНСПЛАНТАЦИИ
7. Потенциальный трупный донор почек.
Потенциальным донором почек для трансплантации является пациент, находящийся в отделении интенсивной терапии и реанимации, с несовместимыми с жизнью повреждениями головного мозга или крайне неблагоприятным прогнозом текущего тяжелого состояния вследствие:
тяжелой черепно-мозговой травмы;
массивного аневризматического субарахноидального или внутримозгового кровоизлияния;
обширного ишемического нарушения мозгового кровообращения с отеком и дислокацией мозга;
первичных неоперабельных неметастазирующих опухолей головного мозга;
гипоксического и ишемического повреждения мозга при длительной сердечно-легочной реанимации или асфиксии, кроме случаев ятрогенного повреждения.
8. Клинические противопоказания к трупному донорству почек.
8.1. абсолютные противопоказания:
возраст донора старше 65 лет, младше 5 лет;
бактериальный сепсис;
активная инфекция вирусной или бактериальной этиологии (ВИЧ, сифилис и другие);
хронические заболевания почек;
первичные заболевания почек;
олигурическая острая почечная недостаточность;
системные заболевания с повреждением почек (коллагенозы, васкулиты);
злокачественные новообразования (за исключением примитивных (первичных опухолей центральной нервной системы - глиобластома, астроцитома, медуллобластома и некоторых неместазирующих опухолей кожи (базалиома);
8.2. относительные противопоказания:
возраст старше 60 лет;
артериальная гипертензия;
пролеченная инфекция (в том числе вирусные гепатиты);
неолигурическая острая почечная недостаточность у донора;
сахарный диабет;
прикрытая перфорация кишечника;
продолжительная холодовая ишемия;
неудовлетворительное состояние гемодинамики. Гипотензия (при систолическом АД ниже 50-60 мм ртутного столба), олигурия в течение 24-48 часов, введение больших доз инотропных препаратов.
Для защиты органов в организме потенциального донора необходимо поддерживать должный объем циркулирующей крови, хорошую гидратацию, стабильную гемодинамику, адекватный диурез, корректную дозировку вазоактивных веществ, применение метаболических и клеточных протекторов, гепаринизацию и воздержаться от назначения препаратов с токсическим действием.
Лечение
10. Медикаментозные назначения. Непосредственно перед эксплантацией необходимо использовать высокие дозы метилпреднизолона (500 мг-1 г) внутривенно, капельно, медленно на 0,9% растворе натрия хлорида, маннитол в дозе 1 г/кг внутривенно, капельно, проводить системную гепаринизацию в дозе 10000-30000 ЕД. гепарина, и с целью профилактики инфекционных осложнений - антибиотикотерапию (меропенем 500 мг-1 г, внутривенно).
ЭКСПЛАНТАЦИЯ ПОЧЕК У ТРУПНОГО ДОНОРА С НЕБЬЮЩИМСЯ СЕРДЦЕМ
ДИАГНОСТИКА И ЛЕЧЕНИЕ БОЛЬНЫХ ПОСЛЕ ТРАНСПЛАНТАЦИИ ПОЧКИ

В настоящее время туберкулез остается одной из основных причин смертности от инфекционных заболеваний во всем мире. ВОЗ сообщает, что ежегодно от туберкулеза погибает 2 млн. человек, а у 6 млн. впервые устанавливается диагноз активного туберкулеза. Около 1/3 популяции людей являются носителями латентной инфекции. 90% случаев туберкулеза выявляется в развивающихся странах.
Туберкулез мочеполовой системы, а именно туберкулез почки, - наиболее распространенная форма внелегочного туберкулеза (15-20% случаев туберкулеза, не считая туберкулеза легких). У 4-8% людей с туберкулезом легких поражается мочеполовая система.
Палочка Коха – возбудитель туберкулеза почки
Микобактерия туберкулеза – палочка Коха – кислотоустойчивая бактерия. Попадает в организм человека ингаляционным путем. При сниженном иммунитете развивается туберкулез, при хорошем иммунитете возбудитель переходит в латентное состояние.
Как развивается туберкулез почки?

При прогрессировании процесса поочередно происходит формирование гранулем больших размеров, казеозного некроза, а после – полостей (каверн). В результате может происходить разрушение всей почки. Кроме того, нисходящим путем инфекция может распространяться на чашечно-лоханочную систему (ЧЛС) почки, мочеточники, мочевой пузырь, половые органы. В исходе процесса формируются фиброз и кальцификация паренхимы почки, стриктуры в чашечно-лоханочной системе и мочеточниках, которые ведут к развитию почечной недостаточности. Таким образом, выделяют два механизма формирования почечной недостаточности при туберкулезе почки: первый – разрушение паренхимы почки в результате фиброза и кальцификации, второй – постобструктивная дистрофия почки, как результат формирования стриктур. Несмотря на то, что обсеменение почек микобактерией туберкулеза двустороннее, клинически болезнь развивается с одной стороны.
Симптомы туберкулеза почки
- Нарушения мочеиспускания являются типичными симптомами туберкулеза почки. У 80% пациентов наблюдается учащение мочеиспускания с 3-5 до 10-20 раз в сутки. Это происходит из-за того, что бактерии туберкулеза раздражают слизистую оболочку мочевого пузыря, вызывают воспаление и даже формирование изъязвлений слизистой мочевого пузыря. При этом возрастает частота мочеиспусканий и в ночное и в дневное время. В тяжелых случаях может развиваться недержание мочи. У некоторых пациентов наблюдается болезненное мочеиспускание, сопровождающееся жгучей болью в уретре и лобковой области.
- Гематурия (кровь в моче) является важным симптомом туберкулеза почки, наблюдающимся у 70% пациентов. Она, как правило, сопровождает вышеописанные симптомы дизурии. Кровь в моче появляется в результате повреждения мочевого пузыря, но может быть и результатом повреждения почечной паренхимы. Тяжесть гематурии может варьировать в разных пределах, наиболее характерна скрытая (микрогематурия) или слабовыраженная гематурия. У 3% пациентов очевидная гематурия - первый и единственный симптом туберкулеза почки.

Как правило, гематурия является терминальной, т.е. кровь появляется в конце мочеиспускания. Это объясняется туберкулезным воспалением и язвой стенки мочевого пузыря. Но если кровь в моче наблюдается в процессе всего мочеиспускания, это говорит о повреждении почечной паренхимы.
- Пиурия при туберкулезе почки и туберкулезе мочевого пузыря встречается в 20% случаев. В анализе мочи обнаруживается большое количество клеток гноя (лейкоцитов), что делает мочу мутной.
- У 10% людей с туберкулезом почки наблюдаются боли в поясничной области или спине. В начале заболевания боли не характерны, они появляются, когда развивается пиелонефрит. Боли могут появляться и при формировании у пациента гидронефроза. У небольшой части людей развиваются приступы почечной колики, если сгусток крови или гноя проходит через мочеточник.
- Общие симптомы туберкулеза почки включают:
- Потерю аппетита, вплоть до анорексии;
- Потерю веса, вплоть до истощения;
- Слабость и быструю утомляемость;
- Ночную потливость;
- Анемию;
- Артериальная гипертензия является результатом стеноза почечной артерии. При этом запускается сложная цепочка реакций, связанная с ренин-ангиотензиновой системой, что клинически проявляется подъемом артериального давления.
Диагностика туберкулеза почки
Важное значение для постановки диагноза туберкулеза почки имеет тщательно собранный анамнез.
Туберкулиновая проба проводится всем пациентам с подозрением на туберкулез почки. Положительный результат наблюдается у 90% пациентов, однако это может говорить лишь об инфицированности организма микобактерией туберкулеза, а не об активном процессе. Пациенту должны быть назначены общий и биохимический анализы крови для определения тяжести патологического процесса и оценки функции почек.
Культуральный метод для определения кислотоустойчивых бактерий (в случае туберкулеза почки проводится трехкратный посев утренней мочи) до сих пор является стандартом для постановки диагноза туберкулеза почки. Чувствительность данного метода – 65%, специфичность – 100%. Анализ рекомендуется проводить до начала антибактериальной терапии. Используют следующие культуральные среды:
- Твердые питательные среды (например, среда Левенштейна-Йенсена). Рост бактерий наблюдается через 4 недели.
- BACTEC 460 –автоматизированная система культивирования микобактерий на жидких питательных средах с последующей радиометрической детекцией роста. Результат на 2-3 сутки.
Микобактерия туберкулеза высевается у 85-95% больных туберкулезом почки. Полимеразная цепная реакция (ПЦР) обладает высокой чувствительностью (более 90%), специфичностью (более 95%) и быстра в выполнении. Результат может быть получен уже через 6 часов после взятия пробы.
Также в диагностике используют люминисцентную и флюоресцентную микроскопию мазков.
Рентгенологическое исследование
При рентгенологическом исследовании органов грудной клетки (ОГК) могут обнаруживаться туберкулезные очаги (активный процесс или перенесенный туберкулез). У 50% пациентов рентгенологическое исследование ОГК не выявляет никакой патологии. При обзорной рентгенографии органов забрюшинного пространства у 50% пациентов обнаруживаются различной величины кальцификаты в паренхиме почки. Кроме того на обзорной рентгенограмме могут визуализироваться увеличенные мезентериальные лимфоузлы и кальцификаты в надпочечниках, что может помогать в постановке диагноза туберкулеза почки.
Компьютерная томография помогает определить распространенность патологического процесса и косвенно оценить функциональное состояние поврежденной почки по сравнению со здоровой. На КТ можно увидеть даже небольшие очаги кальцификации (рис.1), сливающиеся между собой гранулемы, заполненные казеозными массами или кальцификатами, фиброзные изменения паренхимы. Стриктуры чашечно-лоханочной системы и мочеточников обнаруживаются при проведении КТ исследования с контрастированием.

Рис.1. Компьютерная томография. На рисунке визуализируются два больших очага кальцификации в правой почке.
Магнитно-резонансная томография (МРТ) также может быть полезна для определения распространенности патологического процесса.
При УЗИ органов забрюшинного пространства могут выявляться полостные образования почки, кальцификаты, кортикальный фиброз, гидронефроз, увеличенные мезентериальные лимфоузлы, абсцесс почки (рис.3).

Рис.3. УЗИ почки. На рисунке визуализируется гиперэхогенный кальцификат почки.
Ангиография полезна, если необходима визуализация облитерированных интралобулярных артерий и аваскулярных участков паренхимы почки, когда планируется операция частичной нефрэктомии.
Сцинтиграфия необходима для оценки функциональной активности почек и эффективности проводимой терапии.
Лечение туберкулеза почки
Цели лечения туберкулеза почки:
- Максимально сохранить функцию поврежденной почки;
- Нивелировать инфекцию из организма;
- Лечение сопутствующих заболеваний и патологических состояний.
Медикаментозное лечение туберкулеза почки
В отличие от легочного туберкулеза, при туберкулезе почки хороший эффект дает короткий курс терапии, т.к. бактериальная нагрузка намного меньше, чем при туберкулезе легких. Для терапии используется схема комбинированного лекарственного лечения для предотвращения развития резистентности. Терапия достаточно длительная и вызывает немало побочных эффектов, поэтому пациенты не всегда соблюдают назначенное лечение, что требует принятия препаратов под контролем медработников. Таким образом, стандартная терапия должна продолжаться 4-6 месяцев, с использованием не менее 3-х препаратов. В лечении могут использоваться рифампицин, изониазад, пиразинамид, этамбутол, этионамид, протионамид и другие препараты. Если у пациента нарушена функция почек, врач должен снизить дозировки препаратов, чтобы избежать развития тяжелых побочных эффектов.
Хирургическое лечение туберкулеза почки
Последние двадцать лет хирургические операции по поводу туберкулеза мочеполовой системы составляют 0,5% от всех урологических оперативных вмешательств.
Показания для хирургического лечения туберкулеза почки:
- Дренирование гидронефроза;
- Дренирование абсцесса;
- Частичная нефрэктомия или кавернотомия при ограниченных полостях в почке;
- Нефрэктомия нефункционирующей почки;
- Различные виды пластики ЧЛС и мочеточников (уретеро-каликостомия, постановка стентов, реимплантация мочеточников и др.) при стриктурах мочеточника с нарушением функции почки.
Оперативные вмешательства могут выполняться как открытые или лапароскопические операции. В настоящее время успешно выполняются лапароскопические операции. Оперативное вмешательство выполняется под общей анестезией в положении пациента на здоровом боку. Доступ к почке и мочеточнику обеспечивается лапароскопическим или ретроперитонеальным методом. Для этого выполняются 2-3 разреза по 3-5 мм. Ретроперитонеальный доступ имеет множество преимуществ по сравнению с лапароскопическим, при этом он требует соответствующих навыков уролога. Лапароскопические методики позволяют сократить время операции, уменьшить выраженность болевого синдрома в раннем послеоперационном периоде. На следующий день после операции пациенту разрешается вставать и ходить.
Прогноз
Прогноз заболевания зависит от распространенности и тяжести патологического процесса. Вероятность положительного эффекта от терапии выше у пациентов с хорошей приверженностью к лечению.
Статья носит информационный характер. При любых проблемах со здоровьем – не занимайтесь самодиагностикой и обратитесь к врачу!
Автор:
Читайте также:

