Перкуторный звук при туберкулезе легких
Обновлено: 24.04.2024
Пневмония и инфильтративный туберкулез. Крупозная пневмония и инфильтративный туберкулез.
Ряд признаков позволяет отличить инфильтративный туберкулез легких от вирусной или вирусно-бактериальной пневмонии. Для последней формы болезни характерно острое начало с быстрым повышением температуры до 39—40°С, обычно резким ознобом, головными болями, одышкой, разбитостью, адинамией вплоть до коллапса, ломотой в пояснице и суставах, болями в груди, потерей аппетита, тошнотой, жаждой, гиперестезией кожи. Обычно при этом отмечаются насморк или заложенность носа, конъюнктивит, ларингит, трахеит, бронхит.
Больные жалуются на кашель с выделением необильной слизистой мокроты, иногда с примесью крови. В легких у них прослушивается много рассеянных сухих и влажных хрипов, изменчивых по своему характеру и распространенности. Гематологическая картина неоднотипна: наблюдается лейкопения или лейкоцитоз с резким сдвигом ядерных элементов влево, анэозинофилия, моноцитоз, появляются плазматические клетки, РОЭ значительно ускорена. Микобакгерии туберкулеза в мокроте отсутствуют.
Рентгенологически на фоне интерстициальных воспалительных изменений определяются фокусы бронхо-лобулярной, а иногда и лобарпой пневмонии и значительное расширение корней легких. Процесс чаще локализуется в нижних долях легких, но он может развиться в верхних отделах. Вместе с тем следует иметь в виду, что инфильтративный туберкулез может обнаружиться и у больных, переносящих грипп. В подобных случаях природу болезни удается установить только при динамическом наблюдении. Значительная подвижность клинических симптомов, а также физических и рентгенологических изменений в легких указывает на неспецифический характер процесса; их стабильность и прогрессирование, а тем более обнаружение микобактерий в мокроте указывают на туберкулез, который в таких случаях протекает под видом затянувшегося гриппа.
На инфильтративный туберкулез может походить стафилококковая пневмония. Она начинается и протекает различно, но чаще остро, с лихорадкой ремиттирующего типа, ознобом, потливостью, болями в груди, одышкой и цианозом, кашлем с выделением гнойной и иногда кровянистой мокроты. Однако в последнее время приходится наблюдать больных, у которых этот симптомокомплекс слабо выражен. Кроме того, у них незначительно выражены физические признаки. Чаще отмечаются нейтрофильный лейкоцитоз и резко ускоренная РОЭ. Рентгенологически при стафилококковой пневмонии обнаруживаются одипочные или множественные, часто округлой или треугольной формы фокусные тени.

Иногда процесс имеет характер сегментарного или долевого поражения с участками просветления за счет распада легочной ткани. При этом обычно отмечаются реактивные изменения со стороны плевры. Такая рентгенологическая картина, в отличие от инфильтративного туберкулеза, весьма изменчива, особенно при применении антибиотиков широкого спектра действия. Остро и обычно без продромальных признаков, с потрясающим ознобом, резкой одышкой, болями в груди, катаром верхних дыхательных путей, herpes labialis начинается крупозная пневмония. У больных отмечаются лихорадочный румянец на лице, сухой и обложенный язык, выраженный цианоз, тахикардия, плохой сон, инотда спутанное сознание. Кашель сопровождается выделением гнойного ржавого цвета мокроты, ь которой отсутствуют микобактерии туберкулеза и находят смешанную, чаще пневмодиплококковую микробную флору.
В гемограмме определяются лейкоцитоз, сдвиг нейтрофилов влево до метамиелоцитов, лимфопения, тельца Деле. Физические симптомы в виде массивного притупления, бронхиального дыхания и крепитации значительно выражены и в отличие от туберкулеза весьма изменчивы. Часто крупозная пневмония осложняется сухим или выпотным плевритом.
Аналогичные изменения происходят в плевре, печени, костном мозге и других органах. На этом основании некоторые авторы определяют такой процесс как общее эозинофильное заболевание организма.
Клинически оно начинается и протекает остро, подостро или скрыто. В последпем случае эозинофильные инфильтраты в легких обнаруживают при случайном рентгенологическом исследовании преимущественно весной или летом. Но большинство больных жалуются на общее недомогание, пониженный аппетит, одышку, боли в груди, субфебрильную или фебрильную температуру. Одновременно отмечается кашель — сухой или с выделением в небольшом количестве слизистой и тягучей мокроты желтовато-коричневого цвета, что зависит от наличия кристаллов Шарко—Лейдена, образующихся в результате распада эозипофилов. Иногда наблюдаются небольшие кровохарканья. Физические изменения в легких, скудны в виде незначительного укорочения перкуторного звука на ограниченных участках грудной клетки, небольшого количества сухих или мелких влажных хрипов, шума трения плевры.
Рентгенологически в различных и нередко в прикорневых отделах легких обнаруживают разной формы, величины и неодинаковой интенсивности затемнения с нечеткими расплывчатыми очертаниями, интерстициальные изменения, расширение корней легких. Иногда при этом выявляется небольшой междолевой или косто-диафрагмальный плеврит. При этом заболевании значительно увеличено количество эозипофилов в периферической крови, иногда до 30—50—90%. Отмеченные клинические признаки отличаются большой подвижностью. Обычно в течение нескольких дней даже без применения лечебных мероприятий снижается температура, исчезают симптомы интоксикации, рассасываются инфильтраты в легких. Более длительно сохраняются интерстициальные изменения и эозинофилия. Возможно, что она поддерживается процессом той же природы в других органах.
Все эти особенности течения болезни позволяют исключить туберкулез. Однако следует иметь в виду, что эозинофильиая пневмония в результате сенсибилизации организма может развиться у больных туберкулезом или у лиц, контактирующих с бацилловыделителями. Иногда эозинофильпые инфильтраты у больных туберкулезом возникают в процессе химиотерапии, очевидно, вследствие аллергизирующего действия некоторых туберкулостатических средств. Однако во всех этих случаях сохраняется характерная особенность эозинофильных инфильтратов: их быстрое и бесследное исчезновение после устранения тех или иных факторов, провоцирующих их возникновение.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Перкуторный звук. Типы и характеристика перкуторного звука
Однородное строение в человеческом организме имеют лишь органы, содержащие воздух (газ) — желудок, петли кишечника, полость рта, гортань, трахея. При их перкуссии возникает гармоничный музыкальный звук, в котором преобладает основной тон, как это наблюдается при ударе по барабану.
Поэтому этот звук называют тимпаническим. Чем напряженнее стенки воздухосодержащего органа — тем выше будет тональность звука, чем слабее напряжение — тем ниже тон.
Другие ткани человеческого тела имеют различную плотность, массу, длину и напряжение, и поэтому получаемый звук при их перкуссии не отличается музыкальностью.
Учебное видео по методам перкуссии и пропедевтике

Перкуторный звук над здоровыми легкими получил название ясного легочного звука. С акустической точки зрения он также является шумом.
По характеру звукового восприятия легочный звук занимает как бы промежуточное положение между тупым и тимпаническим, больше приближаясь к тимпаническому. Однако размеры альвеол, особенности напряжения их стенок, наличие определенного количества плотных элементов в единице объема легочной ткани лишают его музыкальности.
Таким образом, при перкуссии человеческого тела можно получить три основных варианта перкуторного звука.
Легочный звук определяется при перкуссии грудной клетки над поверхностью легких, это громкий (ясный), продолжительный, низкий звук. Его частота около 110—130 Гц. Вариантом звука при перкуссии грудной клетки здорового человека может быть шум треснувшего горшка. Это дребезжащий звук, возникающий при неправильном прижатии к грудной стенке пальца-плессиметра, особенно у астеничных субъектов с узкими межреберьями, а также у лиц с волосатой грудью и при перкуссии во время разговора исследуемого или продолжительного выдыхания.
Тимпанический звук — близкий к легочному, но отличается высотой, продолжительностью звучания и музыкальностью. Он получается при перкуссии над воздухо- или газосодержащими органами (гортань, трахея, желудок, кишечник). В зависимости от напряжения стенок полости тимпанический звук может быть различной высоты.
При значительном напряжении стенок полых органов он приобретает черты очень высокого, металлического звука. Это связано с наложением одинаковых волн, отраженных от противоположных стенок полости, возникновением стоячих волн, которые дают высокие дисгармонические обертоны с металлическим звучанием.
Очаговый туберкулез легких – форма вторичного туберкулеза, протекающая с формированием в легких очагов специфического воспаления не более 10 мм в диаметре. Протекает бессимптомно или малосимптомно. У части больных очаговый туберкулез легких может сопровождаться недомоганием, субфебрилитетом, болью в боку, сухим кашлем. В диагностике очагового туберкулеза наиболее информативны рентгенография легких, выявление МБТ в мокроте или бронхиальных смывах. В начальном периоде больным очаговым туберкулезом легких назначается комбинация из трех-четырех основных противотуберкулезных химиопрепаратов с последующим уменьшением до двух наименований.
МКБ-10

Общие сведения
Очаговый туберкулез легких – специфическое туберкулезное поражение, характеризующееся наличием в легких немногочисленных небольших (в пределах 1-2-х сегментов) фокусов продуктивного воспаления. Очаговый туберкулез относится к вторичной туберкулезной инфекции, т. е. обычно возникает через много лет после излечения первичного туберкулеза. Именно поэтому преобладающее большинство заболевших составляют взрослые пациенты. Среди других клинико-морфологических форм туберкулеза легких на долю очаговой формы приходится 15-20%. Отличительными особенностями очагового туберкулеза легких являются ограниченность зоны поражения одним-двумя сегментами, недеструктивный характер воспаления и латентное течение инфекции.
Причины
Очаговый туберкулез легких может возникнуть в результате экзогенной суперинфекции либо эндогенной активации инфекции в старых первичных очагах (кальцинатах). Экзогенное инфицирование возможно при тесном контакте с больными открытой формой туберкулеза в семье, противотуберкулезном диспансере, различных замкнутых коллективах. Заражение происходит аэрогенным путем. При этом вновь заболевшие выделяют микобактерии, устойчивые к тем же противотуберкулезным препаратам, что и источник инфекции. Роль экзогенной суперинфекции велика в районах с неблагополучной эпидемической ситуацией, неблагоприятными социально-бытовыми условиями проживания, при отсутствии специфической иммунизации населения.
Реактивация эндогенной инфекции происходит в старых туберкулезных очагах в легких (очаг Гона) или внутригрудных лимфатических узлах. В остаточных очагах микобактерии туберкулеза могут длительно персистировать в виде L-форм. Реверсия инфекции обычно происходит на фоне ослабления ранее сформированного противотуберкулезного иммунитета, чему способствуют:
- стрессы
- плохое питание
- переутомление
- лечение иммунодепрессантами
- сопутствующие заболевания (пневмокониозы, сахарный диабет, язвенная болезнь желудка и двенадцатиперстной кишки)
- вредные зависимости (алкоголизм, табакокурение, наркомания).
Патогенез
В патогенезе реактивации эндогенной инфекции, как причины очагового туберкулеза легких, определяющую роль играет лимфогематогенное рассеивание микобактерий по организму. Очаговый туберкулез легких имеет преимущественно верхнедолевую локализацию. Многочисленные исследования в области фтизиатрии и пульмонологии объясняют это различными факторами: ограниченной подвижностью верхушки легкого, ее слабой аэрацией, замедленным крово- и лимфотоком в этой области, вертикальным положением тела человека и даже гиперсенсибилизацией, способствующей избирательной фиксации микобактерий в верхушке легких.
Классификация
По давности течения очаговый туберкулез легких может быть свежим (мягкоочаговым) и хроническим (фиброзно-очаговым).
- Свежий туберкулез является начальной стадией вторичного процесса, развившегося у пациента, ранее инфицированного микобактериями и переболевшего первичной инфекцией. Морфологически характеризуется эндобронхитом и перибронхитом в области сегментарных бронхов, при вовлечении альвеол - лобулярной бронхопневмонией.
- Хронический очаговый туберкулез может развиваться как в результате рассасывания свежего очагового туберкулеза, так и в исходе других легочных форм – инфильтративной, диссеминированной, кавернозной. При этом воспалительные очаги инкапсулируются, замещаются соединительной тканью или обызвествляются. По сути, они представляют собой остаточные фиброзные очаги, однако при определенных условиях могут реактивироваться, вызывая обострение туберкулезного процесса и увеличение границ поражения. В свою очередь, при прогрессировании хронический очаговый процесс также может трансформироваться в инфильтративный, кавернозный или диссеминированный туберкулез легких.
В своем развитии очаговый туберкулез проходит фазы инфильтрации, распада и уплотнения. В зависимости от размеров различают мелкие (до 3 мм в диаметре), средние (до 6 мм), крупные (до 10 мм) очаги.
Симптомы очагового туберкулеза
Особенностью клинического течения туберкулеза легких является стертость или отсутствие симптоматики, поэтому большая часть случаев выявляется при профилактической флюорографии. Примерно у трети пациентов определяется слабо выраженный интоксикационный синдром и признаки поражения органов дыхания.
Признаки интоксикации включают в себя субфебрильную температуру по вечерам, ощущение жара, сменяющееся кратковременным познабливанием, потливость, недомогание, снижение аппетита, нарушение сна. Иногда при очаговом туберкулезе легких, как проявление специфической интоксикации, возникают признаки гипертиреоза: увеличение размеров щитовидной железы, тахикардия, блеск глаз, колебания веса, раздражительность. У женщин могут отмечаться нарушения менструального цикла по типу опсоменореи или пройоменореи.
Возможны жалобы на боль в боку, между лопатками, в плечах. Кашель обычно носит непостоянный характер, может быть сухим или сопровождаться скудным отделением мокроты. Изредка возникает кровохарканье.
Диагностика
Физикальные данные, выявляемые при объективном обследовании больного с подозрением на очаговый туберкулез легких, неспецифичны. Пальпация позволяет выявить небольшую болезненность и ригидность мышц плечевого пояса; лимфоузлы не увеличены. Перкуторный звук над очагом поражения приглушен, при аускультации прослушивается жесткое дыхание, во время покашливания больного определяются единичные мелкопузырчатые хрипы.
Туберкулиновые пробы при очаговом туберкулезе легких, как правило, нормергические, поэтому не играют существенной роли в диагностике. В редких случаях больные могут реагировать на подкожное введение туберкулина повышением температуры тела, увеличением количества мокроты, ускорением СОЭ и т. п. Методом скрининга также могут служить иммунологические реакции крови (Т-Спот.ТБ, квантиферон-тест), которые используются для подтверждения инфицированности.
Для определения активности туберкулеза исследуется мокрота на КУБ, производится бронхоскопия с забором бронхоальвеолярных смывов. Эндоскопическая картина при свежем очаговом туберкулезе легких характеризуется признаками эндобронхита.
Основную информацию о форме туберкулеза дает рентгенография легких, однако рентгенологическая картина может быть различной в зависимости от фазы и длительности процесса. При свежем очаговом туберкулезе обычно определяется 1-2 крупных очага и несколько средних или мелких; тени слабоконтурирующие, малоинтенсивные, округлой формы. Хронический очаговый туберкулез рентгенологически проявляется наличием плотных фокусов с очагами обызвествления и фиброзных тяжей; тени средней и высокой интенсивности, обычно малого и среднего размера. Дифференциальная диагностика проводится с неспецифической очаговой пневмонией, пневмомикозами, периферическим раком легкого.

КТ органов грудной клетки. Множественные очаговые изменения верхней доле правого легкого (верифицированный туберкулез)
При сомнительных данных прибегают к проведению тест-терапии: пациенту на 2-3 месяца назначают противотуберкулезные средства и отслеживают клинико-рентгенологическую и лабораторную динамику. При уменьшении или частичном рассасывании очагов диагноз очагового туберкулеза несомненен.
Лечение очагового туберкулеза легких
Лечение активного очагового туберкулеза легких проводится в противотуберкулезном стационаре, неактивного – в амбулаторных условиях под наблюдением фтизиатра. Стандартный режим химиотерапии предусматривает назначение не менее трех противотуберкулезных препаратов (рифампицин, изониазид, пиразинамид, этамбутол) на срок 2-3 месяца. В начальном периоде также может применяться стрептомицин. В фазе продолжения, которая длится 4-6 месяцев, оставляют прием двух препаратов (рифампицин+изониазид, изониазид+этамбутол). Общая длительность терапии очагового туберкулеза легких составляет 6-9 месяцев, а у отдельных пациентов – до одного года. Реабилитация после курса лечения осуществляется в условиях противотуберкулезного санатория.
Прогноз
Исход очаговой формы туберкулеза легких, как правило, благополучный. В результате полноценного лечения свежие очаги полностью рассасываются, наступает полное клиническое излечение. При хроническом течении очагового туберкулеза возможен переход в менее прогностически благоприятные формы (инфильтративную, кавернозную, диссеминированную). Чаще всего исходом служит пневмосклероз с формированием очагов фиброза или кальциноза. Такие пациенты в течение 1—2 лет нуждаются в проведении химиопрофилактики. Наибольшую сложность представляет лечение устойчивых к химиопрепаратам случаев. Профилактика очагового туберкулеза легких состоит в проведении рентгенологического обследования населения, санпросветработы, повышении неспецифической резистентности организма. В сокращении числа случаев вторичного туберкулеза легких большое значение имеет вакцинопрофилактика.
Цирротический туберкулез легких – это финальная стадия туберкулезного процесса, для которой типично преобладанием пневмоцирроза над специфическим поражением легочной ткани. Цирротическая трансформация легкого сопровождается одышкой, кашлем с мокротой, кровохарканьем, дыхательной и сердечной недостаточностью. Цирротический туберкулез легких диагностируется с учетом рентгеносемиотики, функциональных данных, результатов лабораторного и бронхологического обследования. В зависимости от фазы течения цирротического туберкулеза легких назначается антибиотикотерапия, специфическая химиотерапия, коррекция легочно-сердечной недостаточности. При ограниченном пневмоциррозе производится хирургическое вмешательство.
МКБ-10
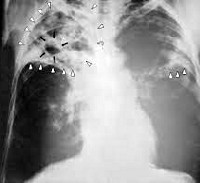
Общие сведения
Цирротический туберкулез легких – морфологический вариант течения туберкулезной инфекции, который характеризуют грубые рубцовые изменения в легочной паренхиме и плевре, сочетающиеся с минимальной активностью специфического воспаления. Развивается в исходе других форм туберкулеза органов дыхания; по наблюдениям разных авторов, встречается с частотой 0,1-8%.
Для формирования цирротического туберкулеза легких требуется длительный срок, исчисляемый годами. При данной форме туберкулезного процесса морфологическая перестройка легочной ткани является необратимой, а в запущенных случаях возможен летальный исход. Пациенты с цирротическим туберкулезом легких подлежат коллегиальному наблюдению со стороны специалистов в области фтизиатрии и пульмонологии.

Причины
Цирротический туберкулез легких обычно служит исходом других вторичных форм туберкулеза и редко возникает при первичном процессе. В большинстве наблюдений грубые цирротические изменения паренхимы формируются на фоне инфильтративного, фиброзно-кавернозного, диссеминированного туберкулеза легких или плеврита туберкулезной этиологии.
Цирротический туберкулез легких чаще диагностируется у пожилых пациентов, поскольку перестройка легочной ткани с возрастом протекает активнее. У детей пусковым фактором для развития пневмоцирроза становится своевременно нераспознанный первичный туберкулез, осложнившийся ателектазом легкого. С учетом площади поражения различают ограниченный (сегментарный, долевой) и диффузный; одно- и двухсторонний цирротический туберкулез легких.
Патогенез
При инфильтративном туберкулезе легких патоморфологической основой для разрастания соединительной ткани становится воспалительный инфильтрат, в котором происходит выпадение фибрина, коллагенизация альвеолярных мембран, фиброзирование участков ателектаза. При фиброзно-кавернозном туберкулезе грубая фиброзная трансформация затрагивает стенки каверны и перикавитарную зону. При инволюции диссеминированного туберкулеза происходит соединительнотканная трансформация патологических очагов; цирротический процесс носит, как правило, диффузный двухсторонний характер. Во всех этих случаях формируется так называемый пневмогенный цирроз легкого.
У пациентов, перенесших туберкулезный плеврит, лечение с помощью искусственного пневмоторакса или хирургической торакопластики, развивается плеврогенный цирроз: при этом соединительная ткань прорастает в легочную паренхиму из утолщенной плевры. Цирротическим туберкулезом легких может осложняться туберкулез ВГЛУ, первичный туберкулезный комплекс, туберкулез бронхов. При этих формах пневмофиброз развивается в результате обтурации бронха в ателектатическом участке (чаще в язычковых сегментах левого легкого, верхней или средней доле правого легкого). Такой механизм патогенеза носит название бронхогенного цирроза.
Замещение значительных участков паренхимы соединительной тканью, деформация бронхов, облитерация сосудов, ограничение подвижности легких вследствие плевральных шварт и эмфиземы приводит к недостаточности газообмена и кровообращения, формированию легочного сердца. На фоне рубцовой ткани определяются осумкованные очаги казеоза, а также участки продуктивного воспаления. При бронхогенном варианте циррозе специфическое воспаление обычно локализовано в лимфоузлах и бронхах.
Симптомы
Цирротический туберкулез легких протекает волнообразно, с периодами обострения неспецифического и туберкулезного воспаления. Тяжесть проявлений зависит от обширности и локализации цирротических изменений в легких. При сегментарном или верхнедолевом циррозе симптоматика обычно маловыраженная. Вне обострения имеет место незначительная одышка и периодически возникающий сухой кашель. Даже в случае активизации неспецифической бактериальной флоры, ввиду хорошего бронхиального дренажа, выраженная клиническая картина обычно не развивается.
Иное течение свойственно цирротическому туберкулезу легких с нижнедолевой локализацией или значительной площадью поражения. При нижнедолевом циррозе развивается клиника гнойного бронхита – беспокоит кашель с гнойной мокротой, нередко одышка астмоидного типа, периодически повторяется кровохарканье. Температура тела поднимается до 38°С и выше, возникает интоксикационный синдром, появляется множество влажных хрипов. В фазу обострения туберкулезного процесса присоединяются бацилловыдение и симптомы туберкулезной интоксикации. При тотальном одностороннем или двустороннем цирротическом туберкулезе легких на первый план выступает одышка, тахикардия, цианоз.
Осложнения
Гипертензия в малом круге кровообращения обусловливает возникновение легочных кровотечений. Аспирация крови может сопровождаться развитием аспирационной пневмонии. Постепенно усиливаются явления сердечной недостаточности: возникают периферические отеки, гепатомегалия, асцит. При длительной гнойной интоксикации развивается висцеральный амилоидоз, ХПН. Причинами смерти пациентов с цирротическим туберкулезом легких становятся массивные кровотечения, сердечно-легочная недостаточность и амилоидоз.
Диагностика
Комплекс диагностических мероприятий осуществляется пульмонологом или фтизиатром. При осмотре больных привлекает внимание деформация грудной клетки (ее уплощение, скошенность ребер, сужение межреберий, эмфизематозное расширение нижних отделов). При перкуссии над областью пневмоцирроза определяется укорочение легочного звука. Дыхание жесткое, иногда бронхиальное, постоянно выслушиваются сухие и влажные хрипы. Основную диагностическую информацию о специфике заболевания дают:
- Рентгенография легких. На рентгенограммах обнаруживается затемнение пораженной доли или сегментов, патологически измененный участок легкого уменьшен в размерах. На фоне затемнения могут выделяться более светлые участки (бронхоэктазы, каверны). Плевра утолщена, тень средостения смещена в сторону поражения. Особенно четко описанные изменения видны на томограммах. Ранее для выявления изменений со стороны бронхов в зоне цирроза широко использовалась бронхография, однако в настоящее время ее успешно заменяет КТ легких.
- Методы обнаружение возбудителя. МБТ в мокроте выявляются непостоянно, чаще при обострениях туберкулезного процесса. При бакпосеве мокроты, главным образом, выделяют неспецифическую микрофлору, указывающую на активность воспалительного процесса. Подтвердить тубинфицированность можно с помощью ИФА крови: интерферонового и Т-спот тестов. Проба Манту в диагностике цирротического туберкулеза не играет ведущей роли.
- Дополнительные инструментальные методы. Бронхоскопия при помогает обнаружить поствоспалительные рубцовые стенозы бронхов, гнойный эндобронхит. При проведении спирометрии определяется резкое снижение дыхательных объемов, главным образом, ЖЁЛ.
Цирротический туберкулез легких дифференцируют с ХНЗЛ, саркоидозом легких, пневмокониозами, фиброзирующим альвеолитом.
Лечение цирротического туберкулеза
Терапевтическая тактика одновременно преследует несколько целей: купирование неспецифического воспаления, подавление активности специфического процесса, коррекцию легочно-сердечной недостаточности.
При обострении неспецифической микробной инфекции проводятся курсы антибиотикотерапии, санационные бронхоскопии. С целью улучшения бронхиальной проходимости назначаются бронхолитики, отхаркивающие средства, ингаляции. Вопрос о выборе схемы туберкулостатической терапии решается в индивидуальном порядке. Для уменьшения симптомов хронического легочного сердца используется оксигенотерапия, назначаются антиоксиданты, антиагреганты, возодилататоры. Наличие ограниченного одностороннего цирроза легкого является показанием к проведению резекции легкого (сегментэктомии, лобэктомии).
Прогноз и профилактика
Хирургическое лечение позволяет предупредить прогрессирование цирроза и возникновение осложнений (легочных кровотечений, сердечно-легочной недостаточности, амилоидоза). Переход цирротического туберкулеза в стадию осложнений делает прогноз неблагоприятным. Осложненное течение становится причиной смерти, по меньшей мере, 3% больных. Профилактика цирротического туберкулеза легких сводится к своевременному лечению более ранних его форм.
Читайте также:

