Первый в мире институт протозойных болезней
Обновлено: 07.05.2024
Лейшманиозы. Эпидемиология и клиника
Лейшманиозы (Leishmamesis) — группа протозойных трансмиссионных заболеваний, вызываемых жгутиковыми простейшими — лейшманиями. Инфекция протекает с преимущественно кожными поражениями (кожный лейшманиоз, болезнь Боровского), слизисто-кожными поражениями (американский слизисто-кожный лейшманиоз) или с поражением главным образом внутренних органов (висцеральный лейшманиоз). Лейшманиоз встречается примерно в 80 странах, им ежегодно болеют около 400 000 человек [Marinkelle С. J.]. Распространенность разных типов лейшманиозов различна.
Поражения глаз отмечаются часто, при американском кожном лейшманиозе у 10—20% больных [Duke-Elder S.]. Чаще всего поражаются веки, примерно у 2—5% больных [Farach F. S.], конъюнктива, роговица, внутренние оболочки [Dialle J. S.].
Глазные проявления лейшманиоза. Веки: язва, инфильтрат, отек, рубец, деформация, лагофтальм.
Конъюнктива: гранулематозиая инфильтрация, изъязвление, гиперемия, гранулема, отек, кровоизлияния, бледность.
Роговица: кератит стромальный, кератит узелковый, абсцесс роговицы, язва роговицы, секторообразное помутнение, лимбальные узлы.
Сосудистая оболочка: ирит, иридоциклит, увеит, склероз сосудов хориоидси.
Сетчатка: кровоизлияния, хориоретинит, нейроретинит.
Другие: папиллит, сублюксация хрусталика, катаракта, кровоизлияния в стекловидное тело, вторичная глаукома, скотомы, потеря зрения.
Эпидемиология лейшманиоза
Лейшмании — внутриклеточные паразиты, развивающиеся в макрофагах. Число паразитов в клетке может достигать 20—30. Они имеют округлую или овальную форму, длина их 2—5,5 мкм. При попадании в тело переносчиков — москитов — лейшмании превращаются в подвижные жгутиковые формы.
Лейшманиозы — трансмиссионные болезни. Переносчики возбудителей — москиты — обитают во всех частях света в странах с жарким и умеренным климатом, во влажных тропических лесах, на засушливых пустынных и полупустынных территориях. Москиты — мелкие двукрылые насекомые длиной 1,5—5 мм. Самки нападают для кровососания на человека, а также на диких и домашних животных. Основные места выплода москитов — подполья жилых помещений, свалки мусора, гнезда птиц, логова животных, поры грызунов. Москиты заражаются при укусе больного человека или животного и становятся заразными через 5—8 сут. Москиты — сумеречные и ночные насекомые.
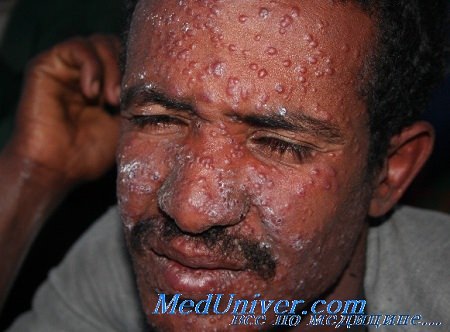
Клиника лейшманиоза
Антропонозный кожный лейшманиоз (син.: I тип болезни Боровского, городской, ашхабадский, поздно изъязвляющийся, годовик, сухой лейшманиоз кожи). Возбудитель — L. tropica minor. Основной резервуар — больные люди. Заболевание встречается в Южной Европе, Западной и Северной Африке и широко распространено в Азии. В нашей стране существовали крупные очаги в Закавказье и Средней Азии. В настоящее время в связи с благоустройством городов лейшманиоз городского типа практически ликвидирован [Лысенко А. Я.].
Инкубационный период 2—9 мес. В толще дермы в месте попадания возбудителя образуется мощный инфильтрат, имеющий характер гранулемы с узелковой структурой. Лсйшманиома имеет вид первичной папулы — бугорка величиной 2—3 мм буровато-красного цвета. Под коркой формируется кратерообразная ямка — безболезненное изъязвление кожи, постепенно расширяющееся за счет краевого мощного инфильтрата. Края язвы неровные, изъеденные, отделяемое скудноб. Язвы заживают через год и позже, оставляя после себя обезображивающие рубцы. Возможны миграция лейшманий по лимфатическим сосудам и образование воспалительных узелков вокруг язвы.
Лейшманиомы (1—3, редко 8—10) локализуются чаще всего на лице и верхних конечностях.
Зоонозный кожный лейшманиоз (син.: II тип болезни Боровского, сельский, влажный кожный лейшманиоз, пендинская язва, Oriental Sore). Возбудитель — L. tropica major. Источником и резервуаром инфекции являются пустынные грызуны: мыши, песчанки, суслики. Человек заражается при укусе москитов, инфицированных при кровососании грызунов. Восприимчивость к заболеванию всеобщая, но в эндемичных районах большая часть населения болеет в детстве и становится невосприимчивой. В связи с этим максимальная заболеваемость выявляется среди детей и приезжих, возможны вспышки среди прибывших неиммунных контингентов.
Болезнь распространена в Иране, Афганистане, Пакистане, Саудовской Лравни, Йемене, в Северной и Западной Африке. В нашей стране случаи заболевания зоонозным лейшманиозом регистрируются в Турменистане и Узбекистане [Лысенко А. Я.].
Близок к нему по клинической картине так называемый суданский кожный лейшманиоз (сип.: египетский кожный лейшманиоз, модулярный кожный лейшманиоз). Лейшмапиомы также почти не изъязвляются, обычно они с годами превращаются в келлоидоподобные узлы. Возбудитель — L. nilotica; заболевание встречается в Египте, Судане, Кении, Сомали, Чаде, Ливии, Уганде.
Американские кожные лейшманиозы (син.: эспундия, Forest yaws, Pian bois, Baba brasiliana). Эта группа заболеваний — преимущественно зоонозные инфекции, вызываемые лейшманиями двух комплексов: 1) L. braziliensis, которые, кроме кожи, поражают также слизистые оболочки носа, рта, глотки, гортани, реже половых органов; 2) L. mexicana, поражающих только кожу.
Заболевания регистрируются почти во всех странах Южной Америки, обычно в сельской местности; болеют лица всех возрастов.
Висцеральные лейшманиозы (син.: детский лейшманиоз, внутренний лейшманиоз, Leishmaniosis visccralis, Kala-azar, Kala-ywar). Заболевания распространены в тропическом, субтропическом и частично умеренных поясах. Наиболее значительные очаги расположены В Китае, восточной части полуострова Индостан, Восточной Африке, странах Средиземноморья, Бразилии. В последние годы увеличилась заболеваемость в Индии, Бангладеш, Кении, Уганде, Эфиопии, Ираке, Франции. В нашей стране спорадические случаи заболевания регистрируются в Казахстане, Азербайджане, Грузии, в республиках Средней Азии [Лысенко А. Я.].
Болезнь характеризуется постепенным развитием перемежающейся лихорадки, которая иногда имеет два пика в течение суток, прогрессирующей спленогенатомегалией, увеличивающейся анемией и тромбацитопенией при сохранении аппетита. В ряде случаев наблюдается гипер- или гипопигментация. В поздних стадиях развивается кахексия и иногда пурпура. Смертельные исходы при отсутствии лечения наступают через несколько месяцев после появления первых симптомов. В тяжелых случаях смертность достигает 90% [Chance M. I.].
Различают три основные варианта болезни: 1) средиземноморско-среднеазиатский висцеральный лейшманиоз-зооноз, чаще поражающий детей и редко взрослых (1—2%); 2) индийский висцеральный лейшманиоз (кала-азар)— аптропоноз, поражающий преимущественно взрослых и редко детей (5—6%); 3) восточноафриканский висцеральный лейшманиоз — зооноз.
В Индии широко распространен посткалаазарный кожный лейшманоид: поражение кожи появляется через год или несколько лет после лечения висцеральной формы. В Судане лейшманиоз нередко сопровождается поражением слизистых оболочек, изредка кожи.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
История протозоологии. Отечественная школа протозоологии
К типу Protozoa относятся организмы царства животных, которые на всех стадиях жизненного цикла существуют в виде одной клетки и этим отличаются от многоклеточных животных Metazoa. Описано свыше 40 000 видов простейших. Из них примерно 20 000 относится к ископаемым формам. Из 20 000 современных видов около 7000 являются паразитами различных животных и растений. Важность простейших с медицинской точки зрения определяется тем, что многие из них вызывают заболевания человека: малярию, трипаносомозы, амебиаз и др.
Простейших впервые наблюдал с помощью примитивных луп Левенгук в XVII веке. Только в XIX веке сложился взгляд на простейших как на самостоятельную группу одноклеточных организмов. Термин Protozoa был предложен Goldfuss в 1820 г.. а в 1841 г. Siebold ввел его как наименование тина. Изучение простейших в XIX столетии носило преимущественно описательный характер. Наряду с большим количеством свободноживущих форм в это время были описаны и многие паразитические простейшие, в том числе и возбудители болезней человека.
В 1856 г. Malmsten описал паразитическую инфузорию кишечника Balantidium coli. В 1859 г. Lanibl в кишечнике человека обнаружил жгутиконосца, названного впоследствии его именем (Lamblia intestmaiis). В 1875 г. Ф. А. Леш в Петербурге обнаружил дизентерийную амебу Entamoeba histolytica. В 1880 г. Laveran были открыты возбудители малярии. На протяжении последующих 30 лет были описаны возбудители лейшманиозов и трипаносомозов человека. Выяснение патогенного значения простейших и возникновение медицинской протозоологии как самостоятельной дисциплины относится к концу XIX — началу XX столетия.
Последующие годы характеризуются все более углубленным изучением биологии паразитических простейших и взаимоотношений их с организмом человека.

Значительный вклад в развитие протозоологии в XIX веке внесли русские ученые. Л. С. Ценковским было описано большое количество видов простейших. Мировую известность приобрели работы И. И. Мечникова и В. Т. Шевякова.
В развитии протозоологии в СССР значительную роль сыграли работы В. А. Догеля и созданной им школы протозоологов. Наряду с общей протозоологией за годы советской власти начали интенсивно развиваться и прикладные разделы: ветеринарная и медицинская протозоология. В области ветеринарной протозоологии большую роль сыграли исследования В. Л.Якимова, автора многочисленных работ по возбудителям протозойных болезней домашних животных. Основным направлением медицинской протозоологии в СССР было изучение малярии — главнейшей из протозойных болезнен человека.
Развитие этого раздела тесно связано с именем Е. И. Марциновского, основателя первого а Союзе тропического института. Работами Е. И. Марциновского и его учеников были детально изучены особенности малярии в СССР, что в дальнейшем позволило ликвидировать это заболевание. Значительные успехи были достигнуты советскими прогозоологами в изучении кожного лейшманиоза (работы Н. И. Латышева) и болезней, вызываемых простейшими кишечника (Г. В. Эпштейн и др.).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Амебиаз (амёбный колит, амёбная дизентерия) — протозойная антропонозная инфекция, проявляющаяся язвенным поражением толстой кишки и развитием абсцессов в различных органах (чаще всего в печени). Частота. Менее 1%; в группах риска гораздо выше.
Статистические данные. Амебиаз широко распространён во многих странах, особенно в тропических и субтропических регионах (в некоторых из них поражённость населения достигает 50–80%). По данным Всемирной организации здравоохранения (ВОЗ), амебиаз по уровню смертности от паразитарных заболеваний занимает второе место в мире после малярии.
Классификация • По рекомендации ВОЗ (1970) •• Кишечный амебиаз •• Внекишечный амебиаз •• Кожный амебиаз • В отечественной практике внекишечный и кожный амебиаз расценивают как осложнение кишечной формы • Кишечный амебиаз может протекать в виде острого, хронического рецидивирующего и хронического непрерывного вариантов в различных по тяжести формах.
Этиология. Возбудитель — Entamoeba histolytica. Жизненный цикл состоит из двух стадий — вегетативной и стадии покоя (цисты), сменяющих друг друга в зависимости от условий среды обитания. Выделяют две вегетативных формы — тканевую (инвазивную) и просветную. Основная роль в заражении человека и распространении амебиаза принадлежит цистам Entamoeba histolytica. Нередко амебиаз регистрируют в виде микст-инфекции (совместно с другими бактериальными и протозойными кишечными инфекционными заболеваниями).
Эпидемиология. Источник инфекции — цистоноситель или больной хронической формой в период ремиссии. Пациенты с острой формой или больные хроническим амебиазом в период рецидива выделяют во внешнюю среду нестойкие вегетативные формы возбудителя, не представляющие эпидемической опасности. Носительство просветных форм и цист Entamoeba histolytica — распространённый природный феномен, регистрируемый повсеместно и формирующий уровень инвазированности населения. Механизм заражения — фекально-оральный. Пути передачи — пищевой, водный, контактный. Наиболее высокую заболеваемость амебиазом регистрируют в зонах тропического и субтропического климата. Эндемичные регионы в России — юг Приморья и районы Закавказья. Заболеваемость амебиазом отмечают в виде спорадически регистрируемых случаев, эпидемические вспышки редки. Наиболее поражаемый контингент — взрослые и дети старших возрастных групп. Иммунитет при амебиазе нестерильный, невосприимчивость к инфекции сохраняется только на период обитания возбудителя в кишечнике человека.
Факторы риска • Низкий социально-экономический статус • Несоблюдение правил личной гигиены • Гомосексуализм у мужчин • Проживание в районе с жарким климатом.
Патоморфология • Биопсия толстой кишки: лизис клеток слизистой оболочки (бутылевидные язвы); трофозоиты, выявляемые ШИК-реакцией; нейтрофилы по периферии очага поражения • Биопсия печени: участки некроза, окружённые трофозоитами.
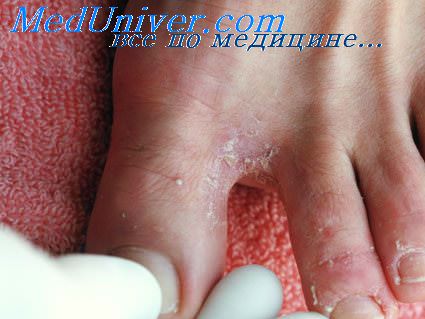
Клиническая картина • Продолжительность инкубационного периода — от 1–2 нед до нескольких месяцев • Кишечный амебиаз •• Синдром колита: постепенно нарастающие схваткообразные боли в животе (преимущественно в левой подвздошной области) и частый жидкий стул со значительной примесью слизи и крови (малиновое желе). При пальпации выявляют спазмированную и болезненную толстую кишку •• Синдром интоксикации: лихорадка субфебрильного, реже фебрильного характера; астеновегетативные проявления в виде снижения работоспособности, слабости, тахикардии, артериальной гипотензии •• Острые явления кишечного амебиаза регрессируют в течение 4–6 нед, однако самопроизвольное выздоровление и санация организма от возбудителя редки •• В большинстве случаев после ремиссии через несколько недель или месяцев регистрируют рецидив клинической симптоматики. В этих случаях общая продолжительность заболевания (хронической формы амебиаза) без адекватного лечения — десятилетия. Для этой формы характерны расстройства всех видов обмена (истощение, гиповитаминоз, эндокринопатии, анемия и т.д.) •• Для сочетанного течения хронического амебиаза с бактериальными кишечными инфекциями (шигеллёз, салмонеллёз) типична клиника тяжёлого кишечного заболевания с выраженными симптомами интоксикации и водно-электролитного дисбаланса • Внекишечный амебиаз •• Амёбный абсцесс печени (см. Абсцесс печени амёбный) •• Амёбная пневмония протекает с воспалительными изменениями в лёгких и развивается в результате гематогенной диссеминации возбудителя из очагов поражения в толстой кишке или печени; имеет длительное течение и при отсутствии специфического лечения возможно формирование абсцесса лёгкого •• Амёбный менингоэнцефалит (амёбный абсцесс головного мозга) протекает с симптомами выраженной интоксикации, очаговыми неврологическими расстройствами; характерно образование множественных абсцессов преимущественно в левом полушарии головного мозга (см. Менингоэнцефалит амёбный) • Кожный амебиаз. Малоболезненные язвы с подрытыми неровными краями и неприятным запахом; язвы формируются на коже промежности, половых органов, в области свищей и послеоперационных ран.
Методы исследования • Выявление тканевой и большой вегетативной форм возбудителя в испражнениях больного, мокроте, содержимом абсцессов, отделяемом дна язв •• Проводят исследование нативных мазков, окрашенных р-ром Люголя или по Хайденхайну. Обнаружение в каловых массах просветных, прецистных форм и цист не подтверждает диагноз амебиаза, а свидетельствует об инвазированности обследуемого •• Культивирование амёб на искусственных питательных средах •• Методы заражения лабораторных животных (мышей) • Серологические методы • Колоно- и ректороманоскопия: обнаруживают фибринозно-язвенный колит и проктосигмоидит; в пунктате слизистой оболочки выявляют тканевые формы паразита; хронические формы кишечного амебиаза сопровождаются образованием рубцовых стриктур дистальных отделов толстой кишки • КТ: выявление амёбного абсцесса печени • Обзорная рентгенография: обнаружение пневмонии, реактивного правостороннего плеврита и абсцессов печени • ОАК: нейтрофильный лейкоцитоз со сдвигом влево, увеличение СОЭ • УЗИ печени для выявления амёбного абсцесса.
Лечение обычно проводят в амбулаторных условиях; в тяжёлых случаях и при внекишечных поражениях больных госпитализируют • При бессимптомном течении и или лёгкой форме кишечного амебиаза •• Хиниофон по 500 мг в 3 р/сут (до 3 г/сут) в течение 10–20 дней или метронидазол по 750 мг 3 р/сут в течение 5–10 дней (не следует принимать одновременно или на другой день после употребления алкоголя) •• Дийодогидроксихин (йодохинол) по 650 мг 3 р/сут в течение 20 дней (детям препарат назначают в дозе 40/мг/кг/сут в 3 приёма). Также можно назначать паромомицин по 25–30 мг/кг/сут в 3 приёма в течение 7 дней • При среднетяжёлой и тяжёлой форме кишечного амебиаза •• Метронидазол в течение 5–10 дней, затем курс хиниофона или эметина по 1 мг/кг/сут (до 60 мг/сут) в/м не более 5 дней (при систематическом контроле ЭКГ; при развитии тахикардии, артериальной гипотензии, выраженных нарушений функций ЖКТ, дерматозов препарат следует отменить; противопоказан при заболеваниях сердца, беременности). Вслед за этим назначают 20-дневный курс йодохинола для полного освобождения от просветных форм. Для более быстрого купирования колитического синдрома одновременно с метронидазолом желательно назначить энтеросидив (по 2 таблетки 3 раза в течение 10 дней) • При внекишечном амебиазе •• Метронидазол — по 750 мг 3 р/сут в течение 5–10 дней или •• эметин в течение 5 дней (при амебиазе печени — в сочетании с хлорохином 600 мг/сут внутрь в течение 2 дней, затем 300 мг/сут в течение 2–3 нед) •• При выявлении возбудителя в кишечнике в последующем проводят курс хиниофона.
Осложнения • Кишечный амебиаз •• Перфорация стенки кишки с развитием перитонита •• Периколиты регистрируют у 9–10% больных. Характерно развитие слипчивого фибринозного перитонита в проекции глубоких язв стенки кишки (чаще слепой и восходящего отдела толстой кишок). Основной клинический признак — болезненный инфильтрат 3–15 см в диаметре, сопровождаемый повышением температуры тела, локальным напряжением мышц передней брюшной стенки, нейтрофильным лейкоцитозом; осложнение не требует хирургического вмешательства и хорошо поддаётся специфическому лечению •• Амёбные аппендициты: симптоматика острого или хронического аппендицита. Поражение червеобразного отростка связано с распространением специфического воспаления из слепой кишки. Хирургическое вмешательство опасно — возможна генерализация инвазии •• Кишечная непроходимость вследствие рубцовых стриктур толстой кишки. Симптоматика низкой динамической кишечной непроходимости с типичным болевым синдромом, пальпируемым болезненным плотным инфильтратом, вздутием и асимметрией живота •• Амебома (амёбная опухоль) •• Другие редкие осложнения — кишечное кровотечение, полипоз толстой кишки, выпадение слизистой оболочки прямой кишки • Внекишечный амебиаз •• Перфорация амёбного абсцесса.
Течение и прогноз. Без лечения амебиаз с инвазией возбудителя может приводить к смерти больного. При лечении улучшение обычно наступает в течение нескольких дней. У некоторых больных с амёбным колитом симптомы раздражения толстой кишки (диарея, схваткообразные боли в левой подвздошной области) сохраняются в течение нескольких недель после успешного лечения заболевания. Возможны рецидивы.
Профилактика • Выписка из стационара при полной санации кишечника от возбудителя, что устанавливают 6-кратным исследованием фекалий, взятых с интервалами 1–2 дня • Реконвалесценты подлежат обязательному диспансерному наблюдению инфекционистом в течение 6–12 мес • Для лиц, пребывающих в эпидемиологически неблагополучном регионе, предусматривают проведение индивидуальной химиопрофилактики препаратами универсального амебоцидного действия (см. выше лечение бессимптомных и лёгких форм) • В окружении больного проводят текущую дезинфекцию 3% р-ром лизола или 2% р-ром крезола.
МКБ-10 • A06 Амебиаз
Код вставки на сайт
Амебиаз (амёбный колит, амёбная дизентерия) — протозойная антропонозная инфекция, проявляющаяся язвенным поражением толстой кишки и развитием абсцессов в различных органах (чаще всего в печени). Частота. Менее 1%; в группах риска гораздо выше.
Статистические данные. Амебиаз широко распространён во многих странах, особенно в тропических и субтропических регионах (в некоторых из них поражённость населения достигает 50–80%). По данным Всемирной организации здравоохранения (ВОЗ), амебиаз по уровню смертности от паразитарных заболеваний занимает второе место в мире после малярии.
Классификация • По рекомендации ВОЗ (1970) •• Кишечный амебиаз •• Внекишечный амебиаз •• Кожный амебиаз • В отечественной практике внекишечный и кожный амебиаз расценивают как осложнение кишечной формы • Кишечный амебиаз может протекать в виде острого, хронического рецидивирующего и хронического непрерывного вариантов в различных по тяжести формах.
Этиология. Возбудитель — Entamoeba histolytica. Жизненный цикл состоит из двух стадий — вегетативной и стадии покоя (цисты), сменяющих друг друга в зависимости от условий среды обитания. Выделяют две вегетативных формы — тканевую (инвазивную) и просветную. Основная роль в заражении человека и распространении амебиаза принадлежит цистам Entamoeba histolytica. Нередко амебиаз регистрируют в виде микст-инфекции (совместно с другими бактериальными и протозойными кишечными инфекционными заболеваниями).
Эпидемиология. Источник инфекции — цистоноситель или больной хронической формой в период ремиссии. Пациенты с острой формой или больные хроническим амебиазом в период рецидива выделяют во внешнюю среду нестойкие вегетативные формы возбудителя, не представляющие эпидемической опасности. Носительство просветных форм и цист Entamoeba histolytica — распространённый природный феномен, регистрируемый повсеместно и формирующий уровень инвазированности населения. Механизм заражения — фекально-оральный. Пути передачи — пищевой, водный, контактный. Наиболее высокую заболеваемость амебиазом регистрируют в зонах тропического и субтропического климата. Эндемичные регионы в России — юг Приморья и районы Закавказья. Заболеваемость амебиазом отмечают в виде спорадически регистрируемых случаев, эпидемические вспышки редки. Наиболее поражаемый контингент — взрослые и дети старших возрастных групп. Иммунитет при амебиазе нестерильный, невосприимчивость к инфекции сохраняется только на период обитания возбудителя в кишечнике человека.
Факторы риска • Низкий социально-экономический статус • Несоблюдение правил личной гигиены • Гомосексуализм у мужчин • Проживание в районе с жарким климатом.
Патоморфология • Биопсия толстой кишки: лизис клеток слизистой оболочки (бутылевидные язвы); трофозоиты, выявляемые ШИК-реакцией; нейтрофилы по периферии очага поражения • Биопсия печени: участки некроза, окружённые трофозоитами.
Клиническая картина • Продолжительность инкубационного периода — от 1–2 нед до нескольких месяцев • Кишечный амебиаз •• Синдром колита: постепенно нарастающие схваткообразные боли в животе (преимущественно в левой подвздошной области) и частый жидкий стул со значительной примесью слизи и крови (малиновое желе). При пальпации выявляют спазмированную и болезненную толстую кишку •• Синдром интоксикации: лихорадка субфебрильного, реже фебрильного характера; астеновегетативные проявления в виде снижения работоспособности, слабости, тахикардии, артериальной гипотензии •• Острые явления кишечного амебиаза регрессируют в течение 4–6 нед, однако самопроизвольное выздоровление и санация организма от возбудителя редки •• В большинстве случаев после ремиссии через несколько недель или месяцев регистрируют рецидив клинической симптоматики. В этих случаях общая продолжительность заболевания (хронической формы амебиаза) без адекватного лечения — десятилетия. Для этой формы характерны расстройства всех видов обмена (истощение, гиповитаминоз, эндокринопатии, анемия и т.д.) •• Для сочетанного течения хронического амебиаза с бактериальными кишечными инфекциями (шигеллёз, салмонеллёз) типична клиника тяжёлого кишечного заболевания с выраженными симптомами интоксикации и водно-электролитного дисбаланса • Внекишечный амебиаз •• Амёбный абсцесс печени (см. Абсцесс печени амёбный) •• Амёбная пневмония протекает с воспалительными изменениями в лёгких и развивается в результате гематогенной диссеминации возбудителя из очагов поражения в толстой кишке или печени; имеет длительное течение и при отсутствии специфического лечения возможно формирование абсцесса лёгкого •• Амёбный менингоэнцефалит (амёбный абсцесс головного мозга) протекает с симптомами выраженной интоксикации, очаговыми неврологическими расстройствами; характерно образование множественных абсцессов преимущественно в левом полушарии головного мозга (см. Менингоэнцефалит амёбный) • Кожный амебиаз. Малоболезненные язвы с подрытыми неровными краями и неприятным запахом; язвы формируются на коже промежности, половых органов, в области свищей и послеоперационных ран.
Методы исследования • Выявление тканевой и большой вегетативной форм возбудителя в испражнениях больного, мокроте, содержимом абсцессов, отделяемом дна язв •• Проводят исследование нативных мазков, окрашенных р-ром Люголя или по Хайденхайну. Обнаружение в каловых массах просветных, прецистных форм и цист не подтверждает диагноз амебиаза, а свидетельствует об инвазированности обследуемого •• Культивирование амёб на искусственных питательных средах •• Методы заражения лабораторных животных (мышей) • Серологические методы • Колоно- и ректороманоскопия: обнаруживают фибринозно-язвенный колит и проктосигмоидит; в пунктате слизистой оболочки выявляют тканевые формы паразита; хронические формы кишечного амебиаза сопровождаются образованием рубцовых стриктур дистальных отделов толстой кишки • КТ: выявление амёбного абсцесса печени • Обзорная рентгенография: обнаружение пневмонии, реактивного правостороннего плеврита и абсцессов печени • ОАК: нейтрофильный лейкоцитоз со сдвигом влево, увеличение СОЭ • УЗИ печени для выявления амёбного абсцесса.
Лечение обычно проводят в амбулаторных условиях; в тяжёлых случаях и при внекишечных поражениях больных госпитализируют • При бессимптомном течении и или лёгкой форме кишечного амебиаза •• Хиниофон по 500 мг в 3 р/сут (до 3 г/сут) в течение 10–20 дней или метронидазол по 750 мг 3 р/сут в течение 5–10 дней (не следует принимать одновременно или на другой день после употребления алкоголя) •• Дийодогидроксихин (йодохинол) по 650 мг 3 р/сут в течение 20 дней (детям препарат назначают в дозе 40/мг/кг/сут в 3 приёма). Также можно назначать паромомицин по 25–30 мг/кг/сут в 3 приёма в течение 7 дней • При среднетяжёлой и тяжёлой форме кишечного амебиаза •• Метронидазол в течение 5–10 дней, затем курс хиниофона или эметина по 1 мг/кг/сут (до 60 мг/сут) в/м не более 5 дней (при систематическом контроле ЭКГ; при развитии тахикардии, артериальной гипотензии, выраженных нарушений функций ЖКТ, дерматозов препарат следует отменить; противопоказан при заболеваниях сердца, беременности). Вслед за этим назначают 20-дневный курс йодохинола для полного освобождения от просветных форм. Для более быстрого купирования колитического синдрома одновременно с метронидазолом желательно назначить энтеросидив (по 2 таблетки 3 раза в течение 10 дней) • При внекишечном амебиазе •• Метронидазол — по 750 мг 3 р/сут в течение 5–10 дней или •• эметин в течение 5 дней (при амебиазе печени — в сочетании с хлорохином 600 мг/сут внутрь в течение 2 дней, затем 300 мг/сут в течение 2–3 нед) •• При выявлении возбудителя в кишечнике в последующем проводят курс хиниофона.
Осложнения • Кишечный амебиаз •• Перфорация стенки кишки с развитием перитонита •• Периколиты регистрируют у 9–10% больных. Характерно развитие слипчивого фибринозного перитонита в проекции глубоких язв стенки кишки (чаще слепой и восходящего отдела толстой кишок). Основной клинический признак — болезненный инфильтрат 3–15 см в диаметре, сопровождаемый повышением температуры тела, локальным напряжением мышц передней брюшной стенки, нейтрофильным лейкоцитозом; осложнение не требует хирургического вмешательства и хорошо поддаётся специфическому лечению •• Амёбные аппендициты: симптоматика острого или хронического аппендицита. Поражение червеобразного отростка связано с распространением специфического воспаления из слепой кишки. Хирургическое вмешательство опасно — возможна генерализация инвазии •• Кишечная непроходимость вследствие рубцовых стриктур толстой кишки. Симптоматика низкой динамической кишечной непроходимости с типичным болевым синдромом, пальпируемым болезненным плотным инфильтратом, вздутием и асимметрией живота •• Амебома (амёбная опухоль) •• Другие редкие осложнения — кишечное кровотечение, полипоз толстой кишки, выпадение слизистой оболочки прямой кишки • Внекишечный амебиаз •• Перфорация амёбного абсцесса.
Течение и прогноз. Без лечения амебиаз с инвазией возбудителя может приводить к смерти больного. При лечении улучшение обычно наступает в течение нескольких дней. У некоторых больных с амёбным колитом симптомы раздражения толстой кишки (диарея, схваткообразные боли в левой подвздошной области) сохраняются в течение нескольких недель после успешного лечения заболевания. Возможны рецидивы.
Профилактика • Выписка из стационара при полной санации кишечника от возбудителя, что устанавливают 6-кратным исследованием фекалий, взятых с интервалами 1–2 дня • Реконвалесценты подлежат обязательному диспансерному наблюдению инфекционистом в течение 6–12 мес • Для лиц, пребывающих в эпидемиологически неблагополучном регионе, предусматривают проведение индивидуальной химиопрофилактики препаратами универсального амебоцидного действия (см. выше лечение бессимптомных и лёгких форм) • В окружении больного проводят текущую дезинфекцию 3% р-ром лизола или 2% р-ром крезола.
Протозойные заболевания. Характеристика и виды протозойных заболеваний.
Забоеванием, протекающим с определенной картиной, в своей наследственной форме дает характерную триаду: хориоретинопатию, водянку головного мозга и очаги обызвествления в головном мозгу. Сюда часто присоединяются еще микроцефалия, нистагм, параличи глазных мышц, увеличение селезенки и печени. Ликвор показывает увеличение числа клеток, белка и ксантохромию.
Приобретенная форма токсоплазмоза дает симптомы энцефаломиелита. Диагноз ставится путем выявления специфических антител [проба Сабина — Фельдмана (Sabin — Feldmann)]l.
Найти возбудителя непосредственно в спинномозговой жидкости или в жидкостях тела трудно. Однако иногда это удается до момента, когда проба Сабина — Фельдмана становится положительной (Franke). О токсоплазмозе надо помнить при неясных лихорадочных состояниях, если имеются менингизм, увеличение селезенки, бронхит, пятнисто-папулезная экзантема, припухание шейных узлов, неясные явления со стороны живота, а также иногда помутнение стекловидного тела и очаговые просветления в желтом пятне. Диагноз, таким образом, очень трудный и подтверждается только высоким или нарастающим титром специфических антител.
Малярия. Диагноз malaria tertiana и quartana в большинстве случаев ставится без каких-либо затруднений на основании характерной температурной кривой: начало повышения температуры с потрясающего озноба (30—45 минут) с правильными промежутками каждые 48 или 72 часа. Увеличение селезенки почти всегда налицо, но в отдельных случаях отсутствует. В крови нормальное или слегка повышенное количество лейкоцитов во время приступа и лейкопения в безлихорадочном периоде. Диагноз решается нахождением плазмодий. Плазмодии терцианы (PL vivax) вызывают увеличение размеров эритроцитов, в которых к тому же имеется типичная для Plasmodium vivax крапчатость Шюффнера (Schtiffner). Плазмодии quartana не приводят к увеличению размеров эритроцитов. Труднее поставить диагноз тропической малярии, так как при ней отсутствует точное во времени чередование повышений температуры. У плазмодиев тропической малярии в их кольцевидной форме поразительно мало протоплазмы.
Искать плазмодии лучше всего по методу толстой капли: одну каплю крови в виде толстого слоя смешивают с 2% раствором формалина, к которому добавлен 3—5% раствор уксусной кислоты. Так как сами эритроциты при такой процедуре становятся почти невидимыми, то выступают только лейкоциты и плазмодии.
Иногда посредством мало надежной пробы с адреналином (1 мл 1°/00 раствора подкожно), вызывающим сокращение селезенки, удается облегчить нахождение плазмодий в периферической крови (через 1 час после пробы).
Висцеральный лейшманиоз, кала-азар (Leishmania donovani) (Азия, Африка, Южная Америка и прежде всего страны Средиземного моря), характеризуется длительным (несколько недель) повышением температуры, увеличением печени и селезенки, особенно значительным в хронических случаях, анемией, лейкопенией и гиперглобулине м и е й. Кривая температуры за сутки дает две вершины. Нахождение в селезеночном, печеночном и стернальном пунктатах возбудителя подтверждает диагноз.
Менее точны, но для ориентации ценны сывороточные реакции, которые основаны на факте повышения фракции эуглобулина. Формоловая проба (1 мл сыворотки +1 капля формалина): при положительном результате через 24 часа1 происходит свертывание и помутнение сыворотки.
Кожный лейшманиоз, восточный бубон (Leishmania tropica), поражает кожу, алейшманиоз слизистых оболочек (Leishmania brasiliense) — главным образом слизистые. Диагноз ставится путем выявления возбудителя в язвах.
Трипанозомиазы — болезни исключительно тропические. Это сонная болезнь (Trypanosoma gambiense) в Африке и болезнь Шагасa (Chagas — Trypanosomiasisamericana), преимущественно в Бразилии.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:

